Resumen
Objetivo
Valorar la aceptabilidad de la prueba del virus de la inmunodeficiencia humana (VIH) mediante búsqueda oportunista.
Diseño
Estudio observacional, transversal.
Emplazamiento
Centros de atención primaria (CAP) del Sistema Nacional de Salud.
Participantes
Pacientes de 18 a 65 años a los que hubiese que realizar una analítica y que nunca antes se hubiesen realizado la prueba del VIH.
Mediciones principales
Edad, sexo, pareja estable, nivel de instrucción, consumo de tabaco/alcohol, motivo de la analítica, aceptabilidad de la prueba del VIH, motivo por el que no acepta o por el que no se le ha realizado antes. Se realizó un análisis estadístico descriptivo, bivariante y multivariante (regresión logística).
Resultados
Doscientos ocho médicos de 150 CAP captaron 3.314 pacientes. La aceptabilidad del test del VIH fue del 93,1% (IC 95%: 92,2-93,9). De estos, el 56,9% no se la habían realizado antes por no considerarse en riesgo, y el 34,8% por no habérsela ofertado su médico. Del 6,9% que rechazaron la serología, el 73,9% alegaron no considerarse en riesgo. Mediante análisis de regresión logística las variables que mostraron relación con la aceptabilidad de la prueba positivamente fueron: la edad (grupo de 26 a 35 años; OR = 1,79; IC 95%:1,10-2,91) y ser no fumador (OR = 1,39; IC 95%: 1,01-1,93). Los residentes en poblaciones entre 10.000 y 50.000 habitantes (OR = 0,57; IC 95%: 0,40-0,80) fueron los que en menor grado aceptaron la prueba. La prevalencia de VIH detectada fue del 0,24%.
Conclusiones
La prueba serológica del VIH tiene una alta aceptación entre los usuarios que acuden para hacerse un análisis de sangre a los CAP. La búsqueda oportunista es coste-efectiva.
Palabras clave: Virus de la inmunodeficiencia humana, Detección precoz, Cribado oportunista, Aceptabilidad
Abstract
Objective
To assess the acceptability of opportunistic search for human immunodeficiency virus (HIV).
Design
Cross-sectional, observational study.
Location
Primary Care Centres (PCC) of the Spanish National Health Care System.
Participants
patients aged 18 to 65 years who had never been tested for HIV, and were having a blood test for other reasons.
Recorded variables
age, gender, stable partner, educational level, tobacco/alcohol use, reason for blood testing, acceptability of taking the HIV test, reasons for refusing to take the HIV test, and reasons for not having taken an HIV test previously. A descriptive, bivariate, multivariate (logistic regression) statistical analysis was performed.
Results
A total of 208 general practitioners (GPs) from 150 health care centres recruited 3,314 patients. Most (93.1%) of patients agreed to take the HIV test (95% CI: 92.2-93.9). Of these patients, 56.9% reported never having had an HIV test before because they considered not to be at risk of infection, whereas 34.8% reported never having been tested for HIV because their doctor had never offered it to them. Of the 6.9% who refused to take the HIV test, 73.9% considered that they were not at risk. According to the logistic regression analysis, acceptability was positively associated to age (higher among between 26 and 35 year olds, OR = 1.79; 95% CI: 1.10-2.91) and non-smokers (OR = 1.39; 95% CI: 1.01-1.93). Those living in towns with between 10,000 and 50,000 inhabitants showed less acceptance to the test (OR = 0.57; 95% CI: 0.40-0.80). The HIV prevalence detected was 0.24%
Conclusions
Acceptability of HIV testing is very high among patients having a blood test in primary care settings in Spain. Opportunistic search is cost-effective.
Keywords: Human immunodeficiency virus, Early detection, Case finding, Patient acceptance
Introducción
La mayor magnitud que alcanzó la epidemia del virus de la inmunodeficiencia humana (VIH) en los años ochenta en España respecto a los países de nuestro entorno se debió, fundamentalmente, al contagio entre los usuarios de drogas inyectadas1. En la actualidad, a pesar de haber descendido su incidencia notablemente desde la introducción de la terapia antirretroviral de gran actividad (TARGA)2, 3, esta sigue siendo superior a la de la mayoría de los países de Europa Occidental4. En España se estima que viven actualmente entre 120.000 y 150.000 personas infectadas por el VIH5, de las cuales en torno al 30% no saben que lo están, lo que supone aproximadamente 40.000 personas6, 7 que no se benefician del TARGA y cuya probabilidad de desarrollar sida aumenta considerablemente respecto a los pacientes diagnosticados y tratados tempranamente8, 9, 10. Se estima además que el 54% de las nuevas infecciones que se producen son debidas al 30% de personas que desconocían que estaban infectadas. También se sabe que el coste del tratamiento y del cuidado de los enfermos con diagnóstico tardío es mucho mayor11, 12. Por estos motivos la detección de las personas infectadas por el VIH que desconocen su estado —lo que se ha llamado «la epidemia oculta»— se ha convertido en una prioridad para los responsables del control del VIH en todo el mundo13, 14.
Las nuevas guías de tratamiento recomiendan empezar a tratar cuando el nivel de CD4 es inferior a 350 células/μl15, dintel que define el diagnóstico tardío; así mismo, cuando la cifra de CD4 es inferior a 200 células/μl al diagnóstico o este coincide con el de sida, se habla de enfermedad avanzada. Según se refleja en los sistemas de vigilancia del conjunto de comunidades autónomas de España, en 2013 un 46,6% de los nuevos casos de VIH mostraron un diagnóstico tardío, de los cuales el 27,3% presentaban enfermedad avanzada. Esto subraya la importancia de normalizar la realización de la prueba del VIH para detectar la infección en sus estadios más tempranos16, 17, 18, 19 y pone de manifiesto las muchas razones de peso para promover y facilitar un diagnóstico precoz del VIH20, responsabilidad de todos los profesionales del sistema de salud, pero en especial del personal de atención primaria (AP) por su abordaje integral biopsicosocial y por ser el nivel de atención más accesible, ya que más del 80% de la población acude al menos una vez al año a su centro de salud21, 22. Sin embargo, se estima que solo el 30% de las serologías para VIH realizadas en España se solicitan en AP. Para solucionar esto es necesario romper diversas barreras, dependientes del paciente y del sistema sanitario, que dificultan el diagnóstico precoz. Con relación al paciente, parece ser que el cribado basado en la percepción propia del riesgo perpetúa el estigma, pues le obliga a reconocer prácticas no aceptadas socialmente. De hecho, el retraso diagnóstico es mayor en los pacientes sin aparentes prácticas de riesgo que prefieren no hablar de sus hábitos sexuales o adicciones23. Con relación al sistema sanitario, el mayor impedimento para los profesionales en AP es la falta de tiempo en consulta dada la cantidad de indicadores de calidad asistencial propuestos por el grupo GESIDA para abordar esta infección24.
Para reducir la fracción no diagnosticada de la infección por VIH se requiere aumentar la accesibilidad de la prueba ofertándola sistemáticamente, lo cual además evitaría las connotaciones negativas que supone ofertarla únicamente a las mal denominadas «poblaciones de riesgo»25, 26.
El cribado basado en la búsqueda oportunista de VIH sigue los criterios formulados por Wilson y Jungner27, 28, pues se trata de un proceso importante por su gravedad y trascendencia individual y social, que puede ser diagnosticado mediante procedimientos sencillos y asequibles, y cuya evolución y pronóstico mejoran con el tratamiento actual. Pero existen otros aspectos, como el de la aceptabilidad y la factibilidad del cribado, de los que aún no hay evidencias suficientes en nuestro ámbito. En Esyados Unidos, los Centers for Disease Control and Prevention (CDC) recomendaron en 2006 la estrategia del «opt out», consistente en practicar de forma universal un test del VIH a cualquier sujeto de entre 13 y 64 años que entrase en contacto con el sistema sanitario (cribado no selectivo), salvo que se opusiese de forma explícita, y sin necesidad de realizar un consejo pretest ni anamnesis dirigida para detectar conductas de riesgo29. Esta estrategia es coste-efectiva cuando la prevalencia de la infección es mayor del 0,1%. Algunos estudios señalan que incluso podría ser coste-efectiva en poblaciones con una prevalencia del 0,05%30. Ha sido llevada a cabo en algunos servicios de urgencias hospitalarias, demostrando diagnosticar un mayor número de pacientes con VIH31, 32. Pero poco sabemos de cara a lograr el éxito en los programas de prevención secundaria en nuestro medio, lo que nos llevó a plantear el estudio VIH-AP, en el que pretendemos determinar si es aceptable este tipo de búsqueda oportunista para los pacientes y de qué factores puede depender dicha aceptabilidad.
Material y métodos
Se diseñó un estudio observacional descriptivo estimando un tamaño muestral necesario de 2.400 sujetos, reclutados por 100 médicos, calculado para una proporción esperada de aceptabilidad de la prueba del VIH del 50% (máxima indeterminación), un error alfa del 5% (95% de seguridad) y una precisión del ± 2%. Mediante un e-mail enviado a todos los socios de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC) y la divulgación del estudio entre los investigadores registrados en la base de datos de la Unidad Docente de Medicina Familiar y Comunitaria de Córdoba, se invitó a estos a colaborar en el estudio. El trabajo de campo se realizó entre noviembre de 2013 y marzo de 2014.
Para medir la aceptabilidad de la búsqueda oportunista del VIH los médicos participantes ofertaron el test a todos los sujetos de entre 18 y 65 años que acudieron a consulta y a los cuales hubiese que solicitar un análisis de sangre, no tuviesen ninguna determinación previa de VIH y firmasen el consentimiento informado para participar en el estudio. Fueron excluidos los pacientes con algún deterioro físico o psíquico que les impidiese comprender el estudio o dar su consentimiento y las pacientes embarazadas (la determinación del VIH forma parte del protocolo clínico). Cada médico se comprometía a captar al menos a 24 pacientes.
Los datos fueron recogidos mediante entrevista personal. Se elaboró un formulario en el que se registraron datos sociodemográficos (año de nacimiento, sexo, pareja estable y nivel de instrucción) y hábitos tóxicos (ser fumador o bebedor, entendiendo como tal los que tienen una dependencia de tales sustancias). Se incluyó el motivo de la analítica, dividiéndose en enfermedad crónica, aguda, por petición del paciente y otros. A continuación se registraba en el cuestionario si el paciente aceptaba o no que se le solicitase la prueba del VIH. A los que aceptaron se les preguntó el motivo por el que no se la habían hecho anteriormente. Si el paciente rehusaba realizarse el test, también se registraban sus motivos.
Los datos se analizaron con los programas estadísticos SPSS v. 17.0 y Epidat 3.1. Se utilizaron parámetros descriptivos (medidas de tendencia central y de dispersión para las variables cuantitativas y frecuencias relativas para las cualitativas), seguido de un análisis inferencial (con cálculo de los intervalos de confianza para el 95% de seguridad [IC 95%]) y aplicación de test de contraste de hipótesis (p ≤ 0,05, contrastes bilaterales) para comprobar qué variables independientes se hallaban asociadas a la aceptabilidad de la prueba (test de la Ji-cuadrado o test exacto de Fisher, y prueba de Kruskal-Wallis, tras verificar con el test de Shapiro-Wilk que la variable no seguía una distribución normal). Finalmente, se hizo un análisis de regresión logística múltiple, en donde la variable dependiente fue la aceptabilidad de la prueba del VIH y en el que se incluyeron en el modelo como variables independientes las sociodemográficas, el consumo de sustancias tóxicas y el motivo de la analítica. Las variables categóricas fueron tratadas como variables dummy. La bondad de ajuste del modelo se comprobó mediante el test de Hosmer-Lemeshow.
Este estudio contó con la aprobación del Comité de Ética de la Investigación de Córdoba y de la Comisión Central de Investigación de Madrid.
Esquema del estudio
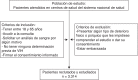
Resultados
Participaron 208 médicos de familia de 150 centros de atención primaria (CAP) del Sistema Nacional de Salud que reclutaron, mediante muestreo consecutivo, 3.314 pacientes válidos para ser incluidos en el estudio (moda de pacientes/médico = 24; límites: 1-26 pacientes).
De los pacientes, el 45,1% (IC 95%: 43,3-46,8) eran hombres. La media de edad fue de 43,8 años (IC 95%: 43,4-44,3; DE: 13,0). El 52,5% vivían en poblaciones de más de 100.000 habitantes. Respecto a los hábitos tóxicos, el 33,5% (IC 95%: 31,9-35,1) afirmaron ser fumadores y el 78,8% (IC 95%: 77,4-80,3), bebedores. El 21,2% (IC 95%: 19,7-22,6) de los encuestados tenían pareja estable. En cuanto al nivel de instrucción, el 1% no tenían estudios, el 4,7% sabían leer y escribir, el 34,1% contaban con estudios primarios, el 39,4% con estudios secundarios y el 20,8% eran universitarios. El 41,2% de las analíticas se solicitaron por enfermedades crónicas, un 29% por enfermedades agudas, el 18,2% por petición del paciente y un 11,5% por otros motivos.
El 93,1% (IC 95%: 92,2-93,9) de los pacientes aceptaron realizarse la prueba del VIH, alegando la mayoría que no se la habían hecho antes por no considerarse en riesgo o no habérselo propuesto su médico. Estas 2 categorías suman el 91,7% de los motivos dados (tabla 1). Del 6,9% que rehusaron realizarse el test, un 73,9% lo hicieron por no considerarse en riesgo (tabla 2).
Tabla 1.
Motivo por el que los sujetos no se habían realizado nunca con anterioridad la prueba de detección del VIH
| Motivo | n (%) |
|---|---|
| No consideraba que estuviese en riesgo | 1.757 (56,9) |
| Su médico o enfermera no se lo había propuesto | 1.074 (34,8) |
| Preocupación por un resultado positivo | 66 (2,1) |
| No sabía dónde hacerse la prueba | 47 (1,6) |
| Temor por las agujas o la sangre | 23 (0,7) |
| Le preocupa que se entere su familia | 9 (0,3) |
| Le preocupa la confidencialidad de los datos | 9 (0,3) |
| Otros motivos | 101 (3,3) |
| Total | 3.086 (100) |
Tabla 2.
Motivo por el que los sujetos rechazan realizarse la prueba de detección del VIH
| Motivo | n (%) |
|---|---|
| No considera que esté en riesgo | 169 (73,9) |
| Preocupación por un resultado positivo | 29 (12,8) |
| Temor por las agujas o la sangre | 5 (2,2) |
| Le preocupa que se entere su familia | 3 (1,3) |
| Le preocupa la confidencialidad de los datos | 3 (1,3) |
| Se realizará la prueba en otro centro | 2 (0,9) |
| Otros motivos | 17 (7,5) |
| Total | 228 (100) |
Se observaron diferencias significativas tras estratificar la población a estudio en base a la edad, siendo el grupo de más edad el que menos porcentaje de aceptación ofreció, con un 89,2% (Ji-cuadrado: 26,79; p < 0,001). En base al nivel de instrucción, fue más aceptada la serología entre la población con estudios universitarios, con un 94,5% (Ji-cuadrado: 23,18; p < 0,001). También se registró una mayor aceptación en ciudades de más de 100.000 habitantes (94,6%; Ji-cuadrado: 13,62; p < 0,010) y entre los no fumadores (Ji-cuadrado = 6,780; p = 0,009). La aceptación fue menor cuando la analítica se solicitaba como control de una enfermedad crónica (91,2%; Ji-cuadrado: 13,31; p < 0,01) (tabla 3). No se encontraron diferencias significativas según el sexo con el hecho de tener pareja estable o el consumo de alcohol. En la tabla 4 se muestran los resultados del análisis multivariante. Las variables que mostraron relación en el modelo de regresión logística con la aceptabilidad fueron la edad (mayor aceptabilidad en el tramo de 26 a 35 años; OR = 1,79; IC 95%: 1,10-2,91), el consumo de tabaco (los no fumadores se muestran más predispuestos; OR = 1,39; IC 95%: 1,01-1,93) y el tamaño de la localidad (los que menos aceptan la prueba son los residentes en poblaciones entre 10.000 y 50.000 habitantes; OR = 0,58; IC 95%: 0,41-0,82).
Tabla 3.
Variables relacionadas con la aceptación de la prueba serológica de detección del VIH
| Variables | Acepta la serología |
|
|---|---|---|
| Sí, n (%) | No, n (%) | |
| Edad (años) Ji-cuadrado = 16,536 (p < 0,001) | ||
| 18 a 25 | 326 (93,9) | 21 (6,1) |
| 26 a 35 | 623 (95,4) | 30 (4,6) |
| 36 a 45 | 674 (94,3) | 41 (5,7) |
| 46 a 55 | 764 (93,7) | 51 (6,3) |
| 56 a 65 | 699 (89,2) | 85 (10,8) |
| Nivel de instrucción Ji-cuadrado = 14,734 (p < 0,001) | ||
| Sin estudios | 27 (84,4) | 5 (15,6) |
| Sabe leer y escribir | 133 (85,3) | 23 (14,7) |
| Estudios primarios | 1045 (92,6) | 84 (7,4) |
| Estudios secundarios | 1.229 (94,0) | 78 (6,0) |
| Estudios universitarios | 652 (94,5) | 38 (5,5) |
| Número de habitantes Ji-cuadrado = 8,063 (p < 0,01) | ||
| < 10.000 | 564 (92,3) | 47 (7,7) |
| 10.000-50.000 | 604 (91,0) | 60 (9,0) |
| 50.001-100.000 | 271 (90,9) | 27 (9,1) |
| > 100.000 | 1.647 (94,6) | 94 (5,4) |
| Motivo de la analítica Ji-cuadrado = 13,315 (p < 0,01) | ||
| Enfermedad crónica | 1.247 (91,2) | 120 (8,8) |
| Enfermedad aguda | 907 (94,3) | 55 (5,7) |
| A petición del paciente | 572 (94,9) | 31 (5,1) |
| Otros | 360 (94,2) | 22 (5,8) |
| Consumo de tabaco Ji-cuadrado = 6,780; p = 0,009 | ||
| Fumador | 1.105 (94,8) | 61 (5,2) |
| No fumador | 1.981 (92,4) | 167 (7,6) |
| Total | 3.086 (93,1) | 228 (6,9) |
Tabla 4.
Variables independientes analizadas en su relación con la aceptabilidad de la prueba del VIH mediante regresión logística múltiple
| Variables | OR | IC 95% |
|---|---|---|
| Grupos de edad (años) | ||
| 18 a 25 | 1,43 | 0,82-2,50 |
| 26 a 35 | 1,79 | 1,10-2,91 |
| 36 a 45 | 1,54 | 1,01-2,37 |
| 46 a 55 | 1,55 | 1,06-2,28 |
| 56 a 65 | 1,00 | – |
| Sexo (varón vs. mujer) | 1,05 | 0,78-1,40 |
| Pareja estable (sí vs. no) | 0,85 | 0,61-1,19 |
| Nivel de estudios | ||
| Sin estudios | 0,86 | 0,27-2,73 |
| Sabe leer y escribir | 1,78 | 0,59-5,29 |
| Estudios primarios | 1,90 | 0,63-5,70 |
| Estudios secundarios | 2,05 | 0,67-6,32 |
| Universitarios | 1,00 | – |
| Motivo de la analítica | ||
| Enfermedad crónica | 0,88 | 0,53-1,44 |
| Enfermedad aguda | 0,94 | 0,56-1,57 |
| A petición del paciente | 1,13 | 0,64-1,99 |
| Otros motivos | 1,00 | – |
| Consumo de tabaco | 1,39 | 1,01-1,93 |
| Consumo de alcohol | 1,11 | 0,76-1,61 |
| Habitantes de la localidad de residencia | ||
| < 10.000 | 0,69 | 0,48-1,01 |
| De 10.000 a 50.000 | 0,58 | 0,41-0,82 |
| De 50.001 a 100.000 | 0,57 | 0,36-0,90 |
| > 100.000 | 1,00 | – |
IC 95%: intervalo de confianza del 95%; OR: odds ratio.
Variable dependiente: aceptabilidad de la prueba; n = 3.314; Test Ómnibus = 40,009; p < 0,001; Test de Hosmer y Lemeshow = 4,024; p = 0,855.
De entre los 3.086 pacientes que aceptaron la realización del test del VIH, se cumplimentó el apartado del resultado en 2.914, hallando entre estos una prevalencia de resultados positivos del 0,24%. Los motivos para no cumplimentar este apartado fueron la no asistencia del paciente a la extracción sanguínea, el extravío de muestras y errores de laboratorio.
Discusión
En este estudio se demuestra que la búsqueda oportunista del VIH desde AP es un método de cribado ampliamente aceptado y supone además una mejora respecto a la práctica habitual al abarcar a una mayor población.
Lo conocido sobre el tema
-
•
Se estima que el 30% de los infectados por VIH en España no están aún diagnosticados.
-
•
La CDC recomienda la estrategia «opt out» para el cribado del VIH.
-
•
La estrategia «opt out» es coste-efectiva cuando la prevalencia en la población es mayor del 0,1%
Qué aporta este estudio
-
•
Se comprueba que la búsqueda oportunista del VIH es un método aceptado por los pacientes atendidos en los centros de atención primaria en España y puede ser llevado a cabo.
-
•
Este método abarcaría una mayor proporción de la población y, por lo tanto, disminuiría la fracción infradiagnosticada del VIH, eliminando el estigma de los antiguos grupos de riesgo.
-
•
Favorece el diagnóstico precoz de la infección y puede ser coste-efectiva en nuestro medio.
Como limitaciones cabe señalar un posible sesgo de selección, ya que es lógico pensar que respondieron al e-mail los médicos con una mayor motivación por el tema. También cabe mencionar que, debido al coste adicional que supone incluir la prueba del VIH en una analítica cualquiera, la comunidad de Madrid limitó el estudio entre sus trabajadores estableciendo un máximo recomendado de 5 pacientes a reclutar por médico.
Los resultados de aceptabilidad de este estudio son mejores que los obtenidos en 2009 en el Reino Unido en un estudio llevado a cabo con el test rápido de detección del VIH (aceptabilidad del 45%)33 y similares a los obtenidos recientemente en este mismo país en áreas de mayor prevalencia (aceptabilidad del 92%)34, y en otras poblaciones como Finlandia, donde un estudio similar se llevó a cabo con población inmigrante (aceptabilidad del 92%)35 o Argentina, donde se estudió la aceptabilidad en pacientes hospitalizados (aceptabilidad del 76%)36.
La gran aceptación que tiene el ofertar la prueba para la detección del VIH con esta estrategia puede deberse al hecho fundamental de que estamos realizando una actuación beneficiosa para la población en cualquier caso, y así es percibido por los pacientes. No obstante, y a pesar de que el rechazo de la prueba ofertada ha sido escaso, es relevante reflexionar sobre los datos hallados en nuestro estudio.
Los resultados obtenidos muestran que la aceptación de este método de cribado parece ser mayor entre los pacientes de menor edad, que posiblemente estén más sensibilizados con esta infección dada la formación recibida. Dicha formación es también relevante, ya que las personas con niveles de estudios superiores muestran una mayor aceptación de la prueba de detección del VIH, aunque ello no se pudo confirmar con el análisis multivariado. Esto podría corresponder a la llamada «ley de cuidados inversos»37, que se da cuando aquellos que más se podrían beneficiar de la intervención sanitaria son los que adoptan un comportamiento menos favorable, en nuestro caso, ante un programa de cribado. Las personas de mayor edad presentan una menor aceptación de este método de detección precoz, lo cual podría explicar que también sea menos aceptado en aquellos pacientes en los que la analítica se solicitó como control de una enfermedad crónica, ya que estas suelen ir asociadas a la edad. Aun así, cuando hablamos de la aceptación más baja, esta se sitúa en el 89,2%, que sigue siendo un porcentaje muy elevado.
Es también reseñable el hecho de que casi 6 de cada 10 pacientes que acceden a realizarse la prueba de detección del VIH no se la habían hecho nunca con anterioridad por no considerar que estuviesen en riesgo. A su vez, de los pacientes que declinan realizarse la serología, el 73,9% argumentan el mismo motivo. Se evidencia, por lo tanto, una sensación general de seguridad ante la infección por VIH que haría disminuir la demanda de la prueba por parte de la población. Además, según la búsqueda de la infección por VIH que actualmente se lleva a cabo, dirigida fundamentalmente a pacientes con actividades de riesgo, sería lógico ofrecer el test mayoritariamente a personas sin pareja estable, fomentando así la perpetuidad de los mal llamados «grupos de riesgo». Nuestro estudio, sin embargo, no queda sesgado por grupos de riesgo, ya que oferta la prueba de forma rutinaria a todos los sujetos que cumplen los criterios de inclusión sin entrar en detalles de la vida privada y abarcando así el máximo posible de población para disminuir la fracción no diagnosticada de pacientes con la infección por VIH, que generalmente es debida a sujetos que estaban fuera de los grupos de riesgo o que no se realizaban la prueba por la incomodidad de hablar con el médico de sus hábitos privados.
Cabe destacar también el dato de que el 34,8% de los pacientes que aceptan realizarse la serología no se la habían realizado antes porque su médico o enfermera no se lo había propuesto. Esto nos hace plantearnos que quizá la implicación que el médico de AP tiene con la búsqueda del VIH podría aumentarse significativamente al realizar la búsqueda oportunista de forma rutinaria.
Es reseñable la prevalencia de VIH hallada en nuestro estudio. Dado que nuestro objetivo principal era medir la aceptabilidad de la prueba, se excluyeron todos aquellos pacientes que ya se habían realizado al menos una determinación serológica en el pasado, ya que asumimos que aceptaron en aquel momento, independientemente de la posibilidad de que hubiesen podido contraer la infección posteriormente, ya que el diagnóstico de nuevos casos no era nuestra meta. Aun así, y conscientes de que según la metodología de nuestro estudio se diagnosticarían menos casos de VIH, encontramos una prevalencia del 0,24%, lo que convierte a este método de cribado en coste-efectivo en nuestro medio según las recomendaciones de los CDC.
En conclusión, la búsqueda oportunista de la infección por VIH en los CAP es un método coste-efectivo y mayoritariamente aceptado por los usuarios que acuden a hacerse una analítica, independientemente del sexo, de la situación de la pareja y de otras cuestiones sociales. Este nivel de aceptación es ligeramente menor entre los grupos de mayor edad, entre los fumadores y en sujetos que viven en ciudades pequeñas.
Financiación
Este proyecto ha recibido una ayuda de la semFYC (ayudas «Isabel Fernández» a tesis doctorales, 2014) y otra de la SAMFYC (proyectos de tesis doctorales «Isabel Fernández», 2014, Ref.118/14).
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos
Al Grupo Colaborador VIH-AP.
Footnotes
Este trabajo obtuvo el premio IMIBIC a la mejor comunicación en las XIV Jornadas científicas de Medicina Familiar y Comunitaria de Córdoba. Córdoba, 28 de marzo de 2014.
Anexo 1. Grupo colaborativo Estudio VIH-AP
| Nombre | Centro de Salud |
|---|---|
| Bravo Martín, Isabel | C.S. Barcelona, Móstoles (Madrid) |
| Gutiérrez Sánchez, Isabel | C.S. Guayaba, Madrid |
| Gómez Criado, María Soledad | C.S. General Ricardos, Madrid |
| Magán Tapia, Purificación | C.S. Pavones, Madrid |
| Fidalgo Baz, María Jesús | C.S. Federica Montseny, Madrid |
| Ciria de Pablo, Cristina | C.S. Torrelodones, Hoyo de Manzanares (Madrid) |
| Moreno Cano, María del Pilar | C.S. La Chopera, Alcobendas (Madrid) |
| Iturmendi Martínez, Nerea | C.S. General Fanjul, Madrid |
| Macho del Barrio, Ana | C.S. Vicente Soldevilla, Madrid |
| López Guijarro, Carmen María | C.S. Meco, Meco (Madrid) |
| Guerra Molina, Íñigo | C.S. Goya, Madrid |
| Frías Vargas, Manuel | C.S. Campohermoso, Humanes de Madrid (Madrid) |
| Herrería de la Lastra, Ambrosio | C.S. Castilleja de la Cuesta, Castilleja de la Cuesta (Sevilla) |
| Muñoz-Quirós Aliaga, Sagrario | C.S. Monóvar, Madrid |
| Almazán Marchamalo, Raquel | C.S. Can Gibert del Plà, Gerona |
| Sánchez Íñigo, Cristina | C.S. Goya, Madrid |
| Canellas Criado, Yolanda | C.S. Monóvar, Madrid |
| Blázquez Bejarano, Mercedes | C.S. Zaidín Sur, Granada |
| Álvarez Villalba, María del Mar | C.S. Mendiguchía Carriche, Leganés (Madrid) |
| Navas Cutanda, Jesús | C.S. Barrio de la Luz, Xirivella (Valencia) |
| Lasso Oria, Virginia | C.S. Orcasitas, Madrid |
| Rosado López, Asunción | C.S. San Andrés, Madrid |
| Polo Fernández, María Noelia | C.S. Daroca, Madrid |
| Sierra Santos, Lucía | C.S. Manzanares el Real, El Boalo (Madrid) |
| García Fernández, María Eugenia | C.S. Griñón, Griñón (Madrid) |
| López Matilla, María Isabel | C.S. Embajadores, Madrid |
| Marcello Andrés, María Concepción | C.S. Galapagar, Galapagar (Madrid) |
| Martín de Cabo, Rosa | C.S. Pedro Laín Entralgo, Alcorcón (Madrid) |
| Soria López, Clara Isabel | C.S. Torre de Esteban Hambrán, Torre de Esteban Hambrán (Toledo) |
| Cacereño Jiménez, Belén | C.S. Escola Graduada, Palma de Mallorca (Baleares) |
| Guerra Sánchez, María Yolanda | C.S. El Álamo, El Álamo (Madrid) |
| Sanz Rioyo, Marta | C.S. Juan de Austria, Alcalá de Henares (Madrid) |
| Cobo Rodríguez, María Rosario | C.S. Verín, Verín (Ourense) |
| Serra Renovales, Edurne | CAP S. Andreu, Manresa (Barcelona) |
| González González, Begoña | C.S. Las Vegas, Corvera (Asturias) |
| Bada Sánchez, Milagros | C.S. Riaño, Langreo (Asturias) |
| Lobon Agundez, María del Carmen | C.S. Aravaca, Madrid |
| Duce Tello, Susana | C.S. Orcasitas, Madrid |
| de la Peña Antón, Nuria | C.S. El Restón, Valdemoro (Madrid) |
| González Hernández, Alberto | C.S. Rafael Alberti, Madrid |
| Aguilar García, María Dolores | EAP Aguilar de Campoo, Aguilar de Campoo (Palencia) |
| Díez Huidobro, Helena | C.S. Condes de Barcelona, Boadilla del Monte (Madrid) |
| María Tablado, Miguel Ángel | C.S. Perales de Tajuña, Perales de Tajuña (Madrid) |
| Díaz de Tuesta Díaz de Lezana, Elvira | C.S. Prosperidad, Madrid |
| Arnáiz de las Revillas Arroyo, Jesús María | C.S. Cotolino I, Castro-Urdiales (Cantabria) |
| Puente García, Nieves | C.S. Galapagar, Galapagar (Madrid) |
| Malpica Arce, Patricia | C.S. Covadonga, Torrelavega (Cantabria) |
| Arzuaga Casado, Santiago | C.S. Roses, Roses (Gerona) |
| Solar Barruetabeña, Marta Patricia | C.S. Otxarkoaga, Bilbao (Vizcaya) |
| Thalamas Atienza, Juan Aitor | C.S. Lezo, Lezo (Guipúzcoa) |
| Garmendia Leiza, José Ramón | EAP Jardinillos, Palencia |
| Rezola Gamboa, Francisco Javier | C.S. Son Pisà, Palma de Mallorca (Baleares) |
| Magallon Botaya, Rosa | C.S. Arrabal, Zaragoza |
| Cámara Escribano, Carmen | C.S. 2 de Mayo, Móstoles (Madrid) |
| Cebrián Martín, Carlos | C.S. Actur Norte, Zaragoza |
| Bartolomé Moreno, Cruz | U.D. MFyC sector Zaragoza 1, Zaragoza |
| Mínguez Sorio, María Pilar | C.S. Teruel Centro, Teruel |
| Burgasé Oliván, Carmen | C.S. Avda. Ramón y Cajal, Huesca |
| Hernández Fernández, José Antonio | C.S. Requena, Requena (Valencia) |
| Guardeño Ropero, David | C.S. Matrona Antonia Mesa Fernández, Cabra (Córdoba) |
| Sánchez Lozano, Ana | C.S. Adelfas, Madrid |
| Terol Molto, Cecilia | C.S. San Blas, Alicante |
| Martínez Egea, Francisco José | C.S. La Fábrica, Alcoy (Alicante) |
| Gaona Gómez, María Lourdes | C.S. Santiago de la Ribera, Santiago de la Ribera (Murcia) |
| Raga Marí, Remei | C.S. República Argentina, Valencia |
| Feliú Sagala, Margarita | C.S. Campamento, Paterna (Valencia) |
| Fransi Galiana, Luís | C.S. Monteporreiro, Pontevedra |
| Sierra Elosua, Inmaculada | C.S. Roses, Roses (Gerona) |
| Martínez González, María Dolores | C.S. Repelega, Portugalete (Vizcaya) |
| Gómez Martínez, María Dolores | C.S. Totana Norte, Totana (Murcia) |
| Jódar Salas, María Dolores | C.S. San Blas, Alicante |
| Bastida Piné, Irene | C.S. Ronda Histórica, Sevilla |
| Sorroche Baldomero, José | C.S. Mirasierra, Granada |
| Daza Ramos, Francisca | C.S. Montefrío, Montefrío (Granada) |
| Mellado Martos, José | C.S. Poniente, La Línea de la Concepción (Cádiz) |
| Antequera Medina, Inmaculada | C.S. Los Rosales, Madrid |
| Caba Martín, Adoración | Consultorio de Peñuelas, Láchar (Granada) |
| Avelino Hidalgo, Eugenia | C.S. Nazaret, Valencia |
| Pueyo Val, Olga María | C.S. Cariñena, Cariñena (Zaragoza) |
| Aguarón Joven, Eva | C.S. Avda. Ramón y Cajal, Huesca |
| Carceller Layel, María Visitación | C.S. Getaria, Getaria (Guipúzcoa) |
| Castro Moreno, Jaime Jesús | C.S. La Carlota, La Carlota (Córdoba) |
| Soto Díaz, Cristina | C.S. Santa Rosa, Córdoba |
| Porras Pastor, Francisco Javier | C.S. Matrona Antonia Mesa Fernández, Cabra (Córdoba) |
| Mora Moreno, Francisco | C.S. Molino de la Vega, Huelva |
| Callejo Giménez, Elvira | C.S. Circunvalación, Valladolid |
| Martínez Roldán, Leopoldo Luis | C.S. Almodóvar del Río, Almodóvar del Río (Córdoba) |
| Vicén Pérez, Carmen | C.S. Juan de Austria, Alcalá de Henares (Madrid) |
| Fernández Alcón, Elena | C.S. Buenos Aires, Vallecas (Madrid) |
| Amián Novales, Myriam | C.S. Rute, Rute (Córdoba) |
| Navarrete Espejo, Manuel | C.S. Sector Sur, Córdoba |
| Buitrago Ramírez, Francisco | C.S. La Paz, Badajoz |
| Espejo Espejo, José | C.S. Santa Rosa, Córdoba |
| Sáez Lara, Alfredo | C.S. Sector Sur, Córdoba |
| Luis Ángel Pérula de Torres | U.D. MFyC Córdoba. Córdoba |
| Sierra Duque, Francisco | C.S. Colón, Córdoba |
| Casado Martínez, Alejandro | C.S. Carlos Castilla del Pino, Córdoba |
| del Pozo Guzmán, Rafael | C.S. Azahara, Córdoba |
| Ponferrada Caballero, Pascual | C.S. Sector Sur, Córdoba |
| Maestre Serrano, María Dolores | C.S. Polígono Guadalquivir, Córdoba |
| Fernández García, José Ángel | Consultorio de Villarrubia, Villarrubia (Córdoba) |
| de Andrés Cara, Isabel | C.S. Levante Sur, Córdoba |
| García Gersol, José Manuel | C.S. Rafael Flórez Crespo, Posadas (Córdoba) |
| Montero Monterroso, José Luís | C.S. Dña Josefina Carmona, Fernán-Núñez (Córdoba) |
| Muñoz Álamo, Miguel | C.S. Azahara, Córdoba |
| León Dugo, Antonio | C.S. Levante Sur, Córdoba |
| Rodríguez Priego, Manuela | C.S. Guadalquivir, Córdoba |
| Ortega Osuna, María Ángeles | C.S. Fuensanta, Córdoba |
| Molina Ortega, Gloria | C.S. Azahara, Córdoba |
| Fernández García, María Lourdes | C.S. Lucena II, Lucena (Córdoba) |
| de la Torre Merinero, Eva María | C.S. Pere Garau, Palma de Mallorca (Baleares) |
| Berná Guisado, Concepción | C.S. Tijarafe, Tijarafe (Santa Cruz de Tenerife) |
| Orzaez Casado, Isabel | C.S. Castro del Río, Castro del Río (Córdoba) |
| Puentes Torres, Rafael Carlos | C.S. Santa Rosa, Córdoba |
| Sánchez Cañete, Eva María | C.S. Guadalquivir, Córdoba |
| López Martínez, Manuel | C.S. Fuente Obejuna, Fuente Obejuna (Córdoba) |
| Merino del Amo, Elena | C.S. Rafael Flórez Crespo, Posadas (Córdoba) |
| Barcones Gómez, Carlos | C.S. Santa Rosa, Córdoba |
| López del Rey, Gema | C.S. Levante Sur, Córdoba |
| Ordóñez Pérez, Violeta | C.S. Peñarroya, Peñarroya (Córdoba) |
| Díaz-Pintado García, María Teresa | C.S. Poniente, La Línea de la Concepción (Cádiz) |
| Merino Borrego, Blanca María | C.S. Castilleja de la Cuesta, Castilleja de la Cuesta (Sevilla) |
| López Campos, José María | C.S. Saúde de Ribeira, Santa Uxía de Ribeira (La Coruña) |
| Martín Aurioles, Esther | C.S. La Roca, Málaga |
| García García, Irene | C.S. Casarabonela, Casarabonela (Málaga) |
| Rollán Arribas, Begoña | C.S. Orcasitas, Madrid |
| Grandio Gómez, Jonathan | C.S. Barrio del Pilar, Madrid |
| Redondo Gorostiza, Estíbaliz | C.S. Montclar, Sant Boi de Llobregat (Barcelona) |
| Rivas Escalera, José Antonio | C.S. Puente Genil II, Puente Genil (Córdoba) |
| Ridaura Ruiz, Beatriz | C.S. Lucena I, Lucena (Córdoba) |
| Lorenzo Borda, María Soledad | C.S. Las Américas, Parla (Madrid) |
| Rubira López, Domingo J. | C.S. Cieza Oeste, Cieza (Murcia) |
| Gómez Rodríguez, Francisca | C.S. Adelfas, Madrid |
| Durán Serrat, Manuel | C.S. Sector Sur, Córdoba |
| Fandos Olona, Josep María | C.S. Just Oliveras, L’Hospitalet de Llobregat (Barcelona) |
| Martínez de la Iglesia, Jorge | C.S. Lucano, Córdoba |
| Martí Braso, Agnés | C.S. Roger de Flor, Barcelona |
| Sequeira Aymar, Ethel (miembro de la Unidad de Cuidado Compartido de VIH AH-AP) | C.S. Casanova, Barcelona |
| Casablancas Figueras, Sira | C.S. Casanova, Barcelona |
| Marco Segarra, Emilio | C.S. Sarrià del Ter, Sarrià del Ter (Gerona) |
| Merino Audí, Montserrat | C.S. Torrassa, L’Hospitalet de Llobregat (Barcelona) |
| Mayolas Saura, Emma | C.S. Santa Coloma de Gramenet, Santa Coloma de Gramenet (Barcelona) |
| García Solana, Ana | C.S. Roger de Flor, Barcelona |
| Gil Calvo, Joan Josep | C.S. Roger de Flor, Barcelona |
| Rodríguez Blanco, Llanos | C.S. Pubilla Casas, Esplugues de Llobregat (Barcelona) |
| Ellingson García, Sandra | C.S. Valsequillo, Valsequillo (Las Palmas de Gran Canaria) |
| Palmer Muntaner, Patricia | C.S. Escola Graduada, Palma de Mallorca (Baleares) |
| Silva Gil, Fátima | C.S. Rafael Florez Crespo, Posadas (Córdoba) |
| Conejero Deltell, Almudena | C.S. Barrio del Pilar, Madrid |
| Peláez Rodríguez, Estíbaliz | C.S. Ortuella, Ortuella (Vizcaya) |
| Maresca Bermejo, Enrique Ramón | C.S. Alhama de Granada, Alhama de Granada (Granada) |
| Almenar Almenar, Rafael | C.S. República Argentina, Valencia |
| Pérez Romera, Francisco Javier | C.S. Venta del Viso, La Mojonera (Almería) |
| Sillero Sillero, Cristóbal | C.S. Lucena II, Lucena (Córdoba) |
| Puigdengolas Armengol, Xavier | C.S. Sant Fruitós, Sant Fruitós de Bages (Barcelona) |
| Cuixart Costa, Lluís | C.S. Roger de Flor, Barcelona |
| Verdú Arnal, Montserrat | C.S. Roger de Flor, Barcelona |
| Pérez Santos, Josep María | C.S. Florida Sud, L’Hospitalet de Llobregat (Barcelona) |
| Oriol Cerbe, Cristina | C.S. Doctor Vilaseca, Santa Coloma de Gramenet (Barcelona) |
| Ulloa Gasso, Susana | C.S. Es Viver, Ibiza (Baleares) |
| Marín Cañada, Jaime | C.S. Villarejo de Salvanés, Villarejo de Salvanés (Madrid) |
| Montero Alarcón, Rosa | C.S. Los Rosales, Madrid |
| Luna Álvarez, Raquel | C.S. Los Pintores, Parla (Madrid) |
| Vidal Cambra, Magdalena | C.S. Calafell, Calafell (Tarragona) |
| Priego Artero, Melania | C.S. Maragall, Barcelona |
| Moya Rodríguez, María Luisa | C.S. Puerta Blanca, Málaga |
| Calvo García, Esperanza | C.S. Cerceda, Cerceda (Madrid) |
| de la Fuente Arriarán, Dolores | C.S. Sector III, Getafe (Madrid) |
| Fernández Fernández, María Jesús | C.S. Santa Rosa, Córdoba |
| Muñoz Bieber, Renata | C.S. Buenos Aires, Vallecas (Madrid) |
| Martín Gordo, Olga | C.S. Orcasitas, Madrid |
| Casanova Colominas, José María | C.S. Virgen de Begoña, Madrid |
| Gómez Gascón, Tomás | C.S. Guayaba, Madrid |
| Pérez Ramírez, Mercedes | C.S. El Álamo, El Álamo (Madrid) |
| Sáinz-Maza Aparicio, Mauricio | C.S. Alpes, Madrid |
| Gómez Fernández, Ofelia | C.S. Campohermoso, Humanes de Madrid (Madrid) |
| Gómez Rábago, María Luisa | C.S. Adelfas, Madrid |
| Aguilar Shea, Antonio Luis | C.S. Cerceda, Cerceda (Madrid) |
| de la Cámara González, Cristina | C.S. General Ricardos, Madrid |
| García de Francisco, Sara | C.S. Orcasitas, Madrid |
| Martín Moreno, Vicente | C.S. Orcasitas, Madrid |
| Sanz Pascual, María del Mar | C.S. Alameda de Osuna, Madrid |
| de Miguel Feu, Miguel Ángel | C.S. José Marva de Madrid, Madrid |
| Cachón Rodríguez, María Luisa | C.S. José María Llanos, Madrid |
| Hernández García, Mercedes | C.S. V Centenario, San Sebastián de los Reyes (Madrid) |
| Gutiérrez Humanes, Cristina | C.S. Orcasitas, Madrid |
| López-Marina, Víctor | C.S. Piera, Piera (Barcelona) |
| Angulo Pajuelo, José Manuel | C.S. Doña Mencía, Doña Mencía (Córdoba) |
| Marva Ruiz, Marina | C.S. Campamento, Paterna (Valencia) |
| Sánchez Vázquez, Inmaculada | C.S. El Álamo, El Álamo (Madrid) |
| Alonso Arizcun, Belén | C.S. Los Pintores, Parla (Madrid) |
| Montero Costa, Alejandra | C.S. Fuencarral, Madrid |
| Rodríguez-Rubio Rodríguez, Águeda | C.S. Castilleja de la Cuesta, Castilleja de la Cuesta (Sevilla) |
| Castro Fernández, Cristina | C.S. Santa Rosa, Córdoba |
| Piles Cabo, María | C.S. Benifaió, Benifaió (Valencia) |
| Habashneh Sánchez, Sara | C.S. Aravaca, Madrid |
| de la Peña López, Lorenzo | C.S. Covadonga, Torrelavega (Cantabria) |
| Jurado Otero, Margarita | C.S. Perales de Tajuña, Perales de Tajuña (Madrid) |
| Rojo Calderón, Aránzazu | C.S. Covadonga, Torrelavega (Cantabria) |
| de Cos Rodríguez, Purificación | C.S. Txurdínaga, Bilbao (Vizcaya) |
| Muñoz Martínez de Salinas, Cristina | C.S. Puerta Bonita, Madrid |
| Giner Valero, Mercedes | C.S. Barrio de la Luz, Xirivella (Valencia) |
| Pineda Ronda, Vicenta | C.S. Serrería I, Valencia |
| Blanquer Gregori, José Francisco Javier | C.S. San Blas, Alicante |
| Morales López, Rosario | C.S. Cartagena Oeste, Cartagena (Murcia) |
| Arjona García, Verónica | C.S. Rafael Florez Crespo, Posadas (Córdoba) |
| Valverde Gubianas, Juan Manuel | C.S. Fuensanta, Córdoba |
| Ruz Torres, Lorenza | C.S. Carlos Castilla del Pino, Córdoba |
| Osuna Ortiz, Antonia | C.S. Montoro, Montoro (Córdoba) |
| Segovia Rodríguez, Javier | C.S. Santa Rosa, Córdoba |
| López Matarín, Alba | C.S. Polígono Guadalquivir, Córdoba |
| Almenara Abellán, José Luís | C.S. Rafael Florez Crespo, Posadas (Córdoba) |
| Sáenz Hernáiz, Juan Ignacio | C.S. Dr. Josep Alsina i Bofill, Palafrugell (Gerona) |
| Romero Rodríguez, Esperanza María | C.S. Azahara, Córdoba |
| Rufo Jiménez, José | C.S. Bollullos Par del Condado, Bollullos Par del Condado (Huelva) |
| Rivacoba Orbe, Lorea | C.S. San Ignacio, Bilbao (Vizcaya) |
| Baza Bueno, Mikel | C.S. San Ignacio, Bilbao (Vizcaya) |
| Moreno Fernández, Gemma | C.S. Azahara, Córdoba |
| Girón Estrada, Vanessa | C.S. Calatayud Norte, Calatayud (Zaragoza) |
| Lagos Aguilar, Ángela | C.S. Perales de Tajuña, Perales de Tajuña (Madrid) |
| Rodríguez Rodríguez, Mariela Carolina | C.S. La Victoria, La Victoria (Córdoba) |
| Amézquita de los Santos, Larissa Analías | C.S. Levante Sur, Córdoba |
| Rojas Bejarano, Domingo | C.S. Sector Sur, Córdoba |
Bibliografía
- 1.Castilla J., de la Fuente L. Evolución del número de personas infectadas por el VIH y de los casos de SIDA. España, 1980-1998. Med Clin (Barc) 2000;115:85–89. doi: 10.1016/s0025-7753(00)71473-4. [DOI] [PubMed] [Google Scholar]
- 2.Gandhi T., Wei W., Amin K., Kazanjian P. Effect of maintaining highly active antiretroviral therapy on AIDS events among patients with late-stage HIV infection and inadequate response to therapy. Clin Infect Dis. 2006;42:878–884. doi: 10.1086/500210. [DOI] [PubMed] [Google Scholar]
- 3.Romero-Sánchez M.C., Machmach K., Gonzalez-Serna A., Genebat M., Pulido I., García-García M. Effect of maraviroc on HIV disease progression-related biomarkers. Antimicrob Agents Chemother. 2012;56:5858–5864. doi: 10.1128/AAC.01406-12. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.European Centre for Disease Prevention and Control/WHO Regional Office for Europe . European Centre for Disease Prevention and Control; Stockholm: 2014. HIV/AIDS Surveillance in Europe 2013. [Google Scholar]
- 5.Secretaría del Plan Nacional sobre el Sida . Ministerio de Sanidad y Consumo; Madrid: 2006. Infección por VIH y sida en España. Plan Multisectorial. Indicadores 2006. [Google Scholar]
- 6.Hamers F., Phillips A. Diagnosed and undiagnosed HIV-infected populations in Europe. HIV Medicine. 2008;9(Suppl. 2):6–12. doi: 10.1111/j.1468-1293.2008.00584.x. [DOI] [PubMed] [Google Scholar]
- 7.Secretaría del Plan Nacional sobre el Sida/Centro Nacional de Epidemiología. Diagnóstico tardío de la infección por VIH: Situación en España. Área de vigilancia de VIH y conductas de riesgo. Madrid; 2011.
- 8.Aldaz P., Castilla J., Moreno-Iribas C., Irisarri F., Floristán Y., Sola-Boneta J. Cambios en la mortalidad y en las causas de defunción en las personas con diagnóstico de infección por el VIH, 1985-2004. Enferm Infecc Microbiol Clin. 2007;25:5–10. doi: 10.1157/13096746. [DOI] [PubMed] [Google Scholar]
- 9.Agustí C., Mascort J., Carrillo R., Casabona J. Detección precoz de la infección por el virus de la inmunodeficiencia humana en el contexto de Atención Primaria. Aten Primaria. 2012;44:689–690. doi: 10.1016/j.aprim.2012.11.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Farnham P.G., Gopalappa C., Sansom S.L., Hutchinson A.B., Brooks J.T., Weidle P.J. Updates of lifetime costs of care and quality-of-life estimates for HIV-infected persons in the United States: Late versus early diagnosis and entry into care. J Acquir Immune Defic Syndr. 2013;64:183–189. doi: 10.1097/QAI.0b013e3182973966. [DOI] [PubMed] [Google Scholar]
- 11.Grabmeier-Pfistershammer K., Rieger A., Schröck T., Schlag M. Economic burden of late presentation in HIV disease in Austria: A comparison of the initial costs imposed by advanced HIV disease vs. non-late presentation. Wien Klin Wochenschr. 2013;125:402–407. doi: 10.1007/s00508-013-0392-5. [DOI] [PubMed] [Google Scholar]
- 12.Krentz H.B., Auld M.C., Gill M.J. The high cost of medical care for patients who present late (CD4 < 200 cells/microL) with HIV infection. HIV Med. 2004;5:93–98. doi: 10.1111/j.1468-1293.2004.00193.x. [DOI] [PubMed] [Google Scholar]
- 13.Girardi E., Sabin C.A., d’Arminio A. Late Diagnosis of HIV Infection: Epidemiological features, consequences and strategies to encourage earlier testing. J Acquir Immune Defic Syndr. 2007;46(Supl 3):S3–S8. doi: 10.1097/01.qai.0000286597.57066.2b. [DOI] [PubMed] [Google Scholar]
- 14.Sobrino-Vegas P., García-San Miguel L., Caro-Murillo A.M., Miró J.M., Viciana P., Tural C. Delayed diagnosis of HIV Infection in a multicenter cohort: Prevalence, risk, factors, response to HAART and impact on mortality. Curr HIV Res. 2009;7:224–230. doi: 10.2174/157016209787581535. [DOI] [PubMed] [Google Scholar]
- 15.Sabin C.A., Schwenk A., Johnson M.A., Gazzard B., Fisher M., UK Collaborative HIV Cohort (UK CHIC) Steering Committee1 Late diagnosis in the HAART era: Proposed common definitions and associations with mortality. AIDS. 2010;24:723–727. doi: 10.1097/QAD.0b013e328333fa0f. [DOI] [PubMed] [Google Scholar]
- 16.S.G. de Promoción de la Salud y Epidemiología/Centro Nacional de Epidemiología-ISCIII. Vigilancia Epidemiológica del VIH/sida en España: Sistema de Información sobre Nuevos Diagnósticos de VIH y Registro Nacional de Casos de Sida. Plan Nacional sobre el Sida. Área de Vigilancia de VIH y Conductas de Riesgo; Madrid, 2014.
- 17.Mugavero M.J., Castellano C., Edelman D., Hicks C. Late diagnosis of HIV infection: The role of age and sex. Am J Med. 2007;120:370–373. doi: 10.1016/j.amjmed.2006.05.050. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Oliva J., Galindo S., Vives N., Arrillaga A., Izquierdo A., Nicolau A. Retraso diagnóstico de la infección por el virus de la inmunodeficiencia en España. Enferm Infecc Microbiol Clin. 2010;28:583–589. doi: 10.1016/j.eimc.2010.02.013. [DOI] [PubMed] [Google Scholar]
- 19.Mensforth S., Goodall L., Bodasing N., Coultas J. Late diagnosis among our ageing HIV population: A cohort study. J Int AIDS Soc. 2014;17(4 Suppl 3):19692. doi: 10.7448/IAS.17.4.19692. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Phanuphak P., Lo Y.R. Implementing early diagnosis and treatment: Programmatic considerations. Curr Opin HIV AIDS. 2015;10:69–75. doi: 10.1097/COH.0000000000000126. [DOI] [PubMed] [Google Scholar]
- 21.Elías M.J., Gomez-Ayerbe C., Muriel A., Calonge M.E., Diaz A., Elías P.P. Comparison of routine versus targeted HIV testing strategies: Coverage and estimated missed infections in emergency room and primary care centre. J Int AIDS Soc. 2014;17(4 Suppl 3):19671. doi: 10.7448/IAS.17.4.19671. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Busto M.J., García L., Castelao M.E., Bermúdez E. Actitudes y prácticas de los médicos de atención primaria ante el diagnóstico de la infección por virus de la inmunodeficiencia humana. Enferm Infecc Microbiol Clin. 2011;29:490–496. doi: 10.1016/j.eimc.2011.02.014. [DOI] [PubMed] [Google Scholar]
- 23.Agustí C., Fernández L., Mascort J., Carrillo R., Casabona J. Barreras para el diagnóstico de las infecciones de transmisión sexual y virus de la inmunodeficiencia humana en Atención Primaria en España. Enferm Infecc Microbiol Clin. 2013;31:451–454. doi: 10.1016/j.eimc.2012.12.012. [DOI] [PubMed] [Google Scholar]
- 24.Blanco J.R., Locutura J., Jaume M.R., Suárez-Lozano I., Von Wichmann M.A. Indicadores de calidad asistencial de GESIDA para la atención de personas infectadas por el VIH/sida. Enferm Infecc Microbiol Clin. 2010;28(Supl 5):1–88. doi: 10.1016/S0213-005X(10)70048-3. [DOI] [PubMed] [Google Scholar]
- 25.Delpierre C., Cuzin L., Lauwers-Cances V., Marchou B., Lang T., NADIS Group High-risk groups for late diagnosis of HIV infection: A need for rethinking testing policy in the general population. AIDS Patient Care STDS. 2006;20:838–847. doi: 10.1089/apc.2006.20.838. [DOI] [PubMed] [Google Scholar]
- 26.Bokhour B.G., Solomon J.L., Knapp H., Asch S.M., Gifford A.L. Barriers and facilitators to routine HIV testing in VA primary care. J Gen Intern Med. 2009;24:1109–1114. doi: 10.1007/s11606-009-1078-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Wilson J.M.G., Jungner G. World Health Organization; 1968. Principles and Practice of Screening for Disease. [Google Scholar]
- 28.Andermann A., Blancquaert I., Beauchamp S., Déry V. Revisiting Wilson and Jungner in the genomic age: A review of screening criteria over the past 40 years. Bull World Health Organ. 2008;86:241–320. doi: 10.2471/BLT.07.050112. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Centers for Disease Control and Prevention Revised recommendations for HIV testing of adults, adolescents, and pregnant women in health-care settings. MMWR. 2006;55(RR-14) [PubMed] [Google Scholar]
- 30.Sanders G.D., Anaya H.D., Asch S., Hoang T., Golden J.F., Bayoumi A.M. Cost-effectiveness of strategies to improve HIV testing and receipt of results: Economic analysis of a randomized controlled trial. J Gen Intern Med. 2010;25:556–563. doi: 10.1007/s11606-010-1265-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Haukoos J.S., Campbell J.D., Conroy A.A., Hopkins E., Bucossi M.M., Sasson C. Programmatic cost evaluation of nontargeted opt-out rapid HIV screening in the emergency department. Sullivan PS, ed. PLoS ONE. 2013;8:e81565. doi: 10.1371/journal.pone.0081565. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32.Bassett I.V., Giddy J., Nkera J., Wang B., Losina E., Lu Z. Routine voluntary HIV testing in Durban, South Africa: The experience from an outpatient department. J Acquir Immune Defic Syndr. 2007;46:181–186. doi: 10.1097/QAI.0b013e31814277c8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Prost A., Griffiths C.J., Anderson J., Wight D., Hart G.J. Feasibility and acceptability of offering rapid HIV tests to patients registering with primary care in London (UK): A pilot study. Sex Transm Infect. 2009;85:326. doi: 10.1136/sti.2008.033233. [DOI] [PubMed] [Google Scholar]
- 34.Rayment M., Thornton A., Mandalia S., Elam G., Atkins M., Jones R. HIV testing in non-traditional settings—The HINTS Study: A multi-centre observational study of feasibility and acceptability. Kissinger P, ed. PLoS ONE. 2012;7:e39530. doi: 10.1371/journal.pone.0039530. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 35.Tiittala P.J., Kivelä P.S., Ristola M.A., Surcel H.M., Koponen P.M., Mölsä M. Achieving high acceptability of HIV testing in a population-based survey among immigrants in Finland. Scand J Public Health. 2015;43:393–398. doi: 10.1177/1403494815573604. [DOI] [PubMed] [Google Scholar]
- 36.Socías M.E., Hermida L., Singman M., Kulgis G., Díaz Armas A., Cando O. Routine HIV testing among hospitalized patients in Argentina. is it time for a policy change? Vermund SH, ed. PLoS ONE. 2013;8:e69517. doi: 10.1371/journal.pone.0069517. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 37.Hart J.T. The inverse care law. The Lancet. 1971;297:405–412. doi: 10.1016/s0140-6736(71)92410-x. [DOI] [PubMed] [Google Scholar]


