Resumen
Objetivo
Conocer la capacidad de detección de patología psiquiátrica por el médico de familia, comparando la presencia de patología psiquiátrica detectada mediante test validados y la referida por su médico de familia.
Diseño
Estudio transversal de doble fase.
Emplazamiento
Centros de Salud de un área urbana de Madrid.
Participantes
Pacientes entre 18 y 65 años que acuden a consulta por motivos no administrativos.
Mediciones principales
Para la detección de posible patología psiquiátrica, en la sala de espera se utilizaron instrumentos de cribado, el GHQ-28 (punto de corte 6 o superior) y el MULTICAGE CAD-4 (punto de corte 2 o superior). Como instrumento de identificación de «caso» en la segunda fase se utilizó la entrevista MINI en los pacientes con puntuación positiva en uno de los instrumentos de cribado y un 20% de los negativos. Por otro lado, cuando los pacientes entraban en la consulta entregaban a su médico una tarjeta con un número de identificación para que, de manera ciega, registrase: presencia de patología psiquiátrica actual según su criterio y existencia, o no, de tratamiento actual con psicofármacos.
Resultados
Participaron 628 sujetos. La prevalencia de patología psiquiátrica corregida por metodología de doble fase fue del 31,7% (IC 95%: 27,9-35,5). De 185 pacientes con patología psiquiátrica detectada, el 44,2% (IC 95%: 36,7-51,7) fueron identificados como pacientes con patología psiquiátrica por su médico de familia. Las patologías mejor identificadas fueron: hipomanía, trastorno distímico, episodio depresivo con síntomas melancólicos y trastorno por angustia.
Conclusiones
Un porcentaje importante de pacientes con patología psiquiátrica detectada con test validados no han sido identificados por su médico de familia.
Palabras clave: Atención primaria, Patología psiquiátrica, Habilidad diagnóstica
Abstract
Objective
To determine the ability of family physicians to detect psychiatric disorders, comparing the presence of psychiatric disorders detected using validated tests and referrals by family physicians.
Design
Cross-sectional, two-phase study.
Location
Primary healthcare centres in an urban area of Madrid.
Participants
Patients between 18 and 65 years attending primary healthcare centres for non-administrative purposes.
Main measurements
To detect psychiatric disorders in the waiting room, an interview was performed using GHQ-28 and MULTICAGE CAD-4 in the screening phase (considered positive: score of 6 or higher on the GHQ-28 or a score 2 or higher on MULTICAGE CAD-4). Patients with a positive score and 20% with negative were recruited for the second phase (case identification) using MINI interview. During family physician consultation, the patient gave his doctor a card with an identification number to record the presence of psychiatric illness in his/her opinion and whether there was treatment with psychotropic drugs.
Results
A total of 628 subjects participated. The prevalence of psychiatric disorders corrected by two phase methodology was 31.7% (95% CI: 27.9 to 35.5). Of the 185 patients with a psychiatric disorder detected, 44.2% (95% CI: 36.7 to 51.7) were identified as patients with psychiatric disorders by their family physician. Disorders best detected were: hypomania, dysthymic disorder, depressive episode with melancholic symptoms, and panic disorder.
Conclusions
A significant percentage of patients with possible psychiatric disorders detected with validated test have not been identified by their family physician.
Keywords: Primary care, Psychiatric disorder, Recognition
Introducción
La población que demanda los servicios de atención primaria (AP) presenta un alto porcentaje de patología psiquiátrica. Según la metodología utilizada, los estudios muestran prevalencias de trastornos mentales en esta población de entre el 20 y el 50%1, 2, 3, 4, 5. El estudio epidemiológico sobre trastornos mentales en la población europea (ESEMeD) concluye que en España el 20% de los sujetos de la población general presentan algún trastorno mental a lo largo de su vida, y el 8,4% lo hacen en los últimos 12 meses6.
Esta patología produce un elevado consumo de servicios, un deterioro de la calidad de vida y constituye una importante fuente de discapacidad7, 8, 9.
La detección de patología psiquiátrica es importante, pues su diagnóstico y tratamiento precoz mejoran el manejo de la enfermedad10. Una detección tardía puede tener consecuencias negativas para el paciente, por padecer un sufrimiento evitable11, y deriva en un incremento de los costes sanitarios12.
La AP constituye la puerta de entrada en el sistema sanitario español. La mayor parte de los pacientes que perciben cualquier problema de salud, incluyendo los de índole psicológica, son vistos en primera instancia por el médico de AP, y la mayoría de los pacientes atendidos en el nivel de la atención psiquiátrica especializada provienen de la AP. Por ello, el médico de familia juega un papel fundamental en la detección de patología mental.
Diversos estudios sugieren que la capacidad de los médicos de AP para detectar problemas mentales es relativamente baja13, 14, 15, 16, 17, 18. Pero estos resultados son difíciles de comparar entre sí y de inferir más allá de ámbitos locales, debido a la metodología utilizada y las características de la organización sanitaria de cada país.
Por todo ello, nos planteamos realizar este estudio con el objetivo de conocer la capacidad de detección de patología psiquiátrica por el médico de AP con relación a la presencia de posible patología psiquiátrica detectada por un profesional especializado mediante test validados. Como objetivo secundario, nos planteamos conocer la capacidad de detección según patologías psiquiátricas, y el porcentaje de pacientes con patología psiquiátrica detectada que están recibiendo tratamiento. Este estudio se encuadra dentro de otro más amplio cuyo objetivo ha sido estimar la prevalencia de patología psiquiátrica en la población que acude a las consultas de AP en un área urbana de Madrid1.
Material y métodos
Se ha realizado un estudio transversal de prevalencia con muestreo aleatorizado de doble fase entre enero y marzo de 2010. La población de estudio fueron los pacientes de 18 a 65 años de edad que acudieron a los servicios de AP de un área urbana de Madrid y que dieron su consentimiento informado para participar. Se excluyeron los que acudieron por un motivo de consulta meramente administrativo (expedición de recetas, partes de baja, informes o certificados) y los que, a juicio del investigador, no estaban capacitados para responder los cuestionarios.
Se calculó un tamaño de muestra necesario de 635 pacientes, con una confianza del 95%, una precisión del 5% y en base a una prevalencia estimada de morbilidad psiquiátrica del 29%. El cálculo del muestreo de doble fase se explica detalladamente en la publicación principal del estudio1.
Se seleccionaron 24 médicos, de los 300 distribuidos en 21 centros, aplicando un muestreo aleatorizado estratificado proporcional según el turno (mañana y tarde). Todos los médicos aceptaron participar. La detección de patología psiquiátrica se realizó en 2 fases. En la primera (cribado), en cada consulta médica seleccionada se eligieron un total de 27 sujetos a lo largo de 5 días mediante un muestreo sistemático con arranque aleatorizado sobre los pacientes citados. Una vez seleccionados los pacientes, en la sala de espera las investigadoras (2 psicólogas clínicas) les invitaban a participar y se obtenía el consentimiento informado por escrito. Se utilizaron 2 instrumentos: General Health Questionnaire (GHQ-28) como método de cribado para identificar trastornos psiquiátricos más comunes en población general, y MULTICAGE CAD-4 para el cribado de trastornos adictivos en sus versiones validadas al español. Se consideraron positivos los individuos con puntuación de 6 o superior en el GHQ-28 o de 2 o superior en cualquiera de los apartados del MULTICAGE CAD-4.
En la segunda fase (identificación de caso) se incluyeron los sujetos que en la fase de cribado tuvieron una puntuación positiva (posibles «casos») y un 20% de los que la obtuvieron negativa (posibles «no casos»). Se utilizó la MINI International Neuropsychiatric Interview en la versión en español 5.0.019. Es una entrevista breve y altamente estructurada para la identificación de los principales trastornos psiquiátricos acorde con la clasificación DSM-IV. Las entrevistas fueron realizadas por las investigadoras, previamente entrenadas.
A continuación, los pacientes encuestados entraban en la consulta y entregaban a su médico de AP una tarjeta con un número de identificación, para que su médico registrase la presencia de patología psiquiátrica actual a su juicio, y la existencia o no de tratamiento con psicofármacos. El médico entregaba al final de su consulta todas las tarjetas al equipo investigador. Durante todo el proceso el médico desconocía el resultado de las pruebas que se habían realizado a sus pacientes. La recogida de datos se realizó en una única visita. En el caso de que durante el estudio se detectara patología psiquiátrica grave de la que el paciente no fuera conocedor, se le indicaba que consultase a su médico de familia por ella.
Se registraron variables sociodemográficas (sexo, edad, estado civil, país de origen, nivel educativo y ocupación laboral actual), clínicas (puntuaciones en la escala GHQ-28, en cada ítem del cuestionario MULTICAGE CAD-4 y en la entrevista MINI, presencia de patología psiquiátrica en el momento actual a juicio del médico, constancia de diagnóstico psiquiátrico en la historia clínica en los últimos 12 meses y tratamiento con psicofármacos).
El estudio tuvo la aprobación del Comité de Ética para la investigación del Hospital Clínico San Carlos.
Para conocer la concordancia entra la presencia de patología psiquiátrica referida por su médico y la presencia de patología psiquiátrica detectada a través de los test validados, se calculó el índice de concordancia kappa. La estimación de cada una de las patologías del MINI y su relación con la patología psiquiátrica referida por el médico de familia se realizaron mediante datos ponderados obtenidos según las probabilidades de selección para la segunda fase determinados por el resultado del test de cribado. El análisis estadístico se realizó mediante el programa SPSS 21.0.
Esquema general del estudio: 
Resultados
De los 674 sujetos que cumplieron los criterios de inclusión, 46 (6,8%) rechazaron participar. La tabla 1 presenta las características sociodemográficas de los 628 sujetos incluidos. En la primera fase, el 44,3% (n = 278) cumplieron criterios de probable caso, de los que 6 (2,2%) rechazaron participar en la segunda fase del estudio.
Tabla 1.
Características sociodemográficas de la población de estudio (n = 628)
| Variable | n | % | |
|---|---|---|---|
| Sexo | Hombre | 250 | 39,8 |
| Mujer | 378 | 60,2 | |
| Nivel educativo (estudios) | Superiores (titulación universitaria) | 229 | 36,5 |
| Medios (Bachillerato; FP) | 226 | 36,0 | |
| Básicos (ESO, Primaria, EGB) | 155 | 24,7 | |
| Sin estudios | 17 | 2,7 | |
| Estado civil | Casado/pareja estable | 363 | 57,8 |
| Soltero/sin pareja estable | 195 | 31,1 | |
| Separado/viudo | 70 | 11,1 | |
| País de origen | España | 476 | 75,8 |
| Latinoamérica | 116 | 18,5 | |
| Europa del Este | 10 | 1,6 | |
| África | 10 | 1,6 | |
| Otros | 9 | 1,4 | |
| Europa occidental | 7 | 1,1 | |
| Ocupación laboral | Profesionales científicos e intelectuales (nivel superior) | 118 | 19,3 |
| Profesionales científicos e intelectuales (nivel medio) | 97 | 15,9 | |
| Empleados administrativos | 87 | 14,2 | |
| Trabajadores de servicio y comercios | 111 | 18,2 | |
| Oficiales, operarios, artesanos | 80 | 13,1 | |
| Trabajadores no cualificados | 27 | 4,4 | |
| Ama de casa | 55 | 9,0 | |
| Estudiantes | 36 | 5,9 | |
| Total | 611 | 100,0 |
| Media (desviación estándar) | |
|---|---|
| Edad (años) | 42,3 (12,9) |
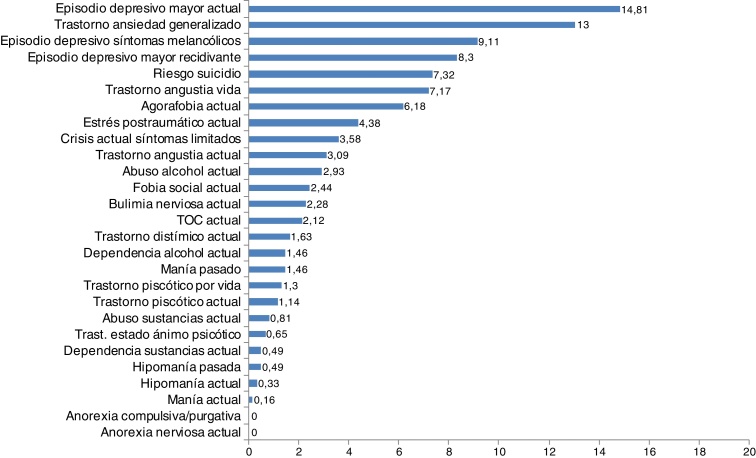
Se detectó patología psiquiátrica en el 67,3% (n = 183) de los probables casos y solo en 2 del grupo de probables no casos. La prevalencia de patología psiquiátrica corregida por la metodología de doble fase fue de 31,7% (IC 95%: 27,9-35,5). En la figura 1 se muestra la distribución de la patología psiquiátrica detectada, siendo las más frecuentes el episodio depresivo mayor actual, el trastorno por ansiedad generalizado y el episodio depresivo con síntomas melancólicos.
Figura 1.
Distribución de frecuencias de la patología detectada en los pacientes mediante la entrevista MINI (n = 628).
La tabla 2 muestra la presencia de enfermedad psiquiátrica referida por el médico de AP en los pacientes entrevistados. En 137 casos (22,1%; IC 95%: 18,5-25,1) el médico identificó patología psiquiátrica en el momento actual, en 147 casos (37,3%) tenía constancia en la historia clínica de la existencia de algún diagnóstico psiquiátrico en el último año, y 136 pacientes (21,7%) tenían prescrito algún tratamiento psicofarmacológico en la actualidad.
Tabla 2.
Información sobre la patología psiquiátrica del paciente, referida por el médico de atención primaria (n = 628)
| Variable | n | % | IC al 95% | |
|---|---|---|---|---|
| Presencia de patología psiquiátrica actual | Sí | 137 | 22,1 | 18,5-21,5 |
| Constancia en la historia clínica de diagnóstico psiquiátrico en el último año | Sí | 147 | 23,7 | 20,0-26,8 |
| Tipo de diagnóstico realizado (n = 147) | Sin respuesta | 2 | 1,4 | 0,2-4,8 |
| Abuso alcohol | 3 | 2,1 | 0,4-5,8 | |
| Reacción a estrés | 10 | 6,8 | 2,4-11, 2 | |
| Síntomas psiquiátricos no especificados | 1 | 0,7 | 0,0-3,7 | |
| Trastorno ansiedad | 50 | 34,3 | 26,0-42,0 | |
| Abuso tóxicos + síntomas psiquiátricos | 3 | 2,1 | 0,4-5,8 | |
| Trastorno ansioso-depresivo | 21 | 14,4 | 8,3-20,3 | |
| TCA | 5 | 3,4 | 1,1-7,8 | |
| Insomnio | 4 | 2,7 | 0,7-6,8 | |
| Trastorno personalidad | 2 | 1,4 | 0,2-4,8 | |
| Trastorno psicótico/esquizofrenia | 4 | 2,7 | 0,7-6,8 | |
| Trastorno bipolar | 4 | 2,7 | 0,7-6,8 | |
| TOC | 1 | 0,7 | 0,0-3,7 | |
| Trastorno depresivo | 37 | 25,3 | 17,8-32, 5 | |
| Tratamiento psicofarmacológico en la actualidad | Sí | 136 | 21,7 | 18,3-24,9 |
| Tipo de tratamiento (n = 136) | Benzodiacepinas | 91 | 66,9 | 58,6-75,2 |
| Antidepresivos | 69 | 50,7 | 41,9-50,5 | |
| Antipsicóticos | 9 | 6,6 | 2,1-11,2 | |
| Otros | 9 | 6,6 | 2,1-11,2 |
El índice kappa de concordancia entre la detección de patología psiquiátrica por la entrevista estandarizada y la referida por el médico de AP fue de 0,31 (IC 95%: 0,23-0,39; p < 0,001).
De los 185 pacientes con patología psiquiátrica identificada mediante la entrevista MINI, 80 (44,2%; IC 95%: 36,7-51,7) también fueron identificados por el médico de AP, en 87 (48,1%; IC 95%: 40,5-55,6) existía constancia en la historia clínica de un diagnóstico psiquiátrico en el último año, y 109 pacientes (59%; IC 95%: 51,5-66,3) estaban recibiendo tratamiento psicofarmacológico en el momento del estudio.
En la tabla 3 se muestra el porcentaje de pacientes con algún trastorno psiquiátrico identificado mediante la entrevista MINI, en los que el médico de AP refirió patología psiquiátrica. Los pacientes mejor identificados por el médico de AP fueron los que presentaban hipomanía actual (100%), trastorno distímico actual (78%), episodio depresivo con síntomas melancólicos (68%), hipomanía pasada (67%) y trastorno de angustia a lo largo de la vida (66%). Los peor identificados fueron los que presentaban abuso de alcohol actual (18%), dependencia de alcohol actual (25%) y bulimia nerviosa actual (30%).
Tabla 3.
Distribución por patologías de los pacientes con algún trastorno psiquiátrico identificado mediante la entrevista MINI en los que el médico de atención primaria refiere patología psiquiátrica actual
| Presencia de patología psiquiátrica actual referida por el médico de familia |
|||
|---|---|---|---|
| Diagnóstico psiquiátrico detectado a través de la entrevista MINI | Total de casos detectados | Sí, n (%) | No, n (%) |
| Episodio depresivo mayor actual | 91 | 50 (55) | 41 (45) |
| Episodio depresivo mayor recidivante | 51 | 28 (55) | 23 (45) |
| Episodio depresivo síntomas melancólicos | 56 | 38 (68) | 18 (32) |
| Trastorno distímico actual | 9 | 7 (78) | 2 (22) |
| Riesgo suicidio leve | 27 | 9 (33) | 18 (67) |
| Moderado | 6 | 4 (66) | 2 (34) |
| Alto | 12 | 11 (92) | 1 (8) |
| Manía actual | 1 | 0 | 1 (100) |
| Manía pasado | 9 | 2 (22) | 7 (78) |
| Hipomanía actual | 2 | 2 (100) | 0 |
| Hipomanía pasada | 3 | 2 (67) | 1(33) |
| Trastorno angustia vida | 44 | 29 (66) | 15 (34) |
| Crisis actual síntomas limitados | 22 | 8 (36) | 14 (64) |
| Trastorno angustia actual | 19 | 12 (63) | 7 (37) |
| Agorafobia actual | 38 | 22 (58) | 16 (42) |
| Fobia social actual | 13 | 5 (38) | 8 (62) |
| TOC actual | 13 | 9 (69) | 4 (31) |
| Estrés postraumático actual | 22 | 11(50) | 11 (50) |
| Dependencia alcohol actual | 8 | 2 (25) | 6 (75) |
| Abuso alcohol actual | 18 | 3 (18) | 15 (82) |
| Dependencia sustancias actual | 3 | 1(33) | 2 (67) |
| Abuso sustancias actual | 4 | 0 | 4 (100) |
| Trastorno psicótico actual | 7 | 4 (57) | 3 (43) |
| Trastorno psicótico por vida | 8 | 4 (50) | 4 (50) |
| Trastorno estado ánimo psicótico | 4 | 2 (50) | 2 (50) |
| Anorexia nerviosa actual/Anorexia compulsiva/purgativa | 0 | 0 | 0 |
| Bulimia nerviosa actual | 13 | 4 (30) | 9 (70) |
| Trastorno ansiedad generalizado | 75 | 40 (53) | 35 (47) |
Discusión
En nuestro estudio, el médico de AP identificó patología psiquiátrica casi en la mitad de los pacientes con una posible patología psiquiátrica detectada a través de un instrumento estandarizado.
Como fortaleza, nuestro estudio se ha realizado en consultas de AP de una zona urbana de Madrid con una población de 550.000 habitantes y un amplio espectro en cuanto a nivel socioeconómico, por lo que los resultados pueden ser representativos de la población urbana que consulta en el primer nivel asistencial. El porcentaje de participación ha sido muy elevado, minimizando el sesgo de la no respuesta, aunque puede estar presente un sesgo de información, al recoger información autorreferida por el paciente.
Como limitaciones, considerar que al establecer comparaciones entre los diagnósticos detectados mediante instrumentos estandarizados y la impresión de patología psiquiátrica por parte del médico de AP debemos tener en cuenta, por un lado, que la investigación psiquiátrica tiene la dificultad metodológica para establecer diagnósticos de validez incontrovertible20, y por otro, la dificultad en el ámbito de la AP de establecer el umbral de significación clínica en algunos síntomas y signos relacionados con la salud mental21.
También hay que tener en cuenta que la entrevista MINI es una entrevista estructurada y estandarizada que permite la identificación de la mayor parte de los trastornos psiquiátricos del eje I de la clasificación DSM-IV, pero, como cualquier otro instrumento diagnóstico, tiene limitaciones y no sustituye la evaluación del especialista22. Por ello nos referimos a patología psiquiátrica detectada por MINI.
Al valorar la concordancia en el diagnóstico de patología psiquiátrica entre un investigador externo y el médico de AP, el índice kappa obtenido de 0,31 hace referencia a un grado de acuerdo débil, que indica que el médico de AP presenta una habilidad discreta en la detección de patología psiquiátrica en sus pacientes. Hemos encontrado pocos estudios que calculan el índice de concordancia entre 2 diagnósticos. En 2 estudios que calculan la concordancia entre el diagnóstico de sospecha de patología mental realizado por el médico de familia13 y el pediatra23 y el diagnóstico psiquiátrico realizado en el servicio de salud mental al que se deriva al paciente, los índices de concordancia fueron de 0,38 y 0,58 para el médico de familia y el pediatra, respectivamente.
En nuestro estudio, el porcentaje de pacientes con alguna patología psiquiátrica detectada por la entrevista MINI en los que el médico de AP refería patología psiquiátrica actual fue del 44%, que, aunque baja, está en la línea de la referida en estudios semejantes. En un estudio realizado en centros de AP en Francia, el 51% de los pacientes con patología mental estaban identificados por el médico general2. En otro, desarrollado en Bristol, que comparaba la impresión diagnóstica del médico de AP frente a la detección de patología psiquiátrica mediante test validados, el médico de AP identificó patología psiquiátrica en el 39% de los pacientes en los que se detectó patología psiquiátrica24.
Al analizar la capacidad de identificar las diferentes patologías, encontramos que las mejor identificadas son la hipomanía actual (100%) y el trastorno distímico actual (78%), ambas muy poco frecuentes. Observamos que el médico de familia presenta una menor capacidad de detectar patología psiquiátrica en las enfermedades que habitualmente presentan manifestaciones somáticas, frente a aquellas en las que predominan las manifestaciones de índole psicológica, coincidiendo con otros estudios17, 24, 25, 26. Así, muchos pacientes con trastornos psiquiátricos que acuden al médico de AP consultan por síntomas somáticos (insomnio, cefalea, fatiga, pérdida de peso), que son atribuidos a enfermedades físicas en lugar de sospechar un posible trastorno psiquiátrico23. Además, habitualmente ellos mismos confieren a sus síntomas un carácter de normalidad, eliminando una posible atribución patológica, y en consecuencia dificultando su diagnóstico.
Otras dificultades del médico de familia para detectar patología psiquiátrica pueden ser su falta de habilidad en la utilización de instrumentos de cribado, ya descrita en otros estudios27, 28, y el tiempo limitado de las consultas, que impide dedicar al paciente el tiempo necesario para detectar patología de índole psiquiátrica, que habitualmente es superior al necesario para detectar patología de componente físico27. También hay que tener en cuenta la posible falta de formación en patología psiquiátrica entre los médicos de AP. En un reciente estudio sobre necesidades de formación en salud mental, la amplia mayoría de los médicos de familia referían la necesidad de mejorar su formación específica en este ámbito29.
Sorprende que no se haya detectado ningún caso de trastorno de la conducta alimentaria. Este hecho puede ser consecuencia de un sesgo de información, ya que los pacientes con esta patología suelen mostrar gran habilidad para ocultarla.
En nuestro estudio, del total de los pacientes con alguna patología mental detectada por la entrevista MINI, el 59% estaban recibiendo tratamiento psicofarmacológico. Esta cifra es algo superior a la descrita en otros estudios. En un estudio realizado en Inglaterra, de los pacientes a los que se les detectó enfermedad mental con un cuestionario, el 37% estaban siendo tratados con psicofármacos por su médico de familia18. En los estudios de Menchetti et al.17 y de Joling et al.30 el porcentaje de pacientes a los que se les había detectado depresión mediante un test estandarizado que estaban recibiendo tratamiento antidepresivo prescrito por su médico de AP era de del 30 y del 40%, respectivamente.
En este estudio se muestra un porcentaje importante de pacientes con patología psiquiátrica que no han sido identificados por su médico de familia. Como posibles razones de esta dificultad están tanto la forma de presentación de la patología mental en los pacientes que acuden a AP, como la falta de formación teórica y en habilidades para detectar patología psiquiátrica de los médicos de familia. Parece clara la necesidad de mejorar la capacidad del médico de familia en la detección de patología psiquiátrica. Además, experiencias previas muestran que los médicos de familia valoran de forma muy positiva las formas de coordinación con los servicios especializados, como interconsultas telefónicas, seminarios de discusión de casos con patología psiquiátrica y colaboración en la elaboración de protocolos de actuación diagnóstica y terapéutica31.
Por ello, proponemos impulsar todas estas experiencias desde los correspondientes dispositivos asistenciales para, a través de una adecuada coordinación, mejorar el abordaje multidisciplinar de la patología mental. Ello facilitará el manejo adecuado de esta patología por parte del médico de familia y su adecuada derivación al segundo nivel asistencial, optimizando los recursos existentes y mejorando la calidad de la atención prestada.
Lo conocido sobre el tema
-
•
La población que demanda los servicios de atención primaria presenta un alto porcentaje de patología psiquiátrica.
-
•
La detección de patología psiquiátrica es importante, pues su diagnóstico y tratamiento precoz mejoran el manejo de la enfermedad.
-
•
La mayor parte de los pacientes que sienten cualquier problema de salud, incluyendo los de índole psicológica, son vistos en primera instancia en AP, por lo que el médico de familia juega un papel fundamental en la detección de patología psiquiátrica.
Qué aporta este estudio
-
•
En un alto porcentaje, el médico de familia no identifica patología psiquiátrica en pacientes que acuden a consultas de AP y que presentan una patología psiquiátrica según la entrevista MINI.
-
•
El médico de familia presenta una menor capacidad de detectar patología psiquiátrica en comparación a profesionales especialistas en salud mental en aquellas patologías que habitualmente presentan manifestaciones somáticas, frente a aquellas en las que predominan las manifestaciones de índole psicológica.
Financiación
El estudio ha sido financiado por «Fondos de Cohesión del Ministerio de Sanidad, España» (edición 2009).
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos
A todos los médicos de familia que han participado en el estudio.
Bibliografía
- 1.Reneses B., Garrido-Elustondo S., Navalon A., Martin O., Ramos I., Fuentes M. Psychiatric morbidity and predisposing factors in a primary care population in Madrid. Int J Soc Psychiatry. 2015;61:275–286. doi: 10.1177/0020764014542815. [DOI] [PubMed] [Google Scholar]
- 2.Norton J., de Roquefeuil G., David M., Boulenger J.P., Ritchie K., Mann A. Prevalence of psychiatric disorders in French general practice using the patient health questionnaire: Comparison with GP case-recognition and psychotropic medication prescription. Encephale. 2009;35:560–569. doi: 10.1016/j.encep.2008.06.018. [DOI] [PubMed] [Google Scholar]
- 3.Ansseau M., Dierick M., Buntinchkx F., Cnoekaert P., de Snedt J., van Den H. High prevalence of mental disorders in primary care. J Affect Disord. 2004;78:48–59. doi: 10.1016/s0165-0327(02)00219-7. [DOI] [PubMed] [Google Scholar]
- 4.Serrano-Blanco A., Palao D.J., Luciano J.V., Pinto-Meza A., Lujan L., Fernandez A. Prevalence of mental disorders in primary care: Results from the diagnosis and treatment of mental disorders in primary care study (DASMAP) Soc Psychiatry Psychiatr Epidemiol. 2010;45:201–210. doi: 10.1007/s00127-009-0056-y. [DOI] [PubMed] [Google Scholar]
- 5.Roca M., Gili M., García-García M., Salva J., Vives M., Garcia C. Prevalence and comorbidity of common mental disorders in primary care. J Affect Disord. 2009;119:52–58. doi: 10.1016/j.jad.2009.03.014. [DOI] [PubMed] [Google Scholar]
- 6.Haro J., Palacín C., Vilagut G., Martínez M., Bernal M., Luque I. Prevalencia de los trastornos mentales y factores asociados: resultados del estudio ESEMeD- España. Med Clin (Barc). 2006;126:445–451. doi: 10.1157/13086324. [DOI] [PubMed] [Google Scholar]
- 7.Sicras Mainar A., Navarro Artieda R., Rejas Gutiérrez J., Blanca Tamayo M., Serrat Tarrés J., Llopart López J.R. Comorbidity and related costs as a burden in the treatment of outpatients with depressive disorders in a primary care setting. Farm Hosp. 2007;31:101–105. doi: 10.1016/s1130-6343(07)75720-3. [DOI] [PubMed] [Google Scholar]
- 8.Aragonés E. Estudio de los trastornos depresivos en la atención primaria de salud. Rev Psiquiatria Fac Med Barna. 2005;32:30–37. [Google Scholar]
- 9.Vol. 78. Bull World Health Organ; 2000. WHO International Co, WHO International Consortium in Psychiatric Epidemiology; pp. 413–426. (Cross-national comparisons of the prevalences and correlates of mental disorders). [PMC free article] [PubMed] [Google Scholar]
- 10.Word World Health Organization. Prevention of Mental Disorders. Effective Interventions and Policy Options. Summary Report. Geneva 2004. [consultado 7 Ene 2009]. Disponible en: http://whqlibdoc.who.int/publications/2004/924159215X.pdf
- 11.Bai M.J., Robinson R.L., Katon W., Kroenke K. Depression and pain comorbidity: A literature review. Arch Intern Med. 2003;163:2433–2445. doi: 10.1001/archinte.163.20.2433. [DOI] [PubMed] [Google Scholar]
- 12.Kroenke K., Shen J., Oxman T.E., Williams J.W., Dietrich A.J. Impact of pain on the outcomes of depression treatment: Results from the RESPECT trial. Pain. 2008;134:209–215. doi: 10.1016/j.pain.2007.09.021. [DOI] [PubMed] [Google Scholar]
- 13.Landa González N., Goñi Sariés A., García de Jalón Aramayo E., Lizasoin Urra E. Concordancia en el diagnóstico entre atención primaria y salud mental. Aten Primaria. 2008;40:285–290. doi: 10.1157/13123680. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.García Testal A., Sancho Blasco F., Julve Pardo R., Puche Pinazo E., Rabanaque Mallén G. Estudio de las derivaciones de atención primaria a salud mental: ¿qué coincidencia existe entre los motivos de derivación y el diagnóstico del especialista? Aten Primaria. 1998;22:233–238. [PubMed] [Google Scholar]
- 15.Miranda Chueca I., Peñarubia María M.T., García Bayo I., Caramés Durán E., Soler Vila M., Serrano Blanco A. ¿Cómo derivamos a salud mental desde atención primaria? Aten Primaria. 2003;32:524–530. doi: 10.1016/S0212-6567(03)70782-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Mechanic D. Barriers to help-seeking, detection and adequate treatment for anxiety and mood disorders: Implications for health care policy. J Clin Psychiatry. 2007;68:20–26. [PubMed] [Google Scholar]
- 17.Menchetti M., Belvederi M., Bertakis K., Bortolotti B., Beradi D. Recognition and treatment of depression in primary care: Effect of patients presentation and frequency of consultation. J Psychosom Res. 2009;66:335–341. doi: 10.1016/j.jpsychores.2008.10.008. [DOI] [PubMed] [Google Scholar]
- 18.Maginn S., Boardman A.P., Craig T.K., Haddad M., Heath G., Stott J. The detection of psychological problems by General Practitioners. Soc Psychiatry Psychiatr Epidemiol. 2004;39:464–471. doi: 10.1007/s00127-004-0751-7. [DOI] [PubMed] [Google Scholar]
- 19.Ferrando L., Bobes J., Gibert J. Instituto IAP; Madrid, España: 2000. Mini International Neuropsychiatric Interview (M.I.N.I., Version Española 5.0.0 DSM-IV) [Google Scholar]
- 20.Regier D.A., Kaelber C.T., Rae D.S., Farmer M.E., Knauper B., Kessler R.C. Limitations of diagnosis criteria and assessment instrument for mental disorders. Arch Gen Psychiatry. 1998;55:109–115. doi: 10.1001/archpsyc.55.2.109. [DOI] [PubMed] [Google Scholar]
- 21.Aragones E., Piñol J., Labad A. Comorbilidad de la depresión mayor con otros trastornos mentales comunes en pacientes de atención primaria. Aten Primaria. 2009;41:545–551. doi: 10.1016/j.aprim.2008.11.011. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Antony M.M., Barlow D.H. 2nd ed. Guilford Press; 2011. Handbook of Assessment and Treatment Planning for Psychological Disorders. [Google Scholar]
- 23.Landa González N., Goñi Sariés A., García de Jalón Aramayo E., Lopez Goñi J.J. Concordancia en el diagnóstico entre pediatría y salud mental. An Sist Sanit Navar. 2009;32:161–168. doi: 10.23938/ASSN.0156. [DOI] [PubMed] [Google Scholar]
- 24.Kessler D., Lloyd K., Lewis G., Pereira Gray D. Cross sectional study of symptom attribution and recognition of depression and anxiety in primary care. BMJ. 1999;318:436–440. doi: 10.1136/bmj.318.7181.436. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Baca Baldomero E., Sáiz Ruiz J., Porras Chavarino A. Detección de trastornos mentales por médicos no psiquiatras: utilidad del cuestionario PRIME-MD. Med Clin (Barc). 2001;116:504–509. [PubMed] [Google Scholar]
- 26.Aragoneses E., Labad A., Piñol J., Lucena C., Alonso Y. Somatized depression in primary care attenders. J Psychosom Res. 2005;58:145–151. doi: 10.1016/j.jpsychores.2004.07.010. [DOI] [PubMed] [Google Scholar]
- 27.Fabregat E., Palomares M.J. Cribado de problemas psicosociales en atención primaria. Rev Pediatr Aten Primaria. 2009;11:425–437. [Google Scholar]
- 28.Gilbody S.M., House A.O., Sheldon T.A. Routinely administered questionnaires for depression and anxiety: Systematic review. BMJ. 2001;322:406–409. doi: 10.1136/bmj.322.7283.406. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Latorre Postido J.M., Lopez Torres Hidalgo J., Montañes Rodríguez J., Parra Delgado M. Percepción de la demanda y necesidades de formación en salud mental de los médicos de atención primaria. Aten Primaria. 2005;36:85–92. doi: 10.1157/13076608. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Joling K.J., van Marwijk H.W., Piek E., van der Horst H.E., Penninx B.W., Verhaak P. Do GPs’ medical records demonstrate a good recognition of depression? A new perspective on case extraction. J Affect Disord. 2011;133:522–527. doi: 10.1016/j.jad.2011.05.001. [DOI] [PubMed] [Google Scholar]
- 31.Beltran M., Salleras N., Camps C., Solanas P., Igual E., García-Oria M. Abordaje de los problemas de salud mental desde atención primaria. Relación con los servicios de apoyo especializados. Aten Primaria. 2001;28:39–45. doi: 10.1016/S0212-6567(01)78893-2. [DOI] [PMC free article] [PubMed] [Google Scholar]