RESUMEN
Introducción
Los objetivos del estudio fueron: identificar variables asociadas a mortalidad intrahospitalaria y reingreso hospitalario a 3 meses; identificar el impacto de la demora en el inicio de la antibioticoterapia en la mortalidad y reportar la tasa de antibioticoterapia inapropiada.
Material y métodos
Estudio observacional de cohortes retrospectivo realizado en el Hospital Universitario HM Sanchinarro en Madrid. Los criterios de inclusión fueron: edad> 18 años de edad, hospitalización desde urgencias durante el periodo 1 de septiembre 2012 al 31 de marzo del 2013 con diagnóstico de infección bacteriana. Los criterios de exclusión fueron: sospecha de infección viral y cultivos bacteriológicos negativos, expectativa de vida inferior a 6 meses, falta de información clínica, asistencia exclusivamente por el servicio de urgencias traumatológicas. Se realizaron dos modelos logísticos (mortalidad y reingreso hospitalarios).
Resultados
Se incluyeron 517 pacientes. Variables asociadas a mortalidad (30 fallecidos): frecuencia respiratoria (OR 1,12; IC95% 1,02; 1,22), saturación de oxígeno (OR 0,92; IC95% 0,87; 0,98), creatinina (OR 2,33; IC95% 1,62; 3,36), EPOC (OR 3,02; IC95% 1,06; 8,21), cáncer OR 3,34; IC95% 1,07; 9,98) y quimioterapia en los últimos 3 meses (OR 4,83; IC95% 1,54; 16,41). Variables asociadas a reingreso hospitalario (28 fallecidos): hepatopatía, GPT, antecedente de ictus e hipertensión arterial. Ambos modelos se destacan por su elevada especificidad y capacidad discriminativa pero baja sensibilidad. La demora en el inicio de la antibioticoterapia no influyo en la mortalidad ni reingreso. En 56 pacientes se identificó el microorganismo causal y el tratamiento antibiótico fue inapropiado en 11.
Conclusiones
Se registro un 5,8% de mortalidad hospitalaria y un 5,7% de reingresos. Las variables asociadas a la mortalidad intrahospitalaria difieren de las asociadas al reingreso. La demora en el inicio de la antibioticoterapia no se asoció a un efecto deletéreo. La antibioticoterapia inadecuada fue de casi el 20%.
Palabras clave: infecciones, mortalidad, reingreso, antibioticoterapia inapropiada
ABSTRACT
Introduction
The aims of the study were: to develop a predictive model for hospital mortality and another for hospital re-admission, to identify the impact of antibiotic delay in the mortality rate and, to report the rate of inappropriate antibiotic therapy.
Material and methods
A cohort and retrospective study was conducted at the HM Sanchinarro University Hospital during the period September 1st, 2012 to March 31th, 2013. The inclusion criteria were: age> 18 years, hospital admission from the ED with a diagnosis of bacterial infection. The exclusion criteria were: suspected viral infection, negative bacteriological cultures, life expectancy less than 6 months, lack of clinical information, assistance exclusively by the trauma emergency department. Two logistic models were made (hospital mortality and hospital re-admission).
Results
A total of 517 patients were included. The final mortality model (30 deaths) include the following variables: respiratory rate (OR 1.12; IC95% 1.02; 1.22), oxygen saturation (OR 0.92; IC95% 0.87; 0.98), creatinine (OR 2.33; IC95% 1.62; 3.36), COPD (OR 3.02; IC95% 1.06; 8.21), cancer (OR 3.34; IC95% 1.07; 9.98) and chemotherapy in the last 3 months (OR 4.83; IC95% 1.54; 16.41). The final model for hospital re-admission (28 re-admissions) include the following variables: hepatopathy (OR 5.51; IC95% 1.57; 16.88), GPT (OR 1.005; IC95% 1.003; 1.008), history of stroke (OR 5.06; IC95% 1.04; 18.80) and arterial hypertension (OR 3.15; IC95% 1.38; 7.56). The antibiotic therapy delays not influenced the mortality or re-admission rate. In 24.3% the causative microorganism was identified and antibiotic treatment was inappropriate 19.6%.
Conclusion
Hospital mortality rate was 5.8% and readmission rate was 5.7%. Variables associated with mortality differ from those associated with re-admission. The delay in the antibiotic initiation was not associated with a deleterious effect. Antibiotic therapy was inadequate in almost 20% of patients.
Key words: infections, mortality, re-admission, inappropriate antibiotics
INTRODUCCIÓN
Las infecciones constituyen uno de los principales problemas sanitarios en el ámbito de las urgencias por su elevada incidencia y mortalidad. En España, el 14,3% de las consultas en urgencias son por un proceso infeccioso de las que el 23,3% requieren hospitalización [1, 2].
A pesar de los avances conseguidos en el manejo clínico, microbiológico y terapéutico en las infecciones; en urgencias la orientación diagnóstica continúa siendo clínica y el tratamiento antibiótico habitualmente empírico. Dado que el Servicio de Urgencias (SU) es una frecuente puerta de entrada de pacientes con un proceso infeccioso, disponer de datos epidemiológicos y microbiológicos locales, así como modelos predictivos para los principales eventos podría mejorar la práctica clínica.
Los objetivos principales del presente estudio son: (a) desarrollar un modelo predictivo para mortalidad intrahospitalaria; (b) desarrollar un modelo predictivo para reingreso hospitalario a 3 meses; (c) identificar el impacto de la demora en el inicio de la antibioticoterapia en la mortalidad e (d) identificar la tasa de antibioticoterapia inapropiada.
Material y métodos Estudio observacional, de cohortes retrospectiva, realizado en el Hospital Universitario HM Sanchinarro (HU-HMS) en Madrid, España. El HU-HMS es un centro privado de alta complejidad que dispone, para adultos, 14 camas de urgencias, 189 camas de hospitalización en planta y 22 camas de cuidados intensivos. Su cartera de servicios cubre todas las especialidades médicas y quirúrgicas excepto obstetricia.
Criterio de inclusión: pacientes mayores de 18 años de edad que consultaron en urgencias e ingresaron durante el periodo 1 de septiembre 2012 y el 31 marzo 2013 con diagnóstico de infección bacteriana a juicio del médico de Emergencias tratante y que requirió antibioticoterapia. Criterio de exclusión: sospecha de infección viral y cultivos bacteriológicos negativos, expectativa de vida inferior a 6 meses, falta de información clínica, asistencia exclusivamente por el servicio de urgencias traumatológicas.
El HU-HMS tiene un sistema integral de historia clínica. Mediante este sistema se seleccionaron todos los pacientes que cumplían los criterios de ingreso y ninguno de exclusión. Adicionalmente se identificó quienes reingresaron en los 3 meses posteriores al alta.
Se recogieron variables demográficas (sexo, edad), antecedentes personales (diabetes, enfermedad pulmonar obstructiva crónica (EPOC), tabaquismo, asma, accidente cerebrovascular, trombo-embolismo pulmonar, insuficiencia renal crónica, hepatopatía (esteatosis y/o cirrosis), alcoholismo, patología tiroidea (hipo y/o hipertiroidismo), tratamiento con corticoides sistémicos, coronariopatía, hipertensión arterial crónica, insuficiencia cardíaca, dislipemia, cáncer, cirugía por neoplasia, radioterapia y/o quimioterapia en los 3 meses previos), situación en urgencias (variables microbiológicas: localización del foco infeccioso, tratamiento antibiótico administrado, demora entre el registro del paciente en urgencias y la administración de la dosis inicial de antibiótico, cultivos realizados; variables clínicas: tensión arterial media, temperatura, frecuencia respiratoria, frecuencia cardíaca y saturación de oxígeno y variables analíticas: hemoglobina, leucocitosis, plaquetas, creatinina, urea, bilirrubina total, transamina glutámico oxalcético (GOT), transamina glutámico pirúvica (GPT), potasio, sodio, glicemia y proteína C reactiva (PCR) y aporte de volumen). El filtrado glomerular se estimó mediante la ecuación: 186 x (creatinina)-1,154 x (edad)-0,203 x 0,742 (si mujer) x 1,21 (si raza negra) [3].
Se consideró antibioticoterapia apropiada cuando la cobertura del antibiótico prescripto en urgencias incluía al microorganismo identificado [4]. Los pacientes con cultivos negativos, así como los cultivos de vigilancia (exudado nasal y rectal) no fueron considerados.
Los datos ausentes se imputaron mediante el procedimiento de imputación múltiple por ecuaciones en cadena (“multivariate imputation by chained equation” o MICE) [5]. Las variables categóricas se reportan como frecuencia absoluta y porcentaje, las continuas como mediana y rango intercuartil. Las medias se compararon mediante Mann–Whitney U test o Kruskal-Wallis y las variables categóricas con la chi-cuadrado. Se realizaron dos modelos logísticos predictivos multivariantes, uno para el evento mortalidad intrahospitalaria y otro para el evento reingreso hospitalario a 3 meses. Las variables incluidas en cada modelo logístico máximo fueron todas las que presentaron un valor de p < 0,1 en el análisis univariante. Los modelos se caracterizaron mediante el área bajo la curva ROC, sensibilidad, especificidad, razón de verosimilitud positiva y negativa. Adicionalmente, se compararon con el modelo “Rapid Emergency Medicine Score” (REMS) [6] modificado (no se incluyó la puntuación Glasgow). El modelo de mortalidad se validó externamente con la cohorte de pacientes del estudio publicado por Garcia-Lamberechts et al [7]. Las características de la cohorte de validación pueden apreciarse en el manuscrito original destacándose como principales diferencias que la mortalidad se registró a 30 días desde el evento índice, incluyo pacientes mayores de 75 años y que se registró inmunodepresión por lo cual a posteriori, con el propósito de evaluar el modelo de mortalidad, se equiparó quimioterapia en los últimos 3 meses como inmunodepresión. Se consideró estadísticamente significativo un valor de p < 0,05. Todos los análisis se realizaron con librerías del programa R [8].
El Comité de Ética de la Investigación del Grupo Hospitalario HM aprobó el estudio (18.02.1181-GHM)
RESULTADOS
Durante el periodo de estudio se atendieron en el Servicio de Urgencias de adultos un total de 21.683 pacientes de los cuales 2.899 fueron ingresados. En 836 pacientes la principal causa del ingreso fue una infección. Se incluyeron en el estudio 517 pacientes, se excluyeron 319 por los siguientes motivos: infección viral (n= 23); expectativa vida inferior 6 meses (n= 57); identificación de una causa no infecciosa como responsable del ingreso durante la hospitalización (n=226); y datos incompletos (n=13).
El promedio de infecciones ingresadas fue de 73,8 pacientes por mes (setiembre n=14 [2,71%]; octubre n= 100 [19,34%]; noviembre n=84 [16,25%]; diciembre 77 [14,89%]; enero n=82 [15,86%]; febrero n=80 [15,47%] y marzo n=80 [15,47%]; p <0,01).
Los focos de las infecciones fueron: respiratorio (n=193 [37,33 %]), urinario (n=105 [20,31%]), abdominal (n=77 [14,89%]), partes blandas (n=50 [9,67%]), desconocido (n=49 [9,48%]), miscelánea (n=32 [6,19%]) y múltiples (n=11 [2,13%]). La edad y la estancia hospitalaria solo difirió en el grupo de pacientes que sobrevivieron (figura 1).
Figura 1.
Media de edad y estadía en hospital en función del foco infeccioso (azul: muertos; rojo: sobrevivientes)
Mediana de edad en función del foco de infeccioso (sobrevivientes p: <0.01; muertos p: 0.31).
Mediana de días de hospitalización en función del foco de infeccioso (sobreviviente p: <0.01; muertos p: 0.51).
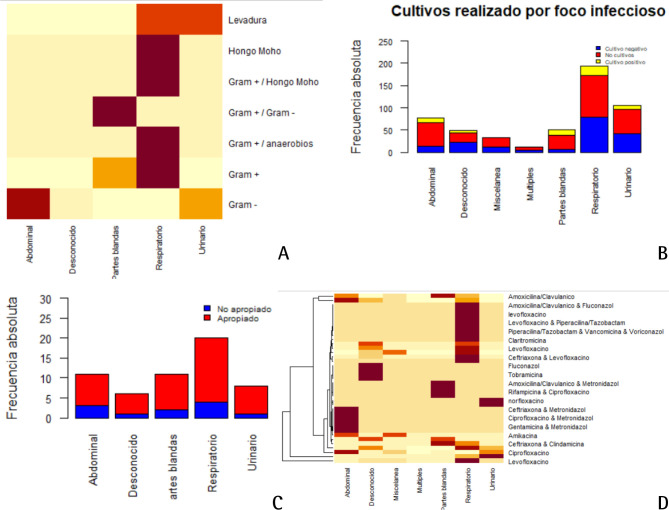
En la figura 2 se detallan los protocolos antimicrobianos específicos en función del foco infeccioso.
Figura 2.
Microbiología en función del foco infeccioso. (A) Tipo de microorganismo aislado en función del foco infec cioso (la intensidad del color es proporcional a frecuencia absoluta). (B) Frecuencia absoluta de cultivos realizados en función del foco infeccioso. (C) Antibioticoterapia apropiada en función del foco infecciosos. (D) Tipo de antibiotico en función del foco infeccioso (intensidad del color es proporcio nal a frecuencia).
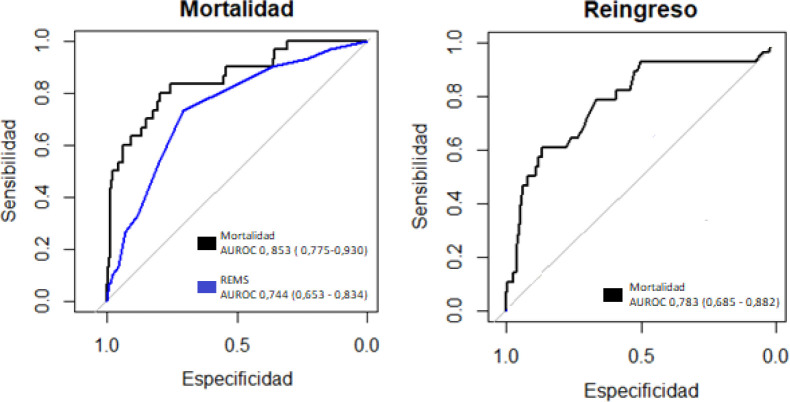
Fallecieron 30 pacientes (5,8%) en el hospital (tabla 1). La proporción de exitus entre los diferentes focos infecciosos fue similar (múltiples focos n=1 [9,09%]; respiratorio n=17 [8,81%], desconocido n=4 [8,16%]; abdominal n=3 [3,90%]; miscelánea n=1 [3,13%]; urinario n=3 [2,86%] y partes blandas n=1 [2,0%]; p 0,251). Las variables asociadas independientemente con la mortalidad fueron la frecuencia respiratoria (OR 1,12; IC95% 1,02; 1,22; p<0,01), saturación de oxígeno (OR 0,92; IC95% 0,87; 0,98; p<0,01), creatinina (OR 2,33; IC95% 1,62; 3,36; p<0,01), EPOC (OR 3,02; IC95% 1,06; 8,21), cáncer (OR 3,34; IC95% 1,07; 9,98; p<0,01) y quimioterapia en los últimos 3 meses (OR 4,83; IC95% 1,54; 16,41; p<0,01). El área bajo la curva ROC para el modelo logístico fue mejor que para la escala REMS (figura 3). El modelo logístico tuvo una sensibilidad de 0,10 (IC95% 0,02; 0,27), especificidad de 1,00 (IC95% 0,99; 1,00), razón de verosimilitud positiva de 48,70 (IC95% 5,22; 454,24) y negativa de 0,90 (IC95% 0,80; 1,02). El área bajo la curva ROC del modelo logístico en pacientes menores y mayores de 75 años no difirió (0.823 [IC95% 0,648-0,984] vs 0.764 [IC95% 0,622-0,901]; p 0,604). En la muestra de validación, el modelo logístico presento un área bajo la curva ROC de 0,7434 (IC95% 0,6718-0,8149). Si la creatinina es sustituida por MDRD-IMDS (Modification of Diet in Renal Disease-Isotopic Dilution Mass Spectrometry) en el modelo logístico máximo, el modelo final no incluye a la nueva variable y el área bajo la curva ROC del nuevo modelo se reduce (0,853; IC95%: 0,767-0,904).
Table 1.
Análisis univariante para el evento mortalidad y reingreso
| Todos los pacientes (n=517) | Exitus (n=30) | Vivo (n=487) | Valor P | Todos los pacientes (n= 487) | Reingreso (n= 459) | No reingreso (n= 28) | Valor P | ||
|---|---|---|---|---|---|---|---|---|---|
|
Generalidades Sexo femenino (n, %) Edad (años) Días de hospitalización |
268 (51,8%) 63,7 [46,6;79,0] 2,51 [1,27;6,33] |
13 (43,3%) 78,9 [67,3;84,8] 10,4 [5,16;16,6] |
255 (52,4%) 63,0 [45,5;78,0] 2,44 [1,23;5,64] |
0,440 <0,001 <0,001 |
255 (52,4%) 63,0 [45,5;78,0] 2,44 [1,23;5,64] |
240 (52,3%) 62,9 [44,5;77,6] 2,31 [1,21;5,44] |
15 (53,6%) 65,0 [58,5;84,6] 6,33 [3,20;8,75] |
1,000 0,019 <0,001 |
|
|
Variables clínicas en urgencias
REMS Aporte de volumen (ml) Retraso inicio antibióticos (min) Presión arterial media Temperatura (ºC) Frecuencia cardiaca (lpm) Frecuencia respiratoria (rpm) Saturación oxígeno Hemoglobina (g/dl) Leucocitosis (cel. 103/mm3) Plaquetas (cel. 103/mm3) Creatinina (mg/dl) MDRD IMDS Urea (mg/dl) Bilirrubina total (mg/dl) GOT GPT Sodio (meq/l) Potasio (meq/lg Glicemia (mg/dl) Proteína C reactiva |
5,00 [3,00;6,00] 0,00 [0,00;500] 318 [195;484] 89,8 [79,8;101] 36,3 [36,0;36,9] 94,0 [79,0;108] 16,0 [16,0;16,0] 96,0 [93,0;98,0] 13,0 [11,7;14,5] 11,1 [7,97;15,5] 229 [181;285] 0,87 [0,70;1,08] 86,0 [63,3;105] 35,0 [27,0;46,0] 0,67 [0,46;0,97] 21,0 [16,0;32,0] 18,0 [12,0;30,0] 137 [135;139] 4,23 [3,91;4,58] 114 [99,0;138] 63,1 [17,1;145] |
7,00 [5,00;9,00] 0,00 [0,00;500] 346 [168;576] 86,0 [74,1;92,2] 36,2 [36,0;37,0] 104 [88,2;119] 16,0 [16,0;26,0] 91,5 [88,0;97,0] 11,8 [10,7;12,8] 10,8 [8,72;14,0] 220 [166;268] 1,06 [0,84;2,82] 59,7 [22,8;88,1] 58,5 [36,5;143] 0,64 [0,50;1,38] 22,5 [19,0;39,8] 18,0 [11,2;52,0] 134 [130;137] 4,60 [4,07;4,94] 129 [107;180] 146 [88,6;219] |
5,00 [3,00;6,00] 0,00 [0,00;500] 317 [196;478] 90,2 [79,9;101] 36,4 [36,0;36,9] 93,0 [79,0;108] 16,0 [16,0;16,0] 96,0 [94,0;98,0] 13,0 [11,8;14,5] 11,1 [7,87;15,6] 231 [181;286] 0,86 [0,70;1,06] 87,5 [65,4;105] 35,0 [26,0;45,0] 0,67 [0,46;0,97] 20,0 [16,0;32,0] 18,0 [12,0;29,0] 137 [135;139] 4,23 [3,91;4,55] 114 [99,0;135] 59,7 [16,4;134] |
<0,001 0,162 0,842 0,037 0,778 0,026 0,044 <0,001 <0,001 0,819 0,424 0,001 <0,001 <0,001 0,292 0,043 0,554 0,006 0,031 0,022 <0,001 |
5,00 [3,00;6,00] 0,00 [0,00;500] 316 [196;484] 90,3 [79,9;101] 36,4 [36,0;36,9] 93,0 [79,0;106] 16,0 [16,0;16,0] 96,0 [94,0;98,0] 13,0 [11,8;14,5] 11,2 [7,93;15,5] 231 [182;294] 0,87 [0,70;1,05] 86,3 [65,4;104] 35,0 [27,0;45,5] 0,66 [0,45;0,94] 20,0 [16,0;32,0] 18,0 [12,0;31,0] 137 [135;139] 4,22 [3,92;4,55] 113 [98,0;134] 58,8 [16,3;131] |
4,00 [3,00;6,00] 0,00 [0,00;500] 308 [196;484] 90,2 [79,9;101] 36,4 [36,0;36,9] 92,0 [79,0;106] 16,0 [16,0;16,0] 96,0 [94,0;98,0] 13,2 [11,8;14,5] 11,2 [7,99;15,2] 231 [184;292] 0,87 [0,70;1,05] 86,3 [66,1;103] 35,0 [27,0;45,0] 0,65 [0,45;0,93] 20,0 [16,0;29,0] 17,0 [12,0;30,0] 137 [135;139] 4,22 [3,92;4,54] 112 [97,0;133] 58,8 [15,8;132] |
5,0 [3,75;6,00] 0,00 [0,00;312] 362 [179;457] 94,5 [80,6;104] 36,2 [36,0;36,8] 98,5 [79,0;108] 16,0 [16,0;16,0] 96,0 [92,8;97,0] 12,1 [10,4;13,0] 11,0 [6,87;16,9] 226 [159;319] 0,86 [0,67;1,12] 86,3 [49,3;114] 36,0 [25,0;76,2] 0,70 [0,55;1,29] 33,5 [20,8;138] 37,0 [12,0;146] 136 [134;139] 4,30 [4,03;4,78] 128 [108;156] 63,6 [27,1;109] |
0,200 0,616 0,632 0,517 0,642 0,356 0,817 0,241 0,008 0,692 0,749 0,988 0,796 0,643 0,268 <0,001 0,017 0,414 0,208 0,007 0,827 |
|
|
Comorbilidades Fumador Exfumador Fumador Nunca Insuficiencia renal crónica Asma EPOC Ictus Enfermedad trombo embolica Alcoholismo Hepatopatía Tiroides Diabetes Corticoides sistémicos Coronariopatía Hipertensión arterial Insuficiencia cardíaca Dislipemia Cáncer Cirugía neoplásica en los últimos 3 meses Quimioterapia en los últimos 3 meses Radioterapia en los últimos 3 meses |
77 (14.9%) 61 (11.8%) 379 (73.3%) 23 (4.45%) 26 (5.03%) 55 (10.6%) 17 (3.29%) 32 (6.19%) 21 (4.06%) 22 (4.26%) 42 (8.12%) 80 (15.5%) 16 (3.09%) 27 (5.22%) 186 (36.0%) 50 (9.67%) 82 (15.9%) 136 (26.3%) 9 (1.74%) 55 (10.6%) 19 (3.68%) |
8 (26.7%) 2 (6.67%) 20 (66.7%) 5 (16.7%) 1 (3.33%) 8 (26.7%) 3 (10.0%) 3 (10.0%) 3 (10.0%) 0 (0.00%) 3 (10.0%) 9 (30.0%) 3 (10.0%) 2 (6.67%) 13 (43.3%) 4 (13.3%) 8 (26.7%) 17 (56.7%) 0 (0.00%) 10 (33.3%) 4 (13.3%) |
69 (14.2%) 59 (12.1%) 359 (73.7%) 18 (3.70%) 25 (5.13%) 47 (9.65%) 14 (2.87%) 29 (5.95%) 18 (3.70%) 22 (4.52%) 39 (8.01%) 71 (14.6%) 13 (2.67%) 25 (5.13%) 173 (35.5%) 46 (9.45%) 74 (15.2%) 119 (24.4%) 9 (1.85%) 45 (9.24%) 15 (3.08%) |
0.180 0.008 1.000 0.009 0.069 0.420 0.115 0.630 0.726 0.035 0.059 0.665 0.503 0.518 0.118 <0.001 1.000 <0.001 0.019 |
69 (14.2%) 59 (12.1%) 359 (73.7%) 18 (3.70%) 25 (5.13%) 47 (9.65%) 14 (2.87%) 29 (5.95%) 18 (3.70%) 22 (4.52%) 39 (8.01%) 71 (14.6%) 13 (2.67%) 25 (5.13%) 173 (35.5%) 46 (9.45%) 74 (15.2%) 119 (24.4%) 9 (1.85%) 45 (9.24%) 15 (3.08%) |
65 (14.2%) 56 (12.2%) 338 (73.6%) 16 (3.49%) 25 (5.45%) 42 (9.15%) 11 (2.40%) 25 (5.45%) 16 (3.49%) 17 (3.70%) 37 (8.06%) 63 (13.7%) 12 (2.61%) 23 (5.01%) 155 (33.8%) 42 (9.15%) 68 (14.8%) 106 (23.1%) 9 (1.96%) 39 (8.50%) 13 (2.83%) |
4 (14.3%) 3 (10.7%) 21 (75.0%) 2 (7.14%) 0 (0.00%) 5 (17.9%) 3 (10.7%) 4 (14.3%) 2 (7.14%) 5 (17.9%) 2 (7.14%) 8 (28.6%) 1 (3.57%) 2 (7.14%) 18 (64.3%) 4 (14.3%) 6 (21.4%) 13 (46.4%) 0 (0.00%) 6 (21.4%) 2 (7.14%) |
1.000 0.277 0.386 0.175 0.040 0.076 0.277 0.006 1.000 0.048 0.541 0.648 0.002 0.324 0.412 0.010 1.000 0.035 0.211 |
|
|
Se aisló microorganismo
No se buscó o no se identifico Se identificó |
461 (89.2%) 56 (10.8%) |
22 (73.3%) 8 (26.7%) |
439 (90.1%) 48 (9.86%) |
0.010 |
439 (90.1%) 48 (9.86%) |
416 (90.6%) 43 (9.37%) |
23 (82.1%) 5 (17.9%) |
0.180 |
|
REMS: Rapid Emergency Medicine Score; MDRD IMDS: Modification of Diet in Renal Disease-Isotopic Dilution Mass Spectrometry.
Figura 3.
Capacidad discriminativa del modelo logístico para mortalidad y reingreso en comparación con la puntuación REMS.
Comparación de AUROC para mortalidad entre cohorte de derivación y validación p=0.004 REMS: “Rapid Emergency Medicine Score”
De los 487 (94,2%) pacientes que fueron dados de alta, 28 (5,75%) reingresaron en menos de 3 meses (tabla 1). La proporción de reingresos no difirió entre los focos infecciosos (desconocido n=6 [13,3%]; partes blandas n= 4[8,1%]; miscelánea n=2 [6,4%]; respiratorio n= 9 [5,1%]; abdominal n= 3[4,1%], múltiples n= 0[0,0%]; y urinario n=4 [3,9%]; p 0,312). Las variables asociadas independientemente con el reingreso fueron la hepatopatía (OR 5,51; IC95% 1,57; 16,88; p <0,01), GPT (OR 1,005; IC95% 1,003; 1,008; p <0,01), antecedente de ictus (OR 5,06; IC95% 1,04; 18,80; p <0,01) e hipertensión arterial (OR 3,15; IC95% 1,38; 7,56; p <0,01). El modelo logístico tuvo una sensibilidad de 0,09 (IC95% 0,02; 0,26), especificidad de 1,00 (IC95% 0,99; 1,00), razón de verosimilitud positiva de 27,32 (IC95% 3,71; 199,46) y negativa de 0,91 (IC95% 0,81; 1,03).
En 234 pacientes (45,3%) se realizaron cultivos para identificar el microorganismo causal de la infección, proporción que difirió significativamente en función del foco de la misma (desconocido n=28 [57,1%]; respiratorio n=99 [51,3%]; urinario n=49 [46,7%]; miscelánea n=12 [37,5%]; múltiple n=4 [36,4%]; partes blandas n=17 [34,0%] y abdominal n=25 [32,5%]; p 0,024).
En 56 (24,3%) pacientes se identificó el microorganismo causal de la infección siendo: grampositivos (n=25 [44,6%]), gramnegativos (n=25 [44,6%]), levaduras (n=2 [3,6%]), hongos (n=1 [1,8%]), gramnegativos + anaerobios (n=1 [1,8%]); grampositivos + anaerobios (n=1 [1,8%]) y grampositivos + gramnegativo (n=1 [1,8%]). El tratamiento antibiótico empírico fue inapropiado en 11 pacientes (19,6%) no apreciándose diferencia en función del foco infeccioso.
DISCUSIÓN
Los principales hallazgos del presente estudio son: (a) La mortalidad intrahospitalaria fue del 5,8% y la proporción de reingresos del 5,7%. (b) Es posible identificar un subgrupo de pacientes con elevado riesgo de morir en base a 6 variables clínicas medidas en urgencias (frecuencia respiratoria, saturación de oxígeno, creatinina, EPOC, cáncer y quimioterapia en los últimos 3 meses). El modelo se destaca por ser altamente específico pero muy poco sensible. (c) Es posible identificar a un subgrupo de pacientes como mayor riesgo de reingreso en base a 4 variables clínicas medidas en urgencias (hepatopatía, GPT, ictus previo e hipertensión arterial). (d) La demora en la antibioticoterapia no se asoció a un peor desenlace. (e) La proporción de antibioticoterapia inapropiada fue cercana al 20%.
El modelo de predicción de mortalidad, que de ahora en adelante denominaremos HM-M, se caracteriza por su alta capacidad discriminativa, especificidad y aceptable sobreajuste por lo cual es una herramienta clínica apropiada para identificar pacientes en riesgo extremo de fallecer. Este grupo de pacientes podrían beneficiarse de técnicas diagnósticas más intensivas y/o de un seguimiento más estrecho. En referencia a la capacidad discriminativa, el HM-M tiende a ser superior que el modelo REMS que es considerado la referencia a nivel internacional[6]. En nuestro medio, recientemente se reportó un modelo predictivo para mortalidad denominado INFURGOLDER y que incluye cinco variables (tumor solido con metástasis, insuficiencia respiratoria, insuficiencia renal, hipotensión arterial y disminución del nivel de consciencia) [7]. El modelo, diseñado para ser aplicado en pacientes mayores de 75 años, tiene una buena capacidad discriminativa (AUROC 0,78; IC95% 0,72-0,84). Al estratificar a los pacientes de nuestra muestra entre mayores y menores de 75 años, el modelo HM-M presentó una capacidad discriminativa similar al INFURG-OLDER en paciente mayores de 75 años pero superior en menores de esa edad. Adicionalmente, al aplicarse el modelo HM-M en la cohorte de pacientes utilizada para desarrollar el modelo INFURG-OLDER se aprecia una mínima reducción en el área bajo la curva ROC. Sin embargo, cuando se estratifica por edad, el modelo HM-M aplicado al subgrupo de mayores de 75 años tienen un área prácticamente idéntica a la reportada por el modelo INFURG-OLDER lo cual permite afirmar que la validez externa del modelo es aceptable. En ambos modelos se identifican como variables asociadas a mortalidad la presencia de cáncer, insuficiencia respiratoria y renal. Sin embargo, el HMM no incluye el efecto de la tensión arterial y la alteración del nivel de conciencia. Esta última no pudo ser analizada en nuestro estudio dado que no fue registrada. Respecto a la edad, el modelo HM-M no la incluye, lo cual significa que esta por sí misma no es un determinante del riesgo de morir cuando hay una infección.
El retraso en la administración del antibiótico apropiado se asocia a un aumento de la mortalidad en pacientes graves [9-11], pero se desconoce el impacto en el resto de los casos [12, 13]. Nuestro estudio no encontró asociación entre el retraso en el inicio de la antibioticoterapia y la mortalidad o la tasa de reingresos. Esto puede deberse a que la mayoría de nuestros pacientes no estuvieran lo suficiente graves según se deduce de la corta estancia media y la baja tasa de mortalidad. A pesar de lo mencionado, debemos aceptar que casi 6 horas de retraso en el inicio de la antibioticoterapia podría ser excesivo y constituir un aspecto a mejorar. Nuestro estudio no fue diseñado para identificar los factores que influyen en la mencionada demora, pero Monclús et al [14] en una encuesta realizada en nuestro medio encontró que los principales factores son: claridad en las órdenes médicas, el conocimiento del efecto que tiene el tratamiento antibiótico empírico precoz en el pronóstico de las infecciones graves y el efecto de la función renal en la prescripción antimicrobiana.
El segundo modelo que se presenta en este estudio, denominado HM-R, a nuestro conocer es el primero que procura estimar el riesgo de reingresos a los 3 meses del alta. Este as-pecto es trascendente dado que habitualmente se asume que, cuando se da de alta a un paciente, es porque el equipo médico considera la patología está resuelta o próximo a estarlo y por ende el nuevo reingreso no es esperable.
En referencia a la microbiología, el microorganismo causal se buscó en 1 de cada 4 pacientes lográndose identificar en el 23% de los casos; lo que supone una rentabilidad inferior a la reportada por Sainz-Rodríguez et al (46,5%) [15]. Por otro lado, es de destacar que nuestra tasa de antibioticoterapia inapropiada se aproximó al 20%, inferior al 80% reportado por Fernández-Urrusuno et al [16] y superior al 11,2% reportado por González-del Castillo et al [17]. La diferencia entre los 3 estudios realizados en nuestro medio podría radicar en la metodología aplicada; específicamente, Fernández-Urrusuno et al [16] consideraron en su análisis 668 pacientes con entidades que no requieren antibióticos o no había registro de la infección por lo cual se podría haber magnificado la proporción. Contrariamente, González del Castillo et al [17] asumieron que la antibioterapia fue apropiada en los 217 pacientes que tuvieron cultivos negativos (comunicación personal del autor) lo que podría haber infravalorado la proporción. Nuestra proporción también podría estar infravalorada dado que no consideramos la dosis, ni la duración del tratamiento, ni la sensibilidad in vitro del microorganismo. A pesar de las diferencias, es evidente que la antibioticoterapia inapropiada es un factor relevante que debería ser mejorado.
El presente estudio tiene varias limitaciones. Primero, su carácter retrospectivo por lo cual algunas variables [ej. escala de Glasgow o lactacidemia] no se registraron, esto determino la incapacidad de conocer algunas proporciones como la de pacientes con sepsis o shock séptico. No obstante, desde nuestro punto de vista, esta carencia no reduce el impacto de los resultados dado que los modelos predictivos tienen elevada capacidad discriminatoria. Segundo, de acuerdo a la práctica clínica habitual, el diagnóstico de infección bacteriana se basó en la opinión del facultativo del servicio de emergencias por lo cual es posible que algunas infecciones consideradas bacterianas no lo fuesen. Tercero, la tasa de reingresos podría estar infravalorada pues se consideraron solo los pacientes que reingresaron en el HU-HMS. Cuarto, la proporción de pacientes con cultivos positivos fue relativamente baja lo cual imposibilit ó realizar un análisis de variables asociadas a este evento.
Sin embargo, el presente estudio también tiene varias fortalezas. Primero, se realizó un robusto análisis estadístico incluyendo la utilización de uno de los modelos más aceptados para la imputación de los valores desconocidos. Este análisis permitió incrementar la potencia del estudio sin modificar el error. Segundo, se definió infección bacteriana de acuerdo al criterio del emergencista sin requerirse cultivos positivos lo cual refleja la práctica clínica habitual. Tercero, la validez externa del modelo HM-M se verifico al aplicarse el modelo a una cohorte independiente y reproducirse el resultado. Cuarto, los modelos descritos se basan en variables habitualmente registradas en el servicio de urgencias por lo cual podrían fácilmente incluirse en el protocolo de asistencia al paciente infectado sin generar costes o carga de trabajo extra. Debemos aceptar que ambos modelos se caracterizan por su baja sensibilidad, por lo cual de cara al futuro podrían beneficiarse de la incorporación de nuevas variables, en especial de biomarcadores moleculares [18-20]. Quinto, la inclusión de todos los pacientes en un periodo de tiempo específico reduce sustancialmente el sesgo de selección.
En suma, el presente estudio muestra que el 28,8% de los ingresos desde urgencias son por infecciones, con una mortalidad hospitalaria del 5,8% y una tasa de reingreso del 5,7%. Se presentan dos modelos denominados HM-M y HM-R con excelente capacidad discriminativa, especificidad pero baja sensibilidad. El modelo HM-M fue validado en una cohorte independiente manteniendo sus características. La demora en el inicio de la antibioticoterapia no se asoció a un efecto deletéreo en la evolución de los pacientes y casi el 20% de los pacientes recibió una antibioticoterapia inapropiada. La incorporación de nuevas tecnologías moleculares para la rápida identificación del microorganismo causal podría colaborar en la mejoría de este problema.
FINANCIACIÓN
Los autores declaran que no han recibido financiación para la realización de este trabajo.
CONFLICTOS DE INTERÉS
Los autores declaran no tener ningún conflicto de intereses.
References
- 1.Guerrero Espejo A, Tomas Dols S. Hospital admissions for infec-tious diseases: 1999-2003 incidence in one health district in the autonomous community of Valencia, Spain. Rev Esp Salud Publica. 2007;81(4):411-20. DOI: 10.1590/s1135-57272007000400008 [DOI] [PubMed] [Google Scholar]
- 2.Martínez Ortiz de Zárate M, González del Castillo J, Julián Jiménez A, Piñera Salmerón P, Guardiola Tey JM, Chanovas Borrás M, et al. . Estudio INFURG-SEMES: epidemiología de las infecciones atendi-das en los servicios de urgencias hospitalarios y evolución durante la última década. Emergencias. 2013;25:368-78. [Google Scholar]
- 3.Levey AS, Coresh J, Greene T, Stevens LA, Zhang YL, Hendriksen S, et al. . Using standardized serum creatinine values in the modifi-cation of diet in renal disease study equation for estimating glo-merular filtration rate. Ann Intern Med. 2006;145(4):247-54. DOI: 10.7326/0003-4819-145-4-200608150-00004 [DOI] [PubMed] [Google Scholar]
- 4.Rodriguez-Bano J, Pano-Pardo JR, Alvarez-Rocha L, Asensio A, Cal-bo E, Cercenado E, et al. . Programs for optimizing the use of antibio-tics (PROA) in Spanish hospitals: GEIH-SEIMC, SEFH and SEMPSPH consensus document. Enferm Infecc Microbiol Clin. 2012;30(1):22 e1-e3. DOI: 10.1016/j.eimc.2011.09.018 [DOI] [PubMed] [Google Scholar]
- 5.Zhang Z. Multiple imputation with multivariate imputation by chained equation (MICE) package. Ann Transl Med. 2016;4(2):30 DOI: 10.3978/j.issn.2305-5839.2015.12.63 [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Olsson T, Terent A, Lind L. Rapid Emergency Medicine score: a new prognostic tool for in-hospital mortality in nonsurgical emergen-cy department patients. J Intern Med. 2004;255(5):579-87. DOI: 10.1111/j.1365-2796.2004.01321.x [DOI] [PubMed] [Google Scholar]
- 7.Garcia-Lamberechts EJ, Martin-Sanchez FJ, Julian-Jimenez A, Llopis F, Martinez-Ortiz de Zarate M, Arranz-Nieto MJ, et al. . Infection and syste-mic inflammatory response syndrome in older patients in the emergency department: a 30-day risk model. Emergencias. 2018;30(4):241-6. [PubMed] [Google Scholar]
- 8.Zhang Z, Gayle AA, Wang J, Zhang H, Cardinal-Fernandez P. Com-paring baseline characteristics between groups: an introduction to the CBCgrps package. Ann Transl Med. 2017;5(24):484 DOI: 10.21037/atm.2017.09.39 [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Liu VX, Fielding-Singh V, Greene JD, Baker JM, Iwashyna TJ, Bhatta-charya J, et al. . The Timing of Early Antibiotics and Hospital Morta-lity in Sepsis. Am J Respir Crit Care Med. 2017;196(7):856-63. DOI: 10.1164/rccm.201609-1848OC [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Johnston ANB, Park J, Doi SA, Sharman V, Clark J, Robinson J, et al. . Effect of Immediate Administration of Antibiotics in Patients With Sepsis in Tertiary Care: A Systematic Review and Meta-analysis. Clin Ther. 2017;39(1):190-202.e6. DOI: 10.1016/j.clinthera.2016.12.003 [DOI] [PubMed] [Google Scholar]
- 11.Cardinal-Fernández P, García Gabarrot G, Echeverria P, Zum G, Hur-tado J, Rieppi G. Aspectos clínicos y microbiológicos de la neumo-nía aguda comunitaria a Streptococcus pneumoniae. Rev Clin Esp (Barc). 2013;213(2):88-96. DOI: 10.1016/j.rce.2012.09.011 [DOI] [PubMed] [Google Scholar]
- 12.Cardinal Fernández PA, Olano E, Acosta C, Bertullo H, Albornoz H, Bag-nulo H. Valor pronóstico del aclaramiento de lactato en las primeras 6 h de evolución en medicina intensiva. Med Intensiva. 2009;33(4):166-170. doi: 10.1016/s0210-5691(09)71212-4 [DOI] [PubMed] [Google Scholar]
- 13.Xantus G, Allen P, Norman S, Kanizsai P. Antibiotics administered within 1 hour to adult emergency department patients scree-ned positive for sepsis: a systematic review. Eur J Emerg Med. 2020;27(4):260-267. doi: 10.1097/MEJ.0000000000000654 [DOI] [PubMed] [Google Scholar]
- 14.Shimoyama Y, Umegaki O, Ooi Y, Shigemoto S, Agui T, Kadono N, et al. . Sudden, Sharp Turn in an AIDS Patient’s Course Following the Onset of Fulminant Type 1 Diabetes. Acta Med Okayama. 2019;73(3):263-7. DOI: 10.18926/amo/56870 [DOI] [PubMed] [Google Scholar]
- 15.M; S-R, Palacian; R, F A-S. Infecciones como causa de ingre-so urgente en adultos en un hospital terciario. Clin Pharmacol. 2017;1(1):e000004. [Google Scholar]
- 16.Frimmel S, Hinz M, Schipper J, Bogdanow S, Mitzner S, Koball S. Cytokine adsorption is a promising tool in the therapy of hemopha-gocytic lymphohistiocytosis. Int J Artif Organs. 2019;42(11):658-64. DOI: 10.1177/0391398819857444 [DOI] [PubMed] [Google Scholar]
- 17.Gonzalez-Del Castillo J, Dominguez-Bernal C, Gutierrez-Martin MC, Nunez-Orantos MJ, Candel FJ, Martin-Sanchez FJ. Effect of the in-adequacy of antibiotic therapy in the Emergency Department on hospital stays. Enferm Infecc Microbiol Clin. 2017;35(4):208-13. DOI: 10.1016/j.eimc.2015.10.005 [DOI] [PubMed] [Google Scholar]
- 18.Wang X, Liu YN, Jin Z, Huang JJ, Huang JF, Liao JP, et al. . [Analysis of clinical characteristics and risk factors of cytomegalovirus reac-tivation in immunocompetent patients in respiratory intensive care unit]. Zhonghua Yi Xue Za Zhi. 2019;99(40):3168-71. DOI: 10.3760/cma.j.issn.0376-2491.2019.40.009 [DOI] [PubMed] [Google Scholar]
- 19.Faure-Bardon V, Millischer AE, Deloison B, Sonigo P, Grevent D, Salomon L, et al. . Refining the prognosis of fetuses infected with Cytomegalovirus in the first trimester of pregnancy by serial prenatal assessment: a single-centre retrospective study. BJOG. 2020;127(3):355-62. DOI: 10.1111/1471-0528.15935 [DOI] [PubMed] [Google Scholar]
- 20.Chen LY, Li W, Xu JL, Tao R, Li HM, Liu LF, et al. . [Relationship between gH genotyping and clinical characteristics of children with congenital cytomegalovirus infection]. Zhonghua Er Ke Za Zhi. 2019;57(8):597-602. DOI: 10.3760/cma.j.issn.0578-1310.2019.08.005 [DOI] [PubMed] [Google Scholar]