Abstract
En este trabajo se describen los factores que han propiciado la expansión de las prácticas de bajo valor (PBV) junto con las principales iniciativas para revertirlas. El artículo destaca las estrategias que han demostrado ser más útiles a lo largo de los años, desde la adecuación de la práctica clínica a las recomendaciones “no hacer”, pasando por la prevención cuaternaria y el abordaje de los riesgos asociados al intervencionismo. Revertir las PBV requiere un proceso planificado con un enfoque multifactorial que involucre a los diferentes agentes implicados. Además ha de tener en cuenta las barreras que dificultan la desimplementación de las PBV e incorpore las herramientas que facilitan la adherencia a las recomendaciones “no hacer”. El papel del médico de familia es especialmente relevante en la prevención, detección y desimplementación de las PBV, por su carácter coordinador e integrador de la atención que reciben los pacientes, y porque en el primer nivel asistencial se gestionan y resuelven la mayor parte de las demandas asistenciales.
Palabras clave: Prácticas de bajo valor, Sobreutilización, Seguridad del paciente, Atención primaria, Prevención cuaternaria, Desimplementación
Abstract
This manuscript describes the factors that have led to the spread of low-value practices (LVP) and the main initiatives to reverse them. The paper highlights the strategies that have proven to be most useful over the years, from the alignment of clinical practice with “do not do” recommendations, to quaternary prevention and the risks associated with interventionism. Reversing LVP requires a planned process with a multifactorial approach engaging the different actors involved. It considers the barriers to de-implementation of low-value interventions and incorporates tools that facilitate adherence to “do not do” recommendations. Family doctor has an especially relevant role in LVP prevention, detection and de-implementation, due to their coordinating and integrating nature in the patients’ healthcare, and because most of the citizens’ healthcare demands are managed and resolved at the first level of care.
Keywords: Low-value practices, Overuse, Patient safety, Primary care, Quaternary prevention, De-implementation
Introducción
La necesidad constante de evaluación de las intervenciones sanitarias es una consecuencia inevitable de los avances de la investigación científica y de la adopción temprana de nuevas tecnologías en el ámbito sanitario1. En un ámbito tan complejo y demandado, la toma de decisiones sobre qué intervenciones incorporar y cuáles revertir debe guiarse por criterios de eficacia, seguridad y sostenibilidad. No se trata solo de valorar el beneficio neto que una intervención financiada produce en la salud, sino también los beneficios que se dejan de obtener por las intervenciones alternativas que no se han podido financiar. Este efecto, conocido como coste-oportunidad (el presupuesto y los recursos que se invierten en una intervención no se invierten en otras), es un aspecto clave en la evaluación económica de las intervenciones sanitarias2.
El sobreuso de intervenciones de escasa o nula efectividad consume recursos, compromete la eficiencia y sostenibilidad del sistema sanitario y termina perjudicando la salud de la población, tanto de forma directa (efectos adversos de las intervenciones) como indirecta (destinar recursos a intervenciones de bajo valor resta oportunidad de utilizarlos en otras más beneficiosas).
Las prácticas de bajo valor (PBV) son intervenciones diagnósticas y terapéuticas de dudosa utilidad, ya sea porque no han demostrado su eficacia, ya sea porque su relación coste/beneficio es desfavorable o no bien conocida3. En cualquier caso, son prácticas cuyo uso no está respaldado por la evidencia científica, conllevan un aumento superfluo de los costes asociados a la asistencia sanitaria y no están libres de riesgos para los pacientes4. Aunque en el ámbito sanitario ninguna intervención está libre de riesgos, no hay daño más evitable —ni más lamentable— que el derivado de una actuación innecesaria.
La utilización inadecuada de actividades preventivas, pruebas diagnósticas e intervenciones terapéuticas es un problema en aumento en todo el mundo5 al que urge dar respuesta. Tanto es así, que ya se habla de «crisis de los excesos médicos» o «crisis de éxito» del sistema sanitario6.
El papel del médico de familia es especialmente relevante en la prevención, detección y reversión de las PBV. Su conocimiento más amplio de las características y necesidades del paciente, la relación de confianza que se establece a lo largo del tiempo (longitudinalidad), su función de coordinación de la atención que el paciente recibe de profesionales de diferentes ámbitos, unido a que en el primer nivel asistencial se resuelven la mayor parte de las demandas de atención, convierten al médico de familia en un verdadero agente protector frente a intervenciones excesivas o innecesarias7. La relación duradera y la confianza mutua resultan muy ventajosas para consensuar con los pacientes el uso prudente de pruebas y tratamientos, y ha demostrado tener gran impacto tanto en la cantidad como en la calidad de vida de los pacientes8.
Sin embargo, a los médicos de familia, a pesar de su relevante papel, cada vez les resulta más complicado hacer lo que hay que hacer y dejar de hacer lo que no hay que hacer. Para poder hacerlo como es debido, precisan formación, tiempo, apoyo de guías y medios de difusión9.
Adecuación de la práctica clínica: del profesionalismo y la ética médica, a las recomendaciones «no hacer»
Al contrario de lo que se cree, la iniciativa Choosing wiselly no fue la primera en cuestionar la adecuación de la práctica clínica. El origen de las iniciativas para revertir las PBV se remonta al año 2009, cuando la American Board of Internal Medicine Foundation otorgó una serie de becas para financiar proyectos dirigidos a fomentar los principios del profesionalismo y la ética médica10. Gracias a una de estas becas, en 2011 la Alianza Nacional de Médicos de Estados Unidos publicó los resultados del primer estudio realizado en este sentido, con 5 recomendaciones basadas en una sólida evidencia sobre prácticas a dejar de hacer en atención primaria11. De ahí surgió en 2012 Choosing wiselly (Elegir sabiamente o Elegir con prudencia), una campaña de ámbito nacional en su origen y actualmente presente en más de 20 países de los 5 continentes del mundo.
Posteriormente, diversos organismos sanitarios y sociedades científicas promovieron este tipo de iniciativas12, conocidas como Recomendaciones «no hacer», dirigidas a identificar las intervenciones a revertir porque no aportan beneficio, porque su relación daño/beneficio no está clara o porque la evidencia para aconsejar su uso sistemático no es consistente. En la tabla 1 se presentan las principales iniciativas desarrolladas a nivel internacional y nacional sobre recomendaciones «no hacer».
Tabla 1.
Iniciativas dirigidas a reducir las prácticas de bajo valor
| Iniciativa | Objetivos, contenidos y enlaces web |
|---|---|
| Choosing wiselly | |
|
«Elegir sabiamente» Fundación American Board of Internal Medicine Foundation y Alianza Nacional de Médicos Estados Unidos, 2012 |
Ayudar a profesionales y pacientes a determinar el plan de tratamiento más adecuado y la mejor atención (una atención basada en la evidencia científica, sin duplicar pruebas o procedimientos ya realizados, que esté libre de daño para el paciente y sea verdaderamente necesaria) Recomendaciones no hacer de más de 70 sociedades científicas • Información para profesionales: https://www.choosingwisely.org/ • Información para pacientes: https://www.choosingwisely.org/patient-resources/ |
| Too much medicine | |
|
«Demasiada medicina» British Medical Journal Reino Unido, 2013 |
Sensibilizar sobre la amenaza para la salud que plantea el sobrediagnóstico y sobretratamiento, y el desperdicio de recursos públicos Encontrar soluciones al problema del exceso de medicamentos y pruebas diagnósticas en el proceso de atención sanitaria Campaña «Too much medicine; too little care» • Información para profesionales: https://www.bmj.com/too-much-medicine |
| Do not do prompts | |
|
«Indicaciones no hacer» National Institute for Health and Care Excellence (NICE) Reino Unido, 2013 |
Prácticas clínicas que el NICE recomienda «no hacer» porque no tienen beneficio para el paciente, no está claro que los beneficios superen a los riesgos o no existe suficiente evidencia científica que apoye su uso Recomendaciones sobre lo que «clínicamente no debería hacerse» • Información para profesionales: https://www.nice.org.uk/sharedlearning/nice-do-not-do-prompts |
| Wiser Healthcare | |
|
«Atención sanitaria más sabia» Grupo de investigadores colaboradores de diversas universidades Australia, 2016 |
Realizar la investigación que se necesita para respaldar las acciones dirigidas a reducir el sobrediagnóstico y el sobretratamiento en Australia y en todo el mundo Artículos, documentos y materiales audiovisuales • Información para profesionales y pacientes: https://www.wiserhealthcare.org.au/ |
| Less is More | |
|
«Menos es más» Archives of Internal Medicine, actual JAMA Internal Medicine Estados Unidos, 2010 |
Proporcionar evidencia sobre los daños y los beneficios de la atención y promover la investigación sobre medidas efectivas para reducir la atención de bajo valor. Evitar realizar pruebas y tratamientos cuando no se necesitan, para concentrarnos en hacer más de las cosas que realmente importan Serie de artículos científicos • Información para profesionales: http://www.lessismoremedicine.com • Información para pacientes: https://jamanetwork.com/collections/6258/patient-information |
| Low-value Care | |
|
«Atención de bajo valor» Instituto Lown Estados Unidos, 2012 |
Conseguir un sistema de salud justo y solidario, y asegurar que los pacientes reciban toda la atención que necesitan y ninguna que no necesiten Organización de conferencias, publicación de series de artículos, becas y programas de capacitación, creación de informes de investigación y publicación periódica de blogs y artículos de opinión Información para profesionales: • https://lowninstitute.org/lown-issues/low-value-care/ Serie «Lown Right Care» Información para profesionales: • https://www.aafp.org/pubs/afp/collections/departments.lown-right-care.html |
| Compromiso por la Calidad de las Sociedades Científicas en España | |
|
«Recomendaciones no hacer» Ministerio de Sanidad España, 2013 |
Disminuir la utilización de intervenciones sanitarias consideradas innecesarias porque no han demostrado eficacia, tienen escasa o dudosa efectividad, no son coste-efectivas o no son prioritarias. Recomendaciones «No hacer» de las sociedades científicas en España • Información para profesionales: https://www.sanidad.gob.es/organizacion/sns/planCalidadSNS/cal_sscc.htm |
| Proyecto Essentials | |
|
«Recomendaciones Essencial» Generalitat Catalunya: Agència de Qualitat i Avaluació Sanitàries de Catalunya España, 2013 |
Identificar las prácticas clínicas de poco valor y promover la elaboración e implantación de recomendaciones con el fin de evitar su realización Proyecto de colaboración entre las sociedades científicas, los profesionales sanitarios, los pacientes y la Agència de Qualitat i Avaluació Sanitàries de Catalunya: • Información para profesionales y pacientes: https://essencialsalut.gencat.cat/ca/inici/ https://essencialsalut.gencat.cat/es/recomanacions/ |
| Proyecto «No hacer» en Sacyl | |
|
«Si no es necesario puede hacer daño» Sanidad de Castilla y León (Sacyl) España, 2016 |
Disminuir la utilización de intervenciones sanitarias innecesarias o contraproducentes. • Información para profesionales: https://www.saludcastillayleon.es/profesionales/es/calidad-seguridad-paciente/seguridad-paciente/necesario-puede-hacer-dano/proyecto-hacer-sacyl-necesario-puede-hacer-dano • Información para profesionales y pacientes: https://www.saludcastillayleon.es/AulaPacientes/es/necesario-puede-hacer-dano |
Fuente: elaboración propia.
Sin embargo, a pesar de los esfuerzos realizados para adecuar la práctica clínica a la mejor evidencia disponible, la realidad es que desimplementar las PBV sigue siendo hoy en día un desafío a nivel mundial. Un reciente metaanálisis de intervenciones sanitarias sometidas a revisiones Cochrane señala que el 94% de las intervenciones no están respaldadas por evidencia de alta calidad y que los daños asociados a dichas intervenciones están infradeclarados13. Otros estudios indican que, al evaluar los efectos de las pruebas complementarias y los tratamientos, los profesionales tienden a sobreestimar los beneficios y subestimar los daños14.
No solo no se ha logrado revertir los procesos asistenciales inefectivos, sino que la deriva hacia el consumismo sanitario y la medicalización de los problemas de la vida han contribuido a su expansión, entre otros muchos factores que se resumen en la tabla 2.
Tabla 2.
Factores determinantes de la expansión de las prácticas de bajo valor
| Factores relacionados con los pacientes y con la sociedad |
| - Ilusión terapéutica: sobreestimación de los beneficios e infraestimación de los riesgos de las intervenciones sanitarias14, 27, 28 |
| - Intolerancia a la incertidumbre28 |
| - Evolución a un modelo punitivo de práctica médica29 |
| - Fascinación por las tecnologías sanitarias y los productos de salud digital28, 30 |
| - Evolución de las expectativas de los pacientes, medicalización de los problemas de la vida29, 31 |
| - Factores socioeconómicos y culturales, déficit de formación y educación sanitaria32, 33 |
| Factores relacionados con los profesionales y con la gestión y organización del sistema sanitario |
| - Falta de formación y conocimiento de las prácticas de bajo valor34, 35 |
| - Ilusión terapéutica36 |
| - Factores relacionados con la gestión de la consulta: |
| • Descoordinación entre niveles34 |
| • Presión asistencial 37 |
| • Escaso tiempo por paciente37, 38 |
| • Sistemas de información inadecuados37 |
| • Problemas de acceso a pruebas diagnósticas37 |
| • Manejo de la incertidumbre38 |
| • Práctica de medicina defensiva39 |
| • Deseos de satisfacer las expectativas del paciente38 |
| • Problemas de comunicación con el paciente38 |
| - Modelos de pago por desempeño40 |
| - Déficit en el razonamiento clínico, falta de cultura estadística40 |
| - Falta de longitudinalidad, fragmentación de la atención37, 41, 42 |
| - Limitaciones de la evidencia científica13 |
| - Interacciones de los médicos con la industria farmacéutica43 |
Fuente: elaboración propia.
Así, a la preocupación original por adecuar las intervenciones aplicando la mejor evidencia disponible y realizando un uso responsable de los recursos finitos, se suma ahora la necesidad de revertir los excesos y frenar el intervencionismo. Un claro ejemplo de esta situación lo encontramos en los pacientes polimedicados y la prevención de los problemas relacionados con la medicación15. En España, en el período 2005-2015, la polifarmacia se ha triplicado, y la polifarmacia excesiva o inadecuada se ha multiplicado por 10 16. Promover la calidad de la prescripción y el uso racional y seguro de la medicación ya no es suficiente. Cada vez es más necesario revisar y adecuar el tratamiento a las necesidades y circunstancias clínicas cambiantes del paciente. Para ello, es imprescindible realizar una revisión periódica de la polifarmacia, un arduo proceso que, con frecuencia, conduce a la deprescripción al detectar medicación innecesaria, que no aporta beneficios o que incluso resulta contraproducente17, 18.
Prevención cuaternaria
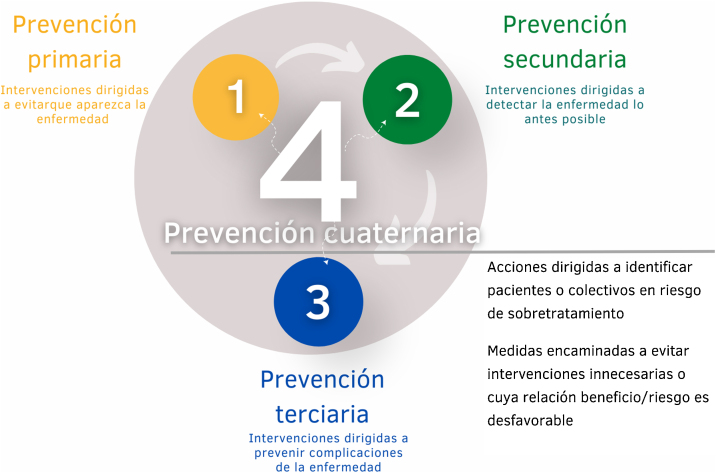
En 1986 el médico belga Marc Jamoulle acuñó el término prevención cuaternaria para definir las «actividades dirigidas a evitar o reducir los daños relacionados con la asistencia sanitaria»19. En 2003, fue incorporado por la Organización Mundial de Médicos de Familia (WONCA) como «toda acción dirigida a identificar a pacientes o grupos de población en riesgo de sobremedicalización, protegerlos de intervenciones médicas invasivas, y proponerles procedimientos de cuidados ética y médicamente aceptables»20. Más recientemente, Martins et al. han revisado y ampliado el concepto de prevención cuaternaria, apoyando la propuesta realizada por Brodersen et al. en 2014 de definirla como «toda acción dirigida a proteger a los individuos (personas o pacientes) de intervenciones médicas que probablemente causen más daños que beneficios»21. Una definición más precisa que enfatiza 2 elementos clave: la falta de certeza de los efectos de algunas intervenciones y tratamientos que se aplican tanto a pacientes como a personas sanas, así como la necesidad de sopesar los beneficios y los riesgos de las intervenciones.
La prevención cuaternaria debe modular y evaluar la pertinencia de todas las actividades asistenciales (fig. 1). A las acciones de prevención primaria, secundaria y terciaria deben superponerse las de prevención cuaternaria, dirigidas a contener las anteriores cuando su aplicación no sea absolutamente necesaria, para no perjudicar a los pacientes.
Figura 1.
Tipos de actividades preventivas y prevención cuaternaria en la práctica clínica. Elaboración propia a partir de Marc Jamoulle (1986) y Carlos Martíns et al. (2018).
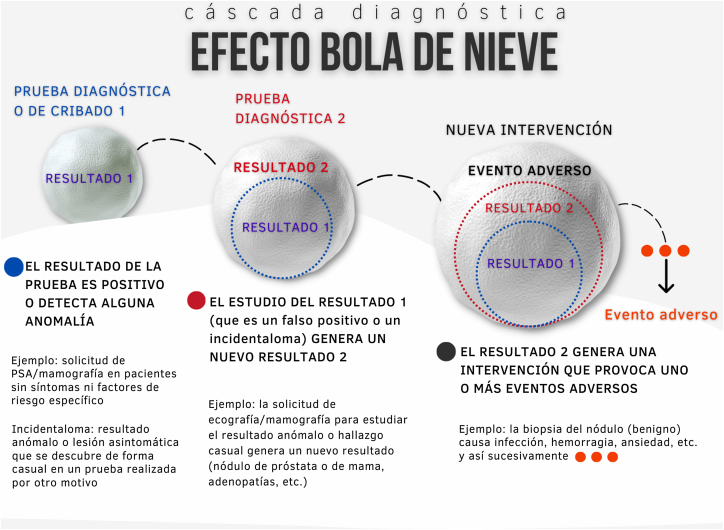
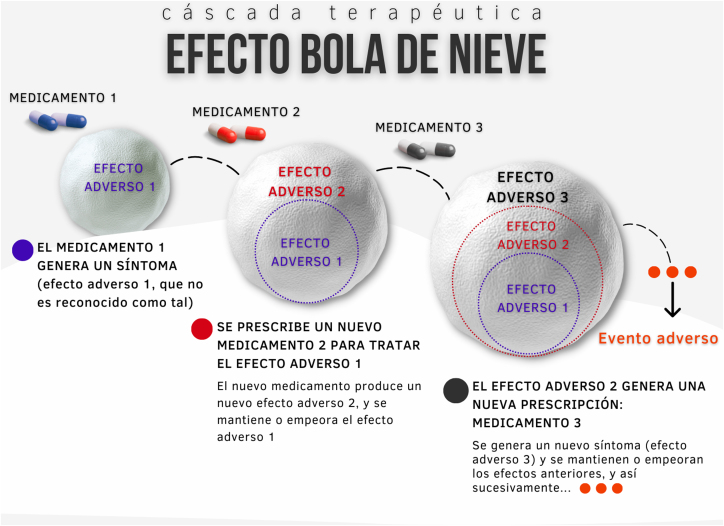
Entre los riesgos más temidos del intervencionismo sanitario se encuentran las cascadas diagnósticas y terapéuticas. La aplicación de intervenciones de bajo valor conduce con frecuencia a situaciones de sobrediagnóstico (hallazgos incidentales o detección de anomalías que, de pasar inadvertidas, nunca supondrían un problema de salud) y de sobretratamiento (aplicación de tratamientos innecesarios que pueden provocar nuevos síntomas o efectos adversos). Se genera así una cascada de acontecimientos con efecto «bola de nieve» de pruebas diagnósticas (fig. 2) y de tratamientos (fig. 3).
Figura 2.
Cascada diagnóstica: efecto «bola de nieve». Elaboración propia.
Figura 3.
Cascada terapéutica: efecto «bola de nieve». Elaboración propia.
Todas estas situaciones, de final impredecible, pueden tener consecuencias adversas para los pacientes y para el sistema, entre las que se encuentran:
-
1.
Daño al paciente, físico y psíquico, que genera a su vez la necesidad de más pruebas y tratamientos adicionales.
-
2.
Incremento del gasto debido a los costes de las prácticas innecesarias que no aportan salud, y a los costes de la atención a los daños causados que se podían haber evitado.
-
3.
Despilfarro de recursos, con menos recursos para intervenciones más eficaces y eficientes, y deterioro de la calidad y seguridad de la asistencia.
Estrategias para revertir las prácticas de bajo valor
Conocer los motivos de la expansión de las PBV es imprescindible para poder revertirlas. Al tratarse de un problema multifactorial, necesitará un abordaje coherente y alineado de sus causas, más allá de responsabilizar a los diferentes agentes involucrados.
La evidencia disponible hasta el momento indica que para revertir las PBV se requiere la actuación coordinada de responsables políticos, gestores, profesionales, pacientes, agentes sociales y medios de comunicación. El papel de cada uno de ellos es clave, como lo es establecer sinergias y aprovechar el trabajo de investigadores y organizaciones sanitarias de todo el mundo. Con esta perspectiva, en 2019 se creó el grupo Cochrane Sustainable Healthcare22, centrado en identificar los denominados «excesos médicos», mitigar sus consecuencias perjudiciales, promover la investigación y lograr que la evidencia al respecto sea accesible y útil para todos.
La reversión de las PBV ha de ser un proceso planificado, que tenga en cuenta las barreras que la dificultan e incorpore las herramientas que faciliten la adherencia a las recomendaciones «no hacer». Hay que seguir una estrategia de abajo a arriba en la selección y priorización de las PBV a retirar de la práctica clínica habitual, con el consenso y la aceptación de los profesionales involucrados en su desimplementación. También conviene diseñar materiales específicamente dirigidos a los pacientes y la ciudadanía23. Las directrices deben ser claras y precisas, y el contexto facilitador. Se requiere un cambio de cultura de «cuanto más mejor» a «si no es necesario, mejor no hacerlo».
Es esencial que en todo este proceso exista una colaboración entre clínicos y gestores analizando las causas que generaron y mantienen el uso de las PBV. Los gestores deben dotar de los recursos necesarios a los profesionales para la consecución de los objetivos pactados. Los sistemas de información han de aportar los datos necesarios de forma ágil y fiable, ayudando a implantar las acciones correctoras que se estimen necesarias para vencer las dificultades. El seguimiento de estas acciones mediante informes técnicos que confirmen la reducción —o no— de las PBV y el feedback de los resultados son también factores clave para el éxito de los programas de reversión.
Los profesionales necesitan que las condiciones de trabajo (tiempo de atención, longitudinalidad y otros recursos) faciliten la desimplementación de todo aquello que se ha demostrado inútil o perjudicial. La evidencia disponible indica que la adecuación de la atención (hacer más de lo que mejora los resultados en salud y menos de lo que no) es un motivador mucho más potente para cambiar el comportamiento de los médicos que el enfoque a la reducción de costes o a la mejora de los indicadores de calidad (desempeño, productividad, eficiencia)24.
Los pacientes desempeñan un papel fundamental en este proceso de cambio. Conocer sus creencias y expectativas, revertirlas cuando son inadecuadas y ayudarles a comprender por qué no siempre hacer más es mejor, son aspectos indispensables para revertir su demanda de PBV. Informar sobre los beneficios y los riesgos de las diferentes opciones diagnósticas y terapéuticas permite que los pacientes participen en la toma de decisiones, que tengan percepciones de riesgo más precisas y que se adhieran mejor a las recomendaciones «no hacer». A pesar de que pueden aparecer resistencias para la retirada de determinadas prácticas, se ha visto que, en general, los pacientes confían en sus profesionales de referencia8 y están preparados para adoptar cambios si reciben la información precisa y si creen que las recomendaciones son beneficiosas para ellos1, 25.
En la tabla 3 se muestra un resumen de los principales estudios sobre estrategias para revertir las PBV. La mayoría se basan en planes de acción multifacéticos y proponen la participación y liderazgo de los referentes clínicos como palanca de cambio.
Tabla 3.
Estudios sobre estrategias para revertir las prácticas de bajo valor
| Título, publicación, año | Tipo de estudio, resultados, conclusiones |
|---|---|
| Reducing low-value care: What can we learn from eight de-implementation studies in the Netherlands? BMJ Open Quality, 2022 Países Bajos |
- Revisión y evaluación de 8 proyectos multicéntricos dirigidos a reducir la atención de bajo valor (ABV). Participan 40 hospitales y 198 médicos generales - Cinco proyectos lograron reducir entre un 11,4% y un 64,3% las prácticas de bajo valor (PBV) y los otros tres no tuvieron ningún efecto. No se encontraron efectos negativos - Barreras: falta de tiempo, incapacidad para tranquilizar al paciente, deseo de satisfacer los deseos del paciente, incomodidad con la incertidumbre y aspectos económicos - Facilitadores: apoyo entre médicos, conocimiento de los daños de las PBV y conciencia creciente de que más no siempre es mejor - Factores de éxito: 1) educación sobre las PBV, líderes clínicos y retroalimentación periódica de la información a los profesionales, 2) diseño de materiales informativos para pacientes, 3) cambios organizacionales, un buen sistema de información y aplicación de incentivos - Se recomiendan estrategias con acciones combinadas a diferentes niveles |
| Organizational influences on the use of low-value care in primary health care – a qualitative interview study with physicians in Sweden Scandinavian Journal of Primary Care, 2022 Suecia |
- Estudio cualitativo, discusiones semiestructuradas de grupos focales, 31 médicos de 6 centros de salud - Objetivos: 1) explorar los factores organizacionales que influyen en la ABV según la percepción de los médicos de atención primaria y 2) explorar qué estrategias organizacionales creen que son útiles para reducir su uso - Cuatro tipos de factores organizativos influyen en el uso de PBV: • Recursos: tiempo para atender, longitudinalidad y herramientas de trabajo • Procesos de atención: rutinas de trabajo, priorización de actividades • Actividades de mejora: medición del desempeño y trabajo para reducir las PBV • Gobernanza: objetivos organizacionales, toma de decisiones de gestión y políticas - Para revertir las PBV se requiere un enfoque a todo el sistema de atención médica con estrategias a múltiples niveles |
| Low-Value Care De-implementation: Practices for Systemwide Reduction NEJM Catalyst Innovations in Care Delivery, 2022 EE. UU. |
- Estudio cualitativo, entrevistas semiestructuradas a profesionales médicos con éxito y experiencia demostrada en la reducción de la ABV - Objetivo: dilucidar cómo abordar de forma exitosa la desimplementación y cuáles son las estrategias y acciones clave utilizadas - Estrategias multifacéticas para combatir los factores que sostienen las PBV: apoyo de liderazgo senior y alineamiento de iniciativas de reversión de PBV con los valores y prioridades organizacionales; liderazgo y empoderamiento de los médicos; recursos de información de desimplementación entre personas, datos y tecnología; oportunidades de educación y participación para proveedores, pacientes y personal; técnicas basadas en datos para medir y rastrear la ABV, comparar el desempeño e incorporar o vincular los objetivos de desimplementación dentro del pago, el diseño de la red y las vías de atención; y relaciones continuas con equipos internos, partes interesadas y socios externos para difundir y escalar las mejores prácticas |
| Catalan experience of deadoption of low-value practices in primary care BMJ Open Quality, 2022 España |
- Descripción del proyecto Essential diseñado para reducir PBV en atención primaria - Información sobre cómo implementar, evaluar y mantener una estrategia colaborativa de desimplementación - Lecciones aprendidas: importancia de considerar el contexto local en las estrategias de desadopción, proporcionar capacitación adecuada y material de comunicación para pacientes y médicos, y apoyar el papel clave de los líderes clínicos - Se requieren estrategias multifacéticas y un plan de gestión flexible |
| Management strategies to de-implement low-value care—an applied behavior analysis Implementation Science Communications, 2022 Suecia |
- Estudio cualitativo, entrevistas a gerentes y a responsables de formación y de calidad - Objetivo: identificar estrategias de gestión dirigidas a eliminar PBV y analizar los mecanismos involucrados en esas estrategias - Se identificaron 5 estrategias a nivel sistémico (regional) con objetivo general de mejorar la atención, y 3 a nivel local (centros de salud) con objetivo específico de revertir PBV - Las estrategias locales se centraron más directamente en reducir PBV al cambiar los procesos de atención al paciente, organizar conferencias locales sobre PBV o tener discusiones sobre pautas a seguir - Los resultados indican que una forma de influir en la falta de implementación a nivel del sistema podría ser alentar a los centros a desarrollar estrategias locales. Estas estrategias tienen un mayor impacto en los comportamientos relacionados con PBV porque se adaptan mejor a circunstancias específicas de los centros de salud |
| Determinants of the de-implementation of low-value care: a multi-method study BMC Health Services Research, 2022 Canadá |
- Estudio multimétodo de 2 fases: 1) Revisión sistemática de estudios publicados sobre barreras y facilitadores de desimplementación PBV (se incluyeron 172 artículos de 35.368 estudios revisados) 2) Entrevistas semiestructuradas a gerentes, directores médicos y profesionales sanitarios de unidades de cuidados intensivos (17 participantes) - El análisis de contenido obtuvo 29 barreras y 24 facilitadores para la desimplementación - Barreras más citadas: falta de evidencia creíble para apoyar la desimplementación, normas arraigadas y resistencia al cambio de los médicos, demandas y preferencias de los pacientes - Principales facilitadores: colaboración y comunicación entre las partes interesadas, disponibilidad de evidencia creíble |
| De-implementing low-value care in cancer care delivery: a systematic review Implementation Science, 2022 EE. UU. |
- Revisión sistemática para resumir la bibliografía sobre intervenciones dirigidas a eliminar la ABV en entornos oncológicos - La mayoría de las intervenciones de desimplementación fueron multifacéticas, con factores de éxito comunes: auditar y brindar retroalimentación, tener un líder clínico, educar a los médicos a través del desarrollo y difusión de nuevas pautas, y aplicar herramientas de apoyo a la toma de decisiones - Existe escasa evidencia en muchas áreas de desimplementación de PBV, incluida la falta de estudios sobre desimplementación activa |
| A 10-Step Program to Successfully Reduce Low-Value Care The American Journal of Managed Care, 2021 EE. UU. |
- Informe de consenso elaborado por profesionales involucrados en la identificación y reducción de la ABV durante más de 15 años - Enfoque práctico de 10 pasos para integrar de manera efectiva los programas de reducción de ABV en el ámbito sanitario - Barreras: basar las intervenciones en la reducción de costes (no es un motivador significativo para cambiar el comportamiento de los médicos) - Facilitadores: enfoque en la adecuación de la atención (hacer más de lo que mejora los resultados y menos de lo que no), generar confianza, colaboración respetuosa entre gestores y profesionales, compartir información, incorporar el punto de vista de los médicos y capacitarles para liderar el cambio |
| Strategies to reduce the use of low-value medical tests in primary care: A systematic review. British Journal of General Practice, 2020 Países Bajos |
- Revisión sistemática de ensayos controlados aleatorios que evalúan estrategias para reducir la ABV en entornos de atención primaria - Reducción estadísticamente significativa de la ABV en 11 de los 16 ensayos incluidos - Es posible reducir el uso de PBV en atención primaria, especialmente mediante el uso de estrategias multifacéticas que incluyan recordatorios, auditorías y retroalimentación a los profesionales e intervenciones específicamente dirigidas a los pacientes - Se necesita más investigación para conocer la sostenibilidad del efecto, los efectos negativos y los resultados informados por los pacientes |
| De-implementing wisely: Developing the evidence base to reduce low-value care BMJ Quality & Safety, 2020 Canadá |
- Documento marco de desimplementación Choosing wiselly, basado en trabajos previos en el campo de la ciencia de la implementación, que propone un enfoque integral para reducir sistemáticamente la ABV en entornos hospitalarios y comunitarios y avanzar en la ciencia de la desimplementación - Se presentan los aspectos básicos sobre «cómo hacer» para que cualquier organización pueda desimplementar la ABV de una manera sistemática y rigurosa |
Fuente: elaboración propia.
El papel de la atención primaria, y muy especialmente el del médico de familia, en la prevención, identificación y reversión de las PBV es clave, pero el contexto y las condiciones de trabajo han de ser favorables. Hace falta tiempo de atención suficiente para cada paciente, estabilidad de los profesionales en sus puestos de trabajo, aumentar la financiación y organizar de forma eficiente los recursos, y preservar los atributos que confieren a la atención primaria su alto nivel de eficiencia (accesibilidad como primer punto de contacto con el sistema, longitudinalidad, integralidad y coordinación). Para todo ello la implicación de los decisores políticos y gestores es crucial.
En la actual situación de debilitamiento y escasez de recursos en la que se encuentra el primer nivel asistencial26, continuar tensionándolo y pretender «hacer más con menos» tiene el peligro de que «hacer lo que hay que hacer» se vuelva imposible.
Financiación
Ninguna.
Conflicto de intereses
Ninguno.
Bibliografía
- 1.Bermúdez C., Olry A., García L. Desimplementación de actividades clínicas de bajo valor. De la evidencia, pasando por el consenso, hasta el cambio de prácticas. Gac Sanit [Internet]. 2019;33:307–309. doi: 10.1016/j.gaceta.2018.11.005. [DOI] [PubMed] [Google Scholar]
- 2.Puig J., Oliva J. Evaluación económica de intervenciones sanitarias: el coste de oportunidad de no evaluar. Reumatol Clin [Internet]. 2009;5:241–243. doi: 10.1016/j.reuma.2009.09.004. [DOI] [PubMed] [Google Scholar]
- 3.Ariel J.V., Kopitowski K., Madrid E. Limitar las prácticas de bajo valor para contribuir a un sistema de salud sustentable, eficiente y equitativo. Medwave [Internet]. 2021;21:e8161. doi: 10.5867/medwave.2021.03.8161. [DOI] [PubMed] [Google Scholar]
- 4.Cheikh K., Caro J., Carrillo I., Astier M.P., Olivera G., Silvestre C., et al. Frequency and estimated costs of ten low-value practices in the Spanish primary care: A retrospective study. Expert Opin Drug Saf [Internet]. 2022;21:995–1003. doi: 10.1080/14740338.2022.2026924. [DOI] [PubMed] [Google Scholar]
- 5.Albarqouni L., Arab-Zozani M., Abukmail E., Greenwood H., Pathirana T., Clark J., et al. Overdiagnosis and overuse of diagnostic and screening tests in low-income and middle-income countries: A scoping review. BMJ Global Health [Internet]. 2022;7:e008696. doi: 10.1136/bmjgh-2022-008696. [consultado 10 Nov 2022]. Disponible en: http://bit.ly/3OwGAR5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Repullo J.R. Taxonomía práctica de la «desinversión sanitaria» en lo que no añade valor, para hacer sostenible el Sistema Nacional de Salud. Rev Calid Asist [Internet]. 2012;27:130–138. doi: 10.1016/j.cali.2012.02.010. [DOI] [PubMed] [Google Scholar]
- 7.Ganguli I., Morden N.E., Yang C.W., Crawford M., Colla C.H. Low-value care at the actionable level of individual health systems. JAMA Intern Med [Internet]. 2021;181:1490–1500. doi: 10.1001/jamainternmed.2021.5531. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Añel R.M., Astier P. Longitudinalidad en Atención Primaria: un factor protector de la salud. Rev Clin Med Fam [Internet]. 2022;15:75–76. [consultado 18 Nov 2022]. Disponible en: https://revclinmedfam.com/article/longitudinalidad-en-atencion-primaria-un-factor-protector-de-la-salud- [Google Scholar]
- 9.Bertijn R., Verkerk E., Ja L., Wiersma T., Westert G.P., Burgers J.S., et al. Identifying and de-implementing low-value care in primary care: the GP's perspective—a cross-sectional survey. BMJ Open [Internet]. 2020;10:e037019. doi: 10.1136/bmjopen-2020-037019. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Bravo R. Los orígenes del «No hacer» fueron el profesionalismo y la ética médica. Primum non nocere 2023 Blog [Internet]. 2018 [consultado 18 Nov 2022]. Disponible en: https://rafabravo.blog/2018/12/08/los-origens-del-no-hacer-fueron-el-profesionalismo-y-la-etica-medica/ [Google Scholar]
- 11.Good Stewardship Working Group. The”top 5“lists in primary care: Meeting the responsibility of professionalism. Arch Intern Med [Internet]. 2011;171:1385-1390. doi:10.1001/archinternmed.2011.231. [DOI] [PubMed]
- 12.Rodriaguez J.C. Recomendaciones «No Hacer»: elegir con prudencia. Clínica [Internet]. 2019:19–32. doi: 10.24197/cl.27.2019.19-32. [DOI] [Google Scholar]
- 13.Howick J., Koletsi D., Ioannidis J.P.A., Madigan C., Pandis N., Loef M., et al. Most healthcare interventions tested in Cochrane Reviews are not effective according to high quality evidence: A systematic review and meta-analysis. J Clin Epidemiol [Internet]. 2022 Aug;148:160–169. doi: 10.1016/j.jclinepi.2022.04.017. [DOI] [PubMed] [Google Scholar]
- 14.Hoffmann T.C., del Mar C. Patients’ expectations of the benefits and harms of treatments, screening, and tests: A systematic review. JAMA Intern Med [Internet]. 2015;175:274–286. doi: 10.1001/jamainternmed.2014.6016. [DOI] [PubMed] [Google Scholar]
- 15.De Bienassis K, Esmail L, Lopert R, Klazinga N. The economics of medication safety: Improving medication safety through collective, real-time learning. OECD Health Working Papers, No. 147 [Internet]. Paris: OECD Publishing; 2022 [consultado 10 Dic 2022]. Disponible en: https://doi.org/10.1787/9a933261-en
- 16.Hernández M.A., Sempere E., Vicens C., González F., Miguel F., Palop V., et al. Evolution of polypharmacy in a spanish population (2005-2015): A database study. Pharmacoepidemiol Drug Saf [Internet]. 2020;29:433–443. doi: 10.1002/pds.4956. [DOI] [PubMed] [Google Scholar]
- 17.Sociedad Española de Farmacéuticos de Atención Primaria (SEFAP). Posicionamiento SEFAP en la revisión de la medicación centrada en la persona. [Internet]. 2020; [consultado 26 Dic 2022]. Disponible en: https://www.sefap.org/wp-content/uploads/2022/06/POSICIONAMIENTO-REVISION-MEDICACI%C3%93N.pdf
- 18.Gnjidic D., Johansson M., Meng D.M., Farrell B., Langford A., Reeve E. Achieving sustainable healthcare through deprescribing (Editorial) Cochrane Database of Systematic Reviews [Internet]. 2022:ED000159. doi: 10.1002/14651858.ED000159. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Jamoulle M. Information et informatisation en médecine générale. Colloque Les informa-G-iciens. Namur, Belgium: Presses Universitaire de Namur; 1986..
- 20.Bentzen N. Wonca International Classification Committee; Copenhagen: 2003. Wonca International Dictionary of General/Family Practice. [consultado 26 Dic 2022]. Disponible en: http://www.ph3c.org/ph3c/docs/27/000092/0000052.pdf. [Google Scholar]
- 21.Martins C., Godycki-Cwirko M., Heleno B., Brodersen J. Quaternary prevention: Reviewing the concept. Eur J Gen Pract [Internet]. 2018;24:106–111. doi: 10.1080/13814788.2017.1422177. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Cochrane Sustainable Healthcare. Cochrane Special Collection series: Opportunities for de-implementing low value healthcare. [Internet]. [20 Sep 2021; consultado 26 Dic 2022]. Disponible en: https://sustainablehealthcare.cochrane.org/research/cochrane-special-collections
- 23.Sano y salvo. “Si NO es necesario puede HACER daño”. Proyecto desarrollado por la Gerencia Regional de Salud de Castilla y León. [Internet]. Sano y Salvo. Blog de seguridad del paciente en atención primaria. [15 dic 2022; consultado 11 feb 2023]. Disponible en: https://sano-y-salvo.blogspot.com/2022/12/si-no-es-necesario-puede-hacer-dano.html.
- 24.Burstein D.S., Liss D.T., Linder J.A. Association of primary care physician compensation incentives and quality of care in the United States, 2012-2016. J Gen Intern Med [Internet]. 2022;37:359–366. doi: 10.1007/s11606-021-06617-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Stacey D., Légaré F., Lewis K., Barry M.J., Bennett C.L., Eden K.B., et al. Decision aids for people facing health treatment or screening decisions. Cochrane Database Syst Rev. [Internet]. 2017;4:CD001431. doi: 10.1002/14651858.cd001431.pub5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Sociedad Española de Medicina de Familia y Comunitaria. El Foro de Atención Primaria advierte de que el primer nivel podría desaparecer si continúa la situación actual. [Internet.] 2022 [consultado 11 Feb 2023]. Disponible en: https://www.semfyc.es/foro-atencion-primaria-nota-prensa-marzo-2022/
- 27.Moynihan R., Nickel B., Hersch J., Doust J., Barratt A., Beller E., et al. What do you think overdiagnosis means? A qualitative analysis of responses from a national community survey of Australians. BMJ Open. 2015;5:e007436. doi: 10.1136/bmjopen-2014-007436. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28.Coll T., Bravo R., Marcos M.P., Astier M.P. Impacto del sobrediagnóstico y sobretratamiento en el paciente, el sistema sanitario y la sociedad. Aten Primaria. 2018;50 Supl 2:86–95. doi: 10.1016/j.aprim.2018.08.004. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Heath I. Role of fear in overdiagnosis and overtreatment—An essay by Iona Heath. BMJ. 2014;349:g6123. doi: 10.1136/bmj.g6123. [DOI] [PubMed] [Google Scholar]
- 30.O’Reilly M., Mohr P., Ellen M., Petersen C., Sarkisian C., Attipoe S., et al. Digital health & low-value care. Healthc (Amst). 2021;9:100533. doi: 10.1016/j.hjdsi.2021.100533. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Cerecedo M.J., Tovar M., Rozadilla A. Medicalización de la vida en la consulta: ¿hacia dónde caminamos? Aten Primaria. 2013;45:536–540. doi: 10.1016/j.aprim.2013.05.008. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32.Cordina M., Hämeen-Anttila K., Lauri J., Tabone S., Enlund H. Health and medication literacy and the desire to participate in pharmacotherapy decision making comparison of two countries. Res Social Adm Pharm. 2018;14:817–823. doi: 10.1016/j.sapharm.2018.06.009. [DOI] [PubMed] [Google Scholar]
- 33.Landon S.N., Padikkala J., Horwitz L.I. Identifying drivers of health care value: A scoping review of the literature. Int J Qual Heal Care. 2021;33:1–19. doi: 10.1186/s12913-022-08225-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Mather M., Pettigrew L.M., Navaratnam S. Barriers and facilitators to clinical behaviour change by primary care practitioners: A theory - informed systematic review of reviews using the Theoretical Domains Framework and Behaviour Change Wheel. Syst Rev [Internet]. 2022:1–20. doi: 10.1186/s13643-022-02030-2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 35.Gupta P., Gupta M., Koul N. Overdiagnosis and overtreatment; how to deal with too much medicine. J Family Med Prim Care. 2020;9:3815–3819. doi: 10.4103/jfmpc.jfmpc_433_20. DOI: 10.4103/jfmpc.jfmpc_433_20. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Hoffmann T.C., del Mar C. Clinicians’ expectations of the benefits and harms of treatments, screening, and tests: A systematic review. JAMA Intern Med. 2017;177:407–419. doi: 10.1001/jamainternmed.2016.8254. [DOI] [PubMed] [Google Scholar]
- 37.Lang G., Ingvarsson S., Hasson H., Nilsen P., Augustsson H. Organizational influences on the use of low-value care in primary health care–a qualitative interview study with physicians in Sweden. Scand J Prim Health Care. 2022;40:426–437. doi: 10.1080/02813432.2022.2139467. DOI 10.1080/02813432.2022.2139467. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 38.Brun C., Zerhouni O., Akinyemi A., Houtin L., Monvoisin R., Pinsault N. Impact of uncertainty intolerance on clinical reasoning: A scoping review of the 21st-century literature. J Eval Clin Pract. 2022;29:539–553. doi: 10.1111/jep.13756. [DOI] [PubMed] [Google Scholar]
- 39.Mira J.J., Carrillo I., Silvestre C., Pérez-Pérez P., Nebot C., Olivera G., et al. Drivers and strategies for avoiding overuse. A cross-sectional study to explore the experience of Spanish primary care providers handling uncertainty and patients’ requests. BMJ Open. 2018;8:1–10. doi: 10.1136/bmjopen-2017-021339. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 40.Rolfe A., Burton C. Reassurance after diagnostic testing with a low pretest probability of serious disease: Systematic review and meta-analysis. JAMA Intern Med. 2013;173:407–416. doi: 10.1001/jamainternmed.2013.2762. [DOI] [PubMed] [Google Scholar]
- 41.Delgado J., Evans P.H., Pereira Gray D., Sidaway-Lee K., Allan L., Clare L., et al. Continuity of GP care for patients with dementia: Impact on prescribing and the health of patients. Br J Gen Pract. 2022;72:e91–e98. doi: 10.3399/BJGP.2021.0413. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 42.Romano M.J., Segal J.B., Pollack C.E. The association between continuity of care and the overuse of medical procedures. JAMA Intern Med. 2015;175:1148. doi: 10.1001/jamainternmed.2015.1340. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.Brax H., Fadlallah R., Al-Khaled L., Kahale L.A., Nas H., El-Jardali F., et al. Association between physicians’ interaction with pharmaceutical companies and their clinical practices: A systematic review and meta-analysis. PLoS One. 2017;12:e0175493. doi: 10.1371/journal.pone.0175493. [DOI] [PMC free article] [PubMed] [Google Scholar]