La première question que pose souvent une patiente à son médecin de famille après avoir reçu un diagnostic de cancer du sein (CS) est la suivante : « Quel sera mon traitement? » Cet article aidera les médecins de famille à répondre à cette question complexe en passant en revue la thérapie multimodale pour le CS, qui dépend du sous-type moléculaire et du grade (Figure 1)1.
Figure 1.
Aperçu des thérapies pour le cancer du sein : La gamme des thérapies multimodales pour le cancer du sein est illustrée. Les patientes commencent en haut de la cascade et, selon le sous-type moléculaire, le stade et leurs préférences, elles peuvent recevoir certains ou l’ensemble de ces traitements, habituellement dans l’ordre où ils sont montrés. La durée approximative de chaque traitement est indiquée dans les flèches.
Pathologie
Les rapports initiaux de la pathologie pour un CS contiendront des renseignements tant pathologiques qu’immunohistochimiques, y compris ce qui suit2 :
Type de cellules : Les carcinomes canalaires sont le type de cellules le plus commun, suivis des carcinomes lobulaires; par ailleurs, d’autres types de cellules plus rares sont aussi possibles.
Grade : Cette nomenclature mesure l’agressivité de la maladie, allant de grade très différencié (grade 1) à peu différencié (grade 3).
Les résultats du test des récepteurs de l’œstrogène (RE) et des récepteurs de la progestérone (RP) : Ce test indique la sensibilité à l’œstrogène et à la progestérone, et permet de prévoir la réponse à une endocrinothérapie.
Le statut génétique du récepteur 2 du facteur de croissance épidermique humain (HER2) (aussi connu sous le nom de récepteur à activité tyrosine kinase 2 [ERBB2]) : Ce test mesure la suramplification des HER2. Une surexpression de ce récepteur transmembranaire dans le CS cause une croissance et une réplication incontrôlées des cellules1.
Quatre sous-types moléculaires distincts du CS sont reconnus sur la base du test RE-RP et du statut HER2 : luminal A (RE positif, RP positif, HER2 négatif); luminal B (RE positif, RP positif ou RP négatif, HER2 positif ou HER2 négatif); HER2 (RE négatif ou PR négatif et HER2 positif); et triple négatif (RE négatif, RP négatif et HER2 négatif)3,4. Chaque sous-type oriente vers un schéma thérapeutique précis, et sert à prévoir la récurrence de la maladie et le taux de mortalité5.
Intervention chirurgicale
L’intervention chirurgicale est souvent la première étape dans le traitement des CS à un stade précoce. Par ailleurs, les cancers avancés localement ou les CS triples négatifs et HER2 peuvent être traités avec une chimiothérapie préopératoire2,6. Une chimiothérapie néoadjuvante peut ralentir la maladie et permettre une excision moins étendue du sein ou de l’aisselle, et peut informer les options de traitements adjuvants additionnels selon la réponse de la patiente à la chimiothérapie préopératoire.
Les options chirurgicales incluent la tumorectomie ou la mastectomie avec ou sans reconstruction (qui peut être immédiate ou retardée). La tumorectomie accompagnée de radiothérapie équivaut à une mastectomie et elle est privilégiée si les tumeurs ont moins de 5 cm de diamètre, si des marges claires peuvent être obtenues et s’il n’y a pas de contre-indications à une radiothérapie subséquente7. Les patientes qui ont des ganglions axillaires cliniquement positifs (≥3 ganglions) et confirmés par biopsie subiront une dissection axillaire, tandis que celles dont les ganglions axillaires sont cliniquement négatifs subiront une biopsie des ganglions sentinelles. Dans cette dernière technique, un traceur radioactif est infiltré dans la tumeur pour cartographier le drainage lymphatique vers les ganglions sentinelles, qui sont ensuite enlevés. Si le cancer est présent dans les ganglions sentinelles, une excision complète des ganglions axillaires peut être effectuée. Il a été démontré que le recours à la biopsie des ganglions sentinelles a considérablement diminué la morbidité postopératoire de l’épaule et le lymphœdème8.
Chimiothérapie et immunothérapie
La décision d’administrer une chimiothérapie se fonde sur un examen rigoureux des bienfaits et des toxicités des traitements, de même que sur les comorbidités et les préférences de la patiente. En règle générale, la chimiothérapie est indiquée pour les tumeurs accompagnées de ganglions lymphatiques positifs ou pour celles dont le diamètre est supérieur à 0,5 ou 1 cm sans ganglions lymphatiques positifs, mais en présence de facteurs pronostiques défavorables (p. ex. grade élevé, RE négatif ou RP négatif, HER2 positif)1. Chez les femmes en postménopause qui ont un CS RE positif, RP positif et HER2 négatif ou une atteinte minimale des ganglions lymphatiques (1 à 3 ganglions), un test génomique de la tumeur peut produire un score de risque de récurrence pour aider à orienter le traitement. Le score de récurrence peut identifier les patientes susceptibles de bénéficier surtout d’une endocrinothérapie et celles chez qui la chimiothérapie peut être omise en toute sécurité9.
La chimiothérapie, si elle est nécessaire, commence dans l’intervalle de 8 à 12 semaines après l’intervention chirurgicale. Les schémas chimiothérapeutiques à privilégier comprennent la doxorubicine et le cyclophosphamide, suivis par le paclitaxel pendant 16 à 20 semaines ou encore le docétaxel et le cyclophosphamide pendant 12 semaines1. Les médecins de famille devraient être avisés que la doxorubicine, une anthracycline, peut causer une fraction d’éjection diminuée plusieurs années après le traitement, et que la doxorubicine et le cyclophosphamide peuvent être associés à des cancers secondaires du sang10. Les patientes qui ont un CS triple négatif ou HER2 positif et un cancer résiduel au moment de l’intervention chirurgicale malgré la chimiothérapie néoadjuvante peuvent être traitées avec d’autres séances de chimiothérapie après l’opération : la capécitabine pour le CS triple négatif ou le trastuzumab emtansine pour les cas HER2 positifs11.
L’immunothérapie est maintenant utilisée dans le traitement des CS triples négatifs, et il est démontré qu’elle procure des améliorations considérables de la survie sans incident. Elle est administrée comme néoadjuvante avec la chimiothérapie dans les cas de cancers triples négatifs de stades II et II, et dans les CS triples négatifs métastasés avec une expression élevée du ligand 1 de mort cellulaire programmée12.
Thérapie ciblée
Les patientes atteintes d’un CS HER2 positif sont des candidates indiquées pour prendre du trastuzumab, un anticorps monoclonal qui bloque le récepteur de HER2. Le trastuzumab réduit de moitié le risque de récurrence et du tiers le taux de mortalité13. Une diminution de la fraction d’éjection est observée chez jusqu’à 5 % des patientes qui prennent du trastuzumab1. Il est administré toutes les 3 semaines pendant jusqu’à 1 an, et il est amorcé après la chimiothérapie à l’anthracycline de manière à ne pas aggraver la cardiotoxicité. Le pertuzumab est un anticorps monoclonal qui vise aussi le récepteur de HER2; il peut être pris en même temps que le trastuzumab par les patientes atteintes d’un CS à risque élevé1.
Radiothérapie
Une radiothérapie adjuvante après une tumorectomie réduit le risque de récurrence locale dans le sein14. La radiation peut cibler le sein en entier ou en partie, selon les caractéristiques de la patiente et de la tumeur. Les schémas thérapeutiques habituels comportent 3 semaines de radiation quotidienne (du lundi au vendredi), totalisant jusqu’à une dose de 40 Gy en 15 fractions15. En outre, une récente étude a fait valoir des données probantes en faveur d’une radiothérapie par hypofractionnement extrême, sous forme de seulement 5 traitements (p. ex. 26 Gy en 5 fractions quotidiennes ou 28,5 Gy en 5 fractions hebdomadaires)15. On envisage, chez les femmes atteintes d’un cancer à risque élevé (âge <50 ans, grade élevé, marges positives), un appoint additionnel de radiothérapie au lit tumoral. Chez celles qui ont un CS à ganglions lymphatiques positifs, un complément d’irradiation aux ganglions régionaux devrait aussi être considéré16. Une radiation thoracique est indiquée à la suite d’une mastectomie chez celles ayant des ganglions lymphatiques positifs et de multiples facteurs de risque d’une récurrence à la paroi thoracique. Des données probantes appuient l’omission d’une radiation après une tumorectomie chez les femmes de 70 ans ou plus à un stade précoce dont le CS est RE positif et qui sont traitées par endocrinothérapie17. Les patientes qui subissent une intervention chirurgicale et une radiation au sein et à l’aisselle sont à risque de développer un lymphœdème.
Bisphosphonates
Les bisphosphonates peuvent diminuer la récurrence intraosseuse et la mortalité due au CS chez les femmes en postménopause atteintes d’un cancer à risque élevé. Le schéma thérapeutique comprend des formulations parentérales, comme l’acide zolédronique administré tous les 6 mois pendant 2 à 3 ans ou le clodronate par voie orale pendant 2 à 3 ans. L’administration devrait commencer durant l’année suivant le diagnostic ou dans les 18 mois suivant l’intervention chirurgicale18. Les patientes devraient éviter les procédures dentaires invasives pendant qu’elles suivent cette thérapie en raison du risque d’ostéonécrose de la mâchoire.
Endocrinothérapie
À l’instar du récepteur de HER2, les RE et les RP augmentent la réplication des cellules (Figure 2). L’activité de l’œstrogène peut être atténuée en bloquant directement les récepteurs (p. ex. avec le tamoxifène, un modulateur sélectif des RE), en abaissant les niveaux d’œstrogène en circulation avec des inhibiteurs de l’aromatase (IA) (p. ex. lérozole, anastrozole, exémestane) ou en l’inhibant centralement avec des agonistes de l’hormone libératrice de la gonadotrophine (p. ex. goséréline)19. Les kinases dépendantes des cyclines sont des enzymes impliquées dans le contrôle de la régulation du cycle cellulaire. Les inhibiteurs des kinases dépendantes des cyclines 4 et des kinases dépendantes des cyclines 6 (p. ex. palbociclib, ribociclib, abémaciclib), lorsqu’ils sont utilisés de concert avec une endocrinothérapie, agissent comme des freins moléculaires pour ralentir ou arrêter la division des cellules20.
Figure 2.

Mécanismes d’action des endocrinothérapies sur une cellule tumorale du cancer du sein
L’endocrinothérapie est la norme de soins pour le CS RE positif et RP positif. Le tamoxifène réduit la mortalité due au CS d’environ 30 %, alors que les IA pendant 5 ans réduisent de 15 % le taux de mortalité due au CS à 10 ans par comparaison au tamoxifène pendant 5 ans21. Même si les IA sont plus efficaces que le tamoxifène, ils ne peuvent pas être utilisés chez les femmes en préménopause, parce que la baisse des niveaux d’œstrogène en circulation stimulera la production ovarienne de l’œstrogène. L’ajout d’abémaciclib au tamoxifène ou à un IA pendant 2 ans a été approuvé dans un contexte adjuvant pour les CS RE positifs et HER2 négatifs à risque élevé22.
On offre aux femmes divers schémas et durées d’endocrinothérapie en fonction de leur état ménopausique et du risque de leur CS (Encadré 1)1. L’endocrinothérapie devrait être poursuivie pendant au moins 5 ans, et les femmes dont le cancer est à risque élevé gagnent en durée de survie si elles continuent la thérapie pendant 7 à 10 ans1. Le traitement au-delà de 7 ans ne confère pas de bienfaits additionnels sur le plan de la mortalité, mais il diminue l’incidence de nouveaux CS. L’adhésion à l’endocrinothérapie n’est que d’environ 70 %, principalement en raison de ses effets vasomoteurs et autres effets secondaires (Encadré 2)23. Les médecins de famille devraient être au fait du risque de cancer de l’endomètre chez les patientes qui prennent du tamoxifène et du potentiel d’ostéoporose chez celles qui prennent des IA.
Encadré 1. Schémas des endocrinothérapies.
Préménopause (durée du traitement : 5 à 10 ans)
Tamoxifène
Tamoxifène plus suppression ovarienne*
IA plus suppression ovarienne*
Postménopause (durée du traitement : 5 à 10 ans)
Tamoxifène
IA
Tamoxifène suivi d’un IA
IA suivi du tamoxifène
IA—inhibiteur d’aromatase.
*Inclut les agonistes de l’hormone libératrice de la gonadotrophine, l’ablation ou l’ovariectomie.
Données tirées du National Comprehensive Cancer Network1.
Encadré 2. Effets secondaires potentiels des endocrinothérapies.
Tamoxifène
Affections thromboemboliques veineuses
Cancer de l’endomètre
Sécheresse vaginale
Symptômes vasomoteurs
Inhibiteurs d’aromatase
Myalgie et arthralgie
Ostéoporose
Hyperlipidémie
Symptômes vasomoteurs
Données tirées de Cella et Fallowfield23.
Cancer métastasé
La survie moyenne des cas de CS métastasé est de 3 à 5 ans, selon le sous-type moléculaire24. Le traitement des patientes atteintes d’un cancer métastasé est essentiellement continu, en ce sens que ces patientes suivent une même thérapie précise jusqu’à ce que la progression de la maladie ou une intolérance se manifeste, pour ensuite entreprendre un nouveau type de thérapie. Les patientes progressent d’un « type » de thérapie à un autre jusqu’à ce qu’elles décident de ne pas poursuivre les traitements ou qu’elles ne soient plus assez bien pour en recevoir d’autres. Qu’importe la pathologie de la tumeur, les patientes qui ont des métastases osseuses devraient recevoir des bisphosphonates ou une thérapie par un inhibiteur du récepteur activateur du ligand au facteur nucléaire 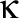 B pour prévenir des événements squelettiques comme l’hypercalcémie et des fractures pathologiques1.
B pour prévenir des événements squelettiques comme l’hypercalcémie et des fractures pathologiques1.
Les inhibiteurs des kinases dépendantes des cyclines 4 ou des kinases dépendantes des cyclines 6 en combinaison avec des IA ou du fulvestrant (un régulateur antiestrogène [Figure 2]) sont la thérapie de première intention pour les CS RE positifs, RP positifs chez les patientes après la ménopause ou celles avant la ménopause qui ont une suppression ovarienne. Le traitement permet une survie moyenne sans progression de 20,2 mois, et ses effets secondaires communs sont la neutropénie et la leucopénie25. Lorsque survient une progression, les patientes peuvent être traitées en séquence par une endocrinothérapie accessible tant que le cancer répond aux hormones; par ailleurs, dans les cas de maladies viscérales qui exigent une réponse rapide, la chimiothérapie est utilisée de préférence1.
Chez les patientes atteintes d’un CS triple négatif, le principal traitement est la chimiothérapie, quoiqu’on puisse aussi utiliser l’immunothérapie. Le traitement de première intention pour le cancer HER2 positif comporte la chimiothérapie et des thérapies ciblant le HER2. Des traitements plus récents sont en évolution rapide, et des conjugaisons anticorps-médicament, comme le trastuzumab et le deruxtecan, devraient jouer un rôle plus important dans le traitement du cancer métastasé26. Il existe aussi des thérapies ciblées spécifiques offertes aux patientes porteuses de mutations BRCA1.
Conclusion
Les thérapies adjuvantes et anti-métastatiques pour le CS sont diversifiées et dépendent fortement du sous-type moléculaire. Les thérapies adjuvantes pour le CS sont exigeantes et complexes, et peuvent durer jusqu’à 10 ans. De récentes avancées dans le traitement du CS métastasé ont grandement amélioré le pronostic, notamment une toxicité gérable et une bonne qualité de vie. Grâce à l’information fournie dans cet article, les médecins de famille seront mieux placés pour répondre aux questions que pourraient avoir leurs patientes au sujet du CS, et pour les soutenir durant et après le traitement de leur CS.
Footnotes
Intérêts concurrents
Aucun déclaré
Cet article donne droit à des crédits d’autoapprentissage certifiés Mainpro+. Pour obtenir des crédits, allez à https://www.cfp.ca et cliquez sur le lien vers Mainpro+.
The English version of this article is available at https://www.cfp.ca on the table of contents for the July 2023 issue on page 473.
Références
- 1.Breast cancer. Plymouth Meeting, MA: National Comprehensive Cancer Network; 2023. Accessible à : https://www.nccn.org/guidelines/guidelines-detail?category=1&id=1419. Réf. du 5 juin 2023. [Google Scholar]
- 2.Watkins EJ. Overview of breast cancer. JAAPA 2019;32(10):13-7. [DOI] [PubMed] [Google Scholar]
- 3.Perou CM, Sørlie T, Eisen MB, van de Rijn M, Jeffrey SS, Rees CAet al. Molecular portraits of human breast tumours. Nature 2000;406(6797):747-52. [DOI] [PubMed] [Google Scholar]
- 4.Dai X, Li T, Bai Z, Yang Y, Liu X, Zhan Jet al. Breast cancer intrinsic subtype classification, clinical use and future trends. Am J Cancer Res 2015;5(10):2929-43. [PMC free article] [PubMed] [Google Scholar]
- 5.Metzger-Filho O, Sun Z, Viale G, Price KN, Crivellari D, Snyder RDet al. Patterns of recurrence and outcome according to breast cancer subtypes in lymph node-negative disease: results from international breast cancer study group trials VIII and IX. J Clin Oncol 2013;31(25):3083-90. Publ. en ligne du 29 juill. 2013. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Lee JS, Yost SE, Yuan Y. Neoadjuvant treatment for triple negative breast cancer: recent progresses and challenges. Cancers (Basel) 2020;12(6):1404. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Fisher B, Anderson S, Bryant J, Margolese RG, Deutsch M, Fisher ERet al. Twenty-year follow-up of a randomized trial comparing total mastectomy, lumpectomy, and lumpectomy plus irradiation for the treatment of invasive breast cancer. N Engl J Med 2002;347(16):1233-41. [DOI] [PubMed] [Google Scholar]
- 8.Veronesi U, Paganelli G, Viale G, Luini A, Zurrida S, Galimberti Vet al. A randomized comparison of sentinel-node biopsy with routine axillary dissection in breast cancer. N Engl J Med 2003;349(6):546-53. [DOI] [PubMed] [Google Scholar]
- 9.Sparano JA, Gray RJ, Makower DF, Pritchard KI, Albain KS, Hayes DFet al. Adjuvant chemotherapy guided by a 21-gene expression assay in breast cancer. N Engl J Med 2018;379(2):111-21. Publ. en ligne du 3 juin 2018. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Florescu DR, Nistor DE. Therapy-induced cardiotoxicity in breast cancer patients: a well-known yet unresolved problem. Discoveries (Craiova) 2019;7(1):e89. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Abdel-Razeq H, Khalil H, Assi HI, Dargham TB. Treatment strategies for residual disease following neoadjuvant chemotherapy in patients with early-stage breast cancer. Curr Oncol 2022;29(8):5810-22. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Schmid P, Cortes J, Pusztai L, McArthur H, Kümmel S, Bergh Jet al. Pembrolizumab for early triple-negative breast cancer. N Engl J Med 2020;382(9):810-21. [DOI] [PubMed] [Google Scholar]
- 13.Romond EH, Perez EA, Bryant J, Suman VJ, Geyer CE Jr, Davidson NEet al. Trastuzumab plus adjuvant chemotherapy for operable HER2-positive breast cancer. N Engl J Med 2005;353(16):1673-84. [DOI] [PubMed] [Google Scholar]
- 14.Early Breast Cancer Trialists’ Collaborative Group (EBCTCG); Darby S, McGale P, Correa C, Taylor C, Arriagada Ret al. Effect of radiotherapy after breast-conserving surgery on 10-year recurrence and 15-year breast cancer death: meta-analysis of individual patient data for 10,801 women in 17 randomised trials. Lancet 2011;378(9804):1707-16. Publ. en ligne du 19 oct. 2011. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Moran MS, Ho AY. Radiation therapy for low-risk breast cancer: whole, partial, or none? J Clin Oncol 2022;40(36):4166-72. Publ. en ligne du 4 nov. 2022. [DOI] [PubMed] [Google Scholar]
- 16.EBCTCG (Early Breast Cancer Trialists’ Collaborative Group); McGale P, Taylor C, Correa C, Cutter D, Duane Fet al. Effect of radiotherapy after mastectomy and axillary surgery on 10-year recurrence and 20-year breast cancer mortality: meta-analysis of individual patient data for 8135 women in 22 randomised trials. Lancet 2014;383(9935):2127-35. Publ. en ligne du 19 mars 2014. Erratum dans : Lancet 2014;384(9957):1848. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Hughes KS, Schnaper LA, Bellon JR, Cirrincione CT, Berry DA, McCormick Bet al. Lumpectomy plus tamoxifen with or without irradiation in women age 70 years or older with early breast cancer: long-term follow-up of CALGB 9343. J Clin Oncol 2013;31(19):2382-7. Publ. en ligne du 20 mai 2013. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Early Breast Cancer Trialists’ Collaborative Group (EBCTCG) . Adjuvant bisphosphonate treatment in early breast cancer: meta-analyses of individual patient data from randomised trials. Lancet 2015;386(10001):1353-61. Publ. en ligne du 2015 Jul 23. Errata dans : Lancet 2016;387(10013):30, Lancet 2017;389(10088):2472. [DOI] [PubMed] [Google Scholar]
- 19.Tremont A, Lu J, Cole JT. Endocrine therapy for early breast cancer: updated review. Ochsner J 2017;17(4):405-11. [PMC free article] [PubMed] [Google Scholar]
- 20.Scott SC, Lee SS, Abraham J. Mechanisms of therapeutic CDK4/6 inhibition in breast cancer. Semin Oncol 2017;44(6):385-94. [DOI] [PubMed] [Google Scholar]
- 21.Early Breast Cancer Trialists’ Collaborative Group (EBCTCG) . Aromatase inhibitors versus tamoxifen in early breast cancer: patient-level meta-analysis of the randomised trials. Lancet 2015;386(10001):1341-52. Publ. en ligne du 23 juill. 2015. [DOI] [PubMed] [Google Scholar]
- 22.Johnston SRD, Harbeck N, Hegg R, Toi M, Martin M, Shao ZMet al. Abemaciclib combined with endocrine therapy for the adjuvant treatment of HR+, HER2-, node-positive, high-risk, early breast cancer (monarchE). J Clin Oncol 2020;38(34):3987-98. Publ. en ligne du 20 sept. 2020. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Cella D, Fallowfield LJ. Recognition and management of treatment-related side effects for breast cancer patients receiving adjuvant endocrine therapy. Breast Cancer Res Treat 2008;107(2):167-80. Publ. en ligne du 18 sept. 2007. [DOI] [PubMed] [Google Scholar]
- 24.Cardoso F, Senkus E, Costa A, Papadopoulos E, Aapro M, André Fet al. 4th ESO-ESMO international consensus guidelines for advanced breast cancer (ABC 4). Ann Oncol 2018;29(8):1634-57. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Finn RS, Crown JP, Ettl J, Schmidt M, Bondarenko IM, Lang Iet al. Efficacy and safety of palbociclib in combination with letrozole as first-line treatment of ER-positive, HER2-negative, advanced breast cancer: expanded analyses of subgroups from the randomized pivotal trial PALOMA-1/TRIO-18. Breast Cancer Res 2016;18(1):67. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Bardia A, Hurvitz SA, Tolaney SM, Loirat D, Punie K, Oliveira Met al. Sacituzumab govitecan in metastatic triple-negative breast cancer. N Engl J Med 2021;384(16):1529-41. [DOI] [PubMed] [Google Scholar]



