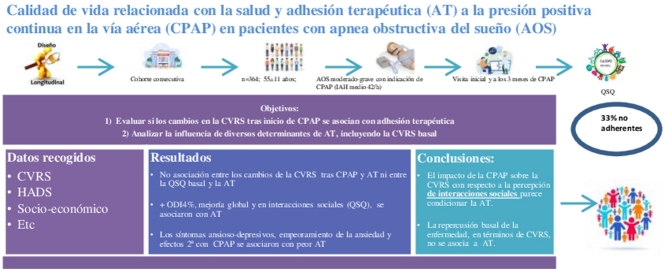
Graphical abstract
Palabras clave: Presión positiva continua en la vía aérea (CPAP), Adhesión, Apnea obstructiva del sueño (AOS), Calidad de vida relacionada con la salud (CVRS), Apnea
Abstract
Introducción
Los beneficios de la presión positiva continua en la vía aérea (CPAP) en pacientes con apnea obstructiva del sueño (AOS) no se alcanzan sin adhesión terapéutica (AT). La percepción de beneficio es uno de los principales predictores de adhesión. Sin embargo, se desconoce si el impacto de la CPAP sobre la calidad de vida relacionada con la salud (CVRS) guarda relación con la AT.
Objetivo
1) Evaluar si los cambios en la CVRS tras iniciar CPAP se asocian con AT. 2) Analizar la influencia de diversos determinantes de AT, incluyendo la CVRS basal.
Métodos
Estudio prospectivo observacional y longitudinal sobre una cohorte de pacientes con AOS moderada-grave e indicación de CPAP. Se evaluó la CVRS basal y tras terapia utilizando el Quebec Sleep Questionnaire (QSQ), así como otros posibles determinantes de AT. Se realizó un análisis multivariado.
Resultados
Se incluyeron 364 pacientes (78% hombres), con una edad media de 55 ± 11 años e índice de apnea-hipopnea de 42 ± 19/hora. El 33,3% sin AT. No hubo asociación entre los cambios de la CVRS tras 3 meses de CPAP y la AT ni entre la puntuación basal del QSQ y la AT. Un mayor ODI4%, una mejoría global y en las interacciones sociales (QSQ) se asociaron con AT. Los síntomas ansioso-depresivos basales, un empeoramiento de la ansiedad y efectos secundarios con CPAP se asociaron con peor AT.
Conclusiones
El impacto de la CPAP sobre la CVRS con respecto a la percepción de interacciones sociales parece condicionar la AT. La repercusión basal de la enfermedad, en términos de CVRS, no se asocia a AT.
Abstract
Introduction
The benefits of CPAP in patients with obstructive sleep apnea (OSA) are not achieved without therapeutic adherence (TA). The perception of benefit is one of the main predictors of adherence. However, it is unknown whether the impact of CPAP on health-related quality of life (HRQoL) is related to TA.
Objective
1) To evaluate whether changes in HRQoL after initiating CPAP are associated with AT. 2) To analyze the influence of various TA determinants, including baseline HRQoL.
Methods
Prospective observational and longitudinal study on a cohort of patients with moderate-severe OSA and indication of CPAP. Baseline and after-therapy HRQoL were evaluated using the Quebec Sleep Questionnaire (QSQ), as well as other possible AT determinants. A multivariate analysis was performed.
Results
A total of 364 patients (78% men) were included, with mean age of 55 ± 11 years and apnea-hypopnea index of 42 ± 19/hour. 33.3% without TA. There was no association between HRQoL changes after 3 months of CPAP and AT and between QSQ baseline score and AT. A higher ODI4%, a global improvement and social interactions (QSQ), were associated with AT. Baseline anxiety-depressive symptoms, worsening anxiety, and side effects with CPAP were associated with worse AT.
Conclusions
The impact of CPAP on HRQoL with respect to the perception of social interactions seems to condition TA. The basal impact of the disease, in terms of HRQoL, is not associated with AT.
Keywords: Continuous positive airway pressure (CPAP), Adhesion, Obstructive sleep apnea (OSA), Health-related quality of life (HRQoL), Apnea
Introducción
La apnea obstructiva del sueño (AOS) es el más frecuente de los trastornos respiratorios del sueño. Se estima que una quinta parte de la población mundial tiene un índice de apnea-hipopnea (IAH) mayor de 51. Las consecuencias de la enfermedad y los beneficios su tratamiento con presión positiva continua en la vía aérea (continuous positive airway pressure [CPAP]), como la mejoría de la calidad y de la estructura del sueño, de la presión arterial o de la somnolencia diurna, están ampliamente descritos2, 3. Sin embargo, para conseguir estos beneficios se necesita una adecuada adhesión terapéutica (AT), definida esta como el uso de CPAP durante más de 4 horas al menos el 70% de las noches4.
Diversos estudios señalan que más de un tercio de los pacientes no son adherentes al tratamiento con CPAP, aunque los intervalos y el tiempo de seguimiento de los diferentes estudios varía considerablemente2, 3, 5, 6. Entre los factores asociados con baja AT destaca la menor gravedad de la enfermedad, la baja capacidad para el autocuidado, la presencia de ansiedad-depresión7, 8, 9, 10, una baja situación socioeconómica y los efectos secundarios de la CPAP11, 12, 13, 14. La sintomatología, especialmente la menor somnolencia, también se ha relacionado con una menor AT11.
Existe escasa información sobre la posible asociación entre calidad de vida relacionada con la salud (CVRS) y adhesión terapéutica. El tratamiento con CPAP ha demostrado mejorar la CVRS de los pacientes con AOS15, 16, 17. Sin embargo, pocos estudios han evaluado si la CVRS previa al tratamiento y/o los cambios experimentados en CVRS tras tratamiento con CPAP son factores determinantes de AT18, 19. En hipótesis, una peor CVRS basal y/o una buena respuesta de esta al tratamiento podrían condicionar una mejor adhesión terapéutica.
El objetivo principal de este estudio fue valorar si el impacto sobre la CVRS tras iniciar CPAP, como expresión de mejoría percibida, es un factor asociado a la AT en pacientes con AOS. Como objetivos secundarios se evalúan los posibles determinantes de AT en el AOS, con especial atención a la CVRS basal.
Material y método
Diseño
Se realizó un estudio prospectivo observacional con seguimiento longitudinal de 3 meses de duración sobre una cohorte consecutiva de pacientes con diagnóstico reciente de AOS subsidiarios de tratamiento con CPAP. Este estudio fue aprobado por el Comité de Ética de nuestro centro, como primera fase de un estudio más amplio dirigido a evaluar la eficacia de un programa educativo sobre la AT. Todos los pacientes firmaron el consentimiento informado.
Pacientes
Se incluyeron pacientes de más de 18 años con diagnóstico reciente de AOS moderada-grave susceptibles de tratamiento inicial con CPAP por cumplir los siguientes criterios: 1) IAH ≥ 30/hora, con independencia de su sintomatología o de la presencia de alteraciones cardiovasculares, o 2) IAH ≥ 15/hora con hipersomnia significativa (Epworth ≥ 12 puntos) y/o alteraciones cardiovasculares. Se excluyeron los casos con imposibilidad de seguimiento, con otros problemas asociados al sueño (síndrome de piernas inquietas, apneas centrales, síndrome de obesidad-hipoventilación…), con demencias avanzadas, enfermedades neuromusculares y aquellos subsidiarios de ventilación mecánica no invasiva.
El diagnóstico de AOS moderada-grave se realizó mediante poligrafía respiratoria domiciliaria, estableciéndose en aquellos que presentasen un IAH ≥ 15/hora. Se utilizaron equipos ApneaLink™ Air de ResMed (EE.UU.).
Medidas
Se realizaron dos visitas clínicas: una inicial y otra tras 3 meses de tratamiento, y en ambas se recogieron datos de la CVRS evaluada mediante el Quebec Sleep Questionnaire (QSQ), que consta de 32 preguntas agrupadas en cinco grupos: somnolencia diurna, síntomas diurnos, síntomas nocturnos, emociones y aspectos sociales, con siete posibles respuestas20. En el QSQ se consideran cambios clínicamente significativos: 1,8 puntos para el apartado de la somnolencia diurna, 2 puntos para el apartado de síntomas diurnos, 1,5 puntos para el apartado de síntomas nocturnos, 1,1 puntos para el apartado de emociones y 2,5 puntos para el apartado de interacciones sociales.
En la visita inicial se recogieron datos clínicos, antropométricos, consumo de fármacos, hábitos tóxicos, antecedentes familiares de AOS, conocimientos previos sobre la CPAP, factores socioeconómicos, comorbilidades y rasgos de ansiedad-depresión, evaluados mediante uso del cuestionario Hospital Anxiety and Depression (HADS)21. También se registraron los siguientes datos del estudio del sueño basal: IAH, saturación arterial de oxígeno (SaO2), frecuencia cardíaca, porcentaje de SaO2 inferior al 90% (Tc90) y el índice de desaturación arterial de oxígeno por encima del 4% (ODI4%). Tras esta visita, se indicó CPAP con una presión empírica calculada mediante la fórmula de Hoffstein22. En los 2 meses posteriores se realizó titulación con autoCPAP23, 24 utilizando el equipo AirSense™ 10 AutoSet™ (Resmed, EE.UU.) con registro domiciliario de dos noches consecutivas.
En la segunda valoración (tras 3 meses del inicio de CPAP y un mes tras titulación) se evaluó, además de la CVRS, el HADS, datos clínicos, identificación de efectos secundarios a CPAP y percepción de mejoría subjetiva mediante pregunta simple sí/no. Para evaluar la AT se registraron las horas de uso del dispositivo empleado en cada caso. Se consideró buena AT un uso medio igual o superior a 4 horas el 100% de las noches.
Análisis estadístico
Para comparar variables categóricas entre los pacientes con y sin AT se aplicó la prueba de chi-cuadrado. Para comparar las variables continuas se aplicó la prueba t de Student previa comprobación de normalidad con la prueba de Kolmogorov-Smirnov. Para las variables cuantitativas no paramétricas se empleó la U de Mann-Whitney. Se realizó una regresión logística, tomando como variable dependiente la AT y como independientes todas aquellas que en el análisis bivariado previo demostrasen significación estadística. Todo el análisis estadístico se realizó con paquete SPSS Inc, Chicago, IL, EE.UU. (versión 20.0).
Resultados
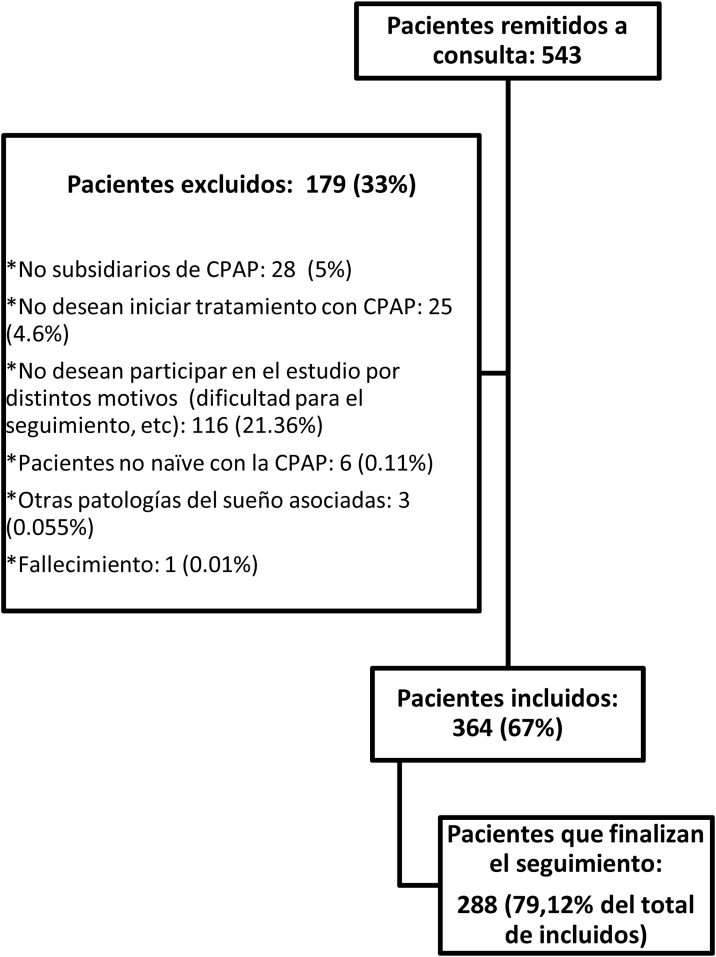
Durante el período de estudio (20 meses) se remitieron consecutivamente a la consulta de sueño 543 pacientes. De ellos, se incluyeron 364 pacientes, 80 (22%) mujeres y 284 (78%) hombres, con una edad media de 55 ± 11 años, índice de masa corporal (IMC) medio de 32 ± 5 kg/m2 e IAH medio de 42 ± 19/hora. Completaron los 90 días de seguimiento 288 (79,12%) pacientes, de los que 192 (66,7%) tuvieron AT y 96 (33,3%) fueron clasificados como no adherentes. La figura 1 muestra el diagrama de flujo.
Figura 1.
Diagrama de flujo.
La tabla 1 muestra los datos descriptivos generales de los pacientes que completaron la visita basal. Entre adherentes y no adherentes, únicamente se apreciaron diferencias significativas basales en la gravedad de la AOS. Los pacientes adherentes mostraron un IAH y un ODI4% más elevados. La somnolencia, medida por la escala de Epworth, fue similar en todos los grupos. No hubo diferencias en sintomatología, en hábitos tóxicos, en antecedentes de AOS ni en medidas antropométricas.
Tabla 1.
Análisis comparativo basal entre no valorables, adherentes y no adherentes al tratamiento con CPAP
| Adherentes (n = 192, 52,7%) |
No adherentes (n = 96, 26,4%) |
No valorables (n = 76, 20,9%) |
p | |
|---|---|---|---|---|
| Edad (años) | 56,4 ± 10,8 | 53,4 ± 11,6 | 56,1 ± 10,9 | 0,062 |
| Sexo | 0,762 | |||
| Hombres | 147 (76,6%) | 77 (80,2%) | 60 (78,9%) | |
| Mujeres | 45 (23,4%) | 19 (19,8%) | 16 (21,1%) | |
| IMC (kg/m2) | 32,3 ± 5,8 | 31,9 ± 5,6 | 31,9 ± 4,8 | 0,528 |
| Perímetro del cuello (cm) | 41,7 ± 3,9 | 41,9 ± 4,2 | 41,9 ± 4,2 | 0,790 |
| Perímetro de cintura (cm) | 108,6 ± 14,1 | 108,6 ± 13,8 | 109,4 ± 12,1 | 0,960 |
| Tabaquismo | 0,272 | |||
| Nunca | 66 (34,4%) | 28 (29,2%) | 22 (28,9%) | |
| Exfumador | 88 (45,8%) | 41 (42,7%) | 24 (31,6%) | |
| Fumador activo | 38 (19,8%) | 27 (28,1%) | 30 (39,5%) | |
| Antecedentes familiares de AOS | 49 (25,5%) | 18 (18,8%) | 17 (22,4%) | 0,432 |
| ODI4% | 44,9 ± 23,8 | 34,7 ± 19,9 | 36,6 ± 20,7 | 0,001 |
| IAH | 45,5 ± 20,7 | 37,2 ± 18,4 | 39,9 ± 18,5 | 0,002 |
| Epworth | 10,3 ± 5,2 | 11,6 ± 11,4 | 9,4 ± 5,9 | 0,647 |
| Cefaleas matutinas | 54 (28,1%) | 32 (33,3%) | 15 (19,7%) | 0,139 |
| Sueño no reparador | 133 (69,3%) | 69 (71,9%) | 48 (63,2%) | 0,457 |
| Disminución de la libido | 104 (54,2%) | 49 (51,0%) | 42 (55,3%) | 0,835 |
| Ronquidos habituales | 189 (98,4%) | 96 (100,0%) | 76 (100,0%) | 0,258 |
| Episodios asfícticos nocturnos | 64 (33,3%) | 35 (36,5%) | 27 (35,5%) | 0,856 |
| Pérdida de memoria | 65 (33,9%) | 32 (33,7%) | 28 (36,8%) | 0,884 |
| Nicturia | 133 (69,3%) | 67 (69,8%) | 55 (72,4%) | 0,811 |
| Apneas presenciadas | 139 (72,4%) | 69 (71,9%) | 45 (59,2%) | 0,090 |
| Problemas para concentrarse | 61 (31,8%) | 33 (34,3%) | 25 (32,9%) | 0,905 |
| Despertares frecuentes | 90 (46,5%) | 54 (56,3%) | 33 (43,4%) | 0,193 |
| Irritabilidad en el carácter | 89 (46,4%) | 48 (50,0%) | 33 (43,4%) | 0,685 |
| Disnea (mMRC) | 0,707 | |||
| Grado 0 | 125 (65,1%) | 69 (71,9%) | 56 (73,7%) | |
| Grado 1 | 56 (29,2%) | 24 (25,0%) | 17 (22,4%) | |
| Grado 2 | 9 (4,7%) | 2 (2,1%) | 3 (3,9%) | |
| Grado 3 | 2 (1,0%) | 1 (1,0%) | 0 (1,0%) | |
| Grado 4 | − | − | − |
AOS: apnea obstructiva del sueño; IAH: índice de apnea-hipopnea; IMC: índice de masa corporal.
CVRS y adhesión terapéutica
CVRS basal. No se encontraron diferencias significativas entre pacientes adherentes y no adherentes en la puntuación del cuestionario QSQ previa a tratamiento. No obstante, la puntuación global en el cuestionario HADS resultó ser más alta entre los pacientes no adherentes (tabla 2), lo que traduce mayor sintomatología ansioso-depresiva en este grupo (6,35 ± 6,70 en AT frente a 8,55 ± 7,97, p = 0,011).
Tabla 2.
Puntuaciones QSQ y HADS basales en pacientes adherentes y no adherentes al tratamiento con CPAP
| Adherentes (n = 192, 66,7%) |
No adherentes (n = 96, 33,3%) |
p (M-W) | |
|---|---|---|---|
| QSQ | |||
| Somnolencia | 5,81 ± 1,10 | 5,81 ± 1,12 | 0,888 |
| Síntomas diurnos | 5,79 ± 1,38 | 5,61 ± 1,59 | 0,332 |
| Síntomas nocturnos | 5,42 ± 1,33 | 5,38 ± 1,30 | 0,478 |
| Emociones | 5,77 ± 1,29 | 5,51 ± 1,46 | 0,072 |
| Interacciones sociales | 5,01 ± 1,81 | 5,23 ± 1,67 | 0,507 |
| Cuestionario HADS | 6,35 ± 6,70 | 8,55 ± 7,97 | 0,011 |
| Ansiedad (F1) | 3,72 ± 4,05 | 4,59 ± 4,03 | 0,041 |
| Depresión (F1) | 2,84 ± 3,61 | 3,99 ± 4,83 | 0,047 |
HADS: Hospital Anxiety and Depression Scale; QSQ: Quebec Sleep Questionnaire.
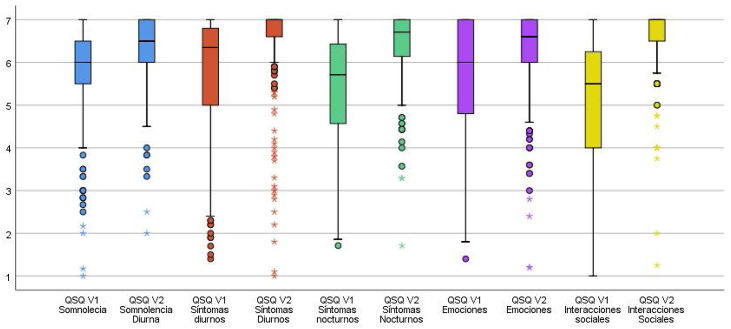
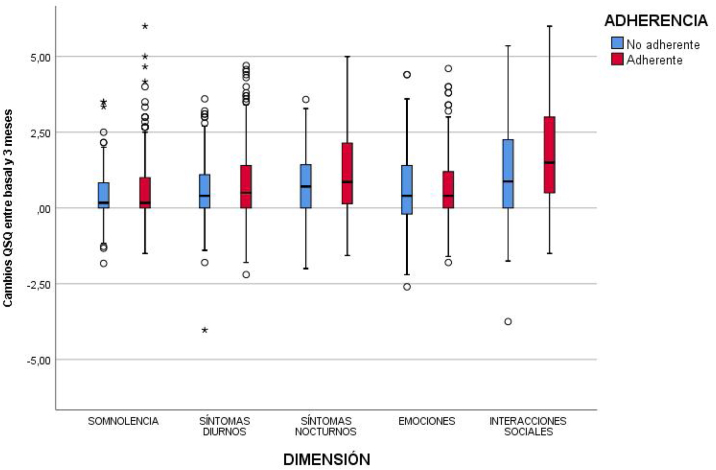
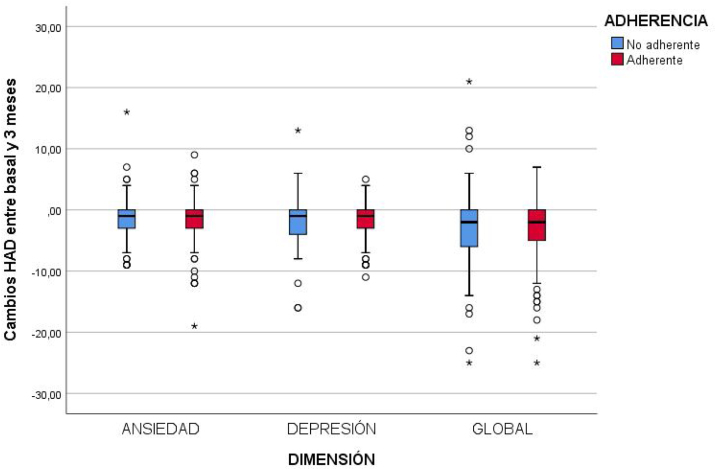
Cambios en la CVRS tras el inicio de CPAP y adhesión terapéutica. Tras 3 meses de iniciar la CPAP mejoraron todas las dimensiones del QSQ en ambos grupos, tanto en el grupo de adherentes como en el de no adherentes. No obstante, en las dimensiones que evalúan los síntomas nocturnos y las interacciones sociales, esta mejoría fue mayor entre los adherentes (p = 0,017 y p = 0,004, respectivamente) (tabla 3). La figura 2 muestra la puntuación en las diferentes dimensiones del QSQ en la visita inicial (V1) y a los 3 meses (V2). La figura 3 recoge los cambios en el QSQ (V1-V2) en función de la AT.
Tabla 3.
Cambios en las puntuaciones del QSQ en el grupo de adherentes y no adherentes
| Basal | 3 meses | Dif. 3 meses-basal | p | |
|---|---|---|---|---|
| Mediana (RI) | Mediana (RI) | Mediana (RI) | ||
| QSQ somnolencia | ||||
| Total (n = 288) | 6,00 (5,50-6,50) | 6,50 (6,00-7,00) | 0,17 (0,00-1,00) | 0,371 |
| Adherente (n = 192) | 6,00 (5,50-6,50) | 6,50 (6,00-7,00) | 0,17 (0,00-1,00) | |
| No adherente (n = 96) | 6,00 (5,45-6,50) | 6,33 (6,00-6,83) | 0,17 (0,00-0,83) | |
| QSQ síntomas diurnos | ||||
| Total (n = 288) | 6,30 (5,00-6,80) | 7,00 (6,60-7,00) | 0,50 (0,00-1,40) | 0,207 |
| Adherente (n = 192) | 6,40 (5,25-6,90) | 7,00 (6,70-7,00) | 0,50 (0,00-1,40) | |
| No adherente (n = 96) | 6,30 (4,45-6,80) | 6,90 (6,10-7,00) | 0,40 (0,00-1,10) | |
| QSQ síntomas nocturnos | ||||
| Total (n = 288) | 5,71 (4,57-6,43) | 6,71 (6,14-7,00) | 0,86 (0,00-1,86) | 0,017 |
| Adherente (n = 192) | 5,71 (4,57-6,50) | 6,86 (6,29-7,00) | 0,86 (0,14-2,14) | |
| No adherente (n = 96) | 5,43 (4,57-6,14) | 6,29 (5,71-6,86) | 0,71 (0,00-1,43) | |
| QSQ emociones | ||||
| Total (n = 288) | 6,00 (4,80-7,00) | 6,60 (6,00-7,00) | 0,40 (0,00-1,40) | 0,530 |
| Adherente (n = 192) | 6,20 (5,00-7,00) | 7,00 (6,20-7,00) | 0,40 (0,00-1,20) | |
| No adherente (n = 96) | 5,90 (4,40-6,60) | 6,20 (5,60-7,00) | 0,40 (−0,20-1,40) | |
| QSQ interacciones sociales | ||||
| Total (n = 288) | 5,50 (4,00-6,25) | 7,00 (6,50-7,00) | 1,50 (0,00-2,75) | 0,004 |
| Adherente (n = 192) | 5,50 (4,00-6,25) | 7,00 (7,00-7,00) | 1,50 (0,50-3,00) | |
| No adherente (n = 96) | 5,50 (4,00-6,25) | 7,00 (5,50-7,00) | 0,88 (0,00-2,25) | |
NS: no significativo; QSQ: Quebec Sleep Questionnaire.
Figura 2.
Puntuación QSQ basal (V1) y tras tratamiento con CPAP (V2), según las diferentes dimensiones del QSQ.
QSQ: Quebec Sleep Questionnaire.
Figura 3.
Cambios en la puntuación QSQ (V1-V2), según adhesión terapéutica.
QSQ: Quebec Sleep Questionnaire.
Se detectó asociación significativa entre las horas de uso y los cambios en los apartados «síntomas nocturnos’ e ‘interacciones sociales» del QSQ solo en el grupo de los adherentes (síntomas nocturnos, Rho: 0,257, p < 0,0001; interacciones sociales, Rho: 0,151, p = 0,031).
Otros determinantes de adhesión terapéutica
Las dimensiones HADS experimentaron una mejoría en la puntuación a los 3 meses (p < 0,001), tanto en adherentes como en no adherentes (fig. 4).
Figura 4.
Cambios en la puntuación HADS (V1-V2), según adhesión terapéutica.
HADS: Hospital Anxiety and Depression Scale.
En pacientes con AT se detectó mayor gravedad de la enfermedad con ODI4% (44,9 ± 23,8/hora frente a 34,7 ± 19,9/hora; p = 0,001) e IAH (45,5 ± 20,7/hora frente a 37,2 ± 18,4/hora; p = 0,002).
Entre las diferentes enfermedades concomitantes, tanto la diabetes mellitus como la dislipemia fueron más prevalentes en el grupo de AT (p = 0,046 y p = 0,045, respectivamente). La proporción de divorciados entre los no adherentes fue 5 veces mayor que entre los adherentes (p = 0,020) (tabla 1s, material suplementario).
Las presiones empíricas iniciales de CPAP fueron ligeramente mayores en el grupo de AT (7,69 ± 1,69 vs 7,31 ± 1,78 cmH2O). Los efectos secundarios a la CPAP fueron más frecuentes en el grupo de pacientes no adherentes, siendo significativos la congestión nasal (34% vs 15,1%), la sensación de presión alta (23,2% vs 4,7%), la claustrofobia (10,5% vs 1,6%), el insomnio (14,9% vs 2,6%) y la sensación de aire frío (11,6% vs 3,6%) (tabla 2s, material suplementario).
Análisis multivariado
Se realizaron dos análisis multivariados, el primero destinado a evaluar únicamente el impacto de las variables basales (pre-tratamiento) en la AT final y el segundo, en que se añade la respuesta al tratamiento inicial con CPAP. La mayor gravedad basal de la enfermedad (mayor ODI > 4%) y una menor sintomatología ansioso-depresiva fueron los únicos predictores de riesgo independiente de AT, en el análisis de determinantes basales. La tabla 4 muestra el análisis multivariado final de AT, incluyendo datos basales y los cambios experimentados tras tratamiento. A la mayor gravedad y menor depresión basal se añaden como variables independientes de buena AT la mejoría subjetiva percibida con la CPAP, la mejoría en el HADS y en el apartado de interacciones sociales del QSQ. Una mejoría en este subapartado del QSQ se asoció con un incremento del 47% de AT (OR: 1,47; IC 95%: 1,13-1,91). La presencia de efectos secundarios a la CPAP, como la congestión nasal, la presión alta o la sensación de claustrofobia, se asociaron significativamente a baja AT. El insomnio también se asoció a baja AT.
Tabla 4.
Factores determinantes de AT. Análisis multivariado con datos basales y cambios terapéuticos
| OR | IC 95%-OR | p | |
|---|---|---|---|
| ODI4% | 1,029 | 1,010-1,209 | 0,003 |
| Cuestionario Ansiedad/Depresión (HADS) | 0,909 | 0,855-0,966 | 0,002 |
| Mejoría subjetiva con CPAP | 3,226 | 1,195-8,709 | 0,021 |
| Cambio QSQ interacciones sociales | 1,467 | 1,127-1,908 | 0,004 |
| Cambio ansiedad (HADS) | 0,869 | 0,772-0,977 | 0,019 |
| Congestión nasal | 0,346 | 0,145-0,826 | 0,017 |
| Sensación de presión alta | 0,078 | 0,020-0,295 | 0,000 |
| Claustrofobia | 0,056 | 0,006-0,547 | 0,013 |
| Insomnio por CPAP | 0,118 | 0,018-0,769 | 0,026 |
IC 95%-OR: intervalo de confianza del 95% de la odds ratio; OR: odds ratio; p: nivel de significación.
Discusión
Un tercio de los pacientes incluidos en nuestro estudio presentaron baja AT. El impacto basal de la enfermedad sobre la CVRS no guardó relación con la AT. Sin embargo, la mejoría en el apartado de interacciones sociales del QSQ, la mejoría subjetiva tras el inicio de la CPAP y la mayor gravedad basal de la enfermedad (mayor ODI4%) se asociaron de forma independiente con una buena AT. Por el contrario, los síntomas basales ansioso-depresivos, el empeoramiento de la ansiedad y algunos efectos secundarios atribuibles a la CPAP (claustrofobia, congestión nasal, sensación de presión alta e insomnio) fueron determinantes independientes de baja AT.
Está descrito que un uso adecuado de la CPAP mejora la CVRS, medida a través de diversos cuestionarios, tanto genéricos como específicos de AOS15, 17, 25, 26. Sin embargo, la percepción de CVRS previa al tratamiento y los cambios específicos en sus dimensiones no se han evaluado como posibles factores predictores de AT. Desafortunadamente, en nuestra serie no encontramos asociación significativa entre el deterioro de la CVRS previa al inicio del tratamiento (QSQ) y la AT tras 3 meses de CPAP, por lo que parece que esta información basal no resulta útil para predecir la AT. En este mismo sentido, tampoco la sintomatología basal, ni específicamente el grado de somnolencia previa a la terapia, predijeron AT. Estos datos contrastan con los resultados de otros estudios, que relacionan la hipersomnia basal con la AT11, 28, 29, aunque las puntuaciones globales en la escala Epworth en nuestra serie fueron más elevadas.
A los 3 meses del inicio del tratamiento con CPAP observamos una mejoría global en todos los apartados del QSQ, tanto en el grupo de adherentes al tratamiento como también entre los no adherentes (fig. 2), aunque esta respuesta resultó ser significativamente más alta en el grupo de pacientes con AT y en los dominios que evalúan los síntomas nocturnos y las interacciones sociales (fig. 3). El número de horas de utilización de CPAP se asoció de forma significativa con la mejoría en la CVRS únicamente en el grupo de pacientes con AT. Esta asociación específica no se ha documentado previamente. No obstante, guardando cierto paralelismo, otros autores han observado que la utilización de la CPAP de cualquier número de horas mejora la sintomatología27, 28.
De forma interesante, la mejoría en el apartado de interacciones sociales resultó ser un factor predictor independiente de buena AT, tras ajustar el modelo por diferentes variables de confusión. Hasta donde conocemos, este hallazgo no ha sido recogido previamente en la literatura, por lo que la interpretación de los resultados debe ser cautelosa. Es muy probable que los cambios observados en la esfera social del QSQ sean consecuencia directa del tratamiento con CPAP: los que más y mejor usan la CPAP experimentan más cambios en la misma. Sin embargo, tampoco podemos descartar una asociación en la otra dirección: la mejoría experimentada en las relaciones sociales y la sensación de beneficio percibido puedan estar relacionados con el incremento de la AT. Las interacciones sociales son fundamentales en los seres humanos y su mejoría podría ser un factor condicionante para decidir proseguir con una terapia que las mejora.
Entre los diferentes determinantes de AT, la presencia de una mayor puntuación en el cuestionario HADS previa al inicio del tratamiento resultó ser predictor independiente de baja AT10, 31, agravándose esta baja adhesión en los casos donde la ansiedad empeoró a los largo de los 3 meses de seguimiento. Estos resultados van en la misma línea que los obtenidos por otros autores10, 32. La gravedad de la enfermedad, medida con el ODI4%, también se relacionó en nuestra serie, y en otras13, 30, con la AT. A mayor ODI4% mayor AT, pero, al contrario de lo que cabría esperar y de lo que se observa en otros trabajos33, no se apreció relación entre el IAH y el deterioro de la CVRS, medida con el QSQ. Los efectos secundarios de la CPAP también demostraron ser predictores independientes de baja AT13. Otros muchos estudios4, 13, 28, 32, 33 han reportado resultados similares, lo que enfatiza la importancia de la detección y de la intervención precoz sobre los mismos.
Como limitaciones de este trabajo, entre las dos visitas no hubo ningún contacto formal con los pacientes que permitiese identificar y corregir los posibles efectos secundarios del tratamiento con CPAP. Por otra parte, no se evaluó el IAH residual como medida de efectividad de la CPAP en los pacientes estudiados. Cerca de un tercio de la muestra no pudo ser incluida en el estudio, la mayoría por no desear participar (21,4%) y fundamentalmente por problemas de seguimiento relacionados con su ocupación laboral. Otro 4,5% rechazó directamente el inicio de la CPAP, prefiriendo otras alternativas. El perfil clínico de los no participantes fue similar al de los casos no adherentes, lo que sugiere una potencial baja AT entre las pérdidas.
La ausencia de AT (33,3%) es similar a la reportada en otros trabajos (30-35%)2, 3, 34, aunque inferior a la de otros autores, que la sitúan entre el 45 y el 83%5, 11, 35. El criterio de AT terapéutica empleada en nuestro estudio es más exigente que el habitual (4 horas/noche respecto al 100% de las noches en lugar que al 70%), y eso pudo afectar a las cifras finales de AT. La ausencia de control entre la visita inicial y la visita final también puede haber condicionado los resultados.
Como principales fortalezas del estudio destacamos el uso, en una muestra consecutiva, de un cuestionario específico de CVRS para AOS, tanto en situación basal como tras finalizar el tratamiento y el ajuste por diferentes variables de confusión, entre las que destaca la evaluación de síntomas ansioso-depresivos, mediante el cuestionario HADS, una sintomatología que habitualmente condiciona los resultados. Finalmente, se realizó titulación con autoCPAP previa a valoración de adhesión terapéutica en todos los casos, tratando de minimizar el efecto que las presiones incorrectas de CPAP pudiesen tener sobre los resultados.
Conclusiones
La evaluación de CVRS previa al tratamiento no se relaciona con AT. No obstante, como hallazgo novedoso, se detectó asociación significativa e independiente entre la mejoría en el apartado del QSQ de interacciones sociales y una buena adhesión terapéutica. Actualmente, la AT sigue siendo un reto. Identificar los factores y, por tanto, a los pacientes que tienen mayor riesgo de no adhesión a la terapia tiene gran importancia, ya que con ellos se podrían incrementar los recursos para elaborar estrategias destinadas a conseguir AT y, por tanto, los beneficios que esta terapia ofrece a los pacientes con AOS. La medida rutinaria de CVRS en pacientes con AOS podría ser de ayuda en futuros estudios.
Consentimiento informado
Los autores confirman que se ha obtenido el consentimiento por escrito de todos los pacientes.
Financiación
El trabajo se realizó a través de una beca ofrecida por AirLiquide. La financiación de la beca fue gestionada por la Fundación para el Fomento de la Investigación Sanitaria y Biomédica de la Comunitat Valenciana (FISABIO).
Contribuciones de los autores
Los tres autores han contribuido de forma activa en la realización de este trabajo. AMD ha sido la investigadora principal, contribuyendo al diseño, la recogida de datos, el análisis y la redacción del manuscrito. JJSC ha contribuido al diseño, el análisis y la revisión del manuscrito. JGM ha participado en la instalación de la terapia en los pacientes incluidos en el estudio, la realización de las autotitulaciones y ha ayudado a la investigadora principal con la recogida de datos.
Conflicto de intereses
Este trabajo se realizó a través de una beca de Air Liquide cuya beneficiaria fue la investigadora principal. La segunda de las autoras estaba, en el momento del estudio, empleada por Air Liquide. JJSC declara no tener conflicto de intereses.
Footnotes
Se puede consultar material adicional a este artículo en su versión electrónica disponible en doi:10.1016/j.opresp.2022.100214.
Anexo A. Material adicional
Bibliografía
- 1.Benjafield A, Valentine K, Ayas N, Eastwood PR, Heinzer RC, Ip MS, et al. Global Prevalence of Obstructive Sleep Apnea in Adults: Estimation Using Currently Available Data. Disponible en: https://www.atsjournals.org/doi/abs/10.1164/ajrccm-conference.2018.197.1_MeetingAbstracts.A3962
- 2.Campos-Rodriguez F., Martinez-Alonso M., Sanchez-de-la-Torre M., Barbe F., Spanish Sleep Network Long-term adherence to continuous positive airway pressure therapy in non-sleepy sleep apnea patients. Sleep Med. 2016;17:1–6. doi: 10.1016/j.sleep.2015.07.038. [DOI] [PubMed] [Google Scholar]
- 3.Saraç S., Çetintas G., Oruç Ö., Bilgin Topçuoglu Ö., Salturk C., Kavas M., et al. Short term and long term CPAP adherence. Eur Resp J. 2016;48:PA2363. doi: 10.1183/13993003.congress-2016.PA2363. [DOI] [Google Scholar]
- 4.Bazurto M.A., Herrera K., Vargas L., Dueñas E., González-García M. Factores subjetivos asociados a la no adherencia a la CPAP en pacientes con síndrome de apnea hipopnea de sueño. Acta Med Colomb. 2013;38:71–75. doi: 10.36104/amc.2013.38. [DOI] [Google Scholar]
- 5.Décima T., Maldonado L., Bosio M., Salvado A., Campos J., Quadrelli S., et al. Cumplimiento y abandono de la CPAP en pacientes con síndrome de apneas del sueño: Encuesta luego de un programa de reuniones grupales. Rev Am Med Resp. 2013;13:197–11206. Disponible en: https://www.researchgate.net/publication/260837631. [Google Scholar]
- 6.Patel S.R., Nouraie S.M., Stitt C.J., Bakker J.P., Aloia M.S. 0513 variability in CPAP adherence: A national perspective. Sleep. 2019;42(Suppl 1):A206. doi: 10.1093/sleep/zsz067.511. [DOI] [Google Scholar]
- 7.Zheng D., Xu Y., You S., Hackett M.L., Woodman R.J., Li Q., et al. Effects of continuous positive airway pressure on depression and anxiety symptoms in patients with obstructive sleep apnoea: Results from the sleep apnoea cardiovascular Endpoint randomised trial and meta-analysis. EClinicalMedicine. 2019;11:89–96. doi: 10.1016/j.eclinm.2019.05.012. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Hobzova M., Prasko J., Vanek J., Ociskova M., Genzor S., Holubova M., et al. Depression and obstructive sleep apnea. Neuro Endocrinol Lett. 2017;38:343–352. PMID: 29106789. [PubMed] [Google Scholar]
- 9.Garbarino S., Bardwell W.A., Guglielmi O., Chiorri C., Bonanni E., Magnavita N. Association of anxiety and depression in obstructive sleep apnea patients: A systematic review and meta-analysis. Behav Sleep Med. 2020;18:35–57. doi: 10.1080/15402002.2018.1545.649. [DOI] [PubMed] [Google Scholar]
- 10.Law M., Naughton M., Ho S., Roebuck T., Dabscheck E. Depression may reduce adherence during CPAP titration trial. J Clin Sleep Med. 2014;10:163–169. doi: 10.5664/jcsm.3444. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Jacobsen A.R., Eriksen F., Hansen R.W., Erlandsen M., Thorup L., Damgård M.B., et al. Determinants for adherence to continuous positive airway pressure therapy in obstructive sleep apnea. PLoS One. 2017;12:e0189614. doi: 10.1371/journal.pone.0189614. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Sawyer A.M., Deatrick J.A., Kuna S.T., Weaver T.E. Differences in perceptions of the diagnosis and treatment of obstructive sleep apnea and continuous positive airway pressure therapy among adherers and nonadherers. Qual Health Res. 2010;20:873–892. doi: 10.1177/1049732310365502. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Mehrtash M., Bakker J.P., Ayas N. Predictors of continuous positive airway pressure adherence in patients with obstructive sleep apnea. Lung. 2019;197:115–121. doi: 10.1007/s00408-018-00193-1. PMID: 30617618. [DOI] [PubMed] [Google Scholar]
- 14.Simon-Tuval T., Reuveni H., Greenberg-Dotan S., Oksenberg A., Tal A., Tarasiuk A. Low socioeconomic status is a risk factor for CPAP acceptance among adult OSAS patients requiring treatment. Sleep. 2009;32:545–552. doi: 10.1093/sleep/32.4.545. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Dutt N., Janmeja A., Mohapatra P., Hari D. Effect of CPAP on quality of life in patients of obstructive sleep apnea patients: A three year follow-up study. Chest. 2011;140(Suppl):823A. doi: 10.1378/chest.1119168. [DOI] [Google Scholar]
- 16.Wimms A.J., Kelly J.L., Turnbull C.D., McMillan A., Craig S.E., O’Reilly J.F., et al. MERGE trial investigators Continuous positive airway pressure versus standard care for the treatment of people with mild obstructive sleep apnoea (MERGE): A multicentre, randomised controlled trial. Lancet Respir Med. 2020;8:349–358. doi: 10.1016/S2213-2600(19)30402-3. [DOI] [PubMed] [Google Scholar]
- 17.Jing J., Huang T., Cui W., Shen H. Effect on quality of life of continuous positive airway pressure in patients with obstructive sleep apnea syndrome: A meta-analysis. Lung. 2008;186:131–144. doi: 10.1007/s00408-008-9079-5. [DOI] [PubMed] [Google Scholar]
- 18.Nadal N., de Batlle J., Barbé F., Marsal J.R., Sánchez-de-la-Torre A., Tarraubella N., et al. Predictors of CPAP compliance in different clinical settings: Primary care versus sleep unit. Sleep Breath. 2018;22:157–163. doi: 10.1007/s11325-017-1549-7. [DOI] [PubMed] [Google Scholar]
- 19.Rudilla D., Moros V., Lalanza S., Galiana L., Hass N., Vergara I., et al. Development and validation of Patient-Reported Outcome Measures (PROM) and Patient-Reported Experience Measures (PREM) in home respiratory therapies: Oxygen therapy, CPAP treatment, mechanical ventilation, and aerosol therapy. Open Respiratory Archives. 2021;3:100132. doi: 10.1016/j.opresp.2021.100132. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Catalán P., Martínez A., Herrejón A., Chiner E., Martínez-García M.A., Sancho-Chust J.N., et al. Consistencia interna y validez de la versión española del cuestionario de calidad de vida específico para el síndrome de apneas-hipopneas del sueño Quebec Sleep Questionnaire. Arch Bronconeumol. 2012;48:107–113. doi: 10.1016/j.arbr.2011.10.007. [DOI] [PubMed] [Google Scholar]
- 21.Bjelland I., Dahl A.A., Haug T.T., Neckelmann D. The validity of the Hospital Anxiety and Depression Scale. An updated literature review. J Psychosom Res. 2002;52:69–77. doi: 10.1016/s0022-3999(01)00296-3. PMID: 11832252. [DOI] [PubMed] [Google Scholar]
- 22.Schiza S.E., Bouloukaki I., Mermigkis C., Panagou P., Tzanakis N., Moniaki V., et al. Utility of formulas predicting the optimal nasal continuous positive airway pressure in a Greek population. Sleep Breath. 2011;15:417–423. doi: 10.1007/s11325-010-0352-5. PMID: 20424921. [DOI] [PubMed] [Google Scholar]
- 23.Rey de Castro Mujica J., Rosales Mayor E., Ferreyra Pereyra J. Método simplificado para la titulación de la presión del CPAP en pacientes con diagnóstico de Síndrome de Apneas Hipopneas del Sueño (SAHS). Serie de casos empleando el equipo autoajustable Autoset T. Revista Medica Herediana. 2012;19:18. doi: 10.20453/RMH.V19I1.972. [DOI] [Google Scholar]
- 24.Molina M., Hernández L., Duran J., Farré R., Rubio R., Navajas D., et al. Protocolo para evaluar una CPAP automática. Valoración de la utilidad del Autoset-T para determinar la presión de CPAP óptima en el síndrome de apnea-hipopnea del sueño. Arch Bronconeumol. 2003;39:118–125. doi: 10.1016/S0300-2896(03)75338-1. [DOI] [PubMed] [Google Scholar]
- 25.Batool-Anwar S., Goodwin J.L., Kushida C.A., Walsh J.A., Simon R.D., Nichols D.A., et al. Impact of continuous positive airway pressure (CPAP) on quality of life in patients with obstructive sleep apnea (OSA) J Sleep Res. 2016;25:731–738. doi: 10.1111/jsr.12430. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Avlonitou E., Kapsimalis F., Varouchakis G., Vardavas C.I., Behrakis P. Adherence to CPAP therapy improves quality of life and reduces symptoms among obstructive sleep apnea syndrome patients. Sleep Breath. 2012;16:563–569. doi: 10.1007/s11325-011-0543-8. PMID: 21667216. [DOI] [PubMed] [Google Scholar]
- 27.Billings M.E., Lévy P., Ayas N. Suboptimal CPAP adherence: Half a loaf is better than no bread at all. Eur Respir J. 2020;55:2000144. doi: 10.1183/13993003.00144-2020. [DOI] [PubMed] [Google Scholar]
- 28.Gaisl T., Rejmer P., Thiel S., Haile S.R., Osswald M., Roos M., et al. Effects of suboptimal adherence of CPAP therapy on symptoms of obstructive sleep apnoea: A randomised, double-blind, controlled trial. Eur Respir J. 2020;55:1901526. doi: 10.1183/13993003.01526-2019. [DOI] [PubMed] [Google Scholar]
- 29.Schoch O.D., Baty F., Niedermann J., Rüdiger J.J., Brutsche M.H. Baseline predictors of adherence to positive airway pressure therapy for sleep apnea: A 10-year single-center observational cohort study. Respiration. 2014;87:121–128. doi: 10.1159/000354186. PMID: 24216720. [DOI] [PubMed] [Google Scholar]
- 30.Kohler M., Smith D., Tippett V., Stradling J.R. Predictors of long-term compliance with continuous positive airway pressure. Thorax. 2010;65:829–832. doi: 10.1136/thx.2010.135848. PMID: 20805182. [DOI] [PubMed] [Google Scholar]
- 31.Drakou T., Steiropoulos P., Saroglou M., Georgopoulou A., Kazis D., Papagiannopoulos S., et al. The presence of insomnia and depression contributes to the acceptance of an initial treatment trial of continuous positive airway pressure therapy in patients with obstructive sleep apnea. Sleep Breath. 2021;25:1803–1812. doi: 10.1007/s11325-020-02266-z. [DOI] [PubMed] [Google Scholar]
- 32.Penney D., Barbera J. In: CPAP Adherence. Shapiro C.M., Gupta M., Zalai D., editors. Springer International Publishing; Cham: 2022. CPAP adherence in patients with obstructive sleep apnea and depression; pp. 203–211. Disponible en: https://link.springer.com/10.1007/978-3-030-93146-9_19. [DOI] [Google Scholar]
- 33.Lopes C., Esteves A.M., Bittencourt L.R., Tufik S., Mello M.T. Relationship between the quality of life and the severity of obstructive sleep apnea syndrome. Braz J Med Biol Res. 2008;41:908–913. doi: 10.1590/s0100-879x2008005000036. [DOI] [PubMed] [Google Scholar]
- 34.Salepci B., Caglayan B., Kiral N., Parmaksiz E.T., Comert S.S., Sarac G., et al. CPAP adherence of patients with obstructive sleep apnea. Respir Care. 2013;58:1467–1473. doi: 10.4187/respcare.02139. [DOI] [PubMed] [Google Scholar]
- 35.Weaver T.E., Grunstein R.R. Adherence to continuous positive airway pressure therapy: The challenge to effective treatment. Proc Am Thorac Soc. 2008;5:173–178. doi: 10.1513/pats.2007.08-119MG. [DOI] [PMC free article] [PubMed] [Google Scholar]
Associated Data
This section collects any data citations, data availability statements, or supplementary materials included in this article.