Abstract
目的
通过回顾性分析脑干海绵状血管瘤(BSCM)患者的临床资料, 旨在探讨BSCM患者手术入路的选择与患者疗效的关系.
方法
选择2003年7月至2014年6月在浙江大学医学院附属第二医院神经外科住院接受手术治疗的23例BSCM患者, 其中男性13例, 女性10例, 平均年龄(41±18) 岁, 收集并分析患者的临床资料, 包括病史、影像学检查、手术记录、术后恢复情况和随访情况等.
结果
23例患者中病变位于中脑5例, 位于脑桥16例, 位于延髓2例.这些患者手术方式共采用了枕下后正中入路、乙状窦后入路、幕下小脑上入路、Poppen入路、翼点入路、Kawase入路、经纵裂胼胝体三脑室入路这7种不同的手术入路, 其中最后两种手术入路均首次应用于BSCM手术.病灶全切22例, 次全切1例; 结果神经功能障碍改善15例, 无明显变化7例, 加重1例, 无手术中死亡病例.15例患者平均随访了3、5年, 均恢复良好, 未见血管瘤复发.
结论
根据BSCM患者具体情况个体化选择最佳的手术入路, 精确定位病灶, 可减少对周围正常神经组织的损伤, 完整切除病灶, 避免术后复发.
Abstract
Objective
To analyze the clinical characteristics and surgery approach for patients with brainstem cavernous malformation (BSCM).
Methods
The clinical data of 23 BSCM patients (5 cases at midbrain, 16 cases at pons, and 2 cases at medulla) treated in the Second Affiliated Hospital Zhejiang University School of Medicine from July 2003 to June 2014 were retrospectively reviewed. The medical history, radiological findings, operation records, postoperative course and follow-up results were analyzed.
Results
Suboccipital approach, retrosigmoid approach, subtentorial supracerebella approach, Poppen approach, pterional approach, Kawase approach, interhemispheric transcallosal third ventrical approach were applied for the surgery of BSCM patients. Among them, Kawase approach and interhemispheric transcallosal third ventrical approach were firstly reported in treatment of BSCM. Total resection was achieved in 22 cases. Neurological function was improved in 15 cases, unchanged in 7 cases and deteriorated in 1 case. Fifteen cases were followed up for a mean period of 3.5 years and signs of recurrence was found.
Conclusion
Proper selection of surgical approach is important to assure total resection of the lesions, to protect surrounding normal vital structures and to avoid post-surgical complications.
Keywords: Brain stem neoplasms/surery; Hemangioma, cavernous/surgery; Cerebral ventricles/surgery; Drainage; Corpus callosum surgery; Third ventricle; Magnetic resonance imaging
海绵状血管瘤(cavernous malformation,CM)是由薄层内皮细胞组成的缺乏脑实质成分的血管窦,发病率约为0.4%~0.9%,占中枢神经系统血管病变的5%~13%,病变多位于颅内,少见于脊髓 [ 1, 2] 。脑干海绵状血管瘤(brainstem cavernous malformation,BSCM)作为一种特殊类型,约占颅内CM的9%~35%,多发生于脑桥,其次中脑,延髓部少见,常与静脉畸形并存 [ 3] 。BSCM多因出血引起急性的局灶性神经功能缺失症状,并具有自行缓解的倾向,但由于脑干结构和功能的特殊性,部分患者可出现严重的神经系统功能障碍,甚至死亡 [ 3] 。据统计,BSCM的年出血率达2.3%~10.6%,而首次出血后再出血的概率显著增高至5.0%~21.5% [ 4] 。因反复出血而导致的进行性神经功能障碍者往往具有手术指征。但脑干位置深,功能重要,周围结构复杂,手术风险高,手术入路的选择对于完整切除病灶,保护周围正常脑组织,减少术中术后并发症具有关键性的作用。为此,我们对本中心行显微手术切除的BSCM病例资料进行回顾性分析,评估患者不同的手术入路选择与患者疗效和随访结果,为今后手术入路的选择提供参考。
选择2003年7月至2014年6月间在浙江大学医学院附属第二医院神经外科住院确诊为BSCM并接受手术治疗的23例患者,其中男性13例,女性10例,年龄为15~62岁,平均年龄(41±18) 岁。收集患者的临床资料,包括病史、影像学检查、手术记录、术后恢复情况和随访资料。患者临床表现主要包括头痛、恶心呕吐等颅内压增高表现,言语不利、吞咽困难等颅神经功能障碍,肢体麻木、肌力减退等长束征,以及头晕、共济失调等小脑受损体征。根据影像学检查结果,血管瘤位于中脑5例,位于脑桥16例,位于延髓2例,其中5例伴有明显静脉畸形。
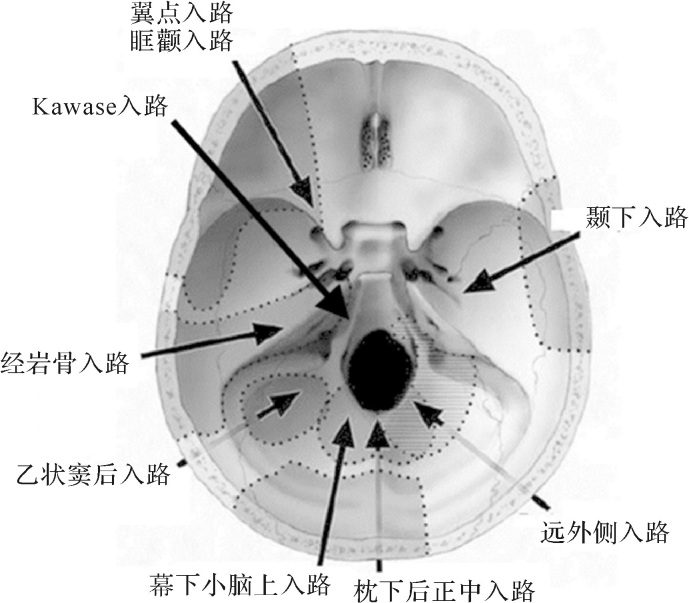
根据影像学检查所示病灶部位,以距病灶最近的皮层表面确定手术路径,避开重要功能区,并行术中电生理监测,必要时通过神经导航精确定位。根据具体情况,本研究共选用了枕下后正中入路、乙状窦后入路、幕下小脑上入路、Poppen入路、翼点入路、Kawase入路、经纵裂胼胝体三脑室入路这7种不同的手术入路,见 表 1。术中首先找到病灶边界,沿血肿壁分离,尽量全切病灶,避免残留复发;同时为减少热传导对周围正常脑组织的损伤,采用低电压双极电凝进行烧灼。
表1 脑干海绵状血管瘤不同手术入路的适用范围
Table 1 Different surgery approaches used in cavernous malformation patients and their indications
|
手术入路 |
手术暴露范围 |
适应证 |
例数 |
|
枕下后正中 |
中脑后方、四脑室底、延颈交界 |
脑干背侧CM |
5 |
|
乙状窦后入路 |
脑桥后外侧、小脑中脚外侧、延脑外上方及桥小脑角 |
脑桥腹侧及腹外侧CM |
6 |
|
幕下小脑上入路 |
不同角度显露中脑背外侧、松果体区及桥臂处病变 |
中脑背侧、背外侧CM |
4 |
|
Poppen入路 |
松果体区、中脑背侧 |
中脑背侧CM |
3 |
|
翼点入路 |
中脑前方 |
中脑腹侧CM |
3 |
|
Kawase入路 |
脑桥前方和外侧方 |
脑桥腹侧和腹外侧CM |
1 |
|
经纵裂胼胝体三脑室入路 |
中脑顶部 |
中脑顶盖CM |
1 |
术后复查头颅MRI评估病灶切除情况。出院后通过门诊复查进行随访,3个月、半年各复查1次,以后每年定期复查,评估方式包括神经系统体检和头颅MRI检查。
23例BSCM患者中,5例患者选择枕下后正中入路,6例为乙状窦后入路,4例为幕下小脑上入路,3例为Poppen入路,3例为翼点入路,1例为Kawase入路,1例为经纵裂胼胝体三脑室入路,见 表 1。典型的MRI表现及对应的入路方式如 图 1所示。23例患者手术过程顺利,术中未出现严重并发症。
患者术后均顺利脱离呼吸机,拔除气管插管,未出现死亡病例;术后复查MRI显示,22例病灶全切除,1例次全切除;术后神经系统检查评估神经功能状况,15例明显改善,7例较术前无明显变化,1例病情加重;术后未出现二次出血、脑积水、感染、静脉栓塞、脑脊液漏、癫痫发作、意识障碍、呼吸衰竭、心律失常等并发症。
共15例(65.2%)患者获得随访资料,随访时间3个月—8年,平均3.5年,均恢复良好,能独立生活,随访期间CM未见复发。
BSCM具有自限性,随着时间的推移,大部分患者神经功能都有一定程度的恢复 [ 5, 6] 。而且考虑到脑干部位的特殊性,手术风险大,尤其未达到脑干表面的病灶,在切除过程中很可能导致神经功能损伤,因此手术指征和手术时机的把握非常重要,部分患者可以选择保守治疗。一般认为,当病灶向外部生长到达软脑膜表面,或因反复出血导致进行性神经功能障碍,或在病灶包膜外出现急性出血,或病灶≥2 cm并具有明显的占位效应,可以选择手术治疗 [ 5, 6, 7] 。手术建议在亚急性期进行,因为此时血肿液化,与周围组织分界变清。而急性期脑组织水肿明显;慢性期血肿机化纤维增生,病灶与周围组织容易发生粘连,故手术损伤大,术后易残留 [ 8] 。
选择正确的手术入路,可以减少对正常脑干神经组织的影响,减少术后严重并发症的出现,同时充分暴露病灶,以达到病灶全切除的目的。如 图 2所示,有多种手术入路可到达脑干表面,根据病灶在延髓、脑桥、中脑的不同位置以及腹侧、腹外侧、背外侧、背侧等不同角度,灵活运用 [ 9] 。枕下后正中入路上可达中脑后方,下可及延颈交界,并且可以暴露四脑室底部,适于脑干背侧CM [ 10] ;乙状窦后入路利用天幕和岩骨后方夹角,可暴露脑桥外侧和延脑外上方,适用于脑桥腹侧及腹外侧CM [ 10] ;幕下小脑上入路则可以从正中、旁正中和远外侧显露中脑背外侧、松果体区及桥臂处病变,可从不同角度暴露中脑背侧CM [ 11] ;Poppen入路利用了横窦和矢状窦之间夹角,通过切开小脑幕,可暴露四叠体池周围病变,相比较幕下小脑上入路,可同时兼顾向幕上延伸的病灶;远外侧入路可从侧方到达脑干较低位置,包括脑桥下外侧、延髓前外侧和脊髓上颈段,适用于延髓腹外侧CM [ 12] ;翼点入路可抵达中脑前方,适用于中脑腹侧CM,但该入路对于向脑桥延伸的病灶暴露有限,相比较而言,眶颧入路通过离断颧弓,可达脑桥、中脑交界部位和三脑室后方,暴露范围进一步增大 [ 13] 。
除去上述常用的手术入路,本中心还尝试了两种新的手术入路用于切除BSCM。颞下经岩骨前入路,即Kawase入路,最初由日本的Kawase教授提出并成功夹闭了基底动脉系统动脉瘤,后来经过改良发展,广泛用于岩斜区脑膜瘤、斜坡脊索瘤、桥前表皮样囊肿等脑干周围病变 [ 14, 15, 16] 。该入路通过中颅窝开颅,从颞下膜外入路到达岩骨尖,磨除以岩上窦、岩大神经、三叉神经围成的Kawase三角,进入颅后窝,充分暴露上斜坡脑桥腹外侧部的病灶。其优势在于可以保留听力,对乙状窦、Labbe静脉和后组颅神经的损伤较小,但对于下斜坡的暴露有限 [ 14, 17] 。本中心首次采用该入路切除BSCM,如 图 1所示。该患者CM位于脑桥的腹侧,其后外方有畸形静脉团遮挡,如采用乙状窦后入路,一方面可能因损伤引流静脉导致术中出血及严重的术后并发症,另一方面会因遮挡手术视野而导致病灶切除不完全。采用Kawase入路,从前侧方直接暴露病灶,可以避免上述情况的出现,术后复查病灶切除完全,患者恢复顺利,未遗留神经系统功能障碍。经纵裂胼胝体三脑室入路,是穿过纵裂,切开胼胝体,进入透明隔间腔,分开穹窿,到达三脑室的手术方式,常用于顶入三脑室的鞍区肿瘤、三脑室及侧脑室内肿瘤、突入三脑室的松果体区肿瘤以及丘脑肿瘤的切除 [ 18, 19] 。本中心首次尝试该入路切除中脑顶盖部位的CM,虽然入路过程复杂、费时,但经三脑室后方可以直视中脑顶部的病变,无操作死角,适用于顶盖部位体积较大的BSCM。术后证实病灶全切除,患者未见明显术后并发症。
综上所述,BSCM病灶位置深,周围毗邻重要结构,手术难度高,风险大,因此需要严格把握手术指征,选择合适的手术时机。目前可选择的手术入路众多,术者需熟练掌握每种手术入路操作和暴露范围。术前详细评估,个体化选择最佳的入路方式,必要时神经导航辅助,术中电生理检测,这些对于精确定位病灶、减少对周围正常神经组织损伤,以及完整切除病灶、避免术后复发,具有重要的作用。
Funding Statement
国家自然科学基金(81171096)
References
- 1.SIMARD J M, GARCIA-BENGOCHEA F, BALLINGER W E JR, et al. Cavernous angioma: a review of 126 collected and 12 new clinical cases. Neurosurgery. 1986;18(2):162–172. doi: 10.1227/00006123-198602000-00008. [DOI] [PubMed] [Google Scholar]
- 2.TEKKOK I H, VENTUREYRA E C. De novo familial cavernous malformation presenting with hemorrhage 12.5 years after the initial hemorrhagic Ictus: natural history of an infantile form . Pediatr Neurosurg. 1996;25(3):151–155. doi: 10.1159/000121115. [DOI] [PubMed] [Google Scholar]
- 3.FRITSCHI J A, REULEN H J, SPETZLER R F, et al. Cavernous malformations of the brain stem. A review of 139 cases. Acta Neurochir (Wien) 1994;130(1-4):35–46. doi: 10.1007/BF01405501. [DOI] [PubMed] [Google Scholar]
- 4.GROSS B A, BATJER H H, AWAD I A, et al. Brainstem cavernous malformations. Neurosurgery. 2009;64(5):805–818. doi: 10.1227/01.NEU.0000343668.44288.18. [DOI] [PubMed] [Google Scholar]
- 5.LI D, HAO S Y, JIA G J, et al. Hemorrhage risks and functional outcomes of untreated brainstem cavernous malformations. J Neurosurg. 2014;121(1):32–41. doi: 10.3171/2014.3.JNS132537. [DOI] [PubMed] [Google Scholar]
- 6.LI D, HAO S Y, TANG J, et al. Clinical course of untreated pediatric brainstem cavernous malformations: hemorrhage risk and functional recovery. J Neurosurg Pediatr. 2014;13(5):471–483. doi: 10.3171/2014.2.PEDS13487. [DOI] [PubMed] [Google Scholar]
- 7.LI D, YANG Y, HAO S Y, et al. Hemorrhage risk, surgical management, and functional outcome of brainstem cavernous malformations. J Neurosurg. 2013;119(4):996–1008. doi: 10.3171/2013.7.JNS13462. [DOI] [PubMed] [Google Scholar]
- 8.BRADAC O, MAJOVSKY M, DE LACY P, et al. Surgery of brainstem cavernous malformations. Acta Neurochir (Wien) 2013;155(11):2079–2083. doi: 10.1007/s00701-013-1842-6. [DOI] [PubMed] [Google Scholar]
- 9.GILIBERTO G, LANZINO D J, DIEHN F E, et al. Brainstem cavernous malformations: anatomical, clinical, and surgical considerations. Neurosurg Focus. 2010;29(3):9. doi: 10.3171/2010.6.FOCUS10133. [DOI] [PubMed] [Google Scholar]
- 10.HHUE S, FUKUSHIMA T, KUMON Y, et al. Surgical management of brainstem cavernomas: selection of approaches and microsurgical techniques. Neurosurg Rev. 2010;33(3):315–322. doi: 10.1007/s10143-010-0256-7. [DOI] [PubMed] [Google Scholar]
- 11.AMMIRATI M, BERNARDO A, MUSUMECI A, et al. Comparison of different infratentorial-supracerebellar approaches to the posterior and middle incisural space: a cadaveric study. J Neurosurg. 2002;97(4):922–928. doi: 10.3171/jns.2002.97.4.0922. [DOI] [PubMed] [Google Scholar]
- 12.GARBER S T, COULDWELL W T. Resection of an inferior pontine cavernous malformation using a far-lateral transcondylar approach. Acta Neurochir (Wien) 2011;153(12):2461–2464. doi: 10.1007/s00701-011-1201-4. [DOI] [PubMed] [Google Scholar]
- 13.ZABRAMSKI J M, KIRIS T, SANKHLA S K, et al. Orbitozygomatic craniotomy. Technical note. J Neurosurg. 1998;89(2):336–341. doi: 10.3171/jns.1998.89.2.0336. [DOI] [PubMed] [Google Scholar]
- 14.KAWASE T, TOYA S, SHIOBARA R, et al. Transpetrosal approach for aneurysms of the lower basilar artery. J Neurosurg. 1985;63(6):857–861. doi: 10.3171/jns.1985.63.6.0857. [DOI] [PubMed] [Google Scholar]
- 15.KAWASE T, SHIOBARA R, TOYA S. Anterior transpetrosal-transtentorial approach for sphenopetroclival meningiomas: surgical method and results in 10 patients. Neurosurgery. 1991;28(6):869–875. doi: 10.1227/00006123-199106000-00014. [DOI] [PubMed] [Google Scholar]
- 16.SHIMAMOTO Y, KAWASE T, SASAKI H, et al. Anterior transpetrosal approach to the prepontine epidermoids. Skull Base Surg. 1999;9(2):75–80. doi: 10.1055/s-2008-1058152. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.AZIZ K M, VAN LOVEREN H R, TEW J M JR, et al. The Kawase approach to retrosellar and upper clival basilar aneurysms. Neurosurgery. 1999;44(6):1225–1234. [PubMed] [Google Scholar]
- 18.EASWER H V, BHATTACHARYA R N, NAIR S, et al. Pre-coronal, paramedian minicraniotomy: a minimal access approach for microsurgical, transcallosal, transforaminal removal of colloid cysts of the third ventricle. Minim Invasive Neurosurg. 2008;51(5):253–257. doi: 10.1055/s-0028-1082300. [DOI] [PubMed] [Google Scholar]
- 19.MAZZA M, DI RIENZO A, COSTAGLIOLA C, et al. The interhemispheric transcallosal-transversal approach to the lesions of the anterior and middle third ventricle: surgical validity and neuropsychological evaluation of the outcome. Brain Cogn. 2004;55(3):525–534. doi: 10.1016/j.bandc.2004.03.005. [DOI] [PubMed] [Google Scholar]