Abstract
La Ciencia de la Diseminación e Implementación tiene como objetivo reducir la brecha entre la investigación científica y su aplicación práctica en el mundo real. Mediante la identificación y la promoción de estrategias efectivas, la Ciencia de la Diseminación e Implementación difunde e implementa intervenciones basadas en la evidencia en entornos de atención a la salud, teniendo en cuenta las necesidades, barreras, contexto, recursos y usuarios finales. Este artículo especial introduce y debate el desarrollo reciente de los avances en este campo, destacando enfoques clave, marcos teóricos, así como desafíos y oportunidades específicos aplicados a la atención primaria y comunitaria. Además, se presentan ejemplos concretos desarrollados en España. Dado el estado incipiente de la utilización de la Ciencias de la Diseminación e Implementación en nuestro país, los autores recomiendan la adopción estratégica de este enfoque y sus principios en la atención primaria y comunitaria, con el fin de acelerar la adopción de intervenciones efectivas que promuevan la salud.
Palabras clave: Ciencia de la Implementación, Practica basada en la evidencia, Atención primaria, Investigación comunitaria de acción participativa, España
Abstract
Dissemination and Implementation Science focuses on bridging the gap between scientific research and its practical application in the real world. By identifying and promoting effective strategies, the Science of Dissemination and Implementation disseminates and implements evidence-based interventions in healthcare settings, taking into account the needs, barriers, context, resources, and end users. This special article introduces and debates the most recent advances in this field, highlighting key approaches, theoretical frameworks, as well as specific challenges and opportunities applied to primary and community care. Additionally, concrete examples tailored to the Spanish context are presented. Given the nascent state of the use of the Dissemination and Implementation Science in Spain, the authors recommend strategically adopting this approach and its principles in primary and community care to expedite the adoption of effective interventions that promote health.
Keywords: Implementation Science, Evidence-based practice, Primary health care, Community-based participatory research, Spain
Introducción. La transferencia del conocimiento a la práctica y en atención primaria y comunitaria
Decía JW Goethe que «No basta saber, se debe también aplicar. No es suficiente querer, se debe también hacer». Y es que, a pesar del constante progreso de la investigación científica, persiste una desconexión entre el conocimiento generado por la investigación y su aplicación en la práctica clínica. Por ello es necesario transformar ese conocimiento en acciones que beneficien al paciente, a la familia y a la comunidad1. Muchas intervenciones basadas en la evidencia no se implementan ni difunden de manera adecuada, lo que limita su impacto en la mejora de la salud y el bienestar poblacional. Se ha identificado que existe una brecha de hasta 17 años entre los avances en investigación y su puesta en práctica2, 3. Además, tan solo uno de cada 5 avances científicos se incluye en la práctica clínica habitual1, y menos de la mitad de las guías clínicas se implementan de forma efectiva en la práctica, con variaciones dependiendo del tipo de intervención, nivel de atención y contexto geográfico4. El desafío de transferir la evidencia científica a la práctica es por tanto ingente.
Pero ¿en qué consiste el proceso de transferencia del conocimiento a la práctica? Podemos definir la investigación traslacional en 2 fases5.
La primera fase, o transferencia tipo 1 (T1) se refiere a la generación del conocimiento desde el laboratorio hasta su aplicación en la clínica, utilizando el conocimiento de las ciencias básicas para producir nuevos medicamentos, dispositivos y opciones de tratamiento5. El desarrollo y avance del conocimiento —o T1— es imprescindible para generar nuevos abordajes terapéuticos pero las innovaciones suelen desarrollarse y evaluarse en condiciones de «laboratorio» muy controladas.
La segunda fase, o transferencia tipo 2 (T2), utiliza el conocimiento generado en la fase T1, fomentando su introducción eficaz en la práctica clínica habitual. Su objetivo es mejorar la calidad de los sistemas de atención mediante la reorganización y coordinación del acceso sanitario, ayudando a clínicos y pacientes a cambiar comportamientos y tomar decisiones informadas5. La T2 requiere el empleo de enfoques de investigación distintos a los de T1, destacando la utilización de disciplinas diversas como las ciencias del comportamiento, la política pública, la teoría organizacional, el rediseño de sistemas y la integración de métodos de investigación (cuantitativos/mixtos/cualitativos), etc. Las investigaciones desarrolladas en esta fase final de la investigación traslacional se realizan bajo condiciones no totalmente controladas y en entornos heterogéneos. La T2 puede beneficiarse de los métodos y estrategias de la Ciencia de la Diseminación e Implementación (CDI).
En el contexto de la Atención Primaria y Comunitaria (APyC) la translación efectiva y eficiente de las innovaciones es de particular importancia, no solo por ser el primer punto de contacto en el sistema de salud para las personas, sino que también implica la prestación de servicios (cuidados, actividades preventivas) continuos y coordinados que tienen en cuenta tanto a los pacientes como a los cuidadores, promoviendo un enfoque integral y colaborativo con la comunidad6. Sin embargo, dicha translación —que habitualmente utiliza el conocimiento desarrollado en la fase T1 y lo aplica en una fase T2— plantea retos específicos debido a su naturaleza distintiva respecto a otros niveles asistenciales7.
Para asumir el reto de la transferencia efectiva, además de considerar la naturaleza de la intervención o innovación, es esencial tener en cuenta el contexto sociopolítico, económico, histórico y cultural en el que se desarrolla7, 8. También es fundamental abordar la desafiante, pero necesaria, tarea de involucrar a las partes interesadas, incluyendo a los financiadores, proveedores de la intervención, consumidores y usuarios o beneficiarios finales. Lo que funciona en un centro de salud o comunidad puede no ser efectivo en otros, debido a las particularidades de cada entorno y de las personas implicadas. Por lo tanto, la implementación de programas de salud basados en la evidencia en APyC requiere un ajuste continuo y una adaptación a los contextos en que se aplica9.
El desafío más común es la falta de aplicación de intervenciones efectivas basadas en la evidencia previa10. Por ejemplo, a pesar de la sólida evidencia de la efectividad de la intervención breve en el abordaje del consumo de alcohol, esta se aplica de manera limitada, en parte debido a la falta de la estandarización, la dificultad de modificar los circuitos de acuerdo a los contextos, las percepciones variadas de los profesionales sanitarios sobre el cometido de su rol y responsabilidades, y la falta de monitorización y evaluación por parte de las administraciones y agencias sanitarias11, 12. Así, pese a que existen multitud de recomendaciones prácticas derivadas de revisiones sistemáticas y guías para los profesionales de la APyC, su aplicación aún no alcanza los estándares deseados, ni en España ni fuera de nuestras fronteras4. La APyC basada en la evidencia debería avanzar hacia una práctica integrada de estas recomendaciones, mediante procesos de implementación que faciliten el despliegue y contextualización de intervenciones en salud.
Desde los sistemas sanitarios, especialmente en la APyC, es prioritario acelerar la aplicación efectiva del conocimiento científico, fomentando principalmente la T2, mediante la adopción de modelos de transferencia que entiendan los contextos y superen barreras, facilitando así la generación de salud a nivel poblacional. Aunque la transferencia de resultados de investigación debería ser el objetivo final de la investigación, frecuentemente ni los responsables político-sanitarios ni los clínicos poseen suficiente formación en esta área11, 12.
En este sentido, en los últimos 15 años la CDI ha surgido como un novedoso campo científico que trata de abordar y reducir esta brecha traslacional mediante el estudio y comprensión de: a) Los factores políticos, sociales, conductuales, económicos y organizacionales que impiden la difusión e implementación efectivas de los hallazgos clínicos, de salud pública y organizacionales basados en la evidencia, y b) La identificación, desarrollo y evaluación de estrategias específicas que permitan integrar en la práctica clínica rutinaria, intervenciones y terapias de probada eficacia que no se están aplicando de forma generalizada, sostenible y continuada (Implementación) o promover el abandono o sustitución de prácticas e intervenciones ineficaces o costo-ineficaces (De-implementación)13, 14, 15.
Este artículo especial introduce y debate la CDI, destacando su aplicación en el proceso de translación de la evidencia a la práctica en la APyC, proporcionando ejemplos de algunos proyectos realizados en España. Finalmente, se reflexionará sobre los pasos futuros necesarios para avanzar en la adopción de la CDI y así contribuir a reducir la brecha existente entre el conocimiento generado por la investigación y la práctica.
¿Qué es la Ciencia de la Diseminación e Implementación?
Así pues, la CDI es el estudio científico de métodos para promover la adopción sistemática de la evidencia en la práctica rutinaria, y así mejorar la calidad y la efectividad de los servicios de salud. Incluye el estudio de las influencias en el comportamiento de los profesionales de la salud y de las organizaciones15.
La CDI ha emergido y evolucionado significativamente, como lo demuestra el número creciente de publicaciones, revistas especializadas y el desarrollo de teorías, modelos y marcos conceptuales16. Originada en las ciencias del comportamiento y la promoción de la salud, la CDI se ha enriquecido a través de la integración de conocimientos de diversas áreas como la sociología, la psicología, la epidemiología, y hasta en la teoría de sistemas. Además, adopta diversas metodologías de investigación, desde métodos cuantitativos rigurosos como los ensayos controlados aleatorizados hasta enfoques cualitativos avanzados como la teoría fundamentada17, 18.
El término «diseminación» dentro de la CDI hace referencia al proceso activo de difundir y compartir conocimientos científicos, prácticas e intervenciones entre la comunidad científica y otros sectores clave como los profesionales de la salud19. Este proceso tiene como fin hacer llegar la información de la investigación a un espectro más amplio, con el propósito de que sea adoptada y aplicada efectivamente. Por otra parte, «implementación» denota la acción de llevar a cabo y poner en práctica, de manera efectiva y adecuada, las intervenciones, prácticas o políticas resultantes de la investigación científica en entornos reales, asegurándose de que se integren en la rutina diaria y generen un impacto positivo tangible en la sociedad y entre los profesionales de la salud implicados20.
Dentro de la CDI, se reconoce un carácter tanto investigativo como pragmático, diferenciándose 2 propósitos clave: por un lado, generar conocimiento ampliamente generalizable que ayude a la acumulación científica, y por el otro, generar conocimiento práctico dirigido a la mejora de los métodos de atención21. Esto implica investigar sobre esta ciencia emergente y, simultáneamente, aplicar las intervenciones validadas donde sea necesario13, considerando los contextos únicos de implementadores y receptores, y otros factores contextuales que son esenciales para adaptar la teoría a la práctica22. Mientras que la investigación aporta evidencia para optimizar las estrategias de implementación, la práctica las lleva a cabo, resultando en una mejora directa de la salud y el bienestar de la población22.
Este tipo de enfoque de la investigación en CDI es distinto a la investigación clínica donde se evalúan principalmente los resultados de eficacia o efectividad en términos de salud, y donde la validez interna y reproducibilidad son esenciales23.
En la CDI se investigan las estrategias de implementación en sí mismas o bien como elemento para producir transferencia en la práctica (o fase T2)24. Las estrategias de implementación incluyen tanto métodos como técnicas utilizadas para mejorar la adopción, implementación y sostenibilidad de un programa o práctica. El campo ha identificado una amplia gama de estrategias que apuntan a diferentes determinantes de la implementación1. El estudio ERIC identificó hasta 73 estrategias efectivas24 para mejorar la implementación en la práctica, las cuales se han organizado en 9 categorías: 1) Involucrar a los consumidores, 2) Utilizar estrategias evaluativas e iterativas, 3) Cambiar la infraestructura, 4) Adaptar y ajustar al contexto, 5) Desarrollar interrelaciones con los interesados, 6) Utilizar estrategias financieras, 7) Apoyar a los clínicos, 8) Proveer asistencia interactiva y 9) Capacitar y educar a los interesados25. Esta clasificación permite a los decisores en el diseño e implementación de intervenciones qué estrategias utilizar.
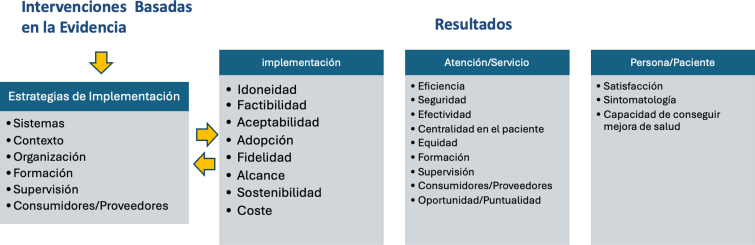
No obstante, las estrategias de implementación deberán estar alineadas con los llamados indicadores de resultados en CDI. Dichos indicadores tienen como objetivo evaluar el impacto de las estrategias de implementación en el cambio u optimización de la práctica clínica. De hecho la CDI plantea una serie de resultados de implementación, que van más allá de la eficacia de los resultados en salud (más propios de la investigación T1), y se pone el foco en analizar indicadores relativos a las estrategias de implementación (como la factibilidad, aceptabilidad, adopción, etc.), o su impacto en la prestación de servicios (seguridad, efectividad, equidad, formación, etc.) y como estos afectan a la persona/comunidad (en términos de accesibilidad usabilidad, satisfacción, etc.) (fig. 1)26. Estos resultados de la implementación deben alinearse con los objetivos y justificarse en función del problema específico que se estudia o de la brecha que se busca reducir (p. ej., en cobertura, adopción o calidad de lo implementado). Además, deben contribuir a esclarecer los mecanismos o procesos de cambio en la práctica y medirse de manera robusta mediante instrumentos validados. Asimismo, es esencial que se deriven de un modelo conceptual o marco teórico orientador.
Figura 1.
Tipos de resultados en la Ciencia de Diseminación e Implementación.
Fuente: Adaptada de Proctor el al.26.
La CDI ha desarrollado diversos modelos, teorías y marcos conceptuales destinados a comprender y abordar los factores que influyen en la diseminación e implementación de intervenciones, que proporcionan un marco conceptual para la comprensión de los fenómenos y elementos asociados a la implementación (o en su caso a la no implementación) de intervenciones27. El uso de uno o varios modelos, teorías y marcos conceptuales, y la selección de estos, depende del propósito: explicar un comportamiento, identificar las barreras y facilitadores de la implementación, ayudar al diseño y planificación de las intervenciones o adaptar las intervenciones eficaces a un nuevo contexto27. Pero para la selección del mismo es imprescindible conocer cuál es la pregunta de investigación a resolver con nuestra investigación en CDI.
En conclusión, la CDI es una disciplina científica que aborda los desafíos y barreras de la implementación, contribuye de manera significativa a cerrar la brecha entre lo que la ciencia descubre y lo que realmente se aplica, asegurando que los avances científicos lleguen a quienes más los necesitan, y que con ello mejoren la salud y el bienestar. Y es aquí donde su utilización en la APyC cobra especial relevancia.
Por dónde empezar: principios, enfoques y herramientas clave para la utilización de la Ciencia de Diseminación e Implementación
Es esencial que tanto los clínicos como los investigadores en APyC desarrollen una mentalidad enfocada hacia la CDI para ampliar el alcance, impacto y éxito de sus proyectos e investigaciones.
Principios básicos de CDI en la APyC
Se destacan 2 principios básicos para introducir la CDI en el ámbito de la APyC:
En primer lugar, tomar como pilar esencial las particularidades del contexto, es decir, la planificación cuidadosa y la adaptación a las necesidades locales, que son elementos fundamentales para el éxito de la aplicación práctica de las intervenciones basadas en la evidencia. En este sentido, la CDI ayuda a la persona investigadora a identificar los factores sociopolíticos, económicos, históricos y culturales y a aplicar intervenciones en el ámbito de la APyC. El éxito de la implementación dependerá del marco gubernamental, organizativo y económico, que debe adaptarse al modelo existente de APyC.
Y, en segundo lugar, fomentar la investigación-acción participativa como metodología9. Este principio integra a los actores fundamentales en todas las fases del diseño, ejecución y evaluación de las intervenciones y su implementación8. Entre estos actores se incluyen profesionales de la salud, formuladores de políticas y los usuarios que se beneficien directamente o de manera indirecta del programa o intervención sanitaria. La colaboración continua y significativa entre estos grupos es esencial para la investigación y la práctica de la APyC, no solo porque aportan recursos y apoyo en la difusión y perfeccionamiento de las intervenciones, sino también porque ofrecen una amplia gama de perspectivas, identificando los posibles obstáculos y factores que promueven una implementación exitosa.
Enfoque: definiendo la pregunta y el objetivo de investigación
Antes de iniciar el diseño de un proyecto/investigación de implementación es necesario responder algunas preguntas sobre la naturaleza de la intervención o innovación: ¿Cuál es el reto de implementar, a quien o quienes afecta e involucra, y en qué aspecto podemos mejorar la intervención? Al mismo tiempo, y mientras se diseña el enfoque de la investigación debemos plantearnos ¿cuáles serán los indicadores de resultado? Éstos dependerán de otro elemento relevante en el diseño de proyectos CDI: nuestra mirada teórica, que determinará la orientación del proyecto, es decir el enfoque, qué evaluaremos y cómo.
Como punto de partida de cómo establecer el enfoque, Peter et al.28 sugieren iniciar el proceso planteándose el desafío que motiva la investigación o el objetivo a alcanzar a través de la aplicación de una innovación28.
Ello supone conocer en qué fase de implementación nos encontramos de modo que el proyecto sea diseñado de forma efectiva dentro de un sistema de salud u organización. Para identificar en qué etapa se encuentra un proyecto (pre-implementación o implementación, sostenibilidad), se deben considerar los objetivos y actividades actuales29:
-
•
Si el enfoque está en identificar problemas clave, seleccionar prácticas apropiadas, y activar liderazgo para el cambio, es probable que esté en la fase de pre-implementación.
-
•
Si las actividades están centradas en la ejecución de estrategias de implementación y en motivar a los equipos de primera línea, el proyecto probablemente ha avanzado a la fase de implementación.
-
•
Si las actividades se enfocan en mantener prácticas efectivas y garantizar su continuidad más allá de la financiación y el interés inicial, el proyecto se encuentra en la fase de sostenibilidad.
En la fase de pre-implementación se identifica el problema de salud a mejorar, a través de datos de fuentes como informes epidemiológicos o de servicios de salud, de información del sistema de salud, o de los clínicos, consumidores y otros interesados. Son elementos clave de la fase de pre-implementación:
-
•
Identificar una necesidad de alta prioridad: Se define un problema claro que necesita resolverse, que es significativo y urgente dentro del contexto del sistema de salud.
-
•
Seleccionar prácticas efectivas: Se eligen intervenciones o prácticas basadas en la evidencia que aborden la necesidad identificada.
-
•
Involucrar a los interesados: Se construye capacidad de implementación mediante la colaboración activa de todas las partes interesadas, lo que incluye adaptar las prácticas según sea necesario y definir metas de evaluación.
-
•
Activar el apoyo de liderazgo: Se asegura el respaldo de los líderes dentro de la organización para impulsar el proceso de implementación.
La fase de implementación implica finalizar la selección y despliegue de estrategias de implementación para mejorar la adopción de una práctica efectiva. La implementación efectiva requiere —aparte de la selección de las estrategias— de un plan que se adapte a las variaciones específicas de los entornos de adopción, considerando las barreras locales y las restricciones de recursos. Estas estrategias integran habilidades técnicas, adaptativas y relacionales para promover la sostenibilidad de las prácticas efectivas y aplican un liderazgo transformador para que el personal de primera línea lidere su propio proceso de implementación. Además, los sistemas de información y medición deben proporcionar retroalimentación oportuna sobre el avance de la implementación, facilitar la participación de interesados en diferentes niveles para mejorar continuamente el plan de implementación y explorar maneras de optimizar el rendimiento y expandir la práctica a nuevos entornos. Son elementos clave de la fase de implementación:
-
•
Trabajar coordinadamente con los líderes clínicos y de investigación: Utilizar estrategias que apoyen el aprendizaje de los clínicos de primera línea y motivar e inspirar a los clínicos para que adopten prácticas efectivas.
-
•
Seleccionar estrategias de implementación: Escoger e implementar métodos teóricos y prácticos para facilitar la adopción de la práctica.
-
•
Activar equipos de implementación: Establecer y empoderar equipos que impulsarán la implementación en los sitios locales.
-
•
Monitorizar el progreso de la implementación: Utilizar sistemas de medición y reporte para seguir el avance y ajustar las estrategias según sea necesario.
Durante la fase de sostenibilidad, se analiza la viabilidad a largo plazo de la práctica implementada, se desarrolla un plan para continuar la práctica como parte del cuidado rutinario, y se transfiere la propiedad y gestión del proceso a los líderes operativos locales29.
-
•
Planificar la sostenibilidad: Analizar y formular el objetivo al alcanzar para conseguir que la práctica deseada forme parte de la atención rutinaria.
-
•
Transición de la propiedad a los interesados locales: Facilitar que los líderes operativos locales se hagan cargo del mantenimiento de la práctica.
-
•
Apoyo de la gestión: Proveer apoyo continuo a la gestión para resolver problemas emergentes y asegurar recursos.
-
•
Evaluación continua y reflexión: Evaluar y ajustar la práctica efectiva basándose en el feedback y los resultados obtenidos para fomentar la mejora continua.
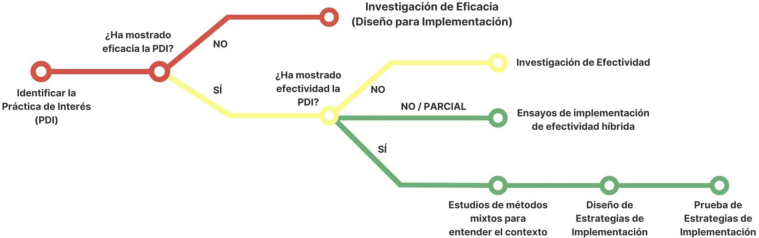
Lane-Fall et al.30 desarrollaron un sencillo plano de metro para ayudar a los investigadores a determinar en qué punto del continuo de la investigación traslacional se encuentran y cómo orientar el enfoque de acuerdo con las preguntas de investigación30. De forma sencilla proponen un plano donde se le plantea al investigador si la práctica a estudio ha demostrado eficacia y/o efectividad, y se le propone diferentes alternativas metodológicas de investigación en función de sus respuestas (fig. 2). A nivel estatal, también la Red de Investigación en Cronicidad, Atención Primaria y Prevención y Promoción de la Salud (RICAPPS)31, ha desarrollado y testado un instrumento que ayuda a identificar las 3 fases de investigación en CDI (pre-implementación, implementación y sostenibilidad) de acuerdo con su propósito (disponible en: https://www.basqueimplementationresearch.com/es/copia-de-products-tools).
Figura 2.
Metro para guiar a los investigadores en el tipo de estudios de implementación de intervenciones basadas en la evidencia.
Fuente: Adaptado de Lane-Fall et al.30.
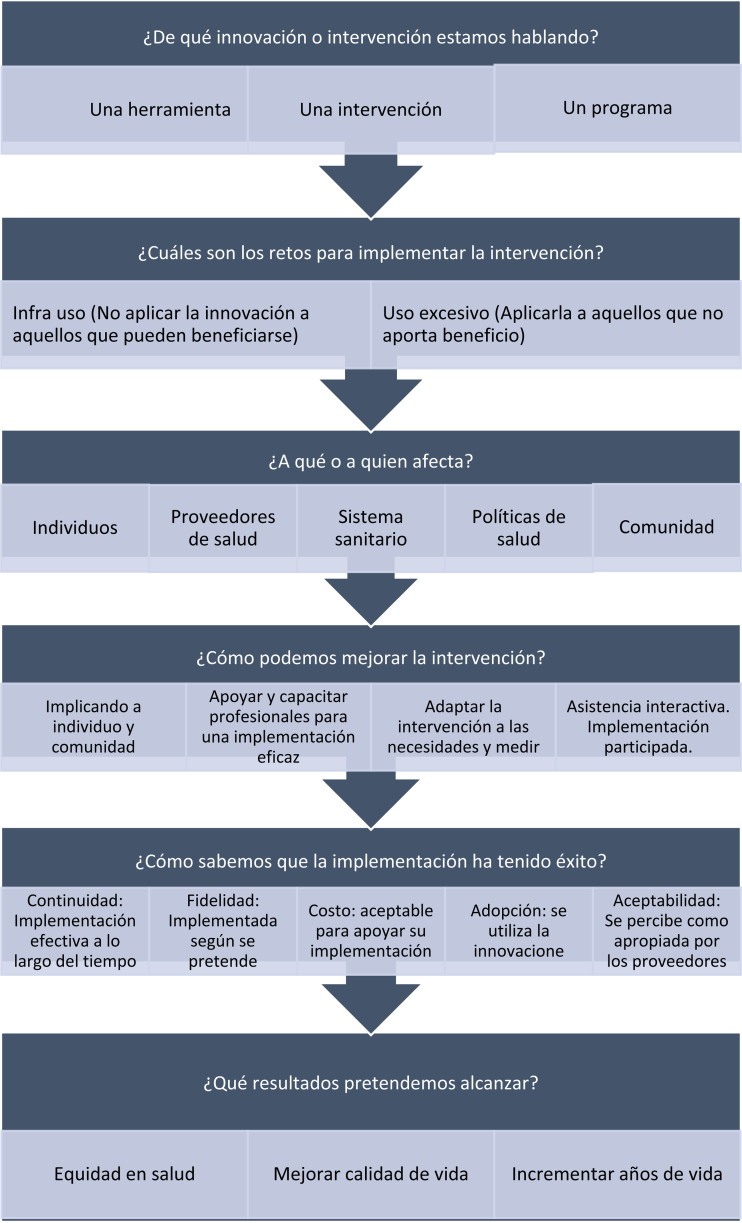
A pesar de ello no siempre es fácil orientar la investigación en CDI, y es por eso que se han desarrollado diversas herramientas analíticas32 destinadas a apoyar su uso por parte de los investigadores21, 27, 32. Algunos ejemplos son la infografía diseñada por el National Cancer Institute (Instituto Nacional de Cáncer de EE. UU., fig. 3) donde se resume este proceso iniciático en forma de «lista de verificación» (o check-list)33.
Figura 3.
Lista de comprobación para implementar una intervención o innovación.
Fuente: Adaptada de NIH National Cancer Institute33.
A la vez que se define el enfoque de la pregunta, es necesario elegir las «gafas» que vamos a utilizar para visualizar, entender y comprender el fenómeno a estudio (la innovación o práctica de interés). En este trabajo, resumimos brevemente los modelos, teorías y marcos conceptuales (MTM) más frecuentes y revisaremos los principios básicos a considerar al emprender investigación y práctica en CDI aplicados en la APyC.
Modelos, teorías y marcos conceptuales
Los modelos aplicados a CDI proporcionan un marco para identificar barreras y facilitadores, así como para desarrollar estrategias efectivas18. De hecho, contamos con más de un centenar de teorías interdisciplinarias aplicables a la investigación en CDI en APyC16. Algunos de las MTM provienen de la psicología, sociología o la educación de la salud y otras ha sido expresamente creadas por investigadores en CDI16. El empleo de MTM mejora el proceso de diseño metodológico y de selección de los indicadores de resultados ya que facilita el proceso de detección de los elementos a evaluar que facilitan o impiden el proceso de implementación, así como orientan en la recopilación y análisis de datos27, 34.
Desgraciadamente es frecuente que muchas de las investigaciones carezcan de fundamento teórico, o los utilicen de forma superficial, lo que se ha relacionado con una menor probabilidad de éxito tanto en los resultados de implementación (cobertura, fidelidad, sostenibilidad, etc.) como de efectividad (alcance de los resultados de salud)35. Por ello se recomienda su utilización desde el inicio, o fase de conceptualización, de modo que se guíe de forma correcta toda la fase de implementación.
En 2015, Nilsen34 clasificó los MTM por procesos, determinantes y características evaluativas asociadas exclusivamente con la implementación. Los MTM se organizan según su objetivo, que puede ser uno o la combinación de los siguientes:
-
•
Describir y/o guiar el proceso de translación a la práctica (es decir, modelos de proceso),
-
•
Comprender y/o explicar los factores que influyen en los resultados de la implementación (es decir, marcos de determinantes, teorías clásicas, teorías de implementación), y
-
•
Evaluar varios aspectos del proceso de implementación (es decir, marcos de evaluación).
Para los 3 objetivos descritos hay hasta 5 grupos de MTM que Nilsen clasificó como:
-
•
Modelos de proceso.
-
•
Marcos de determinantes.
-
•
Teorías clásicas.
-
•
Teorías de implementación.
-
•
Marcos de evaluación.
En la tabla 1 se han recogido algunos ejemplos de los 5 grandes grupos de MTMs. Para más información instamos a los lectores interesados a visitar el sitio web: https://dissemination-implementation.org/36.
Tabla 1.
Taxonomía de Nilsen para la clasificación de modelos, teorías y marcos conceptuales en diseminación e implementación
| Marcos de procesos | Marcos de determinantes | Teorías clásicas | Teorías de implementación | Marcos de evaluación |
|---|---|---|---|---|
|
Modelos de acción como el Marco de Conocimiento a Acción (K2A): Orientación detallada para la planificación y ejecución de la implementación, describiendo pasos específicos a seguir. Más información: https://www.cdc.gov/chronicdisease/pdf/k2a-framework-6-2015.pdf Modelos de uso/utilización de la investigación en enfermería: Incluyen el Modelo de Stetler y el de Estrella de ACE, centrados en cómo el conocimiento se convierte en práctica. Más información: https://www.nccmt.ca/knowledge-repositories/search/83 Modelos desarrollados en otros campos por Grol y Wensing, Pronovost et al.: Proveen apoyo estructurado para la planificación y manejo de implementaciones, adaptándose a diversos entornos de práctica. Más información: https://onlinelibrary.wiley.com/doi/10.1002/9781119488620.ch3 Marco de implementación de calidad y otros basados en la revisión de literatura: Teorizan sobre la implementación basándose en la revisión de estudios y teorías para identificar elementos esenciales de prácticas exitosas. Más información: https://onlinelibrary.wiley.com/doi/abs/10.1007/s10464-012-9522-x Modelo de Ottawa: Marco específico centrado en la adaptación de la implementación a contextos clínicos y comunitarios, con un énfasis en factores personalizados y sistémicos. Más información: https://www.nccmt.ca/knowledge-repositories/search/65 Modelo de la Agencia para la Investigación y Calidad en Salud (AHRQ): Enfoque en la mejora de la calidad de la atención sanitaria, enfatizando la investigación orientada a la práctica, la seguridad del paciente y la eficiencia en la atención. Más información: https://pubmed.ncbi.nlm.nih.gov/31517799/ |
Consolidated Framework for Implementation Research (CFIR): Uno de los marcos más utilizados, desarrollado por Damschroder et al. Proporciona un enfoque sistemático para evaluar múltiples dimensiones y factores que influyen en la implementación. Compuesto por 5 dominios principales: Intervención: Características de la intervención (complejidad, calidad de la evidencia que la respalda y adaptabilidad a diferentes contextos). Individuos Internos: Características de los individuos que implementan la intervención (conocimiento y creencias sobre la intervención, autoeficacia y compromiso personal). Proceso de Implementación: Etapas y actividades clave del proceso de implementación (planificación, ejecución, reflexión y evaluación). Contexto Interno: Características de la organización (cultura organizativa, infraestructura y preparación para la implementación). Contexto Externo: Elementos externos que pueden afectar la implementación (políticas y presiones externas). Más información: https://cfirguide.org/ Theoretical Domains Framework (TDF): Basado en teorías de cambio de comportamiento, y empleado para identificar factores que afectan la práctica clínica y la implementación de políticas. Incluye 14 dominios que abarcan una variedad de constructos psicológicos y organizacionales: Conocimiento; Habilidades; Roles sociales y profesionales; Creencias sobre capacidades; Creencias sobre consecuencias; Motivación y metas; Memoria, atención y procesos de decisión; Ambiente social; Ambiente físico; Comportamiento pasado y hábitos; Emociones; Identidad profesional; Optimismo: Creencias sobre la necesidad y la urgencia de cambiar. Cada dominio agrupa constructos relacionados que explican cómo las creencias, la motivación, las habilidades y otros factores psicosociales pueden influir en el comportamiento de los profesionales y en la implementación efectiva de cambios. A diferencia del CFIR, el TDF se centra más directamente en los aspectos psicológicos que pueden influir en el comportamiento de los individuos. Más información. https://implementationscience.biomedcentral.com/articles/10.1186/1748-5908-7-37 |
Teorías de cambio de comportamiento psicológico: Teoría de la Acción Razonada: Propone que el comportamiento de una persona es determinado por su intención de realizar ese comportamiento, la cual es influenciada por sus actitudes personales hacia el comportamiento y por si las personas importantes para ellos piensan que deberían realizar ese comportamiento. Teoría del Comportamiento Planeado: Amplía la Teoría de la Acción Razonada al agregar el control percibido sobre el comportamiento, es decir, la percepción de la facilidad o dificultad de realizar el comportamiento. Teoría Cognitiva Social: Enfatiza el papel del aprendizaje observacional, las experiencias, la influencia de los modelos a seguir y la interacción entre el individuo y su entorno social en el cambio de comportamiento. Teoría del Comportamiento Interpersonal: Se centra en cómo los factores sociales y emocionales influyen en el comportamiento de una persona. Teorías de Procesos Cognitivos: Teoría del Continuo Cognitivo: Considera la toma de decisiones como un proceso que varía en un continuo desde procesos analíticos hasta procesos intuitivos. Teoría Novato-Experto: Describe cómo las personas avanzan desde un principiante sin experiencia hasta llegar a ser expertos en un campo a través de la adquisición de conocimiento y habilidades. Teorías a Nivel Colectivo y Organizacional: Teorías de Profesiones y Comunidades de Práctica: Se enfocan en cómo las normas y prácticas compartidas dentro de un grupo profesional o una comunidad de práctica influyen en el comportamiento y el cambio. Teorías de Redes Sociales y Capital Social: Estudian cómo las relaciones y conexiones entre individuos pueden facilitar o dificultar el cambio y la difusión de prácticas. Teorías Organizacionales: Abordan cómo la cultura, el clima, el liderazgo y el aprendizaje dentro de una organización afectan la implementación de cambios y nuevas prácticas. Teoría de la Difusión de Innovaciones: Se centra en cómo se propagan las innovaciones dentro de una comunidad o sociedad. Propone que la adopción de una innovación depende de sus características inherentes (ventaja relativa, compatibilidad, complejidad, posibilidad de ensayo y observabilidad) y el proceso de adopción puede ser facilitado por actores clave como líderes de opinión y agentes de cambio. |
Teoría COM-B: sostiene que el comportamiento es el resultado de la interacción entre: Capacidad, habilidad física y psicológica para actuar. Oportunidad, factores externos que permiten el comportamiento. Motivación, procesos cerebrales que dirigen el comportamiento. Para cambiar un comportamiento se deben abordar estos 3 componentes. Teoría del Proceso de Normalización: propone que para que una nueva intervención se incorpore de manera sostenible en la práctica, deben alinearse 4 elementos: Coherencia, entender la intervención. Participación Cognitiva, involucrarse en la intervención. Acción Colectiva, trabajar juntos para implementar la intervención. Monitorización Reflexivo, evaluar y entender cómo la intervención funciona en la práctica. |
RE-AIM es un acrónimo para: Reach (Alcance): Proporción del público objetivo que participa en la intervención. Effectiveness (Efectividad): Impacto de la intervención en resultados importantes, incluyendo los efectos no deseados. Adoption (Adopción): Grado en el que un programa es adoptado por las metas previstas, como organizaciones o prácticas de trabajo. Implementation (Implementación): Fidelidad de la implementación, incluye la consistencia y la calidad de la entrega del programa. Maintenance (Mantenimiento): la sostenibilidad de la intervención y sus efectos a lo largo del tiempo. Más información: https://re-aim.org/ PRECEDE-PROCEED se divide en 2 fases, cada una con varios pasos: PRECEDE (Predisposing, Reinforcing, and Enabling Constructs in Educational Diagnosis and Evaluation) se centra en la planificación. Consiste en una evaluación diagnóstica para identificar y comprender los factores que influyen en el comportamiento y el cambio ambiental. Se enfoca en factores predisponentes, reforzadores y posibilitadores que pueden afectar la salud y el comportamiento. PROCEED (Policy, Regulatory, and Organizational Constructs in Educational and Environmental Development) se centra en la implementación y evaluación de la intervención. Considera los elementos de política, regulación y construcción organizativa que pueden facilitar o dificultar la salud y el comportamiento en el ambiente educativo y ambiental. Más información: https://ctb.ku.edu/en/table-contents/overview/other-models-promoting-community-health-and-development/preceder-proceder/main |
Fuente: Adaptado del trabajo de Nilsen, P et.al34
Es evidente que no existe una única teoría que aborde de manera exhaustiva todos los componentes de la implementación; enfocarse en ciertos elementos puede resultar en una comprensión limitada. Por ello la integración de diversas teorías puede proporcionar una comprensión más holística, aunque esto puede conllevar a una visión sesgada por la ocultación de discrepancias importantes, tales como el debate entre el impacto de las creencias personales versus la cultura organizacional, o la pregunta de si un comportamiento está más dirigido por la reflexión o por la costumbre. Además, cada enfoque puede requerir métodos distintos, que dependen de diversas premisas epistemológicas y ontológicas. Para entender más los usos y aplicaciones de los MTM recomendamos la web interactiva de Rabin también disponible en: https://dissemination-implementation.org/tool/36.
Aplicación práctica de la Ciencia de la Diseminación e Implementación. Diseño o selección de estrategias de implementación
La aplicación de la CDI en APyC ha ganado relevancia en los últimos años, evidenciado por la aparición de agencias que promueven su uso a través de guías, herramientas e incluso formaciones. Por ejemplo, en Estados Unidos (EE.UU.), el National Institute of Health (NIH) impulsa el desarrollo y avance de la CDI a través de sus institutos y departamentos específicos https://prevention.nih.gov/research-priorities/dissemination-implementation37. El National Cancer Institute, con su área de CDI para el Control del Cáncer, ofrece formación y financiación, coordina redes nacionales de entidades específicas de cáncer para la CDI, y organiza encuentros anuales.
En el campo de la prevención clínica, entre otros ejemplos, el Libro Verde de la Royal Australian College of General Practitioners ayuda al profesional sanitario a poner en práctica las recomendaciones de cuidado preventivo de las guías, y contiene consejos sobre procesos prácticos, estrategias y herramientas para implementar las actividades preventivas38. Reúne evidencia, lecciones aprendidas de la literatura y de la vida real en general, y experiencias prácticas para que la implementación de las actividades preventivas sea lo más sencilla y eficaz posible en las consultas de medicina de familia. También, y de forma más próxima, el Programa de Actividades Preventivas y Promoción de la Salud PAPPS de semFYC está trabajando en el reto de implementar las actividades preventivas en la práctica clínica39.
En España, no hay un centro específico para la CDI a nivel nacional, aunque existe la Red de Investigación en Cronicidad, Atención Primaria y Prevención y Promoción de la Salud (RICAPPS https://www.ricapps.es/), financiada por el Instituto de Salud Carlos III. Esta red, que agrupa a 26 grupos de investigación de 12 comunidades autónomas, fomenta la investigación para transferir resultados a la práctica clínica y a organizaciones de servicios sanitarios, e incluye la CDI en sus líneas de trabajo. RICAPPS representa un avance significativo en la CDI, abarcando incluso proyectos internacionales.
A nivel regional, la Unidad de Investigación en Atención Primaria de Bizkaia e Instituto de Investigación Biobizkaia del Servicio Vasco de Salud-Osakidetza, cuenta con un grupo de investigación en CDI, centrado en diseñar y evaluar estrategias a medida de los determinantes de la práctica clínica, para facilitar la integración de intervenciones de probada eficacia o abandono de aquellas de escaso valor, en las condiciones rutinarias de APyC40. Este grupo, perteneciente a la RICAPPS, organizó en Bilbao la primera Conferencia Internacional en CDI en 2023 (https://www.basqueimplementationresearch.com). Adicionalmente, iniciativas como los cursos de verano de la Escuela de Salud Pública de Menorca en 2018 y 2019, y en Barcelona en 2023, organizados por el Instituto Catalán de Oncología (ICO) en colaboración con la Universidad de Texas (Houston), han contribuido a la introducción de la CDI en España. Y concretamente en el ámbito de la investigación de implementación, el mismo ICO coordina el proyecto europeo PIECES de desarrollo de una herramienta para facilitar la adaptación e implementación de intervenciones basadas en la evidencia en 15 países (www.pieces-project.eu).
Estas y otras iniciativas pioneras, financiadas frecuentemente por Fondos Europeos y/o nacionales, han dado como resultado publicaciones destacadas, recogidas en la tabla 2 que ilustra la aplicación de la CDI en la APyC a nivel estatal en los últimos años. En esta tabla se han seleccionado 5 publicaciones pertenecientes a 2 proyectos, EIRA41, 42 y PREDIAPS43, 44, 45, que han aplicado intervenciones en APyC a través de 2 modelos conceptuales (CFIR y RE-AIM) distintos.
Tabla 2.
Ejemplos de estudios de la Ciencia de Diseminación e Implementación realizados en España
| Estudio EIRA | Estudio PREDIAPS |
|---|---|
|
Intervención: Se compara una intervención compleja con la atención habitual para prevenir factores de riesgo (tabaquismo, dieta, actividad física) en adultos (45-75 años) que presentaban 2 o más factores de riesgo. La intervención, basada en el Modelo Transteórico y el marco de intervención breve de las «5A», se realiza en 26 centros de atención primaria en España durante 12 meses. Tipo de estudio de implementación: Hibrido II de Implementación. Analiza qué aspectos influyen en los resultados de implementación (estrategias) y evaluar cambios en el comportamiento (efectividad). Estrategia de implementación: La estrategia de implementación se basó en el «Marco Consolidado para la Investigación de Implementación» (CFIR) que identifica 5 constructos: 1) características de la intervención; 2) entorno externo; 3) entorno interno; 4) características de los individuos, y 5) el proceso de implementación en sí. Además, se realizó una: planificación, formación, financiación, re estructuración y gestión de calidad. A nivel de la implementación se evaluaron: Adecuación y aceptabilidad tempranas y final (encuesta previa al inicio y final de la intervención, grupos de discusión con profesionales y participantes). Adopción. Proporción de profesionales que expresan su voluntad de participar en el estudio sobre el total de profesionales potenciales antes del inicio de la intervención. Factibilidad. Cálculo de la tasa de participación, contratación y retención a los 12 meses posteriores a la intervención. Fidelidad: 1) modelo de entrevista motivacional (grabaciones de las sesiones con usuarios); 2) Intervención planificada (grado de cumplimiento de las actividades registradas), y 3) implementación (grado de cumplimiento de las estrategias de implementación). Costo del tiempo invertido en capacitación y reuniones organizativas para realizar la intervención. Penetración. La proporción de profesionales que han integrado la intervención en su práctica clínica habitual tras finalizar la intervención. Diseño del estudio: Estudio experimental con grupo intervención (GI) y control (GC). Resultados ¿Cómo cambió la práctica clínica gracias a la estrategia de implementación? ¿Cuál fue su impacto real? Efectividad: 15% de los participantes en el GI y 9% en el GC mostraron un cambio positivo en 2 o más conductas objetivo (más eficaz para dieta). Profesionales: adopción 49%, adecuación (temprana y final) moderada, y aceptabilidad temprana alta, pero final moderada. Participantes: aceptabilidad inicial y final alta, idoneidad moderada. Consentimiento (82%), reclutamiento (66%). Aceptación intervención 89,5% y tasa de finalización del 74,7%. Fidelidad: El enfoque individual para promover la actividad física tuvo la mayor fidelidad (52,2%) y el enfoque comunitario la más baja (19,1%). El porcentaje total de todos los enfoques con fidelidad ≥50% fue del 16,7%. Un total de 27 constructos CFIR surgieron en los grupos focales. Con 8 de ellos se distinguió entre implementación alta y baja, 5 de los cuales corresponden al dominio del entorno interno. Los resultados de la implementación fueron satisfactorios excepto por la fidelidad a la intervención planificada, que fue baja. Los contextos organizativos y estructurales de los centros demostraron ser determinantes importantes de la eficacia de la implementación. No hay información sobre la sostenibilidad en el tiempo de los resultados o sobre su generalización. Artículos: Zabaleta-del-Olmo et al.41, 42. |
Intervención: Se evalúa la efectividad de 2 procedimientos de implementación de un proceso colaborativo interprofesional facilitado, para optimizar la adherencia a las guías de práctica clínica para la prevención primaria de diabetes mellitus tipo 2 (DM2) y promocionar la promoción de hábitos saludables en pacientes pre-diabéticos. Realizado en 9 centros de APS del País Vasco, asignados aleatoriamente a uno de 2 grupos: un grupo aplicó la estrategia de implementación de forma global (Gl), promoviendo la cooperación de todos los profesionales sanitarios desde el principio, y el otro la realizó de forma secuencial (Sc), centrándose primero en las enfermeras, que posteriormente buscaron la cooperación pragmática de los médicos. La intervención se dirigía a adultos (≥30 años, con al menos un factor de riesgo y nivel de glucemia alterado). La intervención, se basaba en el marco conceptual de las «5A» y se buscaba un incremento de niveles de actividad física (AF) y de alimentación saludable (AS). Tipo de estudio de implementación: Hibrido II de Implementación. Analiza la fidelidad de la implementación (resultado de CID) y evaluar cambios en el comportamiento (efectividad). Estrategia de implementación: Se creó una comunidad de práctica interprofesional liderada por un líder local. Fases de la implementación: a) Promoción del liderazgo local (identificación, capacitación y apoyo) y desarrollo de programas de intervención clínica adaptados al contexto; b) capacitación técnica (intervención clínica y herramientas informáticas); c) planificación, modelado colaborativo del programa local, y d) monitorización, apoyo y facilitación. La evaluación de la implementación se realizó siguiendo el modelo RE-AIM: R –Alcance/cobertura del programa: 1) Cribado (porcentaje de pacientes diana en los que se sigue la guía clínica); 2) Prevención (porcentaje de pacientes diana asesorados), y 3) Propagación (porcentaje de pacientes asesorados que planean una mejora de hábitos). E – Efectividad eficacia/efectividad de la intervención: porcentaje de adquieren un nuevo hábito saludable (de AF o AS). A – Adopción, número de profesionales que realizan la intervención: no se evalúa. I – Implementación, grado en que se ejecutan los componentes de la intervención: porcentaje de pacientes asesorados, o con prevención o con un plan de mejora de hábitos 12 meses después de la intervención. M – Mantenimiento, fidelidad a los diversos elementos de las funciones o componentes clave de una intervención. Se evalúa mediante el marco de Dane y Dusenbury (que incluye adherencia, dosis, calidad de la prestación, capacidad de respuesta de los profesionales y diferenciación de programas). Diseño del estudio: Ensayo de implementación aleatorizado por conglomerados. Resultados ¿Cómo cambió la práctica clínica gracias a la estrategia de implementación? ¿Cuál fue su impacto real? Después de 12 meses, 3.273 pacientes elegibles con riesgo de diabetes tipo 2 habían asistido a su médico de familia al menos una vez. El 15% recibió un asesoramiento sobre estilo de vida saludable en ambos grupos de comparación. Tras 8 meses de la implementación, la proporción de pacientes a riesgo de DM2 que recibieron una prescripción personalizada de cambio de estilo de vida fue ligeramente superior y 2,3 veces más probable en los centros con una implementación secuencial que, en los de implementación global. La probabilidad de alcanzar los niveles recomendados de AF y AS fue 4 y 3 veces mayor tras la prescripción de un cambio en el estilo de vida que solo con la evaluación y el asesoramiento. El procedimiento de compromiso y ejecución de la estrategia de implementación no modifica el efecto de la prescripción de hábitos saludables. En general elevada fidelidad. Tasa inicial de colaboración de enfermeras fue mayor en Sc (93%) que Gl (67%). Tasa de exposición similar en Sc/Gl, pero mayor en enfermeras (86%) que médicos (75%). Los profesionales identificaron la mitad de las estrategias discretas planificadas y su calificación de la utilidad de las estrategias fue positiva, con pocas diferencias entre estrategias. No hay información sobre la sostenibilidad en el tiempo de los resultados o sobre su generalización. Artículos: Sánchez A, et al.43, 44, 45. |
Recomendaciones y conclusiones
La CDI ofrece un amplio espectro de aplicaciones prácticas en APyC. Sus contribuciones son valiosas en distintos niveles, desde la formulación de políticas sanitarias hasta la intervención clínica individual. El fin principal es siempre mejorar la calidad asistencial mediante la implementación sistemática y de amplio alcance de programas o intervenciones basados en la evidencia. Para lograrlo, es fundamental diseñar el proceso de implementación con un enfoque adecuado, seleccionar modelos teóricos óptimos, coordinar esfuerzos con agentes clave y adaptar las intervenciones al contexto, encontrando el equilibrio entre la contextualización y la generalización.
En España, aunque existen grupos e investigaciones que aplican la CDI en APyC, su desarrollo y aplicación aún están en fases iniciales. Es necesario fomentar esta disciplina, tomando como referencia instituciones como la ya mencionada área de CDI del National Institute of Health de EE. UU. A pesar de los avances recientes, persisten desafíos significativos en la formación de profesionales (especialmente a nivel de postgrado), la creación de departamentos en universidades, centros de investigación biomédica o en Agencias de Salud Pública. Las convocatorias públicas competitivas nacionales deberían ser sensibles a proyectos en CDI, como lo están siendo no solo en EE. UU sino en Europa, el programa Horizon Europe de la Comisión Europea o financiación también competitiva de entidades como la Unión Internacional Contra el Cáncer o la Global Alliance for Chronic Diseases. El contexto actual también brinda oportunidades para la CDI en APyC, como la integración de tecnologías digitales en la atención sanitaria, la evaluación de efectividad e implementación de programas preventivos, la colaboración interdisciplinaria y la formación de redes de aprendizaje.
La CDI es clave para mejorar la implementación de prácticas valiosas en APyC, especialmente relevante en contextos como el español, donde la evaluación suele ser un aspecto a mejorar. Las Agencias de Salud Pública deben incluir en sus objetivos no solo la implementación de intervenciones eficaces, sino también el diseño de modelos sostenibles que se automejoren. En este proceso, sin duda alguna, la CDI aporta un valor añadido, facilitando la planificación y evaluación.
Financiación
Este trabajo no cuenta con financiación. No obstante, el Grupo de Investigación en Control del Tabaco recibe financiación del Departament d’Universitats i Recerca del Govern de Catalunya [2021SGR00906]. Además, se agradece al Programa CERCA de la Generalitat de Catalunya por el apoyo institucional a IDIBELL.
Conflicto de intereses
Los autores no tienen ningún conflicto de intereses.
Agradecimientos
Los autores agradecen a Laura Perdigero su ayuda en editar y crear las figuras de este trabajo y en revisar el texto completo para su comprensión.
Bibliografia
- 1.Brownson R.C., Colditz G.A., Proctor E.K. Oxford University Press; Oxford: 2012. Dissemination and Implementation Research in Health: Translating Science to Practice. [Google Scholar]
- 2.Zullig L.L., Drake C., Check D.K., Brunkert T., Deschodt M., Olson M.(Skip)., et al. Embedding implementation science in the research pipeline. Transl Behav Med. 2023 doi: 10.1093/tbm/ibad050. ibad050. [DOI] [PubMed] [Google Scholar]
- 3.Morris Z.S., wooding S., Grant J. The answer is 17 years, what is the question: Understanding time lags in translational research. J R Soc Med. 2011;104:510–520. doi: 10.1258/jrsm.2011.110180. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.Pereira V.C., Silva S.N., Carvalho V.K.S., Zanghelini F., Barreto J.O.M. Strategies for the implementation of clinical practice guidelines in public health: An overview of systematic reviews. Health Res Policy Syst. 2022;20:13. doi: 10.1186/s12961-022-00815-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Woolf S.H. The Meaning of Translational Research and Why It Matters. JAMA. 2008;299:211–213. doi: 10.1001/jama.2007.26. [DOI] [PubMed] [Google Scholar]
- 6.Añel Rodríguez R.M., Astier Peña M.P., Coll Benejam T. Why is it increasingly difficult to “do the right thing” and to “stop doing the wrong thin”? Strategies for reversing low-value practices. Aten Primaria. 2023;55 doi: 10.1016/j.aprim.2023.102630. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Bazemore A., Neale A.V., Lupo P., Seehusen D. Advancing the science of implementation in primary health care. J Am Board Fam Med. 2018;31:307–311. doi: 10.3122/jabfm.2018.03.180091. [DOI] [PubMed] [Google Scholar]
- 8.Erismann S., Pesantes M.A., Beran D., Leuenberger A., Farnham A., Berger Gonzalez de White M., et al. How to bring research evidence into policy? Synthesizing strategies of five research projects in low-and middle-income countries. Health Res Policy Syst. 2021;19 doi: 10.1186/s12961-020-00646-1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Prathivadi P., Buckingham P., Chakraborty S., Hawes L., Saha S.K., Barton C., et al. Implementation science: An introduction for primary care. Fam Pract. 2022;39:219–221. doi: 10.1093/fampra/cmab125. [DOI] [PubMed] [Google Scholar]
- 10.Edelman E.J., Tetrault J.M. Unhealthy Alcohol Use in Primary Care - The Elephant in the Examination Room. JAMA Intern Med. 2019;179:9–10. doi: 10.1001/jamainternmed.2018.6125. [DOI] [PubMed] [Google Scholar]
- 11.Schultes M.T., Aijaz M., Klug J., Fixsen D.L. Competences for implementation science: What trainees need to learn and where they learn it. Adv Health Sci Educ Theory Pract. 2021;26:19–35. doi: 10.1007/s10459-020-09969-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Tabak R.G., Padek M.M., Kerner J.F., Stange K.C., Proctor E.K., Dobbins M.J., et al. Dissemination and Implementation Science Training Needs: Insights From Practitioners and Researchers. Am J Prev Med. 2017;52:S322–S329. doi: 10.1016/j.amepre.2016.10.005. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Bauer M.S., Damschroder L., Hagedorn H., Smith J., Kilbourne A.M. An introduction to implementation science for the non-specialist. BMC Psychol. 2015;3:32. doi: 10.1186/s40359-015-0089-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Shelton R.C., Lee M., Brotzman L.E., Wolfenden L., Nathan N., Wainberg M.L. What Is Dissemination and Implementation Science?: An Introduction and Opportunities to Advance Behavioral Medicine and Public Health Globally. Int J Behav Med. 2020;27:3–20. doi: 10.1007/s12529-020-09848-x. [DOI] [PubMed] [Google Scholar]
- 15.Eccles M.P., Mittman B.S. Welcome to implementation science. Implement Sci. 2006;1 [Google Scholar]
- 16.Wang Y., Wong E.L.-Y., Nilsen P., Chung V.C., Tian Y., Yeoh E.-K. A scoping review of implementation science theories, models, and frameworks — an appraisal of purpose, characteristics, usability, applicability, and testability. Implement Sci. 2023;18:43. doi: 10.1186/s13012-023-01296-x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.U.S. Department of Health & Human Services, National Institutes of Health. Implementation Science at a Glance. A Guide for Cancer Control Practitioners. EE.UU.: National Cancer Institute. 2019. p. 54.
- 18.Bauer M.S., Kirchner J.A. Implementation science: What is it and why should I care? Psychiatry Res. 2020;283:112376. doi: 10.1016/j.psychres.2019.04.025. [DOI] [PubMed] [Google Scholar]
- 19.Rabin B.A., Brownson R.C., Haire-Joshu D., Kreuter M.W., Weaver N.L. A Glossary for Dissemination and Implementation Research in Health. J Public Health Manag Pract. 2008;14:117–123. doi: 10.1097/01.PHH.0000311888.06252.bb. [DOI] [PubMed] [Google Scholar]
- 20.Glasgow R.E., Vinson C., Chambers D., Khoury M.J., Kaplan R.M., Hunter C. National Institutes of Health Approaches to Dissemination and Implementation Science: Current and Future Directions. Am J Public Health. 2012;102:1274–1281. doi: 10.2105/AJPH.2012.300755. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Westerlund A., Sundberg L., Nilsen P. Implementation of Implementation Science Knowledge: The Research-Practice Gap Paradox. Worldviews Evid Based Nurs. 2019;16:332–334. doi: 10.1111/wvn.12403. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Harvey G., Rycroft-Malone J., Seers K., Wilson P., Cassidy C., Embrett M., et al. Connecting the science and practice of implementation – applying the lens of context to inform study design in implementation research. Front Health Serv. 2023;3:1162762. doi: 10.3389/frhs.2023.1162762. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Zullig L.L., Drake C., Check D.K., Brunkert T., Deschodt M., Olson M.S., et al. Embedding implementation science in the research pipeline. Transl Behav Med. 2024;14:73–79. doi: 10.1093/tbm/ibad050. [DOI] [PubMed] [Google Scholar]
- 24.Powell B.J., Waltz T.J., Chinman M.J., Damschroder L.J., Smith J.L., Matthieu M.M., et al. A refined compilation of implementation strategies: Results from the Expert Recommendations for Implementing Change (ERIC) project. Implement Sci. 2015;10:21. doi: 10.1186/s13012-015-0209-1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Waltz T.J., Powell B.J., Matthieu M.M., Damschroder L.J., Chinman M.J., Smith J.L., et al. Use of concept mapping to characterize relationships among implementation strategies and assess their feasibility and importance: Results from the Expert Recommendations for Implementing Change (ERIC) study. Implement Sci. 2015;10:109. doi: 10.1186/s13012-015-0295-0. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Proctor E., Silmere H., Raghavan R., Hovmand P., Aarons G., Bunger A., et al. Outcomes for implementation research: Conceptual distinctions, measurement challenges, and research agenda. Adm Policy Ment Health. 2011;38:65–76. doi: 10.1007/s10488-010-0319-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Birken S.A., Powell B.J., Shea C.M., Haines E.R., Alexis Kirk M., Leeman J., et al. Criteria for selecting implementation science theories and frameworks: Results from an international survey. Implement Sci. 2017;12:14. doi: 10.1186/s13012-017-0656-y. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28.Peters D.H., Adam T., Alonge O., Agyepong I.A., Tran N. Republished research: Implementation research: What it is and how to do it. Br J Sports Med. 2014;48:731. doi: 10.1136/bmj.f6753. [DOI] [PubMed] [Google Scholar]
- 29.The QUERI Roadmap for Implementation and Quality Improvement RESOURCE GUIDE [consultado 09 Sept 2024]. Disponible en: https://www.queri.research.va.gov/tools/QUERI-Implementation-Roadmap-Guide.pdf
- 30.Lane-Fall M.B., Curran G.M., Beidas R.S. Scoping implementation science for the beginner: Locating yourself on the «subway line» of translational research. BMC Med Res Methodol. 2019;19:133. doi: 10.1186/s12874-019-0783-z. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Productos y Herramientas. 2023 [consultado 02 Oct 2023]. Disponible en: https://www.basqueimplemenationresearch.com
- 32.Simpson K.M., Porter K., McConnell E.S., Colón-Emeric C., Daily K.A., Stalzer A., et al. Tool for evaluating research implementation challenges: A sense-making protocol for addressing implementation challenges in complex research settings. Implement Sci. 2013;8:2. doi: 10.1186/1748-5908-8-2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.National Cancer Institute. Implementation Science Infographic National Cancer Institute. 2023 [consultado 03 Oct 2023]. Disponible en: https://www.cancer.gov/research/implementation-science-infographic
- 34.Nilsen P. Making sense of implementation theories, models and frameworks. Implement Sci. 2015;10:50–53. doi: 10.1186/s13012-015-0242-0. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 35.Miller W.L., Rubinstein E.B., Howard J., Crabtree B.F. Shifting implementation science theory to empower primary care practices. Ann Fam Med. 2019;17:250–256. doi: 10.1370/afm.2353. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Univerisity of Colorado Denver. Dissemination & Implementation n Models in Health. 2023 [consultado 02 Oct 2023]. Disponible en: https://dissemination-implemenation.org
- 37.National Institutes of Health. Dissemination & Implemeantation (D&I) Research 2023.
- 38.Royal Australian College of General Practitioners. Putting prevention into practice: Guidelines for the implementation of prevention in the general practice setting. s. f.
- 39.Camarelles Guillem F. Putting prevention into practice. Aten Primaria. 2022;54 doi: 10.1016/j.aprim.2022.102415. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 40.Llarena M., Rogers H.L., Macia P., Pablo S., Gonzalez- Saenz de Tejada M., Montejo M., et al. Validity and reliability of the transculturally adapted Spanish version of the Implementation Leadership Scale (ILS) Implement Sci Commun. 2023;4:112. doi: 10.1186/s43058-023-00495-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 41.Zabaleta-del-Olmo E., Casajuana-Closas M., López-Jiménez T., Pombo H., Pons-Vigués M., Pujol-Ribera E., et al. Multiple health behaviour change primary care intervention for smoking cessation, physical activity and healthy diet in adults 45 to 75 years old (EIRA study): A hybrid effectiveness-implementation cluster randomised trial. BMC Public Health. 2021;21:2208. doi: 10.1186/s12889-021-11982-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 42.Zabaleta-Del-Olmo E., Pombo H., Pons-Vigués M., Casajuana-Closas M., Pujol-Ribera E., López-Jiménez T., et al. Complex multiple risk intervention to promote healthy behaviours in people between 45 to 75 years attended in primary health care (EIRA study): Study protocol for a hybrid trial. BMC Public Health. 2018;18:874. doi: 10.1186/s12889-018-5805-y. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.Sanchez A., Pablo S., Garcia-Alvarez A., Dominguez S., Grandes G., Bengoetxea A., et al. Effectiveness of two procedures for deploying a facilitated collaborative modeling implementation strategy—the PVS-PREDIAPS strategy—to optimize type 2 diabetes prevention in primary care: The PREDIAPS cluster randomized hybrid type II implementation trial. Implement Sci. 2021;16:58. doi: 10.1186/s13012-021-01127-x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 44.Sanchez A., Grandes G., Pablo S., Espinosa M., Torres A., García-Alvarez A. Engaging primary care professionals in collaborative processes for optimising type 2 diabetes prevention practice: The PREDIAPS cluster randomised type II hybrid implementation trial. Implement Sci. 2018;13:94. doi: 10.1186/s13012-018-0783-0. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 45.Sánchez A., Rogers H.L., Pablo S., García E., Rodríguez I., Flores Ma.A., et al. Fidelity evaluation of the compared procedures for conducting the PVS-PREDIAPS implementation strategy to optimize diabetes prevention in primary care. BMC Fam Pract. 2021;22:34. doi: 10.1186/s12875-021-01378-z. [DOI] [PMC free article] [PubMed] [Google Scholar]