L’anaphylaxie est un trouble médical grave et aigu au potentiel fatal causé par la libération systémique de médiateurs des mastocytes et des basophiles, souvent en réponse à un allergène (1,2). On estime que l’incidence des patients atteints d’anaphylaxie qui se présentent au département d’urgence (DU) est de un à quatre cas sur 1 000 visites au DU (0,1 % à 0,4 %) (3–5). On finit par déterminer l’élément déclencheur de la réaction anaphylactique dans seulement le tiers de ces présentations. Un aliment est le déclencheur le plus courant, suivi de près par les piqûres d’hyménoptères (abeille ou guêpe) et les médicaments (6). Lorsqu’un aliment est un déclencheur, les arachides, les noix, les poissons, le lait, les œufs et les fruits de mer (p. ex., crevettes, homard, crabe, pétoncles et huîtres) sont les produits les plus impliqués dans les réactions fatales ou quasi-fatales (7,8).
Même si les signes et symptômes cliniques peuvent toucher des systèmes multiorganiques (tableau 1), des manifestations cutanées comme l’urticaire, le prurit, l’œdème de Quincke et les bouffées vasomotrices ont tendance à se manifester chez la majorité des enfants (80 % à 90 %) ayant une anaphylaxie. Parmi les symptômes les plus inquiétants, l’atteinte respiratoire semble prédominer, de 60 % à 70 % des enfants anaphylactiques étant touchés. L’atteinte cardiovasculaire est plus rare, puisque de 10 % à 30 % des enfants anaphylactiquesmanifestentdessignesdetroublescardiovasculaires, y compris les étourdissements, l’hypotension et la syncope (2,3).
TABLEAU 1.
Les signes et symptômes d’anaphylaxie
| Système | Signes et symptômes |
|---|---|
| Système général/SNC | Agitation, irritabilité, somnolence, léthargie, baisse du niveau de conscience |
| Peau | Urticaire, prurit, œdème de Quincke, bouffées vasomotrices |
| Voies respiratoires supérieures | Stridor, raucité, œdème oropharyngé ou laryngé, œdème uvulaire, enflure des lèvres ou de la langue, éternuements, rhinorrhée, obstruction des voies aériennes supérieures |
| Voies respiratoires inférieures | Toux, dyspnée, bronchospasme, tachypnée, arrêt respiratoire |
| Système cardiovasculaire | Tachycardie, hypotension, étourdissements, syncope, arythmies, diaphorèse, pâleur, cyanose, arrêt cardiaque |
| Système gastro-intestinal | Nausées, vomissements, diarrhée, douleurs abdominales |
SNC Système nerveux central
DÉFINITION
En juillet 2005, un groupe d’experts en allergie et en immunologie s’est réuni au Second Symposium on the Definition and Management of Anaphylaxis (1). Ce groupe a défini l’anaphylaxie comme une réaction allergique grave d’apparition rapide et au potentiel fatal. Il a également publié une série de trois critères cliniques pour diagnostiquer l’anaphylaxie, exposés au tableau 2. Le premier critère clinique, qui décrit l’apparition aiguë de la maladie et les manifestations cutanées, devrait s’appliquer à la majorité des cas d’anaphylaxie, puisque jusqu’à 80 % à 90 % des enfants souffrent d’une certaine atteinte cutanée. Toutefois, même si l’atteinte cutanée est généralement la première manifestation d’anaphylaxie, et la plus courante, l’absence de signes cutanés à la présentation ne permet pas d’en écarter le diagnostic. Les deux derniers critères tiennent compte des caractéristiques cliniques des patients ayant des antécédents connus d’allergie et une exposition à un allergène probable ou connu.
TABLEAU 2.
Critères cliniques pour diagnostiquer l’anaphylaxie
| Une anaphylaxie est fort probable lorsque l’un des trois critères suivants est respecté : |
|---|
|
Adaptation et traduction autorisées de la référence 1.
Une tension artérielle (TA) systolique basse pour l’enfant se définit comme étant inférieure à 70 mmHg chez le nourrisson de un mois à un an, inférieure à (70 mmHg + [2 × âge]) chez l’enfant de un à dix ans, et inférieure à 90 mmHg chez celui de 11 à 17 ans. DEP débit expiratoire de pointe
LES PREMIERS SOINS DANS LA COLLECTIVITÉ
Lorsqu’elle est disponible, tous les enfants présentant des signes et symptômes évocateurs d’anaphylaxie devraient se faire administrer immédiatement de l’adrénaline (épinéphrine) auto-injectable sous forme de dose intramusculaire (IM) avant leur arrivée à l’hôpital. Que de l’adrénaline soit administrée ou non, les parents devraient voir immédiatement un médecin au DU le plus près s’ils sont inquiets. L’adrénaline auto-injectable n’est offerte qu’en deux doses, auprès de deux fabricants différents : 0,15 mg (EpiPen Jr; King Pharmaceuticals Canada Inc) et 0,3 mg (EpiPen), ou Twinject (Paladin Labs Inc, Canada), offerte également en doses de 0,15 mg ou de 0,3 mg, mais qui dispense deux fois la même dose dans un même dispositif (une dose automatique et une dose manuelle). Puisqu’il est recommandé d’administrer une dose d’adrénaline de 0,01 mg/kg, ces deux doses s’appliquent surtout aux enfants de 15 kg ou 30 kg.
Selon les recommandations actuelles, les patients qui pèsent de 10 kg à 25 kg devraient se faire prescrire l’EpiPen Jr ou la faible dose de Twinject (0,15 mg), tandis que ceux qui pèsent plus de 25 kg devraient se faire prescrire l’EpiPen ou la forte dose de Twinject (0,3 mg) (9,10). Dans le cas des patients de moins de 10 kg, les médecins et les familles devront soupeser les avantages et les risques d’administrer l’adrénaline par seringue après qu’un membre de la famille la prélève dans de petites fioles. Il est démontré que cette méthode peut être entachée d’erreurs et de retards, et les membres de la famille doivent être entièrement compétents avant de la choisir (11).
À la prescription d’adrénaline auto-injectable, il faut enseigner aux parents et aux enfants à l’administrer lorsque les symptômes se déclarent après une exposition connue à un élément déclencheur qui a déjà suscité une réaction anaphylactique. Ces situations incluent, par exemple, l’administration d’adrénaline en cas d’urticaire isolée chez un enfant qui a déjà souffert d’anaphylaxie après l’exposition au même allergène. Une administration rapide est également indiquée pour traiter les symptômes respiratoires ou cardiovasculaires d’anaphylaxie, même s’il peut être difficile pour les parents de déterminer la nécessité de l’administrer dans une telle situation. En général, les médecins devraient opter pour la prudence et recommander que les parents et les patients injectent l’adrénaline rapidement plutôt qu’attendre l’évolution et l’aggravation des symptômes (11).
LA PRISE EN CHARGE AIGUË DE L’ANAPHYLAXIE À L’HÔPITAL
La prise en charge initiale du patient pédiatrique chez qui on craint une réaction anaphylactique devrait inclure une évaluation rapide et approfondie des voies aériennes, de la respiration et de la circulation, accompagnée de l’administration immédiate et conjointe d’adrénaline par voie intramusculaire (IM). Chez les patients présentant des signes d’obstruction des voies aériennes supérieures (stridor, langue enflée ou œdème uvulaire) ou de détresse respiratoire marquée, il est essentiel de se préparer rapidement à une prise en charge sécuritaire des voies aériennes (12). Puisque l’intubation peut être difficile à exécuter lorsque les voies aériennes sont enflées et obstruées, il faut demander le soutien supplémentaire d’un spécialiste de l’inhalothérapie, de l’anesthésie ou de l’otorhinolaryngologie lorsqu’il est disponible. Les membres de l’équipe doivent bien soupeser ensemble les avantages et les risques d’une séquence rapide d’intubation et, dans l’idéal, le matériel chirurgical d’urgence pour ouvrir les voies aériennes doit se trouver au chevet du patient, prêt à être utilisé, au besoin.
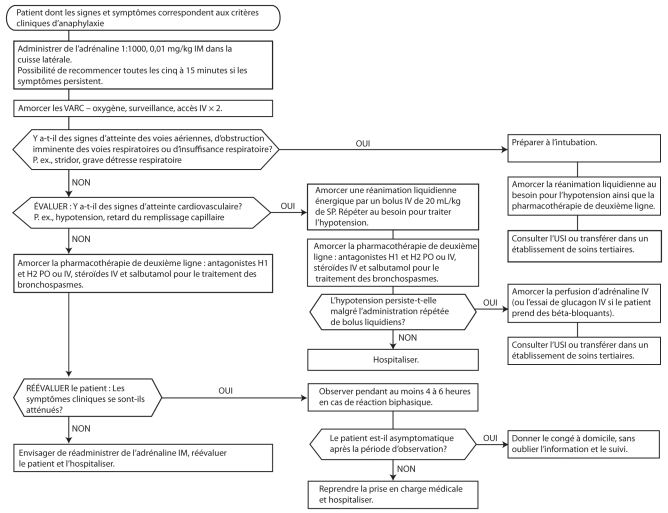
Tous les patients ayant des signes et symptômes d’anaphylaxie devraient se faire administrer rapidement de l’adrénaline par voie IM. Il ne faut pas reporter cette administration pour tenter d’établir un accès intraveineux (IV). Les patients chez qui on craint une anaphylaxie devraient recevoir de l’oxygène d’appoint et être placés sous surveillance cardiorespiratoire complète. L’administration d’oxygène aux patients qui présentent des symptômes respiratoires devrait être titrée de manière à optimiser la saturation en oxygène. Étant donné la perméabilité vasculaire accrue liée à l’anaphylaxie, on peut perdre jusqu’à 35 % du volume sanguin circulant pendant les dix premières minutes (1). C’est pourquoi il faut insérer deux lignes intraveineuses de gros calibre à tous les patients anaphylactiques. Il faut installer une aiguille intraosseuse s’il est impossible d’obtenir un accès IV et si le patient est peu perfusé et hypotensif. Les patients qui présentent une atteinte cardiovasculaire (tachycardie, hypotension ou retard du remplissage capillaire) devraient recevoir une réanimation liquidienne énergique au moyen de bolus de soluté physiologique de 20 mL/kg. Il faut répéter cette intervention selon les besoins afin d’assurer la stabilité cardiovasculaire. Idéalement, les patients doivent être couchés sur le dos ou en position de Trendelenburg, ce qui optimise le retour veineux au cœur et prévient l’accumulation de sang dans les membres inférieurs (13). La réévaluation continue des signes vitaux et de l’état du patient pendant la prise en charge contribue à déterminer s’il est nécessaire de procéder à une intubation, d’administrer plus de liquides ou, peut-être, d’amorcer un soutien inotrope. Voir la figure 1 pour connaître la démarche de prise en charge médicale de l’anaphylaxie.
Figure 1.
Démarche de prise en charge médicale de l’anaphylaxie. VARC voies aériennes, respiration et circulation; USI unité de soins intensifs; IM intramusculaire; IV intraveineux; SP soluté physiologique; PO voie orale
LA PRISE EN CHARGE PHARMACOLOGIQUE
Il existe plusieurs médicaments pour traiter l’anaphylaxie, mais l’adrénaline demeure le traitement de choix. Il faut l’administrer immédiatement à tout patient qui respecte les critères cliniques d’anaphylaxie.Lesautresmédicaments,soitlesantihistaminiques H1 et H2, les corticoïdes et les médicaments en aérosol, jouent un rôle moins important et sont considérés comme des médicaments de deuxième choix pour la prise en charge de l’anaphylaxie (tableau 3).
TABLEAU 3.
Prise en charge pharmacologique de l’anaphylaxie
| Médicament et voie d’administration | Fréquence d’administration | Dose pédiatrique (dose maximale) |
|---|---|---|
| Adrénaline (1:1000) IM | Immédiatement, puis toutes les 5 à 15 minutes au besoin | 0,01 mg/kg (0,5 mg) |
| Cétirizine PO | Une seule dose quotidienne | 6 mois à <2 ans : 2,5 mg OD 2 à 5 ans : 2,5 mg à 5 mg OD >5 ans : 5 mg à 10 mg OD |
| Diphenhydramine IM ou IV | Toutes les 4 à 6 heures au besoin pour les manifestations cutanées | 1 mg/kg/dose (50 mg) |
| Ranitidine PO ou IV | Toutes les 8 heures au besoin pour les manifestations cutanées | 1 mg/kg/dose (50 mg) |
| Corticoïdes : prednisone PO ou méthylprednisolone IV | Toutes les 6 heures au besoin | 1 mg/kg PO (75 mg) ou 1 mg/kg IV (125 mg) |
| Salbutamol | Toutes les 20 minutes ou continue pour les symptômes respiratoires (respiration sifflante ou essoufflement) | 5 à 10 bouffées par ID ou 2,5 mg à 5 mg par nébulisation |
| Adrénaline en nébulisation (1:1000) | Toutes les 20 minutes à 1 heure pour les symptômes d’obstruction des voies respiratoires supérieures (stridor) | 2,5 mL à 5 mL par nébulisation |
| Adrénaline IV (perfusion) | Perfusion continue pour l’hypotension – titrer selon l’effet | 0,1 μg/kg/min à 1 μg/kg/min (maximum 10 μg/min) |
| Glucagon IV | Bolus suivi d’une perfusion continue – titrer selon l’effet | Bolus de 20 μg/kg à 30 μg/kg (maximum 1 mg), puis perfusion à 5 μg/min à 15 μg/min |
IM intramusculaire; IV intraveineux; ID inhalateur-doseur; OD une fois par jour; PO par voie orale
L’adrénaline
L’adrénaline est un sympathomimétique à action directe dont les diverses propriétés contribuent à renverser les effets physiopathologiques de l’anaphylaxie. Les actions alpha-adrénergiques de l’adrénaline accroissent la résistance vasculaire périphérique et suppriment la vasodilatation périphérique tout en réduisant l’œdème de Quincke et l’urticaire. Les béta1-adrénergiques ont des effets chronotropes et inotropes positifs sur le cœur, tandis que les béta2-adrénergiques provoquent une bronchodilatation et une réduction de la libération des médiateurs inflammatoires par les mastocytes et les basophiles (12). Ensemble, ces effets contribuent à renverser le processus anaphylactique et à améliorer successivement les effets cutanés, respiratoires et cardiovasculaires.
Il faut administrer l’adrénaline 1:1000 par voie IM dans la cuisse antérolatérale à une dose de 0,01 mg/kg (dose maximale totale de 0,5 mg), et en réadministrer une nouvelle dose toutes les cinq à 15 minutes selon la réponse du patient aux doses précédentes (2). L’administration d’adrénaline par voie IM dans la cuisse favorise de plus fortes concentrations plasmatiques de pointe que l’injection IM ou sous-cutanée (SC) dans le bras (14). De plus, on obtient une concentration plasmatique de pointe beaucoup plus vite après l’injection par voie IM dans la cuisse plutôt que par voie SC dans la région deltoïde (15). La vasoconstriction locale causée par l’injection SC peut inhiber l’absorption au foyer d’injection. C’est pourquoi l’injection d’adrénaline par voie IM dans la cuisse latérale antérieure est la voie d’injection favorisée en cas d’anaphylaxie. Certains patients dont les symptômes persistent peuvent avoir besoin de doses répétées d’adrénaline. Il faut prendre la décision d’administrer une dose répétée d’adrénaline sur une base individuelle et surveiller attentivement la réponse au traitement par une réévaluation fréquente des signes vitaux et de l’état clinique du patient.
Les antihistaminiques H1 et H2
Même si les antihistaminiques oraux sont considérés comme le pilier thérapeutique des réactions allergiques mineures, leur action lente et leur effet limité sur les symptômes en font des agents de deuxième choix pour traiter l’anaphylaxie (16–18). Ils ne conviennent pas au traitement de premier choix et ne devraient jamais remplacer l’adrénaline par voie IM. Malheureusement, il n’existe pas d’essais cliniques aléatoires et contrôlés contre placebo sur les antihistaminiques pour traiter l’anaphylaxie. Cependant, étant donné leurs bienfaits démontrés en cas de réactions allergiques localisées comme l’urticaire, on peut administrer des antagonistes H1, tels que la cétirizine ou la diphenhydramine, pour soulager les symptômes cutanés de l’anaphylaxie (p. ex., urticaire, prurit et œdème de Quincke). Les antagonistes H1 n’ont pas d’effet sur les symptômes respiratoires, gastro-intestinaux ou cardiovasculaires de l’anaphylaxie. Si le patient ne vomit pas, il faut privilégier la cétirizine, car elle agit plus rapidement que la diphenhydramine et a des effets beaucoup moins sédatifs. Les antagonistes H2, tels que la raniditine, peuvent être administrés conjointement avec des antagonistes H1, car leur effet combiné est supérieur à celui des antagonistes H1 seuls pour traiter les manifestations cutanées (19,20). Il faut administrer la cétirizine par voie orale, à une dose adaptée au poids (tableau 3). Chez l’enfant qui vomit, on peut administrer la diphenhydramine à une dose IV ou IM de 1 mg/kg/dose, pour une dose maximale de 50 mg. La ranitidine doit être administrée à une dose orale ou IV de 1 mg/kg/dose, également pour une dose maximale de 50 mg.
Les corticoïdes
Les corticoïdes font partie intégrante du traitement de plusieurs maladies liées aux allergies, y compris l’asthme et la rhinite allergique. Cependant, aucun essai aléatoire et contrôlé n’en a démontré les bienfaits pour traiter l’anaphylaxie. Malgré tout, la plupart des experts recommandent encore une corticothérapie, sachant qu’il faut de quatre à six heures avant qu’ils agissent et qu’ils seront peu avantageux pendant la phase aiguë de prise en charge (1,2). Lorsqu’elle est demandée, la prednisone par voie orale peut être administrée à une dose de 1 mg/kg (dose unique maximale de 75 mg) ou, en cas de réactions plus grave, on peut administrer de la méthylprednisolone à une dose de 1 mg/kg IV (dose unique maximale de 125 mg).
Les médicaments en aérosol
Les enfants qui présentent un bronchospasme et une respiration sifflante ou qui ont des antécédents d’asthme peuvent profiter de salbutamol en aérosol dans le cadre de leur traitement contre l’anaphylaxie. Il faut administrer de cinq à dix bouffées de salbumatol au moyen d’un inhalateur-doseur et le faire toutes les 20 minutes ou de façon continue jusqu’à ce que les symptômes de respiration sifflante ou de détresse respiratoire s’atténuent (1,2,6). Aux nourrissons et aux enfants incapables d’utiliser les inhalateurs-doseurs avec efficacité, on peut administrer de 2,5 mg à 5 mg de salbutamol par dose en nébulisation. Les enfants qui présentent un stridor peuvent être quelque peu soulagés par de l’adrénaline en aérosol, mais aucune étude n’a démontré l’efficacité clinique de l’adrénaline administrée par cette voie pour traiter l’obstruction des voies aériennes supérieures induite par anaphylaxie. De toute évidence, l’adrénaline par voie IM demeure le traitement de première ligne contre les symptômes d’obstruction des voies aériennes supérieures ou inférieures attribuables à l’anaphylaxie, le salbutamol et l’adrénaline en aérosol jouant davantage un rôle de soutien.
LES SOINS APRÈS LA RÉANIMATION
L’adrénaline IV
Certains patients qui souffrent d’un grave choc anaphylactique peuvent présenter une hypotension persistante malgré une réanimationliquidienneénergiqueetdesdosesrépétéesd’adrénaline par voie IM. En fait, l’administration répétée d’adrénaline par voie IM ne comporte pas d’avantage démontré pour améliorer une hypotension persistante liée à l’anaphylaxie (13). Il faudrait plutôt amorcer chez ces patients une perfusion d’adrénaline à une dose de 0,1 μg/kg/min à 1 μg/kg/min (maximum de 10 μg/min), en titrant graduellement la perfusion pour produire une tension artérielle normale.
Les perfusions titrées d’adrénaline IV semblent assurer une amélioration plus soutenue de la tension artérielle, tandis que des bolus intermittents d’adrénaline IV ont peut-être un effet immédiat mais souvent de courte durée, accompagnés d’un risque concomitant d’arythmie cardiaque induite s’ils sont administrés trop rapidement (13,21).
Le glucagon
Les patients qui prennent régulièrement des béta-bloquants et qui font un choc anaphylactique peuvent présenter une hypotension persistante malgré l’administration d’adrénaline. On peut alors administrer du glucacon, qui active l’adénylate cyclase indépendamment du béta-récepteur, dans une tentative pour renverser les effets cardiovasculaires de l’anaphylaxie (1). Il faut administrer le glucagon à une dose de 20 μg/kg à 30 μg/kg IV répartie sur cinq minutes (dose maximale de 1 mg), suivi d’une perfusion de glucagon à un débit de 5 μg/min à 15 μg/min, titrée selon l’effet.
LA PÉRIODE D’OBSERVATION ET LA PRISE EN CHARGE SÉLECTIONNÉE
Les réactions biphasiques, définies comme une récurrence des symptômes anaphylactiques après la résolution initiale, peuvent se produire entre une et 72 heures après la première apparition des symptômes (22–25). De 5 % à 20 % des patients anaphylactiques subissent une réaction biphasique, la réaction étant assez importante chez 3 % des enfants pour nécessiter de l’oxygène, des vasopresseurs, une intubation, la reprise de l’administration d’adrénaline ou des traitements imprévus aux bronchodilatateurs (21). Même si les chercheurs n’ont validé aucuns prédicteurs cliniques des réactions biphasiques, certaines études indiquent que les réactions biphasiques sont plus susceptibles de se produire chez les patients dont l’administration d’adrénaline a été retardée, qui avaient besoin de plus d’une dose d’adrénaline ou qui présentaient des symptômes initiaux plus graves (22–25).
Puisque la plupart des réactions biphasiques se produisent dans les quatre à six heures suivant la première apparition des symptômes, il serait raisonnable de garder le patient anaphylactique en observation pendant quatre à six heures. Le médecin devrait toutefois savoir que les symptômes peuvent se manifester de nouveau jusqu’à 72 heures après la présentation initiale et conseiller aux parents de surveiller une telle récurrence (23). En milieu rural, où les distances pour obtenir des soins médicaux sont plus grandes, il peut être raisonnable de maintenir les patients en observation plus longtemps (p. ex., 12 heures) ou de les hospitaliser pour la nuit. Les patients qui ont besoin de doses répétées d’adrénaline, qui se présentent avec des symptômes initiaux plus graves (p. ex., hypotension, grave détresse respiratoire) ou qui subissent une réaction biphasique devraient être hospitalisés afin d’être maintenus en observation. Il faudrait aussi fortement envisager de maintenir en observation ou d’hospitaliser d’autres patients qui présentent des caractéristiques à haut risque, telles qu’une allergie aux arachides, de l’asthme ou l’utilisation de béta-bloquants (12). Les patients qui ont d’importants symptômes respiratoires et ont besoin d’être intubés, ou ceux qui ont une hypotension persistante nécessitant de l’adrénaline IV ou des perfusions de glucagon, devraient être hospitalisés à l’unité de soins intensifs.
LA PRISE EN CHARGE DU CONGÉ
Il faut personnaliser la décision de donner congé à un patient afin de tenir compte de la présentation initiale, de la réponse à la thérapie, de la persistance des symptômes et de l’accessibilité à un établissement de soins d’urgence. Au congé, les patients anaphylactiques devraient recevoir une ordonnance d’adrénaline auto-injectable (p. ex., EpiPen, EpiPen Jr ou Twinject). Dans la mesure du possible, les patients devraient quitter l’urgence avec un auto-injecteur d’adrénaline en raison du risque de réaction biphasique pendant le trajet à domicile. Il faut enseigner soigneusement aux parents, aux éducateurs, aux enfants plus âgés et aux adolescents à administrer l’adrénaline et leur conseiller d’opter pour la prudence et d’administrer le médicament lorsque les symptômes se déclarent après l’exposition aux éléments déclencheurs connus du patient. L’enfant devrait conserver un auto-injecteur d’adrénaline avec lui en tout temps (à l’école et avec le parent ou l’enfant). Dans l’idéal, il faudrait posséder deux doses pouvant être administrées à chaque endroit (p. ex., deux auto-injecteurs d’EpiPen ou un Twinject). Les enfants dont les réactions allergiques et les facteurs de risque d’anaphylaxie sont moins graves devraient également se faire prescrire de l’adrénaline auto-injectable (tableau 4) (9). Dans l’éducation des parents, il faudrait insister sur la réponse rapide aux symptômes anaphylactiques plutôt que de retarder le traitement en raison d’une confusion suscitée par l’action d’un allergène inconnu.
TABLEAU 4.
Facteurs de risque susceptibles d’indiquer la nécessité de prescrire de l’adrénaline auto-injectable
Antécédents de réactions
|
Adapté avec l’autorisation de la référence 9
Au congé, outre l’adrénaline, on peut prescrire un traitement de trois jours aux antihistaminiques H1 et H2 oraux (cétirizine et ranitidine) et aux corticoïdes oraux. La plupart des experts recommandent ce traitement supplémentaire, même si les données qui en appuient l’utilisation sont limitées, car ces médicaments sont peu susceptibles de causer des dommages et qu’ils pourraient comporter certains avantages pour la résolution des symptômes (12). Tous les patients présentant une anaphylaxie devraient recevoir des lignes directrices claires pour éviter l’élément déclencheur et obtenir de l’information détaillée sur la prévention des réactions allergiques. Des ressources d’information destinées aux patients, accessibles dans Internet, comme Anaphylaxie Canada (www.anaphylaxis.ca, en voie d’être traduit en français) ou l’Association d’information sur l’allergie et l’asthme (www.aaia.ca), devraient également être transmises aux familles. Enfin, il faudrait recommander les bracelets MedicAlert (Fondation canadienne MedicAlert) et orienter les patients vers un allergologue ou un immunologiste qui peut effectuer d’autres examens, fournir plus d’information et amorcer des traitements.
SOMMAIRE
L’anaphylaxie est un état grave au potentiel fatal qui exige un diagnostic rapide et un traitement immédiat d’adrénaline par voie IM afin d’assurer une issue optimale. Il existe des traitements d’appoint de l’anaphylaxie, mais l’adrénaline demeure le principal élément de la phase aiguë de prise en charge. Il faut traiter l’hypotension de manière énergique, au moyen de bolus répétés de solutés physiologiques, et amorcer une infusion d’adrénaline IV dans les cas réfractaires. Les patients dont les symptômes se résorbent à l’hôpital doivent être maintenus en observation pendant au moins quatre à six heures avant leur congé afin de surveiller l’apparition d’une réaction biphasique. Les patients qui ont de graves symptômes à la présentation, qui reçoivent des doses répétées d’adrénaline ou qui souffrent d’une réaction biphasique devraient être hospitalisés. Au congé, il faut donner des conseils et de l’information détaillée aux parents au sujet des signes et symptômes d’anaphylaxie, de l’évitement des éléments déclencheurs, de l’utilisation d’adrénaline auto-injectable et de l’importance d’un suivi auprès d’un spécialiste des allergies ou de l’immunologie.
Footnotes
REMERCIEMENTS : L’auteur principal remercie les docteurs Janet Roberts et Zave Chad de leurs conseils d’expert et de leur aide pendant l’élaboration du présent article. La section des allergies et le comité de la pédiatrie communautaire de la Société canadienne de pédiatrie ont révisé le présent document de principes.
COMITÉ DES SOINS AIGUS
Membres : Docteurs Adam Cheng, British Columbia Children’s Hospital, Vancouver (Colombie-Britannique); Catherine Farrell, CHU Sainte-Justine, Montréal (Québec); Jeremy Friedman, The Hospital for Sick Children, Toronto (Ontario); Marie Gauthier (représentante du conseil), CHU Sainte-Justine, Montréal (Québec); Angelo Mikrogianakis (président), Alberta Children’s Hospital, Calgary (Alberta); Oliva Ortiz-Alvarez, St Martha’s Regional Hospital, Antigonish (Nouvelle-Écosse)
Représentants : Docteurs Claudette Bardin, L’Hôpital de Montréal pour enfants, Montréal (Québec) (Société canadienne de pédiatrie, section de la pédiatrie hospitalière); Laurel Chauvin-Kimoff, L’Hôpital de Montréal pour enfants, Montréal (Québec) (Société canadienne de pédiatrie, section de la médecine d’urgence); Dawn Hartfield, université de l’Alberta, Edmonton (Alberta) (Société canadienne de pédiatrie, section de la pédiatrie hospitalière)
Auteur principal : Docteur Adam Cheng, Vancouver (Colombie-Britannique)
Les recommandations contenues dans le présent document ne sont pas indicatrices d’un seul mode de traitement ou d’intervention. Des variations peuvent convenir, compte tenu de la situation. Tous les documents de principes et les articles de la Société canadienne de pédiatrie sont régulièrement évalués, révisés ou supprimés, au besoin. Consultez la zone « Documents de principes » du site Web de la SCP (www.cps.ca/Francais/publications/Enonces.htm) pour en obtenir la version la plus à jour.
RÉFÉRENCES
- 1.Sampson HA, Munoz-Furlong A, Campbell RL, et al. Second Symposium on the Definition and Management of Anaphylaxis: Summary Report – Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network Symposium. J Allergy Clin Immunol. 2006;117:391–7. doi: 10.1016/j.jaci.2005.12.1303. [DOI] [PubMed] [Google Scholar]
- 2.Joint Task Force on Practice Parameters; American Academy of Allergy, Asthma and Immunology; American College of Allergy, Asthma and Immunology; Joint Council of Allergy, Asthma and Immunology. The diagnosis and management of anaphylaxis: An updated practice parameter. J Allergy Clin Immunol. 2005;115:S483–S523. doi: 10.1016/j.jaci.2005.01.010. [DOI] [PubMed] [Google Scholar]
- 3.Brown AF, McKinnon D, Chu K. Emergency department anaphylaxis: A review of 142 patients in a single year. J Allergy Clin Immunol. 2001;108:861–6. doi: 10.1067/mai.2001.119028. [DOI] [PubMed] [Google Scholar]
- 4.Pastorello EA, Rivolta F, Bianchi M, Mauro M, Pravettoni V. Incidence of anaphylaxis in the emergency department of a general hospital in Milan. J Chromatogr B Biomed Sci Appl. 2001;756:11–7. doi: 10.1016/s0378-4347(01)00067-6. [DOI] [PubMed] [Google Scholar]
- 5.Braganza SC, Acworth JP, McKinnon DR, Peake JE, Brown AF. Paediatric emergency department anaphylaxis: Different patterns from adults. Arch Dis Child. 2006;91:159–63. doi: 10.1136/adc.2004.069914. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Liberman DB, Teach SJ. Management of anaphylaxis in children. Pediatr Emerg Care. 2008;24:861–9. doi: 10.1097/PEC.0b013e31818ea116. [DOI] [PubMed] [Google Scholar]
- 7.Sampson HA. Anaphylaxis and emergency treatment. Pediatrics. 2003;111:1601–8. [PubMed] [Google Scholar]
- 8.Peng MM, Jick H. A population-based study of the incidence, cause and severity of anaphylaxis in the United Kingdom. Arch Intern Med. 2004;164:317–9. doi: 10.1001/archinte.164.3.317. [DOI] [PubMed] [Google Scholar]
- 9.Sicherer SH, Simons FE Section on Allergy and Immunology. American Academy of Pediatrics. Self-injectable epinephrine for first-aid management of anaphylaxis. Pediatrics. 2007;119:638–46. doi: 10.1542/peds.2006-3689. [DOI] [PubMed] [Google Scholar]
- 10.Simons FE. First-aid treatment of anaphylaxis to food: Focus on epinephrine. J Allergy Clin Immunol. 2004;113:837–44. doi: 10.1016/j.jaci.2004.01.769. [DOI] [PubMed] [Google Scholar]
- 11.Sicherer SH. Self-injectable epinephrine: No size fits all! Ann Allergy Asthma Immunol. 2001;86:597–8. doi: 10.1016/S1081-1206(10)62284-3. [DOI] [PubMed] [Google Scholar]
- 12.Davis JE, Norris RL. Allergic emergencies in children: The pivotal role of epinephrine. Pediatric Emergency Medicine Practice. 2007;4:1–28. [Google Scholar]
- 13.Brown SG. Cardiovascular aspects of anaphylaxis: Implications for treatment and diagnosis. Curr Opin Allergy Clin Immunol. 2005;5:359–64. doi: 10.1097/01.all.0000174158.78626.35. [DOI] [PubMed] [Google Scholar]
- 14.Simons FE, Gu X, Simons KJ. Epinephrine absorption in adults: Intramuscular versus subcutaneous injection. J Allergy Clin Immunol. 2001;108:871–3. doi: 10.1067/mai.2001.119409. [DOI] [PubMed] [Google Scholar]
- 15.Simons FE, Roberts JR, Gu X, Simons KJ. Epinephrine absorption in children with a history of anaphylaxis. J Allergy Clin Immunol. 1998;101:33–7. doi: 10.1016/S0091-6749(98)70190-3. [DOI] [PubMed] [Google Scholar]
- 16.Sheikh A, Ten Broek V, Brown SG, Simons FE. H1-antihistamines for the treatment of anaphylaxis: Cochrane systemic review. Allergy. 2007;62:830–7. doi: 10.1111/j.1398-9995.2007.01435.x. [DOI] [PubMed] [Google Scholar]
- 17.Andreae D, Andreae M. Should antihistamines be used to treat anaphylaxis? BMJ. 2009;339:b2489. doi: 10.1136/bmj.b2489. [DOI] [PubMed] [Google Scholar]
- 18.Simons FE. Advances in H1-antihistamines. N Engl J Med. 2004;351:2203–17. doi: 10.1056/NEJMra033121. [DOI] [PubMed] [Google Scholar]
- 19.Knight R, Lin RY, Curry A, et al. Clinical effects of combined anti-H1 and anti-H2 treatment in patients presenting with acute allergic syndromes: A randomized controlled trial. Ann Emerg Med. 1999;34:S18–19. [Google Scholar]
- 20.Lin RY, Curry A, Pesola GR, et al. Improved outcomes in patients with acute allergic syndromes who are treated with combined H1 and H2 antagonists. Ann Emerg Med. 2000;36:462–8. doi: 10.1067/mem.2000.109445. [DOI] [PubMed] [Google Scholar]
- 21.Mink SN, Simons FE, Simons KJ, Becker AB, Duke K. Constant infusion of epinephrine, but not bolus treatment, improves haemodynamic recovery in anaphylactic shock in dogs. Clin Exp Allergy. 2004;34:1776–83. doi: 10.1111/j.1365-2222.2004.02106.x. [DOI] [PubMed] [Google Scholar]
- 22.Sampson HA, Mendelson L, Rosen JP. Fatal and near-fatal anaphylactic reactions to food in children and adolescents. N Engl J Med. 1992;327:380–4. doi: 10.1056/NEJM199208063270603. [DOI] [PubMed] [Google Scholar]
- 23.Lee JM, Greenes DS. Biphasic anaphylactic reactions in pediatrics. Pediatrics. 2000;106:762–6. doi: 10.1542/peds.106.4.762. [DOI] [PubMed] [Google Scholar]
- 24.Stark BJ, Sullivan TJ. Biphasic and protracted anaphylaxis. J Allergy Clin Immunol. 1986;78:76–83. doi: 10.1016/0091-6749(86)90117-x. [DOI] [PubMed] [Google Scholar]
- 25.Douglas DM, Sukenick E, Andrade WP, Brown JS. Biphasic systemic anaphylaxis: An inpatient and outpatient study. J Allergy Clin Immunol. 1994;93:977–85. doi: 10.1016/s0091-6749(94)70044-3. [DOI] [PubMed] [Google Scholar]