Summary
La qualité de la prise en charge en urgence des patients atteints d'accidents d'électrisation dépend du degré de compréhension des données physiopathologiques à l'origine des nombreuses manifestations cliniques, dominées par la mort subite. La connaissance des rôles respectifs des différentes caractéristiques de l'électricité (les ampères tuent, les volts brûlent, le risque potentiellement élevé de traumatisme associé), de l'électrothermie et des mécanismes à l'échelon cellulaire a permis de mieux appréhender son extrême gravité. Les conséquences fonctionnelles, esthétiques et psychologiques, avec de lourdes séquelles, expliquent le caractère multidisciplinaire de la prise en charge au long cours. Face à une morbidité importante, la prévention est fondamentale, en particulier pour les professions exposées et pour ce qui concerne les accidents domestiques chez l'enfant.
Keywords: ELECTRISATION
Abstract
The quality of the emergency taking in charge of patients suffering from electricity-related accidents depends on how well the various physiopathological data related to the numerous clinical demonstrations are understood - in the severest cases even death may ensue. Knowledge of the respective roles played by electricity in various manner (ampères can kill, volts can burn, there is a potentially high risk of associated trauma), by electrothermia, and by mechanisms at cellular level has made it possible to appreciate electricity's great potential danger. The functional, aesthetic, and psychological consequences, including severe sequelae, explain the importance of the multidisciplinary nature of long-term taking in charge. In view of the high morbidity risk, prevention is of basic importance, particularly with regard to certain professions at risk and to accidents in the home involving children.
Introduction
Les accidents d'électrisation (AE) occupent une place importante dans les centres spécialisés de traitement des brûlures, toutes étiologies confondues. Leur importance réside dans leurs effets sur tous les systèmes de l'organisme et en particulier le système cardiovasculaire, nerveux et musculosquelettique et le tissu cutané. La gravité se traduit par une mortalité dix fois plus importante que les pathologies ordinaires1 et par des séquelles lourdes (amputations multiples). Une bonne connaissance des mécanismes lésionnels et de leurs conséquences physiopathologiques et cliniques constitue un préalable indispensable permettant d'envisager des modalités optimales de prise en charge en urgence et une prévention adaptée.
Etat des connaissances
1. Définitions
L'électrisation correspond à toutes les manifestations physiologiques et physiopathologiques dues au passage du courant électrique (CE) au travers du corps humain.2,3 Le terme d'électrocution plus couramment employé correspond au décès de la victime, le plus souvent sur les lieux de l'accident. Les AE reconnaissent quatre mécanismes:
les accidents liés à la foudre (foudroiement, fulguration), qui sont fréquemment responsables d'une mort subite;
le flash électrique, qui réalise un tableau clinique identique aux brûlures thermiques, avec le risque d'atteinte des vêtements, qui peuvent s'enflammer;
l'arc électrique où le phénomène «d'arc», qui est une électrisation sans contact direct avec un courant de haut voltage (comme si le CE «glissait» sur la victime). Ce courant émis à distance crée de véritables brûlures cutanées voire même musculaires, avec une distance du «saut» électrique de 2 à 3 centimètres par 10.000 volts (la chaleur ainsi produite peut varier jusqu'à 20.000 °C);
«l'électrisation vraie», qui a des spécificités physiopathologiques représentées par les conséquences à la fois de l'électrothermie mais également de l'action directe ou indirecte du CE. Elle rend compte du caractère insidieux et torpide des lésions avec une dissociation clinique entre les lésions initialement observées et l'étendue exacte des atteintes sous-jacentes, trop souvent sous-évaluées.
2. Epidémiologie
Les AE ne donnant pas tous lieu à une consultation ou à une hospitalisation, leur recensement exact est rendu difficile, en particulier pour les accidents domestiques. La constante validité du robot de Remensnyder4 est confirmée: presque exclusivement un homme jeune, âge moyen de 30 ans, les brûlures siégeant essentiellement sur la partie supérieure du thorax et les membres supérieurs dont le traitement aboutit fréquemment à l'amputation. Jocdard recense 588 brûlures cutanées secondaires à un AE sur une période d'une décennie, soit 13% de l'ensemble des hospitalisations dans le centre de chirurgie plastique et des brûlés de Douera prenant en charge essentiellement les victimes adultes.5,6
L'incidence de ces AE dans les centres de brûlés des pays occidentaux est de 2,7 à 6%. La mortalité est évaluée entre 3 et 15%. En France il est recensé 200 électrocutions annuellement (10 à 20 décès par la foudre), dont la moitié sont des accidents de travail et l'autre moitié des accidents domestiques, avec plusieurs milliers de blessures invalidantes; 40% de ces décès sont des jeunes en apprentissage. Face au développement de l'électricité domestique et industrielle, une tendance relative à une diminution de ces AE est constatée; mais devant leur extrême gravité, le caractère invalidant et une prise en charge multidisciplinaire très onéreuse, la prévention garde une place prépondérante.7
3. Effets physiologiques de l'électricité
Pour qu'une électrisation se produise, il faut une entrée et une sortie du CE en deux endroits distincts de l'organisme par contact soit direct avec la source d'énergie soit indirect par l'intermédiaire d'une masse en l'absence d'équipement d'isolation.8,9,10 Ces sites uniques ou multiples portent le nom de marques de Jellinek. Le courant va traverser l'ensemble des tissus se situant entre ces marques, et les lésions engendrées vont dépendre des caractéristiques de l'électricité définies par deux lois fondamentales:11,12
Loi de Joule: I = U / R
Loi d'Ohm: Q = (0,24 + U2 / R) ] multiplié par t, où:
I est l'intensité (ou courant) exprimée en ampères;
U est la tension ou source d'énergie électrique (voltage) exprimée en volts;
R est la résistance qui transmet mal le courant exprimée en ohms;
Q est la quantité de chaleur produite sur l'ensemble du trajet parcouru par le passage du courant, exprimée en joules;
T est le temps de contact exprimé en secondes.
A partir de ces différents paramètres les lésions susceptibles d'être engendrées seront de deux types: lésions électriques vraies et lésions électrothermiques.
3.1 La tension du courant ou voltage
C'est la différence de potentiel mesuré entre les deux pôles d'un circuit permettant de distinguer différents régimes dont va dépendre la quantité de chaleur produite (Q):
a. les courants de très basse tension, limités à 24 V alternatifs ou 40 V continus qui ne sont pas dangereux (tous les autres exposent à des AE);
b. le courant de basse tension (BT) ou courant domestique, délivré en 220 V monophasé ou 380 V triphasé, qui comporte un risque cardiovasculaire plus marqué en cas de type alternatif;
c. le courant de haute tension (HT > 1000 V), responsable de brûlures graves car profondes et étendues qui sont à l'origine de syndrome des loges ou crush syndrome.13 Les effets seront identiques qu'il s'agisse de courant alternatif ou continu, mais le risque de brûlure sera d'autant plus important que la surface de contact est grande. A titre indicatif, les courants industriels et des moyens de transport de classe HT atteignent couramment 25.000 V (monophasé industriel);
d. la classe de très haute tension représente les câbles de transport qui supportent des tensions de 25.000 à 400.000 V. C'est à ces niveaux d'énergie que l'on assiste à des accidents par phénomène d'arc électrique.
La foudre peut produire pendant un millième de seconde un éclair dont la tension est approximativement de l'ordre d'un milliard de volts.
3.2 I = Intensité
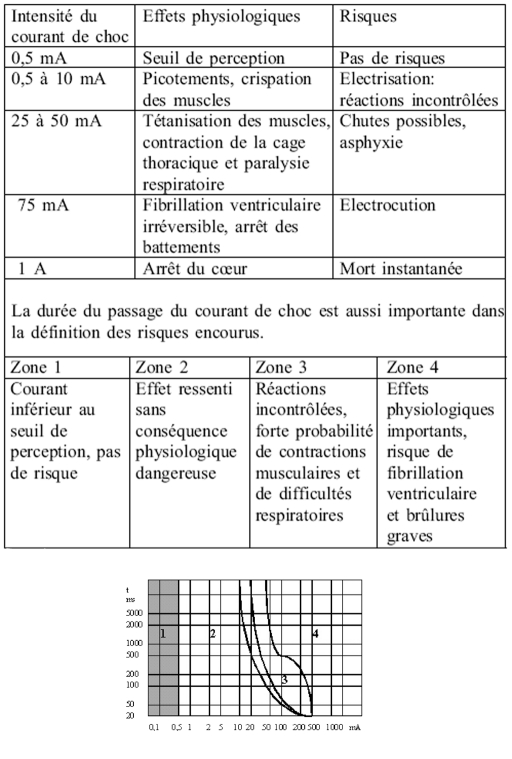
Elle joue un rôle important dans la gravité des électrisations par ses effets excito-moteurs (Tableau I). L'intensité varie en fonction de la tension du courant et de la résistance. Plus la résistance est grande plus l'intensité et ses effets seront importants pour une tension donnée. Les conséquences des effets physiologiques sont classées en zones:14
Tableau I. Effets physiologiques de l'intensité du courant électrique.
- zone 1 (0.1 à 0.5 mA): pas de danger;
- zone 2 (0.5 à 10 mA): perception sans danger;
- zone 3 (10 à 500 mA): danger asphyxique;
- zone 4: danger de mort subite.
Cette schématisation nécessite quelques commentaires. L'application directement sur le myocarde d'un CE d'une intensité de 0.2 mA induit une fibrillation ventriculaire (FV). La sévérité des lésions, d'autant plus importante que la surface de contact est grande, est en rapport avec différents niveaux d'intensité. Cet effet s'arrête dès l'interruption de la source électrique. Ainsi les conséquences seront variables de la simple contraction réalisant un tableau de secousse musculaire et au pire une mort subite. Pour un seuil d'intensité faible la contraction au niveau du membre supérieur touchera les muscles extenseurs entraînant une projection de la victime avec un risque de traumatisme associé; pour une intensité plus élevée ce seront les muscles fléchisseurs qui seront concernés, occasionnant un agrippement à la source d'énergie électrique qui va aggraver cet AE.
Les contractions des diaphragmes, réalisant une véritable tétanisation à l'origine d'une mort subite, se produisent pour un seuil d'intensité élevée; de même la mort subite en rapport avec un laryngospasme. Lors du passage du courant par la région cardiaque le décès peut survenir par FV s'il tombe en période réfractaire partielle du cycle cardiaque. Au-delà de deux ou trois ampères il existe un danger d'inhibition des centres nerveux qui peut persister après l'arrêt du passage du courant et serait responsable d'une perte de connaissance immédiate et de troubles ventilatoires (apnée) d'origine centrale par sidération des centres bulbaires. La traduction clinique de cette sidération variera du simple vasospasme accompagné d'une réaction chronotrope positive jusqu'a la mort subite.
3.3 La résistance du corps
A partir de l'épaisseur et du degré d'humidité des différents tissus susceptibles d'être rencontrés lors du passage du courant, la résistance tissulaire sera plus ou moins grande. Le passage du courant est facilité par la grandeur de la surface et le temps de contact. Par ordre décroissant les tissus sont classés: os, graisse, tendons, peau, muscles, sang et nerfs. Il en ressort un trajet préférentiellement vasculo-nerveux.
3.4 Echelon cellulaire
Le CE provoque des altérations de la membrane plasmatique avec augmentation de la perméabilité membranaire réalisant la formation d'électropores (électroporation) dans la couche phospholipidique membranaire. Ces pores, de durée de vie limitée, laissent passer par simple diffusion les ions et certaines molécules intracellulaires. L'obturation des électropores et la récupération des fonctions cellulaires sont souvent sous la dépendance des protéines du cytosquelette.15 Cette évolution se produit lorsque les atteintes cellulaires ne sont pas encore définitives, d'où la notion de récupération trouve son explication dans le fait que le nombre de pores est fonction des caractéristiques et du temps de contact du CE. Au total, si le nombre de pores est important ou si le courant est appliqué pendant un long moment, les lésions seront irréversibles.
Au niveau des cardiomyocytes l'électroporation est responsable de transfert électrolytique par simple diffusion en fonction de gradients de concentration, et de la libération d'enzymes et de métabolites intracellulaires. Au passage intracellulaire du calcium succède une surcharge calcique susceptible d'engendrer des complications graves: contractions anormales, troubles du rythme et nécrose, cette dernière étant l'aboutissement de perturbations se traduisant successivement par la formation de granules mitochondriaux, la perte des fonctions mitochondriales, l'apparition de bandes de contraction myocardique, l'activation des phospholipases membranaires, un oedème intracellulaire, une ballonisation des organes intracellulaires puis une nécrose. Ces bandes de nécrose peuvent être à l'origine de troubles conductifs. D'autre part un nombre suffisant de pores peut faire baisser le potentiel transmembranaire jusqu'à l'annuler et provoquer une période sans contraction des myocytes.
Circonstances de survenue
Accidents domestiques
Les prises électriques attirent les enfants, car elles représentent "deux petits yeux" comme un être vivant. Leur imprudence et leur insouciance, combinées à l'existence à leur portée de prises de courant ou de câbles de rallonge, les exposent potentiellement à ce type de pathologie (jeux, morsure d'une prise).16,17,18
Les adultes n'en sont pas épargnés: nettoyage au robinet d'un robot sous tension, usage d'appareil électrique pendant le bain, changer une lampe en omettant de se sécher les mains.
L'ignorance des "bricoleurs de fortune" les expose à l'électricité industrielle: manipulation de disjoncteur.
Accidents de loisirs
Ils se produisent par contact avec les lignes BT ou HT: mâts de bateaux, canne à pêche de fortune (métallique ou en fibre de carbone), antennes, échelles, jeux de cerf-volant. Au cours de baignades, des AE le plus souvent bénins sont dus à certains poissons (raies).
Accidents professionnels
L'imprudence et la négligence en milieu de travail exposent certaines professions à une électrisation par BT ou HT. Plus rarement il s'agit d'une défaillance technique du matériel.
Les professions concernées sont nombreuses: les agriculteurs (élagage, gaulage), artisans électriciens, réparateurs d'appareils électriques, certains métiers du bâtiment, les monteurs de SONELGAZ (société nationale d'électricité et du gaz).
La foudre
Accidents médicaux
Ce sont des AE iatrogènes en milieu d'anesthésie et de réanimation: lésions dues aux palettes du défibrillateur lors d'une cardioversion,20 plaques d'électrocoagulation en présence d'écoulement d'antiseptique entre la peau et la plaque, oxymètre fixé trop longtemps au même endroit,21,22 lors de l'utilisation du bistouri électrique en chirurgie coelioscopique.23
Manifestations cliniques
Etat de mort apparente
La complication ultime et immédiate est l'arrêt cardiaque. Plus de 95% des décès dans les suites d'un AE sont dues à une arythmie par dépolarisation massive.
L'atteinte cardiaque directe se traduit par une asystolie ou une FV, le plus souvent lors d'un foudroiement ou par FV avec du CE domestique.
L'atteinte myocardique indirecte relève d'une anoxie suite à une tétanisation des muscles respiratoires ou à un laryngospasme ou par sidération des centres respiratoires bulbaires (fulguration).
Les autres causes sont représentées par les traumatismes graves associés (crâne) et les effets de blast engendrés par la foudre au niveau d'autres organes (poumon, viscères abdominaux).
Manifestations cardiovasculaires24
Les troubles du rythme
En plus de l'asystolie et de la FV, toutes les arythmies peuvent survenir: tachycardies supraventriculaires, extrasystoles ventriculaires et auriculaires, arythmies complètes par fibrillation auriculaires, les bradycardies. Un espace QT allongé peut se compliquer d'une torsade de pointe.
Ischémie myocardique
Les troubles de la repolarisation non spécifiques à type de modification du segment ST et de l'onde T peuvent exister et sont réversibles en quelques jours.
L'angor ou angina pectoris electrica qui peut durer plusieurs mois est de symptomatologie atypique (clinique et electrocardographique) et d'apparition parfois retardée de plusieurs jours.
Infarctus du myocarde (IDM)
La nécrose peut être transmurale, diffuse ou localisée. Les IDM inférieurs sont les plus fréquents mais toutes les localisations sont possibles. La symptomatologie clinique est trompeuse car la douleur typique peut manquer ou être méconnue dans ce contexte hyperalgique. Les signes électriques apparaissent jusqu'à quelques jours après l'accident. Mais l'existence d'un foyer arythmogene sur IDM est potentiellement annonciatrice de la survenue d'une tachycardie ventriculaire dans un délai de 8 à 12 h. La biologie révèle une élévation isolée précoce de l'isoenzyme MB des créatines phosphokinases (CPK MB), qui n'est pas spécifique. Le dosage de la myoglobine est difficile à interpréter dans ce contexte de lésions musculaires associées - la troponine semble être le marqueur biologique le plus spécifique. L'IDM peut être associé à des foyers nécrotiques dans la média ou à des thrombi oblitérant la lumière des artères coronaires. Parfois la scanographie de perfusion ne montre pas de zone hypoperfusée, d'où l'intérêt de la scintigraphie au 99m Tc pyrophosphate, qui confirmera le diagnostic de lésion myocardique.25
L'absence de troubles de perfusion myocardique a fait suspecter une action directe du CE sur les cellules myocardiques. Cette notion d'IDM, sans trouble de perfusion myocardique, sous-évalué par l'examen échocardiographique, astreint les indications des techniques de reperméabilisation aux seuls cas oû l'angiographie coronarienne est en faveur d'une atteinte vasculaire.
Péricardite
L'épanchement liquidien est sérohématique et de quantité variable. Il peut être retardé de quelques heures après un foudroiement. Son abondance fait courir le risque de tamponnade.
Atteintes vasculaires
L'atteinte est fréquente et multiforme. Les vasospasmes périphériques et les thromboses artérielles ou veineuses participent à l'installation d'un syndrome des loges (syndrome de Bywater) avec une dévascularisation progressive par thrombose itérative et ischémie localisée survenant jusqu'au troisième jour après le traumatisme initial. Ces thromboses sont dues à l'action directe du courant électrique sur la paroi vasculaire associée, parfois à des phénomènes d'hypercoagulabilité.
La fragilisation de la paroi vasculaire est responsable d'hémorragies secondaires. Les artères de petits calibres sont plus souvent atteintes. Ces complications artérielles hémorragiques surviennent jusqu'à six semaines après l'accident initial,26 alors que les anévrismes peuvent se développer des mois plus tard.
Un foudroiement peut provoquer une instabilité du système nerveux autonome, avec hypertension artérielle et vasospasme qui disparaissent spontanément.
Manifestations neurologiques
Troubles de la conscience27,28,29,30
La perte de connaissance brève est le signe le plus fréquent. L'amnésie et des crises d'épilepsie sont décrites - en fait toutes les fonctions cérébrales peuvent être touchées.
Un coma profond peut être l'expression d'un passage du CE, par l'extrémité céphalique, d'une anoxie ou d'un traumatisme associé.
Une atteinte médullaire signifie un passage du CE ou un traumatisme associé (section).
Les CE à HT sont les plus fréquemment incriminés dans la survenue de ces manifestations graves.
Atteintes nerveuses périphériques
Les lésions intéressent tous les nerfs périphériques mais plus fréquemment: médian, cubital, radial et péronier.
Autres manifestations
Le syndrome de stress post-traumatique existe chez la victime et son entourage. Il se présente sous deux types:
syndrome de la douleur régionale complexe (SDRC) type I, correspondant à une dystrophie réflexe sympathique qui se traduit par des douleurs à type de brûlures d'hyperpathie et d'allodynie;
le SDRC type 2 traduit une atteinte nerveuse individualisée.
Manifestations neurologiques retardées
Elles sont retardées et progressives: neuropathie périphérique, paresthésie, parésie atrophie optique, dysfonction cérébelleuse, épilepsie, myélite transverse, paraplégie,31 dépression et troubles de la mémoire et de la concentration
Les atteintes neurologiques secondaires au foudroiement
La classification de Cherington32 leur reconnaît quatre grands groupes:
groupe 1 (lésions immédiates et transitoires); il est composé de pertes de connaissance brève, confusion, amnésie, céphalées, paresthésie et asthénie. La paralysie prédominante aux membres inférieurs (kéraunoparalysie de Charcot) s'accompagne de pâleur, d'une vasoconstriction sévère avec diminution des pouls et d'une hypertension artérielle;
groupe 2 (lésions immédiates, prolongées et permanentes); 33,34 il définit des lésions cérébrales, médullaires et périphériques: - (au niveau du cerveau) encéphalopathie post-arrêt cardiaque, des zones d'infarcissement, un oedème cérébral, une atrophie cérébelleuse, des hématomes; - (au niveau médullaire) myélopathie avec démyélinisation, lésion cordonale; - (les déficits périphériques) destruction des cellules de Schwann (fragmentation axonale), syndrome de compression nerveuse (oblitération vasculaire et fibrose périneuronale);
groupe 3 (lésions retardées et progressives); il intéresse les manifestations à long terme dont les mécanismes physiopathologiques sont méconnus. Ils peuvent survenir plusieurs mois après l'accident initial;
groupe 4 (lésions neurologiques associées); ce sont les pathologies liées aux traumatismes associés: hématomes extraduraux, les hématomes sous-duraux, les hémorragies méningées, section médullaire.
Les brûlures
Les mécanismes des brûlures sont plus ou moins associés.
Au contact du CE le point d'entrée (marque de Jellinek) est marqué par une zone de nécrose marbrée ou blanchâtre, cartonnée, insensible et qui ne saigne pas à la scarification. Cette zone de nécrose est parfois minime en superficie, quelques centimètres carrés, parfois moins, les dégâts les plus importants étant situés sous la peau. Ce point d'entrée est parfois entouré d'une zone de profondeur variable, deuxième degré profond, généralement due à l'inflammation des vêtements par un flash qui accompagne le passage du courant. Les lésions engendrées sont le plus souvent plus graves que ne le laisserait croire l'atteinte cutanée. L'oedème lésionnel va gonfler le muscle entraînant rapidement une nécrose de pression par syndrome des loges, qui est le résultat, comme dans le crush syndrome, d'une augmentation de la pression (supérieure à 30 mm Hg) dans une loge aponévrotique inextensible.35 Les zones nécrotiques peuvent coexister avec une conservation des pouls périphériques et évoluent pendant la première semaine après le traumatisme. Au-delà, on observe des foyers de proliférations fibroblastiques et de résorption des tissus dévitalisés, l'évolution se faisant spontanément vers une fibrose séquellaire. La production de radicaux libres va aggraver ces lésions musculaires.36 Le point de sortie est le plus souvent circonscrit, sous forme d'une petite zone de nécrose blanche ou grise, sorte de petite ulcération au niveau des membres inférieurs, de la plante des pieds surtout; là aussi les lésions sont en profondeur.
Entre ces marques de Jellinek, le passage du courant est susceptible d'engendrer des lésions en fonction des résistances rencontrées au niveau des différents tissus, avec préférentiellement les trajets vasculo-nerveux.
La dernière cause secondaire est l'infection, qui peut survenir à bas bruit avec une sérieuse probabilité de prolifération de germes anaérobies.37
Les brûlures par flash provoquent des lésions souvent étendues et profondes. Elles sont aggravées par une ignition des vêtements de la victime. Identiques aux autres brûlures thermiques, au delà de 10% de la surface corporelle brûlée (SCB), elles menacent le pronostic vital par hypovolémie à la phase aiguë.
La fusion de métaux (collier, bague, bracelet, fermeture éclair) peut donner des lésions de brûlures profondes.
Une brûlure de la commissure labiale suite à une morsure de prise de CE, chez un enfant, présente un risque de séquelles fonctionnelles et une chute d'escarre potentiellement hémorragique pouvant survenir entre le 5ème et le 9ème jour, parfois jusqu'à deux semaines.
Le foudroiement réalise une lésion pathognomonique:38 la figure de Lichtenberg (suffusions hémorragiques sousépidermiques). On observe sur la peau de petites macules rosées, fixes, ne disparaissant pas à la pression, dessinant des arborescences en feuille de fougère au point de fulguration.39
Manifestations rénales
L'insuffisance rénale aiguë (IRA) est plus fréquente en présence d'un CE de HT qu'en BT, et traduit des lésions directes et/ou indirectes. L'atteinte indirecte est le résultat de plusieurs facteurs:
l'hypovolémie, le plus précoce, avec un risque d'accroissement de phénomènes thromboemboliques;40
la rhabdomyolyse, avec ses conséquences sur la libération massive de substances cellulaires dans le plasma (myoglobine, hémoglobine, potassium, enzymes type CPK), expose à l'IRA organique secondaire à la tubulopathie par précipitation de myoglobine. L'hyperkaliémie qui en découle, proportionnelle à la lyse cellulaire profonde et aggravée par une acidose métabolique, peut engager le pronostic vital dès les premières heures;
les autres phénomènes jouent un rôle important: toxicité directe de la myoglobine et de l'hémoglobine sur la cellule tubulaire, libération accrue d'hormones de stress (catécholamines, angiotensine, aldostérone, vasopressine).
L'atteinte directe est généralement unilatérale sur le parenchyme rénal, avec nécrose et atteinte vasculaire.
Manifestations pulmonaires
L'arrêt respiratoire par tétanisation se produit pour des CE de 20 à 30 mA.
Toutes les autres lésions pulmonaires sont secondaires au CE de HT: destruction de la paroi thoracique, oedème pulmonaire hémodynamique ou lésionnel pouvant évoluer vers un syndrome de détresse respiratoire aigu (SDRA), lésions pleurales avec hydrothorax, ruptures bronchiques et pneumothorax qui peut être suffoquant, atélectasies et infarcissement.
L'inhalation de produits de combustion de matériaux avec une intoxication au monoxyde de carbone et les traumatismes associés cause des lésions secondaires.
La fulguration par effet de blast peut engendrer des lésions hémorragiques et des contusions pulmonaires.
Ces atteintes pulmonaires peuvent connaître une période de latence et se révéler tardivement jusqu'à deux semaines.
Manifestations digestives
L'iléus paralytique est un symptôme habituel dont il faut rechercher une cause profonde s'il persiste au delà de 48 h.41 Le contact direct d'un CE de HT peut se compliquer de nombreuses lésions: ulcérations gastroduodénales, perforations intestinales, fistulisations, nécrose ou perforation de la vésicule biliaire, pancréatite aiguë et nécrose hépatique. Les lésions peuvent également succéder à un traumatisme associé.
Manifestations traumatologiques
Toute impotence fonctionnelle doit faire rechercher des fractures ou luxations:42,43 rachis, tête humérale, articulation du poignet, tête fémorale. Ces lésions font suite à une tétanisation des muscles ou à une projection de la victime.
La destruction osseuse est secondaire à l'électrothermie ou à une dévascularisation périostée.
Ces lésions osseuses en cas de blast se produisent même en l'absence de tétanisation ou de projection (arc en HT, fulguration).
Manifestations sensorielles
Les lésions oculaires sont dues au passage du CE par l'extrémité céphalique ou au phénomène de flash: conjonctivite, cataracte parfois d'apparition tardive à plusieurs mois voire plusieurs années. Les anomalies des pupilles (myosis, mydriase, anisocorie) les excluent de l'examen neurologique.
L'hypoacousie, un syndrome vestibulaire et une perforation tympanique compliquent un effet de blast.
Cas particulier de la femme enceinte
L'électrisation survenant chez une femme enceinte doit être considérée comme grave, même si l'incidence n'est pas bien connue. Le foetus, étant entouré d'un très bon conducteur électrique, rend compte de l'extrême gravite de l'accident et il peut décéder même si l'événement est décrit comme bénin par la mère qui n'aurait ressenti qu'une secousse musculaire. Les complications du CE à BT sont: un retard de croissance intra-utérin, oligohydramnios et décollement placentaire précédant la mort foetale.44
Aspects thérapeutiques dans le cadre de l'urgence
Tout AE doit bénéficier d'une consultation et d'un électrocardiogramme.
Sur les lieux de l'accident
Certaines règles de prudence sont impératives:
après avoir donné l'alerte, il ne faut toucher la victime qu'après la mise hors tension de la source d'électricité;
la coupure du CE de HT relève de spécialistes (monteurs, pompiers);
dégager la victime en évitant le risque de suraccident d'un échafaudage de fortune ou d'une atmosphère humide;
une personne inconsciente atteinte d'un AE est toujours un traumatisé potentiel en particulier du rachis cervical.
Après un AE, on assiste à différentes situations:
la victime est consciente ou a présenté une perte conscience brève et transitoire;
elle doit être placée en position de confort en attendant l'arrivée des secours;
elle est inconsciente mais respire.
La position latérale de sécurité est impérative tout en respectant l'axe du rachis.
Etat de mort apparente45,46,47,48
La victime est inconsciente, en arrêt respiratoire (ou respiration inefficace), absence de pouls (fémoraux ou carotidiens). La réanimation cardiopulmonaire (RCP) de base doit être entreprise immédiatement en attendant les secours. Il n'existe pas de réanimation en hauteur, bien que les équipes d'Electricité de France décrivent l'équivalent du coup de poing sternal, avec l'intervention, après mise hors tension, d'un sauveteur qui se positionne derrière la victime suspendue par son harnais, qui va la plaquer brutalement contre le poteau. Mais cette technique ne saurait retarder la descente de la victime.
L'arrivée de l'équipe spécialisée permettra de compléter cette RCP (mise en place d'un collier cervical; défibrillation, ou choc électrique externe CEE).
Ce CEE ne peut se substituer à la RCP mais vient en complément. Elle est d'autant plus efficace que précoce.
Mais le profil des victimes jeunes, à coeur sain, impose une réanimation prolongée, même si elle n'intervient pas précocement. Pour réduire une FV on administre un CEE à 3 j/kg. La défibrillation sémiautomatique trouve un grand intérêt dans cette situation.
Le patient brûlé
Les vêtements ne doivent pas être arrachés mais découpés et enlevés tout en laissant en place les parties collantes.
L'étendue des lésions sera évaluée par la règle des 9 de Wallace. Cette règle ne s'applique pas aux brûlures électrothermiques ni chez l'enfant (formules de Carvajal). La victime sera recouverte d'une couverture protectrice.
La réanimation pour la première heure, dès que la surface corporelle brûlée atteint 10%, sera prescrite sur la base d'une formule simple d'exécution: perfusion de 20 ml/kg de Ringer's lactate (RL) et 20 ml/kg de sérum bicarbonaté à 0,9% (Bicar).
Les traumatismes nécessitent une immobilisation des membres concernés.
En milieu hospitalier - bilan lésionnel
une évaluation neurologique clinique qui peut orienter vers un examen scanographique cérébral voire une imagerie par résonance magnétique;
une évaluation respiratoire (cliché thoracique, gaz du sang). La moindre suspicion d'une probable lésion des voies aériennes indique une fibroscopie;
une évaluation cardiaque: électrocardiogramme, dosage enzymatique (lactate deshydrogénase, CPK MB, troponine).
Bilan radiologique à la recherche de traumatismes associés
examen ophtalmologique et otorhinolaryngologique;
exploration de la fonction rénale et ionogramme sanguin;
évaluation des brûlures: mécanisme, siège, étendue, degré de profondeur, déterminer le trajet du CE entre les marques de Jellinek (l'aire cardiaque, l'extrémité céphalique). Les informations seront reportées sur un schéma et incluses dans l'établissement de scores de gravité.
Traitement médical
Il vise à poursuivre le traitement entrepris en préhospitalier et à le compléter selon les cas.
Les quantités de remplissage vasculaire sont communes aux autres types de brûlures en cas de flash et se basent sur la formule du Parkland Hospital durant les 24 premières heures, à la vitesse de 4 ml/kg/pourcentage de la surface cutanée brûlée de RL. Pour les enfants la formule de Carvajal utilise aussi le RL mais repose sur une estimation de la surface brûlée: 5000 ml/m2 de surface brûlée + 2000 ml/m2 de surface corporelle.
Une brûlure supérieure à 30% de la SCB indique la pose d'une voie veineuse centrale pour la mesure de la pression veineuse centrale qui doit être supérieure à 5 mm Hg pour maintenir une pression artérielle moyenne au moins à 70 mm Hg.
Au delà de 50% de la SCB, le recours à un cathéter de Swan Ganz en cas de persistance d'un état de choc malgré un remplissage correct (le monitoring par échographie transthoracique ou transoesophagienne est difficilement réalisable chez ces victimes). La surveillance de la pression artérielle sera invasive par cathéter artériel fémoral, permettant les prélèvements sanguins itératifs. Ces techniques invasives permettront de réajuster les volumes de perfusion et éventuellement la prescription plus précise de drogues inotropes et/ou vasoactives avec un monitoring continu de tous les paramètres hémodynamiques.
En cas de brûlures électrothermiques les formules habituelles ne sont plus applicables, car les quantités de solutés à perfuser doivent être augmentées. Les modalités de remplissage doivent se baser sur l'état hémodynamique et la diurèse (> à 2 ml/kg/h) (Tableau II).
Tableau II. Modalités de remplissage lors de brûlures électrothermiques.
Assistance respiratoire
L'oxygénation, à fort débit, est administrée par masque facial, pour pallier à la dette en oxygène des brûlés graves. L'assistance ventilatoire mécanique sur intubation trachéale trouve son indication en cas de brûlures supérieures à 60% de la SCB ou à l'existence d'une détresse respiratoire installée ou imminente.53
Insuffisance rénale aiguë
Le rétablissement d'une volémie efficace est une priorité absolue pour prévenir l'IRA myoglobinurique. Une myoglobinurie importante (urine rouge porto) nécessite l'alcalinisation et une diurèse osmotique (Tableau III).
Tableau III. Modalités de remplissage lors de rhabdomyolyse.
Une surveillance du pH urinaire est instaurée pour le maintenir > à 7. Selon Fisch9 cette surveillance du pH n'est valable qu'en l'absence de pigments hématiques qui peuvent donner une urine alcaline. En cas d'échec du traitement médical de cette IRA, l'épuration extrarénale par hémodiafiltration continue représente la technique de choix.54
Autres mesures thérapeutiques
Les arythmies rapides menaçantes: xylocaine, bolus de 1,5 mg/kg, puis 0,5 à 1 mg/kg/h; les bradycardies: atropine, 0.25 à 1 mg (chez l'enfant de 2 à 5 ans, 0.25 mg en dose unique, plus de 6 ans 0.5mg en dose unique).
Traitement de la douleur: antalgique de palier 3 (morphine).
Anticoagulation controversée face aux risques hémorragiques secondaires, mais à la phase aiguë une dose de 200 à 300 UI /kg/j d'héparine est indiquée.
Traumatismes: immobilisation en position adaptée. Les articulations seront immobilisées en position fonctionnelle face au risque de compressions secondaires aux brûlures.
En présence de lésions pariétales abdominale et thoracique la tomodensitométrie est systématique.
Contrôler la mise à jour de la vaccination antitétanique.
Antibiothérapie anti-anaérobie (pénicilline-flagyl).
Cas particuliers
La femme enceinte nécessite un monitoring foetal et maternel d'au moins 3 h, même en cas d'accident qualifié de bénin.
La prise en charge ambulatoire concerne les victimes sans antécédents pathologiques dont le bilan clinique et l'ECG sont normaux avec des brûlures superficielles < 10 % de SCB.
Traitement local
Les urgences chirurgicales doivent impérativement être traitées dans les six premières heures.
Les lésions circonférentielles constrictives du tronc et des extrémités, y compris les doigts, imposent des incisions de décharge.
Un syndrome des loges nécessite des aponevrotomies, ou des fasciotomies de décompression.
Ces gestes seront itératifs, permettant de faire un bilan lésionnel, de réaliser des excisions de tissus nécrotiques et d'anticiper sur la capacité de régénération des tissus lésés et de leurs éventuelles conséquences hémodynamiques, septiques et rénales.
La coexistence de lésions délabrantes et ischémiantes des extrémités avec la persistance d'une IRA myogobinurique, malgré le traitement, est en faveur d'une décision d'amputation précoce en cas de non amélioration rapide.
Prise en charge anesthésique
Les actes anesthésiques itératifs devront nécessairement prendre en compte différent paramètres: estomac plein, tare ou traumatisme associé, les accès aux voies veineuses limités et précieux, malades sous traitement de fond antalgique morphinique, l'anticoagulation, l'hypovolémie, l'hypoalbuminémie. Les curares dépolarisants sont contrindiqués au long terme et, pour certains auteurs, à vie.55 De même l'existence d'un IDM impose les précautions habituelles face à une nécrose myocardique récente.
Séquelles56
Les séquelles orthopédiques sont lourdes avec des amputations parfois multiples et le recours au port de prothèses difficilement accepté. Les séquelles neurologiques sont fréquentes et polymorphes: encéphalopathie post-anoxique, hémiplégie, comitialité, syndrome pyramidal ou extrapyramidal, syndrome cérébelleux, etc. On retrouve également des lésions médullaires ou des lésions des nerfs périphériques (déficits moteurs, paresthésies, dysesthésies).
Les séquelles neurosensorielles peuvent être visuelles (atteinte directe du globe oculaire, cataracte) ou auditives (traumatisme tympanique ou labyrinthique par déflagration ou par passage du courant).
Les séquelles psychologiques constituent un tableau qui est proche du syndrome subjectif des traumatisés crâniens.
On retrouve le syndrome de stress post-traumatique qui peut également se rencontrer chez les témoins de l'électrisation.
Ces pathologies posent le problème de la réinsertion socioprofessionnelle des patients.
Les séquelles cardiovasculaires sont représentées par les dyskinésies post-infarctus et l'aggravation d'une thrombose coronaire Les séquelles cutanées peuvent être fonctionnelles ou esthétiques: brides, cicatrices rétractiles, chéloïdes.
Certains cas de pancréatite peuvent évoluer vers l'apparition d'un diabète insulinodépendant.
Prévention
L'éducation et la sensibilisation de la dangerosité des AE sont fondamentales.57,58
Prévention des accidents domestiques
Elle comporte des mesures simples et des mesures techniques parfois plus complexes.
Les accidents domestiques des enfants obéissent à des règles simples:
les enfants en bas âge ne doivent pas être laissés sans surveillance;
munir de cache-prise adaptes toutes les prises;
ne jamais laisser à leur portée des câbles électriques sous tension (rallonge, bloc multiprise);
abolir la pose d'un récipient rempli de liquide sur un appareil électroménager (verre sur la télévision).
La prévention des autres accidents domestiques relève du bon sens:
s'abstenir de mettre en contact avec l'eau tout appareil électrique sans qu'il ne soit hors tension (déconnecté de la prise de courant et non en position arrêt);
tout geste proche d'une source électrique nécessite de se sécher les mains au préalable.
Les bricoleurs de fortune devraient faire appel à des professionnels.
Prévention des accidents professionnels
Prévenir l'électrisation sur les lieux de travail passe nécessairement par la vigilance et la prudence à proximité de câbles électriques. Il faut rappeler par affichage le risque de danger mortel sur les appareillages électriques et les normes de réglementation sécuritaire.
Les installations doivent répondre à des normes de sécurité réglementaires (nombre de prise suffisant, limiter le nombre de raccords dont les fils traînent au sol, abolir les bricolages de fortune réunissant plusieurs appareils à une même source).
L'appareillage électrique au travail doit être adapté, en influant sur les paramètres importants de l'électricité (disjoncteur différentiel à haute sensibilité, préférence aux appareils fonctionnant à BT, respect strict de l'isolation).
Les équipes d'interventions doivent se munir obligatoirement de l'équipement approprié.
Cas particuliers
Les accidents médicaux seront prévenus par un respect strict des modes d'utilisation et de précaution.
Les AE par phénomène d'arc électrique sont fréquemment le résultat d'une négligence ou d'une imprudence.
Les manipulations du réseau de très haute tension doivent être effectuées par des équipes spécialisées (monteur ou protection civile). Le port de vêtements de protection corporelle est une obligation régie par la loi: masque, port de gants en cuir traités au silicone ou trempés en PVC, chaussures isolantes adaptées.
La prévention d'une fulguration répond à trois grands principes:
éviter toute activité extérieure pendant un orage;
s'abriter: à distance d'une structure métallique, ou des points culminants, se débarrasser des objets métalliques, ne pas rester en groupe, sortir de l'eau, trouver un abri (maison, véhicule);
diminution du risque personnel: s'isoler du sol, se coucher au sol, s'éloigner des parois.
Conclusion
Le courant électrique est susceptible de léser tout tissu de l'organisme rencontré lors de son passage, de manière transitoire ou définitive, par des mécanismes plus ou moins complexes dont certains ne sont pas encore élucidés. La compréhension de ces bases physiopathologiques a permis de faire régresser les indices de mortalité des victimes d'AE en permettant une organisation médicalisée efficace de toute la chaîne de prise en charge des lieux de l'accident jusqu'à l'admission en milieu hospitalier. Les AE restent une pathologie très grave mettant en jeu les pronostics vital, fonctionnel, esthétique et psychologique. D'où la nécessité d'une prise en charge multidisciplinaire très onéreuse car intégrant des actes itératifs et des séquelles souvent très lourdes et invalidantes nécessitant appareillage et suivi au long cours. De part la nature accidentelle de l'événement, du coût de prise en charge très onéreux, de l'extrême gravité et le caractère invalidant, la prévention demeure primordiale. Ces mesures de prévention intéressent les accidents naturels (foudre), les accidents du travail (professions exposées) et les accidents domestiques (surtout les enfants).
References
- 1.Boyer J.-M., Pérés M., Lebreton F., Lattès L., Poirier T., Gallégo J.-P. Actualités en réanimation et urgences. SRLF, Elsevier SAS; 2005. Accidents d’électrisation: Prise en charge en urgence; pp. 50–76. [Google Scholar]
- 2.Gastine H., Mathé D., Gay R. Electrisation. Données actuelles et conduite à tenir. Rev. Prat. 1983;33:229–236. [PubMed] [Google Scholar]
- 3.Gueugniaud P.Y., Vaudelin G., Berlin-Maghit M., Petit P. Conf. d'Actu. SFAR; 1997. Accident d'électrisation. pp. 479–497. [Google Scholar]
- 4.Remensnyder J.P. Acute electrical injuries. «Acute Management of the Burned Patient». 1990:66–86. [Google Scholar]
- 5.Jocdard S. Brûlures et brûlés. Office des Publications Universitaires, Algérie, novembre. 1997 [Google Scholar]
- 6.Jocdard S., Kismoune H., Boudjemia F., Bacha D. Les brûlures électriques. Etude rétrospective et analytique à propos de 588 cas sur une décennie 1984-1993. Ann. Burns and Fire Disasters. 1997;10:20–27. [Google Scholar]
- 7.Haberal M., Kaynaroglu V., Öner Z., Gülay K., Bayraktar U., Bilgin N. Epidemiology of electrical burns in our center. Ann. Medit. Burns Club. 1989;2:14–16. [Google Scholar]
- 8.Gauzère B.-A. Electrocution - électrisation. Réanimation SAMU 974, CHD-97405, mars. 1998 [Google Scholar]
- 9.Fisch R.M. Electric injury. Part II: Specific injuries. J. Emerg. Med. 2000;18:27–34. doi: 10.1016/s0736-4679(99)00158-4. [DOI] [PubMed] [Google Scholar]
- 10.Koumbourlis A.C. Electrical injuries. Crit. Care Med. 2002;30 (suppl.):S424–S430. doi: 10.1097/00003246-200211001-00007. [DOI] [PubMed] [Google Scholar]
- 11.Rougé D., Polynice A., Grolleau J.L., Nicoulet B., Chavoin J.P., Costagliola M. Histologic assessment of low-voltage electrical burns: Experimental study with pigskin. J. Burn Care Rehabil. 1994;15:328–334. doi: 10.1097/00004630-199407000-00007. [DOI] [PubMed] [Google Scholar]
- 12.Reilly J.P. Scales of reaction to electric shock. Thresholds and biophysical mechanisms. Ann. NY Acad. Sci. 1994;720:98–110. doi: 10.1111/j.1749-6632.1994.tb30432.x. [DOI] [PubMed] [Google Scholar]
- 13.Escudero-Nafts F.J., Leiva-Oliva R.M., Collado-Aromir F., Rabanal Suirez F., De Molina-Nofiez M. High-tension electrical burns. Primary treatment of seventy patients. Ann. Medit Burns Club. 1990;3:256–261. [Google Scholar]
- 14.Institut Universitaire de Médecine du Travail. Les électrisations. 35043, Rennes. 2001 [Google Scholar]
- 15.Astumian D. Electroconformational coupling of membrane protein. Ann. NY Acad. Sci. 1994;720:136–140. doi: 10.1111/j.1749-6632.1994.tb30441.x. [DOI] [PubMed] [Google Scholar]
- 16.Rautji R., Ruda A., Bechera C., Dogra T.D. Electrocution in South Delhi: A retrospective study. Med. Sci. Law. 2003;43:350–352. doi: 10.1258/rsmmsl.43.4.350. [DOI] [PubMed] [Google Scholar]
- 17.Ainaud P., Le Berer H., Carsin H., Stephanazzi J., Debien B., Lambert F. Electrisation, électrocution, foudroiement. Encyclo. Med. Chir., Elsevier, Paris, Urgences 24-116-E-40, 9P. 2000 [Google Scholar]
- 18.Nguyen B.H., Mackay M., Bailey B., Klassen T.P. Epidemiology of electrical and lightning related deaths and injuries among Canadian children and youths. Inj. Prev. 2004;10:122–124. doi: 10.1136/ip.2003.004911. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Bailey D.M., Bartsch P., Cooper M.A. Electron paramagnetic resonance spectroscopic evidence of increased free radical generation and selective damage to skeletal muscle following lightning injury. High Alt. Med. Biol. 2003;4:281–289. doi: 10.1089/152702903769192241. [DOI] [PubMed] [Google Scholar]
- 20.Petit P., Gueugniaud P.Y. Défibrillation cardiaque. Dans: MAPAR, éd. Mises au point en anesthésie-réanimation. MAPAR; Paris: 1995. pp. 209–235. [Google Scholar]
- 21.Apère H., Llanas B., Delfon C., Monsir T. Une brûlure occasionnée par un oxymètre de pouls. Arch. Pédiatr. 1994;1:961–961. [PubMed] [Google Scholar]
- 22.Baruchin A.M., Nahlieli O., Neder A., Shapira Y. Finger injury from a pulse oximeter sensor during orthognathic surgery. Ann. Medit. Burns Club. 1993;6:41–43. [Google Scholar]
- 23.Tucker R.D. Laparoscopic electrosurgical injuries: Survey results and their implications. Surg. Laparosc. Endosc. 1995;5:311–317. [PubMed] [Google Scholar]
- 24.Xiao J., Cai B.R. A clinical study of electrical injuries. Burns. 1994;20:340–346. doi: 10.1016/0305-4179(94)90064-7. [DOI] [PubMed] [Google Scholar]
- 25.Lino H., Chicamori T., Hatano T., Mirishima T., Hida S., Yanagisawa H. High-tension electrical injury to the heart as assessed by radionuclide imaging. Ann. Nucl. Med. 2002;16:557–561. doi: 10.1007/BF02988633. [DOI] [PubMed] [Google Scholar]
- 26.Chuang S.S., Yu M.L. Delayed obturation artery rupture: A complication of high-voltage electrical injury. Burns. 2003;29:395–398. doi: 10.1016/s0305-4179(03)00043-3. [DOI] [PubMed] [Google Scholar]
- 27.Cherington M. Central nervous system complications of lighting and electrical injuries. Sem. Neurol. 1995;15:233–240. doi: 10.1055/s-2008-1041028. [DOI] [PubMed] [Google Scholar]
- 28.Haberal M., Bayraktar U., Öztürk S., Oner Z., Bilgin N. Early neurological complications in electrical burns. Ann. Medit. Burns Club. 1990;3:114–115. [Google Scholar]
- 29.Lochaitis A., Parker I., Stavropoulou V., Panayotaki D. Neurological disorders following electrical burn injuries. Ann. Medit. Burns Club. 1991;4:84–89. [Google Scholar]
- 30.Koller J., Orság M., Gräffinger L., Kvalténi K., Ondriasová E. Electrical injuries caused by railway overhead cables - A review of 24 cases. Ann. Medit. Burns Club. 1994;7:91–94. [Google Scholar]
- 31.Bozkurt M., Deveci M., Sengezer M. Permanent paraplegia in an electrical burn patient following spinal anaesthesia (case report and review). Ann. Burns and Fire Disasters. 2001;14:94–95. [Google Scholar]
- 32.Cherington M. Neurologic manifestations of lightning strikes. Neurolog. 2003;60:182–185. doi: 10.1212/01.wnl.0000033801.15204.b5. [DOI] [PubMed] [Google Scholar]
- 33.Laguerre J., Conil J.M., Favarel H., Brouchet A., Grolleau J.L., Costagliola M., Chavoin J.P. Effets de la foudre sur l'organisme humain, illustrés par des cas cliniques. Brûlures. 2000;1:9–18. [Google Scholar]
- 34.Muehlberger T., Vogt P.M., Munster A.M. The long-term consequences of lightning injuries. Burns. 2001;27:829–833. doi: 10.1016/s0305-4179(01)00029-8. [DOI] [PubMed] [Google Scholar]
- 35.Berthin-Maghit M., Gueugniaud P.Y., Bouchard C., Petit P. Crush syndrome: Analogie des profils hémodynamiques et des taux sériques de cytokines avec les brûlés graves. Actualités de la SFETB. 1996:83–86. [PubMed] [Google Scholar]
- 36.Bailey D.M., Bartsch P., Cooper M.A. Electron paramagnetic resonance spectroscopic evidence of increased free radical generation and selective damage to skeletal muscle following lightning injury. High Alt. Med. Biol. 2003;4:281–289. doi: 10.1089/152702903769192241. [DOI] [PubMed] [Google Scholar]
- 37.Echinard C., Latarjet J. «Les Brûlures». Masson; Paris: 1993. [Google Scholar]
- 38.Cherington M., Olsen S., Yarnell P.R. Lightning and Lichtenberg figures. Injury. 2003;34:367–371. doi: 10.1016/s0020-1383(02)00313-3. [DOI] [PubMed] [Google Scholar]
- 39.Mradmi W., Fassi-Fihri J., Mehaji G., Ezzoubi M., Diouri M., Bahechar N., Boukind E.H. Brûlure par foudre. A propos d'une observation. Ann. Burns and Fire Disasters. 2005;18:127–129. [PMC free article] [PubMed] [Google Scholar]
- 40.Carsin H., Le Bever H., Samii K. Les brûlures graves. «Anesthésie-réanimation Chirurgicale». Flammarion; Paris: 1995. pp. 1657–1665. [Google Scholar]
- 41.Fisch R.M. Electrical Injury. Part III. Cardiac monitoring indications, the pregnant patient and lightning. . J. Emerg. Med. 2000;18:181–187. doi: 10.1016/s0736-4679(99)00190-0. [DOI] [PubMed] [Google Scholar]
- 42.Elena-Sorando E., Agulló-Domingo A., Juan-Garcia E., Amrouni B. Case report: Bilateral shoulder fractures secondary to accidental electrical injury. Ann. Burns and Fire Disasters. 2006;19:41–43. [PMC free article] [PubMed] [Google Scholar]
- 43.Belba G., Zhuka K., Osmani X., Gedeshi I. Shoulder disarticulation after high-tension electrical burns: Technical problems. Ann. Medit. Burns Club. 1993;6:109–111. [Google Scholar]
- 44.Einarson A., Bailey B., Inocencion G., Ormond K., Koren G. Accidental electric shock in pregnancy: A prospective cohort study. Am. J. Obstet. Gynecol. 1997;177:983–984. doi: 10.1016/s0002-9378(97)70569-6. [DOI] [PubMed] [Google Scholar]
- 45.Lederer W., Wiederman F.J., Cerchiari E., Baubin M.A. Electricity associated injuries. Part II: Outdoor management of lightninginduced casualties. Resuscitation. 2000;43:89–93. doi: 10.1016/s0300-9572(99)00134-3. [DOI] [PubMed] [Google Scholar]
- 46.ILCOR. Electric shock and lightning strikes. Guidelines 2000 for cardiopulmonary resuscitation and emergency cardiovascular care. AHA. 2000;102(I):250–252. [Google Scholar]
- 47.Bailey B., Gaudreault P., Thivierge R.L. Experience with guidelines for cardiac monitoring after electrical injury in children. Am. J. Emerg. Med. 2000;18:671–675. doi: 10.1053/ajem.2000.16307. [DOI] [PubMed] [Google Scholar]
- 48.Bagou G., Coulon T. «Guide d’aide à la régulation au SAMU Centre 15». SAMU de France, première édition, SFEM Editions; Paris: 2004. Accident électrique; pp. 276–278. [Google Scholar]
- 49.Blackwell N., Hayllar J. A three-year prospective audit of 212 presentations to the emergency department after electrical injury with a management protocol. Post-Grad. Med. J. 2002;78:283–285. doi: 10.1136/pmj.78.919.283. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 50.Bertin-Maghit F., Mosnier C., Magnin P.Y., Gueugniaud P., Petit M. Conférences d’actualisation 2001. Éditions scientifiques et médicales, Elsevier SAS et SFAR; 2001. Réanimation du brûlé à la phase aiguë; pp. 423–442. [Google Scholar]
- 51.Kalkan T., Demir M., Ahmed A.S., Yazar S., Dervisoglu S., Uner H.B. et al. A dynamic study of the thermal components in electrical injury mechanism for better understanding and management of electric trauma: An animal model. Burns. 2004;30:334–340. doi: 10.1016/j.burns.2003.11.009. [DOI] [PubMed] [Google Scholar]
- 52.Moutet F. Brûlures étendues récentes: Diagnostic et traitement initial (201a) Corpus médical, Faculté de Médecine de Grenoble, décembre 2002. 2005 Mar; [Google Scholar]
- 53.Gueugniaud P.Y., Carsin H., Bertin-Maghit M., Petit P. Current advances in the initial management of major thermal burns. Care Med. 2000;26:846–856. doi: 10.1007/s001340051273. [DOI] [PubMed] [Google Scholar]
- 54.Gueugniaud P.Y., Journois D. «Apport de l’hémodiafiltration continue au traitement des brûlés graves. Hémofiltration continue». Elsevier; Paris: 1993. pp. 209–219. [Google Scholar]
- 55.Badetti C. Myorelaxants et brûlures: De la physiopathologie à l’utilisation clinique. Brûlures, Actualités de la SFETB. 1996:13–22. [Google Scholar]
- 56.Veiersted K.B., Goffon L.O., Moian R., Remo E., Solli A., Erikson J. Acute and chronic injuries after electrical accidents. Tidsskr Nor Laegeforen. 2003;123:2453–2456. [PubMed] [Google Scholar]
- 57.Grant E.J. Burn prevention. Crit. Care Nurs. Clin. North Am. 2004;16:127–138. doi: 10.1016/j.ccell.2003.09.005. [DOI] [PubMed] [Google Scholar]
- 58.Rougé D., Laffitte F., Laguerre M., Conil J.W., Chavoin J.B.E., Arbus L., Costagliola M. L'arc électrique, mécanisme et prévention: à propos de 21 cas. Ann. Medit. Burns Club. 1990;3:252–255. [Google Scholar]