La prise en charge des patients atteints d'une lésion cérébrale grave est du ressort des disciplines des services médicaux d'urgence, de la traumatologie, des soins intensifs, de la neurologie et de la neurochirurgie. Les professionnels de ces disciplines doivent consulter les intervenants en soins de fin de vie et en don et transplantation d'organes et collaborer avec eux afin de normaliser et d'optimiser la prise en charge des patients dont l'atteinte cérébrale grave entraîne le décès neurologique.
On comprend mieux la mort cérébrale en parlant plutôt d'arrêt cérébral ou de l'expression clinique finale de la défaillance neurologique complète et irréversible. Même si le concept de la mort définie par des critères neurologiques est généralement accepté à l'échelle nationale et internationale et sur le plan juridique, les normes et leur application varient considérablement1–5. Dans l'ensemble des provinces et des territoires du Canada, on définit la mort cérébrale devant la loi «en fonction de la pratique médicale reconnue». Ces pratiques sont déterminées en grande partie par l'hôpital ou la région. Les lignes directrices établies par le Canadian Congress Committee on Brain Death en 19886 et par le Groupe canadien de soins neuro-intensifs en 19997 ont amorcé une clarification des critères, mais n'ont pas produit une normalisation de la pratique.
Conscient de cette variation au niveau de la reconnaissance, du diagnostic et de la documentation du décès neurologique, le Conseil canadien pour le don et la transplantation a parrainé un Forum national d'experts pour formuler une série de recommandations qui auront des répercussions importantes sur le don d'organes au Canada. Une atteinte cérébrale grave est la condition préalable obligatoire qui mène au diagnostic du décès neurologique (DDN) et le DDN, communément appelé mort cérébrale, est obligatoire pour qu'il y ait don d'organes de cadavre. La société appuie de plus en plus le droit de faire don d'organes et de tissus, et certaines administrations du Canada légiféreront en la matière. La collaboration s'impose pour optimiser le soin des patients qui pourraient devenir donneurs éventuels et pour garantir des soins uniformes et conformes à l'éthique. Cet effort global de collaboration nationale est le premier du genre au Canada dans ce domaine.
Aperçu du Forum
Le Forum «De l'atteinte cérébrale grave au diagnostic du décès neurologique», qui s'est tenu à Vancouver du 9 au 11 avril 2003, visait à établir une entente nationale sur les processus de soins qui partent des lésions cérébrales graves et vont jusqu'au diagnostic du décès neurologique (DDN). À priori, les participants au Forum admettaient que la mort cérébrale est un concept médical et juridique de la mort accepté dans la société canadienne, et les discussions se sont limitées à la pratique optimale dans ce domaine. Les objectifs étaient les suivants :
• Passer en revue les lois, les politiques et les pratiques canadiennes et étrangères relatives au DDN.
• Créer une définition canadienne du DDN chez les enfants et les adultes afin d'assurer la cohérence et la fiabilité du diagnostic, de la déclaration, de la documentation et de la certification.
• Discuter des politiques et pratiques des services d'urgence (SU), de neurologie-neurochirurgie et de soins intensifs (SI) en matière de prise en charge de patients victimes de lésions critiques et qui présentent un mauvais pronostic neurologique.
• Formuler, à l'intention du Conseil canadien pour le don et la transplantation et d'autres organisations et groupes intéressés, des recommandations sur la diffusion de ces définitions, politiques et pratiques dans l'ensemble du Canada.
Le forum a réuni 89 experts : urgentologues, traumatologues et intensivistes, neurologues, neurochirurgiens, infirmières et infirmiers cliniciens et en pratique avancée, représentants d'ordres professionnels et d'organismes de réglementation du don et de la transplantation d'organes, administrateurs de services de santé, législateurs, coroners, experts des soins en fin de vie et éthiciens. Ce groupe multidisciplinaire représentait toutes les régions du pays. Les discussions ont ciblé la collaboration nationale.
On a abordé de la façon décrite ci-dessous chacun des trois principaux thèmes — recommandations relatives à une définition canadienne, aux critères et aux examens minimums requis pour qu'il y ait DDN; recommandations sur l'incidence et la déclaration de DDN et les questions juridiques; recommandations associées à la prise en charge, de l'urgence jusqu'aux soins intensifs, des patients victimes d'une atteinte cérébrale grave. Des exposés d'experts ont été suivis de discussions en plénière appuyée par des fiches d'information résumant les lignes directrices américaines8 et canadiennes7 antérieures, ainsi que par des documents de fond9–11 importants et des sondages12, que le comité de planification a diffusés avant le Forum. Les ateliers qui ont suivi ont porté sur des questions précises liées à la prise en charge des patients. Le Groupe chargé des recommandations (GCR) issues du Forum et le Groupe de référence en pédiatrie (GRP) ont discuté des résultats des ateliers, formulé des recommandations unanimes pour les adultes et les enfants et les ont présentées pour discussion en plénière. Un Groupe de référence en néonatologie s'est réuni après le Forum pour élaborer des recommandations en fonction de l'âge des nouveau-nés (l'Annexe 1 contient une liste des membres de ces groupes et l'Annexe 4, des listes de contrôle clinique).
Les discussions riches et intenses au cours du Forum se sont déroulées dans la collégialité. Les membres du GCR et du GRP se sont entendus à l'unanimité sur les recommandations, qui représentent une percée importante par rapport aux lignes directrices existantes. Les membres des groupes de discussion ont participé aux délibérations du GCR et du GRP à la fois comme représentants de leurs associations professionnelles et comme praticiens respectés, et y ont contribué par leur expérience et leur savoir-faire. Une animatrice objective de l'extérieur a guidé les délibérations des deux groupes.
Le Forum a produit des recommandations pour les nourrissons, les enfants, les adolescents et les adultes. Les Drs Paul Byrne et Sam Shemie ont siégé aux deux groupes et ont contribué par leur expertise en pédiatrie à l'élaboration des lignes directrices en plénière et au cours des réunions du GCR et du GRP.
Considérations générales
Au cours des discussions, les membres du GCR et du GRP ont reconnu que :
• les recommandations doivent servir le meilleur intérêt des patients atteints d'une lésion cérébrale grave;
• la prestation de soins de fin de vie optimaux est une priorité pour tous les patients qui risquent de mourir des suites d'une atteinte cérébrale grave;
• les désirs des patients et des membres de leur famille sont primordiaux;
• il faut clarifier et normaliser la terminologie : p. ex., tests auxiliaires et complémentaires, mort cérébrale, DDN, détermination neurologique du décès ou décès établi par évaluation neurologique (voir les Annexe 2 et Annexe 3);
• les données scientifiques sur lesquelles reposent les lignes directrices du DDN sont insuffisantes;
• des normes médicales claires pour le DDN, ainsi qu'une définition des compétences des médecins qui posent un DDN, augmentent la qualité et la rigueur de la procédure.
Recommandation générale
Au cours des discussions sur les recommandations A4 : Test d'apnée, A5 : Intervalle entre les examens et A7 : Concept et définition de la mort neurologique, les membres du GCR se sont entendus sur la recommandation principale suivante, qui s'applique à chacune des recommandations individuelles :
• Nous recommandons qu'après le DDN, le patient soit déclaré mort.
• Les lois provinciales et territoriales en vigueur indiquent que pour les fins d'une transplantation postmortem, au moins deux médecins doivent déclarer qu'il y a mort conformément à la pratique médicale reconnue. Il n'y a aucune raison médicale claire pour que la loi exige qu'un deuxième médecin détermine qu'il y a mort avant la transplantation postmortem.
• Les première et deuxième déclarations des médecins exigées par la loi peuvent être simultanées. Si elles ont lieu à des moments différents, il faut toutefois procéder à un examen clinique complet comprenant un test d'apnée pour chaque déclaration. On ne recommande aucun intervalle fixe entre les déclarations, sauf lorsque des critères reliés à l'âge s'appliquent.
A. Normes médicales canadiennes pour le DDN : définition, critères et examens minimums
Recommandation A.l : Critères cliniques minimums pour le DDN
Nous recommandons que les critères cliniques minimums suivants servent de norme médicale canadienne pour le DDN :
• Étiologie établie pouvant mener au décès neurologique en l'absence de conditions réversibles pouvant y ressembler.
• Coma profond sans réflexe et absence bilatérale de réflexes moteurs, à l'exception des réflexes spinaux.
• Absence d'activité du tronc cérébral définie par l'absence du réflexe de déglutition et du réflexe de toux, et absence bilatérale
• du réflexe cornéen,
• du réflexe photomoteur avec des pupilles de taille moyenne ou en mydriase,
• de réflexes oculo-vestibulaires.
• Absence de réflexe respiratoire confirmée par le test d'apnée.
• Absence de facteurs confusionnels.
Considérations clés
• Pour poser le DDN, il faut d'abord qu'il y ait absence d'activité neurologique clinique et présence d'une cause immédiate connue qui est irréversible. Il doit y avoir des preuves cliniques ou neuro-radiologiques formelles d'un accident aigu du système nerveux central (SNC) menant à la perte irréversible de la fonction neurologique.
• Le coma profond sans réflexe sous-entend qu'il y a absence de mouvements spontanés et de mouvements contrôlés par le SNC, comme la fonction des nerfs crâniens, la réponse motrice à la douleur par médiation du SNC dans n'importe quel territoire, les convulsions et les réponses de décortication et de décérébration. Les réflexes et les mouvements d'ordre spinal peuvent persister.
• Minimum ne veut pas nécessairement dire minimal. «Minimal» désigne le moins que l'on puisse faire et constitue une valeur absolue. «Minimum» désigne la norme accep-table la plus basse, qui est relative, souvent placée audessus du minimal. La norme recommandée par le Forum établit les critères cliniques minimums pour le DDN.
Recommandation A.2 : Facteurs confusionnels
Nous recommandons qu'au moment de l'évaluation clinique du DDN, les facteurs confusionnels suivants empêchent le diagnostic clinique :
• Choc persistant.
• Hypothermie (température centrale < 34°C).
• Troubles métaboliques graves pouvant causer un coma qui pourrait être réversible.
• Anomalies métaboliques graves, comme une glycémie anormale, les perturbations électrolytiques (notamment celles du phosphate, du calcium et du magnésium), les erreurs innées du métabolisme et la dysfonction hépatique ou rénale, peuvent contribuer à l'état clinique du patient. Si l'étiologie primaire n'explique pas entièrement le tableau clinique et si, de l'avis du médecin traitant, l'anomalie métabolique peut jouer un rôle dans l'état du patient, il faut la corriger.
• Dysfonction des nerfs périphériques, dysfonction musculaire, ou blocage neuromusculaire pouvant expliquer l'absence de réaction motrice.
• Intoxications médicamenteuses graves sur le plan clinique (p. ex., alcool, barbituriques, sédatifs, hypnotiques). Des concentrations ou doses thérapeutiques d'anticonvulsivants, de sédatifs ou d'analgésiques n'empêchent toutefois pas de poser le diagnostic.
Considérations clés
• Les évaluations neurologiques peuvent ne pas être fiables au cours de la phase aiguë qui suit la réanimation après un arrêt cardiorespiratoire13. Dans le cas d'une atteinte cérébrale aiguë causée par ischémie-hypoxie, il faut attendre 24 heures après l'arrêt cardiorespiratoire pour procéder à l'évaluation clinique du DDN. On peut aussi procéder à un test auxiliaire (voir la recommandation A.6).
• Les facteurs confusionnels que l'on peut associer au DDN varient. Les médecins doivent donc évaluer ces facteurs confusionnels dans le contexte de l'étiologie primaire et de l'évaluation clinique. Si les données confondent les médecins, que ce soit dans l'absolu ou à cause d'opinions divergentes, ils ne doivent pas procéder au DDN. Le facteur décisif demeure le jugement clinique.
Recommandation A.3 : Température minimum
La température centrale du corps nécessaire pour appliquer les critères cliniques minimums (voir la recommandation A.1) devrait être de ≥ 34 °C.
Considérations clés
• Il faut prendre la température par voie centrale, rectale ou œsophago-gastrique.
• La norme canadienne en vigueur de 32,2 °C était fondée sur des précédents7. La pertinence des données scientifiques et l'applicabilité de la norme précédente dans le contexte d'une atteinte cérébrale grave demeurent incertaines.
• En l'absence de données indiscutables, il a été décidé d'adopter 34 °C comme norme rationnelle, sécuritaire et réalisable. Cette décision repose sur la justification suivante :
• Idéalement, la température doit être le plus près possible de la normale, et c'est la température minimum à laquelle le test est valide.
• Il n'est pas difficile pour le médecin traitant de porter la température d'un patient de 32,2 °C à 34 °C et cela pose peu de risques pour le patient.
Recommandation A.4 : Test d'apnée
Nous recommandons que les seuils à la fin du test d'apnée soient les suivants : PaCO2 ≥ 60 mm Hg (et ≥ 20 mm Hg au-dessus du niveau préalable au test d'apnée et) pH ≤ 7,28. Ces seuils doivent être confirmés par une gazométrie artérielle.
Afin d'interpréter correctement un test d'apnée, le médecin responsable doit observer le patient pendant toute la durée du test pour exclure la présence d'effort respiratoire.
Considérations clés
• Pour optimiser le test d'apnée, il faut une période de préoxygénation et administrer par la suite de l'oxygène à 100 % par voie endotrachéale après avoir débranché le respirateur.
• Le corollaire suivant s'impose en cas de pneumopathie sévère : il faut interpréter avec prudence la validité du test d'apnée si le médecin est d'avis que les antécédents indiquent une insuffisance respiratoire chronique, si le patient répond seulement à des concentrations supérieures à la normales de gaz carbonique, ou s'il dépend de la stimulation par l'hypoxie. Si le médecin n'est pas sûr de la vali-dité du test d'apnée, il doit administrer un test auxiliaire.
Recommandation A.5 : Intervalle entre les examens
Lorsque l'on procède à un deuxième examen, nous recommandons qu'il n'y ait pas d'intervalle précis entre les deux, quel que soit le mécanisme primaire de l'atteinte cérébrale.
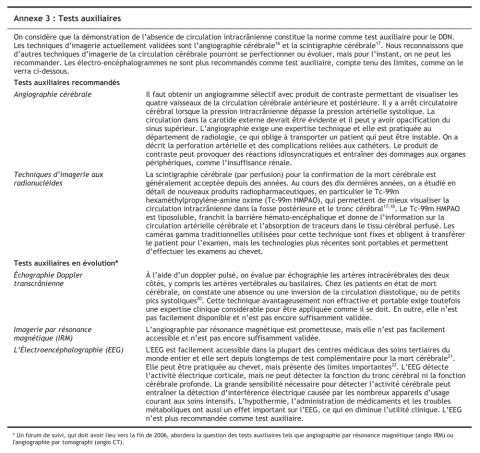
Recommandation A.6 : Tests auxiliaires
Nous recommandons de procéder à un test auxiliaire lorsqu'il est impossible de répondre aux critères cliniques minimums définis dans la recommandation A.1. Il faut satisfaire au moins à deux critères cliniques précis avant de procéder à des tests auxiliaires :
• une étiologie établie capable de causer le décès neurologique en l'absence globale de conditions réversibles pouvant y ressembler, et
• coma profond sans réflexe.
Nous recommandons que tout test auxiliaire vise à démontrer l'absence de circulation sanguine intracrânienne afin d'établir le DDN.
Considérations clés
• Avant de procéder à un test auxiliaire, il faut corriger le choc persistant et l'hypothermie (voir la recommandation A.2).
• Il faut comprendre le terme «auxiliaire» comme signifiant un test qui remplace un autre examen que l'on ne peut effectuer pour une raison ou une autre. Il remplace la terminologie précédente, p. ex. «complémentaire» (qui s'ajoute à un test déjà effectué) ou «de confirmation» (confirme un test effectué auparavant).
• Selon les données existantes, qui ne sont toutefois pas définitives, il est possible de confirmer le DDN chez les patients qui reçoivent de fortes doses de barbituriques visant à provoquer un coma profond ou le silence électrocérébral comme traitement de l'hypertension intracrânienne réfractaire, s'ils répondent aux critères cliniques minimums (recommandation A.1), en démontrant l'absence de circulation sanguine intracrânienne14.
• L'annexe 3 présente une description des tests auxiliaires.
Recommandation A.7 : Concept et définition de la mort neurologique
Nous recommandons que le décès déterminé par des critères neurologiques soit défini comme la perte irréversible de la conscience, associée à la perte irréversible de toutes les fonctions du tronc cérébral (définies dans la recommandation A.1), y compris la capacité de respirer.
Considération clé
Le décès déterminé par des critères neurologiques peut être causé par l'hypertension intracrânienne, une lésion primaire directe du tronc cérébral, ou les deux. Dans les cas d'hypertension intracrânienne, un test auxiliaire démontrant l'absence de circulation intracrânienne confirme le décès lorsque l'on ne peut appliquer tous les critères cliniques de base (définis dans la recommandation A.1), ou si le tableau clinique n'est pas clair. Il n'existe aucun test auxiliaire satisfaisant pour confirmer le décès neurologique dans le cas d'une lésion primaire isolée du tronc cérébral.
Recommandation A.8 : Médecins déclarant le décès neurologique
Nous recommandons que le médecin qui déclare le décès neurologique ait au moins les compétences suivantes :
• Détenir un permis d'exercice valide dans l'administration canadienne en cause.
• Avoir les connaissances et les compétences nécessaires pour prendre en charge des patients victimes d'une atteinte cérébrale grave et pour poser le DDN.
Dans le cas du DDN pour fin de don d'organes, nous recommandons que tout médecin qui a, avec le receveur éventuel, des liens susceptibles d'influencer son jugement ne participe aucunement au DDN.
Considérations clés
• Pour les fins de cette recommandation, un médecin titulaire d'un «permis d'exercice valide dans l'administration canadienne en cause»
• détient un permis du Collège des médecins et chirurgiens ou de l'ordre de l'administration en cause;
• n'est pas un médecin en formation;
• n'a pas besoin d'un niveau particulier de spécialisation; les omnipraticiens peuvent poser le DDN s'ils ont les compétences et les connaissances requises.
• Le pouvoir de poser le DDN ne peut être délégué.
Recommandation A.9 : Critères liés à l'âge
Nous recommandons que les normes A.1 à A.8 relatives au DDN s'appliquent aux nourrissons, aux enfants et aux adolescents avec les rajustements suivants.
Recommandations relatives au DDN pour les enfants et les adolescents
• Pour tous les enfants âgés d'un an ou plus (âge rajusté en fonction de l'âge gestationnel), il faut poser le DDN selon les normes établies au Forum. La loi exige que deux médecins posent le DDN aux fins de don d'organes, mais il n'y a pas d'intervalle fixe obligatoire, quel que soit le mécanisme primaire de l'atteinte cérébrale (voir la recommandation A.5).
• Les médecins qui posent le DDN doivent être des spécia-listes qui ont les connaissances et les compétences nécessaires pour prendre en charge des enfants ou des adolescents victimes d'une atteinte cérébrale grave (voir la recommandation A.8).
Recommandations relatives au DDN pour les nourrissons âgés de 30 jours à un an (âge rajusté en fonction de l'âge gestationnel)
• Les critères cliniques minimums comprennent l'absence du réflexe oculo-céphalique, test qui peut être plus fiable que le réflexe oculo-vestibulaire chez les nourrissons à cause de l'anatomie particulière du canal auditif externe (voir la recommandation A.1).
• On recommande de répéter l'examen à un moment différent afin qu'il y ait confirmation indépendante par un autre médecin qualifié, sans égard au mécanisme primaire de l'atteinte cérébrale. Il est prudent de demander un examen indépendant à cause du manque de recherche et d'expérience collective sur la mort cérébrale dans ce groupe d'âge. Il n'y a pas d'intervalle minimum recommandé entre les deux déclarations. En cas d'incertitude ou s'il y a des facteurs confusionnels qu'il est impossible de faire disparaître, on peut prolonger l'intervalle selon le jugement du médecin, ou procéder à un test auxiliaire démontrant l'absence de circulation intracrânienne.
• Les médecins qui posent le DDN doivent être des spécia-listes possédant les connaissances et les compétences nécessaires pour prendre en charge des nourrissons victimes d'une atteinte cérébrale grave (voir la recommandation A.8).
Considérations clés
• Il faudrait entreprendre des études pour évaluer la nécessité de ce deuxième examen par rapport aux risques (p. ex., risque de répéter le test d'apnée, délais qui ont une incidence sur le stress pour la famille et la stabilité du donneur).
• On a abordé dans un forum distinct les recommandations relatives au DDN chez les nouveau-nés de moins de 30 jours.
Recommandations en néonatologie
Le Groupe de référence en néonatologie recommande que toutes les normes relatives au DDN établies au Forum soient acceptées, avec les réserves et rajustements suivants :
Recommandations relatives au DDN pour les nouveau-nés âgés de moins de 30 jours :
• Les normes s'appliquent aux nouveau-nés qui ont plus de 36 semaines de gestation au moment du décès.
• Le DDN est un diagnostic clinique, c'est-à-dire que les critères cliniques l'emportent.
• Les critères cliniques minimums incluent l'absence du réflexe oculo-céphalique et du réflexe de succion.
• La température minimum doit être une température centrale de 36°C ou plus.
• Il doit s'écouler au moins 48 heures entre la naissance et la première déclaration.
• Il faut deux déclarations, et il doit s'écouler au moins 24 heures entre les examens.
• Il faut procéder à des tests auxiliaires qui démontrent l'absence de circulation intracrânienne lorsque qu'on ne peut observer un des critères cliniques minimums ou que des facteurs confusionnels persistent.
• Les médecins qui posent le DDN doivent être des spécialistes possédant les connaissances et les compétences nécessaires pour prendre en charge des nouveau-nés victimes d'une atteinte cérébrale grave et pour déterminer qu'il y a décès selon des critères neurologiques.
Considérations clés
• Les antécédents cliniques (p. ex., dates et échographies prénatales) et un examen physique doivent appuyer l'exactitude de l'âge gestationnel. L'incapacité de confirmer que l'âge gestationnel dépasse 36 semaines doit empêcher de poser le DDN.
• Les seuils de température plus élevés recommandés reflètent l'incertitude relative aux effets de l'hypothermie sur les fonctions neurologiques du nouveau-né et le fait qu'il est facile de normaliser la température d'un nouveau-né.
• Il faut attendre 48 heures après la naissance avant d'établir le DDN parce que le pronostic neurologique d'une atteinte cérébrale grave est moins certain au cours des deux premiers jours de la vie.
• Il faudrait effectuer des études prospectives pour confirmer la nécessité d'attendre 24 heures entre les deux diagnostics.
B. Représentation du DDN : incidence, déclaration et aspects juridiques
Recommandation B.1 : Moment légal du décès
Nous recommandons que le moment légal du décès soit celui du premier diagnostic du décès neurologique.
Recommandation B.2 : Déclaration
Nous recommandons que le DDN soit déclaré lorsqu'il est posé.
Considération clé
Il n'y a pas actuellement de mécanisme de déclaration de l'incidence du DDN au Canada. Vu qu'il faut qu'un DDN soit posé pour qu'il y ait don d'organes, il faut saisir ces données pour faciliter l'analyse des statistiques sur le don d'organes.
Recommandation B.3 : Mécanismes de déclaration
Nous recommandons que le DDN soit déclaré par le certificat de décès et que les hôpitaux soient tenus d'acheminer ces renseignements aux organismes compétents, comme l'Institut canadien d'information sur la santé.
Considérations clés
• Les médecins devraient être tenus de déclarer le décès neurologique au moyen d'un mécanisme unique.
• Le certificat médical de décès devrait comprendre une rubrique précise sur la déclaration du DDN. Si la partie du certificat relative au DDN n'est pas remplie, il faut renvoyer le certificat au médecin pour qu'il la remplisse.
Recommandation B.4 : Aspects juridiques
Nous recommandons que les exigences médicales canadiennes concernant le DDN (déterminées au cours du forum) soient intégrées aux normes médicales et aux guides de pratique.
Considération clé
Les pratiques hospitalières reliées au DDN varient d'un bout à l'autre du Canada. Il faut les harmoniser (p. ex., au moyen de l'agrément) avec les normes médicales et les guides de pratique relatifs au DDN.
C. Atteinte cérébrale grave : de l'urgence aux soins intensifs
Recommandation C.1 : Détermination du DDN
Nous recommandons que tous les patients présentant des signes de décès neurologique fassent l'objet d'une évaluation formelle à cet égard, à moins que cela n'ait aucune conséquence sur l'établissement d'un pronostic ou la prise en charge de ces patients, y compris les soins de fin de vie (voir la recommandation C3).
Recommandation C.2 : De l'urgence aux soins intensifs — évolution des traitements de protection neurologique
Nous recommandons que tous les patients victimes d'une atteinte cérébrale grave qui pourraient bénéficier de traitements, de l'établissement d'un pronostic ou de soins optimaux de fin de vie aux soins intensifs aient accès à ces services.
Considérations clés
• Il faut tenir compte des désirs des patients et de leur famille : désirs manifestés au cours de consultations cliniques, dans des directives préalables, sur une carte de donneur ou à un registre de donneurs.
• On entend par soins intensifs les soins dispensés à l'unité en cause et non les soins intensifs prodigués à l'urgence.
• Il faut garantir l'accès à l'unité de soins intensifs pour les patients victimes d'une atteinte cérébrale grave tout en préservant aussi l'accès à l'unité pour tout autre patient dont l'état est critique.
• Il faut tenir compte des enjeux sociétaux et liés aux ressources.
• Les cliniciens doivent avoir une certaine souplesse décisionnelle.
Recommandation C.3 : Soins en fin de vie
Nous recommandons que dans le cas des patients qui meurent à la suite d'une atteinte cérébrale grave et qui sont admissibles, les soins postmortem standards comprennent l'option de don d'organes et de tissus.
[Voir aussi Annexe 5 : Liste de contrôle pour les adultes et les enfants d'un an et plus]
[Voir aussi Annexe 6 : Liste de contrôle pour les nourrissons de moins d'un an et les nouveau-nés à terme (36 semaines de gestation)]
Annexe 1.
Annexe 2.
Annexe 3.
Annexe 4.

Annexe 5.
Annexe 6.
Footnotes
Cet article a été critiqué par des pairs.
Remerciements : Ces recommandations ont reçu l'aval des organismes suivants : Société canadienne de soins intensifs, Association canadienne des médecins d'urgence, Société canadienne de neurochirurgie (recommandations A et B), Société canadienne de neurologie, Groupe canadien de soins neuro-intensifs, Conférence des coroners en chef et des médecins légistes en chef du Canada, Association canadienne des infirmiers et infirmières en soins intensifs, Association canadienne de transplantation, Société canadienne de transplantation, Québec-Transplant, Réseau Trillium pour le don de vie et son Groupe consultatif sur les soins intensifs, Programmes HOPE de l'Alberta, Programme OPEN de Terre-Neuve-et-Labrador, Transplant Atlantic, New Brunswick Transplant et le Conseil canadien pour le don et la transplantation.
Les auteurs reconnaissent l'aide financière reçue du Conseil canadien pour le don et la transplantation et le processus de consultation pris en charge par Strachan Tomlinson and Associates.
Intérêts concurrents : Aucun déclaré.
Correspondance : D r Sam D. Shemie, Unité de soins intensifs pédiatriques, Hôpital de Montréal pour enfants, Centre universitaire de santé McGill, Montréal (Québec) H3H 1P3 (courriel : sam.shemie@muhc.mcgill.ca ).
Demandes de réimpressions : M me Kimberly Young, Conseil canadien pour le don et la transplantation, 1702–8215 112 St., Edmonton AB T6G 2C8 (téléphone : 780 409-5652; courriel : kimberly.young@ccdt.ca ).
RÉFÉRENCES
- 1.Wijdicks EF. Brain death worldwide: accepted fact but no global consensus in diagnostic criteria. Neurology 2002;58(1):20-5. [DOI] [PubMed]
- 2.Shemie SD. Variability of brain death practices. Crit Care Med 2004;32(12):2564-5. [DOI] [PubMed]
- 3.Powner DJ, Hernandez M, Rives TE. Variability among hospital policies for determining brain death in adults. Crit Care Med 2004;32(6):1284-8. [DOI] [PubMed]
- 4.Mejia RE, Pollack MM. Variability in brain death determination practices in children. JAMA 1995;274(7):550-3. [PubMed]
- 5.Chang MY, McBride LA, Ferguson MA. Variability in brain death declaration practices in pediatric head trauma patients. Pediatr Neurosurg 2003;39(1):7-9. [DOI] [PubMed]
- 6.Canadian Congress Committee on Brain Death. Death and brain death: a new formulation for Canadian medicine. JAMC 1988;138(5):405-6. [PMC free article] [PubMed]
- 7.Groupe canadien de soins neuro-intensifs. Guidelines for the diagnosis of brain death. J Can Sci Neurol 1999;26(1):64-6. [PubMed]
- 8.The Quality Standards Subcommittee of the American Academy of Neurology. Practice parameters for determining brain death in adults (déclaration sommaire). Neurology 1995;45(5):1012-4. [DOI] [PubMed]
- 9.Burke K. Legal foundations for the neurological determination of death. Edmonton : Conseil canadien pour le don et la transplantation; 2003.
- 10.Barron LB, Shemie SD, Doig C. A review of literature on the neurological determination of death. Edmonton : Conseil canadien pour le don et la transplantation; 2003.
- 11.Hornby KH, Shemie SD. Survey and analysis of hospital-based brain death guidelines in Canada. Edmonton : Conseil canadien pour le don et la transplantation; 2003.
- 12.Centre de recherche Decima. Survey of Canadian critical care and neuroscience physicians on severe brain injury, brain death and organ donation. Edmonton : Conseil canadien pour le don et la transplantation; 2003.
- 13.Booth CM, Boone RH, Tomlinson G, Detsky AS. Is this patient dead, vegetative, or severely neurologically impaired? Assessing outcome for comatose survivors of cardiac arrest. JAMA 2004;291(7):870-9. [DOI] [PubMed]
- 14.López-Navidad A, Caballero F, Domingo P, et al. Early diagnosis of brain death in patients treated with central nervous system depressant drugs. Transplantation 2000;70(1):131-5. [PubMed]
- 15.Guidelines for the determination of death. Report of the medical consultants on the diagnosis of death to the President's Commission for the Study of Ethical Problems in Medicine and Biomedical and Behavioral Research. JAMA 1981;246(19):2184-6. [PubMed]
- 16.Wilkening M, Louvier N, D'Athis P, Freysz M. [Validity of cerebral angiography via venous route in the diagnosis of brain death.] Bull Acad Natl Med 1995;179(1):41-8. Article en français. [PubMed]
- 17.Wieler H, Marohl K, Kaiser KP, Klawki P, Frossler H. Tc-99m HMPAO cerebral scitigraphy. A reliable, noninvasive method for determination of brain death. Clin Nucl Med 1993;18(2):104-9. [DOI] [PubMed]
- 18.Spieth ME, Ansari AN, Kawada TK, Kimura RL, Siegel ME. Direct comparison of Tc-99m DPTA and Tc-99m HMPAO for evaluating brain death. Clin Nucl Med 1994;19(10):867-72. [DOI] [PubMed]
- 19.Bonetti MG, Ciritella P, Valle V, Perrone E. 99mTc HM-PAO brain perfusion SPECT in brain death. Neuroradiology 1995;37(5):365-9. [DOI] [PubMed]
- 20.Ducrocq X, Braun M, Debouverie M, et al. Brain death and transcranial Doppler: experience in 130 cases of brain dead patients. J Neurol Sci 1998;160(1):41-6. [DOI] [PubMed]
- 21.A definition of irreversible coma : report of the Ad Hoc Committee of the Harvard Medical School to Examine the Definition of Brain death. JAMA 1968;205(6):337-40 [PubMed]
- 22.Young GB, Shemie SD, Doig C, et al. The role of ancillary tests in the neurological determination of death. J Can Anesth 2006; sous presse. [DOI] [PubMed]