En collaboration avec la Société canadienne de soins intensifs, l'Association canadienne de transplantation et la Société canadienne de transplantation, le Conseil canadien pour le don et la transplantation (CCDT) a parrainé un forum intitulé «Optimiser le maintien du donneur afin d'accroître le nombre d'organes admissibles pour la transplantation», qui s'est tenu du 23 au 25 février 2004, afin d'élaborer des lignes directrices et des recommandations sur la prise en charge des donneurs d'organes au Canada. Les discussions ont été limitées à la période de soin qui commence par le diagnostic du décès neurologique (DDN), communément appelé «mort cérébrale», et le consentement à un don d'organes et se termine par le prélèvement chirurgical des organes. Cette période offre une importante possibilité d'optimiser la fonction de multiples organes et d'en améliorer l'utilisation.
Le forum était la première activité structurée coopérative à réunir des professionnels de la santé œuvrant dans les domaines des soins intensifs et de la transplantation et peut être considéré comme un point tournant au Canada. Les soins en fin de vie dispensés à l'unité des soins intensifs comprennent toutes les mesures visant à concrétiser la volonté et la possibilité de faire un don d'organes. Il faut conjuguer à une telle concertation dynamique qui vise à établir les meilleures pratiques de prise en charge des donneurs aux soins intensifs et à la salle d'opération des stratégies d'utilisation optimale des organes qu'il faut à leur tour relier à l'amélioration des transplantations et aux résultats chez les patients.
Aperçu du Forum
Les traitements de protection des organes reposent sur une prise en charge clinique experte visant à augmenter le nombre des donneurs admissibles et à optimiser la fonction des organes destinés à des transplantations. Les experts qui ont participé au forum ont concentré leur attention sur deux aspects clés :
• comment optimiser la physiologie des organes de donneurs;
• comment augmenter le nombre de donneurs possibles dont les organes conviennent pour un don, augmenter le nombre d'organes transplantés par donneur, améliorer le fonctionnement et la survie du greffon ainsi que la survie du patient, et déterminer et explorer les défis logistiques qui se posent entre le diagnostic de décès neurologique (DDN) et le prélèvement des organes.
Cette initiative ne portait pas sur les défis connexes, comme le processus d'obtention du consentement, la perfusion des organes après le prélèvement, ainsi que la logistique de l'équipe chargée du prélèvement chirurgical ou de la conservation.
Le forum visait à :
• examiner et comparer les pratiques, les lignes directrices et les politiques nationales et internationales en vigueur sur la prise en charge des organes de donneurs, y compris les traitements de protection (les sources comprenaient notamment des articles et des rapports publiés dans des revues de sciences fondamentales et dans des publications cliniques, des lignes directrices régionales, nationales et internationales sur la prise en charge des donneurs, ainsi que des documents de conférences et d'ateliers sur le sujet);
• formuler des recommandations issues d'un consensus d'experts sur les traitements nécessaires pour protéger les organes aux soins intensifs et prendre en charge le donneur à la salle d'opération;
• formuler des recommandations issues d'un consensus d'experts à l'intention du CCDT, de la Société canadienne de transplantation, de la Société canadienne de soins intensifs, de l'Association canadienne de transplantation et d'autres organismes et groupes concernés;
• élaborer un mécanisme de liaison entre le milieu des soins intensifs et celui des transplantations afin de réviser et de mettre à jour les recommandations issues d'un consensus d'experts à mesure que les traitements évoluent;
• diffuser les résultats du Forum à la lumière de la compréhension actuelle de l'application des connaissances au Canada;
• élaborer des recommandations pour de futures recherches dans ce domaine en évolution constante.
Les participants étaient des professionnels de la santé provenant de 27 organismes, y compris des spécialistes des soins intensifs aux adultes et aux enfants, des médecins et chirurgiens spécialisés en transplantation d'organes chez les adultes et les enfants, des neurologues, des neurochirurgiens, des anesthésistes, des urgentologues, des infirmières et des infirmières praticiennes. Un groupe de travail composé d'administrateurs de services de santé, de responsables de politiques et de représentants d'organismes de coordination des dons et transplantations a aussi apporté sa contribution au sujet des obstacles et appuis logistiques et sur l'application des connaissances pour favoriser une prise en charge médicale efficace des donneurs. Les discussions ont visé avant tout un processus décisionnel basé sur la concertation et la colla-boration, à un échelon stratégique national.
Ces lignes directrices s'adressent principalement aux médecins (ou à leurs délégués) qui interviennent dans la prise en charge de donneurs d'organes aux soins intensifs et à la salle d'opération. On y aborde les cinq domaines suivants :
• prise en charge multisystémique de donneurs d'organes multiples;
• considérations spécifiques aux organes dans le cas du cœur, des poumons et des organes abdominaux;
• autres défis systémiques;
• questions que l'on pourrait poser pour un programme national de recherche visant à optimiser la prise en charge des organes de donneurs;
• considérations relatives à la logistique et à l'application des connaissances ayant trait à la diffusion et à la mise en œuvre des recommandations du forum.
Processus
Les nombreux documents de fond fournis par le comité directeur avant le forum comportaient des recensions détaillées d'écrits et des enquêtes sur la pratique connexe. Au cours du forum, les participants ont abordé chacun des cinq domaines en procédant de la façon décrite ci-après. Des plénières ont suivi les exposés d'experts. Les participants ont ensuite travaillé en atelier guidés par les feuilles de travail contenant une description des soins courants et bien acceptés dans le contexte canadien (fondée sur une analyse des lignes directrices relatives à la prise en charge de donneurs en vigueur dans les établissements de santé du Canada1), un résumé des données scientifiques existantes, des considérations clés, un résumé des lignes directrices nationales et internationales sur la prise en charge de donneurs et une liste de références.
Les ateliers ont porté avant tout sur les détails des processus de soins. Le Groupe des recommandations issues du Forum (GRF) et le Groupe des recommandations applicables aux enfants (GRE) se sont réunis pour analyser les résultats des ateliers et des plénières et pour élaborer des recommandations pour les adultes et les enfants. Ces recommandations ont fait l'objet de nouvelles discussions au cours d'une plénière. On a recueilli et résumé les questions de recherche proposées par les participants (Annexe 1). Le Groupe de la logistique et de l'application des connaissances (LAC) a étudié les questions relatives à la logistique et au partage des connaissances qui ont été soulevées durant le Forum (Annexe 2).
Thèmes dominants
Plusieurs thèmes dominants sont ressortis des discussions :
• Des recherches prospectives s'imposent pour améliorer la base des niveaux de preuve que les experts utilisent actuellement pour dégager des consensus sur les normes de soins. La plupart des données existantes sur la prise en charge des donneurs reposent sur des études prospectives, non contrôlées et d'observation.
• En raison de l'hypertension intracrânienne non contrôlée et de l'herniation cérébrale, le donneur d'organes présente une pathophysiologie distincte.
• En raison des variations temporelles du fonctionnement de multiples organes après le DDN, la détermination du moment optimal de prélèvement exige de la souplesse. Les participants ont établi que :
• la réanimation cardiorespiratoire est bénéfique pour la fonction de tous les organes;
• il importe de prendre le temps, aux soins intensifs, d'optimiser la fonction de multiples organes afin d'améliorer les résultats des transplantations;
• il est possible de réduire la dysfonction réversible des organes par une réanimation énergique et des réévaluations fréquentes;
• lorsque la fonction des organes est optimisée, il faut les prélever d'urgence.
• Une étude de l'utilisation2 des cœurs et des poumons dans quatre centres canadiens a permis de relever des lacunes possibles dans le processus visant à obtenir le consentement pour le don d'un seul organe, l'offre d'organes et l'utilisation des organes offerts. Le Forum recommande qu'il n'y ait aucun facteur démographique ni seuil de dysfonction prédéterminé qui empêche de consentir au don d'un seul organe ou d'offrir des organes pour la transplantation.
• Les décisions finales quant à la transplantabilité incombent encore à chaque programme de transplantation, représenté par les médecins chargés de la transplantation d'organes particuliers.
• Il faut évaluer les initiatives visant à accroître le nombre éventuel d'organes de donneurs en fonction non seulement d'une augmentation de l'utilisation des organes, mais aussi des résultats des transplantations correspondantes.
• La collaboration entre les soins intensifs et l'équipe de transplantation à cet égard vise à assurer une responsabilisation réciproque des services de prélèvement et de transplantation si l'on n'utilise pas les organes disponibles.
Prise en charge multisystémique du donneur d'organes multiples
L'Annexe 3 résume les règlements sur la prise en charge des donneurs.
1. Hypertension artérielle générale liée à la pression intracrânienne
Recommandation 1.1 : Seuils et thérapie privilégiée
Nous recommandons que l'hypertension artérielle qui se déclare après le diagnostic de décès neurologique (DDN) soit traitée ainsi :
Seuils :
• tension artérielle systolique > 160 mm Hg et (ou)
• tension artérielle moyenne > 90 mm Hg
Traitement privilégié :
• nitroprussiate, à une dose de 0,5 à 5,0 μg/kg/min, et (ou)
• esmolol, à une dose de 100 à 500 μg/kg en bol, suivie d'une dose de 100 à 300 μg/kg/min
Il faut titrer les doses perfusées jusqu'à ce que l'on obtienne l'effet clinique désiré.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• Il faut établir une distinction entre la tempête catécholaminergique liée à la pression incrânienne aiguë et l'hypertension artérielle qui peut se manifester durant l'herniation cérébrale, mais avant le DDN. Le Forum n'a pas abordé cette période de soins.
• Compte tenu des changements constants et du risque de détérioration de la fonction cardiovasculaire après le DDN, il est préférable d'employer des agents à action brève.
• On peut administrer d'autres médicaments comme :
• la nitroglycérine pour réduire (par ex.: le risque de vol coronarien par rapport au nitroprussiate);
• le labétolol, plus couramment disponible et utilisé que l'esmolol dans la pratique clinique; sa demi-vie biologique prolongée (de 4 à 6 heures) préoccupe toutefois.
• L'hypertension observée pendant l'établissement de l'utilisation d'agents vasopresseurs ou d'un soutien inotrope indique qu'il faut réduire ce soutien au lieu de commencer à administrer des antihypertenseurs.
2. Performance cardiovasculaire, surveillance et soutien hémodynamique
Considérations globales
La détérioration de la fonction cardiovasculaire associée à l'hypertension intracrânienne, caractérisée par la tempête sympathique qui entraîne une dysfonction neurogénique du myocarde3 et une vasoconstriction intense suivie d'un épuisement sympathique, et une vasodilatation4 variera en fonction des facteurs suivants :
• Rapidité de l'élévation de la pression intracrânienne5
• Temps écoulé après l'herniation cérébrale
• Étiologie de l'atteinte cérébrale (par ex.: contusion myocardique traumatique, ischémie consécutive à un arrêt cardiaque ou à un état de choc, hypoxémie).
Il est reconnu que les intensivistes titrent le traitement cardiovasculaire en fonction de cibles cliniques, biochimiques et hémodynamiques permettant de rétablir le volume intravasculaire sans hypervolémie et d'assurer un soutien approprié du myocarde et du système vasculaire pour obtenir un débit cardiaque optimal pour la perfusion des organes.
La mise en œuvre de mesures de soutien cardiovasculaire présuppose qu'on a rétabli la normovolémie chez les patients.
L'évaluation de l'état cardiocirculatoire oblige à évaluer de multiples variables. Un traitement ne doit pas dépendre d'une seule mesure ni valeur prise isolément.
Il faut conjuguer l'intensification des mesures de soutien à un resserrement de la surveillance hémodynamique.
Même si ces valeurs cibles servent à guider le traitement, il faut établir un équilibre entre leur application rigoureuse et l'évaluation globale de l'état cardiovasculaire effectuée par des cliniciens expérimentés.
Les mesures de soutien cardiovasculaire doivent reposer sur une physiologie rationnelle. Il faut distinguer les vasopresseurs purs (vasopressine, phényléphrine) des vasopresseurs qui ont des effets inotropes sur les bêta-agonistes (norépinéphrine, épinéphrine). La prudence s'impose si l'on administre un traitement aux bêta-agonistes à des donneurs éventuels de cœur en raison des risques d'épuisement des réserves d'adénosine triphosphate (ATP) dans le myocarde et de la régulation négative des récepteurs bêta6. Si l'on envisage le don du cœur, la dose de dopamine ou de son équivalent ne doit pas dépasser 10 μg/kg/min.
Pratique actuelle au Canada
Les mesures suivantes sont couramment acceptées dans la pratique et sont approuvées a priori :
• surveillance standard : ligne artérielle, ligne veineuse centrale, électrocardiogramme à 12 dérivations;
• cibles hémodynamiques recommandées comprenant :
• tension artérielle moyenne de ≥ 70 mm Hg
• tension artérielle systolique de ≥ 100 mm Hg, fréquence cardiaque de 60 à 120 battements/minute
• pression veineuse centrale de 6 à 10 mm Hg (normovolémie);
• les mesures standard de soutien inotrope comprennent notamment la dopamine à une dose de ≤ 10 μg/kg/min (ou l'équivalent).
Recommandation 2.1 : Surveillance de la saturation en oxygène centrale ou du sang veineux mêlé
Une surveillance de la saturation en oxygène du sang veineux mêlé est indiquée chez les patients qui présentent une instabilité hémodynamique continue. Le traitement hémodynamique doit viser une cible de ≥ 60 %.
Pratique actuelle au Canada
Il n'existe pas de données à ce sujet.
Considérations clés
• Les tendances sériées sont plus utiles que des mesures uniques.
• L'oxymétrie du sang veineux mêlé peut être déterminée au moyen d'échantillons prélevés de façon intermittente dans l'artère pulmonaire ou de façon continue par des cathéters oxymétriques.
• L'extraction d'oxygène tissulaire n'a pas été bien étudiée chez des patients en état de décès neurologique. Des valeurs faibles peuvent indiquer un apport réduit d'oxygène. L'interprétation de valeurs élevées n'est toutefois pas fiable en présence d'un arrêt de la fonction neurologique ou de la circulation cérébrale.
• L'oxymétrie du sang veineux central n'a pas été bien étudiée chez des patients en état de décès neurologique.
Recommandation 2.2 : Surveillance du lactate
Nous recommandons que le taux de lactate soit déterminé par des mesures sériées chez tous les patients. Si les taux de lactate sont élevés ou à la hausse, nous recommandons une investigation visant à déterminer l'étiologie.
Pratique actuelle au Canada
Il n'existe pas de données à ce sujet.
Considérations clés
Des taux de lactate à la baisse sont un signe d'amélioration de la distribution d'oxygène.
Recommandation 2.3 : Indications pour l'emploi d'un cathéter de l'artère pulmonaire
Nous recommandons l'emploi d'un cathéter de l'artère pulmonaire (CAP) dans les cas suivants :
• La fraction d'éjection évaluée par échocardiographie bidimensionnelle est de ≤ 40 %, ou
• les patients ont besoin
• de dopamine (> 10 μg/kg/min) ou l'équivalent,
• d'un traitement de soutien par vasopresseur (exclut la vasopressine comme élément d'une hormonothérapie) et (ou)
• d'une intensification des mesures de soutien.
Les valeurs hémodynamiques visées lorsqu'on utilise un CAP sont les suivantes : pression capillaire pulmonaire (PCP) de 6 à 10 mm Hg; index cardiaque de > 2,4 litre/min/m2; résistance vasculaire systémique (RVS) de 800 à 1200 dynes/sec/cm5; index de travail systolique du ventricule gauche : > 15 g/kg-min.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• Le terme «vasopresseur» désigne un agent vasoconstricteur.
• Même si l'utilisation d'un CAP dans la pratique des soins intensifs chez les adultes est à la baisse, le donneur d'organe présente une pathophysiologie distincte.
• L'emploi d'un CAP est justifié non seulement pour préciser le titrage du soutien hémodynamique, mais aussi pour évaluer la transplantabilité du cœur et des poumons7.
• L'échocardiographie bidimensionnelle est indiquée principalement pour évaluer la fonction cardiaque et savoir si le cœur peut être transplanté. Le rôle d'échocardiographies uniques ou en série dans l'évaluation de la fonction cardiaque qui vise à orienter le traitement hémodynamique chez un donneur d'organes instable n'est pas bien établi.
Recommandation 2.4 : Agents de première intention pour le soutien hémodynamique — vasopressine
Nous recommandons d'utiliser la vasopressine comme traitement de soutien hémodynamique lorsque des agents vasopresseurs sont indiqués. La dose maximale doit être de 2,4 U/h (0,04 U/min).
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• La vasopressine est un agent particulier, parce qu'elle peut servir à diverses applications, comme le soutien vasopresseur hémodynamique, le traitement du diabète insipide et l'hormonothérapie.
• Il faut normaliser les unités d'administration de doses.
• Le sevrage des catécholamines de soutien est la première stratégie à suivre pour traiter l'hypertension artérielle chez les patients traités à la vasopressine.
Recommandation 2.5 : Agents de deuxième intention pour le soutien hémodynamique — norépinéphrine, épinéphrine et phényléphrine
Nous recommandons d'utiliser la norépinéphrine, l'épinéphrine et la phényléphrine comme mesures de soutien hémodynamique. Il faut ajuster le traitement de façon à produire l'effet clinique désiré, sans dose maximale préétablie.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considération clé
Il faut augmenter les doses de catécholamines en fonction des valeurs obtenues par CAP. La prudence est de rigueur lorsque l'on administre un de ces agents à des doses de plus de 0,2 μg/kg/min.
3. Glycémie et nutrition
Recommandation 3.1 : Maîtrise de la glycémie
Nous recommandons de contrôler la glycémie par des perfusions d'insuline titrées de façon à maintenir une glycémie de 4 à 8 mmol/L.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considération clé
Il ne faut pas interpréter à tort le recours à l'insuline comme une insulinodépendance qui pourrait empêcher la transplantation de cellules des îlots de Langerhans. Si une précision s'impose, il faut mesurer les taux d'hémoglobine (HgB) A1C dans ces circonstances.
Recommandation 3.2 : Nutrition
• Il faut administrer de routine des perfusions intravei-neuses de dextrose.
• Il faut entreprendre ou continuer une alimentation entérale de routine, selon la tolérance, et y mettre fin lorsqu'on appelle le donneur à la salle d'opération.
• Il ne faut pas entreprendre d'alimentation parentérale, mais il faut toutefois la maintenir lorsqu'elle est déjà en place.
Pratique actuelle au Canada
Il n'existe pas de données à ce sujet.
Considérations clés
Aucune.
4. Diabète insipide et hypernatrémie
Pratique actuelle au Canada
Les mesures suivantes sont des aspects couramment acceptés dans la pratique et sont approuvées a priori :
• Sodium sérique : valeurs visées entre 130 et 150 mmol/L.
• Débit urinaire : plage visée de 0,5 à 3 mL/kg/h (chez les adultes et les enfants).
• On peut définir le diabète insipide comme un débit urinaire de > 4 mL/kg/h chez les adultes et les enfants.
• Associé à une montée du sodium sérique (≥ 145 mmol/L).
• Associé à une montée de l'osmolarité sérique (≥ 300 mOsm) et à une baisse de l'osmolarité urinaire (≤ 200 mOsm).
• Posologie de la 1-désamino-D-arginine vasopressine (DDAVP) contre le diabète insipide :
• Adultes : 1–4 μg par voie intraveineuse (IV) et ensuite 1–2 μg IV aux six heures pour produire un débit urinaire de < 4 mL/kg/h
• Enfants : 0,25–1 μg par voie IV aux six heures pour produire un débit urinaire de < 4 mL/kg/h.
Recommandation 4.1 : Diabète insipide
• Il est possible de traiter le diabète insipide seul par une perfusion IV continue de vasopressine (≤ 2,4 U/h) ou une perfusion IV intermittente de DDAVP.
• Dans les circonstances suivantes, la perfusion de vasopressine doit être le traitement de première intention :
• soutien hémodynamique avec vasopressine nécessaire,
• hormonothérapie combinée commencée.
• Il faut utiliser au besoin la DDAVP comme supplément à la vasopressine.
• Il n'est pas nécessaire d'interrompre l'administration de DDAVP avant l'arrivée du donneur à la salle d'opération.
Considération clé
La DDAVP est un analogue de l'AVP qui a un effet antidiurétique relativement pur et une activité vasopressive négligeable8. Les limites supérieures de la posologie de DDAVP sont empiriques. Il n'y a pas de limite supérieure claire à la dose de DDAVP, car il faut la titrer de façon à obtenir l'effet visé, qui est de réduire le débit urinaire.
Recommandation 4.2 : Hypernatrémie
Nous recommandons de traiter l'hypernatrémie chez tous les donneurs qui présentent des taux de sodium sérique de plus de 150 mmol/L.
Considération clé
Il y a un lien indépendant entre l'hypernatrémie (sodium sérique > 155 mmol/L) et la dysfonction hépatique et la perte du greffon9. Outre le contrôle du sodium, il faut normaliser empiriquement la concentration de calcium, de phosphate, de potassium et de magnésium.
5. Hormonothérapie combinée
Recommandation 5.1 : Hormone thyroïdienne, vasopressine et méthylprednisolone
L'hormonothérapie combinée consiste à administrer :
• de l'hormone thyroïdienne (tétra-iodothyronine ou T4), bol de 20 μg par voie IV suivi d'une perfusion IV de 10 μg/h,
• de la vasopressine, bol IV de 1 U suivi d'une perfusion IV de 2,4 U/h,
• de la méthylprednisolone, 15 mg/kg IV aux 24 heures.
Nous recommandons une hormonothérapie combinée chez les donneurs qui présentent une fraction d'éjection de ≤ 40 %, évaluée par électrocardiographie bidimensionnelle, ou une instabilité hémodynamique. Il faut envisager d'y recourir chez tous les donneurs.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• L'instabilité hémodynamique inclut un état de choc qui ne répond pas aux tentatives de rétablissement d'une normovolémie et nécessite un soutien vasoactif (dopamine à une dose de > 10 μg/min) ou l'administration d'un vasopresseur.
• Tirées d'une étude de cohortes rétrospective d'envergure réalisée aux États-Unis par le United Network for Organ Sharing (UNOS)10, les données existantes semblent indiquer qu'une hormonothérapie triple offre des avantages importants et présente des risques minimes. Une analyse de régression logistique à variables multiples des données recueillies chez 18 726 donneurs en état de mort cérébrale a révélé une hausse importante des taux d'utilisation des reins, des foies et des cœurs prélevés chez des donneurs qui ont reçu une triple hormonothérapie. Elle révèle aussi des améliorations importantes de la survie d'une greffe de rein à un an et de la survie des patients qui ont reçu un cœur. On n'a pas effectué d'essai randomisé prospectif.
• Puisque la conversion de la T4 en tri-iodothyronine (T3) dans les tissus périphériques peut être déficiente chez les donneurs d'organes et chez les patients qui suivent une corticothérapie, on peut préférer les solutions de T3 intraveineuse qui n'est toutefois pas encore commercialisée au Canada. Des solutions intraveineuses de T4 et des préparations entérales de T3 sont actuellement disponibles.
• Chez les patients de l'étude UNOS qui recevaient une hormonothérapie10, on a utilisé des préparations de T4 dans 93 % des cas et des solutions de T3 dans 6,9 % des cas. Le nombre de patients n'était toutefois pas suffisant pour permettre de déceler un avantage de la T3 par rapport à la T4.
• Lorsque la T4 est administrée sous forme de perfusion intraveineuse continue, sa stabilité en solution et son adhérence possible à la tubulure de plastique en raison de sa nature hydrophobe peuvent en modifier la biodisponibi-lité. Les répercussions quantitatives de ce problème pharmacologique ne sont pas claires. Une autre possibilité consiste à administrer la T4 par voie intraveineuse, comme suit : bol de 100 μg par voie intraveineuse suivi d'une perfusion intraveineuse de 50 μg aux 12 heures. Si des données futures montrent que la T3 intraveineuse offre des avantages par rapport à la T4, il faudrait exercer des pressions auprès de la Direction générale de la protection de la santé de Santé Canada afin que la thérapie à la T3 intraveineuse soit disponible au Canada pour cette indication.
• Il faut réunir des données sur l'absorption et la pharmacocinétique des préparations entérales de T3 chez les donneurs d'organes avant d'en recommander l'utilisation.
• Il faut commencer le traitement à la vasopressine à un débit fixe. Si le traitement provoque une hypertension artérielle, il faut procéder au sevrage des catécholamines avant de réduire le débit de la perfusion de vasopressine.
Recommandation 5.2 : Corticostéroïdes et protection des poumons
Nous recommandons d'administrer de la méthylprednisolone par voie intraveineuse à tous les donneurs, à une dose de 15 mg/kg aux 24 heures. Il faut amorcer le traitement après le DDN.
Pratique actuelle au Canada
On administre 15 mg/kg de méthylprednisolone par voie IV à des donneurs éventuels de poumon (dose maximale de 1 g).
Considération clé
Une corticothérapie est actuellement indiquée comme traitement immunomodulateur chez les donneurs possibles de poumons11, mais les protocoles d'administration de corticostéroïdes ne sont pas uniformes.
6. Seuils transfusionnels
Recommandation 6.1 : Cibles acceptables pour les paramètres relatifs à l'hémoglobine, aux plaquettes et à la coagulation
• Un taux d'hémoglobine cible de 90 à 100 g/L est idéal pour optimiser la fonction cardiorespiratoire en présence d'une instabilité hémodynamique. Une concentration de 70 g/L constitue la limite la plus basse acceptable pour la prise en charge de donneurs stables aux soins intensifs.
• Il n'y a pas d'objectifs précis quant à la concentration de plaquettes, au ratio international normalisé ou au temps de céphaline. Le remplacement des plaquettes ou du facteur plasmatique est indiqué en cas de saignement clinique seulement.
• Il faut prélever les échantillons de sang destinés aux analyses de sérologie et au typage tissulaire des donneurs avant les transfusions afin de minimiser le risque de faux résultats attribuables à une hémodilution.
• Les transfusions chez des donneurs d'organes ne nécessitent aucune précaution particulière.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• Il peut y avoir un lien entre les transfusions de globules rouges et une activation inflammatoire liée à l'âge du sang.
• Il faut tenir compte de l'effet d'épargne que les transfusions de globules rouges ont sur l'utilisation des cristalloïdes chez les donneurs éventuels de poumons présentant une infiltration alvéolocapillaire.
• Il peut être nécessaire de corriger la thrombocytopénie et les paramètres de la coagulation avant de pratiquer des interventions effractives qui posent un risque d'hémorragie.
• Il faut adapter à chaque donneur les transfusions peropératoires de globules rouges, de plaquettes et de facteurs plasmatiques administrées par des anesthésistes et par l'équipe chargée de la transplantation.
• Au Canada, le sang est systématiquement déleucocyté et le risque de transmission du cytomégalovirus (CMV) est né-gligeable. Il n'est pas nécessaire d'administrer du sang non infecté par le CMV à des donneurs non infectés par le CMV.
7. Infections bactériennes invasives
Recommandation 7.1 : Hémocultures quotidiennes
• Il faut procéder à une hémoculture initiale de base pour tous les donneurs et la répéter après 24 heures et au besoin.
• Les hémocultures positives ou les infections confirmées ne sont pas des contre-indications au don d'organes.
• Il faut entreprendre une antibiothérapie dans les cas d'infection confirmée ou présumée. La durée du traitement dépend de la virulence du micro-organisme en cause et est déterminée conjointement avec l'équipe de transplantation et les services des maladies infectieuses.
• On ne peut définir actuellement de durée minimale du traitement avant le prélèvement des organes.
Pratique actuelle au Canada
Le soin standard inclut des cultures d'urine et de spécimens aspirés par tube endotrachéal.
Considérations clés
Aucune.
Recommandation 7.2 : Antibiotiques à large spectre
• Un traitement empirique aux antibiotiques à large spectre n'est pas indiqué pendant la période de prise en charge des donneurs d'organes aux soins intensifs.
• Il faut laisser à la discrétion de l'équipe chirurgicale les décisions sur l'usage périopératoire d'antibiotiques.
Pratique actuelle au Canada
Il n'existe pas de données à ce sujet.
Considérations clés
Aucune.
Considérations relatives à certains organes : cœur, poumons et organes abdominaux
8. Cœur
Pratique actuelle au Canada
Les mesures suivantes sont des aspects couramment acceptés dans la pratique et sont approuvées a priori :
• Il faut soumettre les donneurs dont le cœur pourrait éventuellement être transplanté à une évaluation de routine par électrocardiographie et échocardiographie bidimensionnelle.
Recommandation 8.1 : Évaluation initiale de la fonction cardiaque
Si l'évaluation initiale de la fonction cardiaque révèle une fraction d'éjection de ≤ 40 % fondée sur une évaluation échocardiographique bidimensionnelle, le traitement optimal consiste à insérer un cathéter de l'artère pulmonaire et à établir une thérapie afin d'atteindre les objectifs hémodynamiques CAP énumérés dans la recommandation 2.3.
Considérations clés
• On a établi un lien entre l'atteinte des cibles CAP et les résultats favorables d'une transplantation7,12.
• Il faut procéder à l'échocardiographie initiale servant à évaluer le donneur du cœur seulement après la réanimation hémodynamique. Il faut envisager de répéter l'échocardiographie après 6 heures. Il faut procéder à une étude prospective de l'utilité d'échocardiographies en série.
• L'emploi d'un CAP est justifié non seulement pour préciser le soutien hémodynamique nécessaire, mais aussi pour évaluer la transplantabilité du cœur et des poumons. La décision de procéder à la transplantation doit tenir compte de ces recommandations. Une échocardiographie bidimensionnelle qui donne des résultats anormaux, suivie de données hémodynamiques favorables obtenues par CAP, constitue une évaluation acceptable et une échocardiographie de suivi n'est pas nécessaire.
• On recommande d'utiliser le CAP lorsque les services appropriés d'expertise technique et d'interprétation sont disponibles.
Recommandation 8.2 : Concentrations de troponine
Nous recommandons de mesurer les concentrations de troponine (I ou T) aux 12 h comme méthode de surveillance standard des données tant cliniques que pronostiques.
Considération clé
Il ne faut pas se baser uniquement sur les concentrations de troponine pour rejeter l'usage possible de cœurs aux fins de transplantation.
Recommandation 8.3 : Coronarographie
• Une coronarographie est indiquée chez les donneurs qui présentent les caractéristiques suivantes :
• homme > 55 ans ou femme > 60 ans;
• homme > 40 ans ou femme > 45 ans présentant deux facteurs de risque (voir Considérations clés);
• présence de trois facteurs de risque ou plus à n'importe quel âge;
• antécédents de prise de cocaïne.
• Si le centre hospitalier a les installations nécessaires et que la coronarographie est indiquée, il faut toujours admi-nistrer ce test afin de documenter l'anatomie coronarienne pour appuyer la prise de décision.
• Il ne doit y avoir aucun seuil absolu d'obstruction de la lumière coronarienne; les décisions doivent être prises en fonction de l'état du receveur, de la fonction cardiaque et de la possibilité d'effectuer un pontage aortocoronarien ou une intervention coronarienne percutanée, comme la pose d'un stent, p. ex.
• L'impossibilité de procéder à une coronarographie ne doit pas empêcher la transplantation. En l'absence de coronarographie, on peut évaluer la possibilité de transplanter le cœur en fonction des critères suivants :
• fraction d'éjection de > 40 % à l'évaluation échocardiographique bidimensionnelle;
• stabilité hémodynamique; ou
• vérification chirurgicale au moment du prélèvement.
• Le transfert du patient dans un centre hospitalier de prélèvement doté des installations nécessaires pour la coronarographie est une option qu'il faut envisager au cas par cas, avec le consentement de la famille du donneur.
Considérations clés
• Les facteurs de risque cardiovasculaire de coronaropathie qui ont un effet sur les résultats de la transplantation comprennent les suivants13,14 :
• tabagisme;
• hypertension;
• diabète;
• hyperlipidémie;
• indice de masse corporelle > 32;
• antécédents familiaux de la maladie;
• antécédents de coronaropathie;
• ischémie révélée par l'électrocardiographie;
• réduction de la mobilité de la paroi antérolatérale révélée par l'échocardiographie;
• évaluation échocardiographique bidimensionnelle de la fraction d'éjection de ≤ 40 %.
• Pour minimiser le risque de néphropathie induite par un agent de contraste :
• il faut s'assurer que la volémie est normale;
• il faut prescrire de la N-acétylcystéine en prophylaxie à des doses de 600 à 1000 mg, par voie entérale, 2 fois par jour, la première dose étant administrée dès que l'angiographie est indiquée; on peut aussi administrer de la N-acétylcystéine par voie intraveineuse, à une dose de 150 mg/kg diluée dans 500 mL de soluté physiologique normal, pendant 30 minutes, immédiatement avant l'injection de l'agent de contraste, et ensuite à une dose de 50 mg/kg dans 500 mL de soluté physiologique normal pendant 4 heures;
• il faut procéder aux angiographies au moyen d'un agent de contraste radiologique à faible risque (non ionique, iso-osmolaire), injecté à un volume minimum, sans ventriculographie.
9. Poumons
Pour connaître les recommandations relatives aux corticostéroïdes et à la protection des poumons, voir la recommandation 5.2.
Pratique actuelle au Canada
Les mesures suivantes sont des aspects couramment acceptés dans la pratique et sont approuvées a priori :
• Oxymétrie pulsée, gazométries artérielles en série, aspiration par tube endotrachéal, radiographie pulmonaire, bronchoscopie et lavage broncho-alvéolaire.
• Ventilation mécanique axée sur les valeurs cibles suivantes :
• fraction d'oxygène inspiré (FIO2) titrée de façon à maintenir une saturation en oxygène de ≥ 95 % et une pression partielle d'oxygène dans le sang artériel (PaO2) de ≥ 80 mm Hg;
• pH : 7,35–7,45; PaCO2 : 35–45 mm Hg;
• Pression positive en fin d'expiration (PEEP) : 5 cm H2O.
Recommandation 9.1 : Déficit de l'oxygénation
Lorsque le rapport de la pression partielle d'oxygène dans le sang artériel sur la fraction d'oxygène inspiré (P/F) est de < 300, nous recommandons ce qui suit :
• Le traitement de routine doit comprendre une rotation en position latérale aux 2 heures.
• Une aspiration et une physiothérapie de routine doivent faire partie des soins courants.
• Une PEEP de 5 cm H2O est recommandée, mais des augmentations périodiques jusqu'à 15 cm H2O constituent une forme acceptable de recrutement alvéolaire.
• Des inspirations soutenues (pression inspiratoire de pointe de 30 cm H20 pendant une période de 30 à 60 sec) sont une forme acceptable de recrutement alvéolaire.
• Il faut établir au besoin un traitement diurétique visant à rétablir la normovolémie.
Considérations clés
• On évalue le rapport P/F à partir d'une PEEP de 5 cm H2O et d'une FIO2 de 1,0.
• Il faut utiliser périodiquement des manœuvres de recrutement chez tous les donneurs, sans égard au rapport P/F, et les maintenir durant toute la période peropératoire.
• La position ventrale n'est pas recommandée pour les adultes et les enfants donneurs.
Recommandation 9.2 : Limites inférieures du rapport P/F
• Il ne doit y avoir aucune limite inférieure prédéterminée du rapport P/F qui empêche la transplantation.
• Il faut tenir compte du moment de l'évaluation, des variations temporelles, de la réponse au recrutement alvéolaire et de l'état du receveur.
• Dans les cas d'atteinte pulmonaire unilatérale, il est essentiel de déterminer la PO2 dans le sang veineux pulmonaire déterminée pendant la chirurgie pour que l'évaluation de la fonction pulmonaire controlatérale soit fiable.
Considérations clés
Aucune.
Recommandation 9.3 : Cibles optimales pour le volume courant et la pression inspiratoire de pointe
Nous recommandons que :
• le volume courant soit de 8 à 10 mL/kg;
• la limite supérieure de la pression inspiratoire de pointe soit de ≤ 30 cm H2O.
Considération clé
On utilise actuellement des stratégies de protection des poumons chez les patients en détresse respiratoire aiguë, ou qui risquent de l'être, lorsque la ventilation limitée par la pression est définie par une pression respiratoire de pointe de < 35 cm H2O et un volume courant de 6 à 8 mL/kg)15. Les avantages de ces stratégies s'appliquent aux patients en détresse respiratoire aiguë et il n'existe pas de données cor-respondantes dans le cas des donneurs d'organes.
Recommandation 9.4 : Bronchoscopie et thérapie aux antimicrobiens
• L'expert du centre hospitalier local peut pratiquer la bronschoscopie et les résultats peuvent être transmis au chirurgien responsable de la transplantation.
• Il faut choisir le traitement aux antimicrobiens en fonction des résultats d'une coloration de Gram, d'une culture ou de la présence présumée ou confirmée d'une broncho-pneumonie.
• Un traitement empirique aux antibiotiques à spectre large n'est pas indiqué systématiquement, mais on peut l'administrer aux donneurs exposés à un risque élevé de bronchopneumonie.
• La durée du séjour aux soins intensifs ne constitue pas une indication indépendante pour une thérapie aux antimicrobiens.
Considérations clés
• Il faudrait mettre au point une technologie qui permettra :
• d'examiner à distance les images de bronchoscopie et de radiographie pulmonaire;
• d'établir une communication trilatérale entre les ser-vices des soins intensifs, les organisations de prélèvement d'organes et les chirurgiens responsables de la transplantation.
• Il faut éviter les antimicrobiens néphrotoxiques, dans la mesure du possible.
10. Foie
Pratique actuelle au Canada
Les mesures suivantes sont des aspects couramment acceptés dans la pratique et sont approuvées a priori :
• On évalue les aspects suivants des donneurs possibles d'un foie :
• antécédents d'ictère, d'hépatite ou de consommation excessive d'alcool;
• mesure des taux d'aspartate aminotransférase (AST), d'alanine aminotransférase (ALT) et de bilirubine (directe et indirecte, si possible), ainsi que du ratio international normalisé (RI) ou du temps de prothrombine [TP], aux 6 h;
• taux sériques d'électrolytes, de créatinine et d'urée; présence de l'antigène de surface de l'hépatite B (AgHBs)
l'anticorps du virus de l'hépatite B (Ac anti VHB) et de l'anticorps du virus de l'hépatite C (Ac anti VHC).
Recommandation 10.1 : Limites supérieures des concentrations d'aspartate aminotransférase (AST) et d'alanine aminotransférase (ALT) hépatiques
Nous recommandons qu'il n'y ait aucune limite supérieure des concentrations d'AST et d'ALT hépatiques qui empêche de transplanter un foie. Il faut offrir tous les foies. Les décisions relatives à la transplantabilité dépendent de l'état de l'organe, des tendances de la fonction hépatique au fil du temps et de l'état du receveur.
Considérations clés
Aucune.
Recommandation 10.2 : Échographie du foie
Nous recommandons que rien n'oblige les donneurs de foie éventuels à subir une échographie du foie.
Considérations clés
Aucune.
Recommandation 10.3 : Indications pour une biopsie du foie
Nous recommandons qu'une biopsie percutanée du foie, guidée par échographie, soit indiquée dans les cas suivants et qu'on l'effectue à l'unité des soins intensifs avant le prélèvement, en collaboration avec l'équipe chargée de la transplantation du foie, pour permettre la prise de décisions sur la transplantabilité :
• poids > 100 kg ou indice de masse corporelle > 30 ou présence d'anticorps du VHC chez le donneur et
• prélèvement différé, c'est-à-dire lorsqu'aucune équipe chirurgicale ne peut procéder immédiatement au prélèvement du foie.
Une biopsie peropératoire, pratiquée par l'équipe chargée du prélèvement, est recommandée dans tous les autres cas où une biopsie du foie est indiquée.
Si une biopsie est indiquée mais ne peut être pratiquée aux soins intensifs, il faut offrir le foie et laisser l'équipe chargée de la transplantation en déterminer la transplantabilité.
Considérations clés
Aucune.
11. Rein
Pratique actuelle au Canada
Les mesures suivantes sont couramment acceptées dans la pratique et sont approuvées a priori :
• Le seuil de fonction optimale pour une transplantation est fixé à une clairance de la créatinine normale (> 80 mL/min/1,73 m2). Une mesure du taux de créatinine sérique ou un calcul de la clairance de la créatinine qui donne un résultat anormal ne signifie toutefois pas nécessairement que les reins d'un donneur ne peuvent être transplantés.
• Une analyse d'urine est essentielle pour exclure toute anomalie rénale.
• Il faut mesurer aux 6 heures les concentrations de créatinine et d'urée sérique (azote uréique du sang).
Recommandation 11.1 : Clairance de la créatinine
Nous recommandons de mesurer la clairance de la créatinine au moyen de l'équation de Cockroft–Gault. Il n'est pas indiqué de recueillir des échantillons d'urine pour déterminer la clairance de la créatinine.
Considération clé
Il n'existe aucune contre-indication absolue à un don de rein fondée sur la concentration de créatinine sérique ou la clairance de la créatinine seulement.
Recommandation 11.2 : Échographie rénale
Nous recommandons de procéder à une échographie rénale au cas par cas, en tenant compte de facteurs tels que des antécédents de néphropathie.
Considération clé
En général, il n'existe aucune indication formelle pour une échographie rénale, car cet examen a tendance à produire peu d'information.
Recommandation 11.3 : Indications pour une biopsie du rein
Nous recommandons de tenir compte des variables ci-dessous pour déterminer s'il faut procéder à une biopsie peropératoire du rein au moment du prélèvement afin de décider s'il est transplantable.
• Sujet âgé de plus de 65 ans ou plus jeune qui présente n'importe lequel des antécédents suivants :
• concentration de créatinine > 133 μmol/L;
• hypertension;
• diabète;
• analyse d'urine qui donne des résultats anormaux.
Considération clé
Il faut procéder à une évaluation histologique et déterminer s'il y a glomérulosclérose ou vasculopathie, ou les deux, avant d'exclure les reins. Il faut pratiquer la biopsie à la salle d'opération, au moment du prélèvement, plutôt qu'aux soins intensifs.
Autres défis systémiques
12. Moment optimal pour le prélèvement de s organes et la prise des décisions sur la transplantabilité
Recommandation 12.1 : Moment optimal pour le prélèvement des organes
Il est important de prendre le temps nécessaire aux soins intensifs pour optimiser la fonction de plusieurs organes afin d'améliorer les résultats des transplantations. Une réanimation et une réévaluation peuvent atténuer une dysfonction réversible des organes. Cette période de traitement peut durer de 12 à 24 heures et il faut y conjuguer de fréquentes réévaluations afin de démontrer que la fonction des organes évolue vers les cibles définies.
Lorsque la fonction des organes est optimisée, il faut les prélever d'urgence.
Pratique actuelle au Canada
En général, après qu'on a déclaré le décès neurologique et obtenu le consentement nécessaire à un don d'organes, le centre hospitalier s'efforce d'organiser les aspects logistiques du don et de procéder au prélèvement le plus rapidement possible.
Considérations clés
• Il faut modifier le paradigme actuel des soins en fonction des situations suivantes, qu'il est possible de corriger ou d'améliorer par une réanimation et une réévaluation :
• dysfonction myocardique ou cardiovasculaire;
• déficit de l'oxygénation lié à une atteinte pulmonaire qui pourrait être réversible;
• infections bactériennes invasives;
• hypernatrémie;
• tendances temporelles des concentrations d'AST et d'ALT ;
• tendances temporelles des concentrations de créatinine;
• toute autre situation qui pourrait être traitable.
• Il faut tenir compte, dans les discussions sur le consentement au don, de la prolongation de la période de soins prodigués au donneur aux soins intensifs afin d'optimiser l'issue de la transplantation et elle doit respecter les volontés de la famille ou du fondé de pouvoir.
Recommandation 12.2 : Décisions relatives à la transplantabilité
Nous recommandons qu'il n'y ait aucun facteur démographique ni seuil de dysfonction prédéfini qui empêche d'obtenir le consentement pour le don d'un seul organe ou d'offrir des organes aux fins de transplantation et que :
• l'on demande le consentement pour tous les organes;
• l'on offre tous les organes dans le contexte des cadres juridique et réglementaire existants;
• les décisions finales quant à la transplantabilité incombent à chaque programme de transplantation représenté par les médecins responsables de la greffe de chaque type d'organe.
Pratique actuelle au Canada
Il existe des variations importantes dans la pratique.
Considérations clés
• Les services de prélèvement et de transplantation doivent rendre compte de la non-utilisation d'organes. Les données limitées fournies au Registre canadien du remplacement d'organes sur les raisons de la non-utilisation d'organes sont insuffisantes.
• Il faut établir un lien entre l'utilisation des organes et la transplantation du greffon correspondant et les résultats chez les patients.
• Il faut aborder les questions relatives aux virus ou aux cellules cancéreuses transmissibles conformément aux normes et aux lignes directrices en vigueur au Canada16.
13. Adaptations en fonction de l'âge chez les enfants
Recommandation 13 : Adaptation en fonction de l'âge chez les enfants
Nous recommandons que les recommandations 1 à 12 s'appliquent aux nourrissons, aux enfants et aux adolescents avec les réserves suivantes. (Les chiffres correspondent aux recommandations chez les adultes.)
Critères principaux
• Le donneur d'organe en pédiatrie :
• a de l'âge de la naissance à 18 ans;
• est traité dans une unité de soins intensifs en pédiatrie.
• Les recommandations posologiques s'appliquent aux enfants de ≤ 60 kg. Lorsqu'ils pèsent plus de 60 kg, il faut appliquer les doses adultes.
1 : Hypertension artérielle générale liée à la pression intracrânienne
• Les seuils pour traiter l'hypertension artérielle après le DDN sont les suivants :
Nouveau-nés à 3 mois > 90/60 mm Hg
> 3 à 12 mois > 110/70 mm Hg
1 à 12 ans > 130/80 mm Hg
> 12 à 18 ans > 140/90 mm Hg
2 : Performance cardiovasculaire, surveillance et soutien hémodynamique
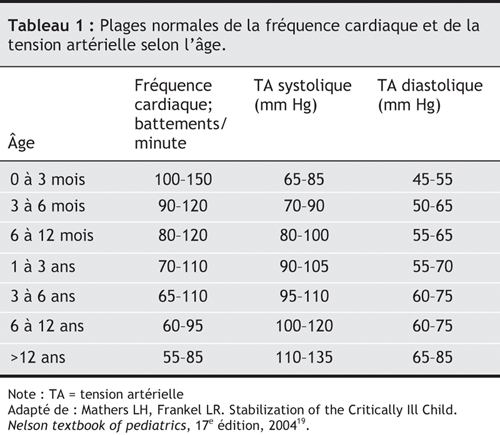
• Des praticiens experts des soins intensifs pédiatriques doivent adapter les traitements en fonction de valeurs cibles générales, plutôt que spécifiques, liées à l'âge. Un guide sur les plages normales de la fréquence cardiaque et de la tension artérielle selon l'âge figure à la rubrique Considérations clés ci-dessous.
2.1 : Surveillance de la saturation en oxygène du sang veineux mêlé ou central
• L'oxymétrie du sang veineux central sert actuellement dans de nombreuses unités de soins intensifs pédiatriques au Canada comme méthode de surveillance de patients qui présentent une instabilité hémodynamique et est recommandée chez les enfants donneurs. Il faut adapter le traitement de façon à produire une saturation en oxygène du sang veineux central de ≥ 60 %.
2.3 : Indications pour la CAP
• L'utilisation de la CAP est limitée dans la pratique des soins intensifs en pédiatrie et n'est pas recommandée de routine chez les enfants donneurs. La décision de recourir à une CAP est laissée à la discrétion du praticien de l'unité des soins intensifs pédiatriques qui en maîtrise l'application et l'interprétation.
• La prise d'échocardiographies en série est la méthode préconisée pour réévaluer la fonction myocardique aux fins de la transplantation. Il faut adapter à chaque cas l'utilisation de cette méthode comme outil pouvant guider le traitement hémodynamique.
2.4 : Agents de première intention pour le soutien hémodynamique — vasopressine
• La dose de vasopressine recommandée chez les enfants est de 0,0003 à 0,0007 U/kg/min (de 0,3 à 0,7 mU/kg/min), jusqu'à concurrence de 2,4 U/h.
2.5 : Agents de deuxième intention pour le soutien hémodynamique — norépinéphrine, épinéphrine et phényléphrine
• En l'absence de données tirées de la CAP, il faut adapter le traitement hémodynamique en fonction des évaluations cliniques et biochimiques.
4.1 : Diabète insipide
• La dose de vasopressine recommandée chez les enfants est de 0,0003 à 0,0007 U/kg/min (de 0,3 à 0,7 mU/kg/min), jusqu'à concurrence de 2,4 U/h.
5.1 : Hormone thyroïdienne, vasopressine et méthylprednisolone
• La dose de vasopressine recommandée chez les enfants est de 0,0003 à 0,0007 U/kg/min (de 0,3 à 0,7 mU/kg/min), jusqu'à concurrence de 2,4 U/h.
• T4 par voie intraveineuse : La plage posologique précise pour les perfusions de T4 par voie IV n'est pas connue, et sa stabilité en solution et son adhérence possible à la tubulure de plastique en raison de sa nature hydrophobe peuvent modifier son effet biologique. Chez les adultes, les praticiens ont administré à des donneurs éventuels des doses de jusqu'à 300 à 500 μg, en bol IV. Il s'agit de la plage posologique standard dans les cas de coma myxœdémateux. Étant donné l'étendue de la plage posologique mentionnée dans les publications dans le cas de la T4 IV et le faible risque de toxicité pour cette indication courante, on recommande aussi pour les enfants17 la plage des adultes — bol de 20 μg par voie IV suivi d'une perfusion de 10 μg/h par voie IV. Une autre possibilité consiste à administrer la T4 par voie intraveineuse, comme suit : bol de 100 μg IV, suivi d'une perfusion IV de 25 à 50 μg aux 12 heures.
8.1 : Évaluation initiale de la fonction cardiaque
• Une série d'échocardiographies constitue la méthode recommandée pour évaluer la fonction myocardique aux fins de la transplantation. Il faut procéder à l'échocardiographie initiale seulement après que le sujet a été stabilisé par une réanimation volémique adéquate.
• Il faut répéter l'échocardiographie aux 6 à 12 heures dans les conditions suivantes :
• l'échocardiographie bidimensionnelle initiale révèle une fraction d'éjection de ≤ 40 %, ou
• intensification des mesures de soutien, définie par une dose de dopamine de > 10 μg/kg/min, l'emploi d'agents vasopresseurs, ou les deux.
11.1 : Clairance de la créatinine
• Chez les enfants de plus d'un an, un taux normal de clairance de la créatinine est de > 80 mL/min/1,73 m2, selon l'estimation basée sur la formule de Schwartz18.
11.3 : Indications pour une biopsie du rein
• Taux de créatinine supérieur à la normale pour l'âge.
Considérations clés
Voir Tableau 1.
Tableau 1.
Annexe 1.

Annexe 2.

Annexe 3.

Annexe 4.
Footnotes
Voir à l'Annexe 4 la liste complète des membres des comités.
Cet article a été critiqué par des pairs.
Remerciements : Ces recommandations ont reçu l'aval de la Société canadienne de soins intensifs, de l'Association canadienne de transplantation, de la Société canadienne de transplantation et du Conseil canadien pour le don et la transplantation.
Nous reconnaissons Le Conseil canadien pour le don et la transplantation a fourni de l'aide financière pour préparer et organiser le forum; la Société canadienne de soins intensifs, l'Association canadienne de transplantation et la Société canadienne de transplantation ont collaboré à la tenue du forum. et l'aide financière obtenue du Conseil canadien pour le don et la transplantation et le processus de consultation pris en charge par Strachan-Tomlinson.
Intérêts concurrents: Aucun déclaré pour Sam Shemie, Heather Ross, Joe Pagliarello, Andrew Baker, Tracy Brand, Sandra Cockfield, Shaf Keshavjee, Peter Nickerson, Vivek Rao, Cameron Guest, Kimberly Young ou Christopher Doig. Paul Greig a reçu des honoraires de conférencier et des subventions de voyage de Hoffmann La-Roche et Fujisawa Canada Inc. pout assister aux réunions.
Correspondance : D r Sam D. Shemie, Unité de soins intensifs pédiatriques, Hôpital de Montréal pour enfants, Centre universitaire de santé McGill, Montréal (Québec) H3H 1P3; sam.shemie@muhc.mcgill.ca
Demandes de réimpressions : M me Kimberly Young, Conseil canadien pour le don et la transplantation, 1702–8215 112 St., Edmonton (Alberta) T6G 2C8 (téléphone : 780 409 5652; courriel : kimberly.young@ccdt.ca )
RÉFÉRENCES
- 1.Hornby K, Shemie SD. Donor organ management : survey of guidelines and eligibility criteria. Edmonton: Conseil canadien pour le don et la transplantation; 2004.
- 2.Hornby K, Ross H, Keshavjee S, et al. Factors contributing to non-utilization of heart and lungs after consent for donation: a Canadian multicentre study. Can J Anaesth 2006; sous presse. [DOI] [PubMed]
- 3.Tung P, Kopelnik A, Banki N, et al. Predictors of neurocardiogenic injury after subarachnoid hemorrhage. Stroke 2004;35(2):548-51. [DOI] [PubMed]
- 4.Novitzky D. Detrimental effects of brain death on the potential organ donor. Transplant Proc 1997;29:3770-2. [DOI] [PubMed]
- 5.Shivalkar B, Van Loon J, Wieland W, et al. Variable effects of explosive or gradual increase of intracranial pressure on myocardial structure and function. Circulation 1993;87(1):230-9. [DOI] [PubMed]
- 6.D'Amico TA, Meyers CH, Koutlas TC, et al. Desensitization of myocardial beta-adrenergic receptors and deterioration of left ventricular function after brain death. J Thorac Cardiovasc Surg 1995;110(3): 746-51. [DOI] [PubMed]
- 7.Wheeldon DR, Potter CD, Oduro A, et al. Transforming the “unacceptable” donor: outcomes from the adoption of a standardized donor management technique. J Heart Lung Transplant 1995;14(4):734-42. [PubMed]
- 8.Richardson DW, Robinson AG. Desmopressin. Ann Intern Med 1985;103(2): 228-39. [DOI] [PubMed]
- 9.Totsuka E, Dodson F, Urakami A, et al. Influence of high donor serum sodium levels on early postoperative graft function in human liver transplantation: effect of correction of donor hypernatremia. Liver Transpl Surg 1999;5(5): 421-8. [DOI] [PubMed]
- 10.Rosendale JD, Kauffman HM, McBride MA, et al. Hormonal resuscitation yields more transplanted hearts, with improved early function. Transplantation 2004;78(2) suppl 1: 17. [DOI] [PubMed]
- 11.Follette DM, Rudich SM, Babcock WD. Improved oxygenation and increased lung donor recovery with high-dose steroid administration after brain death. J Heart Lung Transplant 1998;17(4):423-9. [PubMed]
- 12.Hunt SA, Baldwin J, Baumgartner W, et al. Cardiovascular management of a potential heart donor: a statement from the Transplantation Committee of the American College of Cardiology. Crit Care Med 1996;24(9):1599-601. [DOI] [PubMed]
- 13.McGiffin DC, Savunen T, Kirklin JK, et al. A multivariable analysis of pretransplantation risk factors for disease development and morbid events. J Thorac Cardiovasc Surg 1995;109(6):1081-9. [DOI] [PubMed]
- 14.Zaroff JG, Rosengard BR, Armstrong WF, et al. Consensus conference report maximizing use of organs recovered from the cadaver donor: cardiac recommendations. Circulation 2002;106(7):836-41. [DOI] [PubMed]
- 15.Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. The Acute Respiratory Distress Syndrome Network. N Engl J Med 2000;342(18):1301-8. [DOI] [PubMed]
- 16. Cellules, tissus et organes destinés à la transplantation et à la reproduction assistée : exigences générales (Z900.1-03). Mississauga (Ont.) : Association canadienne de normalisation; 2003.
- 17.Rodriguez I, Fluiters E, Perez-Mendez LF, et al. Factors associated with mortality of patients with myxoedema coma: prospective study in 11 cases treated in a single institution. J Endocrinol 2004;180(2):347-50. [DOI] [PubMed]
- 18.Schwartz GJ, Brion LP, Spitzer A. The use of plasma creatinine concentration for estimating glomerular filtration rate in infants, children, and adolescents. Pediatr Clin North Am 1987;34(3):571-90. [DOI] [PubMed]
- 19.Mathers LH, Frankel LR. Stabilization of the critically ill child. Dans Behrman RE,Kliegman RM, Jenson HB (dir.). Nelson Textbook of Pediatrics (17e édition). Philadelphie (Penn.) : Saunders; 2004.
- 20.À propos de l'application des connaissances. Ottawa (Ont.) : Instituts de recherche en santé du Canada; 2005. Disponible à : www.cihr-irsc.gc.ca/f/29418.html (consulté le 1er déc. 2005).



