Les risques cardiométaboliques (RCM) désignent les facteurs de risque qui augmentent la probabilité d’être victimes d’un accident vasculaire ou de développer le diabète. Ce concept englobe les facteurs de risque traditionnels compris dans les calculateurs de risque, comme l’hypertension, la dyslipidémie et le tabagisme, ainsi que les facteurs de risque nouvellement reconnus comme l’obésité abdominale, le profil inflammatoire et l’ethnicité1. Les médecins de soins primaires sont les mieux placés pour identifier ces facteurs, car la plupart des patients les consultent à un stade précoce sans présenter de symptômes. Étant donné que 30 % des décès au Canada sont attribuables aux maladies cardiovasculaires (MCV), l’identification et la réduction des RCM auront des effets importants sur ces maladies qui représentent un considérable problème inquiétant de santé publique. Les coûts pour l’économie canadienne des MCV à elles seules se situent à 22,2 milliards $ par année en services médicaux, en frais hospitaliers, en pertes de salaire et en productivité réduite. Les facteurs de risque entraînant des MCV sont généralisés. Par exemple, au Canada, 6,6 % des personnes de plus de 20 ans ont le diabète, 19 % de la population adulte font de l’hypertension, 18 % des 15 ans et plus sont fumeurs et 24,1 % des plus de 30 ans sont obèses2. Les médecins de famille occupent une position privilégiée pour dépister systématiquement les patients, identifier ceux à risque élevé et intervenir pour prévenir les MCV.
Le Groupe de travail sur les risques cardiométaboliques (GTRCM) est formé de représentants de sociétés professionnelles nationales pertinentes et de groupes d’intérêts. Le GTRCM a récemment fait la synthèse d’un exposé de position1 pour préciser les concepts et la prise en charge des RCM, le syndrome métabolique et l’évaluation des risques cardiovasculaires dans le contexte canadien multiethnique. Les recommandations sont conformes aux lignes directrices canadiennes, mais pour les sujets qui ne sont pas couverts dans les guides de pratique actuels, nous avons effectué une recherche des études primaires de grande qualité et des articles de synthèse critique. Le présent article résume une approche consolidée pour identifier et prendre en charge les RCM à l’intention d’un public spécialisé en soins primaires.
Pathophysiologie
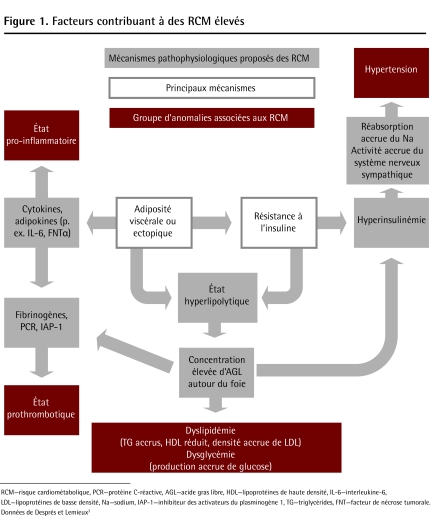
Le gras abdominal, en particulier l’adiposité viscérale ou ectopique, et la résistance à l’insuline sont les principaux facteurs qui contribuent aux RCM élevés (Figure 1)3. L’obésité abdominale cause une augmentation des acides gras libres dans la circulation, une hausse des cytokines qui favorisent l’inflammation et l’hypertension et une réduction des adipokines (p. ex. adiponectines) qui régulent habituellement le métabolisme à la fois du glucose et des lipides4. Ces changements sont d’importants facteurs dans le développement d’une résistance à l’insuline, de la dyslipidémie et d’un état inflammatoire et prothrombotique, qui sont tous des éléments cruciaux dans le développement de l’athérosclérose et du diabète de type 2.
Figure 1.
Facteurs contribuant à des RCM élevés
RCM—risque cardiométabolique, PCR—protéine C-réactive, AGL—acide gras libre, HDL—lipoprotéines de haute densité, IL-6—interleukine-6, LDL—lipoprotéines de basse densité, Na—sodium, IAP-1—inhibiteur des activateurs du plasminogène 1, TG—triglycérides, FNT—facteur de nécrose tumorale. Données de Després et Lemieux3
Facteurs de risque cardiométaboliques
Les facteurs de risque traditionnels reconnus des MCV comprennent l’âge, le sexe, les antécédents familiaux, la dysglycémie, la dyslipidémie et le tabagisme. Les facteurs de risque cardiovasculaires émergents incluent l’obésité abdominale (mesurée en fonction de la circonférence de la taille), la résistance à l’insuline, l’inflammation mesurée selon les niveaux de protéines C-réactives à haute sensibilité (hsCRP), la consommation insuffisante de fruits et de légumes, la sédentarité et le stress psychosocial. Si les paramètres traditionnels sont mesurés systématiquement en clinique, la circonférence de la taille devrait être ajoutée lors de l’évaluation habituelle des risques cardiovasculaires. Chez les patients dont les taux de triglycérides sont élevés, une mesure des apolipoprotéines B peut remplacer celle du cholestérol de protéines à basse densité (C-LDL) aux fins d’évaluation des risques et de prise en charge des RCM.
L’étude INTERHEART évaluait chez 27 000 sujets de 52 pays une gamme de facteurs de risque traditionnels et plus récents chez des personnes victimes d’un infarctus du myocarde par rapport à une population de contrôle5. On identifiait 9 facteurs de risque qui représentaient 90 % des risques attribuables à la population de faire un infarctus du myocarde chez les hommes et 94 % chez les femmes: lipides anormaux, tabagisme, hypertension, diabète, obésité abdominale, stress psychosocial, consommation insuffisante de fruits et de légumes, consommation d’alcool immodérée et manque d’activité physique. Cette étude indiquait l’importance autant des risques traditionnels que celle des plus récents (surtout l’obésité abdominale, le stress psychosocial, l’alimentation et le manque d’activité physique) et la nécessité d’encourager la population, en particulier les personnes à risque élevé, à faire des changements pour réduire ces facteurs de risque.
Par conséquent, le dépistage périodique des RCM permet aux cliniciens d’identifier des personnes qui n’auraient autrement pas été définies à risque élevé à l’aide des approches traditionnelles seulement. L’évaluation précoce du profil de RCM d’un patient facilite des stratégies thérapeutiques individualisées susceptibles de prévenir des complications à long terme.
Évaluation des risques cardiométaboliques
On recommande une évaluation des risques cardiométaboliques chez toutes les personnes de 40 ans et plus, ainsi que chez celles de 18 à 39 ans qui présentent l’un ou l’autre des critères suivants:
antécédents ethniques à risque élevé (autochtones, Asiatiques du Sud et noirs),
antécédents familiaux de MCV prématurées (moins de 55 ans chez les hommes et plus jeunes que 65 ans chez les femmes du premier degré de parenté),
au moins 1 facteur de risque traditionnel ou plus récent. (Il convient de signaler que l’hypertension et l’obésité abdominale sont des raisons de faire un dépistage dans tous les groupes d’âges, même ceux de moins de 18 ans.)
Une évaluation complète des risques devrait comporter une documentation approfondie du bilan de santé du patient (âge, ethnicité, tabagisme, degré d’activité physique, alimentation, antécédents familiaux de MCV prématurées ou de diabète de type 2 et maladies concomitantes), un examen physique (indice de masse corporelle, circonférence de la taille et pression artérielle) et les résultats des analyses de laboratoire (glycémiee à jeun, créatinine ou taux de filtration glomérulaire estimé et profil lipidique à jeun). Si un risque élevé est possible ou suspecté, on devrait envisager d’autres analyses de laboratoire (p. ex. hémoglobine A1c, électrocardiogramme, épreuve d’effort, apolipoprotéines B et hsCRP).
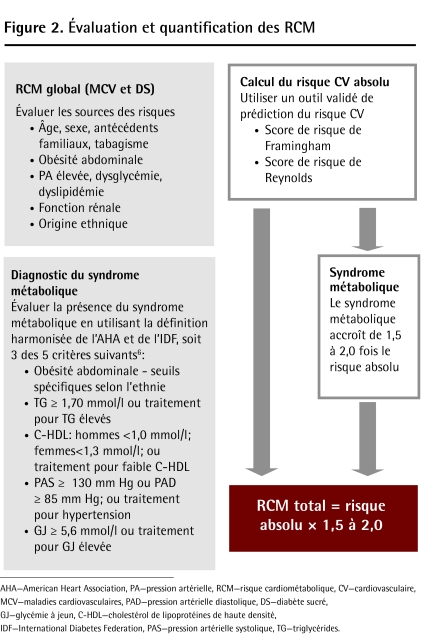
L’étape finale est de quantifier le risque total à l’aide d’un algorithme validé comme les scores de risque de Framingham ou de Reynolds et d’ajouter ensuite l’impact du syndrome métabolique. Les scores de risque calculent le risque absolu, ce qui représente la pro babilité d’un accident vasculaire dans un intervalle de temps donné. Le syndrome métabolique tient compte d’un sous-ensemble précis de facteurs de risque cardiovasculaires et sous-entend un risque relatif. Les nouveaux critères harmonisés de l’International Diabetes Federation définissant le syndrome métabolique exigent la présence d’au moins 3 des 5 éléments suivants: grande circonférence de la taille (ajustée en fonction de l’ethnicité), pression artérielle élevée (≥130/85 mm Hg ou recevant un traitement), glycémie à jeun élevée (≥ 5,6 mmol/l ou recevant un traitement), un taux faible de cholestérol de lipoprotéines à haute densité (C-HDL (< 1,0 mmol/l pour les hommes et < 1,3 mmol/l pour les femmes) et des triglycérides élevés (≥ 1,7 mmol/l)6. La présence du syndrome métabolique ne confère pas nécessairement un risque absolu élevé de MCV, mais plutôt un risque relatif plus élevé par rapport à une personne qui ne répond pas à ces critères. Si le syndrome métabolique est présent, le risque absolu calculé doit être multiplié par 1,5 à 2 (Figure 26)7. Ce calcul donne une meilleure représentation des risques véritables et permet une intervention comportementale et une pharmacothérapie rapides, au besoin.
Figure 2.
Évaluation et quantification des RCM
AHA—American Heart Association, PA—pression artérielle, RCM—risque cardiométabolique, CV—cardiovasculaire, MCV—maladies cardiovasculaires, PAD—pression artérielle diastolique, DS—diabète sucré, GJ—glycémie à jeun, C-HDL—cholestérol de lipoprotéines de haute densité, IDF—International Diabetes Federation, PAS—pression artérielle systolique, TG—triglycérides.
Prise en charge intégrée des RCM
Le principal traitement de RCM élevés se situe dans la modification des habitudes de vie, notamment par un counseling simultané sur l’activité physique, l’apport calorique, la composition du régime alimentaire et la cessation du tabagisme (y compris le remplacement de la nicotine, le buprorion ou la varénocline au besoin). La première étape de la thérapie comporte une activité physique régulière (3 à 5 j/s; 30 à 60 min/j), accompa gnée d’une alimentation de meilleure qualité et d’une réduction de 500 kcal par jour. L’élément le plus important pour la réduction des RCM sur le plan alimentaire est de perdre du poids par une restriction des calories, quelle que soit la composition du régime. La démarche a pour but une perte de poids durable d’au maximum 0,5 kg par semaine chez les personnes ayant un surpoids.
Des exercices réguliers d’intensité modérée ont été associés à des réductions positives de la circonférence de la taille, du poids et du gras viscéral. Les restrictions caloriques permettent une baisse constante de la circonférence de la taille chez les obèses et des données probantes font valoir que chaque kilogramme de poids perdu grâce uniquement à une réduction des calories est associé à la perte de 1 cm dans la circonférence de la taille8. La résistance à l’insuline peut s’améliorer à la fois par de l’activité physique et des restrictions caloriques. L’activité physique augmente légèrement les taux de C-HDL sans avoir beaucoup d’effet sur le C-LDL, tandis que les restrictions de calories réduisent le C-LDL sans influer grandement sur le C-HDL9. On peut faire baisser la pression artérielle efficacement par de l’activité physique, mais la réduction calorique a des effets limités et modestes sur elle10. Cependant, les risques pour la santé diminuent même avec des réductions modestes de la pression artérielle11.
Il faut poursuivre les modifications aux habitudes de vie pendant 3 à 6 mois avant d’envisager l’ajout d’une pharmacothérapie, à moins que les patients soient à risque élevé. Les plus grandes améliorations de l’état de santé se produisent chez des patients ayant les pires troubles cardiométaboliques et des efforts soutenus sont nécessaires pour préserver les bienfaits cardiovasculaires12. Il faut donc insister sur l’importance de persévérer dans le maintien d’un comportement sain, même si une pharmacothérapie a été amorcée.
La Figure 313,14 présente un algorithme exhaustif des traitements pour les patients ayant des RCM accrus. D’abord, il faut commencer par une thérapie aux statines en parallèle avec l’amorce de changements comportementaux chez les patients qui sont à risque élevé (risque de MCV de plus de 20 % au cours des prochains 10 ans). Ceux qui ont des risques intermédiaires (risque de MCV de 10 % à 19 % au cours des prochains 10 ans) dont les taux de LDL sont supérieurs à 3,4 mmol/l ou dont les taux de hsCRP dépassent 2,0 mg/l (chez les hommes de plus de 50 ans ou les femmes de plus de 60 ans) devraient aussi recevoir des statines après un essai de modification des habitudes de vie. Le but est d’atteindre le taux de cholestérol LDL visé (< 2,0 mmol/l ou une baisse du taux actuel de cholestérol C-LDL de ≥ 50 %) ou un taux d’apolipoprotéines B de moins de 0,8 g/l15. Deuxièmement, chez les patients prédiabétiques (anomalies dans le glucose à jeun ou la tolérance au glucose), la perte de poids et une activité physique accrue sont l’approche privilégiée pour prévenir ou retarder l’apparition du diabète, mais on peut aussi envisager une pharmacothérapie. La metformine est la thérapie pharmacologique de première intention pour les patients prédiabétiques ou diabétiques de 3 à 6 mois après la modification du comportement si cette dernière n’a pas produit les résultats souhaités. Une thérapie antihyperglycémique progressivement plus forte sera nécessaire pour maintenir les taux optimaux de glycémie chez les patients diabétiques. Enfin, une thérapie antihypertensive devrait être amorcée après une évaluation appropriée, conformément aux lignes directrices du guide de pratique clinique du Programme éducatif canadien en hypertension13.
Figure 3.
Interventions pharmacologiques pour réduire les RCM
PA—pression artérielle, ACD—Association canadienne du diabète, PCEH—Programme canadien d'éducation en hypertension, MRC—maladie rénale chronique, RCM—risque cardiométabolique, GPC—guide de pratique clinique, PCR—protéines C-réactives, DS—diabète sucré, HbA1c—hémoglobine A1c, C-LDL—cholestérol de lipoprotéines de basse densité
Dans les cas d’obésité graves (classe 3 ou classe 2 avec comorbidité) où la perte de poids s’est révélée insuffisante malgré des traitements comportementaux ou pharmacologiques, on pourrait envisager la chirurgie bariatrique lorsque le risque opératoire est acceptable. Il a été démontré que la chirurgie bariatrique réduisait la mortalité toutes causes confondues de 24 % à 40 %, améliorait la qualité de vie et inversait un métabolisme anormal du glucose, y compris le diabète, mais des complications à long terme peuvent surgir en raison de déficiences nutritionnelles et de changements comportementaux16.
Une étude sur l’évaluation de la santé et des risques dans les groupes ethniques met en évidence le fait que les constatations d’études réalisées auprès de populations européennes ne peuvent pas toujours être extrapolées à d’autres populations ethnoculturelles17. Par exemple, les populations sud-asiatiques et chinoises ont des RCM plus élevés à un indice de masse corporelle ou une circonférence de la taille traditionnellement reconnus comme étant «normaux»; par conséquent, il faut se servir de seuils adaptés en fonction de l’ethnicité à ces sous-segments de la population. Les Canadiens de race blanche ont une plus faible incidence d’hypertension et de faibles taux de C-LDL que les Canadiens d’origine sud-asiatique et des taux plus faibles d’obésité et de tabagisme par rapport aux Canadiens autochtones. De plus, chez les Canadiens de race noire, la prévalence de l’hypertension est plus élevée et elle se présente à un plus jeune âge. Combinées, les données scientifiques jusqu’à présent étayent l’importance d’intégrer l’ethnicité et la culture des patients dans l’évaluation et la prise en charge des RCM.
Conclusion
Des RCM élevés sont un facteur déclencheur important d’accidents cardiovasculaires. Étant donné la forte prévalence des facteurs de RCM, une évaluation précoce et un traitement approprié en soins primaires sont nécessaires pour contribuer à réduire les complications futures. La plupart de ces patients n’ont pas de problèmes de santé connus et sont identifiés le plus efficacement durant un dépistage systématique. Se préoccuper des RCM, ce n’est pas d’étiqueter les patients, mais bien de cibler les efforts de promotion de la santé pour prévenir la maladie. L’exposé de position du GTRCM1 propose un algorithme pratique étape par étape pour leur prise en charge. L’évaluation des risques comporte l’identification à la fois des facteurs de risques traditionnels et de ceux plus récemment reconnus et ensuite, l’utilisation de ces renseignements pour quantifier le risque absolu d’accidents cardiovasculaires. Les principaux traitements comportent le counseling sur les changements comportementaux par des médecins de famille et des équipes de soins primaires, la demande de consultation auprès de spécialistes de l’activité physique (kinésiologistes) et de diététiciennes, si possible18. Des mesures de protection vasculaire comme une pharmacothérapie ou une chirurgie bariatrique pour la réduction du poids pourraient être nécessaires chez les patients à risque élevé. Cette approche systématise la prévention du diabète et des maladies vasculaires en soins primaires en tentant de régler efficacement les causes sous-jacentes de ces problèmes.
Footnotes
Cet article donne droit à des crédits Mainpro-M1. Pour obtenir les crédits, allez à www.cfp.ca et cliquez sur le lien Mainpro.
The English version of this article is available at www.cfp.ca on the table of contents for the April 2012 issue on page 389.
Intérêts concurrents
Dr Leiter a reçu des subventions de recherche ou a donné des séances de formation médicale continue au nom d’Abbott, AstraZeneca, Boehringer Ingelheim, Bristol-Myers Squibb, Eli Lilly, GlaxoSmithKline, Merck, Novartis, Novo Nordisk, Pfizer, Roche, Sanofiet Servier ou a agi en tant que consultant auprès d’eux. Dr Fitchett a reçu des subventions de recherche ou a donné des séances de formation médicale continue au nom d’AstraZeneca, Biovail, GlaxoSmithKline, Merck, Novartis, Pfizer, Sanofiet Schering Plough ou a agi en tant que consultant auprès d’eux. Dr Harris a reçu des subventions de recherche ou a donné des séances de formation médicale continue au nom d’AstraZeneca, Boehringer Ingelheim, Bristol-Myers Squibb, Eli Lilly, GlaxoSmithKline, Merck, Novo Nordisk, Pfizer, Roche et Sanofiou a agi en tant que consultant auprès d’eux.
Références
- 1.Leiter LA, Fitchett DH, Gilbert RE, Gupta M, Mancini GB, McFarlane PA, et al. Cardiometabolic risk in Canada: a detailed analysis and position paper by the cardiometabolic risk working group. Can J Cardiol. 2011;27(2):e1–33. doi: 10.1016/j.cjca.2010.12.054. Accessible à: www.cfpc.ca/uploadedFiles/Resources/Resource_Items/Health_Professionals/Cardiometabolic_risk_working_group.pdf. Accédé le 9 février 2012. [DOI] [PubMed] [Google Scholar]
- 2.Fondation des maladies du cœur [site web] Statistics. Ottawa, ON: 2012. Accessible à: www.heartandstroke.com/site/c.ikIQLcMWJtE/b.3483991/k.34A8/Statistics.htm. Accédé le 9 août 2011. [Google Scholar]
- 3.Després JP, Lemieux I. Abdominal obesity and metabolic syndrome. Nature. 2006;444(7121):881–7. doi: 10.1038/nature05488. [DOI] [PubMed] [Google Scholar]
- 4.Cornier MA, Dabelea D, Hernandez TL, Lindstrom RC, Steig AJ, Stob NR, et al. The metabolic syndrome. Endocr Rev. 2008;29(7):777–822. doi: 10.1210/er.2008-0024. Cyberpub. du 29 octobre 2008. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet. 2004;364(9438):937–52. doi: 10.1016/S0140-6736(04)17018-9. [DOI] [PubMed] [Google Scholar]
- 6.Alberti KG, Eckel RH, Grundy SM, Zimmet PZ, Cleeman JI, Donato KA, et al. Harmonizing the metabolic syndrome: a joint interim statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of Obesity. Circulation. 2009;120(16):1640–5. doi: 10.1161/CIRCULATIONAHA.109.192644. Cyberpub. du 5 octobre 2009. [DOI] [PubMed] [Google Scholar]
- 7.Galassi A, Reynolds K, He J. Metabolic syndrome and risk of cardiovascular disease: a meta-analysis. Am J Med. 2006;119(10):812–9. doi: 10.1016/j.amjmed.2006.02.031. [DOI] [PubMed] [Google Scholar]
- 8.Ross R, Dagnone D, Jones PJ, Smith H, Paddags A, Hudson R, et al. Reduction in obesity and related comorbid conditions after diet-induced weight loss or exercise-induced weight loss in men. A randomized, controlled trial. Ann Intern Med. 2000;133(2):92–103. doi: 10.7326/0003-4819-133-2-200007180-00008. [DOI] [PubMed] [Google Scholar]
- 9.Dattilo AM, Kris-Etherton PM. Effects of weight reduction on blood lipids and lipoproteins: a meta-analysis. Am J Clin Nutr. 1992;56(2):320–8. doi: 10.1093/ajcn/56.2.320. [DOI] [PubMed] [Google Scholar]
- 10.Arroll B, Beaglehole R. Does physical activity lower blood pressure: a critical review of the clinical trials. J Clin Epidemiol. 1992;45(5):439–47. doi: 10.1016/0895-4356(92)90093-3. [DOI] [PubMed] [Google Scholar]
- 11.Cook NR, Cohen J, Hebert PR, Taylor JO, Hennekens CH. Implications of small reductions in diastolic blood pressure for primary prevention. Arch Intern Med. 1995;155(7):701–9. [PubMed] [Google Scholar]
- 12.Leiter LA, Fitchett DH, Gilbert RE, Gupta M, Mancini GB, McFarlane PA, et al. Identification and management of cardiometabolic risk in Canada: a position paper by the Cardiometabolic Risk Working Group (executive summary) Can J Cardiol. 2011;27(2):124–31. doi: 10.1016/j.cjca.2011.01.016. [DOI] [PubMed] [Google Scholar]
- 13.Hypertension Canada [site web] Recommendations. Markham, ON: Programme canadien d’éducation en hypertension; 2011. Accessible à: www.hypertension.ca/chep-recommendations. Accédé le 8 février 2012. [Google Scholar]
- 14.Comité d’experts des Lignes directrices de pratique clinique de l’Association canadienne du diabète Canadian Diabetes Association 2008 clinical practice guidelines for the prevention and management of diabetes in Canada. Can J Diabetes. 2008;32(Suppl 1):S1–201. [Google Scholar]
- 15.Genest J, McPherson R, Frohlich J, Anderson T, Campbell N, Carpentier A, et al. 2009 Canadian Cardiovascular Society/Canadian guidelines for the diagnosis and treatment of dyslipidemia and prevention of cardiovascular disease in the adult—2009 recommendations. Can J Cardiol. 2009;25(10):567–79. doi: 10.1016/s0828-282x(09)70715-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Sjöström L, Lindroos AK, Peltonen M, Torgerson J, Bouchard C, Carlsson B, et al. Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. N Engl J Med. 2004;351(26):2683–93. doi: 10.1056/NEJMoa035622. [DOI] [PubMed] [Google Scholar]
- 17.Anand SS, Yusuf S, Vuksan V, Devanesen S, Teo KK, Montague PA, et al. Differences in risk factors, atherosclerosis, and cardiovascular disease between ethnic groups in Canada: the Study of Health Assessment and Risk in Ethnic groups (SHARE) Lancet. 2000;356(9226):279–84. doi: 10.1016/s0140-6736(00)02502-2. [DOI] [PubMed] [Google Scholar]
- 18.Lau DC, Douketis JD, Morrison KM, Hramiak IM, Sharma AM, Ur E. 2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children [résumé] CMAJ. 2007;176(8):1–13. doi: 10.1503/cmaj.061409. [DOI] [PMC free article] [PubMed] [Google Scholar]