Resumen
Objetivo:
Presentar el algoritmo de tratamiento, técnica quirúrgica y resultados de una serie de pacientes con quistes sinoviales espinales resecados con técnica mínimamente invasiva (MIS).
Introducción:
Los quistes sinoviales espinales se originan a partir de la dilatación y potencial ruptura de la vaina sinovial de una articulación facetaria, la resección quirúrgica es considerada el tratamiento de elección en pacientes sintomáticos. La utilización de técnicas MIS podrían disminuir la disrupción de la faceta articular comprometida reduciendo el riesgo de inestabilidad postoperatoria.
Material y métodos:
Se evaluaron retrospectivamente 21 pacientes con quistes sinoviales espinales operados mediante abordaje y descompresión MIS, se analizaron los signos, síntomas, tiempo quirúrgico, estadía hospitalaria, evolución y complicaciones. Se utilizó la escala visual analógica (EVA), para evaluar el dolor y la escala de Weiner y los criterios de Macnab modificados para medir la satisfacción posoperatoria del paciente.
Resultados:
Se trataron quirúrgicamente 21 pacientes (13 mujeres, 8 hombres), el 76,2% (n = 16) de los pacientes de la serie no requirió artrodesis, el 23,8% (n = 5) restante fue fusionado. Realizamos 13 (61,9%) hemilaminectomías contralaterales, 7 hemilaminectomías ipsilaterales (33,3%) y una laminectomía en el QS S1-S2 con técnica MIS. El seguimiento promedio fue de 26 meses, el tiempo de cirugía fue de 150,33 ± 63,31 min., con una estadía hospitalaria de 2,5 ± 1,78 días. La EVA disminuyó de 8,3 preoperatoria a 2,3 postoperatoria. Siguiendo la escala de Macnab; 16 pacientes refirieron resultados excelentes, 4 buenos y 1 regular, el 95,2% de los pacientes percibió que el procedimiento tuvo mucho/bastante éxito según la escala de Weiner.
Conclusión:
El abordaje mínimamente invasivo es un procedimiento seguro y eficaz para la resección completa de quistes sinoviales espinales. Proporciona resultados clínico-funcionales excelentes preservando músculos, ligamentos y facetas articulares.
Keywords: Minimally invasive surgery, spine, synovial cyst, treatment algorithm, transtubular approach, Quiste Sinovial Espinal MISS, Algoritmo de Tratamiento para Quistes Sinoviales, Abordaje Transtubular MISS
Abstract
Objective:
To present the treatment algorithm, surgical technique, and results of a series of patients with spinal synovial cysts operated with minimally invasive techniques (MIS).
Introduction:
Spinal synovial cysts originate from the dilation and potential rupture of the synovial sheath of a facet joint. Surgical resection is considered the treatment of choice in symptomatic patients. The use of MIS techniques could reduce the disruption of the facet joint involved, reducing the risk of postoperative instability.
Materials and Methods:
We retrospectively evaluated 21 patients with spinal synovial cysts operated by MIS approach and decompression. We analyzed the signs, symptoms, surgical time, hospital stay, evolution, and complications. The visual analog scale (VAS) was used to evaluate pain and the Weiner scale and the modified Macnab criteria to measure the patient's postoperative satisfaction.
Results:
A total of 21 patients were surgically treated with MIS technique; 76.2% (n = 16) did not require arthrodesis, the remaining 23.8% (n = 5) were fused. We performed 13 (61.9%) contralateral hemilaminectomies, 7 ipsilateral hemilaminectomies (33.3%), and 1 laminectomy in S1-S2. The average follow-up was 26 months; surgical time was 150.33 ± 63.31 min, with a hospital stay of 2.5 ± 1.78 days. The VAS decreased from 8.3 preoperatively to 2.3 postoperatively. Sixteen patients reported excellent results, four good and one regular in the scale of Macnab. 95.2% of patients perceived that the procedure was very/quite successful according to the Weiner scale.
Conclusion:
The minimally invasive approach is a safe and effective procedure for the complete resection of spinal synovial cysts. It provides excellent clinical–functional results by preserving muscles, ligaments, and joint facets.
INTRODUCCIÓN
Los quistes sinoviales (QS) espinales se originan a partir de la dilatación y potencial ruptura de la vaina sinovial de la articulación facetaria adyacente afectada comúnmente por un proceso degenerativo.[11,13] Si bien pueden presentarse en toda la columna vertebral, se ha reportado que aproximadamente el 96,2% afectan la región lumbar,[1,19] de los cuales el 70% lo hacen en el segmento L4-L5, el 2,6% se origina en la región cervical y un 1,2% restante en la columna torácica.[1,6,7,8] Si el quiste crece dentro del canal espinal o neuroforámen, puede comprimir la raíz nerviosa pasante o saliente causando dolor, parestesia, debilidad, claudicación neurogénica de la marcha, lumbalgia y con menos frecuencia síndrome de cauda equina.[1,11] La resección quirúrgica de un quiste sinovial sintomático es considerado el tratamiento de elección debido a que descomprime directamente los elementos neurales comprometidos. El abordaje convencional se realiza a través una hemilaminectomía y una facetectomía del tercio medio ipsilateral. La utilización de técnicas mínimamente invasivas (MIS) podrían disminuir la disrupción de la faceta articular comprometida reduciendo el riesgo de inestabilidad postoperatoria.[14,24] Existe una fuerte correlación entre la formación de un quiste sinovial y la inestabilidad en el mismo nivel espinal, la gran mayoría se asocia a espondilolistesis Grado 1 de la clasificación Meyerding.[19] La fusión combinada con la resección del quiste podía estar indicada en aquellos pacientes con inestabilidad pre o postoperatoria confirmada.[15] Describimos un algoritmo de tratamiento quirúrgico mínimamente invasivo de quistes sinoviales espinales.
MATERIAL Y MÉTODOS
Entre Febrero del 2014 y Diciembre del 2017 se operaron en forma consecutiva 21 pacientes con quistes sinoviales (QS) espinales, mediante abordaje y descompresión MIS. Se analizaron en forma retrospectiva los signos, síntomas, neuroimágenes, evolución y complicaciones de todos los pacientes extrayendo sus datos del registro de historia clínica electrónica. Se evaluó tiempo de cirugía, nivel operado y estadía hospitalaria. Se utilizó la escala visual analógica (rango 0 a 10), para evaluar el dolor preoperatorio y al último control. La satisfacción posoperatoria del paciente se midió con la escala de Weiner y los criterios de Macnab modificados mediante consultas telefónicas. Las complicaciones fueron definidas como cualquier desviación del curso postoperatorio normal dentro de los 30 días del acto quirúrgico, fueron documentadas de acuerdo a la gravedad de las mismas en 4 grados.[18] Grado I –es toda complicación que no pone en riesgo la vida y puede ser tratada sin la necesidad de procedimientos invasivos. Grado II --incluye eventos postoperatorios adversos tratados con procedimientos invasivos quirúrgicos, endoscópicos o endovasculares. Grado III --son aquellas que ponen en riesgo la vida y como parte de su tratamiento requieren el cuidado del paciente en un sector de mayor complejidad como la Unidad de Terapia Intensiva. Grado IV, incluye muertes como resultados de complicaciones. Se incluyeron en este estudio a pacientes con QS sintomáticos refractarios al tratamiento conservador por un periodo de al menos 3 meses, ese tratamiento incluyo: analgésicos, kinesioterapia neuromuscular y en algunos casos bloqueos farmacológicos. Se excluyeron a pacientes operados previamente en el mismo nivel espinal.
Todos los pacientes fueron evaluados en su último control con radiografías dinámicas en perfil flexo-extensión con el objetivo de documentar una progresión de la espondilolistesis preexistente o aparición de inestabilidad.
Algoritmo de tratamiento
Se indica tratamiento quirúrgico a pacientes con sintomatología refractaria al tratamiento conservador. Todos los pacientes son evaluados al menos con radiografías simples en incidencia anteroposterior (AP), lateral y dinámicas en flexo-extensión y RMN. Se indica artrodesis a los pacientes con QS y espondilolistesis G1 con inestabilidad radiológica, listesis mayor o igual a grado 2 o QS recurrente. Los pacientes con QS cervicales, dorsales y lumbares en quienes se planee realizar artrodesis, se efectúa una hemilaminectomía ipsilateral a la lesión. Los pacientes con QS sin espondilolistesis o con espondilolistesis G1 sin inestabilidad en la flexo-extensión son descomprimidos por un abordaje contralateral a nivel lumbar e ipsilateral en región cervical y torácica [Gráfico 1].
Gráfico 1.
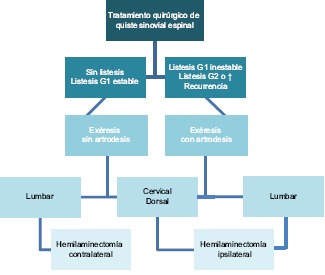
Algoritmo de tratamiento: Se indica artrodesis a los pacientes con QS y espondilolistesis G1 con inestabilidad radiológica, listesis mayor o igual a grado 2 o QS recurrente. Los pacientes con QS cervicales, dorsales y lumbares en quienes se planee realizar artrodesis, se efectúa una hemilaminectomía ipsilateral a la lesión. Los pacientes con QS sin espondilolistesis o con espondilolistesis G1 sin inestabilidad en la flexo-extensión son descomprimidos por un abordaje contralateral a nivel lumbar e ipsilateral en región cervical y torácica
Abordaje mínimamente invasivo contralateral (Video 1)
Bajo anestesia general, se monitorean los potenciales somato-sensitivos y motores basales. El paciente se coloca en decúbito ventral en una camilla radiolúcida con rollos debajo de la región torácica y por delante de la pelvis. Esta posición evita la compresión abdominal que podría predisponer al sangrado de los plexos venosos peridurales durante la cirugía. Se realiza fluoroscopía en incidencias AP y lateral, se marca en la piel la línea media, el nivel comprometido y la línea de incisión paramedial contralateral a la lesión. La distancia de la misma a la línea media es de aproximadamente 2 a 4cm y depende del índice de masa corporal del paciente, región espinal y ángulo de trabajo deseado [Figura 1a]. Siguiendo las marcas cutáneas, se realiza la apertura de piel, tejido celular subcutáneo y fascia aponeurótica superficial siguiendo una trayectoria medial de aproximadamente 30° Bajo control radioscópico lateral se progresa una alambre guía hasta la unión espinosa-lamina contralateral a la lesión. Se colocan a través del alambre guía dilatadores tubulares de diámetro creciente que separan de forma secuencial las fibras de los músculos paraespinales. Finalmente se coloca un separador tubular a través de los dilatadores y se fija a la camilla quirúrgica con un brazo articulado.
Figura 1.
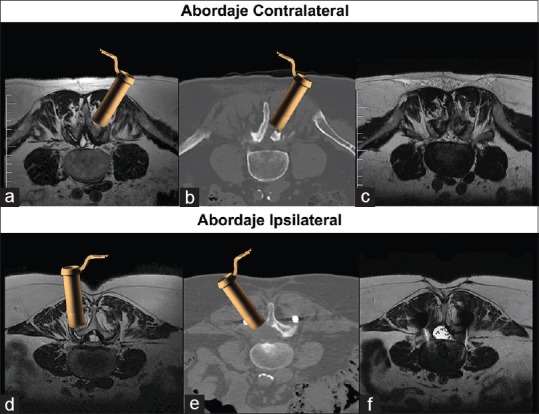
(a) RMN preoperatoria evidencia quiste sinovial lumbar posterolateral derecho, obsérvese esquemáticamente la colocación del retractor tubular del lado izquierdo en la unión de la apófisis espinosa con las laminas con una angulación medial de aproximadamente 30°. (b) TAC postquirúrgica muestra hemilaminectomía contralateral. (c) RMN postoperatoria evidencia resección completa de lesión a través del abordaje MIS contralateral. (d) RMN preoperatoria evidencia QS posteromedial, nótese la colocación del retractor tubular del lado derecho sobre la faceta articular con una angulación inicial de aproximadamente 15°. (e) TAC postoperatoria muestra una facetectomía completa ipsilateral y la posibilidad de descomprimir del lado izquierdo si se aumenta la angulación del retractor tubular. (f) RMN postoperatoria evidencia una adecuada descompresión bilateral, exéresis competa del QS y caja intersomática
Bajo magnificación microscópica se coagulan y eliminan los tejidos blandos en el fondo del retractor tubular. Con monopolar y aspiración se identifican y disecan las láminas y base de la apófisis espinosa correspondientes. Se utilizan fresas con punta tipo “cabeza de fósforo” para drilar el borde inferior de la lamina superior y en menor medida el borde superior de la lamina caudal ampliando el espacio interlaminar. Se debe intentar conservar el ligamento amarillo durante esta maniobra ya que protege contra durotomías incidentales. Se abre el ligamento amarillo y se completa la hemilaminectomía con pinzas de Kerrison. Una vez identificado el saco dural, se lo diseca y desplaza hacia la profundidad del campo quirúrgico, haciendo posible completar la remoción de la base de la apófisis espinosa y ligamento amarillo contralateral. Durante esta maniobra suele identificarse el quiste sinovial. Deprimiendo el saco dural con la aspiración, se diseca y liberan las adherencias del quiste a la duramadre, ligamento amarillo circundante y faceta correspondiente. Finalmente, una vez delimitado el QS se lo reseca y se precede a curetear la superficie de la faceta comprometida. Se realizan maniobras de Valsalva para descartar potenciales durotomías ocultas. Se realiza hemostasia a media que se retira el retractor tubular, se cierra la aponeurosis superficial con Vicryl 3.0 y la piel con Monocryl 4.0. El abordaje contralateral permite la resección de QS preservando la faceta articular ipsi y contralateral [Figura 1b, c].
Abordaje mínimamente invasivo ipsilateral con artrodesis (Video 2)
El paciente se coloca en decúbito ventral con rollos debajo de la región torácica y por delante de la pelvis, la altura y posición de los mismos modificaran la lordosis lumbar lo cual debe ser tenido en cuenta al planificar una artrodesis. Bajo guía radioscópica, en incidencias AP y lateral, se efectúan marcas en la piel en la línea media, pedículos y espacio discal, confirmando el nivel quirúrgico deseado. Las marcas cutáneas se utilizan como guías durante la cirugía y son de suma importancia ya que minimizan la exposición a rayos x. Se realiza antisepsia de la piel y se colocan los campos quirúrgicos teniendo particular cuidado en extender el área quirúrgica en sentido cefálico para permitir que las potenciales incisiones para la colocación de las barras de fijación percutáneas queden dentro del campo estéril.[17]
Bajo control fluoroscópico AP y lateral, se canulan los pedículos a instrumentar con agujas de Jamshidi. Esta maniobra puede realizarse simultáneamente en forma bilateral para evitar la exposición radiante (Landriel). Se introducen a través de las Jamshidi los alambres de Kirschner (K-wire) que sirven de guía para la colocación de los tornillos canulados percutáneos.
En el lado contralateral al quiste sinovial, se realizan 2 incisiones paramediales, alineadas con las marcas cutáneas, de aproximadamente 1,5-2cm para la colocación de los tornillos percutáneos. En el lado ipsilateral al complejo facetario que origina el quiste sinovial se realiza una incisión paramedial de 3-4cm, aproximadamente a 3.5cm de la línea media. Posterior a la apertura de las fascias lumbares se crea un plano de trabajo entre el músculo multifidus y el longgissimus con disección digital roma, se palpa la faceta articular comprometida y se fija un K-wire a través del cual se colocan dilatadores de diámetro creciente hasta obtener el campo quirúrgico deseado. Se coloca un separador tubular a través de los dilatadores sobre la faceta articular [Figura 1d] y se lo alinea con el espacio discal en el control lateral radioscópico, finalmente se lo fija a la mesa quirúrgica con un brazo articulado con una angulación de aproximadamente 10°. Esta angulación inicial permite trabajar mejor sobre el complejo articular, realizando la resección facetaria necesaria para la exéresis del QS y/o colocación de caja intersomática.
Bajo magnificación microscópica se eliminan los tejidos blandos remanentes sobre la faceta articular y con un osteótomo se remueve parcialmente el proceso articular inferior (carilla articular interna) de la faceta correspondiente. Se amplía la exposición con una laminotomía limitada. Opcionalmente el abordaje puede completarse con una la facetectomía total con la remoción del proceso articular superior (carilla facetaria externa). Todo el hueso resecado es denudado de partes blandas, triturado y se guarda para ser utilizado posteriormente como injerto intersomático.
Una vez que se completa la facetectomía se cambia la angulación del retractor tubular a 30° de medialidad para trabajar mejor sobre línea media y canal contralateral [Figura 1e]. Se realiza una hemilaminectomía ampliando el espacio interlaminar, se visualiza y remueve el ligamento amarillo exponiendo el quiste sinovial. Se repiten las maniobras microquirúrgicas anteriormente descriptas para la remoción de la lesión [Figura 1f].
Una vez removido el quiste, se realiza una discectomia estándar con poca o ninguna retracción del saco dural y raíz nerviosa correspondiente. Una vez completada la remoción discal, se distrae el espacio intervertebral utilizando probadores intersomáticos de tamaños crecientes. Se curetean los platillos vertebrales preparándolos para la fusión, se lava con abundante solución fisiológica y se introduce e impacta en el espacio discal una mezcla de hueso triturado autólogo y heterólogo de banco. A continuación la caja intersomática elegida rellena con hueso autólogo y es introducida en forma oblicua en el espacio discal bajo estricto control radioscópico. Se controla la hemostasia y se realizan maniobras de Valsalva para determinar la ausencia de durotomías. Se realiza el lavado del campo quirúrgico con 3 litros de solución fisiológica y se retira el separador tubular.
Bajo control fluoroscópico, se procede a la colocación de los tornillos percutáneos a través de los K-wires, esta maniobra se realiza de forma bilateral simultánea para cada segmento disminuyendo de esta forma la exposición a rayos x (Landriel 2). Se progresan las barras percutáneas, se reducen y se fijan a la instrumentación mediante tornillos bloqueadores bajo control fluoroscópico. Se realiza el cierre por planos sin dejar drenaje en el lecho quirúrgico.
RESULTADOS
Se trataron quirúrgicamente 21 pacientes (13 mujeres, 8 hombres) con una edad e índice de masa corporal promedio de 60,24 ± 11,79 años (rango 37-77) y 27,17 ± 3,75 kg/m2 (rango 20,5-32,8) respectivamente. La duración de los síntomas hasta el tratamiento quirúrgico fue de 6,9 ± 2,5 meses, el síntoma mas común fue dolor radicular en el 76,1% (n = 16) de los pacientes seguido de lumbalgia 14,2% (n = 3) y claudicación neurogénica de la marcha en el 9,5% (n = 2). El nivel lumbar mas comprometido fue L4-L5 (61,9%) seguido de L5-S1 (14,2%) y L3-L4 (9,5%); intervenimos un QS cervical, uno torácico y uno entre S1-S2. El 52,4% (n = 11) de los QS se asociaron a espondilolistesis Grado 1 de la clasificación Meyerding, de los cuales en solo 5 se evidenció inestabilidad radiológica. El 71,4% (n = 15) fueron bloqueados farmacológicamente como parte del tratamiento conservador [Tabla 1].
Tabla 1.
Principales datos demográficos de la serie
| Datos demográficos | |
|---|---|
| Edad promedio (años±DS) | 60,24±11,7 |
| Sexo (F/M) | 13/8 |
| IMC (kg/m2±DS) | 27,17±3,7 |
| Síntomas clínicos (meses±DS) | 6,9±2,5 |
| Lumbociatalgia | 13 (61,9%) |
| Lumbalgia | 3 (14,2%) |
| Radiculopatía | 3 (14,2%) |
| Claudicación | 2 (9,5%) |
| Bloqueo farmacológico | 15 (71,4%) |
| Seguimiento (meses) | 26 (rango 6-41) |
| Nivel | |
| C7-T1 | 1 (4,7%) |
| T11-T12 | 1 (4,7%) |
| L3-L4 | 2 (9,5%) |
| L4-L5 | 13 (61,9%) |
| L5-S1 | 3 (14,2%) |
| S1-S2 | 1 (4,7%) |
| Espondilolistesis G1 | 11 (52,4%) |
| Inestabilidad | 5 (23,8%) |
El 76,2% (n = 16) de los pacientes de la serie no requirió artrodesis, el 23,8% (n = 5) restante fue fusionado. Realizamos 13 (61,9%) hemilaminectomías contralaterales, 7 hemilaminectomías ipsilaterales (33,3%) y una laminectomía en el QS S1-S2. El seguimiento promedio fue de 26 meses (rango de 6-41 meses). El tiempo de cirugía promedio fue de 150,33 ± 63,31 min., con una estadía hospitalaria de 2,5 ± 1,78 días [Tabla 2]. La escala visual analógica de dolor disminuyó de 8,3 en la evaluación preoperatoria a 2,5 postoperatoria. Siguiendo la escala de Macnab; 16 pacientes refirieron resultados excelentes, 4 buenos y 1 regular, el 95,2% de los pacientes percibió que el procedimiento tuvo mucho/bastante éxito según la escala de Weiner [Tabla 3]. Presentamos 1 durotomía incidental que fue reparada mediante un cierre primario sin evolucionar a fístula de líquido cefalorraquídeo y una complicación Grado II.
Tabla 2.
Datos quirúrgicos
| Datos quirúrgicos | |
|---|---|
| Tiempo quirúrgico (min±DS) | 150,3±63,3 |
| Estadía hospitalaria (día±DS) | 2,5±1,7 |
| Hemilaminectomía Ipsilateral | 7 (33,3%) |
| Hemilaminectomía Contralateral | 13 (61,9%) |
| Laminectomía | 1 (4,7%) |
| Resección facetaria | |
| Sin facetectomía | 7 (33,3%) |
| Facetectomía (-/=) 1/3 | 9 (42,8%) |
| Facetectomía (+/=) 2/3 | 5 (23,8%) |
| Instrumentación | 5 (23,8%) |
| Complicaciones | |
| Grado 1 | 1 |
| Grado 2 | 1 |
| Fístula LCR sintomática | 0 |
| Inestabilidad postquirúrgica | 0 |
| Recurrencia | 0 |
Tabla 3.
Resultados clínicos funcionales
| Resultados Clínicos Funcionales | ||
|---|---|---|
| Preoperatorio | Postoperatorio | |
| EVA | 8,3 | 2,5 |
| Macnab | ||
| Excelente | 16 (76,1%) | |
| Bueno | 4 (19,1%) | |
| Regular | 1 (4,7%) | |
| Mal resultado | 0 | |
| Weiner | ||
| Mucho éxito | 15 (71,4%) | |
| Bastante éxito | 5 (23,8%) | |
| No mucho éxito | 1 (4,7%) | |
| Fracaso | 0 | |
| Peor que antes | 0 | |
No se documentó la aparición de inestabilidad, progresión de espondilolistesis o recurrencia del QS en los paciente de nuestra serie.
DISCUSIÓN
Se han descripto numerosos tratamientos para los QS espinales, los paciente oligo o asintomáticos pueden ser observados, mientras que para los sintomáticos se han descrito la utilización de analgésicos, fisioterapia, acupuntura, bloqueos farmacológicos, aspiración percutáne y resección quirúrgica con o sin fijación.[3,6,11,20] El tratamiento conservador así como la punción aspiración no han demostrado resultados efectivos a largo plazo,[10,20,22,29] por lo que la resección quirúrgica es considerada como el tratamiento de elección ante la persistencia de síntomas. La exéresis de la lesión a través de un abordaje convencional se realiza mediante una laminectomía bilateral o hemilaminectomía ipsilateral con una facetectomía del tercio medio o total asociada en algunos casos a fusión.[8,11] Presenta como principal ventaja la habitualidad del abordaje, ya que se utiliza para microdiscectomías, recalibrares de estenosis canaliculares y foraminotomías posteriores proporcionando una identificación anatómica tridimensional más simple; en segunda instancia, al aportar un campo quirúrgico más extenso, permitiría rangos de movimientos mas amplios para descomprimir quistes grandes de mas de 18mm, QS con sangrado intralesional,[3,6] síndrome de cauda equina y complicaciones como durotomías incidentales; como último, en caso de requerir fusión adicional, ofrece una mayor superficie de contacto para colocar injerto sin incisiones adicionales. Como desventaja, un abordaje convencional puede provocar inestabilidad del segmento,[16] pero solo el 2-8%[6,11,19] de estos pacientes presentan síntomas requiriendo una fusión tardía.[2,4,6,8,19] Si bien históricamente se ha utilizado la facetectomía parcial y fusión para el tratamiento quirúrgico de QS,[15] con el objetivo de prevenir la recidiva de la lesión, lumbalgia e inestabilidad posoperatoria[16] aduciendo que la formación de QS se debe a facetas patológicas, no hay evidencia en la literatura que recomiende la fusión en todos los casos. Por otra parte la instrumentación complementaria se asocia a mayor tiempo quirúrgico, costo,[12] perdida de sangre intraoperatoria, mayor tasa de complicaciones perioperatorias y una estadía hospitalaria prolongada.[16,26,33]
Las ventajas de los abordajes espinales MIS, han sido ampliamente documentadas.[23,24,27,28] Entre ellas, que se destacan el menor sangrado intraoperatorio, dolor postoperatorio, estadía hospitalaria y tasa de infección. Esto de debe principalmente a la preservación de las estructuras de línea media y a que se accede al área de trabajo dilatando secuencialmente las fibras musculares lo que genera menor injuria muscular y atrofia postoperatoria.[5] Específicamente en la resección de quistes sinoviales, el abordaje mínimamente invasivo ipsilateral ha sido utilizado con excelentes resultados 82-95%[27,28] y, aunque mantiene las ventajas del abordaje transmuscular, la articulación facetaria debe ser violada, al menos en parte, generando potencialmente, al igual que con abordajes convencionales abiertos, la necesidad de fusión en un segundo tiempo quirúrgico.[27]
En el intento de conservar la integridad de las facetas que originan el QS, se desarrolló el abordaje MIS contralateral el cual proporciona un canal de trabajo lo suficientemente amplio y seguro para la remoción de QS lumbares,[14,24,30] permitiendo reconocer primero la anatomía dural normal y luego el sector patológico adherido al QS. Esto disminuiría la posibilidad de durotomías incidentales. No se han reportado recidivas, inestabilidad posoperatoria ni necesidad de artrodesis en los pacientes operados con esta vía de abordaje.[14,24,30] No se aconseja utilizar este abordaje a nivel cervical o dorsal debido a la presencia de la medula y un potencial daño neurológico durante las maniobras para despegar el QS de la dura y facetas circundantes.
La durotomía incidental es una complicación posible durante la exéresis de un quiste sinovial, sobre todo cuando se lo diseca de sus adherencias durales. Los abordajes mínimamente invasivos tienen como desventaja la mayor dificultad técnica para lograr un cierre primario estanco debido al poco espacio para maniobrar los instrumentos de sutura. Si el durotomía es parcial y la aracnoides se mantiene indemne pude colocarse solamente un sellador dural o cola de fibrina. Si se abre la dura y aracnoides intentamos un cierre primario con un con puntos de seda 6.0 montados en un porta agujas Castoviejo; si el cierre primario no es estanco a las maniobras de Valsalva intentamos suturar un parche de músculo y agregamos sellador dural. Cuando no es posible un cierre primario debido a la localización del defecto, colocamos duramadre sintética mas sellador dural. Si aun tomando estos recaudos ocurriese una fistula de liquido cefalorraquídeo, el espacio muerto generado por un abordaje mínimamente invasivo es mínimo comparado con los abordajes convencionales por lo que se aconseja el reposo durante 12-24 hrs. y deambulación precoz.[9,25,31,32]
La idea de los abordajes MIS, es preservar la banda de tensión posterior y, de ser posible, la faceta articular. Utilizando el abordaje contralateral, se reportaron resultados clínico-funcionales bueno a excelente en el 77% al 100% en la clasificación de Macnab, un tiempo quirúrgico promedio de 105 a 123 minutos con una pérdida media de sangre de 40 a 44 ml y una estadía hospitalaria promedio de 1ª 4 días. Las durotomías incidentales fueron la complicación mas frecuente con una tasa reportada de hasta un 13%.[3,14,24,30]
Para el abordaje tubular ipsilateral, se reportaron un resultados clínico-funcionales de bueno a excelente en un 93% a 96%, un tiempo operatorio promedio de 97 a 158 minutos, un pérdida de hemática intraoperatoria de 31 a 35 ml con una tasa de roturas durales del 5% al 10% y una tasa de necesidad fusión tardía de un 5%.[3,21,27,28]
Los resultados obtenidos en nuestra serie muestran una mejoría sintomática y funcional coincidente con lo previamente reportado.
CONCLUSIÓN
El abordaje mínimamente invasivo es un procedimiento seguro y eficaz para la resección completa de quistes sinoviales espinales. Proporciona resultados clínico-funcionales excelentes preservando músculos, ligamentos y facetas articulares.
Financial support and sponsorship
Nil.
Conflicts of interest
There are no conflicts of interest.
Videos available on: www.surgicalneurologyint.com
Footnotes
Contributor Information
Federico Landriel, Email: fedelandriel@gmail.com.
Santiago Hem, Email: santiago.hem@hospitalitaliano.org.ar.
Jorge Rasmussen, Email: jorgerasmussen@hospitalitaliano.org.ar.
Eduardo Vecchi, Email: eduardo.vecchi@hospitalitaliano.org.ar.
Claudio Yampolsky, Email: claudio.yampolsky@hospitalitaliano.org.ar.
BIBLIOGRAFÍA
- 1.Artico M, Cervoni L, Carloia S, Stevanato G, Mastantuono M, Nucci F. Synovial cysts: Clinical and neuroradiological aspects. Acta Neurochir (Wien) 1997;139:176–81. doi: 10.1007/BF01844747. [DOI] [PubMed] [Google Scholar]
- 2.Banning CS, Thorell WE, Leibrock LG. Patient outcome after resection of lumbar juxtafacet cysts. Spine (Phila Pa 1976) 2001;26:969–72. doi: 10.1097/00007632-200104150-00024. [DOI] [PubMed] [Google Scholar]
- 3.Birch BD, Aoun RJ, Elbert GA, Patel NP, Krishna C, Lyons MK. Minimally invasive tubular resection of lumbar synovial cysts: Report of 40 consecutive cases. World Neurosurg. 2016;94:188–96. doi: 10.1016/j.wneu.2016.06.125. [DOI] [PubMed] [Google Scholar]
- 4.Boviatsis EJ, Stavrinou LC, Kouyialis AT, Gavra MM, Stavrinou PC, Themistokleous M, et al. Spinal sinovial cysts: Pathogenesis, diagnosis and surgical treatment in a series of seven cases and literature review. Eur Spine J. 2008;17:831–7. doi: 10.1007/s00586-007-0563-z. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Bresnahan LE, Smith JS, Ogden AT, Quinn S, Cybulski GR, Simonian N, et al. Assessment of paraspinal muscle cross-sectional area after lumbar decompression: Minimally invasive versus open approaches. Clin Spine Surg. 2017;30:E162–8. doi: 10.1097/BSD.0000000000000038. [DOI] [PubMed] [Google Scholar]
- 6.Bruder M, Cattani A, Gessler F, Droste C, Setzer M, Seifert V, et al. Synovial cysts of the spine: Long-term follow-up after surgical treatment of 141 cases in a single-center series and comprehensive literature review of 2900 degenerative spinal cysts. J Neurosurg Spine. 2017;27:256–67. doi: 10.3171/2016.12.SPINE16756. [DOI] [PubMed] [Google Scholar]
- 7.Bydon A, Su R, Parker S, McGirt MJ, Bydon M, Gojasian ZL, et al. Recurrent back and leg pain and cyst reformation after surgical resection of spinal synovial cysts: Systematic review of reported postoperative outcomes. Spine J. 2010;10:820–6. doi: 10.1016/j.spinee.2010.04.010. [DOI] [PubMed] [Google Scholar]
- 8.Bydon M, Papadimitriou K, Witham T, Wolinsky JP, Sciubba D, Gokaslan Z, et al. Treatment of spinal synovial cysts. World Neurosurg. 2013;79:375–80. doi: 10.1016/j.wneu.2012.08.016. [DOI] [PubMed] [Google Scholar]
- 9.Chou D, Wang VY, Khan AS. Primary dural repair during minimally invasive microdiscectomy using standard operating room instruments. Neurosurgery. 2009;64(5 Suppl 2):356–9. doi: 10.1227/01.NEU.0000338942.11337.DA. [DOI] [PubMed] [Google Scholar]
- 10.Deinsberger R, Kinn E, Ungersböck K. Microsurgical treatment of juxta facet cysts of the lumbar spine. J Spinal Disord Tech. 2006;19:155–60. doi: 10.1097/01.bsd.0000188660.31212.83. [DOI] [PubMed] [Google Scholar]
- 11.Epstein NE. Lumbar synovial cysts: A review of diagnosis, surgical management, and outcome assessment. J Spinal Disord Tech. 2004;17:321–5. doi: 10.1097/01.bsd.0000096267.75190.eb. [DOI] [PubMed] [Google Scholar]
- 12.Ganau M, Ennas F, Bellisano G, Ganau L, Ambu R, Faa G, et al. Synovial cysts of the lumbar spine–pathological considerations and surgical strategy. Neurol Med Chir (Tokyo) 2013;53:95–102. doi: 10.2176/nmc.53.95. [DOI] [PubMed] [Google Scholar]
- 13.Howington JU, Connolly ES, Voorhies RM. Intraspinal synovial cysts: 10-year experience at the Ochsner Clinic. J Neurosurg. 1999;91(2 Suppl):193–9. doi: 10.3171/spi.1999.91.2.0193. [DOI] [PubMed] [Google Scholar]
- 14.James A, Laufer I, Parikh K, Nagineni VV, Saleh TO, Härtl R. Lumbar juxtafacet cyst resection: The facet sparing contralateral minimally invasive surgical approach. J Spinal Disord Tech. 2012;25:E13–7. doi: 10.1097/BSD.0b013e31822ac4e5. [DOI] [PubMed] [Google Scholar]
- 15.Khan AM, Synnot K, Cammisa FP, Girardi FP. Lumbar synovial cysts of the spine: An evaluation of surgical outcome. J Spinal Disord Tech. 2005;18:127–131. doi: 10.1097/01.bsd.0000156830.68431.70. [DOI] [PubMed] [Google Scholar]
- 16.Knafo S, Page P, Pallud J, Roux FX, Abi-Lahoud G. Surgical management of spinal synovial cysts. J Spinal Disord Tech. 2012;28:211–7. doi: 10.1097/BSD.0b013e31827179c8. [DOI] [PubMed] [Google Scholar]
- 17.Landriel F, Hem S, Rasmussen J, Vecchi E, Yampolsky C. Minimally invasive extraforaminal lumbar interbody fusion. Surg Neurol Int. 2018;9(Suppl 1):S1–7. doi: 10.4103/sni.sni_280_17. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Landriel Ibañez FA, Hem S, Ajler P, Vecchi E, Ciraolo C, Baccanelli M, et al. A new classification of complications in neurosurgery. World Neurosurg. 2011;75:709–15. doi: 10.1016/j.wneu.2010.11.010. discussion 604-11. [DOI] [PubMed] [Google Scholar]
- 19.Lyons MK, Atkinson JL, Wharen RE, Deen HG, Zimmerman RS, Lemens SM. Surgical evaluation and management of lumbar synovial cysts: The Mayo Clinic experience. J Neurosurg. 2000;93(1 Suppl):53–7. doi: 10.3171/spi.2000.93.1.0053. [DOI] [PubMed] [Google Scholar]
- 20.Martha JF, Swaim B, Wang DA, Kim DH, Hill J, Bode R, et al. Outcome of percutaneous rupture of lumbar synovial cysts: A case series of 101 patients. Spine J. 2009;9:899–904. doi: 10.1016/j.spinee.2009.06.010. [DOI] [PubMed] [Google Scholar]
- 21.Oertel JM, Burkhardt BW. Endoscopic surgical treatment of lumbar synovial cyst: Detailed account of surgical technique and report of 11 consecutive patients. World Neurosurg. 2017;103:122–32. doi: 10.1016/j.wneu.2017.02.075. [DOI] [PubMed] [Google Scholar]
- 22.Parlier-Cuau C, Wybier M, Nizard R, Champsaur P, Le Hir P, Laredo JD. Symptomatic lumbar facet joint synovial cysts: Clinical assessment of facet joint steroid injection after 1 and 6 months and long-term follow-up in 30 patients. Radiology. 1999;210:509–13. doi: 10.1148/radiology.210.2.r99fe60509. [DOI] [PubMed] [Google Scholar]
- 23.Podichetty VK, Spears J, Isaacs RE, Booher J, Biscup RS. Complications associated with minimally invasive decompression for lumbar spinal stenosis. J Spinal Disord Tech. 2006;19:161–6. doi: 10.1097/01.bsd.0000188663.46391.73. [DOI] [PubMed] [Google Scholar]
- 24.Rhee J, Anaizi AN, Sandhu FA, Voyadzis JM. Minimally invasive resection of lumbar synovial cysts from a contralateral approach. J Neurosurg Spine. 2012;17:453–8. doi: 10.3171/2012.8.SPINE12101. [DOI] [PubMed] [Google Scholar]
- 25.Ruban D, O’Toole JE. Management of incidental durotomy in minimally invasive spine surgery. Neurosurg Focus. 2011;31:E15. doi: 10.3171/2011.7.FOCUS11122. [DOI] [PubMed] [Google Scholar]
- 26.Sabo RA, Tracy PT, Weinger JM. A series of 60 juxtafacet cysts: Clinical presentation, the role of spinal instability, and treatment. J Neurosurg. 1996;85:560–5. doi: 10.3171/jns.1996.85.4.0560. [DOI] [PubMed] [Google Scholar]
- 27.Sandhu FA, Santiago P, Fessler RG, Palmer S. Minimally invasive surgical treatment of lumbar synovial cysts. Neurosurgery. 2004;54:107–11. doi: 10.1227/01.neu.0000097269.79994.2f. discussion 111–2. [DOI] [PubMed] [Google Scholar]
- 28.Sehati N, Khoo LT, Holly LT. Treatment of lumbar synovial cysts using minimally invasive surgical techniques. Neurosurg Focus. 2006;20:E2. doi: 10.3171/foc.2006.20.3.3. [DOI] [PubMed] [Google Scholar]
- 29.Shah RV, Lutz GE. Lumbar intraspinal synovial cysts: Conservative management and review of the world's literature. Spine J. 2003;3:479–88. doi: 10.1016/s1529-9430(03)00148-7. [DOI] [PubMed] [Google Scholar]
- 30.Sukkarieh HG, Hitchon PW, Awe O, Noeller J. Minimally invasive resection of lumbar intraspinal synovial cysts via a contralateral approach: Review of 13 cases. J Neurosurg Spine. 2015;23:444–50. doi: 10.3171/2015.1.SPINE14996. [DOI] [PubMed] [Google Scholar]
- 31.Than KD, Wang AC, Etame AB, La Marca F, Park P. Postoperative management of incidental durotomy in minimally invasive lumbar spinal surgery. Minim Invasive Neurosurg. 2008;51:263–6. doi: 10.1055/s-0028-1082313. [DOI] [PubMed] [Google Scholar]
- 32.Wu X, Zhuang S, Mao Z, Chen H. Microendoscopic discectomy for lumbar disc herniation: Surgical technique and outcome in 873 consecutive cases. Spine (Phila Pa 1976) 2006;31:2689–94. doi: 10.1097/01.brs.0000244615.43199.07. [DOI] [PubMed] [Google Scholar]
- 33.Xu R, McGirt MJ, Parker SL, Bydon M, Olivi A, Wolinsky JP, et al. Factors associated with recurrent back pain and cyst recurrence after surgical resection of one hundred ninety-five spinal synovial cysts: Analysis of one hundred sixty-seven consecutive cases. Spine (Phila Pa 1976) 2010;35:1044–53. doi: 10.1097/BRS.0b013e3181bdafed. [DOI] [PubMed] [Google Scholar]


