Résumé
Objectif
Présenter une approche pour évaluer les risques d’urgences dans sa propre clinique médicale, et déterminer le matériel et les médicaments nécessaires pour de telles urgences, de même que la formation du personnel requise pour aborder cette importante facette des soins aux patients.
Sources de l’information
Les recommandations sur la préparation aux urgences dans cet article se fondent sur des données colligées à partir de plans de préparation aux urgences déjà existants chez les médecins de famille, d’une évaluation formelle faite par des médecins et d’une rétroaction informelle fournie à la suite de 2 présentations à de grands groupes, de même que sur l’expertise des auteurs dans des domaines comme la médecine familiale, la médecine d’urgence, les soins préhospitaliers et la pharmacologie.
Message principal
La définition des risques en fonction du profil, de l’emplacement et des caractéristiques démographiques de la pratique éclairera l’élaboration d’un plan approprié pour répondre à la fois aux attentes de la population et aux obligations professionnelles. La révision du plan ou un exercice d’entraînement une fois qu’il est élaboré améliorera le processus dans l’éventualité d’une urgence. Il est aussi essentiel de vérifier périodiquement les dates de péremption des médicaments et le bon fonctionnement du matériel.
Conclusion
À un moment ou l’autre, les médecins auront à faire face à des urgences à leur clinique. Une évaluation des risques, une planification et un état de préparation appropriés leur permettront de fournir des soins de grande qualité, d’assurer la sécurité de leur personnel, d’obtenir les meilleurs résultats pour les patients et de ressentir la satisfaction d’avoir géré un problème urgent d’une manière efficiente et efficace.
En 1970, Geddes définissait le mot urgence par « n’importe qui, n’importe quoi, n’importe quand »1. Selon cette définition, tous les bureaux de médecins, les cliniques privées et les cliniques sans rendez-vous sont à risque. De plus, on s’attend des médecins qu’ils aident les patients qui se présentent à leur clinique avec une urgence, et s’il se produit des complications à la suite des soins, des traitements et des interventions, la population s’attend à qu’elles soient prises en charge. Cette attente du public concorde avec une obligation définie par l’Association canadienne de protection médicale selon laquelle les médecins doivent prodiguer les soins d’urgence de base, en plus de prendre en charge efficacement les complications et les urgences prévisibles découlant des thérapies et des interventions dispensées à la population de la pratique2. Le code de déontologie de l’Association médicale canadienne stipule que les médecins doivent « [f]ournir toute l’aide appropriée possible à quiconque a un besoin urgent de soins médicaux »3.
Une réflexion sur la gestion efficace et efficiente des urgences dans tous les milieux de pratique fera ressortir des lacunes dans l’état de préparation et servira de point de départ pour évaluer les besoins particuliers à la clinique. Cet article offre des conseils fondés sur des scénarios concernant des manœuvres et des thérapies qui peuvent sauver la vie dans 3 exemples d’urgences qui pourraient se produire en médecine familiale4,5.
Description des cas
Cas 1. Un homme de 72 ans ressent un malaise thoracique aigu, accompagné d’une diaphorèse intense, dans la salle d’attente de votre clinique où il se trouve pour un rendez-vous de routine. Il est connu pour faire de l’hypertension et avoir un diabète de type 2 sans antécédents de coronaropathie.
Cas 2. Un homme de 18 ans se présente à votre clinique sans rendez-vous pour un problème d’asthme qui s’est aggravé au cours des dernières semaines. Il fume 15 cigarettes par jour et essaie d’arrêter. Il est très essoufflé depuis une heure et, à l’auscultation, vous n’entendez pas de bruits de respiration sur le côté gauche de la poitrine. À l’examen clinique, vous observez que sa trachée s’est déplacée à droite.
Cas 3. Vous procédez à l’excision d’un nævus sur le bras d’une femme de 52 ans. Elle commence à ressentir de la faiblesse peu après l’administration de l’anesthésique local, puis elle développe de l’urticaire, une sibilance et un sentiment de danger imminent.
Sources de l’information
Les renseignements présentés dans cet article se fondent largement sur des ouvrages scientifiques révisés par des pairs et par les ressources d’organisations2,4–7. Les recommandations sur la préparation aux urgences dont il est question dans cet article se fondent sur des données colligées à partir des plans d’urgence déjà existants chez les médecins de famille, d’une évaluation formelle faite par des médecins et d’une rétroaction informelle fournie à la suite de 2 présentations à de grands groupes, de même que sur l’expertise des auteurs dans des domaines comme la médecine familiale, la médecine d’urgence, les soins préhospitaliers et la pharmacologie.
Message principal
Lorsque vous évaluez votre clinique pour cerner les risques d’urgences, posez-vous les questions suivantes :
Votre personnel et vous-même êtes-vous préparés à faire face à des urgences?
Avez-vous envisagé des approches pour former les membres du personnel et vous assurer de fournir une bonne qualité de soins dans de telles situations?
Quels sont les risques particuliers à votre pratique?
La préparation, la planification et la formation feront la différence entre une réponse paniquée et une issue favorable bien que stressante. Voici les étapes nécessaires pour une bonne planification en prévision de tels événements :
passez en revue les situations d’urgence vécues à la clinique durant la ou les dernières années;
dressez un plan pour ces urgences et d’autres situations qui surviennent couramment;
assurez-vous que le matériel et les médicaments nécessaires sont sur place et prêts à utiliser;
faites un exercice d’entraînement pour définir les rôles et les responsabilités.
On ne s’attend pas à ce que les médecins fournissent l’ensemble complet des soins d’urgence, mais que les premiers soins de base et des processus raisonnables soient en place pour répondre aux urgences prévisibles de manière à minimiser les risques pour les patients.
Urgences courantes dans une clinique.
Les urgences peuvent être causées par la visite à la clinique de patients interprétant mal la gravité de leur problème de santé, ou encore par les effets secondaires d’un traitement dispensé au bureau. Parmi les urgences parfois rencontrées dans les milieux cliniques figurent des incidents cardiovasculaires et, à l’extrême, un arrêt cardiaque4,6. Un autre ensemble important d’urgences se présente sous forme de maladies et de problèmes courants, comme des maladies infectieuses, des maladies environnementales, des malaises respiratoires (surtout l’asthme) et des traumatismes4. On peut aussi mentionner les incidents neurologiques, les réactions allergiques et l’anaphylaxie, la détresse diabétique, les maladies abdominales, les douleurs lombaires, les hémorragies entériques ou vaginales, les problèmes obstétricaux, les empoisonnements, et l’ingestion de produits toxiques ou l’exposition à de tels produits4.
Évaluation des risques.
Les caractéristiques de la pratique détermineront les risques et les types d’urgences susceptibles de survenir. Parmi les facettes de la pratique dont il faut tenir compte figurent les caractéristiques démographiques des patients, l’emplacement de la clinique, de même que les interventions et les thérapies offertes.
Une revue des incidents survenus au cours des dernières années et de la fréquence de chaque type d’incidents peut fournir des renseignements utiles, si de telles données sont accessibles. L’Encadré 1 présente les facteurs à considérer pour déterminer les risques de divers incidents dans votre clinique.
Encadré 1. Suggestions pour la stratification des risques à la clinique.
Caractéristiques démographiques des patients
Fourchette d’âges
Genre
Situation sociale
Pauvreté
Taux de criminalité et de dépendances
Prévalence des maladies
Mobilité des patients
Emplacement et composition de la clinique
Superficie du bureau et nombre d’employés
Soutien local
Quartier défavorisé
Région rurale ou urbaine
Temps nécessaire pour se rendre aux services des urgences
Transport accessible
Industries à proximité
Traitements et thérapies prodigués
Vaccinations
Médicaments injectables
Services d’obstétrique ou insertion de stérilets
Interventions chirurgicales mineures
Tests d’allergie
Traitements psychiatriques
Interventions esthétiques
Caractéristiques démographiques des patients : Il faut tenir compte des caractéristiques démographiques tant de la population que de la pratique pour bien se préparer aux urgences possibles à la clinique. Prenez en considération l’âge, la situation en matière d’emploi et le statut socioéconomique; la prévalence des dépendances, des maladies et de la criminalité; et les questions entourant la mobilité, pour n’en nommer que quelques-unes.
Emplacement : Pour certains membres de la collectivité, se rendre au service des urgences n’est pas toujours une solution pratique et, en situation d’urgence, la clinique de soins primaires devient leur point initial d’accès aux soins. Les cliniques en milieu rural doivent se préparer en fonction d’un temps de réponse plus long de la part des premiers répondants, et d’un traitement préhospitalier prolongé par rapport aux cliniques urbaines, où il faut attendre moins longtemps pour les services ambulanciers. Parmi les autres facteurs liés à l’emplacement à considérer, on peut mentionner la proximité d’industries, de maisons de transition, de prisons, de parcs thématiques et de maisons pour jeunes en difficulté. On peut aussi consulter d’autres ressources locales susceptibles d’éclairer le plan d’urgence. Dans certains secteurs, la criminalité et les dépendances sont très présentes, et cette réalité doit être prise en compte dans le plan d’urgence pour assurer la sécurité des patients et des membres du personnel. S’il y a un ascenseur ou un autre obstacle pour accéder à la clinique, il y a lieu de préparer un plan d’évacuation pour les personnes à mobilité réduite.
Procédures et thérapies offertes : L’administration de médicaments par voie parentérale dans le contexte de la pratique augmente le risque d’allergie, d’anaphylaxie, d’hémorragie et d’autres problèmes, comme la syncope.
Si des interventions mineures font partie du profil de la pratique, la préparation en vue d’éventuelles urgences doit prendre en considération les complications possibles. Des procédures comme les tests d’allergie ou les immunisations, les injections thérapeutiques, la phlébotomie et les interventions mineures ou chirurgicales devraient faire partie de l’évaluation des risques. Dans ces domaines, une planification appropriée est essentielle pour prendre en charge efficacement toutes les urgences découlant de ces procédures jusqu’à l’arrivée des secours.
Urgences : les besoins élémentaires.
Tous les membres du personnel devraient avoir une attestation récente de formation en premiers soins de base, en soutien de base au maintien des fonctions vitales ou en réanimation cardiorespiratoire, de même que dans l’utilisation d’un défibrillateur externe automatisé. Selon la population de la clinique, et la nature et l’incidence des incidents et des situations, d’autres aspects du plan de mesures d’urgence varieront, comme la nécessité d’être bien préparés et de bien connaître le plan.
Approche générale.
Dans une situation d’urgence clinique, la première étape est toujours d’évaluer les voies aériennes du patient, sa respiration et son état circulatoire, puis de documenter l’ensemble complet des signes vitaux, y compris la fréquence cardiaque, la pression artérielle, le rythme respiratoire et la glycémie. Dans le cas d’un patient inconscient, un défibrillateur externe automatique, s’il y en a un, devrait immédiatement être appliqué pour évaluer la fréquence cardiaque et administrer un choc au besoin. L’assistance médicale devrait être continue pendant qu’on place un appel au 911, qui donne accès à des services d’urgence partout au Canada et aux États-Unis. On ne peut pas accéder à des services d’urgence par messages textes. En Ontario, un appel au 911 donne aussi accès à CritiCall, un système provincial qui coordonne les transferts des patients vers les niveaux de soins appropriés. Dans les cas où ces étapes doivent être faites par la même personne, l’évaluation initiale et la réanimation peuvent devoir se faire simultanément à l’appel téléphonique aux services des urgences, qu’il faut faire sans tarder.
Par la suite, le rôle principal des personnes en mesure d’aider sera de se préoccuper de l’intimité du patient (contrôle de la foule) et de l’assister. Si la sécurité des autres personnes dans la clinique est en cause, c’est le moment de guider les patients et les employés vers un endroit sûr.
Le Tableau 1 propose une liste de médicaments et de matériel à envisager pour la clinique. Tous les éléments du plan doivent être actualisés de manière continue, et le personnel aura périodiquement besoin de formation de rappel portant sur l’administration des médicaments et l’utilisation du matériel, et sur les protocoles en situation d’urgence pour éviter le déclin des compétences. Il importe aussi de signaler que certains médicaments, comme les benzodiazépines et les opioïdes, sont des substances à usage contrôlé et doivent être entreposés conformément aux directives gouvernementales8. En règle générale, ces directives exigent que ces substances soient gardées dans un dispositif d’entreposage verrouillé, rattaché à l’édifice8. Ce dispositif doit aussi être placé dans une pièce sécurisée.
Tableau 1.
Matériel et médicaments à envisager pour la trousse d’urgence de la clinique
| ÉTABLISSEMENT | MATÉRIEL OU CONSIDÉRATION | MÉDICAMENT |
|---|---|---|
| Recommandations pour toutes les cliniques |
|
|
| Suggestions pour certaines cliniques |
|
|
IO—intra-osseuse, IV—intraveineux, intraveineuse.
Gestion de la scène : La gestion de la scène comporte tout d’abord la reconnaissance de l’urgence et l’évaluation des risques immédiats à la sécurité. Il faut ensuite identifier le chef d’équipe, habituellement le médecin, et appeler le 911. Les prochaines étapes sont de protéger l’intimité du patient, d’assurer la sécurité des membres de l’équipe et des autres patients, en plus d’assister le chef d’équipe. Ce soutien peut comprendre la recherche de matériel ou de médicaments, l’organisation de l’équipe et la documentation des personnes présentes, des traitements ou des interventions. Dans les grandes cliniques qui comptent plus d’employés, ces tâches peuvent être réparties entre plusieurs personnes.
Des affiches et des fiches de rappel dans des endroits bien visibles de tous les employés se révèlent utiles, car les situations d’urgence sont rares et stressantes. Ces fiches de rappel devraient être facilement accessibles et révisées périodiquement. La planification de l’accessibilité de ce type de soutien sera appréciée en cas de besoin. Par exemple, on peut télécharger une affiche sur les réactions anaphylactiques7 à partir du Dalhousie Academic Detailing Service, un programme de formation médicale fondé sur des données probantes.
Évaluation du patient : Les soins requis dans les cas d’urgence varient selon la présentation clinique; toutefois, il faut évaluer les voies aériennes, la respiration et la circulation chez tous les patients. Ensuite, il faut consigner tous les signes vitaux, y compris la glycémie au chevet du patient. Une anamnèse et un examen ciblé pour cerner les détails du problème, de même que l’amorce d’un traitement ou d’une prise en charge suffisent parfois pour stabiliser un patient avant son transport.
Il faut optimiser l’intimité du patient. Les événements sentinelles, comme les cotes de douleur, les syncopes ou les convulsions, l’heure d’administration des médicaments et les réactions aux thérapies doivent être documentés. Il est aussi important de rassurer le patient et les membres de sa famille, et de communiquer verbalement le plan thérapeutique immédiat. Les membres de la famille ou les accompagnateurs auront aussi besoin de savoir s’ils peuvent accompagner le patient et, dans le cas contraire, dans quel établissement il sera transporté.
Le traitement sera déterminé par l’urgence de la thérapie requise, la gravité ou la létalité du problème, et le temps qu’il faudra pour que le patient se rende à un centre hospitalier ou à l’urgence. Dans certaines situations, il est indiqué d’administrer des antimicrobiens ou des liquides intraveineux, tandis que dans d’autres, ces interventions peuvent retarder le traitement définitif. Chaque cas sera unique, et les cliniciens doivent se sentir à l’aise de prendre ces décisions au moment de l’incident.
Soins de transition : Lorsque l’état du patient s’est stabilisé ou après le transfert des soins aux ambulanciers, le chef d’équipe devrait informer le personnel des urgences de l’état du patient, dans le but d’assurer la continuité des soins. Idéalement, une copie de la liste des médicaments et de la documentation de l’incident par l’équipe devrait être remise au patient ou aux ambulanciers.
Certains patients refuseront d’être transférés en ambulance. S’ils sont trop malades pour conduire et s’ils posent un risque considérable et immédiat pour autrui, ou si vous jugez qu’ils n’ont pas la capacité de prendre une décision éclairée, vous avez le devoir d’avertir la police. Autrement, ils doivent être bien informés des risques de se faire conduire à l’urgence dans une automobile privée par un ami ou un membre de la famille, et cette discussion doit être précisément documentée dans le dossier du patient, de même que la chronologie de l’incident. Il est conseillé d’expliquer aux patients dans la salle d’attente qu’il y a eu une urgence et de s’excuser du retard.
Transfert des soins aux services médicaux d’urgence : De nombreuses urgences qui surviennent à la clinique exigent un appel aux services 911. Dans de tels cas, le transfert des soins se produira entre le personnel de la clinique et les paramédicaux. Étant donné que le transfert des soins est une situation très propice aux erreurs médicales, il importe de communiquer aux ambulanciers la nature de l’urgence, les interventions prodiguées, vos impressions et votre plan. Tous les documents disponibles, y compris les antécédents médicaux, les allergies, les médicaments et les détails concernant l’urgence devraient être fournis à ce moment-là.
Au Canada, la portée de la pratique paramédicale varie, allant des techniques de base aux techniques avancées de maintien des fonctions vitales, selon la désignation et la formation des ambulanciers. Assurez-vous qu’on envoie des ambulanciers capables de fournir le niveau de soins approprié en communiquant un niveau approximatif des soins qu’a reçus le patient et de ceux dont il aura besoin. Cette pratique évite les retards dans le transfert qui s’ensuivent si un patient a reçu ou a besoin d’un niveau de soins plus élevé que ce que peuvent offrir les ambulanciers répondants.
Les interventions prodiguées durant le transport à l’hôpital pourraient être limitées si vous travaillez dans un système qui n’offre pas de soins préhospitaliers en réanimation ou si un ambulancier compétent en la matière n’est pas disponible. Étant donné que ces situations sont plus probables dans les régions rurales où le trajet du transport à l’hôpital est plus long, il est avisé de communiquer avec le médecin de garde qui appuie les ambulanciers pour décider d’un plan de traitement que les paramédicaux seront ensuite autorisés à administrer. Les ambulanciers sur la scène devraient pouvoir faciliter cette communication.
Dans les régions rurales où il faut prendre en charge des patients gravement malades ou des cas inattendus de traumatismes considérables, on oublie souvent la possibilité d’utiliser le transport préhospitalier aérien. Dans de tels cas, il importe d’activer la demande rapidement, parce que l’équipage a souvent besoin de temps pour les procédures préalables au vol. La communication de ce besoin éventuel au centre de répartition dès le début de l’urgence accordera à l’équipage cette période de préparation nécessaire, et une décision sera prise d’y recourir selon le protocole régional.
Facteurs à considérer pour les patients violents ou agités.
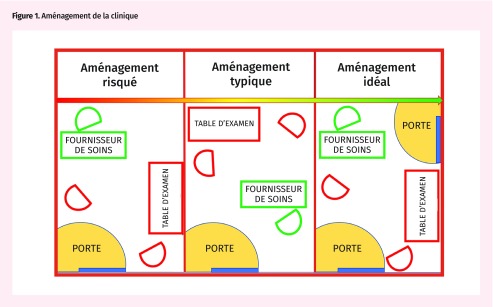
Il arrive à l’occasion qu’un patient se fâche ou devienne agité. Il faut avoir à la fois un plan pour aider le patient et une stratégie de sortie pour le médecin. Une salle d’examen permettant une évacuation facile (le médecin étant le plus proche de la porte) devrait être aménagée dans toutes les cliniques (Figure 1). Il faudrait dire au personnel d’assigner les patients dans cette salle s’ils sont agités, s’ils ont une consommation problématique de substances ou s’ils sont en colère.
Figure 1.
Aménagement de la clinique
Un « bouton de panique » dissimulé peut avertir silencieusement les autres qu’un professionnel de la santé a besoin d’aide, et il peut se révéler utile une fois que l’évaluation des risques a été faite ou si un praticien se sent menacé à un moment ou l’autre. Lorsque le ton s’élève ou que des bruits inhabituels sont entendus venant d’un endroit de la clinique, le personnel devrait être encouragé à faire une brève interruption pour voir ce qui se passe.
Le personnel devrait s’entendre sur des mots codes pouvant être utilisés dans différentes phrases pour indiquer que tout se passe bien, qu’on a besoin d’aide ou que les autorités doivent être appelées immédiatement. Les mots codes doivent être précis (p. ex. la liste) et utilisés lorsque les besoins du praticien doivent être communiqués : « veuillez appeler pour demander la liste immédiatement » qui signifie « appelez tout de suite la police »; « veuillez m’apporter la liste » qui signifie « j’ai besoin de votre aide maintenant »; ou « ne vous inquiétez pas de la liste » qui signifie « tout va bien et la situation n’est qu’une saute d’humeur et ne pose de danger pour personne ». D’autres énoncés peuvent s’ajouter, comme « tout va bien », pour garder le patient aussi calme que possible. Il faut se pratiquer et répéter souvent les mots codes, et le personnel de la clinique doit y prêter une écoute attentive dans des situations potentiellement dangereuses. Dans le Tableau 2 se trouvent des exemples de phrases dans lesquelles on utilise des mots codes.
Tableau 2.
Suggestions de phrases utilisant des mots codes : Exemples avec les mots codes la liste.
| SITUATIONS | EXEMPLES DE PHRASE |
|---|---|
| Urgent : appeler la police maintenant |
|
| Besoin d’assistance urgent : à l’aide |
|
| Tout va bien : ne vous inquiétez pas |
|
| Vérifier à nouveau dans 5 minutes |
|
Dans certaines situations, il peut être indiqué de faire sortir les autres patients et le personnel, pour des raisons d’intimité ou de sécurité. Lorsque les services de l’ordre sont appelés à l’aide, les autres patients, les familles et les employés doivent quitter les lieux immédiats.
Même si les cliniciens et le personnel peuvent avoir peur, il est primordial de rester calme pour garder le contrôle de la situation. Il faut aborder ces situations avec délicatesse, exprimer de l’empathie pour les sentiments ou la colère du patient, lui offrir des médicaments pour le calmer, lui rappeler que du soutien et de l’aide lui sont accessibles, et que le personnel veut faire ce qu’il y a de mieux pour lui. Il arrive souvent qu’il ne soit pas possible d’obtenir une anamnèse détaillée, et il vaut mieux reporter à plus tard un examen physique qui pourrait exposer le clinicien à un plus grand risque. Il faut aussi attendre que l’aide soit arrivée avant de documenter le cas et d’alerter le service des urgences.
Résolution des cas
Nous réexaminons nos cas au Tableau 3, et nous explorons les soins que nous pourrions prodiguer à ces patients, gardant à l’esprit notre revue de la liste des risques possibles, les médicaments et le matériel envisagés, et les plans anticipant la survenance d’urgences à la clinique9–13.
Tableau 3.
Retour aux cas
| CAS | PLAN D’ACTION SUGGÉRÉ | |
|---|---|---|
|
| ||
| ACTES AU MINIMUM | ACTES AU MAXIMUM | |
| Cas 1 : un homme de 72 ans ayant un malaise thoracique aigu accompagné d’une diaphorèse intense; hypertension et diabète de type 2 connus; aucune coronaropathie |
|
|
| Cas 2 : un homme de 18 ans dont l’asthme s’est aggravé au cours des dernières semaines; fume 15 cigarettes par jour et essaie d’arrêter; est très essoufflé depuis 1 h. À l’auscultation, vous n’entendez pas de bruits de respiration du côté gauche du thorax. Sa trachée s’est déplacée à droite |
|
|
| Cas 3 : une femme de 52 ans se sent faible après l’administration d’un anesthésique local; développe de l’urticaire, une sibilance et un sentiment de danger imminent |
|
|
IO—intra-osseuse, IV—intraveineux, intraveineuse.
Conclusion
À un moment ou l’autre, les médecins recevront tous des urgences à leur lieu de travail. Une évaluation, une planification et une préparation appropriées assureront la prestation de soins de grande qualité, la sécurité du personnel, les meilleures issues pour le patient, et la satisfaction d’avoir géré un problème urgent de manière efficace et efficiente.
Points de repère du rédacteur
▸ Les médecins ont l’obligation légale, morale et éthique de fournir des soins d’urgence aux patients qui se présentent à leur clinique, en plus de prendre en charge les complications et les urgences prévisibles découlant des thérapies et des procédures faites sur place. Ces événements sont rares; toutefois, toutes les cliniques médicales doivent prévoir certaines mesures d’urgence.
▸ Pour vous préparer en cas d’urgence, il faut passer en revue les incidents antérieurs, vos habitudes de pratique, de même que les facteurs sociaux et démographiques qui influenceront le risque de certains types d’urgences à votre clinique. Réfléchissez aux types d’urgences les plus probables dans votre clinique en particulier, et incluez-les dans votre planification.
▸ En prévision des situations fréquemment rencontrées, préparez une trousse d’urgence avec des médicaments et du matériel, et placez des affiches ou des fiches de rappel dans le bureau pour qu’on puisse aisément la trouver; assignez une personne pour vérifier chaque mois que la trousse est actualisée. Pour aider à gérer des patients qui deviennent agités ou violents, organisez le bureau pour qu’il soit facile de l’évacuer. Permettez aux employés d’entrer dans la salle, sans égard à l’intimité du patient, s’ils entendent des voix élevées ou des bruits forts à l’intérieur. Définissez des mots codes pour alerter le personnel de la gravité d’une situation.
Footnotes
Collaborateurs
Tous les auteurs ont contribué à la revue et à l’interprétation des ouvrages scientifiques, et à la préparation du manuscrit aux fins de soumission.
Intérêts concurrents
Aucun déclaré
Cet article donne droit à des crédits d’autoapprentissage certifié Mainpro+. Pour obtenir des crédits, rendez-vous sur www.cfp.ca et cliquez sur le lien Mainpro+.
Cet article a fait l’objet d’une révision par des pairs.
The English version of this article is available at www.cfp.ca on the table of contents for the April 2019 issue on page 253.
Références
- 1.The direct and indirect measurement of blood pressure: by L. A. Geddes, M.E., Ph.D., Chicago, 1970, Year Book Medical Publishers, Inc., 196 pages. Prix : 11$ [revue de publication] Am Heart J. 1970;80(3):435–6. [Google Scholar]
- 2.Association canadienne de protection médicale . Preparing for a medical emergency—anticipating the unexpected in an office or clinic. Ottawa, ON: Association canadienne de protection médicale; 2013. Accessible à : www.cmpa-acpm.ca/en/advice-publications/browse-articles/2013/preparing-for-a-medical-emergency-anticipating-the-unexpected-in-an-office-or-clinic. Réf. du 14 févr. 2019. [Google Scholar]
- 3.Association médicale canadienne . CMA code of ethics. Ottawa, ON: Association médicale canadienne; 2004. Accessible à : www.cma.ca/Assets/assets-library/document/en/advocacy/policy-research/CMA_Policy_Code_of_ethics_of_the_Canadian_Medical_Association_Update_2004_PD04-06-e.pdf. Réf. du 14 févr. 2019. [Google Scholar]
- 4.Liddy C, Dreise H, Gaboury I. Frequency of in-office emergencies in primary care. Can Fam Physician. 2009;55:1004–5.e1-4. Accessible à : www.cfp.ca/content/cfp/55/10/1004.full.pdf. Réf. du 13 févr. 2019. [PMC free article] [PubMed] [Google Scholar]
- 5.Johnston CL, Coulthard MG, Schluter PJ, Dick ML. Medical emergencies in general practice in south-east Queensland: prevalence and practice preparedness. Med J Aust. 2001;175(2):99–103. doi: 10.5694/j.1326-5377.2001.tb143540.x. [DOI] [PubMed] [Google Scholar]
- 6.Toback SL. Medical emergency preparedness in office practice. Am Fam Physician. 2007;75(11):1679–84. [PubMed] [Google Scholar]
- 7.Dalhousie Academic Detailing Service . Anaphylactic reaction? Highly likely if any of the following criteria are met. Halifax, NÉ: Université Dalhousie; 2017. Accessible à : https://cdn.dal.ca/content/dam/dalhousie/pdf/faculty/medicine/departments/core-units/cpd/GP%20Anaphylaxis%20handout.pdf. Réf. du 14 févr. 2019. [Google Scholar]
- 8.Directive on physical security requirements for controlled substances (security requirements for licensed dealers for the storage of controlled substances) Ottawa, ON: Santé Canada; 1999. Bureau des substances contrôlées, Programme des produits thérapeutiques. Accessible à : www.canada.ca/en/health-canada/services/health-concerns/reports-publications/controlled-substances-precursor-chemicals/directive-physical-security-requirements-controlled-substances-licensed-dealers-security-requirements-storage.html. Réf. du 1e juin 2018. [Google Scholar]
- 9.CredibleMeds . Resources for healthcare professionals. Oro Valley, AZ: CredibleMeds; 2013. Accessible à : https://crediblemeds.org/healthcare-providers. Réf. du 1e juin 2018. [Google Scholar]
- 10.Van de Werf F, Bax J, Betriu A, Blomstrom-Lundqvist C, Crea F, Falk V, et al. Management of acute myocardial infarction in patients presenting with persistent ST-segment elevation: the Task Force on the Management of ST-Segment Elevation Acute Myocardial Infarction of the European Society of Cardiology. Eur Heart J. 2008;29(23):2909–45. doi: 10.1093/eurheartj/ehn416. Publ. en ligne du 12 nov. 2008. [DOI] [PubMed] [Google Scholar]
- 11.Trauma Pro How to: needle decompression of the chest [vidéo] 2010. YouTube; Accessible à : www.youtube.com/watch?v=UvHJ4pjNh2Q&t=74s. Réf. du 21 août 2011.
- 12.Pumphrey RS. Lessons for management of anaphylaxis from a study of fatal reactions. Clin Exp Allergy. 2000;30(8):1144–50. doi: 10.1046/j.1365-2222.2000.00864.x. [DOI] [PubMed] [Google Scholar]
- 13.Simons KJ, Simons FE. Epinephrine and its use in anaphylaxis: current issues. Curr Opin Allergy Clin Immunol. 2010;10(4):354–61. doi: 10.1097/ACI.0b013e32833bc670. [DOI] [PubMed] [Google Scholar]