Resumen
Objetivo
Determinar el impacto de un programa educativo para mejorar el manejo de la enfermedad pulmonar obstructiva crónica (EPOC) sobre la percepción de la calidad de vida, la capacidad de ejercicio, el grado de disnea y el riesgo clínico de los pacientes EPOC.
Diseño
Estudio de intervención no controlado.
Emplazamiento
Centro de Atención Primaria.
Participantes
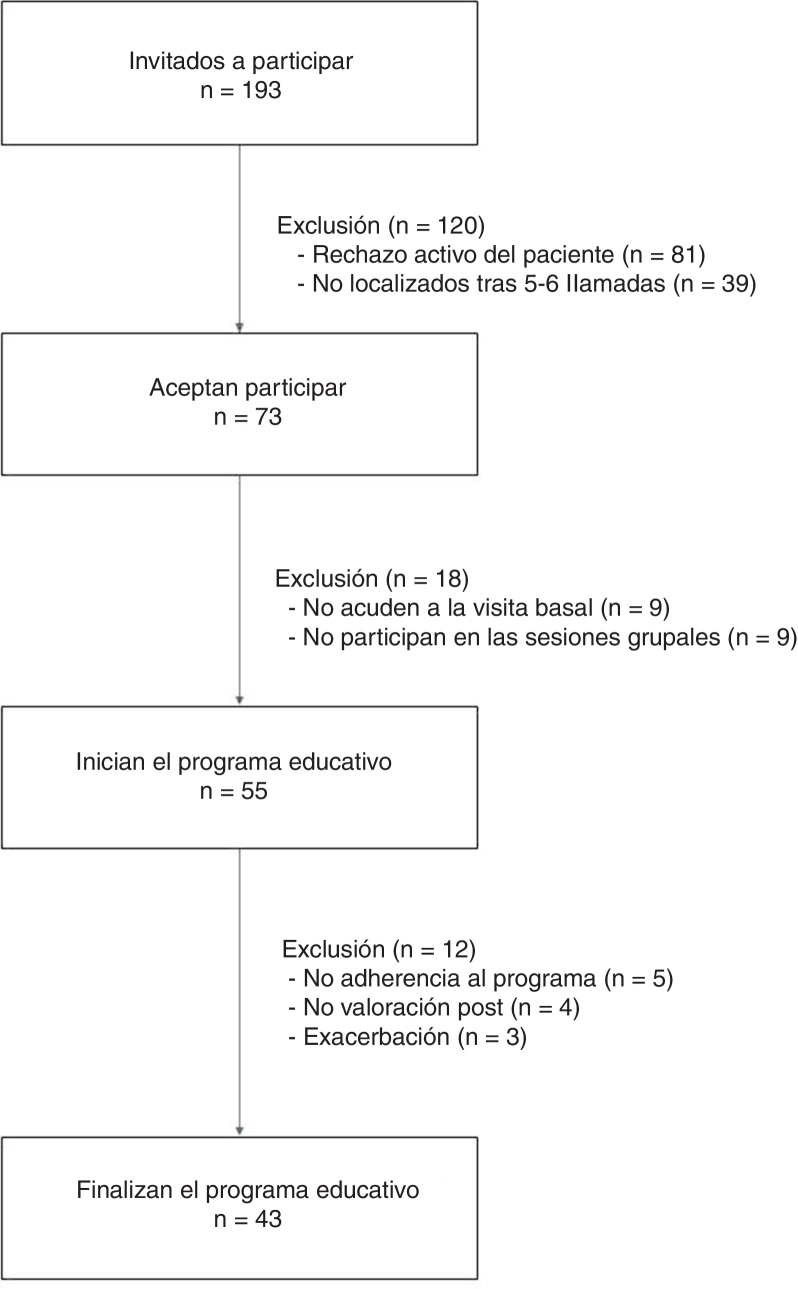
Se invitó a participar a 193 pacientes con EPOC, de los que aceptaron 73 y 55 iniciaron el programa educativo.
Intervenciones
Programa educativo de rehabilitación respiratoria con conceptos básicos de fisiopatología pulmonar/respiratoria, ejercicios de fisioterapia respiratoria, taller práctico de uso de los dispositivos de inhalación más frecuentes, comprensión de la enfermedad crónica y medidas de autocuidado en caso de exacerbación.
Mediciones principales
Se evaluaron la calidad de vida (cuestionario de evaluación de la EPOC), la capacidad de ejercicio (prueba de la marcha de los 6 minutos), el grado de disnea (la escala modificada de Borg) y el riesgo clínico (índice de BODE) mediante cuestionarios validados en castellano.
Resultados
Un total de 43 (78,2%) participantes finalizaron el programa. Se observó una mejora en la calidad de vida de una media de 3,3 puntos (IC95%: 1,76-4,84). El 53,5% de los participantes obtuvieron una mejora clínicamente relevante. Postintervención: los participantes también mejoraron su capacidad de ejercicio físico incrementando una media de 20,76 m (IC95%: 2,57-38,95) la distancia que caminaron durante 6 min. También, se observaron mejoras en el grado de disnea y el riesgo clínico.
Conclusiones
El programa educativo muestra una mejora estadísticamente significativa y clínicamente relevante para la calidad de vida, fatiga, sintomatología, capacidad de ejercicio, grado de disnea y riesgo clínico. El programa es adaptable a la rutina asistencial de los centros de salud.
Palabras clave: Enfermedad pulmonar obstructiva crónica, Atención primaria, Terapia respiratoria
Abstract
Aim
To determine the impact of an educational program to improve the management of chronic obstructive pulmonary disease (COPD) that contributes to an increase of the quality of life, exercise capacity, level of dyspnoea, and clinical risk.
Design
Intervention study without controls.
Location
Primary Healthcare Centre.
Participants
193 patients with COPD were invited, 73 accepted and 55 participated in the educational program.
Interventions
Respiratory rehabilitation educational program with basic concepts of pulmonary and respiratory pathophysiology, respiratory physiotherapy exercises, practical workshop on the use of the most frequent inhalation devices, understanding of chronic disease and self-care measures in case of exacerbation.
Main measurements
The quality of life (the COPD assessment test), exercise tolerance (the Six-Minute Walk Test), rating of perceived exertion (Borg Dyspnoea Score) and clinical risk (BODE index) were assessed by means of validated questionnaires in Spanish.
Results
A total of 43 (78.2%) participants completed the program. An improvement in the quality of life by a mean of 3.3 points was observed (95%CI; 1.76-4.84). Just over half (53.5%) of the participants obtained a clinically relevant improvement. Participants also improved their physical exercise capacity at post-intervention by increasing the distance that they walked in 6 min by a mean of 20.76 m (95%CI; 2.57-38.95). Improvements in the level of dyspnoea and clinical risk were also observed.
Conclusions
The educational program shows a statistically significant and clinically relevant improvement in the quality of life, fatigue, symptomatology, exercise capacity, level of dyspnoea, and clinical risk. The program is adaptable to the health care routine of healthcare centres.
Keywords: Chronic obstructive pulmonary disease, Primary healthcare, Respiratory therapy
Introducción
La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad lenta y progresiva caracterizada por una limitación del flujo aéreo debido a una reacción inflamatoria exagerada de las vías aéreas y del parénquima1, 2. Está considera un problema de salud pública importante1, 3, 4, 5 afectando al 9% de la población española comprendida entre los 50 y 69 años, aumentando su prevalencia en edades más avanzadas5, 6, 7. Es una de las 4 enfermedades con mayor mortalidad del mundo1, 2, 5, 8 y se estima que para el año 2020 se convertirá en la tercera5. La enfermedad genera un gran coste económico para el sistema sanitario público4, ya que el 10% de los ingresos hospitalarios son por enfermedades respiratorias, y de estos, el 20% son por EPOC8, 9. El estudio realizado en España por Miravitlles et al.10 en 1997 encontró que los costes de atención a un paciente EPOC leve representaba el 40.2% de los costes por su hospitalización, y el 62.6% en caso de EPOC grave.
Está demostrado con un alto nivel de evidencia que el tabaco es el principal factor precipitante5, 6, pero también la contaminación ambiental y la ocupación doméstica2 favorecen la aparición de esta enfermedad multisistémica11. En la atención del paciente con EPOC se han desarrollado diversas intervenciones que buscan promover la deshabituación tabáquica, fomentar la actividad física, la inmunización, adquirir conocimientos sobre la enfermedad y realizar correctamente el tratamiento farmacológico1, 2, 12, 13. Algunas intervenciones han sido propiamente farmacológicas y otras han integrado la educación al paciente y/o la rehabilitación respiratoria (RHR)5, 14, 15.
La RHR ha demostrado que mejora los síntomas, la capacidad de esfuerzo y la calidad de vida12, 14, 15, 16, 17, 18, 19, estando recomendada e indicada en todo paciente con enfermedad respiratoria crónica14, 20, 21, 22, aun teniendo un buen tratamiento farmacológico20. En el concepto de RHR se incluye la fisioterapia respiratoria (FR), cuyas técnicas ayudan a secretar la mucosidad acumulada en las vías respiratorias mejorando así la ventilación pulmonar15, aliviando la disnea y la fatiga, y mejorando la función pulmonar, lo que aumenta el control de los pacientes sobre su estado de salud23, 24. También se incluye el uso correcto de los inhaladores, tener una buena adherencia terapéutica y adquirir buenos hábitos de vida saludable (ejercicio físico, dieta equilibrada, deshabituación tabáquica).
En los centros de atención primaria (AP) se prioriza la prevención y promoción de la salud y son el recurso más utilizado por la población con EPOC. A pesar de las recomendaciones, el manejo del paciente suele hacerse mediante el tratamiento farmacológico y la educación, dejando de lado, en la mayoría de los casos, la RHR25.
Puesto que la EPOC es la enfermedad prevenible de mayor morbimortalidad del mundo, con una tasa de prevalencia y una mortalidad que se ha incrementado en los últimos 25 años26, y que en AP existe una baja utilización de la RHR como estrategia, se decidió realizar este estudio con el objetivo principal de determinar el impacto de un programa educativo de RHR dirigido a pacientes con diagnóstico de EPOC y sus familiares sobre el conocimiento y manejo de una enfermedad crónica, la percepción de la calidad de vida, la capacidad de ejercicio, el grado de disnea y el riesgo clínico de estos pacientes.
Métodos
Diseño del estudio
Se ha realizado un estudio de intervención no controlado para estudiar la efectividad de un programa educativo ambulatorio para pacientes con EPOC.
Participantes
Los participantes procedían de una población de pacientes atendidos en un centro de salud urbano. Los criterios de inclusión fueron: personas mayores 40 años, con diagnóstico de EPOC leve, moderado, grave o muy grave, según criterios de la Global Initiative for Chronic Obstructive Pulmonary Lung Diseases (GOLD)2, pertenecientes al CAP Borrell, con espirometría reportada en la historia clínica. Se excluyó a los pacientes que presentaban alguna limitación física o psíquica (trastornos mentales, enfermedad de Alzheimer, cuidados paliativos, pacientes con problemas ortopédicos y/o neurológicos, y con problemas cardíacos) que, a criterio de la investigadora, les impidiera cumplir el protocolo de estudio, a los que precisaban oxigenoterapia, requerían atención domiciliaria o tenían dificultades en la comunicación (no saber leer o escribir). Se contactó con los sujetos que cumplían los criterios de inclusión mediante llamada telefónica ofreciéndoles participar en el programa. Los que aceptaron participar y dieron su consentimiento se incluyeron en el estudio. El comité ético del Hospital Clínic de Barcelona aprobó el estudio (HCB/2015/0409).
Programa educativo
El programa estaba dirigido por una enfermera especialista con formación y entrenamiento en sus contenidos. Constó de una visita basal en la que se realizó la prueba de la marcha de los 6 minutos (PM6 M) y se facilitaron los cuestionarios autoadministrables al paciente. La fase de intervención grupal consistió en tres sesiones grupales semanales de una hora de duración. Finalmente, se citó nuevamente al paciente al cabo de 4,5 meses (rango 1,5-7) individualmente, se realizó la PM6 M y se entregaron los cuestionarios autoadministrables y de satisfacción. Se realizaron un total de 10 grupos a lo largo de un año (junio 2015-junio 2016), con una media de 5 participantes (rango 2-8) en cada uno.
En la primera sesión grupal se recogieron los cuestionarios entregados en la visita basal y se facilitó el material educativo titulado «Controlando la EPOC». El contenido educativo de la primera sesión estaba enfocado a definir y sensibilizar sobre la EPOC, a aumentar la conciencia de enfermedad y a iniciar los ejercicios de FR para la eliminación del exceso de mucosidad y el fortalecimiento de la musculatura que participa en la respiración.
En la segunda sesión grupal, se trataron los hábitos saludables (nutrición, ejercicio físico, actividad física en la vida diaria), el conocimiento de la exacerbación y la prevención mediante la vacunación.
La tercera sesión consistió en un taller de habilidades en la técnica inhalatoria, adaptado a los pacientes, con el objetivo de mejorar su adherencia terapéutica (descripción, ventajas del tipo de tratamiento, efecto esperado, número de inhalaciones, duración, orden correcto de administración y conocimiento de la técnica). Así mismo, se abordó la causa principal de la EPOC, el consumo de tabaco, reforzando en el grupo la conducta a los exfumadores y ofreciendo intervención individualizada a los consumidores.
Variables de estudio y medidas de evaluación
Se recogieron los datos sociodemográficos (edad, sexo, estado civil y nivel educativo), la exposición a sustancias de riesgo, el estado vacunal, los antecedentes familiares de enfermedades respiratorias y el tratamiento inhalador.
La calidad de vida relacionada con la salud (CVRS) se evaluó administrando diversos cuestionarios traducidos y validados en español: cuestionario de la enfermedad respiratoria crónica (CRQ)27, cuestionario de evaluación de la EPOC (CAT)28 y cuestionario clínico de la EPOC (CCQ-7D)29, 30. El CRQ incluye 20 preguntas distribuidas en 4 áreas: disnea, fatiga, factor emocional y control de la enfermedad. Cada dominio se gradúa con una escala de 7 puntos, donde una mayor puntuación indica mejor calidad de vida. El CAT consta de 8 ítems y sus puntuaciones varían en un rango de 0 a 40 puntos: cuanto mayor es el valor, peor es la calidad de vida. El CCQ-7D es un cuestionario autoadministrado de 10 ítems separados en tres dominios: síntomas, estado funcional y estado mental. Cada dominio está graduado con una escala de 7 puntos; a mayor puntuación, peor calidad de vida. La diferencia mínima clínicamente importante (DMCI) para CRQ es de 0,5 puntos por dominio31, 32, para CAT es de 2 puntos28 y para cada dominio de CCQ-7D es de 0,4 puntos29.
Para evaluar la capacidad de ejercicio se utilizó la PM6 M33. Se realizó en un pasillo de 10 m en el mismo centro. Se consideró como DMCI un cambio de 25 metros para PM6M34. Durante la prueba también se registraron la frecuencia cardíaca, la SpO2 con un pulsioxímetro (Oxymetre de Pouls Eco, COMED, Francia) y el grado de disnea con la escala modificada de Borg (de 0 a 10)35 considerando 0,9 puntos como la DMCI36.
Para evaluar el riesgo clínico en personas con EPOC, se usó el índice de BODE que combina el índice de masa corporal, la obstrucción del flujo de aire medido por el volumen espiratorio forzado en el primer segundo (FEV1), la disnea medida por la escala del Medical Research Council (MRC) modificada y la capacidad de ejercicio medida por la PM6 M37. La puntuación final varía de 0 a 10, con una puntuación más alta indicando un mayor riesgo. El cambio de una unidad en el índice BODE se considera la DMCI38.
Para valorar las sesiones grupales se pasó a los participantes al final del programa una encuesta de satisfacción.
Análisis estadístico
Las variables categóricas se sintetizaron mediante frecuencia absoluta y porcentaje (%), y las continuas con la media y desviación estándar (DE) o la mediana y el rango intercuartílico. Para la comparación pre vs. postintervención se usó la prueba t para muestras repetidas. Las características basales de los pacientes que finalizaron y no finalizaron el estudio (fig. 1) se compararon mediante la prueba de chi-cuadrado en caso de variables categóricas y la prueba t para muestras independientes en el caso de las variables continuas. Se consideraron estadísticamente significativos los valores de p < 0,05. Se calcularon los intervalos de confianza del 95% (IC95%). El análisis estadístico se realizó mediante el programa estadístico R versión 3.2.3. para Windows.
Figura 1.
Esquema general del estudio.
Resultados
Características de los participantes
De los 254 pacientes con un diagnóstico de EPOC en su historia clínica, se excluyeron 61, mayoritariamente por mal diagnóstico (n = 21) e inexistencia de una espirometría registrada (n = 21). De los 193 pacientes restantes, se pudo contactar con 154 potenciales participantes y aceptaron formar parte del estudio 73 (47,4%). Nueve participantes no acudieron a la visita basal y 9 decidieron no participar en las sesiones grupales, de manera que 55 participantes iniciaron el programa educativo.
Se realizaron un total de 10 grupos. Las características basales de los participantes se presentan en la tabla 1. La mayoría eran varones (69,1%), con una edad media de 69,6 (DE: 9,6) años; 48 casos (87,3%) tenían un grado leve o moderado de la EPOC. La probable causa de la enfermedad en el 92,7% de los participantes era la exposición del tabaco, y el 21,8% eran fumadores activos. El 76,4% de los pacientes estaban bajo tratamiento inhalador.
Tabla 1.
Características sociodemográficas, exposición a factores de riesgo, prevención, tratamiento, antecedentes familiares y uso de recursos sanitarios
| Variables | n = 55 |
|---|---|
| Sexo, mujer | 17 (30,9) |
| Edad, años | 69,6 ± 9,6 |
| Grado EPOC | |
| Leve | 22 (40,0) |
| Moderado | 26 (47,3) |
| Grave | 7 (12,7) |
| Estado civil | |
| Soltero | 3 (5,5) |
| Casado o en pareja | 33 (60,0) |
| Viudo | 12 (21,8) |
| Separado o divorciado | 7 (12,7) |
| Estudios realizados | |
| Estudios primarios (hasta los 12 años) | 9 (16,4) |
| Estudios secundarios (hasta los 16 años) | 6 (10,9) |
| Bachillerato/FP (hasta los 18 años) | 14 (25,5) |
| Universitario/a primer ciclo (diplomatura) | 20 (36,4) |
| Universitario/a segundo ciclo (licenciatura) | 6 (10,9) |
| Estado laboral | |
| Activo | 11 (20,0) |
| Jubilado | 40 (72,7) |
| Ama de casa | 4 (7,3) |
| Exposición a humo de tabaco | 51 (92,7) |
| Exposición a productos de limpieza | 6 (10,9) |
| Tabaco | |
| Activo | 12 (21,8) |
| Exfumador | 35 (63,7) |
| No | 8 (14,5) |
| Número de pacientes bajo tratamiento inhalador | 42 (76,4) |
| Broncodilatador | 12/42 (28,6) |
| Anticolinérgico | 25/42 (59,5) |
| Corticoide | 6/42 (14,3) |
| Broncodilatador + corticoide | 27/42 (64,3) |
| Broncodilatador + anticolinérgico | 1/42 (2,4) |
| Vacunación gripe | 45 (81,8) |
| Vacunación neumococo | 34 (61,8) |
| Antecedentes familiares de enfermedades respiratorias | 17 (31,5) |
| Uso de recursos sanitarios en los últimos 6 meses | 13 (23,6) |
| Urgencias | 5 (9,1) |
| Hospitalizado | 1 (1,8) |
| Ambulatorio | 12 (21,8) |
Seguimiento del programa educativo de rehabilitación respiratoria
Finalmente, 43 (78,2%) participantes finalizaron el programa educativo. Los motivos de abandono fueron: 5 no presentaron adherencia al programa, 4 porque no se pudo realizar la valoración final y 3 por exacerbación de la enfermedad. El análisis de sensibilidad no mostró diferencias estadísticamente significativas entre los pacientes que finalizaron y los que no finalizaron el estudio respecto a las características basales, excepto por afectación a causa de enfermedad respiratoria.
Al valorar la asistencia a las sesiones grupales, 43 (78,2%) participantes acudieron a las 3 sesiones, mientras que 10 (18,2%) acudieron a una o 2 sesiones y 2 (3,6%) a ninguna. La valoración del programa fue muy positiva según la encuesta de satisfacción, con una puntuación media de 8,8 para los contenidos.
Impacto de la intervención
En la tabla 2 se detallan los resultados de la comparación de los estados basal y final. Los indicadores de calidad de vida mostraron mejoras estadísticamente significativas y clínicamente relevantes en todos los instrumentos.
Tabla 2.
Resultados de los cuestionarios pre y postintervención en el programa educativo (n = 43)
| Variable | Preintervención | Postintervención | Diferencia media (IC95%) | DMCI (%) | p |
|---|---|---|---|---|---|
| El cuestionario de evaluación de la EPOC (CAT)b | 12,7 ± 5,8 | 9,4 ± 5,7 | 3,3 (1,76 a 4,84) | 53,5 | < 0,001 |
| Bajo (< 10) | 15 (34,9) | 30 (69,8) | |||
| Medio (10-20) | 23 (53,5) | 10 (23,2) | |||
| Alto (20-30) | 5 (11,6) | 3 (7,0) | |||
| El cuestionario de la enfermedad respiratoria crónica (CRQ)a | |||||
| Disnea | 6,3 ± 0,8 | 6,6 ± 0,7 | 0,23 (–0,01 a 0,47) | 27,9 | 0,056 |
| Fatiga | 5,7 ± 1,1 | 6,2 ± 0,8 | 0,43 (0,14 a 0,72) | 37,2 | 0,004 |
| Factor emocional | 5,5 ± 1,2 | 5,6 ± 1,0 | 0,06 (–0,20 a 0,32) | 25,6 | 0,631 |
| Control de la enfermedad | 5,4 ± 1,1 | 5,8 ± 1,0 | 0,31 (–0,01 a 0,63) | 25,6 | 0,059 |
| El cuestionario clínico de la EPOC (CCQ)b | |||||
| Síntomas | 1,7 ± 0,9 | 1,2 ± 1,0 | 0,56 (0,29 a 0,83) | 48,8 | < 0,001 |
| Estado funcional | 1,1 ± 0,9 | 0,9 ± 0,9 | 0,19 (–0,08 a 0,46) | 32,6 | 0,162 |
| Estado mental | 1,1 ± 1,2 | 0,8 ± 0,9 | 0,31 (–0,03 a 0,65) | 46,5 | 0,070 |
| Total | 1,4 ± 0,8 | 1,0 ± 0,7 | 0,37 (0,17 a 0,57) | 53,5 | 0,001 |
| La prueba de la marcha de los 6 minutos (PM6 M)a | 398,3 ± 75,9 | 420,6 ± 87,6 | 20,76 (2,57 a 38,95) | 46,5 | 0,026 |
| La escala de Borgb | 1,2 ± 1,6 | 0,4 ± 0,9 | 0,81 (0,35 a 1,27) | 27,9 | 0,001 |
| El índice de BODEb | 1,9 ± 2 | 1,4 ± 1,5 | 0,45 (0,06 a 0,84) | 14,0 | 0,026 |
DMCI: diferencia mínima clínicamente importante.
La diferencia se calcula como post-pre.
La diferencia se calcula como pre-post.
Respecto a la calidad de vida, en la escala CAT, el 53,5% de los participantes tuvieron una mejora clínicamente relevante, con una media de 3,3 puntos (IC95%: 1,76-4,84). Los resultados en la escala CRQ también muestran resultados positivos para la intervención con más del 25,0% de los participantes con mejoras clínicamente relevantes en distintas áreas, siendo la fatiga donde se aprecia una mejora estadísticamente significativa (IC95%: 0,14-0,72). Según la escala CCQ, el dominio en que se aprecia una mejora superior es el de síntomas, con una media de 0,56 puntos (IC95%: 0,29-0,83).
La intervención también demostró resultados positivos en la capacidad de ejercicio, incrementando una media de 20,76 m (IC95%: 2,57-38,95) la distancia que caminaron durante 6 min, en el grado de disnea, que disminuyó una media de 0,81 puntos (IC95%: 0,35-1,27), y en el riesgo clínico, que mejoró una media de 0,45 puntos (IC95%: 0,06-0,84).
Discusión
Nuestros resultados demuestran la efectividad del programa educativo realizado a los pacientes con EPOC de grado leve, moderado y grave, mostrando una mejoría estadísticamente significativa y clínicamente relevante para la calidad de vida, la fatiga, la sintomatología, la capacidad de ejercicio, el grado de disnea y el riesgo clínico.
Los resultados obtenidos tras la realización del programa coinciden con otros en los que también implantaron este tipo de estrategias, como por ejemplo un estudio realizado en España por Fernández Luque et al.19, que demostró que un programa de FR produce una mejoría en la capacidad física, la CVRS, la disnea y la función pulmonar, o el estudio de Regiane Resqueti et al.39 realizado en dos hospitales españoles en el cual evaluaron un programa de RHR domiciliario39.
Los resultados positivos obtenidos evidencian la efectividad y eficiencia de este tipo de intervenciones. Varias sociedades científicas y guías para pacientes respiratorios recomiendan este tipo de prácticas, como la American Thoracic Society13 o el Grupo de Trabajo de GesEPOC4. La American Thoracic Society/European Respiratory Society (ATS/ERS) recomienda la RHR a todo paciente que la necesite, siendo la intervención que mayor mejora de la calidad de vida puede aportar16. En esta misma línea, un estudio realizado por Llauger Roselló et al.3 explica cómo los programas educativos orientados al autocuidado mediante el correcto uso de inhaladores, la deshabituación tabáquica, el reconocimiento temprano de exacerbación y la prevención mediante vacunación han demostrado un alto impacto en la evolución de la enfermedad, convirtiéndose así en la primera opción terapéutica en el abordaje del paciente EPOC3. También se ha demostrado en varios estudios15, 17, 18, 21 que la mejora en los resultados de la PM6 M en la escala de disnea de Borg se le puede atribuir al nuevo estilo de vida adoptado por los pacientes, al incluir los ejercicios de FR o la realización de actividad física.
Los efectos favorables obtenidos en este programa contrastan, no obstante, con la baja percepción por parte de la población a la hora de acudir a este tipo de intervenciones. La implementación del programa educativo ha puesto de manifiesto una baja conciencia de enfermedad crónica y la necesidad del programa por parte de la población afectada, ya que hemos constatado que, de las 193 personas a las que se les ofreció participar, únicamente 55 aceptaron (28%) y solo 43 (22%) finalizaron el estudio. A pesar de esto, los porcentajes son similares a los observados en otros estudios. En un estudio realizado en Dinamarca17, de una población de 130 pacientes, participaron 48 (36,9%) y lo finalizaron 38 (29,2%). Esta baja participación puede ser debida a la baja conciencia de enfermedad que presentan los pacientes con EPOC respecto a su enfermedad crónica. También puede observarse que en varios estudios el número de participantes es bajo40, 41, con un número de participantes de 41-45 personas. Esto nos hace pensar, aunque no lo mencionen en sus estudios, que el nivel de conciencia de enfermedad por parte de la población es similar al nuestro.
También percibimos una tasa de exclusión demasiado elevada, bien por un mal diagnóstico, o bien por la inexistencia de una espirometría registrada, lo que puede atribuirse a una baja consciencia de la EPOC por parte de los equipos sanitarios. En un estudio realizado en Cataluña durante el año 2009 sobre el uso de la espirometría, tanto para diagnóstico como para seguimiento de los pacientes con EPOC, se demostró que estaba siendo infrautilizada8. Además, también existe el problema del infrarregistro en las historias clínicas. Ställberg et al.1 comentan que a tres cuartas partes de los pacientes no se les diagnostica EPOC hasta que presentan una exacerbación. Todo esto conlleva la necesidad de sensibilizar a los equipos de AP en el abordaje de la EPOC.
Otra cuestión que puede llamar la atención es la corta duración del programa (3 sesiones de una hora), a diferencia de otros programas que van desde 3 sesiones por semana durante 4 semanas31 o incluso de 15 sesiones durante 6 meses24. No obstante, los resultados observados en nuestro estudio fueron similares a los obtenidos en esas propuestas, y además, en nuestro caso, el programa educativo de RHR se ajusta a la disponibilidad de recursos y personal sanitario del primer nivel asistencial.
En conclusión, el programa educativo de RHR ha demostrado tener un impacto positivo en aspectos clínicos relevantes que pueden permitir a los pacientes con EPOC disminuir en el futuro el número de exacerbaciones y aumentar su calidad de vida percibida, por lo que hay que fomentar más la realización de programas educativos orientados a la población, ya que demuestran una mejora en la CVRS, la capacidad de ejercicio, el grado de disnea y el riesgo clínico. Además, los mismos pacientes que participaron en el programa quedaron muy satisfechos al haber acudido y así poder aumentar sus conocimientos para poder manejar mejor y más eficientemente su enfermedad crónica. Esto fomenta el seguir buscando diferentes estrategias en AP para el abordaje de pacientes con enfermedad crónica a la hora de concienciación de la enfermedad y participación en grupales educativas para incrementar su conocimiento para la autogestión de la enfermedad. Así como el equipo sanitario presenta una gran conciencia en cuanto a prevención, promoción de buenos hábitos, tratamiento y autogestión en enfermedades crónicas como la diabetes o la hipertensión arterial, no hay que olvidar que la EPOC también es una enfermedad crónica con una alta prevalencia que en muchas ocasiones queda «escondida» por su infradiagnóstico y consiguiente infrarregistro.
Lo conocido sobre el tema
La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad lenta y progresiva y es la tercera causa de muerte en los países desarrollados.
Para el manejo del paciente con EPOC, se han desarrollado diversas intervenciones, algunas de ellas integrando la rehabilitación respiratoria.
Qué aporta este estudio
Un programa educativo que integra la rehabilitación respiratoria tiene un impacto muy positivo en la calidad de vida, la capacidad de ejercicio, el grado de disnea y el riesgo clínico.
La implementación del programa educativo ha puesto de manifiesto una baja conciencia de enfermedad crónica y la necesidad de un programa educativo para la población afectada.
La tasa de exclusiones del estudio fue elevada, por un mal diagnóstico o la inexistencia de una espirometría registrada, lo que puede atribuirse a una baja conciencia de la EPOC por parte de los equipos sanitarios.
Financiación
Este trabajo ha recibido financiación procedente de la Beca fin de residencia (EIR 2015) del Consorcio de Atención Primaria de Salud Barcelona Izquierda (CAPSBE).
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses relacionado con el contenido del manuscrito.
Agradecimientos
A Laura Vigil, del Servicio de Neumología, Corporació Sanitària Parc Taulí, Sabadell, por darnos la traducción validada del cuestionario CRQ. A Carme Hernandez, enfermera, Máster en medicina respiratoria y Doctora en Ciencias de la Salud, responsable de la Unidad de Atención Integrada Dirección Médica y de Enfermería del Hospital Clínic, por darnos el permiso para el uso de la guía «Controlando la EPOC». Y a todos los profesionales que han colaborado con su aportación en el desarrollo del programa.
Bibliografía
- 1.Ställberg B., Janson C., Johansson G., Larsson K., Stratelis G., Telg G. Management, morbidity and mortality of COPD during an 11-year period: an observational retrospective epidemiological register study in Sweden (PATHOS) Prim Care Respir J. 2014;23:38–45. doi: 10.4104/pcrj.2013.00106. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Líderes Nacionales de la Iniciativa GOLD. Guía de bolsillo para el diagnóstico, tratamiento y prevención de la EPOC 2011. Global Iniciative for chronic obstructive lung disease [consultado 26 Feb 2014]. Disponible en: http://www.goldcopd.org/uploads/users/files/GOLD_Pocket11_Spanish_Jun7.pdf
- 3.Llauger Roselló M.A., Pou M.A., Domínguez L., Freixas M., Valverde P., Valero C., Grup Emergent de Recerca en Malalties Respiratòries (Unitat de Suport a la Recerca de Barcelona-IDIAP Jordi Gol) Atención a la EPOC en el abordaje al paciente crónico en atención primaria. Arch Bronconeumol. 2011;47:561–570. doi: 10.1016/j.arbres.2011.10.001. [DOI] [PubMed] [Google Scholar]
- 4.Grupo de Trabajo de GesEPOC Guía de Práctica Clínica para el Diagnóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC) - Guía Española de la EPOC (GesEPOC) Arch Bronconeumol. 2012;48(Supl 1):2–58. [Google Scholar]
- 5.Fernández Guerra J, García Jiménez JM, Marín Sánchez F. Enfermedad pulmonar obstructiva crónica (EPOC). Tratamiento de la fase estable [consultado 26 Feb 2014]. Disponible en: http://www.neumosur.net/files/EB03-25%20EPOC%20estable.pdf
- 6.Miravitlles M., Soriano J.B., García-Río F., Muñoz L., Duran-Tauleria E., Sanchez G. Prevalence of COPD in Spain: Impact of undiagnosed COPD on quality of life and daily life activities. Thorax. 2009;64:863–868. doi: 10.1136/thx.2009.115725. [DOI] [PubMed] [Google Scholar]
- 7.Vilaró J., Ramirez-Sarmiento A., Martínez-Llorens J.M., Mendoza T., Alvarez M., Sánchez-Cayado N. Global muscle dysfunction as a risk factor of readmission to hospital due to COPD exacerbations. Respir Med. 2010;104:1896–1902. doi: 10.1016/j.rmed.2010.05.001. [DOI] [PubMed] [Google Scholar]
- 8.Roger N., Burgos F., Giner J., Rosas A., Tresserras R., Escarrabill J., Grupo de trabajo de Función Pulmonar del Plan Director de las Enfermedades del Aparato Respiratorio (PDMAR) Survey about the use of lung function testing in public hospitals in Catalonia in 2009. Arch Bronconeumol. 2013;49:371–377. doi: 10.1016/j.arbres.2012.12.006. [DOI] [PubMed] [Google Scholar]
- 9.Martínez Briseño D., del Rosario Fernández Plata M., García Sancho M., Pérez Padilla R. La carga económica de la EPOC. Análisis de los costos a nivel internacional. Neumol Cir Torax. 2011;70:118–126. [Google Scholar]
- 10.Miravitlles M., Murio C., Guerrero T., Gisbert R., DAFNE Study Group Pharmacoeconomic evaluation of acute exacerbations of chronic bronchitis and COPD. Chest. 2002;121:1449–1455. doi: 10.1378/chest.121.5.1449. [DOI] [PubMed] [Google Scholar]
- 11.Grupo de trabajo de la guía de práctica clínica sobre Atención Integral al paciente con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Desde la Atención Primaria a la Especializada. Sociedad Española de Medicina de Familia (semFYC) y Sociedad Española de Neumología y Cirugía Torácica (SEPAR); 2010 [consultado 17 Mar 2014]. Disponible en: http://www.guiasalud.es/GPC/GPC_468_EPOC_AP_AE.pdf
- 12.Rodgers S., Dyas J., Molyneux A.W.P., Ward M.J., Revill S.M. Evaluation of the information needs of patients with chronic obstructive pulmonary disease following pulmonary rehabilitation: A focus group study. Chron Respir Dis. 2007;4:195–203. doi: 10.1177/1479972307080698. [DOI] [PubMed] [Google Scholar]
- 13.Nici L., ZuWallack R., American Thoracic Society Subcommittee on Integrated Care of the COPD Patient An official American Thoracic Society workshop report: The Integrated Care of the COPD Patient. Proc Am Thorac Soc. 2012;9:9–18. doi: 10.1513/pats.201201-014ST. [DOI] [PubMed] [Google Scholar]
- 14.Güella M.R., Cejudo P., Rodríguez-Trigo G., Bautista Gàldiz J., Casolive V., Regueiro M. Estándares de calidad asistencial en rehabilitación respiratoria en pacientes con enfermedad pulmonar crónica. Arch Bronconeumol. 2012;48:396–404. doi: 10.1016/j.arbres.2012.05.009. [DOI] [PubMed] [Google Scholar]
- 15.Alonso López J., Morant P. Fisioterapia respiratoria: indicaciones y técnica. An Pediatr Contin. 2004;2:303–306. [Google Scholar]
- 16.Spruit M.A., Singh S.J., Garvey C., ZuWallack R., Nici L., Rochester C. An official American Thoracic Society/European Respiratory Society statement: Key concepts and advances in pulmonary rehabilitation. Am J Respir Crit Care Med. 2013;188:e13–e64. doi: 10.1164/rccm.201309-1634ST. [DOI] [PubMed] [Google Scholar]
- 17.Ringbaek T.J., Broendum E., Hemmingsen L., Lybeck K., Nielsen D., Andersen C. Rehabilitation of patients with chronic obstructive pulmonary disease. Exercise twice a week is not sufficient! Respir Med. 2000;94:150–154. doi: 10.1053/rmed.1999.0704. [DOI] [PubMed] [Google Scholar]
- 18.Sohanpal R, Seale C, Taylor S. Learning to manage COPD: A qualitative study of reasons for attending and not attending a COPD-specific self-management programme. Chronic Respiratory Disease 9(3) 163–174. [DOI] [PubMed]
- 19.Fernández Luque F., Labajos Manzanares M.T., Moreno Morales N. Efectividad de un programa de fisioterapia en la enfermedad pulmonar obstructiva crónica. Fisioterapia. 2012;34:245–250. [Google Scholar]
- 20.Miranda G., Gómez A., Pleguezuelos E., Capellas L. Respiratory rehabilitation in Spain. SORECAR survey. Rehabilitación (Madr). 2011;45:247–255. [Google Scholar]
- 21.Casey D., Murphy K., Devane D., Cooney A., McCarthy B., Mee L. The effectiveness of a structured education pulmonary rehabilitation programme for improving the health status of people with moderate and severe chronic obstructive pulmonary disease in primary care: The PRINCE cluster randomised trial. Thorax. 2013;68:922–928. doi: 10.1136/thoraxjnl-2012-203103. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Wempe J.B., Wijkstra P.J. The influence of rehabilitation on behaviour modification in COPD. Patient Educ Couns. 2004;52:237–241. doi: 10.1016/S0738-3991(03)00097-1. [DOI] [PubMed] [Google Scholar]
- 23.Ramírez-Vélez R., Meneses-Echaveza J.F., Duran-Palominoc D., Campos-Rodríguez A. Quality appraisal of clinical practice guidelines for the physiotherapy management of patients with respiratory disease. Fisioterapia. 2014;36:110–116. [Google Scholar]
- 24.Inglés Novell M. Eficacia de la Fisioterapia respiratoria estandarizada en Atención Primaria en los pacientes con EPOC moderada y su evaluación económica. Universitat Internacional de Catalunya. Departamento de Medicina. 2010. [consultado 21 Ago 2017]. Disponible en: http://www.tdx.cat/bitstream/handle/10803/9356/Tesis_Montse_Ingles.pdf?sequence=1
- 25.Güell Rous M.R., Díez Betoret J.L., Sanchis Aldás J. Pulmonary rehabilitation and respiratory physiotherapy: Time to push ahead. Arch Bronconeumol. 2008;44:35–40. [PubMed] [Google Scholar]
- 26.Organización Mundial de la Salud. Enfermedad pulmonar obstructiva crónica (EPOC). Nota descriptiva N.o 315. Noviembre de 2012 [consultado 26 Feb 2014]. Disponible en: http://www.who.int/mediacentre/factsheets/fs315/es/
- 27.Vigil L., Güell M.R., Morante F., López De Santamaría E., Sperati F., Guyatt G. The validity and sensitivity to change of the Spanish self-administered version of the chronic respiratory questionnaire (CRQ-SAS) Arch Bronconeumol. 2011;47:343–349. doi: 10.1016/j.arbres.2011.02.016. [DOI] [PubMed] [Google Scholar]
- 28.Jones P, Jenkins C, Bauerle O. Health Care Professional User Guide CAT (COPD Assessment Test) Development Steering Group. 2012 April. [consultado 21 Ago 2017]. Disponible en: http://www.catestonline.org/images/UserGuides/CATHCPUser%20guideEn.pdf
- 29.Kocks JW1, Tuinenga M.G., Uil S.M., van den Berg J.W., Ståhl E., van der Molen T. Health status measurement in COPD: The minimal clinically important difference of the clinical COPD questionnaire. Respir Res. 2006;7:62. doi: 10.1186/1465-9921-7-62. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Página oficial del Clinical COPD Questionnaire. [consultado 21 Ago 2017]. Disponible en: http://ccq.nl/?page_id=15
- 31.Güell R., Casan P., Sangenís M., Santís J., Morante F., Borras J.M. The Spanish translation and evaluation of a quality-of-life questionnaire in patients with chronic obstructive pulmonary disease. Arch Bronconeumol. 1995;31:202–210. doi: 10.1016/s0300-2896(15)30925-x. [DOI] [PubMed] [Google Scholar]
- 32.Redelmeier D.A., Guyatt G.H., Goldstein R.S. Assessing the minimal important difference in symptoms: A comparison of two techniques. J Clin Epidemiol. 1996;49:1215–1219. doi: 10.1016/s0895-4356(96)00206-5. [DOI] [PubMed] [Google Scholar]
- 33.American Thoracic Society ATS Statement: Guidelines for the Six-Minute Walk Test. Am J Respir Crit Care Med. 2002;166:111–117. doi: 10.1164/ajrccm.166.1.at1102. [DOI] [PubMed] [Google Scholar]
- 34.Holland A.E., Hill C.J., Rasekaba T., Lee A., Naughton M.T., McDonald C.F. Updating the minimal important difference for six-minute walk distance in patients with chronic obstructive pulmonary disease. Arch Phys Med Rehabil. 2010;91:221–225. doi: 10.1016/j.apmr.2009.10.017. [DOI] [PubMed] [Google Scholar]
- 35.Borg G.A. Psychophysical bases of perceived exertion. Med Sci Sports Exerc. 1982;14:377–381. [PubMed] [Google Scholar]
- 36.Khair R.M., Nwaneri C., Damico R.L., Kolb T., Hassoun P.M., Mathai S.C. The Minimal Important Difference in Borg Dyspnea Score in Pulmonary Arterial Hypertension. Ann Am Thorac Soc. 2016;13:842–849. doi: 10.1513/AnnalsATS.201512-824OC. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 37.Holland A. The BODE Index. J Physiother. 2010;56:62. doi: 10.1016/s1836-9553(10)70060-6. [DOI] [PubMed] [Google Scholar]
- 38.Cote C.G., Celli B.R. Pulmonary rehabilitation and the BODE index in COPD. Eur Respir J. 2005;26:630–636. doi: 10.1183/09031936.05.00045505. [DOI] [PubMed] [Google Scholar]
- 39.Regiane Resqueti V., Gorostiza A., Gáldiz J.B., López de Santa María E., Casan Clarà P., Güell Rous R. Benefits of a home-based pulmonary rehabilitation program for patients with severe chronic obstructive pulmonary disease. Arch Bronconeumol. 2007;43:599–604. doi: 10.1016/s1579-2129(07)60136-0. [DOI] [PubMed] [Google Scholar]
- 40.Puente-Maestu L., Sánz M.L., Sánz P., Cubillo J.M., Mayol J., Casaburi R. Comparison of effects of supervised versus self-monitored training programmes in patients with chronic obstructive pulmonary disease. Eur Respir J. 2000;15:517–525. doi: 10.1034/j.1399-3003.2000.15.15.x. [DOI] [PubMed] [Google Scholar]
- 41.Strijbos J.H., Postma D.S., van Altena R., Gimeno F., Koëter G.H. A comparison between an outpatient hospital-based pulmonary rehabilitation program and a home-care pulmonary rehabilitation program in patients with COPD. A follow-up of 18 months. Chest. 1996;109:366–372. doi: 10.1378/chest.109.2.366. [DOI] [PubMed] [Google Scholar]