Resumen
Objetivo
Estudiar la asociación entre prescripciones potencialmente inapropiadas (PPI) y eventos adversos a los 30 y 180 días tras el alta de una unidad de corta estancia (UCE).
Material y método
Estudio analítico observacional de cohortes retrospectivo que incluyó pacientes ≥ 75 años al alta de una UCE. Se utilizó la versión 2 de los criterios STOPP-START. La variable resultado fue la presencia de algún evento adverso a 30 y 180 días.
Resultados
Se incluyeron 179 pacientes con una media de 84 (DE: 5) años. La presencia de ≥ 1PPI al alta no se asoció con la aparición de algún evento adverso a los 30 ni a los 180 días de manera global. La presencia de ≥ 1PPI al alta de fármacos del proceso cardiovascular tuvo mayor riesgo de presentar algún evento adverso a los 30 días del alta (OR ajustada 2,1; IC 95%: 1,0-3,2; p = 0,045), los fármacos del proceso «neuropsiquiátrico y riesgo de caídas» se relacionaron con deterioro funcional a los 30 días del alta (OR ajustada 6,3; IC 95%: 1,7-22,5; p = 0,005), y la omisión de fármacos del sistema cardiovascular se asoció con el reingreso a los 180 días (OR ajustada 3,6; IC 95%: 1,5-8,3, p = 0,003).
Conclusiones
La presencia de eventos adversos de pacientes ancianos dados de alta de una UCE podría relacionarse con PPI detectadas por algunos criterios STOPP-START, y concretamente con los fármacos de los procesos cardiovasculares, neuropsiquiátrico y relacionado con las caídas.
Palabras clave: Anciano, Prescripción inadecuada, Unidad de corta estancia
Abstract
Objective
To study the association between the potential inappropriate prescriptions (PIP) and the 30 and 180-day adverse event rate after discharge from a Short Stay Unit (SSU).
Methodology
A retrospective cohort observational study was conducted on patients aged ≥ 75 years discharged from an SSU from February to April, 2014. STOPP-START criteria version 2 was used. The main outcome was 30 and 180-day adverse event rate after being discharged.
Results
A total of 179 patients, with a mean age of 84 (SD 5) years were included. The presence of ≥ 1PIP after being discharged was not associated with a 30 and 180-day composite adverse event. Patients with ≥ 1PIP related to a cerebro-cardiovascular process were at higher risk of an adverse event at 30 days after discharge (adjusted OR, 2.1; 95% CI: 1.0-3.2; P = .045), those with ≥ 1PIP related to neuropsychiatric process and risk of fall were at higher risk of increased 30-day functional impairment (adjusted OR, 6.3; 95% CI: 1.7-22.5; P = .005), and those with ≥ 1PIP related to omission of cardiovascular system were at higher risk of 180-day hospital readmission (adjusted OR, 3.6; 95% CI: 1.5-8.3; P = .003).
Conclusions
The presence of adverse events in older patients discharged from SSU may be associated with PIP, identified by STOPP-START criteria, and more specifically with drugs related to cardiovascular, neuropsychiatric disorders, and falls.
Keywords: Elderly, Inappropriate prescription, Emergency short-stay unit
Introducción
Según los estudios ENEAS y EDAVUR, los problemas relacionados con la medicación (PRM) figuran entre las principales causas de eventos adversos (EA) en el sistema sanitario, siendo potencialmente evitables en su mayoría1, 2. Uno de los PRM más frecuentes tanto en el ámbito comunitario como en el hospitalario es la prescripción potencialmente inapropiada (PPI) de fármacos y la deficiente monitorización de los tratamientos prescritos3, 4. Se han descrito diversos factores independientes asociados a la presencia de PPI, como la edad avanzada, la comorbilidad y la polifarmacia5; por tanto, el anciano es un paciente potencialmente de riesgo y vulnerable a las PPI, debido a los cambios fisiológicos asociados a la edad, a la mayor probabilidad de enfermedades asociadas con el paso de los años y, consecuentemente, a la polimedicación asociada.
En la actualidad la PPI de fármacos en la población geriátrica está considerada una cuestión de salud pública que se ha relacionado con la morbilidad, la mortalidad y el uso de recursos sanitarios6, 7. Se están utilizando en muchos países diversas herramientas para la optimización del uso de la medicación de este grupo etario revisando de manera periódica y sistemática sus tratamientos para la detección de PPI, con evidencia de que contribuyen a la disminución de las PPI en ancianos en los diferentes niveles asistenciales8.
En los servicios de urgencias hospitalarios (SUH) los pacientes ancianos suponen una población cada vez más importante, representando en la actualidad el 15-30% de las consultas urgentes9, 10. Se estima que alrededor del 10-20% de las visitas a urgencias hospitalarias y de los ingresos en ancianos corresponden a eventos adversos relacionados con los medicamentos11. Las unidades de corta estancia (UCE) son unidades de hospitalización por lo general vinculadas a los servicios de urgencias, con una serie de características intrínsecas, que las convierten en un lugar potencialmente de riesgo de presentar PRM12. Es un lugar intermedio entre la asistencia urgente y el paciente hospitalizado, donde es habitual una alta rotación de pacientes y de personal sanitario; la mayoría de los ingresos son pacientes geriátricos por procesos infecciosos agudos y por agudización de patologías crónicas donde la polifarmacia y los cambios de tratamiento son habituales; además, es un lugar de transición entre diferentes niveles asistenciales, lo que puede aumentar el riesgo de posibles PRM. La mayoría de los estudios de intervención realizados hasta la actualidad en las UCE españolas para la disminución de posibles PRM en ancianos se han centrado fundamentalmente en la detección de reacciones adversas a medicamentos (RAM), de errores de medicación y en la conciliación de los tratamientos13.
El objetivo principal de este estudio fue evaluar la posible asociación entre las PPI detectadas mediante los criterios STOPP-START14 y la aparición de EA a los 30 y 180 días en los pacientes de 75 años o más dados de alta desde una UCE.
Material y métodos
Estudio analítico observacional de cohortes retrospectivo que se llevó a cabo en la UCE de un hospital universitario de tercer nivel entre el 1 de febrero y el 30 de abril de 2014. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital. Se seleccionaron todos los pacientes de 75 años o más dados de alta desde la UCE. Se excluyó a los pacientes que fallecieron durante el ingreso o sufrieron traslados internos o a centros de apoyo.
Las variables se recogieron retrospectivamente, a partir de un formulario estandarizado de valoración geriátrica de obligada cumplimentación en los pacientes de 75 años o más ingresados en la UCE, datos demográficos (edad y sexo), comorbilidad (índice de Charlson), síndromes geriátricos, situación funcional basal (índice de Barthel) y sociofamiliar (escala sociofamiliar de Gijón), presencia de síndrome confusional agudo (Confusional Assessment Method [CAM]), cribado de fragilidad (Identification of Senior at Risk [ISAR]), motivo de ingreso y diagnóstico final.
Las variables farmacológicas de medicación se recogieron de la historia clínica electrónica del Servicio de Urgencias (SISU®) y de la aplicación informática Horus® para la medicación habitual del paciente. Se utilizó como herramienta de detección de PPI la segunda versión de los criterios STOPP-START. Para el análisis de los criterios STOPP se agruparon los sistemas fisiológicos con fármacos que intervienen en un mismo proceso clínico. Se definieron los siguientes procesos clínicos: 1) neuropsiquiátrico y riesgo de caídas (incluye criterios referidos al sistema nervioso central y psicótropos, los relacionados con las caídas, analgésicos y anticolinérgicos); 2) cerebro-cardiovascular (incluye criterios relacionados con el aparato cardiovascular, antiagregantes y anticoagulantes y sus ajustes renales); 3) musculoesquelético (incluye criterios relacionados con el aparato musculoesquelético, analgésicos y sus ajustes renales). La variable de resultado se definió como la presencia de algún EA a los 30 y 180 días del alta de la UCE. Se consideraron como EA la presencia de muerte, reingreso hospitalario o revisita a urgencias por cualquier causa y el deterioro funcional agudo (dependencia grave [IB < 60] en un paciente que presentaba una independencia o dependencia funcional leve [IB > 90].
El seguimiento de eventos adversos se hizo de forma telefónica por parte del investigador principal del estudio a los 30 y 180 días tras el alta hospitalaria, donde se le preguntó por el estado vital, el contacto con el sistema sanitario y la situación funcional según la escala de Barthel. Para la descripción de las variables cualitativas se utilizaron frecuencias absolutas y relativas, y para las cuantitativas, la media con desviación estándar. Para las comparaciones se utilizó la prueba de la chi-cuadrado, y la prueba de la t de Student para medidas independientes. Se calcularon las OR (IC 95%) crudas y posteriormente se ajustaron mediante regresión logística por la escala ISAR15. Para todas las pruebas se consideró que las diferencias eran estadísticamente significativas cuando el valor de p era inferior a 0,05. El procesamiento y el análisis de los datos se realizaron mediante el paquete estadístico SPSS v15.0.
Resultados
Se incluyeron 179 pacientes con una media de 84 (DE: 5) años, de los cuales 104 (58,1%) fueron mujeres. La tabla 1 muestra las principales características de la muestra de estudio.
Tabla 1.
Características generales de la muestra de estudio
| Características | n = 179 |
|---|---|
| Demográficas | |
| Edad, media (DE) | 83,6 (5,1) |
| Sexo, mujer, n (%) | 104 (58,1) |
| Procedencia, n (%) | |
| Institución | 7 (3,9) |
| Comorbilidad, n (%) | |
| Índice de Charlson ≥ 3 | 85 (47,5) |
| Fármacos, n (%) | |
| Polifarmacia al ingreso (≥ 5 fármacos/día) | 121 (68,0) |
| Situación funcional, n (%) | |
| Índice de Barthel < 60 | 18 (10,2) |
| Situación sociofamiliar, n (%) | |
| Escala de Gijón alto | 21 (12,3) |
| Síndromes geriátricos, n (%) | |
| Depresión | 69 (40,4) |
| Deterioro cognitivo | 32 (18,0) |
| Delirium | 27 (15,2) |
| Disminución audiovisual | 75 (42,1) |
| Disminución auditiva | 92 (52,0) |
| Úlceras por presión | 4 (2,2) |
| Incontinencia urinaria | 37 (20,8) |
| Síndrome de inmovilidad | 14 (7,9) |
| Pérdida involuntaria de apetito 3 meses | 55 (31,4) |
| Caídas en los 6 meses previos | 37 (21,1) |
| Fragilidad (escala ISAR ≥ 2) | 126 (70,8) |
| Motivos de ingreso, n (%) | |
| Insuficiencia cardíaca aguda | 15 (8,4) |
| Síncope | 5 (2,8) |
| Arritmias cardíacas/trastornos de la conducción | 5 (2,8) |
| Infecciones respiratorias/asma/EPOC | 23 (12,8) |
| Infección del riñón o del tracto urinario | 14 (7,8) |
| Hemorragia gastrointestinal | 6 (3,4) |
| GEA y trastornos digestivos | 35 (19,6) |
| Obstrucción intestinal | 6 (3,4) |
| Otros | 70 (39,1) |
| Eventos adversos al alta, n (%) | |
| Algún evento adverso a los 30 días | 46 (26,4) |
| Revisita | 30 (17,0) |
| Reingreso | 21 (12,0) |
| Mortalidad | 3 (2,0) |
| Deterioro funcional | 14 (8,0) |
| Algún evento adverso a los 180 días | 106 (59,6) |
| Revisita | 86 (48,0) |
| Reingreso | 58 (32,0) |
| Mortalidad | 22 (12,0) |
| Deterioro funcional | 34 (20,0) |
EPOC: enfermedad pulmonary obstructive crónica; ISAR: Identification of Senior at Risk; GEA: gastroenteritis aguda.
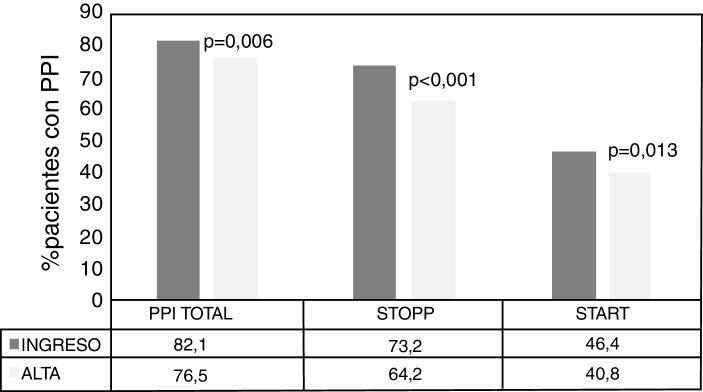
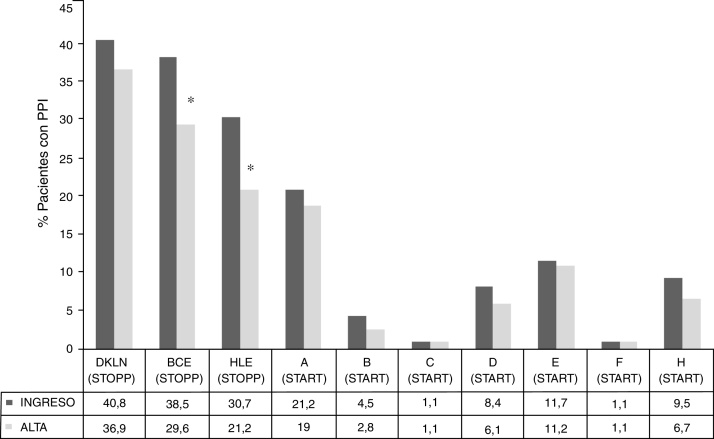
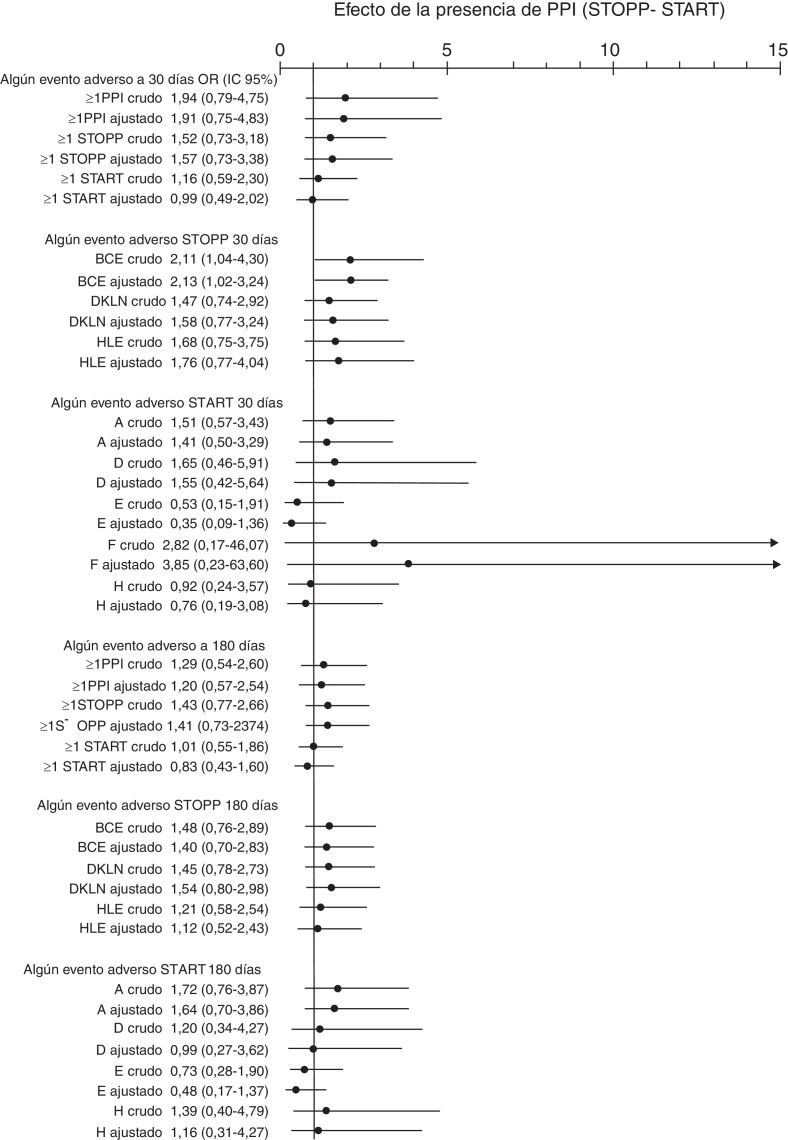
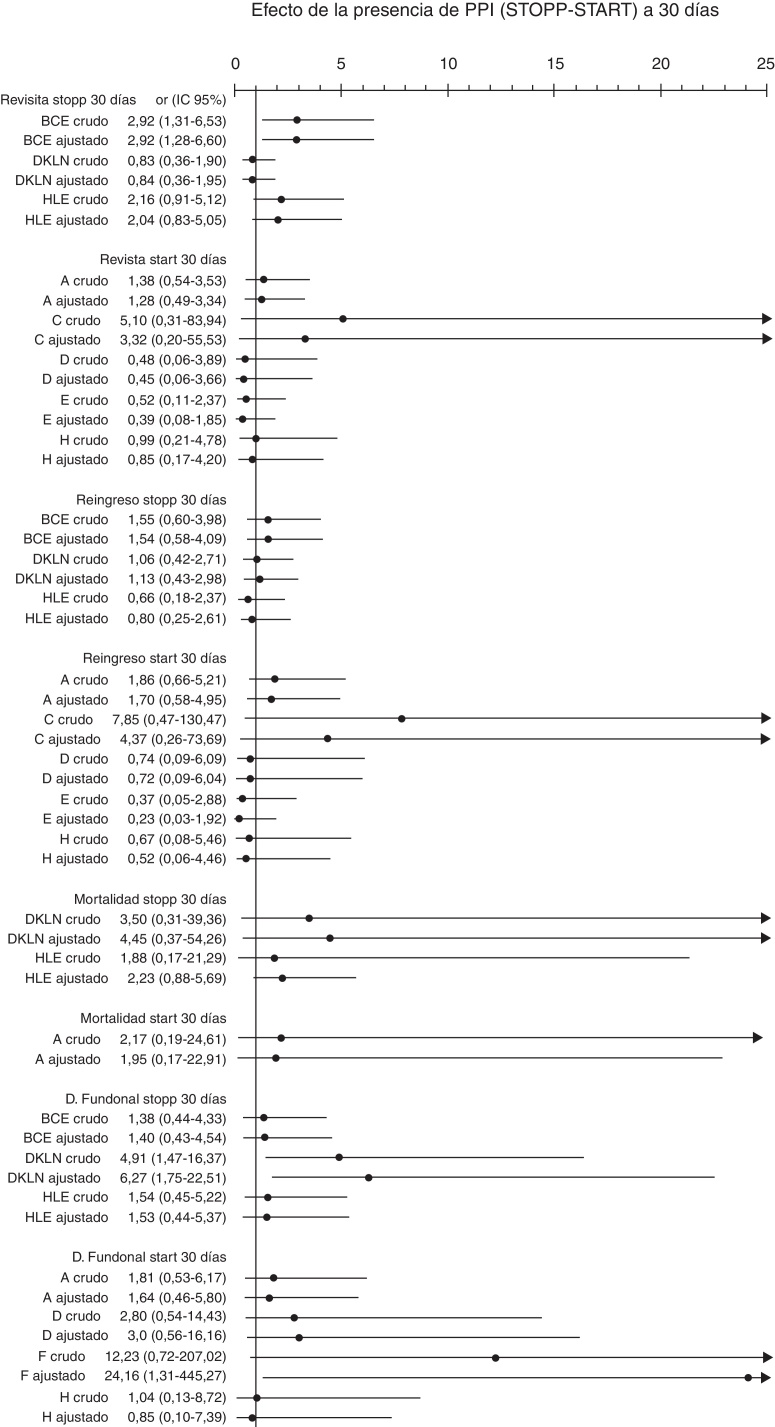
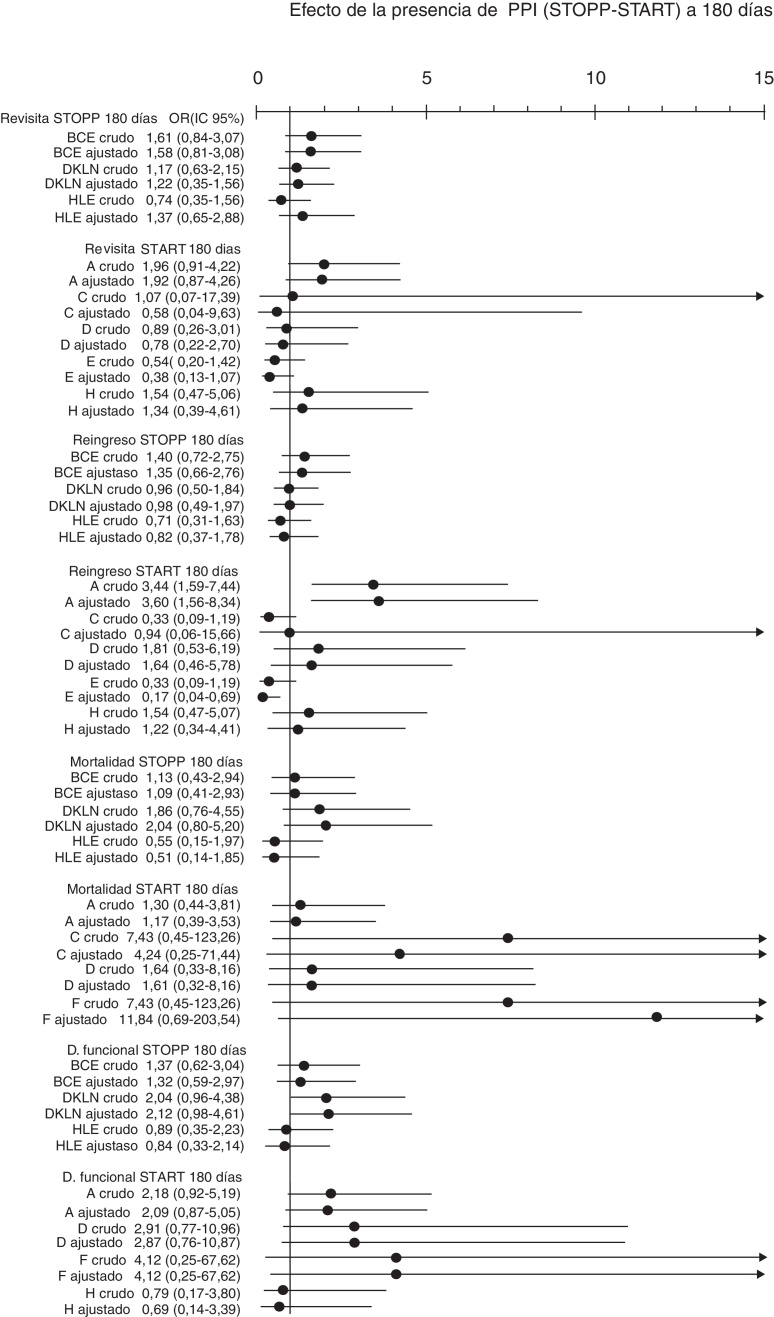
Se analizaron 2.709 prescripciones, entre el ingreso y el alta, detectándose 701 (25,9%) PPI totales, 503 (18,6%) con los criterios STOPP y 198 (7,3%) con los criterios START. La frecuencia de pacientes con al menos una PPI fue de un 82,1% al ingreso y de un 76,5%, al alta. Se halló una disminución estadísticamente significativa entre los pacientes con PPI totales (p = 0,006), tanto por criterios STOPP (p < 0,001) como START (p = 0,013), entre el ingreso y el alta (fig. 1). El número de pacientes con criterios STOPP según los procesos clínicos tuvo una disminución significativa en los fármacos relacionados con el proceso clínico cerebrocardiovascular (p < 0,001) y musculoesquelético (p < 0,001) entre el ingreso y el alta (fig. 2). El número de pacientes con criterios STOPP al alta más frecuentemente detectados fueron los relacionados con el proceso clínico neuropsiquiátrico y riesgo de caídas (36,9%). Las omisiones más frecuentes de la prescripción por criterios START al alta fueron los fármacos del sistema cardiovascular (19%). No se encontró ningún factor predictivo entre tener al menos una PPI, bien por criterios STOPP o START, con tener algún EA a 30 días (OR ajustada por ISAR 1,91; IC 95%: 0,754,83; p = 0,174) ni a 180 días de manera global (OR ajustada por ISAR 1,20; IC 95%: 0,57-2,54; p = 0,632) (fig. 3). En las diferentes agrupaciones por procesos clínicos de los criterios STOPP se obtuvo que los pacientes con al menos una PPI al alta de fármacos relacionados con el proceso cardiovascular tuvieron mayor riesgo de presentar algún EA a los 30 días tras el alta (OR ajustada por ISAR 2,13; IC 95%: 1,018-3,240; p = 0,045). En lo que respecta al análisis de los eventos adversos de forma individualizada, las PPI detectadas de los fármacos relacionados con el proceso neuropsiquiátrico y riesgo de caídas se asociaron de forma estadísticamente significativa con el deterioro funcional a los 30 días del alta (OR ajustada por ISAR 6,27; IC 95%: 1,748-22,509; p = 0,005) (fig. 4). Los pacientes en los que se omitieron fármacos del sistema cardiovascular, cuando estaban indicados, tuvieron mayor riesgo de reingreso a los 180 días (OR ajustada por ISAR 3,601; IC 95%: 1,555-8,340; p = 0,003) (fig. 5).
Figura 1.
Distribución de pacientes con PPI totales y desglosado por criterios STOPP-START al ingreso y al alta
Figura 2.
Frecuencia de pacientes con PPI según criterios STOPP agrupado por procesos clínicos y según criterios START por sistemas fisiológicos al ingreso y al alta
* p < 0,05.
STOPP: BCE: fármacos cardiovasculares, antiagregantes, anticoagulantes y ajustes renales; DKLN: fármacos del SNC, psicótropos, relacionados con las caídas, analgésicos y anticolinérgicos; HLE: fármacos musculoesqueléticos, analgésicos y ajuste renal. START: A: sistema cardiovascular; B: sistema respiratorio; C: sistema nervioso central y ojos; D: sistema gastrointestinal; E: sistema musculoesquelético; F: sistema endocrino; H: analgésico.
Figura 3.
Asociación entre tener al menos una PPI al alta de agrupaciones de criterios STOPP-START y sufrir algún evento adverso de manera global.
STOPP. BCE: fármacos cardiovasculares, antiagregantes, anticoagulantes y ajustes renales; DKLN: fármacos del SNC, psicótropos, relacionados con las caídas, analgésicos y anticolinérgicos; HLE: fármacos musculoesqueléticos, analgésicos y ajuste renal.
START. A: sistema cardiovascular; B: sistema respiratorio; C: sistema nervioso central y ojos; D: sistema gastrointestinal; E: sistema musculoesquelético; F: sistema endocrino; H: analgésico.
Ajustado por escala ISAR.
Figura 4.
Asociación entre tener al menos una PPI al alta de agrupaciones de criterios STOPP-START y sufrir algún evento adverso a 30 días.
STOPP: DKLN: Fármacos del SNC, psicótropos, relacionados con las caídas, analgésicos y anticolinérgicos. BCE: Fármacos cardiovasculares, antiagregantes, anticoagulantes y ajustes renales. HLE: Fármacos musculo-esqueléticos, analgésicos y ajuste renal.
START: A: Sistema cardiovascular, B: Sistema respiratorio, C: Sistema nervioso central y ojos, D: Sistema gastrointestinal, E: Sistema musculoesquelético, F: Sistema endocrino, H: analgésicos. Ajustado por escala ISAR.
Figura 5.
Asociación entre tener al menos una PPI al alta de agrupaciones de criterios STOPP-START y sufrir algún evento adverso a los 180 días.
STOPP. BCE: fármacos cardiovasculares, antiagregantes, anticoagulantes y ajustes renales; DKLN: fármacos del SNC, psicótropos, relacionados con las caídas, analgésicos y anticolinérgicos; HLE: fármacos musculoesqueléticos, analgésicos y ajuste renal.
START: A: Sistema cardiovascular, B: Sistema respiratorio, C: Sistema nervioso central y ojos, D: Sistema gastrointestinal, E: Sistema musculoesquelético, F: Sistema endocrino, H: analgésicos. Ajustado por escala ISAR.
Discusión
En el presente estudio no se encontró ningún factor predictivo entre la presencia de alguna PPI al alta de la UCE con tener algún evento adverso de manera global a corto o medio plazo, aunque al analizar los diferentes procesos clínicos sí se detecta que los pacientes con al menos una PPI al alta de fármacos relacionados con el proceso cardiovascular tuvieron mayor riesgo de presentar algún evento adverso a los 30 días. Cuando se desglosó por cada uno de los eventos adversos y por los diferentes procesos clínicos y sistemas fisiológicos, se halló relación entre el deterioro funcional con PPI de fármacos del proceso neuropsiquiátrico y riesgo de caídas a 30 días y entre el reingreso hospitalario con PPI de los fármacos del sistema cardiovascular a 180 días.
Una ventaja de este estudio respecto a otros estudios publicados es que ofrece información sobre qué grupo de fármacos relacionados con los procesos clínicos o sistemas fisiológicos son los más implicados en los eventos adversos. Esto puede ser de utilidad debido a que en los SUH y en las UCE el tiempo es limitado y puede contribuir a una mayor eficiencia y optimización en el proceso de revisión de la prescripción de medicamentos en ancianos.
Una de cada cuatro prescripciones fue una PPI, afectando casi a ocho de cada diez pacientes ancianos al alta de la UCE. Este elevado porcentaje puede ser debido a que los pacientes del estudio fueron en general de edad avanzada, presentaron un grado de comorbilidad grave y con alta frecuencia de fragilidad, polifarmacia y síndromes geriátricos. Hay varios estudios en los que se han descrito como factores independientes asociados a la presencia de PPI, la edad avanzada, el sexo femenino, la polifarmacia y la comorbilidad16. También pueden haber contribuido las peculiaridades intrínsecas de una UCE, que la convierten en un lugar potencialmente de riesgo de presentar posibles PRM, entre ellos las PPI. Según datos publicados, la frecuencia de PPI detectada por los criterios STOPP está entre el 16 y el 77% y con los criterios START entre el 15 y el 65% en pacientes hospitalizados. Aunque hay mucha variabilidad en estos datos, se puede afirmar que los resultados del presente estudio están más próximos a los de los estudios previamente publicados llevados a cabo en hospitales de agudos17. Existe la posibilidad de que el porcentaje del estudio sea también algo mayor al utilizarse la segunda versión de los criterios STOPP-START, que ha incorporado un 31% más de criterios con respecto a la versión anterior.
Los pacientes con PPI disminuyeron de manera estadísticamente significativa, pero no de forma clínicamente relevante, tras el paso por la UCE, tanto con los criterios STOPP como con los START. La intervención farmacológica es un acto complejo, y más aún en el ámbito de los SUH. Un estudio previo realizado en pacientes ancianos atendidos por ICA en un SUH mostró que el ser dado de alta directamente desde urgencias en comparación con ser hospitalizado se asoció a no iniciar ni modificar el tratamiento basado en la evidencia, sugiriendo que los médicos de urgencias tienden a actitudes poco proactivas: se centran en el proceso agudo de forma exclusiva, sin considerar las posibles consecuencias a largo plazo18. Los criterios STOPP más frecuentemente detectados en nuestro estudio estuvieron relacionados con el grupo neuropsiquiátrico y con el riesgo de caídas. Estos datos corroboran estudios previamente publicados que mostraron los psicótropos y las benzodiacepinas como una de las principales causas de PPI19. Además, tampoco hubo una disminución significativa entre el número de pacientes con PPI de este grupo de fármacos al alta respecto del ingreso. Esto debería hacer reflexionar sobre la necesidad de formación de los médicos responsables de la UCE sobre estos grupos terapéuticos, ya que en nuestro estudio se han relacionado con el deterioro funcional tras el alta. Las principales PPI detectadas por los criterios START fueron las omisiones relacionadas con evidencia de terapia preventiva en la enfermedad cardiovascular, lo cual se relacionó en nuestro estudio con el reingreso a los 180 días. Esta actitud, a pesar de las consecuencias de morbimortalidad a largo plazo, se ha visto también documentada en la prevención de las complicaciones vasculares en los pacientes con diabetes mellitus atendidos en los SUH20. En el ámbito de los SUH, y más concretamente en las UCE, no hay evidencia sobre los factores pronósticos de la prescripción inadecuada utilizando los criterios STOPP-START al alta en la actualidad. Los estudios sobre frecuencia de PPI que se han realizado hasta ahora en los SUH han utilizado en general los criterios Beers21, 22, 23, a pesar de que los criterios STOPP-START han mostrado ser más sensibles en nuestro ámbito en la detección de PPI que los criterios Beers24. En los SUH son comunes eventos adversos como el deterioro funcional o los reingresos al alta en pacientes ancianos25, 26, pero la relación entre la adecuación de la medicación alta y la presencia de eventos adversos no está bien establecida aún en los SUH. Un estudio sobre PPI utilizando los criterios Beers determinó que los pacientes que recibieron PPI en el SUH tuvieron mayores revisitas a urgencias, a atención primaria y más ingresos hospitalarios que los que no tuvieron PPI27. En otros niveles asistenciales, como en hospitales de agudos, atención primaria o en pacientes institucionalizados, la aplicación de los criterios STOPP-START sí ha mostrado ser de ayuda en general para mejorar la adecuación de la prescripción en pacientes ancianos, pero es importante que también demuestren que su aplicación puede mejorar resultados en salud de los pacientes. Una revisión sistemática reciente de 4 ensayos clínicos controlados, desarrollados con pacientes de la comunidad, en residencias o en pacientes agudos ingresados en el hospital, encontró evidencia de que el uso de los criterios STOPP-START redujo el número de caídas, los episodios de delirium, la reducción de la estancia hospitalaria, la disminución de las visitas a urgencias y a atención primaria y una reducción de los costes de medicación, aunque no encontraron suficiente evidencia en la mejora de la calidad de vida ni en la mortalidad28.
El presente estudio tiene las limitaciones inherentes al diseño del estudio retrospectivo, lo que podría haber dificultado el acceso a cierta información clínica y farmacológica del paciente, pudiendo impedir en algunos casos la detección de ciertas PPI dependientes de datos específicos no reflejados en la historia clínica electrónica. Por otro lado, se trata de un estudio piloto exploratorio donde no se calculó a priori el tamaño muestral y, por tanto, este hecho puede tener implicaciones en la potencia del estudio. A pesar de estas limitaciones, se puede concluir que la presencia de eventos adversos a corto y a medio plazo de los pacientes ancianos dados de alta de una UCE podrían asociarse con la presencia de PPI detectadas específicamente por algunos de los criterios STOPP-START, y más concretamente con los fármacos de los procesos cardiovasculares, neuropsiquiátricos y relacionados con las caídas.
Lo conocido sobre el tema
-
•
Las unidades de corta estancia (UCE), vinculadas a los servicios de urgencias, por sus características son vulnerables a problemas relacionados con los medicamentos (PRM), y son frecuentes las prescripciones potencialmente inapropiadas (PPI) de fármacos en ancianos, donde una parte son evitables.
-
•
Los criterios STOPP-START son eficaces en algunos escenarios clínicos para detectar PPI y prevenir eventos adversos, pero todavía no se ha mostrado su utilidad en UCE.
-
•
No se han encontrado estudios publicados para evaluar el efecto de la presencia de PPI en los resultados a corto y a medio plazo de los pacientes ancianos ingresados en una UCE con la segunda versión de los criterios STOPP-START.
Qué aporta este estudio
-
•
La frecuencia de pacientes con al menos una PPI al ingreso en una UCE fue del 82,1%, y al alta, del 76,5%, utilizando la segunda versión de los criterios STOPP-START.
-
•
La presencia de eventos adversos a corto y medio plazo de los pacientes ancianos dados de alta de una UCE podría relacionarse con la presencia de PPI detectadas usando los criterios STOPP-START, con los fármacos de los procesos cardiovasculares, neuropsiquiátricos y relacionados con las caídas.
-
•
Esto puede ser de utilidad en las UCE y contribuir a aumentar la eficiencia y la optimización en la revisión de la prescripción en ancianos, centrándose en estos grupos farmacológicos.
Responsabilidades éticas
Protección de personas y animales
Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos
Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado
Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Financiación
No financiado.
Conflicto de intereses
Ninguno
Bibliografía
- 1.Ministerio de Sanidad y Consumo; Madrid: 2006. Estudio Nacional sobre los Efectos Adversos ligados a la Hospitalización. Estudio ENEAS (2005) [Google Scholar]
- 2.Tomás Vecina S., Chanovas Borràs M., Roqueta F., Alcaraz J., Toranzo T. EVADUR: Eventos adversos ligados a la asistencia en los servicios de urgencias de hospitales españoles. Emergencias. 2010;22:415–428. [Google Scholar]
- 3.Klarin I., Wimo A., Fastbom J. The association of inappropriate drugs use with hospitalisation and mortality: A population based study of the very old. Drugs Aging. 2005;22:69–82. doi: 10.2165/00002512-200522010-00005. [DOI] [PubMed] [Google Scholar]
- 4.Otero López M.J., Alonso Hernández P., Maderuelo Fernández J.A., Ceruelo Bermejo J., Domınguez-Gil Hurlé A., Sánchez Rodríguez A. Prevalencia y factores asociados a los acontecimientos adversos prevenibles por medicamentos que causan el ingreso hospitalario. Farm Hosp. 2006;30:161–170. doi: 10.1016/s1130-6343(06)73967-8. [DOI] [PubMed] [Google Scholar]
- 5.Wahab M.S.A., Nyfort-Hansen K., Kowalski S.R. Inappropriate prescribing in hospitalized Australian elderly as determined by the STOPP criteria. Int J Clin Pharm. 2012;34:855–862. doi: 10.1007/s11096-012-9681-8. [DOI] [PubMed] [Google Scholar]
- 6.Spinewine A., Fialová D., Byrne S. The role of the pharmacist in optimizing pharmacotherapy in older people. Drugs Aging. 2012;29:495–510. doi: 10.2165/11631720-000000000-00000. [DOI] [PubMed] [Google Scholar]
- 7.Monane M., Monane S., Semla T. Optimal medication use in elders. Key to successful aging. West J Med. 1997;167:233–237. [PMC free article] [PubMed] [Google Scholar]
- 8.Martín-Sánchez F., Fernández Alonso C., Merino C. El paciente geriátrico en urgencias. Anales Sis San Navarra. 2010;33:163–172. [PubMed] [Google Scholar]
- 9.Llopis Roca F., Ferré Losa C., Juan Pastor A., Martín-Sánchez F.J., Sempere Montes G., Jacob Rodríguez J. Análisis de los resultados de gestión de las unidades de corta estancia españolas según su dependencia funcional. Emergencias. 2015;27:109–112. [PubMed] [Google Scholar]
- 10.Piqueras Romero C., Calderón Hernanz B., Segura Fragoso A., Juárez González R., Berrocal Javato M.A., Calleja Hernández M.A. Ensayo clínico controlado y aleatorizado para evaluar el efecto que tiene la intervención de un farmacéutico especialista en los problemas relacionados con la medicación de pacientes ancianos ingresados en una unidad de corta estancia de urgencias. Emergencias. 2015;27:364–370. [PubMed] [Google Scholar]
- 11.Tejedor Fernández M., Ferrer Higueras M.J., Tejedor Benítez R. Seguridad del paciente, resultados clínicos y eficiencia en los servicios de emergencias. Emergencias. 2016;28:141–142. [PubMed] [Google Scholar]
- 12.Torres-Degayón V., Montero-Pérez F.J., Torres-Murillo J.M., Faus-Dáder M.J., Baena-Parejo M.I., Calleja Hernández M.A. Resultados negativos asociados a la medicación en los pacientes con fibrilación auricular permanente atendidos en un servicio de urgencias hospitalario. Emergencias. 2016;28:75–82. [PubMed] [Google Scholar]
- 13.O’Mahony D., O'Sullivan D., Byrne S., O’Connor M.N., Ryan C., Gallagher P. STOPP/START criteria for potentially inappropriate prescribing in older people: Version 2. Age Ageing. 2015;44:213–218. doi: 10.1093/ageing/afu145. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Delgado Silveira E., Montero Errasquín B., Muñoz García M., Vélez-Díaz Pallarés M., Lozano Montoya I., Sánchez-Castellano C. Mejorando la prescripción de medicamentos en las personas mayores: una nueva edición de los criterios STOPP-START. Rev Esp Geriatr Gerontol. 2015;50:89–96. doi: 10.1016/j.regg.2014.10.005. [DOI] [PubMed] [Google Scholar]
- 15.Fernández Alonso C., González Armengol J.J., Perdigones J., Fuentes Ferrer M.E., González del Castillo J., Martín-Sánchez F.J. La utilidad de la escala Identification of Seniors at Risk (ISAR) para predecir los eventos adversos a corto plazo en los pacientes ancianos dados de alta desde una unidad de corta estancia. Emergencias. 2015;27:181–184. [PubMed] [Google Scholar]
- 16.Hill-Taylor B., Sketris I., Hayden J., Byrne S., O'Sullivan D., Christie R. Application of the STOPP/START criteria: A systematic review of the prevalence of potentially inappropriate prescribing in older adults, and evidence of clinical, humanistic and economic impact. J Clin Pharm Ther. 2013;38:360–372. doi: 10.1111/jcpt.12059. [DOI] [PubMed] [Google Scholar]
- 17.Delgado Silveira E., Muñoz García M., Montero Errasquin B., Sánchez Castellano C., Gallagher P.F., Cruz-Jentoft A.J. Prescripción inapropiada de medicamentos en los pacientes mayores: los criterios STOPP/START. Rev Esp Geriatr Gerontol. 2009;44:273–279. doi: 10.1016/j.regg.2009.03.017. [DOI] [PubMed] [Google Scholar]
- 18.Ezekowitz J.P., Bakal J.A., Kaul P., Westerhout C.M., Armstrong P.M. Acute heart failure in the emergency department: Short and long-term outcomes of elderly patients with heart failure. Eur J Heart Fail. 2008;10:308–314. doi: 10.1016/j.ejheart.2008.01.014. [DOI] [PubMed] [Google Scholar]
- 19.Sevilla-Sánchez D., Espaulella-Panicot J., de Andrés-Lázaro A., Torres-Allezpuz R., Soldevila-Llagostera M., Codina-Jané C. Medicación potencialmente inapropiada al ingreso en una unidad de media estancia según los criterios STOPP&START. Rev Esp Geriatr Gerontol. 2012;47:155–157. doi: 10.1016/j.regg.2012.02.013. [DOI] [PubMed] [Google Scholar]
- 20.Iniesta C., Urbieta E., Gascón J.J., Rentero L., García-Molina S., Cabello A. Causas y factores asociados a la prescripción inapropiada en paciente anciano detectadas al ingreso hospitalario. Aplicación de los criterios STOPP/START. Aten Farm. 2012;14:100–107. [Google Scholar]
- 21.Agudo Villa T., Álvarez-Rodríguez E., Caurel Sastre Z., Martín Martínez A., Merinero Palomares R., Álvarez Rodríguez V. Prevención de las complicaciones cardiovasculares asociadas a la diabetes mellitus en los servicios de urgencias. Emergencias. 2015;27:150–154. [PubMed] [Google Scholar]
- 22.Chin M.H., Wang L.C., Jin L., Mulliken R., Walter J., Hayley D.C. Appropriateness of medication selection for older persons in an urban academic emergency department. Acad Emerg Med. 1999;6:1232–1242. doi: 10.1111/j.1553-2712.1999.tb00139.x. [DOI] [PubMed] [Google Scholar]
- 23.Gaddis G.M., Holt T.R., Woods M. Drug interactions in at-risk emergency department patients. Acad Emerg Med. 2002;9:1162–1167. doi: 10.1111/j.1553-2712.2002.tb01571.x. [DOI] [PubMed] [Google Scholar]
- 24.Beers M.H., Storrie M., Lee G. Potential adverse drug interactions in the emergency room. An issue in the quality of care. Ann Intern Med. 1990;112:61–64. doi: 10.7326/0003-4819-112-1-61. [DOI] [PubMed] [Google Scholar]
- 25.Chen Y., Hwang S., Lai H., Chen T., Lin M., Chen L. Potentially inappropriate medication for emergency department visits by elderly patients in Taiwan. Pharmacoepidemiol Drug Saf. 2009;18:53–61. doi: 10.1002/pds.1684. [DOI] [PubMed] [Google Scholar]
- 26.Hill-Taylor B., Walsh K., Stewart S., Hayden J., Byrne S., Sketris I. Effectiveness of the STOPP/START (Screening Tool of Older Persons’ potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Right Treatment) criteria: Systematic review and meta-analysis of randomized controlled studies. J Clin Pharm Ther. 2016;41:158–169. doi: 10.1111/jcpt.12372. [DOI] [PubMed] [Google Scholar]
- 27.Frankenthal D., Lerman Y., Kalendaryev E., Lerman Y. Intervention with the Screening Tool of Older Persons Potentially Inappropriate Prescriptions/Screening Tool to Alert Doctors to Right Treatment criteria in elderly residents of a chronic geriatric facility: A randomized clinical trial. J Am Geriatr Soc. 2014;62:1658–1665. doi: 10.1111/jgs.12993. [DOI] [PubMed] [Google Scholar]
- 28.García-Gollarte F., Baleriola-Júlvez J., Ferrero-López I., Cuenllas-Díaz Á., Cruz-Jentoft A. An educational intervention on drug use in nursing homes improves health outcomes resource utilization and reduces inappropriate drug prescription. J Am Med Dir Assoc. 2014;15:85–91. doi: 10.1016/j.jamda.2014.04.010. [DOI] [PubMed] [Google Scholar]