Resumen
Objetivos
Conocer la prevalencia de insomnio y los hábitos, comorbilidades, calidad del sueño y tratamiento de los pacientes insomnes.
Diseño
Estudio descriptivo transversal.
Emplazamiento
Centro de Atención Primaria de Calviá (Mallorca).
Participantes
Sujetos entre 18-80 años con >2 años de adscripción al Centro de Salud.
Métodos
Se realizó una primera entrevista telefónica para cribado de insomnes mediante el Insomnia Severity Index. Los sujetos insomnes fueron entrevistados personalmente en el centro de salud para registrar el resto de variables.
Resultados
De la muestra de 1.563 personas, contactamos con 591 y participaron 467. La prevalencia de insomnio fue del 21,1% (IC 95% 17,38-25,01) y de insomnio clínico del 6,9% (IC 95% 4,45-9,25).
Fue más común en mujeres, viudos y divorciados, jubilados y desempleados. Dos tercios tenían sobrepeso-obesidad; un 37% dolor crónico, un 21,1% depresión y un 37,9% ansiedad. La mitad refería dificultades para realizar las actividades de la vida diaria y mantener un buen estado de ánimo. Asimismo, el 41,1% refería que habitualmente tomaba fármacos para dormir. Las medidas terapéuticas más utilizadas fueron la higiene del sueño y las benzodiacepinas; mientras que las terapias cognitivo-conductuales eran poco habituales.
Conclusiones
La prevalencia de insomnes en nuestra zona es semejante a la esperada en estudios realizados en población general. La presencia de algunos hábitos perjudiciales para el sueño y las comorbilidades pueden favorecer la cronificación del insomnio, por lo que se debe considerar el manejo de esta patología en un contexto más amplio. Predomina el tratamiento farmacológico mientras que las terapias no farmacológicas de demostrada efectividad son muy ocasionales.
Palabras clave: Insomnio, Prevalencia, Atención primaria
Abstract
Objectives
To estimate insomnia prevalence as well as habits comorbidity, sleep quality of insomnia patients.
Design
Cross sectional descriptive study.
Setting
Calvia health center (Majorca, Spain).
Participants
We included subjects registered in a Health Center (> 2 years) of 18-80 years old.
Methods
Firstly, they were interviewed by telephone in order to identify persons with insomnia using the Insomnia Severity Index. Afterward, subjects with insomnia were interviewed in the health center in order to collect the data.
Results
From a simple of 1,563 persons, we contacted 591 and 467 participated. Insomnia prevalence was 21.1% (IC 95% 17.38-25.01) and 6.9% (IC 95% 4.45-9.25) clinical insomnia.
It was significantly more frequent in women, widow, divorced, retired and unemployed. Two in three presented obesity or overweight, 37% chronic pain, 21.1% depression and 37.9% anxiety. Half of the patients with insomnia referred a negative impact on daily activities and difficulties to maintain enthusiasm. Moreover, 41.1% declared to take pharmacological treatment for sleep usually. The more common therapeutic measures for insomnia were sleep hygiene and benzodiazepines; while cognitive-behavioral therapies were rarely used.
Conclusions
The prevalence of insomnia in our health area is similar to those described in population based studies. The presence of some prejudicial habits for sleep quality as well as comorbidities could facilitate insomnia to become a chronic illness. Then, management of insomnia should be considered in a patient more general context. Pharmacological treatment is still in the first line and effective non pharmacological treatment is still a rare option.
Keywords: Insomnia, Prevalence, Primary care
Introducción
El insomnio es un trastorno del sueño que afecta a gran número de personas. Se estima que, a lo largo de un año, entre un 30 y un 40% de la población adulta presenta alguna queja relacionada con el sueño1. Esta prevalencia puede variar desde un 1,2% hasta un 48%, dependiendo de la forma de captación de los participantes y de si se limita a pacientes diagnosticados como insomnes, o incluyen los que tienen síntomas relacionados con este2, 3, 4, 5, 6.
El insomnio tiene relación con el perfil sociodemográfico del sujeto y con algunos hábitos de vida. Así, su prevalencia es mayor a medida que aumenta la edad3, 4, 7, 8, es más frecuente en mujeres2, 3, 4, 6, 7, 9, y se relaciona con otros factores sociodemográficos como la situación laboral2, 3, el nivel socioeconómico y el nivel de estudios3. En los pacientes con insomnio es más común la presencia de ansiedad y depresión, ya sea como causa o como consecuencia3, 6, 9. El ejercicio físico mejora la ansiedad, la depresión y la calidad del sueño10, excepto si se hace antes de ir a la cama7. Su relación con otros factores como el consumo de tabaco, alcohol y cafeína es más controvertida2, 7, 10.
El principal problema del insomnio es la repercusión que tiene en la vida diaria, como estar tenso, irritable, deprimido, con problemas de concentración y dificultades en el trabajo y ocio11. También conlleva la aparición de problemas crónicos de salud, mayor utilización de servicios sanitarios y de medicamentos, consumo de alcohol, absentismo laboral, disminución de la productividad y accidentes12.
A pesar de que existen terapias psicológicas y farmacológicas efectivas para mejorarlo13, 14, solo entre un 27 y 52% consulta con un facultativo3, 15. Al tratarse de un problema a veces no reconocido, los pacientes no pueden beneficiarse de los efectos de una terapia adecuada. Generalmente la respuesta de los médicos suele limitarse a prescribir hipnóticos16, lo que se traduce en un alto consumo de los mismos17. Sin embargo, los beneficios clínicos de estos fármacos son solo a corto plazo, ya que si se toman de forma continuada pueden empeorar la calidad del sueño, y ocasionar efectos adversos significativos, especialmente en ancianos, como aumento de cuadros depresivos, caídas, fracturas, y mayor mortalidad18, 19. Los médicos de familia deben considerar el uso de las intervenciones no farmacológicas a la hora de abordarlo, ya que tienen pocos efectos secundarios, y a largo plazo producen una mejoría más consistente que los tratamientos farmacológicos14. Una de las medidas comúnmente utilizada es la promoción de los consejos de higiene del sueño, aunque por sí sola no suele ser efectiva13. Otras alternativas como la relajación y la terapia cognitivo conductual (TCC) han mostrado efectividad14.
Este estudio pretende conocer la prevalencia de pacientes insomnes en una zona de salud y su relación con características sociodemográficas, hábitos y comorbilidades, así como pautas de tratamiento.
Material y métodos
Es un estudio descriptivo transversal en población registrada en un centro de salud (Calviá, Mallorca) con 23.200 personas adscritas, realizado entre 2010-2011. Se organizó en dos fases: una primera de cribado para detectar las personas con insomnio y una segunda destinada a conocer los hábitos, comorbilidades, calidad del sueño y el tratamiento recibido por los pacientes insomnes.
Participantes
Se incluyeron personas entre 18 y 80 años que llevaban más de 2 años de adscripción al centro de salud. Fueron excluidas embarazadas, personas con apnea del sueño, narcolepsia, trastorno de déficit de atención e hiperactividad, enfermedades terminales, síndrome de piernas inquietas, deterioro cognitivo avanzado, psicosis y depresión mayor. Asimismo los que no podían seguir la entrevista en castellano o inglés.
Se calculó el tamaño de la muestra de sujetos insomnes partiendo de la máxima indefinición (50%) de la prevalencia de los factores relacionados con el insomnio, una precisión del 7% y un nivel de confianza del 95%, con lo que se requerían 195 sujetos con insomnio. Para obtener 195 sujetos insomnes y suponiendo que la prevalencia de insomnio primario es del 17%2 se necesitaba contactar con al menos 1.117 personas. Se añadió una posible tasa de pérdidas de alrededor del 28%. Se utilizó el programa EPIDAT v3.1. Los sujetos fueron seleccionados por muestreo aleatorizado simple generado por ordenador, a partir de la base de datos de tarjeta sanitaria individual del centro de salud, considerando los criterios de inclusión y exclusión.
Recogida de información y mediciones
Se elaboró un cuaderno de recogida de datos para el cribado de insomnio y un segundo para aquellos sujetos clasificados como insomnes. Se realizó un pilotaje con 10 pacientes por entrevistador para verificar los circuitos y adecuación de los cuestionarios. Posteriormente el estudio fue presentado a los médicos del centro de salud y se les pidió informar al sujeto reclutado de que el estudio contaba con su aprobación.
Los sujetos fueron contactados vía telefónica por una enfermera entrenada, que realizaba al menos 4 llamadas antes de reponer el sujeto. Si aceptaban participar se registraban la existencia de embarazo en mujeres < 45 años y los datos sociodemográficos, y respondían el Insomnia Severity Index (ISI), que evalúa de forma breve el insomnio en población general según criterios del DSM-IV y CIE-1020. Contiene 7 ítems que evalúan la dificultad para quedarse dormido, mantener el sueño, despertares tempranos, grado de satisfacción con el sueño actual, interferencia con el funcionamiento diario, el grado en que otras personas notan el deterioro debido al problema de sueño y el grado de preocupación por el sueño. Son respuestas de tipo Likert desde 0 a 4, con una puntación global entre 0 y 28 (a mayor puntuación, mayor gravedad). Se considera insomnes a los sujetos con puntuación ≥8 e insomnes clínicos si es ≥15. Se utilizaron las versiones española e inglesa validadas20, 21.
A los sujetos insomnes se les explicaban los objetivos de la segunda fase del estudio y si aceptaban participar se les ofrecía una cita para entrevista en el centro de salud. La entrevista presencial fue realizada en español o inglés por varios de los investigadores después de que el paciente firmara el consentimiento informado, y en ella se registraba: a) consumo de tóxicos; b) hábitos higiénicos del sueño (siesta, lectura o estudio en la cama, latencia entre la cena y la hora de acostarse, TV en la habitación, antecedentes familiares, ejercicio físico, índice de masa corporal, ruidos ambientales y número de h que duerme); c) fármacos habituales, antecedentes vitales estresantes los últimos 12 meses, turnos laborales; d) comorbilidad declarada utilizando el listado de enfermedades de la encuesta de salud de la Comunidad Autónoma de Baleares; e) tiempo de evolución del insomnio; f) calidad del sueño, mediante escala de Pittsburg de 19 ítems22, adaptada para España por Rico et al.23, que contiene 7 subescalas que informan de la calidad subjetiva del sueño: los cuatro primeros ítems se contestan de forma directa y el resto puntúan de 0 a 3 (0 sin problemas y 3 problemas graves), siendo el punto de corte para la presencia de insomnio de >5; g) escala hospitalaria de ansiedad y depresión (HAD); contiene 14 ítems con dos subescalas, una para ansiedad y otra para depresión, validada en España por Quintana et al.24; h) tratamiento farmacológico (hipnóticos, antihistamínicos, antiepilépticos, neurolépticos) y no farmacológico (infusiones, acupuntura, homeopatía, relajación y tratamiento cognitivo-conductual) y, finalmente, profesional o persona que ha prescrito el tratamiento así como autotratamiento.
Este estudio fue aprobado por la Comisión de Investigación de Atención Primaria de Mallorca.
Análisis estadístico
El análisis descriptivo se presenta como frecuencias absolutas y porcentajes para las variables categóricas. Se ha estimado la prevalencia de insomnio e insomnio clínico y sus intervalos de confianza al 95%. Para estimar la relación entre las variables sociodemográficas y los ítems de la escala ISI con el insomnio, se ha utilizado la prueba de chi cuadrado. El análisis fue realizado con el programa SPSS vs.13.
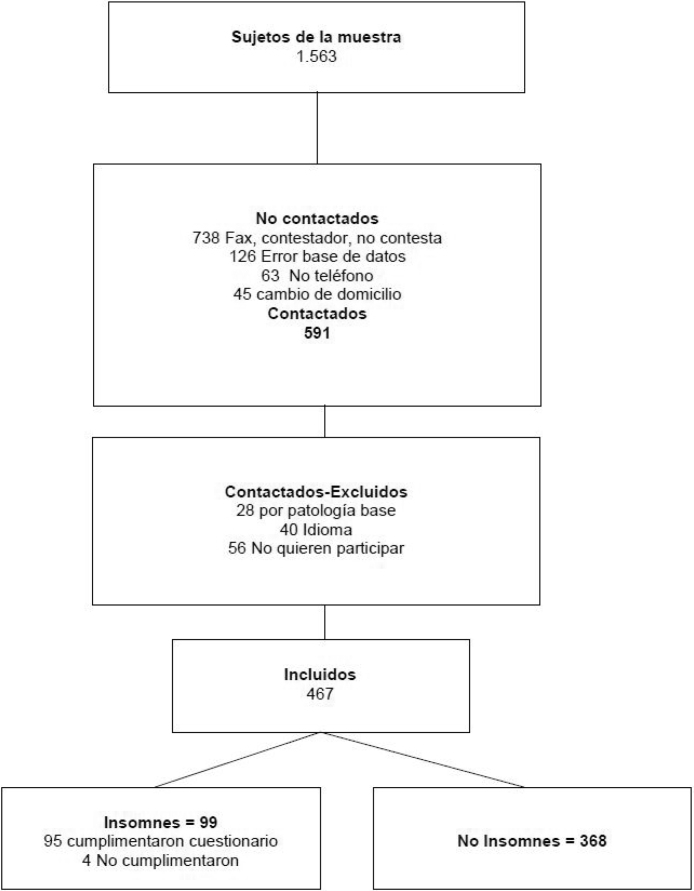
Esquema general del estudio. Estudio transversal para estimar la prevalencia de insomnio en una zona bàsica de salud.
Resultados
Se seleccionó una muestra de 1.563 personas, de las que 591 pudieron ser contactadas telefónicamente, y 467 respondieron la encuesta (esquema del estudio). De los contactados, 99 fueron insomnes, y de ellos 4 no realizaron la entrevista presencial, uno por cambio de residencia y 3 por negativa a realizar la segunda entrevista (tasa de respuesta final del 29,9%). Treinta y dos sujetos presentaban insomnio clínico según ISI.
La prevalencia de insomnio fue del 21,1% (IC 95% 17,3-25,0) y la de insomnio clínico del 6,9% (IC 95% 4,4-9,2). Un 28,1% tenían algún síntoma relacionado con el insomnio. Además, un 84,8% (n=78) declaraban que tenían insomnio desde hacía más de un año, un 4,3% (n=4) entre 6 y 12 meses y un 10,9% (n=10) menos de 6 meses.
El insomnio es más frecuente en mujeres, viudos y divorciados, y en jubilados y desempleados (tabla 1). No encontramos diferencias significativas ni por edad ni nivel de educación.
Tabla 1.
Características sociodemográficas de la muestra
| Muestra total (n=467) N (%) |
Insomnes (n=99) N (%) |
No insomnes (n=368) N (%) |
P | |
|---|---|---|---|---|
| Sexo | ||||
| Hombre | 202 (43,3) | 30 (30,3) | 172 (46,7) | 0,003 |
| Mujer | 265 (56,7) | 69 (69,7) | 196 (53,3) | |
| Estado civil | ||||
| Soltero | 100 (21,4) | 22 (22,2) | 78 (21,2) | 0,022 |
| Pareja estable | 289 (61,9) | 54 (54,6) | 235 (63,9) | |
| Divorciado/separado/viudo | 50 (10,7) | 18 (18,2) | 32 (8,7) | |
| No sabe/no contesta | 28 (6,0) | 5 (5,0) | 23 (6,2) | |
| Situación laboral | ||||
| Trabaja | 234 (50,1) | 44 (44,4) | 190 (51,6) | 0,047 |
| Desempleado | 85 (18,2) | 21 (21,2) | 64 (17,4) | |
| Jubilado/estudiante/ama casa | 126 (26,9) | 28 (28,3) | 98 (26,6) | |
| No sabe/no contesta | 22 (4,8) | 6 (6,1) | 16 (4,4) | |
| Nivel de estudios | ||||
| Analfabeta/Primaria incompleta | 114 (24,4) | 32 (32,3) | 82 (22,3) | 0,122 |
| Primaria completa | 103 (22,1) | 23 (23,2) | 80 (21,8) | |
| Bachiller/BUP/FP/grado medio | 146 (31,3) | 24 (24,3) | 122 (33,1) | |
| Universitario | 73 (15,6) | 13 (13,1) | 60 (16,3) | |
| No sabe/no contesta | 31 (6,6) | 7 (7,1) | 24 (6,5) | |
| Edad (años) | ||||
| <50 | 246 (52,7) | 45 (45,4) | 201(54,6) | 0,261 |
| 50-65 | 161 (34,5) | 40(40,4) | 121 (32,9) | |
| > 65 | 60 (12,8) | 14 (14,2) | 46 (12,5) | |
P: significación estadística.
Las respuestas al ISI se resumen en la tabla 2. Más del 60% de los pacientes con insomnio presentan afectación de moderada a muy grave en las diferentes dimensiones que componen el ISI, excepto al referirse a la percepción que los demás tienen del deterioro de su calidad de vida. En los que no presentan insomnio hay una proporción insignificante que tiene algún ítem afectado, siendo las diferencias estadísticamente significativas.
Tabla 2.
Resultados de la escala Insomnia Severity Index (ISI)
| Ítems | Insomnes N (%) | No insomnes N (%) |
|---|---|---|
| Dificultad para dormirse | ||
| Ninguna-leve | 37 (37,4) | 349 (94,8) |
| Moderada | 34 (34,3) | 19 (5,2) |
| Grave-muy grave | 28 (28,3) | 0 (0,0) |
| Dificultad en seguir dormido | ||
| Ninguna-leve | 26 (26,2) | 352 (95,7) |
| Moderada | 48 (48,5) | 15 (4,1) |
| Grave-muy grave | 25 (25,3) | 1 (0,3) |
| Despertar precoz | ||
| Ninguna-leve | 35 (35,3) | 360 (97,8) |
| Moderada | 39 (39,4) | 8 (2,2) |
| Grave-muy grave | 25 (25,3) | 0 (0,0) |
| Satisfacción con el patrón de sueño | ||
| Muy satisfecho-satisfecho | 9 (9,1) | 329 (84,4) |
| Neutro | 27 (27,3) | 35 (9,5) |
| Insatisfecho-muy insatisfecho | 63 (63,6) | 4 (1,1) |
| Interferencias en las actividades diarias | ||
| Nada-un poco | 22 (22,2) | 362 (98,4) |
| Algo | 40 (40,4) | 6 (1,6) |
| Mucho-muchísimo | 37 (37,4) | 0 (0,0) |
| Deterioro de la calidad de vida perceptible por los demás | ||
| Nada-apenas | 55 (55,6) | 365 (92,2) |
| Algo | 33 (33,3) | 3 (0,8) |
| Mucho-muchísimo | 11 (11,1) | 0 (0,0) |
| En qué medida preocupa el problema del sueño | ||
| Nada-apenas | 34 (34,3) | 368 (100,0) |
| Algo | 27 (27,3) | 0 (0,0) |
| Mucho-muchísimo | 38 (38,4) | 0 (0,0) |
P<0,01 en todos los ítems.
En la tabla 3 se describen los hábitos y comorbilidades de las personas con insomnio. Un 30,5% fumaba, poco más de un tercio consumía alcohol, la mayoría manifestaba consumir bebidas estimulantes (84,2%) y solo una persona declaraba consumir drogas habitualmente (cannabis). Casi 4 de cada 10 hacía siesta diariamente y casi dos tercios afirmaba practicar ejercicio físico frecuentemente. Más de la mitad decían mirar la televisión o utilizar ordenador en la habitación, y en menor proporción leer en la cama o tener ruido ambiental. En cuanto a la comorbilidad, alrededor del 60% presentaban sobrepeso u obesidad, algo más de un tercio declaraban tener dolor crónico, y ansiedad y depresión en menor proporción. Afirmaban en porcentajes similares que algún acontecimiento vital había precipitado el insomnio y tener antecedentes familiares.
Tabla 3.
Hábitos de higiene del sueño y comorbilidad expresada por los pacientes con insomnio (N=95)
| Variable | N (%) |
|---|---|
| Fumador | 29 (30,5) |
| Consumo de alcohol | 35 (36,8) |
| Consumo de café y/o bebidas estimulantes | 80 (84,2) |
| Consumo de drogas | 1 (1,1) |
| Siesta habitualmente | 37 (38,9) |
| Ejercicio habitualmente | 59 (62,1) |
| Ruido ambiental mientras duerme | 23 (24,2) |
| TV/ordenador en la habitación | 53 (55,8) |
| Lectura en la cama antes de dormir | 31 (32,6) |
| Índice de masa corporal (IMC) | |
| Normal | 31 (32,6) |
| Sobrepeso | 36 (37,9) |
| Obesidad | 24 (25,3) |
| Antecedentes médicos | |
| Diabetes (sí) | 6 (6,3) |
| Cardíacos (sí) | 4 (4,2) |
| Dolor (sí) | 33 (34,7) |
| Accidente cerebrovascular (sí) | 0 (0,0) |
| Prostatismo (sí) | 5 (5,3) |
| HAD depresión | 20 (21,1) |
| HAD ansiedad | 36 (37,9) |
| Acontecimientos vitales recientes | 33 (34,7) |
| Historia familiar insomnio | 32 (33,7) |
HAD: Escala hospitalaria de ansiedad y depresión.
En la tabla 4 se presentan los resultados del test de calidad de sueño de Pittsburg de los pacientes con insomnio. Más de la mitad se acostaban entre las 23:00 y la 1:00 de la madrugada, un 44,2% tardaba más de 30 min en dormirse, la mayoría afirmaba dormir menos de 7 h y un 41% presentaba una eficiencia total del sueño baja. Tres cuartas partes afirmaban tener una calidad del sueño bastante mala o muy mala, precisando habitualmente fármacos para dormir un 41,1%, y más de la mitad declaraba tener una o más veces a la semana dificultad para mantenerse despierto realizando actividades. Finalmente, un 52,6% refería problemas para mantener el entusiasmo una o más veces a la semana.
Tabla 4.
Calidad del sueño de los pacientes con insomnio (Escala de calidad del sueño de Pittsburg) (N=95)
| Items | N (%) |
|---|---|
| Hora habitual de acostarse | |
| <23:00 | 37 (38,9) |
| 23:00-01:00 | 58 (61,1) |
| >1:00 | 0 (0,0) |
| Tiempo para conciliar el sueño (minutos) | |
| <15 | 15 (15,8) |
| 16-30 | 38 (40,0) |
| 31-60 | 27 (28,4) |
| >60 | 15 (15,8) |
| Duración del sueño | |
| <5 h | 20 (22,0) |
| 5 a <6 h | 25 (27,5) |
| 6 a <7 h | 36 (39,5) |
| ≥7 h | 10 (11,0) |
| Eficiencia del sueño (%) | |
| <65 | 39 (41,0) |
| 65-74 | 16 (16,9) |
| 75-84 | 15 (15,8) |
| >85 | 25 (26,3) |
| Calidad del sueño | |
| Muy buena | 3 (3,2) |
| Bastante buena | 18 (18,9) |
| Bastante mala | 49 (51,6) |
| Muy mala | 25 (26,3) |
| Necesidad de tomar fármacos para dormir | |
| No necesita | 47 (49,5) |
| Menos de una vez a la semana | 3 (3,2) |
| Una o dos veces a la semana | 6 (6,3) |
| Tres o más veces a la semana | 39 (41,0) |
| Dificultad para mantenerse despierto con actividades | |
| No ha ocurrido | 36 (37,9) |
| Menos de una vez a la semana | 8 (8,4) |
| Una o dos veces a la semana | 15 (15,8) |
| Tres o más veces a la semana | 36 (37,9) |
| Problemas para mantener el entusiasmo | |
| No ha resultado problemático | 26 (27,4) |
| Menos de una vez a la semana | 19 (20,0) |
| Una o dos veces a la semana | 29 (30,5) |
| Tres o más veces a la semana | 21 (22,1) |
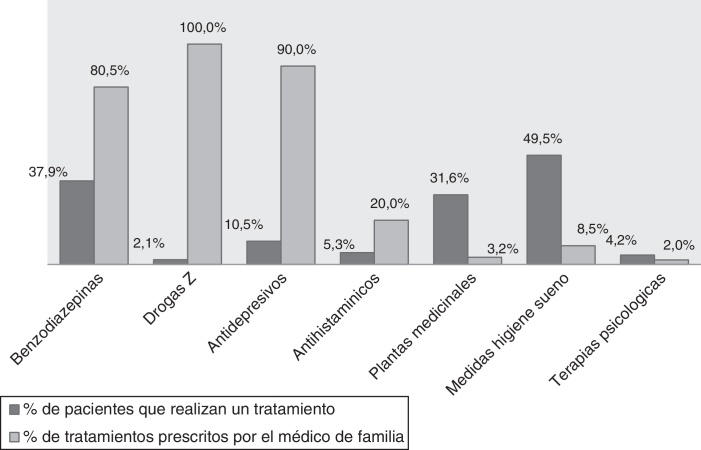
En la figura 1 se resumen los tratamientos que siguen los pacientes con insomnio y qué porcentaje de ellos es prescrito por el médico de familia. Observamos que el tratamiento más frecuente son las medidas de higiene del sueño, solo prescritas en un 8,5% por su médico, seguido de las benzodiazepinas, mayoritariamente prescritas por este. También tomaban plantas medicinales con frecuencia y solo 4 pacientes habían seguido alguna terapia psicológica.
Figura 1.
Tratamientos farmacológicos y no farmacológicos que refieren tomar los pacientes insomnes. Porcentaje de estos que refieren haber sido prescritos por su médico de familia.
Discusión
Este es un estudio representativo del insomnio en un área de salud de Mallorca; habiendo observado que el 21,1% de las personas lo padecen, y un 6,9% padecen insomnio clínico. Muchos de los sujetos con insomnio declaran una duración mayor de un año con afectación en sus actividades de la vida diaria, sobre todo en los que tienen insomnio clínico. Entre las personas con insomnio es frecuente el sobrepeso y la obesidad así como otras comorbilidades como el dolor crónico, la ansiedad y la depresión. La mitad refieren tomar fármacos para dormir con diferente frecuencia, sobre todo benzodiacepinas, aunque también intentan aplicar medidas de higiene del sueño, sin embargo muy pocos han seguido terapias psicológicas.
Aunque la prevalencia de insomnio no es totalmente equiparable entre los diferentes trabajos por la diversidad de escalas aplicadas para su clasificación, la mayoría resaltan la que afecta a la vida diaria de los que lo padecen (insomnio clínico). La observada en nuestro estudio es semejante a la descrita por Ohayon en España4, también estimada en población general, y es más baja que la de otros estudios realizados en pacientes que acuden al centro sanitario, que oscila entre un 12% y un 38,6%2, 6, 8, 25, 26. Al analizar los pacientes que tienen algún síntoma relacionado con el insomnio, la prevalencia aumenta a un 28,1%, algo superior a lo descrito por otros estudios realizados en nuestro país que se situaba alrededor de 20%4, 5.
En nuestro trabajo, al igual que se ha descrito en otros, el insomnio es más frecuente en las mujeres2, 3, 4, 6, 7, 9; este hecho podría deberse a múltiples factores, como la mayor prevalencia de ansiedad y depresión25, las alteraciones hormonales (síndrome menstrual y perimenopausia) y la mayor susceptibilidad a los cambios estresantes de la vida (viudedad, separación, «nido vacío», cuidado de personas mayores)27.
La distribución del porcentaje de insomnes por edad es similar a la del estudio EQUINOX6, aunque, a diferencia de este y otros estudios3, 4, 7, 8, no encontramos una prevalencia significativamente mayor en las personas de más edad. Tampoco encontramos relación con el nivel de estudios, a diferencia de la revisión de Ohayon3, que observó que el insomnio era más frecuente en las personas con menor nivel de educación, aunque esta asociación podría ser ficticia y estar confundida por otros factores como la edad. Coincidimos con otros estudios en una mayor prevalencia entre viudos, divorciados y desempleados3, 8.
Parece que los cambios en determinados hábitos de vida pueden influir en la mejora de los trastornos del sueño; de hecho, parte de las intervenciones para mejorar el sueño se basan en la educación de estos hábitos10. En nuestro trabajo observamos que una proporción importante de personas con insomnio mantienen algunos hábitos considerados como perjudiciales, como el consumo de bebidas estimulantes, mirar la televisión o utilizar ordenador en la habitación o hacer la siesta. También encontramos una prevalencia muy alta de obesidad y sobrepeso, por lo que estos pacientes se podrían beneficiar de una pérdida de peso, ya que se ha visto que puede mejorar el insomnio, y esta mejoría se incrementa si también se realiza ejercicio físico10. La revisión personalizada de los hábitos de higiene del sueño en cada sujeto por parte del personal de medicina o enfermería y algunos consejos posteriores, para motivar cambios, podría mejorarlo.
La presencia de dolor crónico en los sujetos con insomnio es bastante común, lo que indica cierta conexión entre ellos como han apuntado algunos autores25, 28. Resulta difícil discernir si el dolor crónico precede al insomnio o al revés, ya que el insomnio podría disminuir el umbral del dolor o el dolor podría ser el causante del mismo. Por ello los médicos deberían plantearse controlar mejor el dolor y a su vez aumentar la calidad de sueño.
Los trastornos mentales como la depresión, ansiedad o acontecimientos vitales recientes son comorbilidades ligadas al insomnio6, 9, 25, contribuyendo a su persistencia. Incluso se ha descrito que si el insomnio no es tratado adecuadamente, puede incrementarse el riesgo de padecer depresión3. En nuestro estudio, aunque excluimos las personas con depresión mayor, el número de personas insomnes con ansiedad o depresión es considerable. Por ello, en toda persona que presente insomnio, debe evaluarse la existencia de trastornos del ánimo y a la vez, en todos aquellos con signos depresivos o ansiosos, debe explorarse la presencia de insomnio, para mejorar la calidad de vida del paciente.
Como ya ha sido descrito, las personas con insomnio ven afectadas muchas de las dimensiones del proceso del sueño y esto les interfiere en las actividades diarias3, 4, 8, 11, 12, 18, 26, 28. De hecho, declaran dificultades para mantenerse despiertos y activos y mantener un buen estado de ánimo. Asimismo, necesitan tomar fármacos para dormir más de una vez a la semana, prescritos la mayoría por el médico de familia, especialmente benzodiacepinas y en menor proporción las drogas Z, al contrario que en otros países europeos, donde las drogas Z son más prescritas17. Estos fármacos deben ser indicados por un tiempo corto y evitar su uso crónico, dado que pueden generar dependencia y múltiples efectos secundarios19.
Las medidas de higiene del sueño son conocidas por una parte importante de los pacientes, pero a pocos se las ha recomendado su médico y la prescripción de TCC es poco habitual. Parece que tanto los médicos como las enfermeras de atención primaria, aunque las consideran efectivas, las prescriben de forma ocasional, sea por su falta de entrenamiento o por las dificultades de aplicación29, 30.
Al estar realizado a la población adscrita al centro de salud, nuestro estudio permite una estimación de la prevalencia más aproximada a la realidad en comparación con otros estudios que la han estimado solo en sujetos que acuden a consulta. Este abordaje poblacional conlleva considerables problemas para contactar con los pacientes vía telefónica, acrecentados por el hecho de que el centro de salud se encuentra situado en una zona turística con alto porcentaje de trabajadores temporales y movilidad de residencia. Aún así, la prevalencia estimada de insomnio clínico se asemeja a la obtenida en el estudio de Ohayon realizado en España4, lo que nos hace pensar que la alta tasa de no respuesta no ha interferido en la dirección de los resultados.
Con este estudio hemos estimado la prevalencia de insomnio de nuestra población, sus características y el tratamiento que han seguido los pacientes. Hemos observado que en algunos pacientes persisten hábitos de vida que no favorecen el sueño y que pueden ser mejorados con intervenciones realizadas por los profesionales de atención primaria, como ayudar a reducir peso, incidir en la disminución de consumo de bebidas estimulantes, y favorecer y aconsejar el ejercicio físico. Se aprecia además que el insomnio no siempre es una patología aislada sino que puede asociarse a otros problemas de salud, como son la depresión, la ansiedad, los acontecimientos vitales y el dolor crónico, que pueden contribuir tanto a su aparición como a su cronificación. En este sentido, el profesional de atención primaria debe considerar el manejo del insomnio en un contexto más amplio, teniendo en cuenta todas estas apreciaciones. Por otro lado, debe considerarse el tratamiento farmacológico solo a corto plazo e incorporar otras terapias no farmacológicas de demostrada eficacia, como la TCC, que ya sea por falta de tiempo o por falta de formación está poco aplicada en Atención Primaria. Se necesitan estudios sobre una TCC que pueda aplicarse a nuestro medio, que, en nuestra opinión, debería ser más breve y estructurada de forma más sencilla que la que se realiza en atención especializada, dado que el tiempo disponible en atención primaria es más limitado.
Lo conocido sobre el tema
-
•
El insomnio es una patología muy prevalente.
-
•
El principal problema del insomnio es la repercusión que tiene en la vida diaria.
-
•
Debe considerarse el tratamiento farmacológico solo a corto plazo e incorporar otras terapias no farmacológicas de demostrada eficacia.
Qué aporta este estudio
-
•
Existe una alta prevalencia de personas con insomnio en nuestro medio. Estas mantienen hábitos de higiene del sueño que pueden ser mejorados y algunas presentan comorbilidades que pueden ser causa o consecuencia de los trastornos del sueño.
-
•
Más de la mitad de los pacientes refieren tomar fármacos con diferente frecuencia para dormir, sobre todo benzodiacepinas, aunque algunos también intentan aplicar medidas de higiene del sueño, sin embargo muy pocos han seguido terapias psicológicas.
-
•
Los médicos de Atención Primaria prescriben sobre todo fármacos y realizan pocas intervenciones no farmacológicas.
Financiación
Ayuda para proyectos de Investigación Clínica y Epidemiológica. Dirección General d’Avaluación i Acreditación. Conselleria de Sanitat i Consum. DGAVAL: PI11/10
Autoría/colaboradores
IT tuvo la idea del proyecto. IT, RA, CM y ME participaron en el diseño. IT, RA, CM y PL en la coordinación de la recogida de datos. ME ha realizado el análisis estadístico y la coordinación del proyecto. IT ha sido la principal redactora del manuscrito aunque todos los autores han participado tanto en la redacción como en la revisión final.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos
A Ana Porcel por su participación en la recogida de datos de la primera fase. Nuestro agradecimiento también a los médicos de familia que nos han facilitado la colaboración de los pacientes.
Bibliografía
- 1.Sleep Disorders. In: Frances A, Pincus HA, First M B, editors. Diagnostic and Statistical manual of mental disorders. Whashington: American Psychiatric Association; 1994, p. 551-607
- 2.Cañellas Dols F., Ochogavia Cánaves J., Llobera Cánaves J., Palmer Pol A., Castell Colom J. ITC. Trastornos del sueño y consumo de hipnóticos en la isla de Mallorca. Rev Clin Esp. 1998;198:719–725. [PubMed] [Google Scholar]
- 3.Ohayon M.M. Epidemiology of insomnia: what we know and what we still need to learn. Sleep Med Rev. 2002;6:97–111. doi: 10.1053/smrv.2002.0186. 4. [DOI] [PubMed] [Google Scholar]
- 4.Ohayon M.M., Sagales T. Prevalence of insomnia and sleep characteristics in the general population of Spain. Sleep Med. 2010;11:1010–1018. doi: 10.1016/j.sleep.2010.02.018. [DOI] [PubMed] [Google Scholar]
- 5.Vela-Bueno A., de Iceta M., Fernández C. Prevalencia de los trastornos del sueño en la ciudad de Madrid. Gac Sanit. 1999;13:441–448. doi: 10.1016/s0213-9111(99)71404-4. [DOI] [PubMed] [Google Scholar]
- 6.Léger D., Partinen M., Hirshkowitz M., Chokroverty S., Hedner J. Characteristics of insomnia in a primary care setting: EQUINOX survey of 5293 insomniacs from 10 countries. Sleep Med. 2010;11:987–998. doi: 10.1016/j.sleep.2010.04.019. [DOI] [PubMed] [Google Scholar]
- 7.Adan A., Fabbri M., Natale V., Prat G. Sleep Beliefs Scale (SBS) and circadian typology. J Sleep Res. 2006;15:125–132. doi: 10.1111/j.1365-2869.2006.00509.x. [DOI] [PubMed] [Google Scholar]
- 8.Zailinawati A.-H., Mazza D., Teng C.L. Prevalence of insomnia and its impact on daily function amongst Malaysian primary care patients. Asia Pac Fam Med. 2012;11:9. doi: 10.1186/1447-056X-11-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Quera-Salva M.A., Orluc A., Goldenberg F., Guilleminault C. Insomnia and use of hypnotics: study of a French population. Sleep. 1991;14:386–391. doi: 10.1093/sleep/14.5.386. [DOI] [PubMed] [Google Scholar]
- 10.Merrill R.M., Aldana S.G., Greenlaw R.L., Diehl H.A., Salberg A. The effects of an intensive lifestyle modification program on sleep and stress disorders. J Nutr Health Aging. 2007;11:242–248. [PubMed] [Google Scholar]
- 11.Léger D., Partinen M., Hirshkowitz M., Chokroverty S., Touchette E., Hedner J. Daytime consequences of insomnia symptoms among outpatients in primary care practice: EQUINOX international survey. Sleep Med. 2010;11:999–1009. doi: 10.1016/j.sleep.2010.04.018. [DOI] [PubMed] [Google Scholar]
- 12.Daley M., Morin C.M., LeBlanc M., Grégoire J.P., Savard J., Baillargeon L. Insomnia and its relationship to health-care utilization, work absenteeism, productivity and accidents. Sleep Med. 2009;10:427–438. doi: 10.1016/j.sleep.2008.04.005. [DOI] [PubMed] [Google Scholar]
- 13.Morin C.M., Bootzin R.R., Buysse D.J., Edinger J.D., Espie C.A., Lichstein K.L. Psychological and behavioral treatment of insomnia:update of the recent evidence (1998-2004) Sleep. 2006;29:1398–1414. doi: 10.1093/sleep/29.11.1398. [DOI] [PubMed] [Google Scholar]
- 14.Smith M.T., Perlis M.L., Park A., Smith M.S., Pennington J., Giles D.E. Comparative meta-analysis of pharmacotherapy and behavior therapy for persistent insomnia. Am J Psychiatry. 2002;159:5–11. doi: 10.1176/appi.ajp.159.1.5. [DOI] [PubMed] [Google Scholar]
- 15.Aikens J.E., Rouse M.E. Help-seeking for insomnia among adult patients in primary care. J Am Board Fam Pract. 2005;18:257–261. doi: 10.3122/jabfm.18.4.257. [DOI] [PubMed] [Google Scholar]
- 16.Sateia M.J., Nowell P.D. Insomnia. Lancet. 2004;364:1959–1973. doi: 10.1016/S0140-6736(04)17480-1. [DOI] [PubMed] [Google Scholar]
- 17.Vicente Sánchez M.P., Macías Saint-Gerons D., de la Fuente Honrubia C., González Bermejo D., Montero Corominas D., Catalá-López F. Evolución del uso de medicamentos ansiolíticos e hipnóticos en España durante el período 2000-2011. Rev Esp Salud Publica. 2013;87:247–255. doi: 10.4321/S1135-57272013000300004. [DOI] [PubMed] [Google Scholar]
- 18.Byles J.E., Mishra G.D., Harris M.A., Nair K. The problems of sleep for older women: changes in health outcomes. Age Ageing. 2003;32:154–163. doi: 10.1093/ageing/32.2.154. [DOI] [PubMed] [Google Scholar]
- 19.Glass J., Lanctôt K.L., Herrmann N., Sproule B.A., Busto U.E. Sedative hypnotics in older people with insomnia: meta-analysis of risks and benefits. BMJ. 2005;331:1169. doi: 10.1136/bmj.38623.768588.47. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Bastien C.H., Vallières A., Morin C.M. Validation of the Insomnia Severity Index as an outcome measure for insomnia research. Sleep Med. 2001;2:297–307. doi: 10.1016/s1389-9457(00)00065-4. [DOI] [PubMed] [Google Scholar]
- 21.Sierra J.C., Guillén-Serrano V., Santos-Iglesias P. Insomnia Severity Index: some indicators about its reliability and validity on an older adults sample. Rev Neurol. 2008;47:566–570. [PubMed] [Google Scholar]
- 22.Buysse D.J., Reynolds C.F., Monk T.H., Berman S.R., Kupfer D.J. The Pittsburgh Sleep Quality Index: a new instrument for psychiatric practice and research. Psychiatry Res. 1989;28:193–213. doi: 10.1016/0165-1781(89)90047-4. [DOI] [PubMed] [Google Scholar]
- 23.Royuela Rico A., Macías Fernández J.A. Propiedades clinimétricas de la versión castellana de cuestionario de Pittsburgh. Vigilia-Sueño. 1997;9:81–94. [Google Scholar]
- 24.Quintana J.M., Padierna A., Esteban C., Arostegui I., Bilbao A., Ruiz I. Evaluation of the psychometric characteristics of the Spanish version of the Hospital Anxiety and Depression Scale. Acta Psychiatr Scand. 2003;107:216–221. doi: 10.1034/j.1600-0447.2003.00062.x. [DOI] [PubMed] [Google Scholar]
- 25.Arroll B., Fernando A., Falloon K., Goodyear-Smith F., Samaranayake C., Warman G. Prevalence of causes of insomnia in primary care: A cross-sectional study. Br J Gen Pract. 2012;62:99–103. doi: 10.3399/bjgp12X625157. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Shochat T., Umphress J., Israel A.G., Ancoli-Israel S. Insomnia in primary care patients. Sleep. 1999;22(Suppl 2):359–365. [PubMed] [Google Scholar]
- 27.Soares C.N. Insomnia in women: an overlooked epidemic? Arch Womens Ment Health. 2005;8:205–213. doi: 10.1007/s00737-005-0100-1. [DOI] [PubMed] [Google Scholar]
- 28.Alattar M., Harrington J.J., Mitchell C.M., Sloane P. Sleep problems in Primary Care: A North Carolina Family Practice Research Network (NC-FP-RN) Study. J Am Board Fam Med. 2007;20:365–374. doi: 10.3122/jabfm.2007.04.060153. [DOI] [PubMed] [Google Scholar]
- 29.Torrens I., Ortuño M., Guerra J.I., Esteva M., Lorente P. Actitudes ante el insomnio de los médicos de AP de Mallorca. Aten Primaria. 2016;48:374–382. doi: 10.1016/j.aprim.2015.06.012. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Vidal-Thomàs M.C., Yañez-Amoros B., Torrens I., Torres-Solera E., Esteva M. Conocimientos y actitudes de las enfermeras de Atención Primaria sobre el manejo del paciente con insomnio. Enferm Clin. 2017;27:186–192. doi: 10.1016/j.enfcli.2016.11.006. [DOI] [PubMed] [Google Scholar]