Resumen
Objetivo
Evaluar la efectividad de una intervención conjunta entre niveles asistenciales, atención primaria (AP) y salud mental (SM), en pacientes con psicosis, para mejorar la información de los factores de riesgo cardiovascular (FRCV) en la historia clínica (HC).
Diseño
Estudio multicéntrico de intervención antes-después.
Emplazamiento
Participan 7 centros de AP y 2 de SM, en Barcelona.
Participantes
Se incluyeron los pacientes con psicosis asignados a los equipos de AP, y confirmados por estos, entre 18-65 años (n = 690).
Intervención
Sesiones clínicas compartidas, para elaborar y utilizar un protocolo de colaboración entre AP-SM.
Medidas principales
Variables: sexo, edad, número de citas por centro/año, registro en HC de: hábito tabáquico, presión arterial, índice masa corporal (IMC), colesterol total, colesterol HDL, triglicéridos, glucosa, perímetro abdominal, RCV. Análisis: comparación de registros de FRCV, mediante el test de Cochran (datos apareados). Cálculo de prevalencia de FRCV, según los criterios definitorios de síndrome metabólico y criterios incluidos en el protocolo.
Resultados
Edad media 42,3 (DE: 11,4), hombres 67%. Todos los FRCV han presentado un aumento del registro tras la intervención. Los FRCV que han aumentado más han sido: parámetros analíticos y perímetro abdominal. El porcentaje de pacientes con niveles alterados en los criterios de síndrome metabólico supera el 35%. Los criterios para derivar al equipo de AP identifican, en el 2010, 51,9% obesos, 23,9% hipertensos, 20,4% hipercolesterolémicos y 11,6% diabéticos.
Conclusiones
Mejora del registro de FRCV. Elevado porcentaje de pacientes que requieren intervención de los profesionales de AP debido a los FRCV.
Palabras clave: Psicosis, Esquizofrenia, Enfermedades cardiovasculares, Diabetes mellitus, Obesidad, Dislipidemia
Abstract
Objective
To evaluate the effectiveness of a joint team intervention between primary care (PC) and mental health (MH) to improve information on cardiovascular risk factors (CVRF) in psychotic patients.
Design
Multicenter before-after intervention study.
Location
Seven primary care and 2 mental health centers in Barcelona participated.
Participants
All patients between 18-65 years old with a confirmed diagnosis of psychosis assigned to PC teams (n = 690) are included.
Intervention
Shared clinical sessions, developing a joint GP-MH protocol and implement it.
Primary measurements
Variables: Gender, age, number of Appointments per center/year, smoking, blood pressure, body mass index (BMI), total cholesterol, HDL cholesterol, triglycerides, glucose, waist circumference (WC), Cardiovascular Risk.
Analysis
Comparison of CVRF records from 2008 to 2010 using statistical tests for paired data. Calculation of CVRF prevalence in accordance with metabolic syndrome criteria and the criteria for referral to GP.
Results
The mean age was 42.3 (SD 11.4) years, with 67% males. All CVRF significantly Increased in clinical notes, particularly all blood test parameters and WC. More than 35% of patients had a CVRF according to metabolic syndrome criteria. Criteria to refer to PC physician (2010) identified: obesity 51.9%, 23.9% hypertension, high cholesterol 20.4% and 11.6% diabetes.
Conclusions
CVRF recording improvement. High percentage of patients needed GP intervention due to a CVRF.
Keywords: Psychotic disorders, Schizophrenia, Cardiovascular diseases, Diabetes mellitus, Obesity, Dyslipidemias
Introducción
En el abordaje del paciente con psicosis cada vez adquieren más relevancia los conceptos de riesgo cardiovascular (RCV) y síndrome metabólico. La esperanza de vida del paciente con psicosis es inferior a la de la población general. Este exceso de mortalidad es debido a la combinación de un elevado riesgo de suicidio y un aumento de muertes por enfermedad cardiorrespiratoria y neoplasias1. En este contexto es importante conocer que los pacientes con psicosis presentan una elevada prevalencia de factores de riesgo cardiovascular y síndrome metabólico. Los factores de riesgo cardiovascular (FRCV) claramente prevalentes en comparación con la población general son obesidad, dislipidemia, diabetes mellitus y tabaquismo2, 3.
Aunque la prevalencia de psicosis es baja, 0,85-2,37%4, 5, es una población joven y según el estudio multicéntrico nacional CLAMORS Study, la prevalencia de FRCV y síndrome metabólico en pacientes con psicosis equivaldría a una persona con 10 o 15 años más que el grupo de edad correspondiente de la población general6.
La mayor prevalencia de FRCV en pacientes con psicosis tiene una etiología multifactorial. Los factores conocidos son predisposición genética del individuo, estilos de vida no saludables (hábitos dietéticos incorrectos, sedentarismo, tabaquismo) y la contribución de los fármacos antipsicóticos en la alteración del metabolismo7, 8, 9.
Las evidencias orientan a que estos pacientes tienen un acceso limitado al sistema sanitario, con menos oportunidades de recibir medidas preventivas y tratamientos respecto a la población no psiquiátrica10, 11. Así, se describen bajas tasas de tratamiento para la hipertensión, dislipidemia, diabetes y tabaquismo en pacientes con esquizofrenia12.
Otro aspecto que se debe considerar es la falta de coordinación entre el médico de familia y el psiquiatra para proporcionar una atención integral a estos pacientes. Existen evidencias bibliográficas que describen que las dificultades en la organización de los cuidados físicos, en muchas ocasiones, son debidas a la falta de consenso entre los niveles sanitarios y como resultado provocan un fracaso en proveer servicios apropiados13.
La colaboración entre atención primaria (AP) y salud mental (SM) parece estratégica y necesaria. De hecho, las recomendaciones de las guías clínicas y la literatura médica enfatizan la necesidad de colaborar entre los diferentes niveles sanitarios, atención primaria y atención especializada14.
Objetivo
El objetivo de este trabajo es evaluar la efectividad de una intervención conjunta entre niveles asistenciales (AP y SM) en pacientes con diagnósticos de psicosis, para mejorar el nivel de información de los factores de riesgo cardiovascular FRCV.
Material y métodos
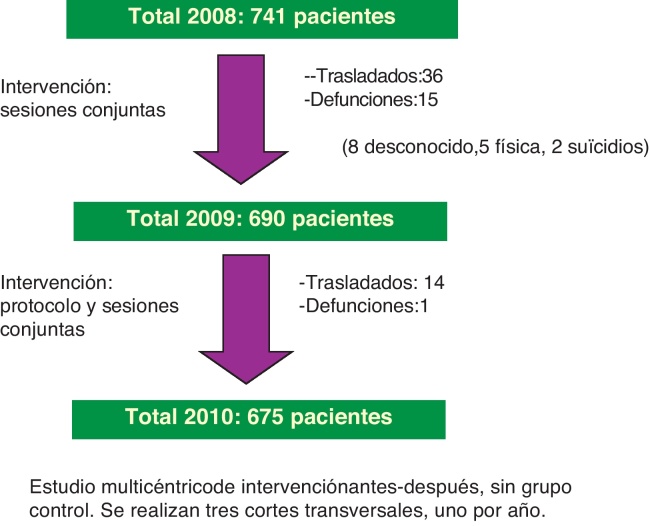
Estudio multicéntrico de intervención de 3 años de seguimiento (2008 a 2010), sin grupo control. Se realizan 3 cortes transversales, uno por año.
El estudio se ha realizado en 7 centros de atención primaria del Institut Català de la Salut (ICS) del distrito de Sant Martí de Barcelona Ciudad y sus 2 centros de salud mental de referencia (Sant Martí Nord y Sant Martí Sud). La población asignada a los 7 equipos de AP era en 2008 de 102.530. La población de estudio está definida según los siguientes criterios de inclusión: pacientes asignados a los equipos participantes, entre 18 y 65 años, con alguno de los problemas de salud siguientes (CIE-10): esquizofrenia (F20), trastorno esquizotípico (F21), trastorno delirante (F22), trastorno psicótico agudo (F23) o trastorno psicótico de origen no orgánico no especificado (F28 y F29). Para identificar a los pacientes se revisó quiénes tenían registro de los problemas de salud anteriores, en la historia clínica informatizada. Posteriormente, cada médico de AP seleccionó de su lista de pacientes a los que cumplían los criterios de selección. El número total de pacientes confirmados fue de 741.
Las variables estudiadas se han obtenido de la historia clínica informatizada de cada paciente. Se han recogido variables demográficas y organizativas: sexo, edad, profesional asignado, equipo de referencia, visitado por algún profesional (del equipo de AP o de SM) durante el periodo de estudio. Se mide la existencia de registro en la historia clínica (sí/no) y el valor cuantitativo de la variable (en el caso de que esté registrado), en cada periodo de estudio, de: hábito tabáquico (fumador, ex fumador, no fumador), presión arterial sistólica y diastólica (en mm Hg), índice de masa corporal (IMC), colesterol total, colesterol HDL, triglicéridos, glucemia, perímetro abdominal (cm) y riesgo cardiovascular (puntuación según tablas de riesgo Regicor15. Los parámetros analíticos tienen como unidad de medida mg/dl.
Se calculan variables cualitativas de control para cada variable cuantitativa de las anteriores. Se han seguido 2 tipos de criterios para establecer los puntos de corte de estas variables: por un lado los criterios de definición de síndrome metabólico del Expert Panel on Detection, Evaluation, And Treatment of High Blood Cholesterol In Adults, ATP/NCEP16 y la modificación posterior de Grundy17 (tabla 1); por otro, los criterios de derivación del paciente hacia el equipo de AP, establecidos en el protocolo elaborado por el equipo investigador, y que forman parte de la intervención del estudio. Estos criterios son los que determinan la necesidad de un tratamiento farmacológico o medidas más estrictas de dieta y ejercicio (tabla 1). Están basados en las publicaciones internacionales que habitualmente se utilizan en nuestro medio16, 18, 19, 20.
Tabla 1.
Criterios utilizados en el estudio
| Definición de síndrome metabólicoa | Criterios de derivación del paciente al equipo de APb |
|---|---|
| Requiere que se cumplan 3 o más de los siguientes criterios: | IMC ≥ 30 |
| Perímetro abdominal ≥ 102 cm en varones/≥ 88 cm en mujeres | Presión arterial ≥140/90 mmHg |
| Presión arterial ≥ 130/85 mmHg | Colesterol total ≥ 240 mg/dl |
| Triglicéridos ≥ 150 mg/dl | Glucemia basal ≥ 126 mg/dl |
| Colesterol HDL < 40 mg/dl en varones/< 50 mg/dl en mujeres | |
| Glucemia ≥ 100 mg/dl |
ATP/NCEP (2001) y modificación de Grundy (2005).
Protocolo elaborado por el grupo investigador.
La intervención conjunta se dividió en 3 fases (preprotocolo, protocolo y posprotocolo) y consistió en una serie de actividades repartidas a lo largo del periodo del estudio. Estas actividades fueron realizadas por el grupo investigador, formado por médicos de familia, enfermeros (AP y SM), psiquiatras y técnicos de salud. Una vez explotados los datos del primer periodo (2008) se realizó una sesión clínica en cada centro participante (fase preprotocolo), donde se informaba a los profesionales de los resultados obtenidos en los pacientes de su equipo. Los ponentes para cada centro fueron el profesional de AP del grupo investigador y su psiquiatra de referencia. Durante el 2009 (fase protocolo), el grupo investigador diseñó el protocolo conjunto: «Recomendaciones para la evaluación inicial y seguimiento de FRCV de pacientes con psicosis» basado en la literatura médica14, 21, 22, 23 y acordado por todos los participantes. En el protocolo se pautan las mediciones de presión arterial, IMC, perímetro abdominal, y una analítica que incluya colesterol (total y HDL), glucemia, triglicéridos, al inicio del tratamiento, y con una periodicidad determinada dependiendo de los valores de las variables. Además se detalla qué debe incluir el interrogatorio de historia personal (tabaco, alcohol, otras drogas, ejercicio) y se establecen los criterios de derivación de los pacientes a AP. Posteriormente se pauta una medición anual de estos parámetros. Durante el tercer periodo (2010), fase posprotocolo, se presentó el protocolo en sesión clínica a los centros de AP y SM participantes para iniciar su aplicación.
Se analizan los datos para cada año del periodo de estudio, mediante porcentajes e intervalos de confianza al 95%. Se compara el registro de FRCV en los 3 años mediante el test de Cochran (datos apareados).
Esquema general del estudio: Estudio multicéntrico de intervención antes-después sin grupo control. Pacientes incluidos en cada periodo de estudio.
Resultados
De los 741 pacientes que se incluyeron el primer año de estudio, fueron analizados 690 en el segundo y 675 en el tercer año. Las pérdidas fueron debidas a traslados (50 pacientes) y defunciones (16 pacientes). El 67% de los pacientes incluidos fueron varones. La media de edad fue de 42,3 años (DE: 11,4). Los pacientes excluidos son similares a los incluidos en cuanto al sexo, pero la edad media es superior: 46,3 (DE: 13,1; p = 0,008). El 69,5% de los pacientes fue visitado por su centro de SM de referencia (año 2008), manteniéndose este porcentaje los 2 años siguientes. El 88,8% fue visitado por algún profesional del equipo de AP en el mismo año.
El año inicial del estudio, 2008, el FRCV que más se registró fue el hábito tabáquico: 55,7% de los pacientes tenían información sobre el consumo de tabaco (tabla 2) y el que menos el perímetro abdominal (únicamente un 6,1% con información).
Tabla 2.
Porcentaje de registro en la historia clínica de cada factor de riesgo cardiovascular en cada año del estudio
| 2008 |
2009 |
2010 |
|||||||
|---|---|---|---|---|---|---|---|---|---|
| (n = 741) |
(n = 690) |
(n = 675) |
|||||||
| Porcentaje | IC 95% | Porcentaje | IC 95% | Porcentaje | IC 95% | ||||
| IMCa | 26,8 | 23,6 | 30,0 | 30,0 | 29,0 | 31,0 | 35,7 | 32,1 | 39,3 |
| Perímetro abdominala | 6,1 | 4,4 | 7,8 | 11,6 | 9,2 | 14,0 | 16,3 | 13,5 | 19,1 |
| Presión arteriala | 37,6 | 34,1 | 41,1 | 43,0 | 39,3 | 46,7 | 46,5 | 42,7 | 50,3 |
| Colesterol totala | 23,0 | 19,9 | 26,0 | 28,7 | 25,3 | 32,1 | 48,7 | 45,0 | 52,5 |
| Colesterol HDLa | 13,7 | 11,2 | 16,2 | 22,0 | 18,9 | 25,1 | 34,2 | 30,6 | 37,8 |
| Triglicéridosa | 18,1 | 15,3 | 20,9 | 23,6 | 20,4 | 26,8 | 38,2 | 34,5 | 41,9 |
| Glucemiaa | 19,0 | 16,2 | 21,9 | 23,6 | 20,4 | 26,8 | 47,1 | 43,3 | 50,9 |
| Hábito tabáquicoa | 55,7 | 52,1 | 59,3 | 59,4 | 55,7 | 63,1 | 61,9 | 58,3 | 65,6 |
| RCV (> 34 años)a | 9,8 | 7,3 | 12,3 | 16,3 | 13,1 | 19,6 | 17,2 | 13,8 | 20,5 |
IMC: índice de masa corporal; RCV: riesgo cardiovascular.
p < 0,05.
En 2009 y 2010, el porcentaje de pacientes con información de FRCV se incrementó significativamente (tabla 2). Los FRCV que más aumentaron fueron los parámetros analíticos, que se han incrementado de forma relativa por encima del 100%, y el perímetro abdominal (un 166% de incremento con respecto a 2008). Se destaca un incremento del 75,5% del registro del RCV (pasando del 9,8% en 2008 al 17,2% en 2010). A pesar del importante aumento de registro, son porcentajes muy bajos y por ello no se presentan los resultados de la variable.
Los resultados de control de FRCV, según los criterios de definición de síndrome metabólico, se exponen en la tabla 3. El porcentaje de pacientes con niveles alterados supera el 35% en todas las variables. La variable con un mayor porcentaje de mal control en 2010 y con un nivel de registro aceptable (al menos el 40% de pacientes con registro) es la presión arterial elevada (45,9%). A pesar de que un mayor número de pacientes tiene recogida la información de las variables en 2009 y 2010, con relación a 2008, el porcentaje de pacientes con niveles alterados se mantiene o incluso disminuye (de un 45,7% de pacientes con triglicéridos por encima de 150, en 2008, se pasa a un 35,3% en 2010).
Tabla 3.
Porcentaje de pacientes con factor de riesgo cardiovascular elevado según criterios de síndrome metabólico
| 2008 |
2009 |
2010 |
||||
|---|---|---|---|---|---|---|
| Número | Porcentaje | Número | Porcentaje | Número | Porcentaje | |
| Perímetro abdominal | ||||||
| ≥ 88 mujeres/≥ 102 varones | 24 | 82,8 | 38 | 79,2 | 65 | 85,5 |
| Resto | 5 | 17,2 | 10 | 20,8 | 11 | 14,5 |
| Presión arterial | ||||||
| PAS ≥ 130/PAD ≥ 85 | 112 | 44,1 | 114 | 43,4 | 138 | 45,9 |
| Resto | 168 | 55,9 | 183 | 56,6 | 176 | 54,1 |
| Colesterol HDL | ||||||
| < 50 mujeres/< 40 varones | 52 | 76,1 | 71 | 75,3 | 113 | 75,2 |
| Resto | 15 | 23,9 | 22 | 24,7 | 32 | 24,8 |
| Triglicéridos | ||||||
| ≥ 150 | 63 | 45,7 | 80 | 49,1 | 91 | 35,3 |
| Resto | 75 | 54,3 | 83 | 50,9 | 167 | 64,7 |
| Glucemia | ||||||
| ≥ 100 | 31 | 36,6 | 44 | 39,9 | 71 | 38,1 |
| Resto | 114 | 63,4 | 119 | 60,1 | 247 | 61,9 |
n: número de pacientes con registro en cada variable.
Los criterios para derivar al paciente hacia el equipo de AP (tabla 4) y plantear el inicio de tratamiento farmacológico identifican, en el año 2010, un 51,9% de ellos con un IMC indicativo de obesidad, 23,9% de hipertensos, 20,4% de hipercolesterolémicos, 11,6% de pacientes con glucemia superior o igual a 126 mg/dl y un 68,2% de fumadores. Los porcentajes se mantienen o aumentan a lo largo de los 3 años, exceptuando el porcentaje de fumadores, que disminuye.
Tabla 4.
Porcentaje de pacientes con niveles patológicos de factores de riesgo cardiovascular (criterios de derivación a atención primaria según protocolo)
| 2008 |
2009 |
2010 |
||||
|---|---|---|---|---|---|---|
| Número | Porcentaje | Número | Porcentaje | Número | Porcentaje | |
| IMC | ||||||
| ≥ 30 | 72 | 41,6 | 100 | 48,1 | 125 | 51,9 |
| 25-29 | 71 | 41,0 | 73 | 35,1 | 75 | 31,1 |
| < 25 | 30 | 17,3 | 35 | 16,8 | 41 | 17,0 |
| Presión arterial | ||||||
| PAS ≥ 140/PAD ≥ 90 | 63 | 22,6 | 60 | 20,2 | 75 | 23,9 |
| Resto | 216 | 77,4 | 237 | 79,8 | 239 | 76,1 |
| Colesterol total | ||||||
| ≥ 240 | 26 | 14,9 | 48 | 24,2 | 67 | 20,4 |
| 200-239 | 55 | 31,6 | 72 | 36,4 | 124 | 37,7 |
| Resto | 93 | 53,4 | 78 | 39,4 | 138 | 41,9 |
| Glucemia | ||||||
| ≥ 126 | 18 | 12,4 | 22 | 13,5 | 37 | 11,6 |
| Resto | 127 | 87,6 | 141 | 86,5 | 281 | 88,4 |
| Tabaco | ||||||
| Fumador | 318 | 76,6 | 283 | 69,0 | 285 | 68,2 |
| Ex fumador | 9 | 2,2 | 37 | 9,0 | 37 | 8,9 |
| No fumador | 88 | 21,2 | 90 | 22,0 | 96 | 23,0 |
n: número de pacientes con registro en cada variable.
Discusión
Los resultados confirman un aumento del registro de FRCV en 2010 con respecto a los años anteriores. Este incremento, mayor en cuanto a los parámetros analíticos, puede deberse a las intervenciones realizadas. Sin embargo, sería necesario otro tipo de diseño con grupo control para atribuir causalidad. En nuestro estudio se priorizó iniciar una colaboración entre los 2 niveles asistenciales, que atribuir una causa-efecto a las intervenciones realizadas.
Aplicabilidad práctica/relevancia
No se tiene constancia de que existan experiencias previas publicadas de dicha colaboración AP y SM24, 25, 26, aunque las diferentes guías publicadas destacan la importancia de esta colaboración para el abordaje integral de estos pacientes.
La mejora en los registros de parámetros analíticos y perímetro abdominal es un indicador de que la colaboración de atención primaria y especializada es una buena oportunidad para estandarizar el cuidado físico del paciente con psicosis, no solo desde el ámbito especializado sino desde atención primaria.
Comparación con la literatura científica
Al compararnos con diferentes tipos de estudios realizados en el ámbito de salud mental: entrevistas a psiquiatras27 y estudio de registro de historia clínica28, nuestros registros todavía son bajos. En el año 2010, después de realizar las acciones de mejora, solo el 16% tenían registrada la medida del perímetro abdominal, el 46% la presión arterial y el 47% la glucemia. En Newcomer 200427 se entrevistó a 300 psiquiatras y se destaca como indicadores de poco cuidado físico que solo un 21% realizaban la medida de perímetro abdominal, el 34% medían la presión arterial y el 43% solicitaban la glucemia. En Bucley (2004)28 solo el 43% medían el peso, el 42% el perímetro abdominal y menos del 50% valoraban la presión arterial, la glucemia y el perfil lipídico.
En nuestro país, Saiz-Ruiz et al.29 analizan el impacto de la difusión del Consenso Español sobre la Salud Física del paciente con esquizofrenia. Se conseguían los siguientes registros: el IMC en el 46%, el perímetro abdominal en el 33%, el perfil lipídico en el 73%, y la glucemia en el 73%. Se obtienen mejores resultados pero el ámbito de estudio es en consulta ambulatoria de psiquiatría.
Respecto a la presencia de factores de RCV en el paciente con psicosis las cifras son similares a estudios nacionales y europeos. Si consideramos los criterios de definición de síndrome metabólico, existen en 2010 un 46% de pacientes con la presión arterial alterada, un 35% con triglicéridos alterados, y un 38% con la glucemia alterada. El perímetro abdominal y el colesterol HDL presentan porcentajes elevados pero no son valorables debido al bajo registro. Estos porcentajes son menores si consideramos los criterios de derivación del paciente a AP (tabla 4), porque requiere una intervención según los protocolos utilizados en AP: 51,9% obesos, 24% hipertensos, 20% hipercolesterolémicos y 12% diabéticos. Además, un 68% eran fumadores.
En España, el estudio CLAMORS6, 24, en el que se evaluaban FRCV en todos los pacientes incluidos, se detecta una alteración de los componentes del síndrome metabólico: mayor porcentaje de pacientes con presión arterial alterada (54%) y similar porcentaje con triglicéridos alterados (37%). El resto de criterios no son comparables porque en nuestro estudio hay pocos pacientes con el valor.
Otro estudio nacional promovido por la Sociedad Española de Psiquiatria29 ya referido al comentar los registros, obtiene las siguientes prevalencias: 26% de HTA, 46,3% de hipercolesterolemia y 54,3% tabaquismo. Nuestro estudio obtiene similares porcentajes de HTA y tabaquismo, siendo en ambos el factor más prevalente. Hay que destacar que obtienen niveles de hipercolesterolémicos muy superiores a los nuestros, aunque desconocemos el punto de corte que utilizan.
En un estudio europeo30 se describe la prevalencia de los diferentes componentes de síndrome metabólico: un 34,97% con perímetro abdominal alterado, un 49,75% con HTA, un 29% con colesterol HDL alterado, un 41,7% con triglicéridos alterados, y un 23,2% con la glucemia alterada. Excepto la presión arterial y los triglicéridos, el resto de porcentajes es superior en nuestro estudio.
Las prevalencias estimadas en pacientes americanos con tratamiento antipsicótico26 son: un 63% con tabaquismo, un 43% con alteraciones lipídicas, un 30% con HTA y un 17% con hiperglucemia; cifras por encima de nuestros hallazgos, excepto el tabaquismo.
En nuestro estudio, como ejemplo de colaboración de profesionales sanitarios que atienden al paciente con psicosis, es importante destacar la figura de enfermería tanto en atención especializada como en AP. Este profesional es una figura clave para asegurar la continuidad de los cuidados y la monitorización a largo plazo de los diferentes indicadores. Existen en la literatura médica guías específicas para enfermería de salud mental31.
Limitaciones
Se asumen las relativas al tipo de estudio antes-después. Por este motivo está en proyecto iniciar otro tipo de estudio con un grupo control y así sus resultados permitirán ampliar la información de la relevancia de esta intervención.
Es necesario comentar que los datos son de registros de historias clínicas, lo que hace que no se pueda distinguir si el registro se ha realizado en SM o en AP. Tampoco hemos considerado el tipo de fármaco antipsicótico prescrito, aunque se conoce la importancia que puede tener en la incidencia de FRCV. Creemos que no afecta al objetivo principal de nuestro estudio (valoración del registro de FRCV).
Directrices a seguir en futuras investigaciones
Estudios posteriores deberían valorar si un aumento del registro y la aplicación común (SM y AP) del protocolo permiten mejorar las actuaciones que se deben realizar en estos pacientes e intentar conseguir una disminución de la prevalencia de los FRCV.
Conclusión
Después de iniciar una colaboración entre 2 niveles asistenciales (SM y AP) y establecer un consenso sobre las pautas de actuación mediante un protocolo, se consigue un aumento significativo del registro de todos los FRCV.
De los componentes de síndrome metabólico, el porcentaje de pacientes con niveles alterados supera el 35% en todas las variables.
Respecto a las enfermedades destaca que el 68% son fumadores y el 52% son obesos. Esta evidencia ha permitido que nuestro grupo de investigación inicie estudios de intervención en cuanto a dieta y ejercicio físico. Sus resultados demostrarán si es posible disminuir estas prevalencias.
Lo conocido sobre el tema
-
•
Los pacientes con psicosis presentan elevado RCV y su control resulta difícil.
-
•
Este RCV es de causa multifactorial: farmacoterapia, estilos de vida y genética.
-
•
Necesidad de colaboración psiquiatría y AP para su abordaje.
Qué aporta este estudio
-
•
La colaboración entre psiquiatría y AP ha permitido un aumento del registro de factores de RCV.
-
•
La utilización de un protocolo común facilita esta colaboración.
-
•
Es necesario disponer de buenos registros para iniciar intervenciones.
Financiación
La única fuente de financiación ha sido el premio XB (ICS-Barcelona) recibido el año 2009. Premio financiado por el ICS y destinado a promover la investigación entre los profesionales de Atención Primaria.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos
A todos los profesionales de los equipos de atención primaria y salud mental que han participado, por su contribución en la confirmación de la información registrada en la historia clínica y su colaboración con los referentes de cada centro, autores e integrantes del Grupo Psicosis Litoral.
A los profesionales que han participado en la revisión, por sus aportaciones para mejorar la calidad y comprensión del artículo.
A los responsables de Beca/Proyecto de Investigación XB (ICS, Barcelona) para promover la investigación de profesionales de atención primaria.
Footnotes
El estudio ha sido presentado como proyecto de estudio y en sus diferentes fases a congresos nacionales (XXVIII SEMFYC, Madrid 2008, y VI Congreso de AP y Salud Mental, Barcelona 2009), europeos (WONCA, Estambul 2008 y Basilea 2009, y European General Practice Research Network Meeting, Niza 2011) e internacionales (WONCA, Cancún 2010). Recibió mención especial en el II Congreso del ámbito de AP de Barcelona 2010. Fue premiado en 2009 con Beca/Proyecto de Investigación XB (ICS, Barcelona) para profesionales de atención primaria.
En la sección de carta al director de su revista fue publicado: Viñas L, Fernández M.I, Martin LM, San Emeterio L.: «Detección de factores de riesgo cardiovascular en pacientes con psicosis: estudio multicéntrico de atención primaria y salud mental». Grup Psicosi Litoral. Atención Primaria. 2011;43(7):386-387.
Anexo. Grupo Psicosis Litoral
El Grupo Psicosis Litoral está formado por: Lidia Viñas Cabrera, María Isabel Fernandez San Martin, Luis Miguel Martin López, Belén Díaz Múgica, Luisa San-Emeterio, Rosa Sanchís Catalan, Albert Barroso García, Jaume Martin-Royo, Roser Masa-Font, Ramón Ciurana Misol.
Bibliografía
- 1.Auquier P., Lançon C., Rouillon F., Lader M. Mortality in schizophrenia. Pharmacoepidemiol Drug Saf. 2007;16:1308–1312. doi: 10.1002/pds.1496. [DOI] [PubMed] [Google Scholar]
- 2.Hasnain M., Vieweg W.R., Fredrickson S.K., Brooks M.B., Fernandez A., Pandurangi A.K. Clinical monitoring and management of the metabolic syndrome in patients receiving atypical antipsychotic medications. Prim Care Diabetes. 2009;3:5–15. doi: 10.1016/j.pcd.2008.10.005. [DOI] [PubMed] [Google Scholar]
- 3.McEvoy J.P., Meyer J.M., Goff D.C., Nasrallah H.A., Davis S.M., Sullivan L. Prevalence of the metabolic syndrome in patients with schizophrenia: baseline results from the Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE) schizophrenia trial and comparison with national estimates from NHANES III. Schizophr Res. 2005;80:19–32. doi: 10.1016/j.schres.2005.07.014. [DOI] [PubMed] [Google Scholar]
- 4.Ochoa S., Haro J.M., Torres J.V., Pinto-Meza A., Palacín C., Bernal M. What is the relative importance of self-reported psychotic symptoms in epidemiological studies? Results from the ESEMeD–Catalonia Study. Schizophr Res. 2008;102:261–269. doi: 10.1016/j.schres.2008.04.010. [DOI] [PubMed] [Google Scholar]
- 5.McGrath J., Saha S., Chant D., Welham J. Schizophrenia: a concise overview of incidence prevalence and mortality. Epidemiologic Rev. 2008;30:67–76. doi: 10.1093/epirev/mxn001. [DOI] [PubMed] [Google Scholar]
- 6.Bobes J., Arango C., Aranda P., Carmena R., Garcia-Garcia M., Rejas J., CLAMORS StudyGroup Cardiovascular and metabolic risk in outpatients with schizophrenia treated with antipsychotics: results of the CLAMORS Study. Schizophr Res. 2007;94:375–376. doi: 10.1016/j.schres.2006.09.025. [DOI] [PubMed] [Google Scholar]
- 7.Baptista T., de Mendoza S., Beaulieu S., Bermúdez A., Martinez M. The metabolic syndrome during atypical antipsychotic drug treatment: mechanisms and management. Metab Syndr Relat Disord. 2004;2:290–307. doi: 10.1089/met.2004.2.290. [DOI] [PubMed] [Google Scholar]
- 8.Compton M.T., Daumit G.L., Druss B.G. Cigarette smoking and overweight/obesity among individuals with serious mental illnesses: a preventive perspective. Harv Rev Psychiatry. 2006;14:212–222. doi: 10.1080/10673220600889256. [DOI] [PubMed] [Google Scholar]
- 9.Bellivier F. Schizophrenia antipsychotics and diabetes: genetic aspects. Eur Psychiatry. 2005;20(Suppl 4):S335–S339. doi: 10.1016/s0924-9338(05)80187-7. [DOI] [PubMed] [Google Scholar]
- 10.Mackin P., Bishop D., Watkinson H., Gallagher P., Ferrier I.N. Metabolic disease and cardiovascular risk in people treated with antipsychotics in the community. Br J Psychiatry. 2007;191:23–29. doi: 10.1192/bjp.bp.106.031716. [DOI] [PubMed] [Google Scholar]
- 11.Laursen T.M., Munk-Olsen T., Agerbo E., Gasse C., Mortensen M.B. Somatic hospital contacts invasive cardiac procedures, and mortality from heart disease in patients with severe mental disorder. Arch Gen Psychiatry. 2009;66:713–720. doi: 10.1001/archgenpsychiatry.2009.61. [DOI] [PubMed] [Google Scholar]
- 12.Nasrallah H.A., Meyer J.M., Goff D.C., McEvoy J.P., Davis S.M., Stroup T.S. Low rates of treatment for hypertension, dyslipidemia and diabetes in schizophrenia: data from the CATIE schizophrenia trial sample at baseline. Schizophr Res. 2006;86:15–22. doi: 10.1016/j.schres.2006.06.026. [DOI] [PubMed] [Google Scholar]
- 13.Wright C.A., Osborn P.J., Nazareth I., King M.B. Prevention of coronary heart disease in people with severe mental illnesses: a qualitative study of patient and professionals preference for care. BMC Psychiatry. 2006;21:16. doi: 10.1186/1471-244X-6-16. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Citrome L., Yeomans D. Do guidelines for severe mental illness promote physical health and well being? J Psychopharmacol. 2005;19(Suppl 6):102–109. doi: 10.1177/0269881105059505. [DOI] [PubMed] [Google Scholar]
- 15.Marrugat J., Solanas P., D’Agostino R., Sullivan L., Ordovas J., Cordón F. Coronary risk estimation in spain using a calibrated Framingham function. Rev Esp Cardiol. 2003;56:253–261. doi: 10.1016/s0300-8932(03)76861-4. [DOI] [PubMed] [Google Scholar]
- 16.Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults Executive Summary of The Third Report of The National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, And Treatment of High Blood Cholesterol In Adults (Adult Treatment Panel III) JAMA. 2001;285:2486–2497. doi: 10.1001/jama.285.19.2486. [DOI] [PubMed] [Google Scholar]
- 17.Grundy S.M., Cleeman J.I., Daniela S.R., Donato K.A., Eckel R.H., Franklin B.A. Diagnosis and management of the metabolic syndrome. An American Heart Association/National Heart Lung, and Blood Institute Scientific Statement. Circulation. 2005;112:2735–2752. doi: 10.1161/CIRCULATIONAHA.105.169404. [DOI] [PubMed] [Google Scholar]
- 18.American Diabetes Association Diagnosis and classification of diabetes mellitus. Diabetes Care. 2010;33(Suppl 1):S62–S69. doi: 10.2337/dc10-S062. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Chobanian A.V., Bakris G.L., Black H.R., Cushman W.C., Green L.A., Izzo J.L., Jr. National Heart, Lung, and Blood Institute Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure; National High Blood Pressure Education Program Coordinating Committee The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: The JNC 7 Report. JAMA. 2003;289:2560–2571. doi: 10.1001/jama.289.19.2560. [DOI] [PubMed] [Google Scholar]
- 20.World Health Organization. Obesity: preventing and managing the global epidemic. 2000 (WHO Technical report series No. 894). Geneva: World Health Organization; 2000. [PubMed]
- 21.Rodríguez-Artalejo F., Baca E., Esmatjes E., Merino-Torres J.F., Monereo S., Moreno B. Valoración y control del riesgo metabolico y cardiovascular en los pacientes con esquizofrenia. Med Clin (Barc) 2006;127:542–548. doi: 10.1157/13093733. [DOI] [PubMed] [Google Scholar]
- 22.Barnett A.H., Mackin P., Chaudhry I., Farooqi A., Gadsby R., Heald A. Minimising metabolic and cardiovascular risk in schizophrenia. J Psychopharmacol. 2007;21:357–373. doi: 10.1177/0269881107075509. [DOI] [PubMed] [Google Scholar]
- 23.Sáiz J., Bobes J., Vallejo J., Giner J., García-Portilla M.P. Grupo de Trabajo sobre la Salud Física del Paciente con Esquizofrenia Consensus on physical health of patients with schizophrenia from the Spanish societies of Psychiatry. Actas Esp Psiquiatr. 2008;36:251–264. [PubMed] [Google Scholar]
- 24.Arango C., Bobes J., Aranda P., Carmena R., García-García M., Rejas J., CLAMORS Study Collaborative Group A comparison of schizophrenia outpatients treated with antipsychotics with andwithout metabolic syndrome: findings from the CLAMORS study. Schizophr Res. 2008;104:1–12. doi: 10.1016/j.schres.2008.05.009. [DOI] [PubMed] [Google Scholar]
- 25.de Hert M., Dekker J.M., Wood D., Kahl K.G., Holt R.I., Möller H.J. Cardiovascular disease and diabetes in people with severe mental illness position statement from the European Psychiatric Association (EPA), supported by the European Association for the Study of Diabetes (EASD) and the European Society of Cardiology (ESC) Eur Psychiatry. 2009;24:412–424. doi: 10.1016/j.eurpsy.2009.01.005. [DOI] [PubMed] [Google Scholar]
- 26.Gupta S., Steinmeyer C., Frank B., Madhusoodanan S., Lockwood K., Lentz B. Hyperglycemia and hypertriglyceridemia in real world patients on antipsychotic therapy. Am J Ther. 2003;10:348–355. doi: 10.1097/00045391-200309000-00007. [DOI] [PubMed] [Google Scholar]
- 27.Newcorner J.W., Nasrallah H.A., Loebel A.D. The Atipical Antipsychotic Therapy and Metabolic Issues National Survey: practice patterns and knowledge of psychiatrists. J Clin Psychopharmacol. 2004;24(5 Suppl 1):S1–S6. doi: 10.1097/01.jcp.0000142281.85207.d5. [DOI] [PubMed] [Google Scholar]
- 28.Bucley P.F., Miller D.D., Singer B., Arena J., Stirewalts E.M. Clinicians’ recognition of the metabolic adverse effects of antipsychotic medications. Schizophr Res. 2005;79:281–288. doi: 10.1016/j.schres.2005.04.010. [DOI] [PubMed] [Google Scholar]
- 29.Saiz-Ruiz J., Saiz-González M.D., Alegria A.A., Mena E., Luque J., Bobes J. Impacto del consenso español sobre la salud física del paciente con esquizofrenia. Rev Psiquiatr Salud Ment (Barc) 2010;3:119–127. doi: 10.1016/j.rpsm.2010.11.001. [DOI] [PubMed] [Google Scholar]
- 30.de Hert M., van Winkel R., van Eyck D., Hansesens L., Wampers M., Scheen A. Prevalence of the metabolic syndrome in patients withs schizophrenia treated with antipsychotic medication. Schizophr Res. 2006;83:87–93. doi: 10.1016/j.schres.2005.12.855. [DOI] [PubMed] [Google Scholar]
- 31.McDevitt J. Primary care update for mental health nurses: evidence-based guidelines for nursing assessment, intervention, and follow up. J Psychosoc Nurs Ment Health Serv. 2004;42:22–35. doi: 10.3928/02793695-20041001-07. [DOI] [PubMed] [Google Scholar]