Resumen
Objetivo
Comprobar la eficacia de diferentes intervenciones en la disminución de la inercia terapéutica (IT) en el tratamiento farmacológico de la hipertensión no controlada.
Diseño
estudio clínico controlado, aleatorizado y multicéntrico.
Emplazamiento
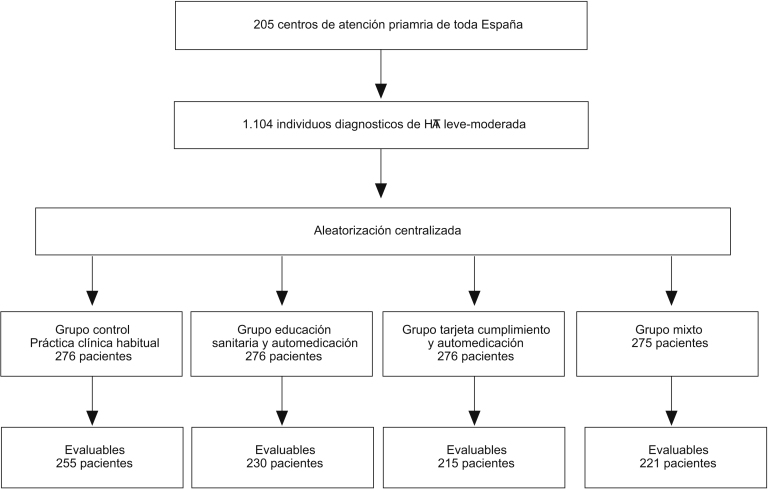
205 centros de salud de España.
Participantes
Se incluyó a 1.104 hipertensos diagnosticados.
Intervención
Se formaron cuatro grupos con 276 individuos: un grupo de control (GC), que recibió la intervención habitual; un grupo de intervención educativa (GE) y programa de automedición domiciliaria de presión arterial (AMPA); un grupo que usó una tarjeta autoevaluadora del cumplimiento (GT) y programa de AMPA, y un grupo con intervención mixta: tarjeta, intervención educativa y programa AMPA (GET).
Mediciones principales
La IT se midió mediante el cociente: número de pacientes a los que no se ha modificado el tratamiento farmacológico en cada visita dividido por el número de pacientes con cifras medias de PA ⩾140 mmHg y/o ⩾90 mmHg en población general o ⩾130 y/o 80 mmHg en diabéticos, multiplicado por 100. Se calculó la IT por visitas totales y visita a los 3 y a los 6 meses. Se calcularon las PA medias y el grado de control de la hipertensión. Se calculó el número de individuos que es necesario tratar (NNT) para evitar 1 caso de IT.
Resultados
concluyeron 921 individuos. Se realizaron 1.842 visitas, con IT en el 36,8% (intervalo de confianza [IC], 5,8%) de la muestra y en el 82,58% (IC, 8,2%) de los hipertensos no controlados. La IT fue del 60% (IC, 4,2%), el 38,4% (IC, 4,4%), el 30,2% (IC, 4,3%) y el 14,7% (3,3%) (p=0,001) en el GC, el GE, el GT y el GET respectivamente, y los porcentajes de control al final fueron del 35,3% (IC, 1,1%), el 54,7% (IC, 1.8%), el 60,2% (IC, 2,1%) y el 65,1% (IC, 2,2%) (p<0,01) respectivamente. Los NNT fueron 4,6, 3,3 y 2,2 para los grupos GE, GT y GET respectivamente.
Conclusiones
la IT ha sido muy relevante entre los hipertensos no controlados. Las intervenciones estudiadas son eficaces para disminuir la IT.
Palabras clave: Hipertensión arterial, Inercia terapéutica, Ensayo clínico
Abstract
Objective
To evaluate the efficacy of different interventions on therapeutic Inertia (TI) in mild-to-moderate hypertension (AHT).
Design
Controlled, randomised clinical trial.
Setting
Two hundred clinics in 5 primary care centres. Spain.
Participants
A total of 1104 patients with uncontrolled hypertension were included.
Intervention
Four groups with 276 patients were formed: 1) Control group (CG): standard health intervention; 2) Education intervention and a program of home blood pressure monitoring (HBPM) (EG); 3) Card control intervention and HBPM programme (CHG); 4) Education intervention, card control and HBPM programme (ECHG).
Main measurements
TI was calculated by the rate: (Number of patients whose pharmacological treatment was not changed in each visit/Number of patients with an average BP ⩾140 mmHg and/or ⩾90 mmHg in the general population or ⩾130 and/or 90 mmHg in diabetics). The mean BPs and the percentage of controlled patients were calculated. The mean number of people that required an intervention in order to avoid TI was calculated (NI).
Results
A total of 921 patients completed the study, and 1842 visits were made, with TI in 36.8% (IC=5.8%) of the sample and in 82.58% (IC=8.2%) of the uncontrolled hypertensive patients. The TI was 60% (CI=4.2%), 38.4% (CI=4.4%) 30.2 (CI=4.3%) and 14.7 (CI=3.3%) (p=0.001) for CG, EG, CHG and ECHG, respectively. The percentage controlled at the end of study was 35.3% (CI=1.1%), 54.7% (CI=1.8%), 60.2% (CI=2.1%) and 65.1% (CI=2.2%) (p<0.01) for CG, EG, CHG and ECHG, respectively. The NI were 4.6, 3.3 and 2.2 for CG, EG, CHG and ECHG, respectively.
Conclusions
TI was very significant among the uncontrolled hypertensive patients. The studied interventions are effective for improving TI.
Keywords: Hypertension, Therapeutic inertia, Clinical trial
Introducción
La inercia terapéutica (IT) se define como los fallos del médico o la enfermera en el inicio o el mantenimiento del tratamiento de una enfermedad o factor de riesgo cuando realmente están indicados, y a pesar de saber que siguiendo los protocolos y guías de actuación es necesario hacerlo1.
La IT es una actitud conservadora de los profesionales ante las decisiones terapéuticas en el manejo de las diferentes situaciones clínicas que plantean a diario los pacientes. Es un concepto de difícil explicación y complicada justificación. Las causas aducidas son diversas, y entre ellas destacan la falta de formación profesional, la falta de confianza en los consensos, la falta de tiempo en las consultas y la complicada estructura y organización sanitaria2.
Estudios transversales indican que la magnitud de la IT en el tratamiento de la hipertensión arterial (HTA) en España oscila entre el 51 y el 85% de los hipertensos no controlados3, 4, 5, 6. La IT está considerada como una causa principal de la falta de control de la HTA7.
En la bibliografía no se observan estudios en España que valoren la eficacia de intervenciones con el objetivo de disminuir la IT en la práctica clínica.
Nuestro objetivo fue comprobar la eficacia de diferentes intervenciones en la disminución de la IT en el tratamiento farmacológico de la HTA no controlada. Se comparó: el tratamiento habitual con la intervención educativa más programa de automedición domiciliaria (AMPA), con el uso de una tarjeta autoevaluadora del cumplimiento y el progreso de la AMPA y con una intervención mixta compuesto por tarjeta, intervención educativa y programa de la AMPA.
Material y método
Diseño
Se diseñó un ensayo controlado, aleatorizado, abierto y multicéntrico en el que se incluyó a 1.104 pacientes diagnosticados de HTA, según los criterios de la Guía Española de HTA 20058; participaron 276 investigadores de 205 centros de salud, distribuidos proporcionalmente por todas las provincias españolas, que debían incluir a 4 pacientes. Los investigadores fueron seleccionados mediante un muestreo probabilístico proporcional en función del número de médicos de atención primaria de cada provincia española. La selección de los centros de cada provincia se realizó de forma proporcional según el número de éstos. Finalmente, se seleccionó a conveniencia a 56 investigadores y 35 centros de salud para cubrir el total necesario para obtener la muestra calculada.
Tamaño muestral
Se calculó el tamaño muestral necesario9 para estudios que obtienen proporciones como resultados principales y necesitan de un análisis mediante contraste bilateral. Se consideró de valor clínico observar diferencias del 25% de cumplimiento entre ambos grupos y una prevalencia de IT estimada de un 65% en el grupo de control, con un valor de 0,01 y beta de 0,2.
Se consideró unas posibles pérdidas del 10%, resultando en cada uno de los 4 grupos una muestra de 276 individuos. La muestra final fue de 1.104. El periodo de reclutamiento fue de 12 meses (marzo de 2006 a febrero de 2007), con una duración de 6 meses para cada paciente.
Asignación aleatoria
La asignación a uno u otro grupo fue aleatoria y estratificada por edad y sexo. La aleatorización fue ciega para el investigador de campo, pues la realizó un investigador ajeno al equipo de investigación de forma centralizada y mediante una tabla de números aleatorios. La asignación se realizó antes de los 10 días de la inclusión del paciente en el estudio tras la recepción de su inclusión en la central de control del estudio (C.R.O. Medinautic Investigación S.L., Huelva). Los cuatro grupos establecidos fueron los siguientes.
Grupo control (GC)
Los pacientes recibieron la intervención que habitualmente su médico desarrolla en el manejo del hipertenso.
Grupos de intervención
Las intervenciones fueron realizadas de forma centralizada con envío al domicilio (a los 10 días de su inclusión) del paciente del material necesario para ello.
-
•
Grupo educativo (GE) y programa de automedición domiciliaria de la presión arterial (AMPA): a todos los pacientes se les aportó un monitor automático OMRON. El paciente recibió un kit que contenía el monitor para AMPA, un manual, un resumen de funcionamiento y una tarjeta de recomendaciones para medición de la PA donde anotó sus mediciones. Se les recomendó realizar un programa de AMPA que consistió en la medición de su PA 3 días a la semana (martes, jueves y sábado), debiéndose medir la PA en dos ocasiones cada vez, con intervalo de 1 min, dos veces antes del desayuno (de 8.00 a 10.00) y dos veces antes de la cena (de 20.00 a 22.00), y debían anotar los resultados en la hoja de mediciones adjuntas, que eran evaluadas en cada visita por sus médicos. Asimismo se les envió a su domicilio dos kits de información y educación al paciente de diferentes contenidos que constan de una carpeta con cuatro hojas escritas informando sobre aspectos generales de la HTA y fomentadores del cumplimiento, basados en recomendaciones de diferentes ensayos clínicos.
-
•
Grupo tarjeta (GT) y programa de AMPA: recibieron el monitor para programa de AMPA y la tarjeta de cumplimiento más una hoja explicativa. Esta tarjeta permite anotar las mediciones de PA que el paciente se mida voluntaria y espontáneamente y facilita que recuente los comprimidos; el paciente debía llevarla a la próxima cita con su médico.
-
•
Grupo tarjeta, educación y programa de AMPA (GET): en este grupo se realizaron las tres intervenciones.
Criterios de inclusión
Pacientes entre 18 y 80 años; hipertensos diagnosticados al menos 6 meses antes de iniciar el estudio; pacientes en tratamiento antihipertensivo no controlados (PA ⩾140 y/o ⩾90 mmHg, mediante medición cínica en consulta), a los que el investigador prescribió en la visita de inclusión, según su criterio clínico, un único comprimido diario para el control de su HTA; pacientes que otorgaron su consentimiento.
Criterios de exclusión
HTA secundaria; mujeres embarazadas o lactantes; pacientes cuya situación patológica pudiera interferir con el desarrollo del estudio; participantes en otros estudios.
Criterios de retirada
Incumplimiento del tratamiento farmacológico superior al 20% mensual, que desaconseje modificar el tratamiento en visita 2 o visita final ante la falta de control de la HTA; el paciente decide no continuar en el estudio o incumple con el seguimiento; el investigador consideró que la salud del paciente se ve comprometida tras su inclusión en el estudio.
Seguimiento y plan de trabajo
Se efectuaron tres visitas, la visita de inclusión y dos visitas programadas a los 3 y a los 6 meses.
Visita de inclusión: se confirmaron los criterios de inclusión y exclusión, se informó oralmente y por escrito y se obtuvo el consentimiento informado. Se realizó la historia clínica, se determinaron el peso, la talla y la PA en dos ocasiones. Se concertó nueva cita a los 3 meses.
Segunda visita: se determinaron el peso y la PA en dos ocasiones. En caso de falta de control de la HTA, los médicos modificaron o no el tratamiento farmacológico a su criterio y se prescribió hasta la visita final. Se concertó nueva cita a los 6 meses.
Visita final: la visita final tuvo lugar a los 6 meses con contenidos similares a visita 2.
Mediciones principales
La presión arterial clínica se registró mediante los esfigmomanómetros siguiendo las recomendaciones de la Guía Española de HTA8. Las medidas antropométricas (peso y talla) se tomaron con el paciente descalzo y con ropa ligera mediante un tallímetro y una báscula con precisión de 100 g.
Variables analizadas
Número total de individuos, retiradas y sus causas; edad y sexo; número de enfermedades padecidas, número de fármacos consumidos; reacciones adversas; PA medias clínicas (PAS y PAD) con sus desviaciones estándar y las diferencias obtenidas entre el inicio y final del seguimiento; se calculó el porcentaje de hipertensos no controlados en los que se produce IT por visitas mediante el cociente:
Se calculó la IT cometida por visitas; se calculó la IT total que se produce en toda la muestra de hipertensos, asumiendo que en los hipertensos controlados no se produce IT, utilizando el cociente:
Se calculó el grado de control de la HTA en la visita 2 y la visita final (hipertenso controlado: cifras de PAS y PAD medias en la última medición<140 y 90 mmHg respectivamente o<130 y/o<80 mmHg en diabéticos). Se calculó el grado de control en la visita final en dos grupos; en el grupo de pacientes no controlados en la visita 2 en función de la IT cometida por el médico; se calculó la reducción del riesgo absoluto (RRA: diferencia entre el porcentaje de incumplidores en el GI y en el GC), la reducción del riesgo relativo (RRR: RRA dividido por el porcentaje de incumplidores en el GC) y el número de pacientes que es necesario tratar (NNT) para evitar 1 incumplimiento (NNT=1/RRA).
Análisis estadístico
La comparabilidad de los grupos se valoró al inicio del estudio. Se utilizó la base de datos Paradox 3.5 y el paquete informático estadístico SPSS 11.5 para Windows. Los datos se trataron en el departamento estadístico de Medianutic Investigación S.L. introduciéndolos en la base de datos con filtros que garantizaban su consistencia y controles manuales de validación y realización del análisis estadístico. Se utilizaron las pruebas de la χ2, t de Student y McNemar para la comparación de variables cualitativas y cuantitativas para datos apareados y no apareados. Se realizó un análisis de la varianza para la comparación entre los diferentes grupos. Se consideró significativa una p<0,05. Se calcularon los intervalos de confianza (IC) del 95%.
Consideraciones éticas
El estudio fue aprobado por el Comité de Investigación del Hospital Juan Ramón Jiménez de Huelva. Se obtuvo el consentimiento informado y se siguieron las Guías de Buena Práctica Clínica.
Resultados
Fueron evaluables 921 individuos (el 83,4% de la muestra), con una media de edad de 61,9±11,6 años. Fueron 419 (45,5%) varones (edad, 60,2±11,8 años) y 502 (54,5%) mujeres (edad, 63,3±11,2 años) (p=0,005).
No concluyeron todas las visitas 183 individuos, 21 del GC, 46 del GE, 61 del GT y 55 del GET. Los motivos de retirada fueron 13 casos por efectos secundarios precoces, 63 por deseo del paciente, 17 por incumplimiento y 90 por falta de datos.
No estaba controlado en la visita 2 el 42,2% de la muestra (IC del 95%, 40,7%–43,7%; n=389) y en la visita final, el 46,9% (IC del 95%, 45,3%–48,5%; n=432).
Se realizaron 1.842 visitas, de las cuales se produjo IT en el 36,8% (IC del 95%, 31%–42,6%) de la muestra y en el 82,6% (IC del 95%, 74,8%–90,9%) de los hipertensos no controlados. La IT estuvo presente en el 35,2% de la muestra (IC del 95%, 31,4%–39,0%) y en el 83,3% (IC del 95%, 78,2%–88,4%) de los hipertensos no controlados (n=324) en la visita 2 y en el 38,4% (IC del 95%, 32,0%–44,8%) y en el 81,9% (IC del 95%, 76,9%–87,9%) respectivamente (n=354) en la visita final.
Esquema general del studio. Ensayo clínico controlado, abierto y aleatorizado en el que se estudió la eficacia de la intervención mediante un programa de automedición domiciliaria de la presión arterial añadido a documentos educacionales escritos, a una tarjeta de autovaloración del cumplimiento o añadido a ambas estrategias para la disminución de la inercia terapéutica en el tratamiento de la hipertensión.
Fueron evaluables 255 individuos del GC, 230 del GE, 215 del GT y 221 del GET (tabla 1). La IT por visitas fue del 60% (IC del 95%, 55,8%–64,2%) en el GC, el 38,4% (IC del 95%, 34%–42,8%) en el GE, el 30,2% (IC del 95%, 25,9%–34,5%) en el GT y del 14,7% (IC del 95%, 11,4%–18%) en el GET (p=0,001). Se observaron diferencias significativas en la IT aparecida en la visita 2 y la final en los diferentes grupos, con una mayor IT en el GC (tabla 2).
Tabla 1.
Análisis de diferentes variables por grupos de intervención
| GC (n=255) | GE (n=230) | GT (n=215) | GET (n=221) | p | |
|---|---|---|---|---|---|
| Edad (años) | 62,5±12,1 | 61,9±11,1 | 61,5±11,4 | 61,3±11,6 | NS |
| Sexo | |||||
| Varones | 46,3% (118) | 47% (108) | 44,2% (95) | 44,3% (98) | NS |
| Enfermedades padecidas | 2,16±1,2 | 2,47±1,2 | 2,26±1,4 | 2,15±1,2 | NS |
| Índice de Quetelet inicial | 29,02±4,5 | 29,94±4,7 | 29,49±5,2 | 29,03±4,7 | NS |
| Reacciones adversas | 2,3% (6) | 0 | 1,8% (4) | 1,3% (3) | NS |
| Número de comprimidos consumidos | 2,6±1,3 | 2,6±1,3 | 2,7±1,2 | 2,5±1,4 | NS |
GC: grupo control; GE: grupo de educación y programa de automedición domiciliaria; GET: grupo con las tres intervenciones; GT: grupo de intervención mediante tarjeta y programa de automedición domiciliaria.
Tabla 2.
Porcentaje de inercia terapéutica en la visita 2 y la visita final por grupos de intervención entre los hipertensos no controlados
| Muestra total | GC | GE | GT | GET | p |
|---|---|---|---|---|---|
| Por grupos, n | 255 | 230 | 215 | 221 | |
| Hipertensos no controlados en la visita 2 | 159 | 95 | 77 | 58 | |
| Inercia terapéutica muestra total en la visita 2, n (%) | 152 (59,6) | 84 (36,5) | 63 (29,3) | 25 (11,31) | 0,01 |
| Inercia terapéutica hipertensos no controlados hipertensos en la visita 2, n (%) | 152 (95,6) | 84 (88,4) | 63 (81,8) | 25 (43,1) | 0,01 |
| Hipertensos no controlados en la visita final, n | 165 | 104 | 86 | 77 | |
| Inercia terapéutica muestra total en la visita final, n (%) | 154 (60,4) | 93 (40,4) | 67 (31,1) | 40 (18) | 0,01 |
| Inercia terapéutica hipertensos no controlados visita final, n (%) | 154 (93,3) | 93 (89,4) | 67 (77,9) | 40 (51,9) | 0,01 |
GC: grupo control; GE: grupo de educación y programa de automedición domiciliaria; GET: grupo con las tres intervenciones; GT: grupo de intervención mediante tarjeta y programa de automedición domiciliaria.
Las PA medias se presentan en la tabla 3. Los pacientes controlados al final del estudio fueron el 35,3% (IC del 95%, 34,2%–36,3%) en el GC, el 54,7% (IC del 95%, 52,9%–56,5%) en el GE, el 60,2% (IC del 95%, 58,1%–62,3%) en el GT y el 65,1% (IC del 95%, 62,9%–67,3%) en el GET, con diferencias significativas entre los diferentes grupos y el GC (p<0,01) en la visita 2 y la final (tabla 4).
Tabla 3.
Valores medios de presión arterial sistólica (PAS) y diastólica (PAD) y sus descensos medios entre el inicio y el final, comparando por grupos (mmHg)
| GC | GE | GT | GET | p* | |
|---|---|---|---|---|---|
| Pacientes, n | 255 | 230 | 215 | 221 | |
| PAS inicial | 153,17±12 | 152,9±13,8 | 152,9±14,6 | 152,5±14,1 | NS |
| PAS visita 2 | 140,14±11,6 | 140,19±11,7 | 140,8±11,1 | 138,2±10,3 | NS |
| PAS final | 136,67±9,4 | 136,5±9,8 | 136±10,2 | 133,6±8,4 | 0,01 |
| PAD inicial | 91,01±7,9 | 89,7±9,8 | 90,9±8,8 | 90,4±8,4 | NS |
| PAD visita 2 | 83,19±8,6 | 81,99±9,4 | 83,2±7,3 | 82,9±7,5 | NS |
| PAD final | 81,49±7,4 | 80,7±7,9 | 80,2±6,9 | 79,2±6,5 | NS |
| Descenso, media (p) | |||||
| PAS inicial-final | 16,5±14,1 (0,001) | 16,4±14,2 (0,001) | 16,9±13,3 (0,001) | 18,9±14,7 (0,001) | NS |
| PAD inicial-final | 9,52±8 (0,001) | 9±9,4 (0,001) | 10,7±9,4 (0,001) | 11,2±9 (0,001) | NS |
GC: grupo control; GE: grupo de educación y programa de automedición domiciliaria; GET: grupo con las tres intervenciones; GT: grupo de intervención mediante tarjeta y programa de automedición domiciliaria.
Resultados expresados en medias±desviación estándar.
Diferencias estadísticas en los descensos entre grupos.
Tabla 4.
Grado de control de la HTA por grupos al final del estudio
| GC | GE | GT | GET | p | |
|---|---|---|---|---|---|
| Pacientes, n | 255 | 230 | 215 | 221 | |
| Visita 2 | 96 (37,6%) | 135 (58,7%) | 138 (64,2%) | 163 (73,9%) | 0,003 |
| Visita final | 90 (35,3%) | 126 (54,7%) | 129 (60%) | 144 (65,1%) | 0,003 |
GC: grupo control; GE: grupo de educación y programa de automedición domiciliaria; GET: grupo con las tres intervenciones; GT: grupo de intervención mediante tarjeta y programa de automedición domiciliaria.
La RRA fue del 21,6, el 29,8 y el 45,3%, la RRR fue del 36, el 49,6 y el 75,5% y los NNT fueron 4,6, 3,3 y 2,2 para los grupos GE, GT y GET respectivamente.
En la tabla 5 se presentan las PA medias por visitas de los pacientes no controlados en la visita 2, clasificados según se cometiera IT o no. Los pacientes controlados fueron el 52,3% (IC del 95%, 46,3%–58,3%) (n=34) en el grupo sin IT y el 37,0% (IC del 95%, 31,8%–42,3%) (n=120) en el grupo con IT.
Tabla 5.
Presiones arteriales medias y sus descensos medios entre la visita 2 y la final en los pacientes no controlados en la visita 2 y clasificados en función de la inercia terapéutica
| Sin inercia | Con inercia | p | |||
|---|---|---|---|---|---|
| n=65 | n=324 | ||||
| PAS visita inicial | 152,9±13 | 152,8±12,9 | NS | ||
| PAS visita 2 | 149,4±9,8 | 146,2±8,9 | 0,02 | ||
| PAS final | 139,1±9,4 | 140,1±8,8 | NS | ||
| PAD visita inicial | 91,2±8,3 | 90,7±8,6 | NS | ||
| PAD visita 2 | 87,8±7,8 | 84,8±7,3 | 0,01 | ||
| PAD final | 81,5±6,9 | 82,1±7,6 | NS | ||
| Descenso medio |
Descenso medio |
||||
| MmHg | p | mmHg | p | P* | |
| PAS visita 2-final | 10,3±10,4 | 0,001 | 6±9,5 | 0,001 | < 0,01 |
| PAD visita 2-final | 6,3±7,8 | 0,001 | 2,7±5,7 | 0,001 | < 0,05 |
fP: diferencias estadísticas en las medias de PAS, PAD y PP entre la visita 2 y la final, entre grupos; p: diferencias estadísticas en los descensos de cada grupo; P*: diferencias estadísticas en los descensos entre grupos.
Resultados expresados en media±desviación estándar.
La IT (tabla 6) se asoció a menores PAS y PAD, obesidad, menor número de enfermedades padecidas y mayor número de comprimidos prescritos.
Tabla 6.
Análisis de las variables que podrían influir en la decisión de no añadir fármacos en la visita 2
| Sin inercia | Con inercia | p | |
|---|---|---|---|
| n=65 | n=324 | ||
| Edad (años) | 62,7±11 | 62,4±11,6 | NS |
| Sexo | V: 33 (18,1%) | V: 149 (81,9%) | NS |
| M: 32 (15,5%) | M: 175 (84,5%) | ||
| Número enfermedades | 2,9±1,3 | 2,2±1,3 | 0,001 |
| Número de comprimidos consumidos | 2,1±1,3 | 2,9±1,2 | 0,01 |
| índice Quetelet inicial | 30,1±4,7 | 29,6±4,5 | NS |
| Obesidad | Sí: 35 (25,4%) | Sí: 103 (74,6%) | 0,001 |
| No: 28 (11,4%) | No: 217 (88,6%) | ||
| Antecedente de HTA | Sí: 2 (11,1%) | Sí: 16 (88,9%) | NS |
| No: 63 (17%) | No: 308 (83%) | ||
| Diabetes | Sí: 19 (21,6%) | Sí: 69 (78,4%) | NS |
| No: 46 (15,3%) | No: 255 (84,7%) | ||
| Dislipemia | Sí: 29 (19,5%) | Sí: 120 (80,5%) | NS |
| No: 36 (15%) | No: 204 (85%) | ||
| Fumador | Sí: 8 (15,1%) | Sí: 45 (84,9%) | NS |
| No: 57 (17%) | No: 279 (83%) | ||
| PAS en la visita 2 | 149,4±9,8 | 146,2±9 | 0,01 |
| PAD en la visita 2 | 87,8±7,8 | 84,8±7,3 | 0,01 |
| Número de reacciones adversas | 2,4±1,1 | 2,3±1,1 | NS |
Discusión
En este estudio se ha observado que la IT se ha producido en el 36,8% de las visitas realizadas al total de la muestra de hipertensos y en el 82,6% de los hipertensos no controlados, observándose en el 35,2 y el 38,4% de la muestra y el 83,3 y el 81,9% de los hipertensos no controlados en la visita 2 y la visita final respectivamente.
La IT ha sido menor en todos los grupos de intervención respecto al GC, lo que demuestra la eficacia de las intervenciones estudiadas en la disminución de la IT en el tratamiento antihipertensivo. La intervención mixta con las tres intervenciones añade un porcentaje en la disminución de la IT.
Estudios transversales realizados en España han observado un porcentaje de IT del 51% en el estudio CLUE3, el 72,2% en el estudio PRESCAP 20024, en el 84,6% en el estudio Controlpres 20035 y en el 55,1% en el estudio Controlproject6. Esta heterogeneidad probablemente se deba a una menor IT observada en estudios realizados en pacientes tratados por especialistas (Estudio Clue) respecto a tratados en atención primaria (Prescap 2002 y Controlpres 2003) y a una disminución de la IT en los últimos años (Controlproject). Un estudio retrospectivo español presentó una IT en el 70,8% de las visitas realizadas10, y fuera de España, en un estudio retrospectivo realizado en Estados Unidos fue del 87%11, resultados muy similares a los nuestros, donde la metodología del estudio ha favorecido que fuera muy similar a la práctica habitual del médico, con decisiones propias y un seguimiento cada 3 meses. En el estudio CUMAMPA7, un estudio prospectivo con un mayor seguimiento, la IT observada fue del 34,43% de los hipertensos no controlados, inferior a nuestros hallazgos.
En la bibliografía no se han observado estudios que analicen estrategias eficaces con el objetivo de disminuir la IT en el tratamiento de la HTA en España. Se han identificado numerosas causas de la IT2, 3, 4, 5, 6, 7, y se debe actuar sobre ellas. De forma espontánea, la mayoría de las actuaciones van dirigidas directamente a intervenir sobre el médico12, como la formación continuada, la creación de protocolos de actuación y consensos nacionales e internacionales, el intento de mejora en las estructuras sanitarias, etc., pero estas intervenciones mejoran discretamente la IT. Es posible que una intervención dirigida al paciente pudiera obtener mejores resultados. Las intervenciones estudiadas proporcionarían mejor educación sanitaria a los hipertensos, que conocerían sus cifras objetivos de control y sus verdaderas cifras domiciliarias. Nuestra opinión es que estas intervenciones aportan al médico como valor añadido a la consulta habitual un número elevado de medidas de la PA, en el que basar irremediablemente sus actitudes diagnósticas y terapéuticas; con ello no se atreverá a esperar más tiempo en su decisión y además tendría un efecto de presión sobreañadida del paciente al indicarles que sus cifras de PA no están controladas. Estos dos efectos son la clave de los buenos resultados obtenidos. El programa de AMPA ha demostrado que es una medida eficaz para mejorar el cumplimiento13 y el grado de control de la HTA14, 15, 16. Este programa se plantea como algo programado y estructurado y que se explica por escrito al paciente, y se ha demostrado la capacidad de los pacientes para su realización13.
La relevancia clínica observada mediante las tres intervenciones ha sido importante, al obtenerse NNT de 4,6, 3,3 y 2,2 para los grupos de intervención GE, GT y GET respectivamente. Por consiguiente, el esfuerzo necesario para evitar 1 caso de IT con las intervenciones estudiadas es pequeño, puesto que se evita 1 caso de IT cada 2,2 pacientes tratados con la intervención mixta, por ejemplo.
Se investigó si la IT influía en las cifras de PA y en el control de la HTA. Se dividió a los hipertensos no controlados en la vista 2 en función de si los médicos cometían IT o no en dicha visita y se evaluó cómo eran las PA y el control de la HTA 3 meses más tarde tras modificar o no el tratamiento farmacológico. Los pacientes sin IT presentaron un mayor descenso medio de las cifras de PA y un mayor porcentaje de control de la HTA, del 52,3% en el grupo sin IT y el 37,03% en el grupo con IT. En el estudio CUMAMPA7 el control fue del 75,5% en el grupo sin IT y el 49,9% en el grupo con IT. Por consiguiente, en este estudio la IT explica el 15,27% de la falta de control de la HTA, comparado con el 25,6% del estudio CUMAMPA7.
Las PA medias y sus descensos medios fueron similares en los diferentes grupos, excepto para la PAS final en el GET, con menores cifras. Sin embargo, se observaron diferencias en el control de la HTA. Fue del 35,3% en el GC, el 54,7% en el GE, el 60,2% en el GT y el 65,1% en el GET, con diferencias significativas entre los diferentes grupos y el GC (p<0,01) en la visita 2 y la final. Esto indica que, parejo a la menor IT observada con la intervención, se obtiene un mejor control de la HTA y que la intervención mixta añade mayores beneficios en la disminución de la IT y en el control de la HTA.
Al analizar las posibles variables dependientes del paciente asociadas a la IT, se observó su asociación a menores PAS y PAD en la visita en la que se toma la decisión, la obesidad, un menor número de enfermedades padecidas y un mayor número de comprimidos prescritos.
El estudio podría representar a la generalidad de los hipertensos atendidos en atención primaria, ya que se ha obtenido una importante muestra, mediante muestreo consecutivo, con un relevante número de investigadores de diferentes zonas básicas de salud y distribuidos por todas las provincias españolas, con distribución aleatoria de los hipertensos a los grupos y ciega inicialmente para los investigadores.
Como utilidad práctica de los resultados, hay que considerar la relevancia clínica de esta intervención, ya que los NNT son pequeños y se obtiene un significativamente mejor control de la HTA. En la práctica habitual tendría fácil aplicación y un coste soportable, ya que el 50% de los hipertensos tienen en su domicilio un monitor para AMPA17 o puede recomendárseles su adquisición, el coste de una tarjeta es aproximadamente de 0,05 euros y los documentos educacionales pueden ser asumidos por cualquier centro sanitario. Nuestra labor está en recomendar el programa de AMPA a los hipertensos que lo posean y a los no controlados13. A esta intervención hay que añadir el uso de educación sanitaria escrita, proporcionándoles los documentos de forma regular y el uso de la tarjeta recomendándoles que anoten sus mediciones de PA cada mes y que se midan el cumplimiento al menos dos veces al año18.
Como posibles sesgos, las intervenciones analizadas son eficaces en la mejora del cumplimiento13, 14, 15, 16, 17, 18 y han podido influir en un mejor control de la HTA que la práctica habitual, lo que puede influir en la obtención de una menor IT en la muestra total, aunque afecte a los diferentes grupos de forma similar y el posible y conocido efecto Hatworne que afecta a la mayoría de los ensayos clínicos. Asimismo, se ha utilizado una fórmula para el cálculo de la IT basada en la bibliografía, pero con escasas evidencias de que su medición represente a la IT5, 6, 7, 11, 12.
Como línea futura de investigación, se recomiendan estudios que valoren independientemente cada estrategia estudiada.
Lo conocido sobre el tema
-
•
La inercia terapéutica y el incumplimiento del tratamiento farmacológico son las dos causas principales de la falta de control de la hipertensión arterial.
-
•
La magnitud de la inercia terapéutica observada en el tratamiento de la hipertensión arterial en España en estudios transversales oscila entre el 51 y el 85% de los hipertensos no controlados.
-
•
No existen en España estudios que evalúen estrategias con el objetivo de disminuir la inercia terapéutica. Los estudios observados fuera de España intervienen sobre los profesionales sanitarios y en otras enfermedades.
Qué aporta este estudio
La inercia terapéutica ha sido muy elevada. Se produjo en el 36,8% de la muestra y el 82,58% de los hipertensos no controlados.
-
•
El 42,6% de los pacientes del grupo de control (similar a la práctica clínica) son incumplidores y dejan de tomar más de 6 comprimidos en cada uno de los 6 meses del estudio.
-
•
La intervención mediante un programa de automedición domiciliaria de la presión arterial añadido a documentos educacionales escritos, una tarjeta de autovaloración del cumplimiento mediante recuento de comprimidos o añadido a ambas estrategias disminuye la inercia terapéutica respecto al grupo control.
-
•
La magnitud de la relevancia clínica de las intervenciones estudiadas fue importante, al observarse que es necesario tratar a 4,6, 3,3 y 2,2 pacientes para evitar 1 caso de inercia terapéutica.
Financiación
El estudio fue promovido y financiado por la Asociación Grupo Médico Onuba. Esta Asociación obtuvo la colaboración de la Fundación Beturia del Hospital Juan Ramón Jiménez de Huelva, la Sociedad Andaluza de Hipertensión y Riesgo Vascular, Laboratorios LACER, la Sociedad Española de Hipertensión e Imprenta Gráficas Doñana.
Agradecimientos
Damos las gracias por el trabajo realizado a los investigadores del estudio y a los demás miembros del Grupo de Cumplimiento de la SEH-LELHA.
Bibliografía
- 1.Phillips L.S., Branch W.T., Cook C.B., Doyle J.P., El-Kebbi I.M., Gallina D.L. Clinical inertia. Ann Intern Med. 2001;135:825–834. doi: 10.7326/0003-4819-135-9-200111060-00012. [DOI] [PubMed] [Google Scholar]
- 2.De la Figuera Von Wichmann M. Sanidad; Madrid: 2008. Inercia terapéutica. p. 1–40. [Google Scholar]
- 3.Banegas J.R., Segura J., Ruilope L.M., Luque M., García-Robles R., Campo C. Blood pressure control and physician management of hypertension in hospital hypertension units in Spain. Hypertension. 2004;43:1338–1344. doi: 10.1161/01.HYP.0000127424.59774.84. [DOI] [PubMed] [Google Scholar]
- 4.Alonso Moreno F.J., Divison Garrote J.A., Llisterri Caro J.L., Rodríguez Roca G.C., Lou Arnal S., Banegas J.R. Conducta del médico de atención primaria ante el mal control de la presión arterial. Aten Primaria. 2005;36:204–210. doi: 10.1157/13078617. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Coca A. Evolución del control de la hipertensión arterial en Atención Primaria en España. Resultados del estudio Controlpres 2003. Hipertensión. 2005;22:5–14. [Google Scholar]
- 6.Márquez-Contreras E., Coca A., De la Figuera M., Divisón J.A., Llisterri J.L., Sobrino J. Perfil de riesgo cardiovascular de los pacientes hipertensos no controlados en Atención Primaria. Estudio Control-Project. Med Clin (Barc) 2007;128:86–91. doi: 10.1016/s0025-7753(07)72498-3. [DOI] [PubMed] [Google Scholar]
- 7.Márquez Contreras E., Martín de Pablos J.L., Gil Guillén V., Martell Claros N., Motero Carrasco J., Casado Martínez J.J. La inercia clínica profesional y el incumplimiento farmacológico. ¿Cómo influyen en el control de la HTA? Estudio CUMAMPA. Hipertensión. 2008;25:187–193. [Google Scholar]
- 8.Guía Española de Hipertensión 2005. Hipertensión. 2005;22 Supl 2. Disponible en: http://www.seh-lelha.org/guiahta05.htm.
- 9.Gil Guillén VF, Orozco Beltrán D, Quirce Andrés F, Merino Sánchez J. Aplicación práctica de la estadística. En: II Departamento de Medicina y Psiquiatría. Universidad de Alicante. Tratado de epidemiología clínica. Madrid: Cyma Dupont-Pharma; 1995. p. 101–58.
- 10.Llisterri J.L., Alonso F.J., Sánchez T., Coca A., Divisón J.A., González O. Asociación entre inercia terapéutica en hipertensión arterial y características del médico. Hipertensión. 2007;24(Supl 2):115. [Google Scholar]
- 11.Okonofua E.C., Simpson K.N., Jesri A., Rehman S.U., Durkalski V.L., Egan B.M. Therapeutic inertia is an impediment to achieving the Healthy People 2010. Blood pressure control goals. Hypertension. 2006;47:345–351. doi: 10.1161/01.HYP.0000200702.76436.4b. [DOI] [PubMed] [Google Scholar]
- 12.Ziemer D.C., Doyle J.P., Barnes C.S., Branch W.T., Jr, Cook C.B., El-Kebbi I.M. An intervention to overcome clinical inertia and improve diabetes mellitus control in a primary care setting: improving Primary Care of African Americans with Diabetes (IPCAAD) 8. Arch Intern Med. 2006;166:1671–1672. doi: 10.1001/archinte.166.5.507. [DOI] [PubMed] [Google Scholar]
- 13.Márquez-Contreras E., Martell-Claros N., Gil-Guillén V., De la Figuera-Von Wichmann M., Casado-Martínez J.J., Martin de Pablos J.L. Efficacy of a home blood pressure monitoring programme on therapeutic compliance in hypertension: the EAPACUM-HTA study. J Hypertens. 2006;24:169–175. doi: 10.1097/01.hjh.0000198023.53859.a2. [DOI] [PubMed] [Google Scholar]
- 14.Zarnke K., Feagan B., Mahon L., Feldman R. A randomized study comparing a patient-direct hypertension management strategy with usual office-based care. Am J Hypertens. 1997;10:58–67. doi: 10.1016/s0895-7061(96)00305-6. [DOI] [PubMed] [Google Scholar]
- 15.Halme L., Vesalainen R., Kaaja M., Kantola I. Self-monitoring of blood pressure promotes achievement of blood pressure target in primary health care. Am J Hypertens. 2005;18:1415–1420. doi: 10.1016/j.amjhyper.2005.05.017. [DOI] [PubMed] [Google Scholar]
- 16.Staessen J.A., Den Hond E., Celis H., Fagard R., Keary L., Vandenhoven G. Antihypertensive treatment, based on blood pressure measurement at home or in the physician's office: a randomized controlled trial. JAMA. 2004;291:955–964. doi: 10.1001/jama.291.8.955. [DOI] [PubMed] [Google Scholar]
- 17.Soghikian K., Casper S.M., Fireman B.H., Hunkeler E.M., Hurley L.B., Tekawa I.S. Home blood pressure monitoring. Effect on use of medical services and medical care costs. Med Care. 1992;30:855–865. [PubMed] [Google Scholar]
- 18.Márquez Contreras E., Martín de Pablos J.L., Casado Martínez J.J., Contreras Rodríguez R., Segovia Brome R., García León M. Eficacia de diferentes estrategias para disminuir el incumplimiento terapéutico en el hipertenso no controlado. Estudio EFEDIS. Hipertensión. 2007;24(Supl 2):115. [Google Scholar]