La calidad de vida relacionada con la salud (CVRS) es la variable de resultado de salud percibida que ha recibido mayor interés y atención las últimas décadas. No obstante, el desarrollo que ha experimentado su análisis e investigación (fig. 1) no ha ido parejo a su implementación en la práctica clínica diaria. La paradoja es que contamos con instrumentos cada vez más refinados y con más información acerca del significado de sus resultados que los proporcionados por algunas mediciones de variables biológicas, pero con escasa utilización en las consultas.
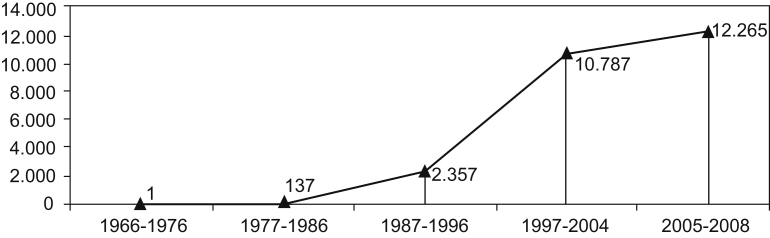
Figura 1.
Número de referencias en PubMed con los términos «Quality of Life» AND «Questionnaire» desde 1966 hasta septiembre de 2008. (Adaptado de Emery et al. Health Qual Life Outcomes. 2005;3:12.)
Desde hace tiempo, se conocen algunos datos relativos a la CVRS que resultan curiosos, como por ejemplo su relación independiente con la mortalidad1, 2 y la limitación funcional3, así como su capacidad para predecir la utilización de recursos sanitarios de manera independiente de otras variables4, 5. Otro aspecto importante es la escasa correlación que alcanza este tipo de medidas con otras variables biomédicas o fisiopatológicas de enfermedad, lo que indica más una complementariedad que un solapamiento y, por lo tanto, ofrece una visión más integral del objetivo que se pretende valorar6. También el aumento en la esperanza de vida de la población hace necesario medir más la calidad que la cantidad de vida, en especial para monitorizar el estado de salud de la población7. Y, asimismo, en enfermedades con escasa supervivencia, la calidad de vida se convierte en un objetivo terapéutico en sí misma8.
¿Cómo se puede definir la CVRS?
Se han desarrollado numerosos estudios aplicados y poco trabajo analítico y esto ha impedido el desarrollo de un armazón teórico muy consistente9. La definición de CVRS se centra en evaluar la influencia subjetiva del estado de salud, los cuidados sanitarios y las actividades de prevención y promoción de la salud en la capacidad individual de lograr y mantener un nivel de funcionamiento que permita conseguir unos objetivos vitales y se refleje en un bienestar general. Las dimensiones fundamentales son: el funcionamiento físico, psicológico-cognitivo y social. Hay tres aspectos fundamentales incorporados en esta definición:
-
1.
La CVRS se centra en la evaluación subjetiva.
-
2.
El contexto de la evaluación está limitado a la influencia del estado de salud, los cuidados sanitarios y las actividades de prevención y promoción de la salud.
-
3.
Son tres las dimensiones fundamentales de funcionamiento: física, psicológica-cognoscitiva y social: los aspectos físicos incluyen el deterioro de funciones, los síntomas y el dolor causados por la enfermedad misma y/o por su tratamiento; los aspectos psicológicos cubren una amplia gama de estados emocionales distintos (como depresión, ansiedad y felicidad) y funciones intelectuales y cognoscitivas (como la memoria, la atención y la alerta); los aspectos sociales, haciendo hincapié en el aislamiento y en la autoestima, asociados al rol social de las enfermedades crónicas34.
¿Para qué sirve medir la CVRS?
Los beneficios potenciales de la medición de la CVRS son múltiples y variados, si bien se está empezando a valorar su implementación y los datos hasta el momento no son del todo claros y concluyentes10, 11, 12. No cabe duda de que muchos profesionales han valorado siempre implícitamente la CVRS en la consulta diaria. Una historia clínica adecuada puede conseguir objetivos similares, pero parece claro que una evaluación estandarizada incrementa la atención de los clínicos sobre las preocupaciones de los pacientes, que frecuentemente se pasa por alto13. Un estudio observacional realizado en consultas de atención primaria y en hospitales, encontró que los médicos subestimaban o no detectaban el 66% de las limitaciones funcionales referidas por los pacientes14.
La valoración del funcionamiento del paciente y su bienestar en las dimensiones física, psicológica y social de salud, puede ser útil para mejorar la comunicación entre el paciente y su médico, facilitar la toma de decisiones compartidas, identificar y priorizar problemas, monitorizar el impacto de la enfermedad y el tratamiento y, en definitiva, para mejorar la calidad de la atención sanitaria15, 16, 17. Diversas revisiones recientes han puesto en tela de juicio alguna de estas posibilidades18, 19, de tal forma que no se ha podido demostrar que la información acerca de la CVRS modifique los tratamientos o consiga algún cambio en la salud percibida20. No obstante, algunos autores21 también critican la metodología utilizada por estas revisiones. Argumentan que todas se han centrado más en estudiar qué resultados se han obtenido que en comprobar cómo se han obtenido los resultados y proponen algunas medidas que podrían conseguir que los datos de CVRS tuvieran influencia en el proceso clínico de toma de decisiones: utilizar instrumentos centrados en el paciente, en un formato que estuviera integrado en la información clínica, que estuvieran disponibles en el momento de la toma de decisiones y para todos los sanitarios involucrados en el cuidado de los pacientes.
Barreras para su implementación en la práctica clínica
Los instrumentos de medición de la CVRS deben poseer cualidades psicométricas como validez, fiabilidad y sensibilidad a los cambios (fig. 2), pero además deben ser sencillos, fáciles de cumplimentar e interpretar y capaces de proporcionar datos de utilidad clínica19. La mayoría de los instrumentos se desarrollaron para ser utilizados en investigación, donde las restricciones de tiempo y dinero son diferentes que en la práctica clínica. Las limitaciones de tiempo en la consulta son una de las principales barreras referidas por los médicos a la hora de utilizar los cuestionarios22. Sin embargo, existen varias opciones para superar este problema. Una de ellas es cumplimentar los cuestionarios en la sala de espera, sin restar tiempo a la consulta, y otra opción consiste en que los pacientes lo puedan responder en sus casas, sin ningún tipo de influencia ni posible sesgo. Para ello es fundamental que el cuestionario sea muy sencillo y comprensible23. Quizá la mejor de todas es que la información se recopile dentro del proceso normal de recogida de datos de la consulta y que se pueda obtener los resultados de forma inmediata. En este caso, las nuevas tecnologías, como los ordenadores con pantalla táctil, ofrecen una posibilidad inmejorable24, 25.
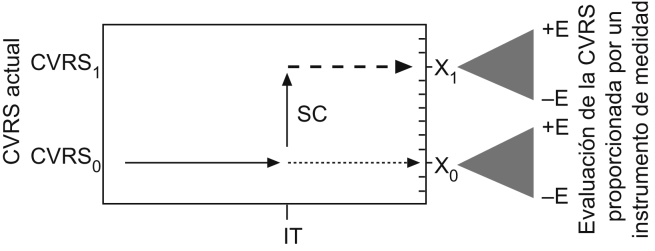
Figura 2.
Características esenciales de los instrumentos de medida de la CVRS. Si el instrumento de medida es válido, X0 debe reflejar la CVRS actual del sujeto, es decir, CVRS0. La escala de medida debe tener un pequeño error aleatorio (+E, −E) en observaciones repetidas, de la misma forma que cualquier otra variable. Se aplica una intervención terapéutica (IT) de reconocida eficacia; el instrumento debe ser sensible a los cambios (SC), es decir, que debe haber un cambio en la CVRS del sujeto. El cuestionario debe ser capaz de tener una buena capacidad de discriminación y reflejar cambios verdaderos o diferencias reales. (Adaptado de Testa et al. N Engl J Med. 1996;13:835–40.)
Existen otros tipo de impedimentos para la utilización de estos cuestionarios en la práctica clínica, y es el escepticismo de los profesionales en torno a la validez y la importancia de este tipo de medidas26. Existen muchos instrumentos y poca información disponible que ayude al profesional a la hora de seleccionar uno de ellos para un objetivo dado. La interpretación de las puntuaciones es compleja en muchos casos y en un entorno de sobrecarga asistencial parece casi heroico intentar realizar este tipo de evaluaciones. Para los médicos británicos, el tiempo es la principal barrera para su implementación en la consulta, seguido de la falta de sensibilización sobre el tema y las dudas sobre la efectividad de los datos22, y creen que, para conseguir que la información relativa a la CVRS sea más accesible y relevante para la práctica clínica diaria, los elementos prioritarios son la formación, el acceso a publicaciones, revistas y cuestionarios, la simplificación de las escalas, la tecnología y disponer de mayor tiempo con los pacientes. En nuestro país, existen las mismas limitaciones, si bien en los últimos años se ha avanzado en el desarrollo de grupos específicos de trabajo en investigación de resultados en salud (públicos y privados) y en una mayor sensibilización de muchos profesionales hacia este tipo de medidas27.
Instrumentos de medida de la CVRS
El médico de familia trata a pacientes con diferentes condiciones y enfermedades, por lo que los instrumentos genéricos son de elección. Estos cuestionarios contienen un amplio abanico de dimensiones de CVRS, y han sido diseñados para ser aplicados a una gran variedad de poblaciones. Permiten hacer comparaciones del estado de salud entre pacientes con diferentes afecciones y pueden utilizarse en casi todos los grupos de pacientes y la población general. También pueden aplicarse cuando no existe un instrumento específico en una enfermedad determinada, para disponer de una idea inicial del impacto de esa afección en la CVRS. Dado que su contenido en dimensiones es genérico, pueden no ser suficientemente sensibles a cambios clínicos significativos en dimensiones que sí estarían incluidas en los instrumentos específicos. Ejemplos conocidos de los instrumentos genéricos son el EuroQol, el SF-36 y el SF-12, el Perfil de Consecuencias de la Enfermedad (Sickness Impact Profile [SIP]), el Perfil de Salud de Nottingham (Nottingham Health Profile [NHP]) y las viñetas COOP/WONCA28. Aunque todos pueden utilizarse, el único que ha sido diseñado explícitamente para ser utilizado en atención primaria es las viñetas COOP/WONCA29 (fig. 3).
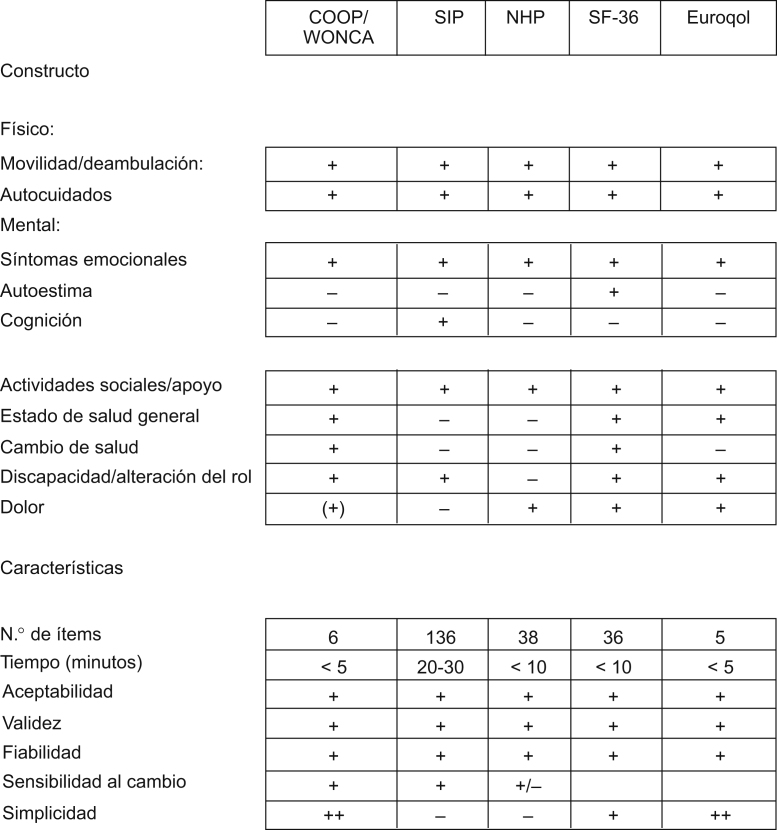
Figura 3.
Comparación de cinco instrumentos genéricos de medición de la CVRS. COOP/WONCA: Darmouth COOP Functional Status Assessment Charts/WONCA; EuroQol: EuroQol 5D; NHP: Nottingham Health Profile; SF-36: the MOS 36-Item Short Form Health Survey; SIP: Sickness Impact Profile.
Los instrumentos específicos incluyen dimensiones que son más familiares para los clínicos y los pacientes. Pueden ser específicos para una afección como la osteoporosis, para un determinado problema de salud como el dolor o para una determinada población como los niños. Las ventajas son que el contenido se adecua más a los problemas de los pacientes y que son generalmente más sensibles a cambios clínicamente significativos. Su inconveniente principal es que difícilmente se pueden aplicar a la población general, por lo que no se puede obtener valores de referencia, y no permiten hacer comparaciones entre diferentes afecciones. Existen numerosos instrumentos específicos para muchas afecciones como el sida, la artritis reumatoide, el cáncer o el asma, que se han publicado en recientes revisiones que proveen información descriptiva de estas escalas30.
Algunos cuestionarios genéricos se han desarrollado especialmente para facilitar la tarea de valoración del estado de salud, como el Health Utility Index (HUI), Quality of Well Being Scale (QWB) o el EuroQol (EQ-5D). La diferencia entre este tipo de medidas (basadas en las preferencias) y las medidas genéricas de CVRS es que las primeras han sido diseñadas para generar un número limitado de estados de salud estandarizados, a los cuales se puede asignar un valor utilizando las técnicas específicas de valoración de los estados de salud. El EQ-5D, por ejemplo, que es un instrumento relativamente sencillo con cinco dimensiones y tres niveles de gravedad en cada dimensión, contiene 243 estados de salud, desde el estado de salud perfecta a la muerte31.
Ventajas y limitaciones de los instrumentos de medida de la CVRS
La mayoría de los instrumentos de CVRS están diseñados con un grupo predeterminado de dimensiones. Una excepción a esta pauta es el SEIQoL (Schedule for the evaluation of individual quality of life)32, 33, en la cual los individuos seleccionan por medio de un cuestionario semiestructurado las dimensiones de CVRS que consideran fundamentales. El paciente también estima la importancia relativa de cada dimensión, así como la puntuación que otorga al impacto que tiene su estado de salud en esa dimensión analizada. Otro instrumento relacionado conceptualmente es el Patient Generated Index (PGI)34, que pide a los pacientes que enumeren cinco dimensiones afectadas por su estado de salud, después que valoren en qué medida su enfermedad impacta en cada una de las dimensiones y por último se valora el peso relativo de cada dominio. Ambos tipos de medidas están basadas en la idea de que para mejorar la CVRS es necesario disminuir la distancia entre las expectativas y la realidad, idea ya apuntada por Calman35 y que permite comprender y valorar el problema del cambio de respuesta («response shift»)36. Según este fenómeno, la realidad vivida por un sujeto siempre influye en sus expectativas y los mecanismos por los que un individuo evalúa o cuantifica su CVRS cambian en respuesta a múltiples factores37 (fig. 4).
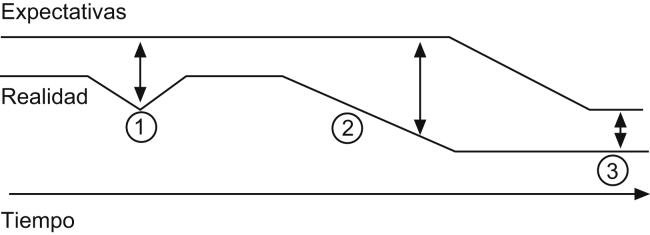
Figura 4.
La calidad de vida es el resultado de la diferencia entre las expectativas y la realidad de la experiencia. Este modelo explica cómo se va modificando la CVRS en un sujeto con el paso del tiempo. En el tiempo 1 hay un paciente que sufre un episodio agudo y se recupera completamente. Su CVRS es la misma que al inicio. En el tiempo 2, el sujeto sufre un episodio crónico, la diferencia entre las expectativas y la realidad se agranda y, por lo tanto, sufre un deterioro de su CVRS. En el tiempo 3, el sujeto ha «reajustado» sus expectativas y la diferencia entre éstas y la realidad es la misma que al inicio y su CVRS no se modifica. (Adaptado de Carr et al. BMJ. 2001;322:1240–3.)
Otros problemas descritos con la utilización de los instrumentos de CVRS en la práctica clínica diaria y relacionados con su desarrollo sobre la base de la teoría clásica de ítems se refieren a las dificultades de separar las propiedades del cuestionario de las características de los sujetos a los que se aplican38, la frecuencia de los efectos techo y suelo y las dificultades en cumplimentar cuestionarios con numerosos ítems39.
Muchos de los esfuerzos actuales se centran en conseguir versiones más cortas de los instrumentos actuales. Una de las aproximaciones más populares actualmente para la validación y la reducción de cuestionarios ya construidos es la teoría de respuesta al ítem (TRI) y más concretamente el análisis de Rasch40, 41. Es, sin duda, el modelo más conocido de TRI, en gran parte por la sencillez emanada de su lógica: la respuesta a un ítem sólo depende de la competencia del sujeto y de la dificultad del ítem42. Los elementos que contempla el modelo de Rasch son el índice de dificultad del ítem y la habilidad (competencia) del sujeto, los cuales relaciona a través de una función logística. El índice de dificultad de los ítems y la competencia del sujeto se estiman mediante varios procedimientos estadísticos que se controlan entre sí a fin de depurar los valores que habrán de obtenerse43. Al igual que en el caso de la teoría clásica de los tests, se deben cumplir aquí dos supuestos básicos de la teoría psicométrica44. El primero se denomina supuesto de unidimensionalidad, y establece que el test debe medir fundamentalmente un solo constructo subyacente. El grado de cumplimiento de este supuesto se puede explorar por medio de la aplicación del análisis factorial. El segundo supuesto se llama independencia local y establece que la probabilidad de respuesta correcta en un ítem no está afectada por la forma en que se ha respondido a los otros. Esto se cumple usualmente si los ítems no están «encadenados» entre sí. Este supuesto también implica la independencia entre las respuestas de los sujetos entre sí, es decir, que no debe haber influencia de lo contestado por una persona sobre lo contestado por otra.
Conclusiones y retos de futuro
Una buena base conceptual de la CVRS para comenzar a trabajar es la que se centra en la evaluación subjetiva acerca de la influencia del estado de salud, los cuidados sanitarios y las actividades de prevención y promoción de la salud en tres dimensiones básicas de funcionamiento: física, psicológica y social.
Es necesario ser cuidadoso en la elección y administración de los instrumentos según el propósito. Sólo si previamente se ha definido qué se entiende por CVRS, con qué propósito se quiere evaluar esta variable y cuáles son los resultados que se espera encontrar sobre la base de otros estudios realizados en condiciones similares, podrán interpretarse con sentido los resultados obtenidos.
Además de tener claras estas premisas, todavía se requiere mucho trabajo para tratar de solucionar algunos problemas con los instrumentos de medición, como la respuesta al cambio, la mejor aproximación psicométrica para su elaboración o reducción, la sensibilidad de los cuestionarios incluso en sujetos con mínima morbilidad o las diversas barreras que existen para su utilización en la práctica clínica diaria45.
Pero quizá el reto más grande al que se enfrenta el uso de medidas de CVRS en la IRS es saber incorporar la información obtenida con estos instrumentos a los sistemas y procesos sanitarios de tal manera que nos permita una mejora constante en el tratamiento y el estado de salud de los pacientes.
Agradecimientos
El autor agradece los comentarios y las sugerencias sobre versiones previas de este manuscrito a Nuria González-Rojas y Josefina Velasco del Departamento de IRS y Farmacoeconomía de Boehringer-Ingelheim España SA, así como a Silvia Paz de Outcomes Research Group.
Bibliografía
- 1.Benyamini Y., Idler E.L. Community studies reporting association between self-rated health and mortality: additional studies, 1995 to 1998. Res Aging. 1999;21:392–401. [Google Scholar]
- 2.Heidrich J., Liese A.D., Löwel H., Keil U. Self-rated health and its relation to all-cause and cardiovascular mortality in southern Germany. Results from the MONICA Augsburg cohort study 1984–1995. Ann Epidemiol. 2002;12:338–345. doi: 10.1016/s1047-2797(01)00300-3. [DOI] [PubMed] [Google Scholar]
- 3.Idler E.L., Russell L.B., Davis D. Survival, functional limitations, and self-rated health in the NHANES I Epidemiologic Follow-up Study, 1992. First National Health and Nutrition Examination Survey. Am J Epidemiol. 2000;152:874–883. doi: 10.1093/aje/152.9.874. [DOI] [PubMed] [Google Scholar]
- 4.Lam C.L., Fong D.Y.T., Lauder T.P.D. The effect of health related quality of life on health services utilization of a Chinese population. Soc Sci Med. 2002;55:1635–1646. doi: 10.1016/s0277-9536(01)00296-9. [DOI] [PubMed] [Google Scholar]
- 5.Pappa E., Niakas D. Assessment of health care needs and utilization in a mixed public-private system: the case of the Athens area. BMC Health Services Res. 2006;6:146. doi: 10.1186/1472-6963-6-146. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Alonso J. La medida de la calidad de vida relacionada con la salud en la investigación y la práctica clínica. Gac Sanit. 2000;14:163–167. doi: 10.1016/s0213-9111(00)71450-6. [DOI] [PubMed] [Google Scholar]
- 7.Casas Anguita J., Repullo Labrador J.R., Pererira Candell J. Medidas de calidad de vida relacionada con la salud. Conceptos básicos, construcción y adaptación cultural. Med Clin (Barc) 2001;116:789–796. [PubMed] [Google Scholar]
- 8.Sargent D.J., Hayes D.F. Assessing the measure of a new drug: is survival the only thing that matters? J Clin Oncol. 2008;26:1992–1993. doi: 10.1200/JCO.2007.14.8064. [DOI] [PubMed] [Google Scholar]
- 9.Hunt S.M. The problem of quality of life. Qual Life Res. 1997;26:205–212. doi: 10.1023/a:1026402519847. [DOI] [PubMed] [Google Scholar]
- 10.Valderas J.M., Kotzeva A., Espallargues M., Guyatt G., Ferrans C.E., Hayard M.Y. The impact of measuring patient-reported outcomes in clinical practice: a systematic review of the literature. Qual Life Res. 2008;17:179–193. doi: 10.1007/s11136-007-9295-0. [DOI] [PubMed] [Google Scholar]
- 11.Fihn S.D., McDonell M.B., Diehr P., Anderson S.M., Bradley K.A., Au D.H. Effects of sustained audit/feedback on self-reported health status of primary care patients. Am J Med. 2004;116:241–248. doi: 10.1016/j.amjmed.2003.10.026. [DOI] [PubMed] [Google Scholar]
- 12.GreenHalgh J., Long A., Fynn R. The use of patient reported outcomes measures in routinr clinical practice: lack of impact or lack of theory? Soc Sci Med. 2005;60:833–843. doi: 10.1016/j.socscimed.2004.06.022. [DOI] [PubMed] [Google Scholar]
- 13.Noel P.H., Chris Fruech B., Larme A.C., Pugh J.A., Noel P.H., Williams J.W., Jr Collaborative care needs and preferences of primary acre patients with multimorbidity. Health Expec. 2005;8:54–63. doi: 10.1111/j.1369-7625.2004.00312.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Calkins D.R., Rubenstein L.V., Cleary P.D., Davies A.R., Jette A.M., Fink A. Failure of physicians to recognize functional disability in ambulatory patients. Ann Intern Med. 1991;114:451–454. doi: 10.7326/0003-4819-114-6-451. [DOI] [PubMed] [Google Scholar]
- 15.Detmar S.B., Muller M.J., Schornagel J.H., Wever L.D.V., Aaronson N.K. Health-related quality of life assessments and patient-physician communication: a randomised controlled trial. JAMA. 2002;288:3027–3034. doi: 10.1001/jama.288.23.3027. [DOI] [PubMed] [Google Scholar]
- 16.Fung C., Hays R.D. Prospects and challenges in using patient-reported outcomes in clinical practice. Qual Life Res. 2008 doi: 10.1007/s11136-008-9379-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Higginson I.J., Carr A.J. Measuring quality of life: using quality of life measures in the clinical setting. BMJ. 2001;323:1297–1300. doi: 10.1136/bmj.322.7297.1297. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Gilbody S.M., Whitty P., Grimshaw J., Thomas R. Improving the recognitioned management of depression in primary care. Effect Health Care. 2002;7:1–12. doi: 10.1136/qhc.12.2.149. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Espallargues M., Valderas J.M., Alonso J. Provisión of feedback on perceived health status to health care profesionals: a systematic review of its impact. Med Care. 2000;38:175–186. doi: 10.1097/00005650-200002000-00007. [DOI] [PubMed] [Google Scholar]
- 20.Morris J., Perez D., Mcnoe B. The use of quality of life data in clinical practice. Qual Life Res. 1998;7:85–91. doi: 10.1023/a:1008893007068. [DOI] [PubMed] [Google Scholar]
- 21.Greenhalgh J., Long A.F., Flynn R. The use of patient reported outcome measures in routine clinical practice: lack of impact or lack of theory? Soc Sci Med. 2005;60:833–843. doi: 10.1016/j.socscimed.2004.06.022. [DOI] [PubMed] [Google Scholar]
- 22.Skevington S.M., Day R., Chisholm A., Trueman P. How much do doctors use quality of life information in primary care? Testing the Trans-Theoretical Model of behaviour change. Qual Life Res. 2005;14:911–922. doi: 10.1007/s11136-004-3710-6. [DOI] [PubMed] [Google Scholar]
- 23.De Wit M., Delemarre-van de Waal H.A., Pouwer F., Gemke R.J., Snoek F.J. Monitoring health related quality of life in adolescents with diabetes: a review of measures. Arch Dis Child. 2007;92:434–439. doi: 10.1136/adc.2006.102236. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Frost M.H., Bonomi A.E., Cappelleri J.C., the Clinical Significance Consensus Meeting Group Applying quality-of-life data formally and systematically into clinical practice. Mayo Clin Proc. 2007;82:1214–1228. doi: 10.4065/82.10.1214. [DOI] [PubMed] [Google Scholar]
- 25.Hilarius D.L., Kloeg P.H., Gundy C.M., Aaronson N.K. Use of health-related quality-of-life assessments in daily clinical oncology nursing practice. Cancer. 2008;113:628–637. doi: 10.1002/cncr.23623. [DOI] [PubMed] [Google Scholar]
- 26.Lizán Tudela L., Reig Ferrer A. La evaluación de la calidad de vida relacionada con la salud en la consulta: las viñetas COOP/WONCA. Aten Primaria. 2002;29:378–384. doi: 10.1016/S0212-6567(02)70587-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Rebollo P., Valderas J.M., Ortega F. Evolución en España de los impedimentos descritos para la utilización, en la práctica clínica, de las mediciones del estado de salud percibido. Med Clin (Barc) 2005;125:703–705. doi: 10.1016/s0025-7753(05)72161-8. [DOI] [PubMed] [Google Scholar]
- 28.Badía X., Salamero M., Alonso J. 3.a ed. Edimac; Barcelona: 2002. La medida de la Salud. Guía de escalas de medición en español. [Google Scholar]
- 29.Lizán Tudela L. Viabilidad de las viñetas COOP/WONCA y otros instrumentos para la valoración de la calidad de vida relacionada con la salud en Atención Primaria. Aten Primaria. 1998;22:135–139. [PubMed] [Google Scholar]
- 30.Badia X. La medida de la calidad de vida relacionada con la salud en la evaluación económica. In: Sacristán J.A., Badia X., Rovira J., editors. Farmacoeconomía: evaluación económica de medicamentos. Editores Médicos; Madrid: 1995. pp. 77–100. [Google Scholar]
- 31.Badia X., Roset M., Montserrat S., Herdman M., Segura A. La versión española del EuroQol: descripción y aplicaciones. Med Clin (Barc) 1999;112(Supl 1):79–86. [PubMed] [Google Scholar]
- 32.Hickey A.M., Bury G., O’Boyle C.A., Bradley F., O’Kelly F.D., Shanon W. A new short form individual quality of life measure (SEIQoL-DW): application in a cohort of individuals with HIV/AIDS. BMJ. 1996;313:29–33. doi: 10.1136/bmj.313.7048.29. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Bernhard J., Lowy A., Matiz N., Herrman R., Hürny C. Health related quality of life: a changing construct? Qual Life Res. 2004;13:1187–1197. doi: 10.1023/B:QURE.0000037485.59681.7d. [DOI] [PubMed] [Google Scholar]
- 34.Ruta D.A., Garrant A.M., Leng M., Rusell I.T., MacDonald L.M. A new approach to the measurement of quality of life. The patient-generated Index. Med Care. 1994;11:1109–1126. doi: 10.1097/00005650-199411000-00004. [DOI] [PubMed] [Google Scholar]
- 35.Calman K.C. Quality of life in cancer patients — An hypothesis. J Med Ethics. 1984;10:124–127. doi: 10.1136/jme.10.3.124. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Sprangers M.A.G., Schwartz C.E. Integrating response shift into health related quality of life research: a theoretical model. Soc Sci Med. 1999;48:1507–1515. doi: 10.1016/s0277-9536(99)00045-3. [DOI] [PubMed] [Google Scholar]
- 37.Addington-Hall J., Kalra L. Who should measure quality of life. BMJ. 2001;322:1417–1420. doi: 10.1136/bmj.322.7299.1417. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 38.EUROASPIRE II Study Group Lifestyle and risk factor management and use of drug therapies in coronary patients from 15 countries. Eur Heart J. 2001;22:554–572. doi: 10.1053/euhj.2001.2610. [DOI] [PubMed] [Google Scholar]
- 39.McHorney C.A., Tarlov A.R. Individual-patient monitoring in clinical practice: are available health status surveys adequate? Qual Life Res. 1995;4:293–307. doi: 10.1007/BF01593882. [DOI] [PubMed] [Google Scholar]
- 40.Rasch G. Mesa Press; Chicago: 1993. Probabilistic models for some intelligence and attainment tests. [Google Scholar]
- 41.McHorney C.A. Generic Health measurement: Past accomplishments and a measurement paradigm for the 21st century. Ann Intern Med. 1997;127:743–750. doi: 10.7326/0003-4819-127-8_part_2-199710151-00061. [DOI] [PubMed] [Google Scholar]
- 42.Wright B.D., Masters G.N. Mesa Press; Chicago: 1982. Rating scale analysis. [Google Scholar]
- 43.Prieto L., Alonso J., Lamarca R. Classical test theory versus Rasch analysis for quality of life questionnaire reduction. Health Qual Life Outcomes. 2003;1:27. doi: 10.1186/1477-7525-1-27. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 44.Streiner D.L., Norman G.R. Oxford University Press; Oxford: 1995. Health measurement scales: a practical guide to their development and use. [Google Scholar]
- 45.Badía X. Qué es y cómo se mide la calidad de vida relacionada con la salud. Gastroenterol Hepatol. 2004;27(Supl 3):2–6. [Google Scholar]