Resumen
Objetivo
Describir las características basales y los estilos de vida de la población de una región sanitaria con medicación para 2 o más factores de riesgo cardiovascular.
Diseño
Estudio descriptivo transversal.
Emplazamiento
Atención primaria de Tarragona.
Participantes
Los sujetos, menores de 65 años, se identificaron a partir de los datos de dispensación de especialidades farmacéuticas antihipertensivas, hipoglucemiantes e hipocolesterolemiantes.
Mediciones y resultados principales
Se diseñaron cuestionarios estructurados específicos para cada agrupación de fármacos y la información se recogió telefónicamente. Se analizaron edad, sexo, sedentarismo, hábito enólico, tabáquico, dietético e índice de masa corporal.
Se entrevistó a 1.201 personas, con una edad media de 58,9±7,6 años. El 54,2% eran hombres. Tomaban fármacos antihipertensivos e hipocolesterolemiantes 636 sujetos (53,0%), antihipertensivos e hipoglucemiantes 212 (17,7%), hipocolesterolemiantes e hipoglucemiantes 128 (10,8%) y fármacos de los 3 grupos 225 sujetos (18,7%). El 19,2% declararon ser fumadores activos y el 5,7% manifestaron un consumo excesivo de alcohol. Doscientos sesenta y seis sujetos (22,2%) aseguraron no seguir ninguna dieta. El 15% declararon ser sedentarios o hacer una mínima actividad física. El índice de masa corporal medio fue de 29,9±4,9 kg/m2, siendo más alto entre los sujetos que tomaban antihipertensivos e hipoglucemiantes (p<0,001). Un 44,2% presentaba obesidad.
Conclusiones
Aproximadamente 1/5 de los sujetos que toman al menos 2 grupos farmacológicos son fumadores activos, 1/4 del total no hace dieta, 1/2 son obesos y 2/3 partes realizan poca o nula actividad física. Estos resultados muestran el bajo cumplimiento de las medidas higiénico dietéticas por parte de los pacientes con riesgo cardiovascular elevado.
Palabras clave: Riesgo cardiovascular, Índice de masa corporal, Dieta
Abstract
Objective
To describe the basic characteristics and lifestyles of the population of a Health Region, on medication for two or more cardiovascular risk factors.
Design
Cross-sectional descriptive study.
Setting
Tarragona Primary Care.
Participants
The subjects, less than 65 years-old, were identified by the dispensing data of hypertensive, glucose-lowering and lipid-lowering pharmaceutical drugs.
Main measurements and results
Specific structured questionnaires were designed for each drugs group, and the information was gathered by telephone. Age, sex, sedentarism, alcohol and tobacco habits, diet and body mass index were analysed.
A total of 1201 patients, with a mean age of 58.9±7.6 years, were interviewed. There were 54.2% males. A total of 636 (53.0%) subjects took anti-hypertensive and cholesterol lowering drugs, 212 (17.7%) anti-hypertensive and glucose lowering drugs, and 128 (10.8%) cholesterol lowering and glucose lowering drugs, and 225 (18.7%) patients took drugs from the three groups. There were 19.2% active smokers, 5.7% stated excessive alcohol consumption, 266 (22.2%) stated that they did not follow any diet, and 15% were sedentary or did a minimum of physical activity. The mean body mass index was 29.9±4.9 kg/m2, being highest among the subjects who took anti-hypertensive and glucose lowering drugs (P<0.001), and 44.2% were obese.
Conclusions
Approximately one fifth of the subjects who took at least 2 pharmacological groups was an active smoker, one quarter of the total did not follow a diet, half were obese and two-thirds did little or no physical activity. These results show low compliance to hygienic-dietetic measures by patients with an increased cardiovascular risk.
Keywords: Cardiovascular risk, Body mass index, Diet
Introducción
Las enfermedades cardiovasculares constituyen la causa más frecuente de morbilidad en España y ocupan una gran parte de la actividad diaria del médico, tanto en atención primaria como en el hospital. Los factores de riesgo cardiovascular modificables más prevalentes, como la diabetes mellitus, la hipertensión arterial y la hipercolesterolemia, se presentan con frecuencia de forma asociada, por lo que es relativamente frecuente hallar varios de ellos en un mismo paciente. Por otra parte, la utilización de fármacos hipocolesterolemiantes (HC), antihipertensivos (AH) e hipoglucemiantes (HG) ha experimentado en los últimos años un aumento importante en España, tanto en número de envases como en coste1. A pesar de ello, el control de estos factores de riesgo dista de ser óptimo según los resultados de estudios efectuados últimamente en nuestro país (PREVENCAT y CIFARC)2, 3. Sin embargo, se dispone de menos información sobre otros factores de riesgo modificables como son el consumo de tabaco, la obesidad o el sedentarismo. Además, en pacientes que toman estos tipos de fármacos deberían tenerse en cuenta el tratamiento no farmacológico que siempre debe acompañar el consumo de AH, HC e HG. El objetivo de este estudio es conocer el consumo de tabaco, alcohol, tipo de dieta, índice de masa corporal (IMC) y ejercicio físico que realizan los individuos que toman al menos 2 de los grupos farmacológicos antes mencionados.
Pacientes y métodos
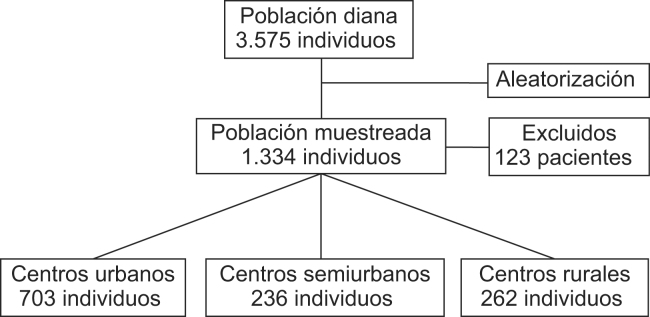
La población diana fueron los pacientes atendidos en 8 equipos de atención primaria de la región sanitaria de Tarragona, de edad menor a 65 años, en tratamiento farmacológico para, al menos, 2 factores de riesgo cardiovascular de entre la hipertensión arterial, la dislipemia y la diabetes mellitus (3.575 pacientes). Se identificaron a partir de los datos de dispensación de farmacia de medicamentos relacionados con las patologías descritas durante el año 2006, obtenidos de la base datos de facturación de medicamentos a cargo del CatSalut, que vincula una o varias especialidades farmacéuticas a un código de identificación personal (CIP), único para cada paciente. Los principios activos incluidos se identificaron a partir de la Clasificación Anatómica, Terapéutica y Clínica (ATC). Se descartaron los pacientes con un inicio de tratamiento inferior a un año, para seleccionar solo los casos en que pudieran estar más consolidadas las medidas no farmacológicas. La muestra se obtuvo mediante muestreo aleatorio simple de los individuos, obteniéndose una muestra lo suficientemente amplia para poder dar respuesta a los objetivos del estudio (aproximadamente 1/3 de la población diana). Ante la imposibilidad de contactar con un paciente previamente seleccionado, se procedió a su sustitución aleatoria por otro no seleccionado en primera instancia.
Se diseñaron cuestionarios estructurados específicos para cada combinación de los 3 tipos de fármacos: AH+HC, AH+HG, HC+HG y AH+HC+HG. La información relativa a los hábitos de vida del paciente se estructuró en 5 apartados: hábito tabáquico, distinguiendo entre fumador activo, no fumador y exfumador; hábito enólico, medido en unidades básicas estándar (UBE) semanales, y considerando valores de riesgo los superiores a 17 UBE en mujeres y superiores a 28 UBE en hombres; alimentación, en función de los factores de riesgo cardiovascular del paciente (dieta baja en sal, dieta baja en grasas y dieta baja en hidratos de carbono); medidas antropométricas básicas; y actividad física, medida según el test ClassAF propuesto por la Generalitat de Catalunya4. Este cuestionario valora la actividad física laboral, la extralaboral y la frecuencia de actividad. Se consideró como actividad física relevante una puntuación superior a 12. Se etiquetó de obesidad un índice de masa corporal superior a 30, en base a la definición de la OMS5. Los 54 médicos de familia participantes recogieron la información a través del contacto telefónico con el paciente durante el segundo semestre del año 2007.
Se realizó un análisis estadístico descriptivo y la comparación entre los diferentes grupos de pacientes, según la medicación recibida, de los diferentes hábitos de vida y medidas antropométricas. Para comparar variables cuantitativas se utilizó el test t de Student o el análisis de la variancia, mientras que para comparar variables cualitativas se utilizó el chi-cuadrado de Pearson. El grado de significación bilateral se consideró para p<0,05. Todos los análisis se realizaron con el programa estadístico SPSS versión 12.0.
Esquema general del estudio.
Estudio transversal descriptivo, en pacientes tratados farmacológicamente para 2 o más factores de riesgo cardiovascular
Resultados
Se reclutaron inicialmente 1.334 individuos, de los cuales 123 se negaron a contestar o no fueron encontrados en sus domicilios después de 3 llamadas (9,2% del total). Se encuestaron a 1.201 que estaban tomando al menos 2 tipos de los grupos farmacológicos descritos, 651 (54,2%) de los cuales eran varones. La edad media fue de 58,9±7,6 años. La distribución de individuos, según consumo de fármacos, se describe en la tabla 1. Un total de 1.073 sujetos estaban tratados con AH (89,3%), 989 con HC (82,3%) y 565 con HG (47%). En la tabla 2 se muestra la distribución de personas encuestadas por centros de salud. Esta muestra no difería de la distribución poblacional de la región sanitaria de Tarragona.
Tabla 1.
Distribución de encuestados según fármacos consumidos
| Población diana | Varones | Mujeres | Total | |
|---|---|---|---|---|
| Antihipertensivos+hipocolesterolemiantes | 1.895 | 321 (26,7%) | 315 (26,3%) | 636 (53%) |
| Antihipertensivos+hipoglucemiantes | 629 | 115 (9,6%) | 97 (8,1%) | 212 (17,7%) |
| Hipocolesterolemiantes+hipoglucemiantes | 382 | 79 (6,6%) | 49 (4,1%) | 128 (10,7%) |
| Antihipertensivos+hipocolesterolemiantes+hipoglucemiantes | 669 | 136 (11,3%) | 89 (7,4%) | 225 (18,7%) |
| Total | 3.575 | 651 (54,2%) | 550 (45,8%) | 1.201 (100%) |
Tabla 2.
Pacientes encuestados según centros de salud
| Centro de salud (Población diana) | Número de encuestados |
|---|---|
| Centros urbanos: | |
| Centro de Salud Tarragona-3 (1.575) | 530 |
| Centro de Salud Tarragona-4 (287) | 96 |
| Centro de Salud Tarragona-8 (229) | 77 |
| Subtotal | 703 (58,5%) |
| Centros semiurbanos: | |
| Centro de Salud Cambrils (704) | 236 |
| Subtotal | 236 (19,7%) |
| Centros rurales: | |
| Centro de Salud Baix Penedès Interior (296) | 99 |
| Centro de Salud Vandellòs-L’Hospitalet de l’Infant (187) | 63 |
| Centro de Salud Les Borges del Camp (155) | 52 |
| Centro de Salud Alt Camp Oest (142) | 48 |
| Subtotal | 262 (21,8%) |
Declararon fumar 230 individuos (19,2%); ser no fumadores 669 (55,7%), y 253 (21,1%) exfumadores, la mayoría de más de un año de evolución. En total, 494 (41,1%) sujetos declararon ser consumidores de alcohol, con un consumo medio de 14,4±13,1 UBE, siendo mayor entre los hombres (15,8±13,9 UBE) que entre las mujeres (9,7±8,6 UBE; p<0,001). En 68 casos (5,7%) se registró un consumo de alcohol excesivo. Declararon hacer una actividad física relevante 415 individuos (34,6%), y ser totalmente sedentarios o con una mínima actividad física 180 individuos (15%). En la tabla 3 se describen estos resultados según la toma de medicamentos. Los sujetos que tomaban HC+HG presentaban una mayor prevalencia de tabaquismo y de consumo excesivo de alcohol, tanto en hombres como en mujeres, sin observarse diferencias estadísticamente significativas con las personas medicadas con otras agrupaciones de fármacos. En cambio, estos mismos individuos declaraban practicar menos ejercicio físico que los otros grupos.
Tabla 3.
Datos declarados por los sujetos encuestados sobre actividad física relevante, IMC y consumo de tabaco y alcohol
| AH+HC | AH+HG | HC+HG | AH+HC+HG | Total | |
|---|---|---|---|---|---|
| (n=636) | (n=212) | (n=128) | (n=225) | (n=1.201) | |
| Actividad física relevante, n (%) | |||||
| Varones | 110 (34,4) | 45 (39,1) | 23 (29,1) | 53 (39,0) | 231 (35,5) |
| Mujeres | 102 (32,4) | 36 (37,1) | 18 (36,7) | 28 (31,5) | 184 (33,5) |
| Total | 212 (33,3) | 81 (38,2) | 41 (32,0) | 81 (36,0) | 415 (34,6) |
| IMC (kg/m2), m (D.E.) | |||||
| Varones | 29,3 (4,2) | 30,1 (4,5) | 28,7 (3,8) | 30,3 (4,5) | 29,6 (4,3) |
| Mujeres | 29,8 (5,1) | 32,1 (6,6) | 27,9 (4,3) | 30,7 (5,9) | 30,2 (5,6) |
| Total | 29,6 (4,7) | 31,0 (5,6) | 28,4 (4,0) | 30,5 (5,1) | 29,9 (4,9) |
| Hábito enólico de riesgo, n (%) | |||||
| Varones | 28 (8,8) | 7 (6,1) | 11 (13,9) | 6 (4,4) | 52 (8,0) |
| Mujeres | 10 (3,2) | 4 (4,1) | 2 (4,1) | 0 (0) | 16 (2,9) |
| Total | 38 (6) | 11 (5,2) | 13 (10,1) | 6 (2,7) | 68 (5,7) |
| Hábito tabáquico, n (%) | |||||
| Varones | 79 (24,7) | 31 (27,0) | 24 (30,4) | 27 (19,9) | 161 (24,8) |
| Mujeres | 37 (11,7) | 9 (9,3) | 9 (18,4) | 14 (15,7) | 69 (12,5) |
| Total | 116 (18,2) | 40 (18,9) | 33 (25,8) | 41 (18,2) | 230 (19,2) |
AH: antihipertensivos; HC: hipocolesterolemiantes; HG: hipoglucemiantes.
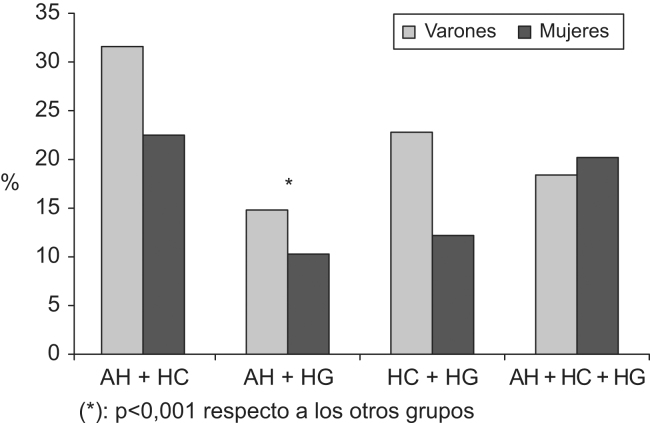
Un total de 266 sujetos (22,2%) declaraban no seguir ningún tipo de dieta a pesar de ser tratados con, al menos, 2 grupos farmacológicos. Los que tomaban AH+HC eran los que en mayor medida no seguían ningún tipo de dieta (172 casos; 27%), mientras que los más cumplidores fueron los que tomaban AH+HG (27 casos de no seguimiento de dieta; 12,7%; p<0,001). En la figura 1 se muestra el porcentaje de pacientes que no siguieron ninguna dieta según grupo farmacológico y sexo.
Figura 1.
Porcentaje de sujetos que declararon no seguir ningún tipo de dieta, según toma de medicamentos y sexo. AH: antihipertensivos, HC: hipocolesterolemiantes; HG: hipoglucemiantes.
El IMC medio fue de 29,9±4,9, calculado a partir de los datos antropométricos declarados por los sujetos encuestados. Presentaban un mayor IMC los sujetos que tomaban AH+HG respecto a los otros grupos (p<0,001). En la figura 2 se muestra el IMC medio según sexo y grupo farmacológico. Los sujetos que hacían una actividad física relevante presentaban un IMC más bajo que aquellos que no la hacían (29,2±4,5 frente a 30,2±5,1; p<0,01). En cambio, no se observaron diferencias estadísticamente significativas en el IMC respecto al consumo de tabaco y de alcohol. Del total de sujetos encuestados, presentaban obesidad 531 sujetos (44,2%). Este porcentaje fue más alto entre los tratados con AH+HG (112 individuos, 52,8%), seguido de los tratados con los 3 fármacos (111 casos, 49,3%) y de los tratados con AH+HC (266 sujetos, 41,8%), mientras que los menos obesos eran los tratados con HC+HG (42 casos, 32,8%; p<0,001). Igualmente, el porcentaje más alto de normopeso se observó en estos últimos (21,1%), significativamente más alto al observado en los otros grupos (AH+HC: 13,7%; AH+HG: 8,7% y AH+HC+HG: 12,6%; p<0,001).
Figura 2.
IMC medio calculado a partir de los datos antropométricos declarados por los sujetos encuestados, según toma de medicamentos y sexo. AH: antihipertensivos; HC: hipocolesterolemiantes; HG: hipoglucemiantes.
Discusión
Los resultados del presente estudio muestran un seguimiento muy pobre de las medidas higiénico dietéticas y un porcentaje alto de obesidad entre los pacientes que reciben tratamiento con al menos 2 grupos farmacológicos (AH, HC y/o HG).
Debe tenerse en cuenta que, por el propio diseño del estudio, existen limitaciones. En primer lugar, la selección de los sujetos no se basa en la identificación de los factores de riesgo cardiovascular, sino en la dispensación de medicamentos. En este sentido, los HC pueden haber sido prescritos para alcanzar un objetivo terapéutico por presentar un riesgo coronario alto o por presentar una enfermedad cardiovascular establecida, y no implica necesariamente un diagnóstico previo de hipercolesterolemia. Igualmente, los AH pueden haber sido prescritos para tratar una entidad diferente a una HTA. En otros casos, la toma de fármacos suele presentarse una vez establecido un diagnóstico, y muchas veces los medicamentos suelen prescribirse cuando las medidas higiénico dietéticas no han sido efectivas para alcanzar el objetivo terapéutico. Por este motivo, la comparación de los resultados de este estudio con los de otros estudios, debe hacerse con cautela, puesto que la unidad de selección habitual es el diagnóstico y no la toma de medicamentos. El hecho de que los entrevistadores fuesen los propios médicos de familia de los sujetos a estudio, y que conociesen el tratamiento prescrito, puede haber influido en el registro de las variables del estudio, sobre todo la actividad física y la dieta, por ser variables más interpretables que las antropométricas y los hábitos tabáquico y enólico. No obstante, la limitación más importante es que tanto el registro de los datos antropométricos como la prevalencia de consumo de tabaco, alcohol y de realización de ejercicio físico se han basado en la autodeclaración del propio paciente mediante encuesta telefónica. Este aspecto es importante, porque en otros estudios que comparan la autodeclaración del paciente con medidas objetivas no se ha observado una alta correlación entre ambos tipos tipo de medidas6, 7, 8. Generalmente se tiende a infraestrimar el peso y a sobreestimar la altura, lo que da lugar a una infraestimación del IMC6, 8. Solo los padres de niños con bajo peso pueden sobreestimar el peso de sus hijos9; pero en el resto de casos, el peso que se declara es inferior al real, principalmente entre las mujeres6, 7, 8. Además, esta infradeclaración del peso aumenta a medida que aumenta la edad del individuo6, 10. En cambio, la sobreestimación de la altura acostumbra a no ser importante8. Aún teniendo en cuenta esta infraestimación del IMC, el valor medio declarado por los pacientes en nuestro estudio era de aproximadamente 30. Otro aspecto en que se acostumbra a infradeclarar es en el consumo de alcohol, principalmente entre las mujeres. Esto es así porque en la cultura occidental existe una presión social que comporta una actitud negativa tanto hacia un estado de obesidad como a que consideren a una persona alcohólica11, 12. En cambio, se suele decir la verdad sobre el consumo de tabaco, probablemente porque está mejor visto socialmente13, 14.
En este estudio solo se han incluido los sujetos tratados con 2 o más de los 3 grupos farmacológicos cardiovasculares principales (AH, HC y/o HG), cuando en muchos estudios se han analizado los estilos de vida en pacientes con un solo factor de riesgo cardiovasculares. A pesar de ello, la combinación de factores de riesgo es muy común. En un estudio publicado recientemente se observó que en un 29% de los pacientes hipertensos españoles se asocia la diabetes, y al menos el 80% de los pacientes con diabetes tipo 2 presentan una HTA en algún momento de su evolución15. La utilización de fármacos AH en la HTA y de fármacos HG en la diabetes supera el 70% en estudios efectuados en España16, 17. En la hipercolesterolemia, la prescripción farmacológica es inferior pero algunos estudios muestran que en más del 70% de los casos se llega a prescribir tratamiento farmacológico16.
Los resultados de este estudio ponen de manifiesto que los pacientes tratados con 2 o más de estos 3 grupos farmacológicos presentan un bajo grado de cumplimiento a las medidas higiénico dietéticas que siempre deben acompañar al tratamiento farmacológico. Aproximadamente una quinta parte de los sujetos manifestaba fumar, una cuarta parte declaraba no seguir ningún tipo de dieta, la mitad presentaba obesidad manifiesta (es decir, un IMC superior a 30) y casi 2/3 hace poco o nulo ejercicio físico. La frecuencia de tabaquismo en nuestro estudio se situaba entre las frecuencias observadas en estudios nacionales publicados recientemente. En el estudio PREVENCAT2, con pacientes atendidos en atención primaria, fue de tan solo el 12%, y en el estudio CIFARC3, con pacientes visitados en consultas externas de hospitales, fue del 28,5%. La prevalencia en ambos estudios fue similar entre los 3 factores de riesgo. En el estudio PREVENCAT, los pacientes con hipercolesterolemia presentaban un porcentaje mayor de tabaquismo, probablemente debido a la menor percepción de enfermedad que tanto pacientes como profesionales de la salud puedan tener ante este diagnóstico comparado con la hipertensión y con la diabetes. En el estudio PREVENCAT, el porcentaje de población con un IMC menor o igual a 25 oscilaba entre 18,6–25,2% en los casos de diagnósticos aislados de HTA, hipercolesterolemia o diabetes mellitus tipo 2 y era menor entre los pacientes con 2 diagnósticos, con porcentajes que oscilaban entre 12,4–16%, y solo del 8,4% cuando concurrían los 3 diagnósticos2. En nuestro estudio, los porcentajes de normopeso eran similares, puesto que oscilaban entre el 8,7%, entre los que tomaban AH e HG, y el 21,1% observado entre los que tomaban HC e HG. La prevalencia de síndrome metabólico en el estudio PREVENCAT era elevada (50,6%); principalmente entre los pacientes que presentaban diabetes mellitus, y menos entre los pacientes con hipercolesterolemia. Puede sorprender que más del 30% de los sujetos manifestaran una actividad física intensa, pero debe tenerse en cuenta que el test utilizado en nuestro estudio era muy conservador. De todas formas, en otros estudios efectuados en nuestro país se muestran resultados similares; así, la actividad física regular osciló entre el 43,2–54,5% en el estudio PREVENCAT, sin que se observaran diferencias estadísticamente significativas entre los 3 diagnósticos.
En el presente estudio cabe pensar que los pacientes son de alto riesgo ya que la inclusión de los pacientes se ha basado en tratamientos farmacológicos y solo se han incluido aquellos que estaban tomando 2 o más grupos. Es sorprendente que, entre estos pacientes, algo más de un 22% de los individuos que toman 2 o más grupos farmacológicos no sigan ningún tipo de dieta. Este hecho podría motivar el bajo grado de control de estas patologías. Así, en un estudio publicado recientemente se preguntaba a los médicos sobre cuáles creen que son las causas principales de la falta de control en la hipertensión18. La principal causa, manifestada por un 64,3% de los profesionales, era el incumplimiento de los cambios del estilo de vida (medidas higiénico dietéticas) y, a más distancia, el incumplimiento del tratamiento farmacológico (38,2%) y la ineficacia de los fármacos en monoterapia (31,7%). Esta opinión probablemente sea el reflejo de que se tiende a culpar al paciente de los fracasos del tratamiento (incumplimiento tanto de los cambios recomendados del estilo de vida como del tratamiento farmacológico), cuando hay evidencias de que al menos en la mitad de los casos la causa está en la inercia clínica19. Sin embargo, la capacidad de los expertos para disminuir la inercia clínica es escasa, por lo que son necesarios estudios descriptivos de la práctica clínica del médico en tales situaciones que faciliten la concienciación de la necesidad de mejora de la práctica clínica en esta situación tan habitual en la consulta20. Pero también es cierto que existe una enorme dificultad para conseguir que los cambios del estilo de vida se mantengan a largo plazo. Son pocos los pacientes que siguen una dieta de forma correcta, que practican una actividad física relevante, que dejan el hábito de fumar o que reducen el exceso de peso o la ingesta de alcohol. En este punto cabe una reflexión: a los pacientes les resulta más cómodo tomar un medicamento que seguir una dieta, pero también a los profesionales sanitarios les resulta más fácil prescribir un fármaco que ahondar en los aspectos higiénico dietéticos. Esta actitud «complaciente» de los médicos se ha descrito en estudios previos de ámbito nacional e internacional21; pero no podemos olvidar algunas características organizativas de la atención primaria, tales como el insuficiente tiempo de visita y la masificación de las consultas, que tienen su parte en el inadecuado control de las enfermedades crónicas.
Puntos clave
Lo conocido sobre el tema
-
•
Las enfermedades cardiovasculares son la causa más frecuente de morbimortalidad en nuestro medio.
-
•
A pesar del aumento en el uso de fármacos, el control de los factores de riesgo cardiovascular no es óptimo.
-
•
Las medidas no farmacológicas deben acompañar siempre al abordaje farmacológico de los pacientes con riesgo cardiovascular elevado.
Qué aporta este estudio
-
•
En pacientes con 2 o más factores de riesgo cardiovascular, tratados farmacológicamente, el seguimiento de las medidas higiénico-dietéticas es muy pobre.
Miembros del grupo TAR-RISC
Josep Carles Llop, Maria Guinovart (Región Sanitaria de Tarragona), Ferran Bejarano (Instituto Catalán de la Salud), Patricia Andrés, Antoni Collado, José María Crespo, Teresa Glaría, Miguel Ángel Guerrero, Cora Mercedes Jiménez (Centro de Salud Vandellòs-L’Hospitalet); Aitor Alfaro, Jordi Bladé, Olga Calviño, Silvia Crispi, Yvonne Fernández, Silvia Hernández, Carles Llor, Eva López, M.Llum Marín, Ana Moragas, Manel Pérez, Nuria Sierra (Centro de Salud Tarragona-3 (Jaume I), Tarragona); Josep M. Duran, Josepa Ferrater, Carles García, Antonio García, Carme González, Misericòrdia Salvat (Centro de Salud Borges del Camp); Izaskun Moran, Teresa Bordell, Cristina Oliver, Angeles Ibiricu, Pablo Fernández, Alejandra Wiehoff, Lídia Ríos, Eugènia Franch, Immaculada Alfonso (Centro de Salud Cambrils); Carles Rodríguez, Pere Jiménez, Angels Vasquez, Joaquim Pellejà (Centro de Salud Alcover); Salvador Montserrat, Xavier Bria, Elena Taverna, Sònia Martínez, Ramon Monegal, Laura Higueras, Rafel Albiol (Centro de Salud Tarragona-8); Albert Josa, Josep Bítria (Centro de Salud Tarragona-4); Marta Ruiz, Maribel Pinilla, Olga Colet, David García, Humberto Hernández, Lide Elósegui, Dévora Abelló, Magda Vidal (Centro de Salud L’Arboç).
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- 1.Subgrupos ATC de mayor consumo en el Sistema Nacional de Salud en 2006. Bol Inf Ter. 2007;31:130–135. [Google Scholar]
- 2.Álvarez-Sala L.A., Suárez C., Mantilla T., Franch J., Ruilope L.M., Banegas J.R., en nombre del grupo PREVENCAT Estudio PREVENCAT: control del riesgo cardiovascular en atención primaria. Med Clin (Barc) 2005;124:406–410. doi: 10.1157/13072841. [DOI] [PubMed] [Google Scholar]
- 3.De la Peña A., Suárez C., Cuende I., Muñoz M., Garré J., Camafort M., y Grupo estudio CIFARC (Grupo Riesgo Vascular SEMI) Control integral de los factores de riesgo en pacientes de alto y muy alto riesgo cardiovascular en España. Estudio CIFARC. Med Clin (Barc) 2005;124:44–49. doi: 10.1157/13070450. [DOI] [PubMed] [Google Scholar]
- 4.Vallbona C., Roure E., Violan M., Alegre J. Direcció General de Salut Pública i Secretaria General de l’Esport; Barcelona: 2007. Guia de prescripció d’exercici físic per a la salut. [Google Scholar]
- 5.World Health Organization . World Health Organization; Geneva, Switzerland: 2000. Report of a WHO consultation: obesity: preventing and managing the global epidemic. [PubMed] [Google Scholar]
- 6.Nyholm M., Gullberg B., Merlo J., Lundqvist-Persson C., Råstam L., Lindblad U. The validity of obesity based on self-reported weight and height: implications for population studies. Obesity. 2007;15:197–208. doi: 10.1038/oby.2007.536. [DOI] [PubMed] [Google Scholar]
- 7.Roberts R.J. Can self-reported data accurately describe the prevalence of overweight? Public Health. 1995;109:275–284. doi: 10.1016/s0033-3506(95)80205-3. [DOI] [PubMed] [Google Scholar]
- 8.Niedhammer I., Bugel I., Bonenfant S., Goldberg M., Leclerc A. Validity of self-reported weight and height in the French GAZEL cohort. Int J Obes Relat Metab. 2002;24:1111–1118. doi: 10.1038/sj.ijo.0801375. [DOI] [PubMed] [Google Scholar]
- 9.Scholtens S., Brunekreef B., Visscher T.L., Smit H.A., Kerkhof M., de Jongste J.C. Reported versus measured body weight and height of 4-year-old children and the prevalence of overweight. Eur J Public Health. 2007;17:369–374. doi: 10.1093/eurpub/ckl253. [DOI] [PubMed] [Google Scholar]
- 10.Madrigal H., Sánchez-Villegas A., Martínez-González M.A., Kearney J., Gibney M.J., Irala J. Underestimation of body mass index through perceived body image as compared to self-reported body mass index in the European Union. Public Health. 2000;114:468–473. [PubMed] [Google Scholar]
- 11.Crawford D., Campbell K. Lay definition of ideal weight and overweight. Int J Obes Relat Metab. 1999;23:738–745. doi: 10.1038/sj.ijo.0800922. [DOI] [PubMed] [Google Scholar]
- 12.Bongers I.M., van de Goor I.A., Garretsen H.F., van Oers H.A. Aggregate comparisons of self-reported versus nonself-reported drinking in a general population survey. Subst Use Misuse. 1999;34:421–441. doi: 10.3109/10826089909035654. [DOI] [PubMed] [Google Scholar]
- 13.Caraballo R.S., Giovino G.A., Pechacek T.F., Mowery P.D. Factors associated with discrepancies between self-reports on cigarette smoking and measured serum cotinine levels among persons aged 17 years or older: Third National Health and Nutrition Examination Survey, 1988–1994. Am J Epidemiol. 2001;153:807–814. doi: 10.1093/aje/153.8.807. [DOI] [PubMed] [Google Scholar]
- 14.Klein J.D., Thomas R.K., Sutter E.J. Self-reported smoking in online surveys: prevalence estimate validity and item format effects. Med Care. 2007;45:691–695. doi: 10.1097/MLR.0b013e3180326145. [DOI] [PubMed] [Google Scholar]
- 15.Cosín J., Rodríguez L., Hernándiz A., Arístegui R., Masramón X., Armada B. Riesgo cardiovascular en diabetes mellitus e hipertensión arterial en España. Estudio CORONARIA. Med Clin (Barc) 2006;127:126–132. doi: 10.1157/13090381. [DOI] [PubMed] [Google Scholar]
- 16.Coca A., Dalfó A., Esmatjes E., Llisterri J.L., Ordóñez J., Gomis R. Tratamiento y control del riesgo cardiovascular en atención primaria en España. Estudio PREVENCAT. Med Clin (Barc) 2006;126:201–205. doi: 10.1157/13084868. [DOI] [PubMed] [Google Scholar]
- 17.Pineda M., Custardoy J., Ortín J.M., Cano J.G., Andreu M.T., Grau C. Grado de conocimiento, tratamiento y control de la hipertensión arterial, hipercolesterolemia y diabetes mellitus en la población general adulta. Aten Primaria. 2004;33:254–260. doi: 10.1016/S0212-6567(04)79411-1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Márquez-Contreras E., Coca A., de la Figuera M., Divisón J.A., Llisterri J.L., Sobrino J. Perfil de riesgo cardiovascular de los pacientes con hipertensión arterial no controlada. Estudio Control-Project. Med Clin (Barc) 2007;128:86–91. doi: 10.1016/s0025-7753(07)72498-3. [DOI] [PubMed] [Google Scholar]
- 19.Puras A., Massó J., Artigao L.M., Sanchís C., Carballo J., Divisón J.A. Cumplimiento del tratamiento farmacológico y grado de control de la hipertensión: estudio epidemiológico. ¿Quién cumple menos: el paciente o el médico? Med Clin (Barc) 2001;116(Supl 2):101–104. [Google Scholar]
- 20.Phillips L.S., Branch W.T., Cook C.B., Doyle J.P., El-Kebbi I.M., Gallina D.L. Clinical inertia. Ann Intern Med. 2001;135:825–834. doi: 10.7326/0003-4819-135-9-200111060-00012. [DOI] [PubMed] [Google Scholar]
- 21.Baos Vicente V. La calidad en la prescripción de medicamentos. Inf Ter Sist Nac Salud. 1999;23:45–54. [Google Scholar]