Graphical abstract
Palabras clave: COVID-19, SARS-CoV-2, Cirugía, Urgencias, Politraumatizado
Abstract
La infección por el nuevo coronavirus SARS-CoV-2 (enfermedad por coronavirus 2019 [COVID-19]) ha determinado la necesidad de la reorganización de muchos centros hospitalarios en el mundo. España, como uno de los epicentros de la enfermedad, ha debido asumir cambios en la práctica totalidad de su territorio. Sin embargo, y desde el inicio de la pandemia, en todos los centros que atienden urgencias quirúrgicas ha sido necesario el mantenimiento de su cobertura, aunque igualmente ha sido inevitable introducir directrices especiales de ajuste al nuevo escenario que permitan el mantenimiento de la excelencia en la calidad asistencial. Este documento desarrolla una serie de indicaciones generales para la cirugía de urgencias y la atención al politraumatizado desarrolladas desde la literatura disponible y consensuadas por un subgrupo de profesionales desde el grupo general Cirugía-AEC-COVID-19. Estas medidas van encaminadas a contemplar un riguroso control de la exposición en pacientes y profesionales, a tener en cuenta las implicaciones de la pandemia sobre diferentes escenarios perioperatorios relacionados con la urgencia y a una adaptación ajustada a la situación del centro en relación con la atención a pacientes infectados.
Abstract
New coronavirus SARS-CoV-2 infection (coronavirus disease 2019 [COVID-19]) has determined the necessity of reorganization in many centers all over the world. Spain, as an epicenter of the disease, has been forced to assume health policy changes in all the territory. However, and from the beginning of the pandemic, every center attending surgical urgencies had to guarantee the continuous coverage adopting correct measures to maintain the excellence of quality of care. This document resumes general guidelines for emergency surgery and trauma care, obtained from the available bibliography and evaluated by a subgroup of professionals designated from the general group of investigators Cirugía-AEC-COVID-19 from the Spanish Association of Surgeons, directed to minimize professional exposure, to contemplate pandemic implications over different urgent perioperative scenarios and to adjust decision making to the occupational pressure caused by COVID-19 patients.
Keywords: COVID-19, SARS-CoV-2, Surgery, Emergency, Trauma care
Introducción
La enfermedad por coronavirus 2019 (COVID-19), causada por el denominado SARS-CoV-2, ha supuesto un impacto para los sistemas de salud de todo el mundo de una magnitud colosal. A cuatro meses desde el inicio de la pandemia, el total de casos confirmados en el mundo se acerca a los 2.500.000 y supera la cifra de 170.000 fallecimientos directamente atribuidos a la enfermedad; en España, el número de infectados supera los 200.000, con más de un 10% de mortalidad, con una repercusión heterogénea sobre distintos territorios1. Sobre estos datos subyace además la posibilidad de la infraestimación, en mayor o menor grado, en relación directa con las distintas políticas de acción adoptadas en diferentes territorios en relación con el cribado poblacional o la consideración de la mortalidad derivada únicamente de la constatación fehaciente del virus. Estos datos hablan de un problema de salud con implicación global.
Ante la extensión de esta patología, numerosos centros se han visto obligados a la reorganización de sus espacios, de sus circuitos e incluso de sus profesionales para dar una adecuada respuesta, con un mayor o menor tiempo de toma de decisiones determinada por la rapidez de progresión de la enfermedad en la comunidad que constituya su ámbito de responsabilidad. Sin embargo, incluso desde el inicio de la pandemia, la urgencia quirúrgica con todo su volumen y su repercusión asistencial debía continuarse, considerándola como prioridad para todos los centros independientemente del escenario de alerta en el que se encuentren.
Para establecer unas directrices que permitieran a los profesionales cimentar actuaciones sobre una base elaborada y respaldada desde un organismo central, la Asociación Española de Cirujanos (AEC) puso en marcha el grupo Cirugía-AEC-COVID-19, cuya actuación abarca distintos aspectos de la influencia de la pandemia sobre la actividad de los cirujanos, emitiendo unas recomendaciones consensuadas tras un exhaustivo examen bibliográfico a pesar del cual no puede superarse el nivel de evidencia de la opinión de expertos. Debido a la importancia del mantenimiento de una adecuada política de atención a la patología quirúrgica urgente, se definió como un aspecto necesario a cubrir con este planteamiento, desarrollándose con la misma metodología de trabajo un grupo paralelo de profesionales y un documento específico que se desarrolla a continuación y se resume en la página web de la Sociedad2, 3.
Planteamientos generales
Los coronavirus son virus con genoma ARN capaces de sintetizar una veintena de proteínas, incluida la que se proyecta a modo de corona en superficie, de la que reciben su nombre. Estos virus se conocen desde el siglo pasado como causantes de infecciones respiratorias leves. Sin embargo, en los años 2002 en China (coronavirus SARS-CoV) y 2012 en Arabia Saudí (coronavirus MERS-CoV) asistimos a dos epidemias graves causantes aproximadamente de dos millares de muertes4. El SARS-CoV-2 es de origen animal, pero en ninguna especie se ha identificado un coronavirus idéntico al que está causando la epidemia global de 2020. Aunque algunos murciélagos presentan virus similares, no existe una evidencia sólida sobre el origen de la enfermedad COVID-19 en humanos. La transmisión parece ser por aerosoles persona a persona, donde permanece durante horas, y además presenta estabilidad durante días cuando se deposita en superficies. El virus es sensible a los rayos ultravioleta y al calor: se inactiva a 56 °C durante 30 min. Parece inactivarse también con solventes lipídicos, etanol y desinfectantes con cloro. La transmisión fecal-oral, urinaria y sanguínea también parece posible, aunque hay menor evidencia al respecto5.
El periodo de incubación medio es de 5 días6. En el 80% de los casos la sintomatología es leve-moderada y comprende fiebre, tos seca y cansancio. Menos frecuentemente se asocia a congestión, anosmia, mialgias, cefalea y diarrea. En los casos graves aparece disnea y/o hipoxemia una semana tras el contagio, y puede progresar rápidamente a insuficiencia respiratoria agua, shock séptico, acidosis metabólica, coagulopatía y fallo multiorgánico en el 50%7, 8. La mortalidad reportada en España es del 10%, y probablemente se trata de un dato infraestimado. Los hallazgos de laboratorio muestran en fases iniciales una cifra de leucocitos normal o disminuida con linfopenia, trombocitopenia, aumento de enzimas hepáticas, lactato deshidrogenasa, creatinquinasa, mioglobina, proteína C reactiva (manteniendo normal la procalcitonina) y velocidad de sedimentación globular. En fases más avanzadas se ha observado elevación de dímero D, troponina, ferritina y datos de laboratorio compatibles con insuficiencia renal y factores inflamatorios de fase aguda9.
La patología quirúrgica urgente adquiere un papel primordial en esta situación de pandemia con un número elevadísimo de pacientes infectados sintomáticos o no, ya que también sigue existiendo y es la única que no puede ser demorada ni suspendida cuando no existe otra alternativa médica. De esta forma, nuestro objetivo principal debe ir encaminado a preservar la actividad asistencial vital, proteger al personal sanitario y, consecuentemente, a la población general.
La afectación digestiva debida a SARS-CoV-2, según un estudio chino realizado en 72.000 pacientes, reveló sintomatología gastrointestinal en el 10% de los casos. Estos síntomas incluyeron diarrea (2-10%) y vómitos (1-10%) uno o dos días antes de la fiebre y los síntomas respiratorios10. Otro artículo de la misma procedencia informó que el 3% de los pacientes infectados presentaron síntomas digestivos sin síntomas respiratorios asociados11. Estos datos nos hacen estimar que la afectación digestiva sea superior a la reportada, ya que probablemente existan muchos pacientes con sintomatología exclusivamente digestiva no testados, y que los síntomas gastrointestinales se aproximan al 20-25% de manera global. Diferenciar clínicamente esta afectación como parte de la infección viral o de la semiología de una urgencia abdominal quirúrgica no siempre resulta sencillo, por lo que hay que ser muy sistemáticos en la historia clínica en la que debe incluirse una anamnesis epidemiológica y recurrir a las consideraciones analíticas anteriormente reseñadas y al diagnóstico radiológico.
Aspectos de organización en cirugía de urgencias. El espacio COVID. Seguridad de profesionales
La asistencia urgente debe garantizarse adaptando las recomendaciones generales al marco específico de cada centro hospitalario dependiendo de los escenarios de alerta difundidos por la AEC2, 3. Se recomienda disponer de un quirófano exclusivo para pacientes COVID-19 confirmados o con alta sospecha sin posibilidad de confirmación por constituir patologías no demorables. Es necesario crear un circuito de traslado específico que debe ser lo más directo y corto posible, tomando unas medidas de prevención y seguridad específicas: uso de ascensores y zonas específicas, zonas de paso libres, colocación de paños con lejía en zonas de paso, limpieza adecuada posterior.
El personal que se encuentre en el quirófano debe minimizarse en la medida de lo posible, limitando el acceso al menor número de profesionales en función de la complejidad de la intervención. Los profesionales solo accederán al quirófano en el momento preciso de comenzar su actuación, intentado evitar estar presente en otras actuaciones en las que no tomen parte y que puedan ser potencialmente contagiosas, de las que el proceso de intubación constituye el máximo exponente. Los procedimientos deben ser realizados por el personal disponible que tenga más entrenamiento y capacidad, con el objeto de minimizar el tiempo de realización y las posibles complicaciones potenciales.
Durante el procedimiento se deben extremar las medidas de precaución, entre las que se recomienda12, 13:
-
•
Mantener en todo momento las puertas cerradas.
-
•
Designar una única zona de entrada y salida de profesionales.
-
•
Señalizar los accesos y alertar de la prohibición de paso.
-
•
Colocación de contenedores de residuos de clase III.
-
•
Retirar del quirófano todo el material no indispensable, empleando protectores para las superficies del que vaya a ser empleado.
-
•
Evitar el acceso con objetos personales: móviles, identificaciones…
-
•
Colocación de paños impregnados con lejía en las zonas de acceso.
-
•
Limpieza adecuada y específica siguiendo un protocolo específico.
-
•
Protocolo quirúrgico siguiendo las recomendaciones generales emitidas previamente por la Sociedad2, 3.
Todos los centros deben asegurar la disponibilidad de equipos de protección individual (EPI) con sus elementos constituyentes. En el contexto actual de pandemia y con un inaceptable porcentaje de infección profesional (actualmente cerca de 30.000 sanitarios) debe cumplirse rigurosamente con un protocolo de protección del personal. En la atención urgente, ante la ausencia de un intervalo de tiempo en el que se determine con rigurosidad la existencia de una coinfección viral, estas medidas de protección deben extenderse con permisividad. Sin embargo, conscientes de la importancia de conservar su disponibilidad, es necesario un empleo racional de los dispositivos de protección. El EPI será necesario colocárselo en todos los procedimientos diagnósticos, terapéuticos o de exploración que se consideren como «contacto estrecho», pero debe diferenciarse un tipo de protección u otra en función de si el procedimiento produce aerosolización y la positividad, negatividad o indeterminación para COVID-19.
En caso de que se trate de un procedimiento que no produzca aerosolización, como puede ser una simple exploración física o una entrevista del paciente, debe ser suficiente con mantener una distancia de seguridad mínima y unas medidas básicas en función del status COVID-19 del paciente.
Si nos enfrentamos a un procedimiento que produzca aerosolización (intubación orotraqueal, intervención quirúrgica, etc.), las medidas se deben aumentar, con independencia del status definido para el paciente ante las elevadas cifras comunicadas de asintomáticos y falsos negativos de los test disponibles.
En la tabla 1 se recogen las medidas mínimas que se deben tomar en cada uno de los casos14.
Tabla 1.
Equipamiento de protección en función del procedimiento y del paciente
| Procedimientos |
||
|---|---|---|
| Sin aerosolización | Con aerosolización | |
| COVID− o baja sospecha | Mascarilla quirúrgica Guantes |
Bata quirúrgica convencional Mascarilla (N95/FFP2/FFP3)* Gafas (opcional) Guantes Gorro Calzado/calzas |
| COVID+ o alta sospecha | Bata Mascarilla (N95/FFP2/FFP3) Gafas o cobertura facial (opcional) Guantes no estériles Gorro Calzado/calzas |
Bata impermeable ± quirúrgica Mascarilla (N95/FFP2/FFP3)* Gafas Pantalla de cobertura facial o caperuza tipo escafandra (recomendable) Guantes Gorro Calzado/calzas/botas impermeables |
Si la mascarilla tiene válvula, debe colocarse encima una mascarilla quirúrgica convencional.
Es imprescindible que todo el personal haya realizado formación sobre su colocación y retirada, disponga de un checklist sobre los pasos a realizar y una persona supervise los pasos a seguir para evitar errores. Los pasos de colocación y retirada (donning/doffing) son los recogidos en el documento de recomendaciones generales de la AEC2, 3.
Determinación preoperatoria de coinfección viral
En el contexto actual, se recomienda la determinación del status COVID-19 de todos los pacientes con urgencia quirúrgica, independientemente de si presenta o no sintomatología de coinfección viral. Para ello disponemos de las siguientes herramientas:
-
•
Reacción en cadena de la polimerasa en tiempo real (PCR-TR).
-
•
Test serológicos.
-
•
Exploraciones radiológicas (radiografía de tórax/tomografía computarizada [TC] de tórax/Point-Of-Care UltraSound [POCUS]).
La toma de muestras de secreciones nasales y faríngeas para determinar ARN viral mediante la técnica PCR-TR constituye el test estándar de diagnóstico, pero su capacidad para detectar positivos incluso en pacientes con fiebre puede ser tan baja como del 57%15. Aunque el procedimiento requiere un tiempo aproximado de 4 h, la situación real de la práctica clínica determina un tiempo no menor de 6 h entre la toma de muestra y la obtención de resultados.
Los test serológicos, basados en la determinación en suero de Ag de SARS-CoV-2 o las inmunoglobulinas (Ig) A secretora (más teórica que práctica), M y G, se complementan con la información proporcionada por la PCR-TR. Los test rápidos se basan en la inmunocromatografía y tienen una sensibilidad mayor del 75% a partir del 7.° día de evolución de la enfermedad, con un valor predictivo positivo mayor del 95%. Las técnicas de ELISA tienen una sensibilidad próxima al 100% cuando se combinan la detección de la IgM y la IgG a partir del día +35 de evolución del proceso, pero esta sensibilidad es menor cuanto más cerca del inicio de la infección y depende de la proteína frente a la que se determine el anticuerpo16. Ambas técnicas pueden ser realizadas de forma rápida en las instalaciones sanitarias, no requieren material complejo ni entrañan dificultad en el manejo de las muestras17.
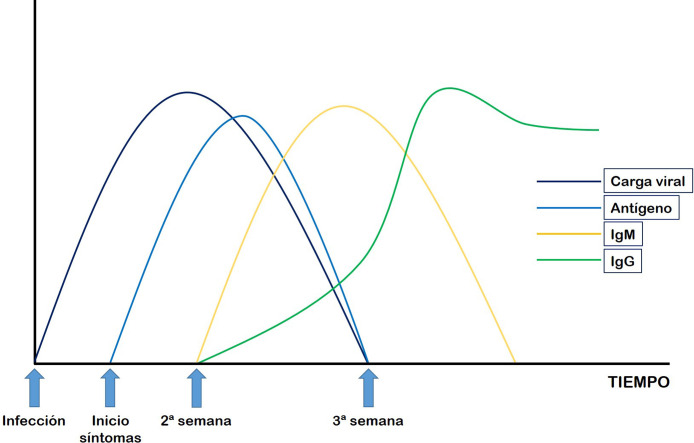
En las Figura 1, Figura 2 se resumen el perfil evolutivo de la infección y la respuesta inmunológica para la correcta interpretación de los diferentes test.
Figura 1.
Evolución de la carga viral y perfil serológico de la infección por SARS-CoV-2.
Figura 2.
Interpretación de los diferentes test de cribado en función del momento evolutivo de la infección por SARS-CoV-2.
La aparición en la radiología de tórax (radiografía de tórax simple o TC de tórax —que ofrece una capacidad diagnóstica superior—) de infiltrados en vidrio deslustrado en el contexto epidemiológico de alta incidencia y alta sospecha clínica de infección por SARS-CoV-2 puede virtualmente diagnosticar la enfermedad, aun con PCR-TR negativa18. Sin embargo, en caso de enfermedad leve hasta el 18% de los pacientes pueden no tener alteraciones en la radiografía o TC de tórax al inicio de los síntomas19, pero están presentes en prácticamente el 100% de los casos a partir del 6.° día20.
El POCUS, basado en la conocida capacidad de la ecografía para detectar enfermedad pulmonar intersticial, consolidaciones subpleurales y síndrome de distress respiratorio agudo (SDRA) de cualquier etiología, se ha demostrado muy útil tanto en el diagnóstico precoz del paciente paucisintomático como en el seguimiento de la COVID-19. Constituye una herramienta «a pie de cama», repetible cuantas veces sea necesario. Siempre han de observarse las medidas de protección para que los equipos no se conviertan en fómites de la enfermedad. Se exploran 14 áreas (3 posteriores, 2 laterales y 2 anteriores en cada pulmón) a través de los espacios intercostales para cubrir la mayor área posible. El objetivo es observar la morfología (integridad) de la línea pleural, tanto con la sonda lineal como con la cónvex. Está en estudio la implantación de un score ecográfico que uniformice los hallazgos21.
Uniformando todos estos enunciados podemos realizar algunas consideraciones generales sobre cómo proceder en el diagnóstico del status COVID-19 del paciente con urgencia quirúrgica. Para pacientes no demorables, la realización de test PCR-TR frente al virus SARS-CoV-2 resulta virtualmente imposible. En estos pacientes debemos basar nuestra actuación en la historia clínica, si es posible realizarla, tanto a pacientes como a personas relacionadas (antecedentes respiratorios agudos recientes en él o convivientes), parámetros analíticos (linfopenia, ya que la elevación de la proteína C reactiva va a ser poco valorable por la habitual elevación en el contexto de patología abdominal aguda) y radiología, ya sea radiografía simple de tórax o TC de tórax, posible si la situación del paciente permite realizar TC de abdomen, que podrían mostrar en ambos casos el patrón característico de infiltrados en vidrio deslustrado de predominio subpleural. Si el centro lo permite, es recomendable el establecimiento de un circuito radiológico específico para pacientes confirmados o con alta sospecha de positividad COVID22. Si están disponibles, son de utilidad los kits rápidos que detectan anticuerpos por inmunocromatografía. Sin embargo, dadas las características propias de los test, la negatividad no excluye diagnóstico.
Cuando la cirugía es demorable, debe ser posible realizar una PCR-TR para detectar carga viral, que debería complementarse con radiología torácica, preferiblemente TC de tórax. Habitualmente en la práctica clínica a estos pacientes se les ha realizado TC de abdomen como parte del diagnóstico, y está indicado ampliar esta exploración al tórax e incluso contemplar la necesidad de su realización en procesos con diagnóstico exclusivamente ecográfico. En caso de disponibilidad, podemos usar técnicas serológicas frente a SARS-CoV-2. En estos pacientes sería preferible realizar ELISA frente a test rápidos por la mejor sensibilidad de los primeros, ya que el factor tiempo no es tan importante.
Para los pacientes que ingresan para manejo conservador de cualquier patología urgente, mientras que la situación de pandemia se mantenga activa se recomienda proceder también a descartar la infección por el nuevo coronavirus.
Implicaciones sobre las indicaciones habituales en cirugía de urgencias
En términos generales, las indicaciones quirúrgicas en sí mismas no deben cambiar durante la pandemia, de modo que se tratará de ofrecer al paciente en cada momento el tratamiento más adecuado3. Pero del mismo modo que en condiciones normales la indicación quirúrgica se ve influida por factores dependientes del estado general del paciente, riesgo inherente al procedimiento o a las enfermedades preexistentes, durante la pandemia por COVID-19 se añaden una serie de cofactores que, más allá de cambiar la indicación, nos hacen considerar opciones alternativas en un contexto ciertamente anómalo. En ese sentido, tres circunstancias pueden influir en la decisión terapéutica final: la posibilidad de contagio del paciente y/o al personal sanitario, la existencia o no de infección por SARS-CoV-2, e impacto en la estructura hospitalaria, especialmente en lo referente a la disponibilidad de camas de cuidados intensivos23.
Asimismo, el peso que tiene cada uno de estos factores viene a su vez determinado por las llamadas «fases» o «escenarios» durante la pandemia a las que hace referencia la escala dinámica propuesta por la AEC, en las que se consideran fundamentalmente el número de ingresos por COVID-19 y el impacto sobre los recursos del hospital. La actividad quirúrgica urgente se mantiene en todos los escenarios hasta las fases IV (alerta alta) y V (emergencia; más del 75% de las camas convencionales y de UCI ocupadas por pacientes COVID-19), si bien en la fase V se plantea intervenir a pacientes que no sobrevivirían si la cirugía se demora unas horas, siendo necesario un triaje preoperatorio en colaboración con los comités de ética local. Así, en las fases I-III las indicaciones quirúrgicas urgentes podrían mantenerse sin cambios. Sin embargo, en las fases IV y V podría considerarse emplear tratamientos conservadores en algunos pacientes en los que el beneficio de plantear una opción menos resolutiva supere claramente el riesgo de infección, transmisión, agravamiento de un cuadro por COVID-19 preexistente o el consumo injustificado de recursos. La duda fundamental estriba entre considerar el impacto que la propia intervención tendría sobre el cuadro por COVID-19 y el resultado clínico de no tratar un proceso urgente3. Este razonamiento se debe a la comunicación de pésimos resultados postoperatorios en pacientes programados cuya extrapolación al paciente urgente es compleja24. Por otro lado, también existen series cortas con resultados aceptables en casos emergentes complicados en los que se mantuvo la indicación quirúrgica25. La propia agresión quirúrgica podría ser un desencadenante de una respuesta inflamatoria inmediata desproporcionada26 que en pacientes infectados podría ser deletérea; sin embargo, en el paciente urgente esa respuesta inespecífica ya está presente y la intervención supone (especialmente en cuadros infecciosos) la mejor manera de empezar a mitigarla. Por otro lado, en fase IV se considera únicamente la resolución quirúrgica de emergencias vitales. La justificación de plantear tratamientos conservadores se basa en resultados de estudios que han señalado que dichas opciones ofrecen un margen de seguridad aceptable, pero en ningún caso han demostrado ser más efectivos. Asimismo, la gran mayoría de cuadros en los que se podrían plantear estas alternativas requieren un diagnóstico de certeza, casi siempre mediante TC abdominopélvica, que en el contexto actual debe inexorablemente extenderse al tórax con el fin de descartar una infección por SARS-CoV-2 concomitante. Así, se podría plantear el tratamiento conservador de las apendicitis no complicadas asumiendo al menos 3-5 días de tratamiento antibiótico intravenoso y una tasa de recidivas en el primer año cercana al 30%27; colecistitis agudas también no complicadas, de nuevo asumiendo tasas de reingreso, fracaso terapéutico y cirugías más complejas no desdeñable28, 29; finalmente, considerar ampliar el espectro del manejo conservador en régimen extrahospitalario (en combinación con un eventual drenaje percutáneo si fuese necesario) en estadios más avanzados de diverticulitis aguda, siempre con foco inflamatorio local30, si bien no existe evidencia científica sólida que permita realizar de forma firme esta afirmación. La consideración de ampliar las indicaciones de realizar colecistostomías percutáneas podría estar justificado en pacientes COVID-19 durante la pandemia debido a la posibilidad de agravar el cuadro respiratorio así como a la posibilidad de estar recibiendo tratamiento anticoagulante debido a la alta incidencia de tromboembolismos pulmonares en estos pacientes31, 32.
Uno de los aspectos más complejos en la situación actual es la toma de decisiones en escenarios límite. Son muchos los factores que concurren a la hora de decidir si un paciente es intervenido o no, especialmente cuando el pronóstico es incierto o inequívocamente malo debido principalmente a la suma de la gravedad del proceso urgente/emergente, la infección por COVID-19 y la posible ausencia de recursos según las previsiones de ocupación que garanticen unos cuidados postoperatorios apropiados, especialmente en unidades de críticos. La evaluación de cada paciente debe ser extremadamente minuciosa y realizarse de manera conjunta por un equipo pluridisciplinar que incluya a anestesiólogos así como a los responsables de las unidades de cuidados intensivos (UCI). Es por esto que, además, la ponderación de los aspectos éticos en estos casos es clave33. Si bien en algunos centros existen documentos que de modo explícito establecen un «techo terapéutico», esta medida, aunque recomendable, no está disponible de manera generalizada. Así, parece razonable hacer partícipe al comité de ética local para decisiones cuya logística se adapte a la posibilidad de su participación, y facultar a los profesionales implicados en la toma de las que, por su necesaria inmediatez, no lo permita. Es especialmente importante establecer flujos de comunicación adecuados que en el momento actual pueden ser extremadamente complejos. En muchos casos la comunicación directa con el paciente se realiza empleando medidas de protección que pueden despersonalizar la interacción médico-enfermo, y además la comunicación con los familiares es muy probable que sea por vía telefónica.
Elección del abordaje, de la técnica y resultados postoperatorios
La técnica y el abordaje elegidos para la intervención quirúrgica deben ser consensuados por el equipo considerando la patología, los recursos disponibles, las comorbilidades y la condición de sospecha o confirmación de caso COVID-19. Durante la cirugía, el uso del electrocauterio y la disección de tejidos con fuentes de energía ultrasónica pueden generar partículas en forma de aerosol de 0,1 μm y 0,35-6,5 μm, respectivamente34. Por esto es imprescindible la utilización de EPI con mascarillas FFP2/FFP3 durante todo procedimiento y utilizar sistemas estancos de aspiración de humo. Una recomendación es utilizar las fuentes de energía a baja intensidad para minimizar la generación de vapores durante la disección y la cauterización de tejidos.
Algunas publicaciones, especialmente al inicio de la pandemia, emitieron una nota de precaución con respecto al empleo del abordaje laparoscópico, atribuyéndole un mayor potencial de aerosolización. Conforme se ha ido avanzando se han confirmado otras consideraciones que han determinado que la laparoscopia, cumpliendo estrictamente un protocolo de seguridad, continúa aportando las ventajas inherentes como vía de abordaje sin constituir un peligro añadido para el profesional. El abordaje mínimamente invasivo supone la interposición de una barrera física entre cirujano y la posible fuente de contagio, evitándose la exposición ocupacional y la infección cruzada. Otras ventajas del acceso mínimamente invasivo es que permite minimizar los accidentes con material cortante o punzante a miembros del equipo quirúrgico35, minimiza el impacto respiratorio en el postoperatorio y permite una estancia hospitalaria más corta36. Se recomienda en los procedimientos laparoscópicos emplear presiones de insuflación bajas (8-11 mmHg) con sistemas de presión constante de insuflación en lugar de los insufladores dobles. Para evacuar el neumoperitoneo es necesario contar con un sistema cerrado (comercial o artesanal) antes de realizar una incisión de asistencia para la extracción de la pieza o para finalizar la intervención37. Debe conocerse la capacidad High-Efficiency Particulate Air (HEPA, 99,97% de eficacia para partículas ≥ 0,3 μm) o Ultra-Low Particulate Air (ULPA, 99,99% de eficacia para partículas ≥ 0,05 μm) del sistema comercial del que se disponga38. Entre los artesanales existen varios sistemas descritos; todos deben ser sistemas cerrados sin fugas que permitan evacuar el neumoperitoneo y el humo quirúrgico a envases con soluciones de conocida eficacia en cuanto a capacidad de eliminar el virus, como el hipoclorito de sodio al 2,6%39, 40.
Otras recomendaciones aplicables a la cirugía mínimamente invasiva son la utilización del mínimo número de trocares necesarios, teniendo el cuidado de hacer las incisiones pequeñas para permitir un buen ajuste del trocar y para evitar fugas alrededor de estos, y cuando sea posible se debe optar por el uso de trocares con balón. Con respecto a la posición del paciente durante la cirugía, se debe evitar el uso de la posición de Trendelenburg forzada o prolongada, ya que puede afectar de forma desfavorable la fisiología respiratoria.
Cuando no se disponga de experiencia en técnicas laparoscópicas, no se tenga disponibilidad de un sistema cerrado comercial para la evacuación segura del neumoperitoneo contaminado o no exista la experiencia o los materiales para la realización artesanal de un sistema compatible, será preferible realizar una laparotomía, durante la cual deben respetarse los mismos principios de minimizar la utilización de fuentes de energía de alta potencia que puedan generar humo contaminado y debe procurarse la aspiración controlada a sistemas cerrados del humo generado. Es recomendable el empleo de dispositivos de grapado quirúrgico si son necesarios para minimizar el tiempo quirúrgico y el riesgo de accidentes punzocortantes. La indicación de estomas (definitivos y temporales) genera otro foco de posible transmisión que debe tenerse en cuenta a la hora de sus cuidados tanto por parte del personal sanitario como de familiares, aunque puede ser necesaria su indicación en detrimento de cualquier anastomosis de riesgo, especialmente en escenarios altos de alerta.
La exposición y la iluminación durante abordajes abiertos deben ser óptimas para facilitar el procedimiento y acortar, en lo posible, el tiempo de la intervención. Deben evitarse incisiones incómodas o demasiado pequeñas que añadan dificultad al procedimiento. Es aconsejable la utilización de separadores autoestáticos y protectores de pared abdominal, pues no solo facilitan la exposición del campo, sino que además minimizan la necesidad de ayudantes adicionales.
La evolución y los resultados postoperatorios de pacientes confirmados o en periodo de incubación COVID-19 presentan una mayor incidencia de ingreso a la UCI en comparación con los pacientes COVID-19 sin cirugía. Entre los factores asociados a una evolución desfavorable está la edad avanzada, la asociación a comorbilidades, la inmunosupresión de cualquier tipo (incluida la asociada a patología neoplásica subyacente), el tiempo quirúrgico y el grado de dificultad del procedimiento realizado41. Hay hallazgos que sugieren que la realización de intervenciones quirúrgicas puede acelerar o incluso exacerbar la progresión de la COVID-19, aunque la proporción en la cual acontece es aún desconocida.
Atención al politraumatizado
Debido al confinamiento actualmente vigente en nuestro país, la incidencia de traumatismos cerrados por colisiones de vehículos a motor ha tenido una disminución considerable, al igual que los traumatismos penetrantes resultantes de violencia interpersonal. En cualquier caso, la saturación máxima de camas de la UCI y de las unidades de reanimación que soportan desde hace ya semanas algunos hospitales con un gran número de ingresos de pacientes COVID-19 puede obligar a reconsiderar en ellos el tratamiento de algunos pacientes traumatizados con mínimas posibilidades de supervivencia en condiciones habituales42, incluso con cuidados óptimos perioperatorios (criterios de mortalidad inevitable según la clasificación del Colegio Americano de Cirujanos, criterios de «tratamiento inútil», sobre todo del paciente geriátrico con probabilidad de muerte > 90-95%). La recepción del politraumatizado debería realizarse en un módulo específico, destinado a tal efecto. Debido al contexto epidemiológico, y en especial en hospitales de las comunidades autónomas más afectadas, debe considerarse a todo paciente politraumatizado como potencialmente infectado y por tanto extremar las medidas de protección individual, como batas impermeables, gafas, mascarillas de alta protección, calzas impermeables y guantes, que se mantendrán durante toda la atención del paciente: traslado a TC, a radiología intervencionista, al quirófano o a la UCI. En la actual situación debe minimizarse el personal componente del equipo de trauma destinado a la atención inicial, y se debe mantener la máxima precaución en el manejo de la vía aérea y en la colocación de drenaje torácico por la posibilidad de generación de aerosoles, especialmente en presencia de inestabilidad hemodinámica que imposibilite un cribado COVID-19. Cuando sea necesario colocar drenajes torácicos o realizar toracotomías, ya sea por neumotórax o hemotórax, se deben tomar todas las medidas de protección. Para el resto de las patologías traumáticas se aplicará la técnica necesaria, dependiendo de los hallazgos. En caso de duda en cuanto al status COVID-19 del politraumatizado, si se precisa la utilización de quirófano debe utilizarse el reservado para esta circunstancia.
Alguna recomendación se ha publicado acerca de que los procedimientos de evaluación del traumatizado que sean aplazables, como por ejemplo la exploración diafragmática laparoscópica en heridas con trayecto toracoabdominal, en pacientes con COVID-19 deberían ser planificados después de resolver la infección respiratoria43. Dentro del contexto del paciente politraumatizado parece también razonable que procedimientos como fijación interna de fracturas de pelvis u otras tras colocación de fijadores externos se retrasen en pacientes con infección confirmada y evidencia radiológica de afectación pulmonar. No hemos encontrado hasta el momento ninguna evidencia que aconseje modificar las indicaciones y/o técnicas de cirugía de control de daños en el contexto de esta pandemia.
Financiación
Ninguna.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses en relación con el presente artículo.
Anexo. Miembros del Grupo Colaborativo Cirugía-AEC-COVID-19
Salvador Morales Conde (coordinador), Estíbaliz Álvarez Peña, Mario Álvarez Gallego, José Manuel Aranda Narváez, Josep María Badía Pérez, José María Balibrea del Castillo, Sandra García Botella, Xavier Guirao Garriga, Eloy Espín Basany, Esteban Martín Antona, Elena Martín Pérez, Sagrario Martínez Cortijo, Isabel Pascual Migueláñez, María Dolores Pérez Díaz, José Luis Ramos Rodríguez, Inés Rubio Pérez, Raquel Sánchez Santos.
Bibliografía
- 1.Gobierno de España. Enfermedad por nuevo coronavirus COVID-19. Situación actual [consultado 17 Abr 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/situacionActual.htm
- 2.Balibrea J.M., Badía J.M., Rubio I., Martín E., Álvarez E., García S. Manejo quirúrgico de pacientes con infección por COVID-19. Recomendaciones de la Asociación Española de Cirujanos. Cir Esp. 2020 doi: 10.1016/j.ciresp.2020.03.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3.Documentos de posicionamiento y recomendaciones de la AEC en relación con la cirugía y COVID-19 [consultado 17 Abr 2020]. Disponible en: https://www.aecirujanos.es/Documentos-de-posicionamiento-y-recomendaciones-de-la-AEC-en-relacion-con-la-cirugia-y-COVID19_es_1_152.html
- 4.Lu R., Zhao X., Li J., Niu P., Yang B., Wu H. Genomic characterisation and epidemiology of 2019 novel coronavirus: Implications for virus origins and receptor binding. Lancet. 2020;395:565–574. doi: 10.1016/S0140-6736(20)30251-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Zou L., Ruan F., Huang M., Liang L., Huang H., Hong Z. SARS-CoV-2 viral load in upper respiratory specimens of infected patients. N Engl J Med. 2020;382:1177–1179. doi: 10.1056/NEJMc2001737. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Lauer S.A., Grantz K.H., Bi Q., Jones F.K., Zheng Q., Meredith H.R. The incubation period of coronavirus disease 2019 (COVID-19) from publicly reported confirmed cases: Estimation and application. Ann Intern Med. 2020 doi: 10.7326/M20-0504. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Wang D., Hu B., Hu C., Zhu F., Liu X., Zhang J. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus-infected pneumonia in Wuhan, China. JAMA. 2020 doi: 10.1001/jama.2020.1585. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Chen N., Zhou M., Dong X., Qu J., Gong F., Han Y. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: A descriptive study. Lancet. 2020;395:507–513. doi: 10.1016/S0140-6736(20)30211-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Guan W.J., Ni Z.Y., Hu Y., Liang W.H., Ou C.Q., He J.X. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020 doi: 10.1056/NEJMoa2002032. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Novel Coronavirus Pneumonia Emergency Response Epidemiology Team The epidemiological characteristics of an outbreak of 2019 novel coronavirus diseases (COVID-19) in China. Chin J Epidemiol. 2020;41:145–151. doi: 10.3760/cma.j.issn.0254-6450.2020.02.003. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Tian Y., Rong L., Nian W., He Y. Review article: Gastrointestinal features in COVID-19 and the possibility of faecal transmission. Aliment Pharmacol Ther. 2020 doi: 10.1111/apt.15731. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Ti L.K., Ang L.S., Foong T.W., Ng B.S.W. What we do when a COVID-19 patient needs an operation: Operating room preparation and guidance. Can J Anaesth. 2020 doi: 10.1007/s12630-020-01617-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Protocolo de circuito para pacientes COVID-19 que precisen intervención quirúrgica en el Hospital Universitario Virgen del Rocío-Hospital General y medidas de actuación para sus empleados. Versión 4, 11 Abr 2020 [consultado 18 Abr 2020]. Disponible en: https://www.hospitaluvrocio.es/wp-content/uploads/2020/04/PROTOCOLO-CIRUGIA-DE-URGENCIAS-COVID-19.pdf
- 14.Reguera Rosal J., Gómez Rosado J.C. Protocolo clínico Cirugía de Urgencias SARS-CoV-2. Versión 1. 2020 [consultado 17 Abr 2020]. Disponible en: https://www.hospitalmacarena.es/wp-content/uploads/2020/04/1.-Prot_Gral_UrQuiq_Covid_V1.0-2.pdf. [Google Scholar]
- 15.Liu R., Han H., Liu F., Lv Z., Wu K., Liu Y. Positive rate of RT-PCR detection of SARS-CoV-2 infection in 4880 cases from one hospital in Wuhan, China, from Jan to Feb 2020. Clin Chim Acta. 2020;505:172–175. doi: 10.1016/j.cca.2020.03.009. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Liu W., Liu L., Kou G., Zheng Y., Ding Y., Ni W. Evaluation of nucleocapsid and spike protein-based ELISAs for detecting antibodies against SARS-CoV-2. J Clin Microbiol. 2020 doi: 10.1128/JCM.00461-20. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Xiao S., Wu Y., Liu H. Evolving status of the 2019 novel coronavirus infection: Proposal of conventional serologic assays for disease diagnosis and infection monitoring. J Med Virol. 2020;92:464–467. doi: 10.1002/jmv.25702. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Dai H., Zhang X., Xia J., Zhang T., Shang Y., Huang R. High-resolution chest CT features and clinical characteristics of patients infected with COVID-19 in Jiangsu, China. Int J Infect Dis. 2020 doi: 10.1016/j.ijid.2020.04.003. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Guan W., Ni Z., Hu Y., Liang W., Ou C., He J. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020 doi: 10.1056/NEJMoa2002032. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Bernheim A., Mei X., Huang M., Yang Y., Fayad Z.A., Zhang N. Chest CT findings in coronavirus disease-19 (COVID-19): Relationship to duration of infection. Radiology. 2020 doi: 10.1148/radiol.2020200463. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Soldati G., Smargiassi A., Inchingolo R. Proposal for international standardization of the use of lung ultrasound for patients with COVID-19: A simple, quantitative, reproductible method. J Ultrasound Med. 2020 doi: 10.1002/jum.15285. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Plan de contingencias COVID-19. Implementación de TC torácico complementario en pacientes quirúrgicos. Servicios de Radiología y Cirugía General. Hospital Universitario Virgen del Rocio. Marzo 2020 [consultado 17 Abr 2020]. Disponible en: https://www.hospitaluvrocio.es/wp-content/uploads/2020/04/SCREENING-RADIOLOGICO-COVID-19-CIRUGIA-GENERAL.pdf
- 23.Prachand V., Milner R., Angelos P., Posner M.C., Fung J.J., Agrawal N. Medically-necessary time-sensitive procedures: A scoring system to ethically and efficiently manage resource scarcity and provider risk during the COVID-19 pandemic. J Am Coll Surg. 2020 doi: 10.1016/j.jamcollsurg.2020.04.011. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Aminian A., Safari S., Razeghian-Jahromi A., Ghorbani M., Delaney C.P. COVID-19 outbreak and surgical practice: Unexpected fatality in perioperative period. Ann Surg. 2020 doi: 10.1097/SLA.0000000000003925. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Gao Y., Xi H., Chen L. Emergency surgery in suspected COVID-19 patients with acute abdomen: Case series and perspectives. Ann Surg. 2020 doi: 10.1097/SLA.0000000000003961. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Chen G., Wu D., Guo W., Cao Y., Huang D., Wang H. Clinical and immunological features of severe and moderate coronavirus disease 2019. J Clin Invest. 2020 doi: 10.1172/JCI137244. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Sippola S., Haijanen J., Viinikainen L., Grönroos J., Paajanen H., Rautio T. Quality of life and patient satisfaction at 7-year follow-up of antibiotic therapy vs appendectomy for uncomplicated acute appendicitis: A secondary analysis of a randomized clinical trial. JAMA Surg. 2020 doi: 10.1001/jamasurg.2019.6028. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28.Van Dijk A.H., de Reuver P.R., Tasma T.N., van Dieren S., Hugh T.J., Boermeester M.A. Systematic review of antibiotic treatment for acute calculous cholecystitis. Br J Surg. 2016;103:797–811. doi: 10.1002/bjs.10146. [DOI] [PubMed] [Google Scholar]
- 29.Loozen C.S., Oor J.E., van Ramshorst B., van Santvoort H.C., Boerma D. Conservative treatment of acute cholecystitis: A systematic review and pooled analysis. Surg Endosc. 2017;31:504–515. doi: 10.1007/s00464-016-5011-x. [DOI] [PubMed] [Google Scholar]
- 30.You K., Bendl R., Taut C., Sullivan R., Gachabayov M., Bergamaschi R., Study Group on Diverticulitis Randomized clinical trial of elective resection versus observation in diverticulitis with extraluminal air or abscess initially managed conservatively. Br J Surg. 2018;105:971–979. doi: 10.1002/bjs.10868. [DOI] [PubMed] [Google Scholar]
- 31.Elsharif M., Forouzanfar A., Oaikhinan K., Khetan N. Percutaneous cholecystostomy… why, when, what next? A systematic review of past decade. Ann R Coll Surg Engl. 2018;5:1–14. doi: 10.1308/rcsann.2018.0150. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32.Cui S., Chen S., Li X., Liu S., Wang F. Prevalence of venous thromboembolism in patients with severe novel coronavirus pneumonia. J Thromb Haemost. 2020 doi: 10.1111/jth.14830. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Bryan F., Milner R., Roggin K.K., Angelos P., Matthews J.B. Unknown unknowns: Surgical consent during the COVID-19 pandemic. Ann Surg. 2020 doi: 10.1097/SLA.0000000000003995. [consultado 18 Abr 2020]. Disponible en: https://journals.lww.com/annalsofsurgery/Documents/Unknown%20unknowns%20.pdf. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Alp E., Bijl D., Bleichrodt R.P., Hansson B., Voss A. Surgical smoke and infection control. J Hosp Infect. 2006;62:1–5. doi: 10.1016/j.jhin.2005.01.014. [DOI] [PubMed] [Google Scholar]
- 35.Li Y., Qin J.J., Wang Z., Yu Y., Wen Y.Y., Chen X.K. [Surgical treatment for esophageal cancer during the outbreak of COVID-19] Zhonghua Zhong Liu Za Zhi. 2020;42:E003. doi: 10.3760/cma.j.cn112152-20200226-00128. [DOI] [PubMed] [Google Scholar]
- 36.Tuech J.J., Gangloff A., Di Fiore F., Michel P., Brigand C., Slim K. Strategy for the practice of digestive and oncological surgery during the COVID-19 epidemic. J Visc Surg. 2020 doi: 10.1016/j.jviscsurg.2020.03.008. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 37.Kwak H.D., Kim S.H., Seo Y.S., Song K.J. Detecting hepatitis B virus in surgical smoke emitted during laparoscopic surgery. Occup Environ Med. 2016;73:857–863. doi: 10.1136/oemed-2016-103724. [DOI] [PubMed] [Google Scholar]
- 38.Resources for smoke & gas evacuation during open, laparoscopic and endoscopic procedures [consultado 18 Abr 2020]. Disponible en: https://www.sages.org/resources-smoke-gas-evacuation-during-open-laparoscopic-endoscopic-procedures/
- 39.United States Environmental Protection Agency. Disinfectants for use against SARS-CoV-2 [consultado 18 Abr 2020]. Disponible en: https://www.epa.gov/pesticide-registration/list-n-disinfectants-use-against-sars-cov-2
- 40.Productos virucidas autorizados en España. Ministerio de Sanidad [consultado 18 Abr 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/Listado_virucidas_PT2_ambiental.pdf
- 41.Lei S., Jiang F., Su W., Chen C., Chen J., Mei W. Clinical characteristics and outcomes of patients undergoing surgeries during the incubation period of COVID-19 infection. EClinicalMedicine. 2020 doi: 10.1016/j.eclinm.2020.100331. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 42.Christian M.D., Sprung C.L., King M.A., Dichter J.R., Kissoon N., Devereaux A.V. Triage. Care of the critically ill and injured during pandemics and disasters: CHEST consensus statement. Chest. 2014;146(4 Suppl):e61S–e74S. doi: 10.1378/chest.14-0736. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.Guía médica de atención al paciente quirúrgico durante la pandemia de COVID19. Fundación Valle del Lili, Cali, Colombia [consultado 18 Abr 2020]. Disponible en: https://valledellili.org/