Abstract
Con el objetivo de favorecer la rápida identificación de los contactos de pacientes infectados por SARS-CoV-2 y por tanto el control de la pandemia, se revisaron diferentes metodologías y recomendaciones sobre estudio de contactos (EECC) aplicables a la Atención Primaria (AP) y a la Salud Pública (SP): artículos en Pubmed sobre COVID-19 y EECC, definiciones de contacto en documentos oficiales, el sistema clásico de EECC en tuberculosis (TB), informaciones sobre apps para EECC y el papel de las pruebas diagnósticas.
Para establecer medidas de prevención y control eficientes, se precisa actuar siempre bajo sospecha clínica, diagnóstico y aislamiento precoz de los casos y de los contactos y su seguimiento. El modelo clásico de EECC en TB es aplicable a esta nueva infección pero acelerando el proceso dado su carácter agudo y su potencial gravedad. Es imprescindible una buena coordinación entre AP y SP y disponer de recursos suficientes.
Palabras clave: SARS-CoV-2, COVID-19, Estudio de contactos, Atención Primaria, Vigilancia epidemiológica, Salud Pública
Abstract
The aim of this study was to promote the rapid identification of the contacts of patients infected with SARS-CoV-2 and therefore the control of the pandemic. Different methodologies and recommendations on contact tracing for Primary Health Care (PHC) and Public Health Services (PHS), like articles in Pubmed about COVID-19 and contact tracing, official contact definitions, the classic contact tracing model in tuberculosis (TB), information about apps for contact tracing and the role of the diagnostic tests, were reviewed.
To establish efficient prevention and control measures, it is always necessary to implement contact tracing based on clinical suspicion, early diagnosis and isolation of cases and contacts and their follow-up. The classic contact tracing model in TB can be applied to this new infection, but accelerating the process given its acute nature and its potential severity. Good coordination between PHC and PHS and having sufficient resources is essential.
Keywords: SARS-CoV-2, COVID-19, Contact study, Primary care, Epidemiological surveillance, Public health
Introducción
Los contactos de los pacientes afectos de enfermedades transmisibles siempre tienen una prevalencia de infección superior a la de la población general. La importancia de llevar a término el estudio de contactos (EECC) ya se vio en nuestro medio antes de la era antibiótica, por ejemplo, en la tuberculosis1 (TB) y en las infecciones de transmisión sexual (ITS)2. En la actualidad es prioritario identificar los contactos (convivientes y no convivientes) en las infecciones transmisibles y revisarlos para tratarlos, si procede, y así evitar nuevos casos.
La COVID-19 es una nueva infección producida por el SARS-CoV-2 que en tan solo 5 meses se ha convertido en una pandemia sin precedentes generando ya a 24 de mayo de 2020 más de 5,2 millones de casos y más de 330.000 muertes a nivel global3. Tiene una tasa de reproducción (R0) estimada en 2,6 en Corea del Sur y 3,3 en Italia4, o sea de promedio cada caso índice genera unos 3 contagios en un entorno de población totalmente susceptible. Se precisa conseguir que Rt (número reproductivo efectivo) baje a menos de 1 para que la infección tienda a controlarse. En el momento actual no se dispone de vacuna ni de tratamiento específico, por lo que es fundamental aplicar las medidas de prevención y de control centradas en evitar su transmisión por vía aérea o por contacto, e identificar tempranamente los casos, aislarlos y tratarlos correctamente. En relación con los contactos, debe procederse también a una rápida identificación, a fin de evaluarlos y aislarlos 14 días para romper la cadena de transmisión de nuevas infecciones5. Para lograr este objetivo, el aislamiento de casos y contactos debe hacerse además con alta efectividad6.
La COVID-19 cursa como una epidemia de tipo holomiántico. En poco tiempo afecta a muchas personas desbordando a los servicios sanitarios, lo que dificulta enormemente llevar a cabo buenos EECC. Situación muy diferente es la de la TB o las ITS, en que el EECC puede ser también complicado pero los casos van apareciendo más o menos regularmente y el estudio se puede organizar más fácilmente.
El objetivo de este trabajo fue revisar diferentes metodologías de EECC aplicables sobre todo desde la Atención Primaria (AP) y de la Salud Pública (SP) con la finalidad de favorecer el diagnóstico de nuevos casos y la rápida identificación de los contactos de pacientes infectados por SARS-CoV-2 y por tanto impulsar medidas dirigidas al control de la pandemia.
Métodos
-
1.
Revisión en Pubmed de los artículos sobre COVID-19 recogidos durante el periodo 1 de enero-8 de mayo de 2020 y que trataban sobre EECC con la finalidad de identificar la sistemática utilizada para su clasificación y abordaje en diferentes contextos. Para la búsqueda se utilizaron los términos «COVID-19 AND contact tracing», y «COVID-19 AND primary care».
-
2.
Revisión de la definición de contacto en diversos protocolos oficiales: Ministerio de Sanidad, Consumo y Bienestar Social (MSCBS), European Centre for Disease Prevention and Control (ECDC) y Organización Mundial de la Salud (OMS).
-
3.
Comparación EECC en COVID-19 con sistema clásico de EECC en TB7.
-
4.
Revisión sobre aplicaciones móviles (apps) en EECC.
-
5.
Revisión de las pruebas de laboratorio diagnósticas en EECC.
Resultados
1. En relación a los artículos publicados sobre el EECC en COVID-19: Se detectaron 96 artículos que reunían los requisitos de búsqueda «COVID-19 AND contact tracing», mientras que los publicados sobre «COVID-19 AND primary care» sumaron 166. Tras la revisión, se concluye que ya existe abundante evidencia estudiada en diferentes países en relación con la importancia de iniciar cuanto antes el EECC8, 9. Algunos trabajos se han realizado con un número reducido de casos pero muestran la efectividad de esta medida10. En otro11, se pone en duda que el EECC, junto con el aislamiento del caso, sean suficientes para controlar la infección, como lo ha sido en la viruela y el SARS. Hellewel et al.12 demuestran que en la mayoría de los escenarios el EECC es altamente efectivo y el aislamiento de casos es suficiente para controlar un nuevo brote de COVID-19 en 3 meses, pero que la probabilidad de control disminuye si se retrasa su inicio.
Sobre la sistemática del EECC, en un primer documento del MSCBS sobre el manejo de la COVID-19 en AP13 se recomienda que ante un caso posible, se identifiquen los contactos cercanos a los que se les indicará cuarentena domiciliaria y vigilancia activa los 14 días posteriores al último contacto con un caso. Se podrá indicar vigilancia y cuarentena a los contactos de casos sospechosos y darla por finalizada si finalmente la prueba de la reacción en cadena de la polimerasa (PCR) es negativa. Si durante los 14 días posteriores a la última exposición el contacto desarrollara clínica sugestiva de COVID-19, pasaría a ser considerado un caso sospechoso y deberá seguir las recomendaciones para esta situación, iniciando un nuevo EECC. Todos los contactos deben ser informados de las medidas preventivas (uso de mascarilla, distanciamiento físico, lavado de manos).
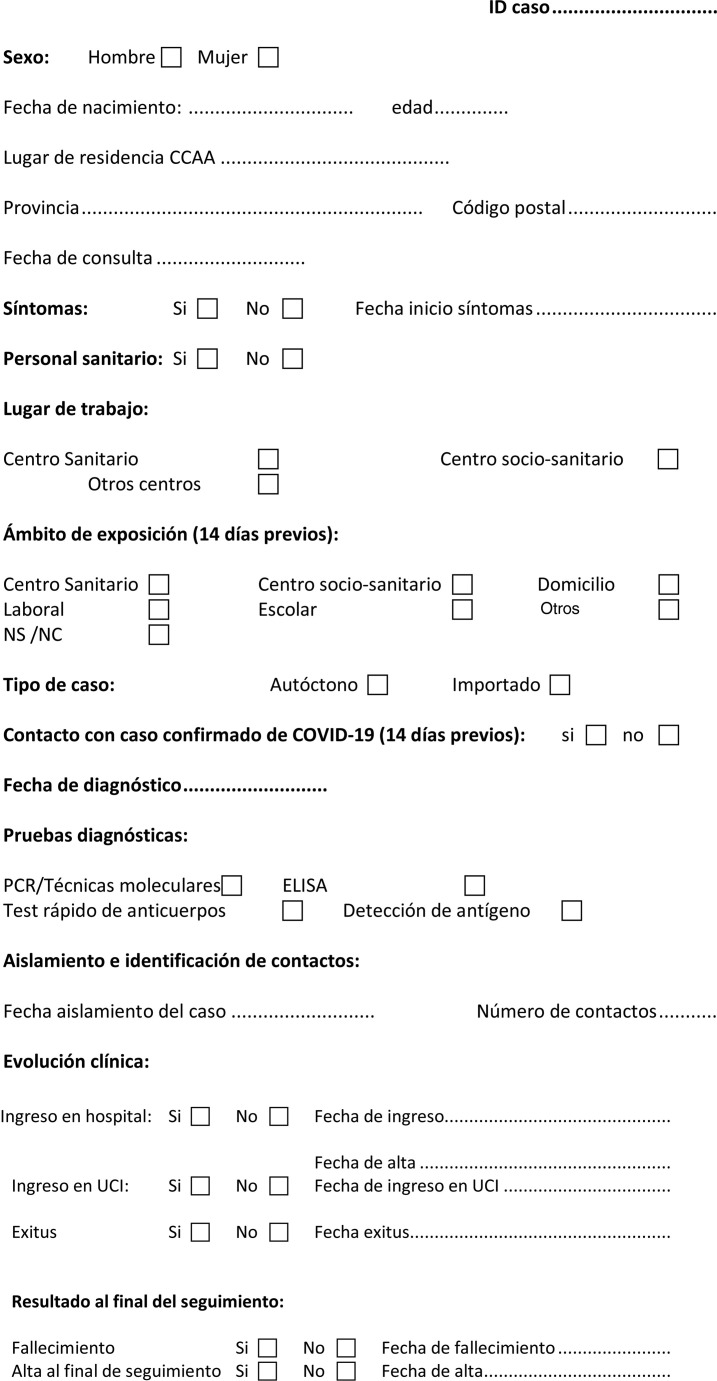
En otro documento ministerial de medidas de vigilancia epidemiológica durante la transición hacia una nueva normalidad14 se regulan las obligaciones y procedimientos de obtención y comunicación de información para la vigilancia epidemiológica, con el objetivo de asegurar que esta información sea operativa y homogénea. Se parte de la encuesta adjunta para los casos (tabla 1 ). En un nuevo documento del MSCBS de 11 de mayo15, se recomienda que a todo caso sospechoso de infección por el SARS-CoV-2 se le realice una PCR en las primeras 24 h.
Tabla 1.
Encuesta del Ministerio de Sanidad para la notificación de casos confirmados de COVID-19 a nivel estatal
Fuente: Ministerio de Sanidad14.
2. Definición de contacto de infectados por SARS-CoV-2: De acuerdo con la ECDC16 y OMS17, serían contactos aquellos que han estado en contacto físico sin protección o a una distancia menor de 2 m para ECDC y de uno para OMS durante más de 15 min con un caso confirmado (prueba de laboratorio positiva) o probable (clínica compatible) desde 48 h antes del inicio de síntomas del caso hasta 14 días después. Según la OMS17, el tipo de contacto podría ser:
-
a.
Contacto cara a cara con un caso probable o confirmado a una distancia menor de 1 m durante más de 15 min.
-
b.
Contacto físico directo con un caso probable o confirmado.
-
c.
Atención directa a un paciente con enfermedad COVID-19 confirmada o probable sin usar el equipo de protección personal adecuado.
-
d.
Otras situaciones indicadas por las evaluaciones de riesgos locales.
Para casos asintomáticos confirmados, el periodo de contacto se considera desde los 2 días anteriores a los 14 días posteriores a la fecha en que se tomó la muestra que condujo a la confirmación. Otros contactos serían de bajo riesgo16.
En otro documento del MSCBS18, se actualiza la definición de contacto estrecho (tabla 2 ).
Tabla 2.
Definición de contactos estrechos
| Todas las personas, sanitarios o no, que: |
| • Hayan tenido contacto con el caso desde 48 h antes del inicio de síntomas (o del diagnóstico en el caso de asintomáticos) hasta el momento en el que el caso es aislado y que no han utilizado las medidas de protección adecuadas |
| • Hayan estado en el mismo lugar que un caso, a una distancia menor de 2 m (p. ej., convivientes, visitas) y durante más de 15 min |
| • Hayan viajado en un avión, tren u otro medio de transporte terrestre de largo recorrido (siempre que sea posible el acceso a la identificación de los viajeros) en un radio de 2 asientos alrededor del caso, así como la tripulación que haya tenido contacto con él |
Fuente: Ministerio de Sanidad18.
3. ¿Es aplicable el modelo de EECC en TB a la COVID-19? Siguiendo los 5 puntos básicos del consenso de EECC en TB7:
a) ¿A quién debe realizarse?
Se deduce que debe realizarse a todos los contactos identificables con los criterios recogidos en la tabla 2, considerando convivientes y no convivientes (contactos trabajo, escuela, centros lúdicos, etc.). Para ello ya en el momento de un posible caso debe procederse a censar estos contactos, idealmente por el mismo médico/equipo que diagnostica el caso ya sea desde la AP u hospital en coordinación con los equipos de SP.
Tanto por las características de la infección aguda por SARS-COV-2 como por la rápida evolución a enfermedad grave que puede tener, el grado de morbimortalidad que genera y su alta contagiosidad, requiere un EECC muy precoz y urgente, especialmente si es posible que se haya generado brote.
La complejidad de la COVID-19 también incluye el EECC de los casos asintomáticos. En la encuesta poblacional realizada en España el 25% de los positivos eran asintomáticos19 y estos casos pueden transmitir también la infección aunque en menor grado20, 21, por lo que se recomienda realizar sistemáticamente el EECC en todos los casos asintomáticos.
Otro aspecto que se está debatiendo es la posible inmunización de los infectados por SARS-CoV-222. Un estudio en 9 pacientes detectó en todos ellos anticuerpos neutralizantes pero sus títulos no sugirieron una estrecha correlación con el curso clínico23. Otros estudios24, 25 demuestran que hay pacientes que se han recuperado sin detectarse anticuerpos específicos contra SARS-CoV-2, aunque podrían ser falsos negativos que sí podrían detectarse con técnicas basadas en detectar anticuerpos frente a la espícula y no contra el núcleo26. En el momento actual, y aunque los estudios sugieren que un elevado porcentaje de los infectados por SARS-CoV-2 desarrollan anticuerpos, no existen evidencias suficientes que demuestren que estén protegidos de una segunda infección, por lo que hay que seguir indicándoles las medidas de protección e incluirlos en el EECC si han tenido un nuevo contacto con un caso confirmado o probable.
También se debe considerar el control en recién llegados a España o hacerlo al acceder al servicio público de salud. Al respecto ya hay experiencias previas utilizadas para determinadas enfermedades, como la TB27, 28. De hecho se ha publicado en el BOE que las personas procedentes de otros países deberán someterse a cuarentena al llegar a España (Orden SND/403/2020 del 12-5-2020), pero si lo hacen a partir del 1 de julio probablemente ya no sería necesario de acuerdo con informaciones que recogen los medios de comunicación.
b) Quién debe realizar el EECC
Considerando la elevada cifra de casos de infección por SARS-COV-2, el facultativo que diagnostica el caso debe rellenar el formulario de caso confirmado o probable (tabla 1), y pasarlo online al personal de enfermería del equipo de atención primaria (EAP) al que pertenece el enfermo y simultáneamente a SP. Es fundamental que desde la AP y desde SP, y siempre de forma coordinada, se inicie lo antes posible el EECC y se indiquen las medidas de aislamiento y prevención. SP tendrá que hacer y/o delegar el EECC a uno o varios equipos, ya que todos los contactos de un caso pueden no pertenecer a la población cubierta por un único EAP. El/los equipo/s responsable/s del EECC deberían disponer de toda la información de cada caso y de sus contactos, y SP de un registro centralizado de casos y de contactos con aplicaciones informáticas que relacionen cada caso con sus contactos como Go.Data29 de la OMS ya utilizada para el Ébola.
En caso de ser un caso confirmado por laboratorio, este debería también pasar la información online al personal del EAP del caso y a SP.
c) ¿Cómo debe realizarse el seguimiento de contactos?
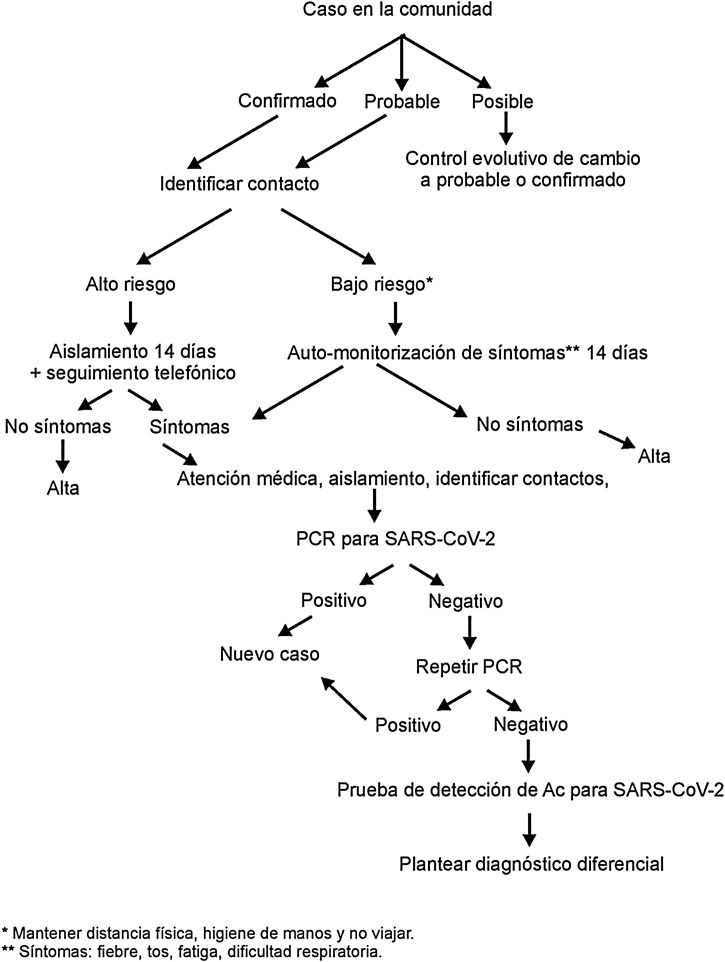
Inicialmente30 no se recomendaba un seguimiento de los contactos, solamente realizar cuarentena domiciliaria y en función de síntomas durante los 14 días posteriores se le recomendaba contactar con los servicios de AP. Actualmente, se recomienda18 seguir los esquemas de la tabla 3 y de la figura 1 .
Tabla 3.
Propuesta de organización del seguimiento de contactos de la infección por SARS-COV-2
| 1/ Identificación del caso sospechoso y censo de los primeros contactos (médico/enfermería). Aislamiento del caso sospechoso y contactos. Solicitud y resultado de PCR en < 24 h |
| 2/ Introducción del código de infección confirmada o probable en la base de datos |
| 3/ Traslado automático a una base de datos unificada para el EECC por el personal asignado en AP y/o SP. Activación de la persona referente en AP y/o SP. Completar la identificación y aislamiento de los contactos. Inicio de la investigación de posible brote epidémico descartando o no cadenas de transmisión |
| 4/ Monitorización de los contactos de acuerdo con los protocolizados durante 14 días |
| 5/ En ausencia de clínica, el seguimiento de los contactos finalizará a los 14 días desde la última vez que tuvo contacto con el caso. Posibilidad en este momento de practicar PCR |
| 6/ Si el contacto desarrolla síntomas, activación de alerta, derivación al nivel asistencial para valoración y seguimiento por EECC hasta confirmar la visita médica (volver al punto 1). |
AP: Atención Primaria; EECC: estudio de contactos; PCR: reacción en cadena de la polimerasa; SP: Salud Pública.
Fuente: adaptado de Ministerio de Sanidad18.
Figura 1.
Propuesta de organización del seguimiento de contactos en la infección por SARS-CoV-2.
d) Colectivos o situaciones que precisan medidas especiales
Atendiendo a la gravedad que puede suponer esta infección en determinados grupos o a la posibilidad de que lo transmitan, se deberían priorizar residencias de ancianos, centros sociosanitarios, instituciones cerradas, indigentes, personal sanitario y otro personal declarado esencial con atención al público.
e) Elementos organizativos mínimos necesarios
La organización del EECC en COVID-19 puede variar según regiones sanitarias o CC. AA., pero es necesario disponer de unos recursos mínimos que permitan atender el gran número de casos simultáneos y de contactos que se puede dar en una segunda ola. Es también necesario disponer de resultados del test de PCR en 24 h desde la AP para confirmar los casos.
4. ¿Pueden ayudar las apps en el EECC? La Guía para la identificación y seguimiento de los contactos del MSCBS18 reconoce el uso de las nuevas tecnologías para identificar y realizar el seguimiento de los contactos. Hoy en día, las apps pueden alertar mediante la tecnología bluetooth y de manera «automática» encontrar e identificar los contactos de proximidad (2 m, por ejemplo) de una persona que ha sido infectada por SARS-CoV-2. Se han usado en China, Corea del Sur31 y Singapur32 y en diversas zonas geográficas en forma de programas piloto. Es de destacar que Apple y Google se han unido para impulsar este tipo de apps 33. Sin embargo, en nuestro medio su uso debe ser voluntario y su efectividad dependería de la aceptabilidad de la población, además de la capacidad del sistema para hacer test a todos los contactos identificados como tales por estas aplicaciones.
5. Pruebas de laboratorio en EECC: papel de la PCR y de los tests rápidos: La detección del ARN viral mediante técnicas de PCR se realiza mediante frotis nasal o faríngeo o en esputo y la detección de antígeno o anticuerpos (IgM, IgG o totales) frente al virus se realizan en suero, plasma o sangre capilar.
La detección genética mediante PCR u otra técnica molecular es la de elección para el diagnóstico y debe realizarse lo antes posible si se sospecha COVID-1934 (tabla 4 ). Tal como recomienda la Sociedad Española de Enfermedades Infecciosas y Microbiología (SEIMC)35: si resulta negativa y existe una alta sospecha, se repetirá la prueba en 2-5 días, y si persistiera negativa, puede practicarse serología para detección de IgM. Todos los casos con PCR positiva, tengan o no clínica, se considerarán confirmados, al igual que los que cumplan el criterio clínico, con PCR negativa e IgM positiva en suero o sangre venosa (por test rápido no sería considerado como caso confirmado). Finalmente, se considerarán casos probables aquellos con sospecha clínica y radiología de tórax compatible y con PCR negativa así como los que sean diagnosticados por vínculo epidemiológico con casos confirmados.
Tabla 4.
Interpretación del resultado positivo de la prueba de PCR y/o antígeno (en ausencia de otras pruebas)
| Sintomáticos (días tras inicio de síntomas) | Leves | Graves | Críticos | Asintomáticos (días tras la exposición) | Asintomáticos (exposición desconocida)a |
|---|---|---|---|---|---|
| < 7 | IA | IA | IA | < 12 IA | IA |
| 7-14 | IR | IA | IA | 12-19 IR | IA |
| 15-50 | IP | IA | IA | 20-55 IP | IA |
| > 50 | IP | IR | IA | > 55 IP | IA |
Leves: sin criterios de ingreso; Graves: criterios de ingreso hospitalario; Críticos: criterios de ingreso en UCI.
IA: infección aguda en curso con alta probabilidad de transmisión; IR: infección aguda resuelta o en resolución con baja probabilidad de transmisión; IP: infección pasada (siempre y cuando se haya resuelto la clínica) con muy baja probabilidad de transmisión; PCR: reacción en cadena de la polimerasa.
La consideración de IA en este grupo se mantendrá durante un plazo de 7 días, luego se considerará IR otros 7 días y después IP.
Fuente: Ministerio de Sanidad y SEIMC34.
Respecto a los test rápidos, se puede disponer del resultado en unos 15 min y la mayoría se basan en técnicas de inmunocromatografía, aunque existen otras técnicas de ELISA o quimioluminiscencia que son más sensibles y específicas. La sensibilidad de los test de inmunocromatografía podría no ser del todo fiable. La especificidad se ha estimado cercana al 100%, pero podría ser menor puesto que no se han considerado las enfermedades inmunológicas o reacciones cruzadas con otros coronavirus circulantes, etc. Debe señalarse que la mediana de tiempo de seroconversión para anticuerpos totales es de 11 días (12 para la detección de IgM y 14 para la IgG). Cabe destacar, de acuerdo con la SEIMC35, que la presencia de anticuerpos es menor del 40% si se realiza a los pacientes en los primeros días de clínica, para aumentar en el día 15 después del inicio de síntomas al 94,3% para IgM y al 79,8% para IgG. La sensibilidad de anticuerpos totales pasa a ser del 89 y 100% en la segunda y tercera semana con técnicas de ELISA, aunque probablemente sea menor con otras técnicas. Por lo tanto, el uso de test rápidos estarían más indicados con fines de investigación y podrían ser útiles en urgencias de hospitales como complemento de la PCR en pacientes con una evolución de la infección superior a los 7 días o con PCR negativa de forma repetida en los que hayan iniciado los síntomas días antes (tabla 5 ).
Tabla 5.
Resumen general de interpretación de las pruebas de laboratorio para diagnóstico de SARS-CoV-2
| PCR | Ag | IgM | IgG | Interpretación |
|---|---|---|---|---|
| + | − | − | − | Fase presintomática |
| + | +/− | +/− | +/− | Fase inicial (aprox., 1-7 días |
| +/− | − | + | +/− | 2.a Fase (8-14 días) |
| +/− | − | ++ | ++ | 3.a Fase > 15 días |
| − | − | +/− | ++ | Infección pasada (inmune) |
Fuente: Ministerio de Sanidad y SEIMC34.
A nivel extrahospitalario, en residencias de gente mayor u otros centros con poblaciones vulnerables o instituciones cerradas la técnica de elección es la PCR, que debe aplicarse con fines no solo diagnósticos sino también de cribado para la detección de portadores asintomáticos y poder proceder a una adecuada separación y sectorización, algo fundamental para el control de los brotes en este tipo de centros.
Discusión
Los efectos directos de la COVID-19 son muy relevantes pues cursa con una elevada incidencia y mortalidad sobre todo entre las personas más vulnerables, como la gente mayor con patología crónica. En poco tiempo ha producido una sobrecarga asistencial tan grande que ha desbordado el sistema sanitario afectando sobre todo al personal sanitario. Los efectos indirectos también explican esta crisis de SP ya que la sobrecarga asistencial afecta la atención de los otros pacientes, se produce distanciamiento entre las personas y se estima que estamos a las puertas de una gran crisis económica también de orden mundial y además generará una crisis política en algunos países. El resultado será una «nueva normalidad» que puede cambiar muchas cosas durante un tiempo incierto. Por todo ello deben mejorarse de forma urgente los programas de control de epidemias tanto a nivel global como de cada país. En la pandemia que nos ocupa, la AP y la SP trabajando coordinadamente tienen un papel muy relevante en la prevención y control de la COVID-19 y específicamente en el EECC.
1. En relación con los artículos publicados sobre el EECC en COVID-19
Los resultados de una encuesta realizada a 1.063 especialistas de AP36 recoge que los profesionales realizaban el seguimiento de más de 900.000 pacientes con cuadro clínico probable de COVID-19 con sintomatología leve y sin prueba de confirmación. Sorprende, pues, que a pesar de estos datos se encuentran muy pocos artículos que relacionen la infección por SARS-CoV-2 y la AP, y prácticamente ninguno que dé información sobre cómo abordar desde este nivel de atención médica los casos y sus contactos. En esta situación probablemente habrá influido la presión asistencial y la velocidad de los acontecimientos. En un trabajo muy reciente se ha detectado que hasta el 38,7% de los convivientes de 347 casos índice podrían ser casos secundarios, de ahí la importancia de realizar buenos EECC37. Por todos estos motivos es razonable reforzar la capacidad de AP en el diagnóstico y seguimiento de estos pacientes.
En el momento actual, la situación epidemiológica que han sufrido la mayoría de los EAP de nuestro entorno ha condicionado el manejo de casos y contactos, y se está procediendo a una organización del EECC.
2. Definición de contacto de infectados por SARS-CoV-2
Algunos autores ya han puesto de manifiesto la gran variabilidad que puede producirse en función de estos cambios en las definiciones de casos y de contactos, que puede alterar la dinámica de transmisión prevista38. Así pues, la definición de caso puede variar según las revisiones que se hagan periódicamente y en consecuencia también a cuáles personas hay que realizar el EECC.
3. ¿Es aplicable el modelo de EECC en TB a la COVID-19?
La experiencia acumulada durante muchos años del EECC en TB debe ser aprovechada para esta nueva infección39 con la única gran diferencia de que el EECC en la infección por SARS-CoV-2 debe ser realizado con la máxima urgencia y celeridad.
Para mejorar el control sería útil hacer un seguimiento protocolizado también de los contactos por personal de enfermería de cada EAP y otros ámbitos asistenciales (hospitales, centros sociosanitarios, centros sanitarios privados y SP). Para este respecto sería muy útil crear la figura de un/a referente gestor/a de casos en cada EAP que se coordinara con SP y el hospital. Esta estrategia ha funcionado bien en el Programa TB de Barcelona con la creación de unidades clínicas y la figura de enfermera gestora de casos40.
Aparte del EECC convencional como se hace en TB, ITS, etc., se pueden hacer cribados poblacionales para ver quiénes están infectados. Ello posibilitaría aislar a personas, con o sin síntomas, que ya no infectarían a más gente. De hecho, este procedimiento ya se lleva a cabo en las residencias de gente mayor. El EECC comentado sería en estudio convencional de contactos basado en encuestar a los pacientes, pero como en otras infecciones es posible analizar los virus de cada paciente y a partir de aquí determinar las vías de transmisión. Este tipo de estudios, de epidemiología molecular, han podido determinar que el SARS-CoV-2 habría entrado en España por 15 vías diferentes41.
En relación con los recursos, se hace imprescindible disponer por parte de AP de personal que pueda asumir al menos los contactos convivientes, y por parte de los servicios de SP, que dispongan de equipos de enfermería e incluso de agentes comunitarios de salud que puedan trabajar como traductores y mediadores culturales con poblaciones inmigradas42. Trabajar con COVID-19 implica actuar sobre el posible caso y sus contactos, conseguir PCR lo antes posible, identificar y aislar contactos, notificación y coordinación con SP y actuación en brotes epidémicos que suelen darse en centros complicados (residencias de gente mayor, instituciones cerradas, colegios, colectivos vulnerables)43. Todas estas funciones pasan por reforzar los equipos de profesionales, tanto de AP como de SP, garantizando la capacidad diagnóstica y el buen manejo tanto de casos como de sus contactos. Estos refuerzos se justifican también por las bajas profesionales de sanitarios infectados por SARS-CoV-2 y por la necesidad de atender adecuadamente el resto de pacientes en AP o de prevenir y controlar el resto de enfermedades de declaración obligatoria (EDOs) en SP. En algunos lugares han reciclado personal o han contratado gran cantidad de «rastreadores»44 realizando robustos EECC ya desde el principio45.
4. ¿Pueden ayudar las apps en el EECC?
En esta pandemia ya han funcionado apps oficiales del Gobierno de España y de algunas CC. AA. para la autoevaluación de los usuarios sobre si pueden tener COVID-19 o no y las indicaciones a seguir46. La utilización de apps para el rastreo de contactos a fin de controlar esta pandemia podría ser útil si se prueba su efectividad47, 48, que está supeditada a que la use una amplia población. Pero estos métodos pueden vulnerar la protección de datos y por eso pueden ser mal aceptadas por los usuarios. Solo aplicaciones que minimicen estos aspectos, y den confianza de que no hay un control personal sobre los usuarios, conseguirán una aceptación amplia entre la población que garantizaría su éxito49. La Unión Europea ha publicado un marco para el desarrollo de estas aplicaciones50. Deben considerar aspectos éticos y conseguir permisos de los usuarios, y así poder superar las críticas51.
5. Pruebas diagnósticas en EECC: papel de la PCR y test rápidos
Se han desarrollado en poco tiempo gran diversidad de test por parte de multitud de laboratorios que han conducido a grandes avances pero que conviene tener bien evaluados en cuanto a sensibilidad, especificidad y valores predictivos52. Debemos recordar que el valor predictivo de un resultado positivo puede variar mucho en función de la prevalencia de la infección en cada contexto53.
Propuestas de mejora
1. Liderazgo en EECC: SP, por su experiencia en gestión de epidemias y en EECC, y AP, por su conocimiento de los pacientes y de su área, han de liderar el EECC. No se recomienda crear otras unidades para esta tarea. Para ello es necesaria la creación de figuras como referentes y gestoras de casos de COVID-19 en la AP, que ayudarían a la mejora de la información compartida dentro del EAP y entre el EAP y SP.
2. Innovaciones tecnológicas: La tecnología informática actual permite la automatización de la recogida y traspaso de la información facilitando el trabajo y evitando duplicidades. El seguimiento telefónico genera una carga de trabajo que podría reducirse con uso de mensajes SMS, correo electrónico y apps que ayuden al paciente a ver si puede tener esta infección e indicarle los procedimientos a seguir. En un futuro próximo, debería disponerse de apps que posibiliten la detección de contactos desconocidos.
3. Personal de refuerzo: Para cumplir adecuadamente con los protocolos actuales sobre casos y EECC en COVID-19 y continuar con la adecuada atención del resto de pacientes o del resto de EDOs se hace imprescindible disponer de personal de refuerzo en los EAP y en SP, máxime cuando la atención de estos pacientes puede generar bajas entre los profesionales sanitarios. Llevar a cabo buenos EECC exige poder contar con más recursos humanos.
4. Disponibilidad real del test de PCR en AP: se debe facilitar que se pueda practicar esta prueba en menos de 24 h y recibir los resultados rápidamente. Es imprescindible que la información de todas las pruebas de PCR que se realicen en cualquier centro o laboratorio a los pacientes o a los contactos de un EAP se encuentre automatizada en la historia clínica de AP.
Conclusiones
El médico que diagnostica un posible caso de COVID-19 debe asumir que puede haber en el entorno del paciente otros infectados. En consecuencia, se deben aislar los casos e impulsar urgentemente la realización del EECC en coordinación con los servicios de SP e indicar su aislamiento. Idealmente en los EAP deberían trabajar con los convivientes y población atendida por dicho EAP y SP realizará el estudio del resto de contactos según corresponda, coordinando las intervenciones, la recogida de información y el análisis de los brotes epidémicos (centros cerrados, hospitales, centros de gente mayor u otros centros, contactos laborales en coordinación con los servicios de prevención de riesgos de las empresas, etc.). El EECC debe complementarse con cribados poblacionales a poblaciones de riesgo y con estudios de epidemiología molecular.
El refuerzo de personal en AP y SP así como la automatización de la información son imprescindibles para poder realizar con garantías de éxito el EECC en la COVID-19.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos
A la Dra. Sonia Tamames de la Dirección General de Salud Pública de la Consejería de Sanidad de la Junta de Castilla y León por su rápida y buena revisión de este trabajo.
Bibliografía
- 1.Sayé L. Servei d’Assistència Social dels Tuberculosos de Catalunya; Barcelona: 1924. Profilaxis de la tuberculosis. [Google Scholar]
- 2.Peyrí A. La lluita antivenèria a Catalunya l’any 1934. El Servei Social. Annals de l’Acadèmia de Medicina de Barcelona. 1934:87–127. [Google Scholar]
- 3.World Health Organization. Coronavirus Disease (COVID-19). Situation Report 125 [consultado 28 May 2020]. Disponible en: https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200524-covid-19-sitrep125.pdf?sfvrsn=80e7d7f0_2
- 4.Zhuang Z., Zhao S., Lin Q., Cao P., Lou Y., Yang L. Preliminary estimating the reproduction number of the coronavirus disease(COVID-19) outbreak in Republic of Korea and Italy by 5 March 2020. Int J Infect Dis. 2020;95:308–310. doi: 10.1016/j.ijid.2020.04.044. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.WHO. Considerations for quarantine of individuals in the context of containment for coronavirus disease (COVID-19) Interim guidance 19 March 2020 [consultado 21 May 2020]. Disponible en: https://apps.who.int/iris/bitstream/handle/10665/331497/WHO-2019-nCoV-IHR_Quarantine-2020.2-eng.pdf
- 6.Fraser C., Riley S., Anderson R.M., Ferguson N.M. Factors that make an infectious disease outbreak controllable. Proc Natl Acad Sci U S A. 2020;101:6146–6151. doi: 10.1073/pnas.0307506101. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Grupo de Estudio de Contactos de la Unidad de Investigación en Tuberculosis de Barcelona (UITB). Documento de consenso sobre el estudio de contactos en los pacientes tuberculosos. Med Clin (Barc) 1999; 112: 151-6. Disponible en: https://canalsalut.gencat.cat/web/.content/_A-Z/T/tuberculosi/documents_prof/arxius/estudiocontactos.pdf [PubMed]
- 8.Sun K., Viboud C. Impact of contact tracing on SARS-CoV-2 transmission [published online ahead of print, 2020 Apr 27] Lancet Infect Dis. 2020 doi: 10.1016/S1473-3099(20)30357-1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Iacobucci G. Covid-19: UK pledges to reintroduce contact tracing to fight virus. BMJ. 2020;369:m1591. doi: 10.1136/bmj.m1591. [DOI] [PubMed] [Google Scholar]
- 10.Burke R.M., Midgley C.M., Dratch A., Fenstersheib M., Haupt T., Holshue M. Active monitoring of persons exposed to patients with confirmed COVID-19 - United States. January-February 2020. MMWR Morb Mortal Wkly Rep. 2020;69:245–246. doi: 10.15585/mmwr.mm6909e1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.He Z. What further should be done to control COVID-19 outbreaks in addition to cases isolation and contact tracing measures? BMC Med. 2020;18:80. doi: 10.1186/s12916-020-01551-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Hellewell J., Abbott S., Gimma A., Bosse N.I., Jarvis C.I., Russell T.W. Feasibility of controlling COVID-19 outbreaks by isolation of cases and contacts [published correction appears in Lancet Glob Health2020 Mar 5] Lancet Glob Health. 2020;8:e488–e496. doi: 10.1016/S2214-109X(20)30074-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Ministerio de Sanidad. Documento técnico. Manejo del COVID-19 en Atención Primaria. (Versión de 17 de marzo de 2020) [consultado 28 May 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/Manejo_primaria.pdf
- 14.Orden SND/404/2020, de 11 de mayo, de medidas de vigilancia epidemiológica de la infección por SARS-CoV-2 durante la fase de transición hacia una nueva normalidad [consultado 28 May 2020]. Disponible en: https://www.boe.es/boe/dias/2020/05/12/pdfs/BOE-A-2020-4933.pdf
- 15.Estrategia de diagnóstico, vigilancia y control en la fase de transición de la pandemia de COVID-19. Indicadores de seguimiento. Ministerio de Sanidad. 12 de mayo de 2020 [consultado 28 May 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/COVID19_Estrategia_vigilancia_y_control_e_indicadores.pdf
- 16.ECDC Technical report. Contact tracing: public health management of persons, including healthcare workers, having had contact with COVID-19 cases in the European Union. 8 April 2020 [consultado 28 May 2020]. Disponible en: https://www.ecdc.europa.eu/sites/default/files/documents/Contact-tracing-Public-health-management-persons-including-healthcare-workers-having-had-contact-with-COVID-19-cases-in-the-European-Union%E2%80%93second-update_0.pdf
- 17.Global surveillance for COVID-19 caused by human infection with COVID-19 virus Interim guidance 20 March 2020. World Health Organisation [consultado 28 May 2020]. Disponible en: https://apps.who.int/iris/bitstream/handle/10665/331740/WHO-2019-nCoV-SurveillanceGuidance-2020.6-spa.pdf?sequence=1&isAllowed=y
- 18.Guía para identificación y seguimiento de contactos de casos de COVID-19. Ministerio de Sanidad. 13 Mayo 2020. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/guiaSeguimientoContactosCOVID19.pdf
- 19.Estudio ENE-COVID-19: Primera ronda estudio nacional de sero-epidemiología de la infección por SARS-CoV-2 en España. Informe preliminar 13 de mayo de 2020. Disponible en: https://www.ciencia.gob.es/stfls/MICINN/Ministerio/FICHEROS/ENECOVID_Informe_preliminar_cierre_primera_ronda_13Mayo2020.pdf.
- 20.He D., Zhao S., Lin Q., Zhuanga Z., Caoe P., Wang M.H. The relative transmissibility of asymptomatic COVID-19 infections among close contacts. Int J Infect Dis. 2020;94:145–147. doi: 10.1016/j.ijid.2020.04.034. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Hu Z., Song C., Xu C., Jin G., Chen Y., Xu X. Clinical characteristics of 24 asymptomatic infections with COVID-19 screened among close contacts in Nanjing, China. Sci China Life Sci. 2020;63:706–711. doi: 10.1007/s11427-020-1661-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Melgaço J.G., Azamor T., Ano Bom A.P.D. Protective immunity after COVID-19 has been questioned: What can we do without SARS-CoV-2-IgG detection? Cell Immunol. 2020;353:104114. doi: 10.1016/j.cellimm.2020.104114. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Wölfel R., Corman V.M., Guggemos W., Seilmaier M., Zange S., Müller M.A. Virological assessment of hospitalized patients with COVID-2019. Nature. 2020;581:465–469. doi: 10.1038/s41586-020-2196-x. [DOI] [PubMed] [Google Scholar]
- 24.Wang B., Wang L., Kong X., Geng J., Xiao D., Ma C. Long-term coexistence of SARS-CoV-2 with antibody response in COVID-19 patients [published online ahead of print, 2020 Apr 28] J Med Virol. 2020 doi: 10.1002/jmv.25946. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Wu F., Wang A., Liu M., Wang Q., Chen J., Xia S. Neutralizing antibody responses to SARS-CoV-2 in a COVID-19 recovered patient cohort and their implications. medRxiv. 2020 doi: 10.1101/2020.03.30.20047365. [DOI] [Google Scholar]
- 26.Amanat F., Stadlbauer D., Strohmeier S., Chromikova V., McMahon M., Nguyen T.H. A serological assay to detect SARS-CoV-2 seroconversion in humans. Nat Med. 2020 doi: 10.1038/s41591-020-0913-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Spruijt I., Erkens C., Suurmond J., Huisman E., Koenders M., Kouw P. Implementation of latent tuberculosis infection screening and treatment among newly arriving immigrants in the Netherlands: A mixed methods pilot evaluation. PLoS One. 2019;14:e0219252. doi: 10.1371/journal.pone.0219252. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28.Bellmunt-Bardas JM, Pedro-Botet J, Chillarón JJ, Lund-Palau H, Caylà JA. A Pilot Programme for Tuberculosis Screening in Immigrants at Primary Care. https://openmedicinejournal.com/VOLUME/6/PAGE/13/FULLTEXT/
- 29.World Health Organization. Go.Data: Managing complex data in outbreaks [consultado 27 May 2020]. Disponible en: https://www.who.int/godata
- 30.Ministerio de _Sanidad. Dirección General de Salud Pública. Procedimiento de actuación frente a casos de nuevo coronavirus [consultado 10 Abr 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/Procedimiento_COVID_19.pdf
- 31.Campus Sanofi. Las apps que han ayudado a China y a Corea del Sur a frenar el Coronavirus [consultado 27 May 2020]. Disponible en: https://campussanofi.es/e-professionals/noticias/app-china-corea-sur-frenar-coronavirus/
- 32.Trace Together, safer together [consultado 28 May 2020]. Disponible en: https://www.tracetogether.gov.sg/
- 33.Así es la propuesta de app de Apple y Google para rastrear contactos. La Vanguardia [consultado 28 May 2020]. Disponible en: https://www.lavanguardia.com/tecnologia/20200504/48963686850/asi-es-la-app-apple-google-rastreo-contagios.html
- 34.Ministerio de Sanidad y SEIMC. Interpretación de las pruebas diagnósticas frente a SARS-CoV-2. 24 de abril de 2020. Versión 2 [consultado 28 May 2020]. Disponible en: https://www.mscbs.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov-China/documentos/INTERPRETACION_DE_LAS_PRUEBAS.pdf
- 35.Recomendaciones de SEIMC sobre el uso de las pruebas de detección de anticuerpos. 27 abril 2020 [consultado 28 May 2020]. Disponible en: https://seimc.org/contenidos/documentoscientificos/recomendaciones/seimc-rc-2020-Recomendaciones_uso_de_las_pruebas_de_deteccion_de_anticuerpos.pdf
- 36.La semFYC cuantifica en cerca de un millón los afectados por cuadro clínico COVID-19 en España, con más de 900.000 leves y sin test atendidos en Atención Primaria [consultado 28 May 2020]. Disponible en: https://www.semfyc.es/la-semfyc-cuantifica-en-cerca-de-un-millon-los-afectados-por-cuadro-clinico-covid-19-en-espana-con-mas-de-900-000-leves-y-sin-test-atendidos-en-atencion-primaria/
- 37.Arnedo-Pena A., Sabater-Vidal S., Meseguer-Ferrer N., Pac-Sa M.R., Tirado-Balaguer M.D., Gascó-Laborda J.C. Tasa de ataque secundaria y factores de riesgo en convivientes de pacientes por COVID-19 in Castellón (España). Resultados preliminares. Enf Emerg. 2020 [En prensa] [Google Scholar]
- 38.Tsang T.K., Wu P., Lin Y., Lau E.H.Y., Leung G.M., Cowling B.J. Effect of changing case definitions for COVID-19 on the epidemic curve and transmission parameters in mainland China: a modelling study [published online ahead of print, 2020 Apr 21] Lancet Public Health. 2020;5:e289–e296. doi: 10.1016/S2468-2667(20)30089-X. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 39.Marchena D. Así ayudarán los ‘detectives de la tuberculosis’ a frenar el virus [consultado 28 May 2020]. Disponible en: https://www.lavanguardia.com/vida/20200522/481318050259/asi-ayudaran-los-detectives-de-la-tuberculosis-a-frenar-el-virus.html?utm_term=botones_sociales&utm_source=whatsapp&utm_medium=social.
- 40.Brugueras S., Orcau À., Millet J.P., Espinosa L., de Andrés A., Gorrindo P., Caylà J.A. Tuberculosis Clinical Units improve contact tracing. Int J Tuberc Lung Dis. 2016;20:1572–1579. doi: 10.5588/ijtld.16.0147. [DOI] [PubMed] [Google Scholar]
- 41.Díez-Fuertes F., Iglesias-Caballero M., Monzón S., Jiménez P., Varona S., Cuesta I. Phylodynamics of SARS-CoV-2 transmission in Spain. bioRxiv. 2020 doi: 10.1128/JVI.01583-20. https://doi.org/10.1101/2020.04.20.050039. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 42.Ospina J.E., Orcau A., Millet J.P., Sánchez F., Casals M., Caylà J.A. Community health workers improve contact tracing among immigrants with tuberculosis in Barcelona. BMC Public Health. 2012;12:158. doi: 10.1186/1471-2458-12-158. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.James A., Eagle L., Phillips C., Hedges D.S., Bodenhamer C., Robin Brown High COVID-19 attack rate among attendees at events at a church — Arkansas March 2020. MMWR Morb Mortal Wkly Rep. 2020;69:632–635. doi: 10.15585/mmwr.mm6920e2externalicon. [DOI] [PubMed] [Google Scholar]
- 44.Unted States of Care. State of COVID-19 contact tracing in the USA [consultado 28 May 2020]. Disponible en: https://unitedstatesofcare.org/covid-19/covid-19-contact-tracing/
- 45.Steinbrook R. Contact tracing, testing, and control of COVID-19. Learning From Taiwan. JAMA Intern Med. 2020 doi: 10.1001/jamainternmed.2020.2072. [DOI] [PubMed] [Google Scholar]
- 46.Apps oficiales en España para pre-diagnosticar el contagio del Coronavirus [consultado 28 May 2020]. Disponible en: https://campussanofi.es/e-professionals/noticias/app-diagnostico-coronavirus/
- 47.Yasaka T.M., Lehrich B.M., Sahyouni R. Peer-to-Peer contact tracing: development of a privacy-preserving smartphone app. JMIR Mhealth Uhealth. 2020;8:e18936. doi: 10.2196/18936. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 48.Ekong I., Chukwu E., Chukwu M. COVID-19 mobile positioning data contact tracing and patient privacy regulations: exploratory search of global response strategies and the use of digital tools in Nigeria. JMIR Mhealth Uhealth. 2020;8:e19139. doi: 10.2196/19139. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 49.Abeler J., Bäcker M., Buermeyer U., Zillessen H. COVID-19 contact tracing and data protection can go together. JMIR Mhealth Uhealth. 2020;8:e19359. doi: 10.2196/193598. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 50.European Comission. Coronavirus: An EU approach for efficient contact tracing apps to support gradual lifting of confinement measures [consultado 28 May 2020]. Disponible en: https://ec.europa.eu/commission/presscorner/detail/en/ip_20_670
- 51.Soltani A, Calo R, Bergstrom C. Tech Stream. Contact tracing apps are not a solution to the COVID-19 crisis [consultado 28 May 2020]. Disponible en: https://www.brookings.edu/techstream/inaccurate-and-insecure-why-contact-tracing-apps-could-be-a-disaster/
- 52.FIND. SARS-CoV-2 Diagnostics: Performance Data [consultado 27 May 2020]. Disponible en: https://www.finddx.org/covid-19/dx-data/
- 53.Gómez González C., Pérez Castán J.F. Formación Continuada. Curso de introducción a la investigación clínica. Capítulo 8: Pruebas diagnósticas. Concordancia. Semergen. 2007;33:509–519. [Google Scholar]