Résumé
Face à l’émergence de la pandémie à COVID 19, l’activité de chirurgie bariatrique/métabolique a été arrêtée. Le confinement et l’arrêt de cette chirurgie ont eu un impact sous-estimé sur la population obèse avec prise de poids, et aggravation des comorbidités. Un certain nombre de candidats à cette chirurgie sont exposés à un risque important de mortalité liée à la pandémie. En effet, l’obésité et le diabète sont deux facteurs de risque majeurs de forme grave d’infection à COVID-19. Le seul traitement efficace actuel de l’obésité est la chirurgie métabolique avec un bénéfice rapide et durable. Il paraît donc nécessaire de reprendre une activité de chirurgie métabolique. Le but de ce travail est de hiérarchiser la reprise chirurgicale afin qu’elle soit progressive et cohérente. Les organigrammes proposés aideront les centres à déterminer les patients prioritaires selon la balance bénéfice-risque. Le diabète a une place centrale dans l’arbre décisionnel. Les modalités de reprise seront variables d’un centre à l’autre selon les ressources humaines, matérielles et médicamenteuses, et seront à adapter à l’évolution épidémique. Un consentement éclairé spécifique sera nécessaire. Un dépistage chez les patients obèses est à envisager dont les modalités de dépistage sont élaborées sur la base des connaissances disponibles. En cas de suspicion de COVID, la chirurgie doit être différée. Il faut insister sur les mesures et gestes barrières afin de protéger le patient et le personnel soignant. Un confinement est fortement suggéré pour le patient durant le premier mois postopératoire. Le suivi des patients sera effectué de préférence par téléconsultation.
Mots clés: Chirurgie de l’obésité, Covid-19, Pandémie, Recommandations, Obésité
Summary
Bariatric/metabolic surgery was paused during the Covid-19 pandemic. The impact of social confinement and the interruption of this surgery on the population with obesity has been underestimated, with weight gain and worsened comorbidities. Some candidates for this surgery are exposed to a high risk of mortality linked to the pandemic. Obesity and diabetes are two major risk factors for severe forms of Covid-19. The only currently effective treatment for obesity is metabolic surgery, which confers prompt, lasting benefits. It is thus necessary to resume such surgery. To ensure that this resumption is both gradual and well-founded, we have devised a priority ranking plan. The flow charts we propose will help centres to identify priority patients according to a benefit/risk assessment. Diabetes holds a central place in the decision tree. Resumption patterns will vary from one centre to another according to human, physical and medical resources, and will need adjustment as the epidemic unfolds. Specific informed consent will be required. Screening of patients with obesity should be considered, based on available knowledge. If Covid-19 is suspected, surgery must be postponed. Emphasis must be placed on infection control measures to protect patients and healthcare professionals. Confinement is strongly advocated for patients for the first month post-operatively. Patient follow-up should preferably be by teleconsultation.
Keywords: Bariatric surgery, Covid-19, Pandemic, Guidelines, Obesity
Introduction
La pandémie Covid-19 a entraîné depuis mars 2020 l’arrêt de la chirurgie de l’obésité programmée et des programmes d’éducation thérapeutique (préparation et suivi). Le problème réside dans l’incertitude de la durée de cette pandémie (vaccin non disponible à court terme), l’incertitude d’un effet d’immunisation (durée de vie des anticorps courte) et l’augmentation du taux d’obésité et des comorbidités. Les risques de ces déprogrammations et du confinement sont nombreux et en particulier la souffrance psychologique des patients, les mauvais comportements alimentaires, et l’absence d’activité physique [1]. Ces éléments entraîneront une (re) prise de poids [2], une aggravation des comorbidités, et un risque d’exposition à une forme sévère de Covid-19 et une augmentation du risque de morbidité/mortalité chez les futurs candidats à cette chirurgie.
Afin de diminuer ces préjudices liés à cette pandémie et au confinement, et afin de préparer aux mieux cette partie vulnérable de la population à une prolongation de l’épidémie, il existe un besoin clair et réel de reprendre cette activité chirurgicale. Il est donc urgent de définir des recommandations à cette reprise progressive d’activité chirurgicale. Ceci est d’autant plus vrai que les indications classiques de cette chirurgie basées sur l’IMC ne reflètent pas la gravité de l’obésité ni le caractère urgent/semi-urgent de certaines indications.
La SOFFCO-MM a chargé un groupe de travail d’experts afin de traiter ces questions et d’anticiper la reprise. L’objectif de ces recommandations est de structurer et de hiérarchiser la reprise de la chirurgie bariatrique/métabolique sur des critères scientifiques en se basant sur la balance bénéfice/risque et le bon sens clinique.
Pourquoi reprendre la chirurgie de l’obésité ?
Bénéfice de la chirurgie de l’obésité sur le poids et les comorbidités
L’obésité augmente le risque de pathologies comme le diabète, l’hypertension artérielle, la stéatose hépatique et stéato-hépatite, la coronaropathie, les accidents vasculaire cérébraux, certains cancers, l’infertilité, les troubles psychosociaux, les arthropathies, néphropathies et bien d’autres. Les études épidémiologiques confirment que l’obésité sévère diminue l’espérance de vie de 5 à 20 ans [3].
Parmi les complications liées à l’obésité, certaines sont plus à risque de décès ou de handicap. Ainsi, on estime que deux tiers des personnes atteintes de diabète finissent par décéder d’une maladie cardiovasculaire avec un risque relatif 1,8 à 2,6 fois plus important que la population générale [4]. De la même manière, la présence d’un syndrome d’apnée du sommeil obstructif est particulièrement fréquente chez les obèses et en l’absence de traitement peut s’associer à une surmortalité de 24 % à 1,5–2 ans [5].
Il est actuellement prouvé que le seul traitement efficace sur le long terme de cette maladie chronique est la chirurgie. Outre l’amélioration des comorbidités, la chirurgie de l’obésité permet de diminuer le risque relatif de décès de 35 à 89 % [6]. La chirurgie de l’obésité a démontré un allongement de l’espérance de vie et ceci malgré les risques périopératoires [7]. La mortalité périopératoire tend à diminuer avec le temps et l’expérience croissante pour arriver en France à un taux de 0,07 % [8]. Il s’agit d’une véritable chirurgie métabolique : les autres bénéfices de cette chirurgie notamment sur le diabète sont détaillés dans les autres chapitres.
Impact de l’obésité sur la gravité des patients COVID+
Les personnes en situation d’obésité figurent parmi les plus vulnérables face à l’épidémie de Covid-19, l’obésité étant un facteur indépendant de complications : selon une étude récente, plus de 47 % des patients infectés entrant en réanimation sont en situation d’obésité, l’obésité augmentant significativement le risque d’être placé sous respiration mécanique invasive. Selon l’étude Lilloise, l’obésité grade II et III chez les patients admis en réanimation pour une infection à Covid-19 est un facteur de risque indépendant d’une forme d’atteinte sévère par le virus [9].
Malgré une meilleure connaissance de l’infection à Covid-19, il n’y a actuellement pas de données confirmant l’effet protecteur de la chirurgie bariatrique chez les patients opérés, même si la perte pondérale permet probablement d’atténuer les conséquences. De la même manière, il n’y pas de données permettant de juger de l’impact de l’infection pendant la période d’amaigrissement. Ces points nécessitent une vigilance toute particulière.
Qui est éligible a une chirurgie bariatrique programmée ? Dans quel contexte ?
La reprise de l’activité doit prendre en compte le risque de « 2e vague » ou de prolongation de l’épidémie à moyen terme à la sortie du confinement. Elle impose une vigilance toute particulière sur les indicateurs permettant d’être réactif et de diminuer le risque d’infection à Covid-19 en périopératoire. Les indicateurs qui paraissent les plus adaptés sont :
-
•
l’accès à la réanimation, après la crise ;
-
•
un taux de réplication du virus inférieur à 1 en dehors des pics épidémiques ;
-
•
l’accès au bloc opératoire : plusieurs éléments perturberont l’accès au bloc opératoire. Les mesures de distanciation au sein des établissements de santé limitent la fluidité et la disponibilité des places d’hébergement, mais aussi le risque de rupture de stock de médicaments. Si le premier cas relève de la politique de l’établissement, le second ne peut être du ressort de l’établissement ou des praticiens.
Il existe deux stratégies de reprise de l’activité de chirurgie de l’obésité. Chacune a ses justifications, ses avantages et ses inconvenants. Le Tableau 1 résume ces deux stratégies.
-
•
la stratégie 1 se base sur les scores de sévérité de chaque pathologie. En effet, plusieurs études proposent de prioriser les indications en tenant compte du degré de sévérité des comorbidités associés, de l’impact socioéconomique [10], [11], [12], [13]. À ce titre, et surtout en cas de mauvais équilibre glycémique, de nécessité de recourir à l’insulinothérapie, ou un diabète évoluant depuis plus de 5 ans et l’existence de macro- ou microangiopathie sont des facteurs de mauvais pronostic. Néanmoins, ces patients sont aussi les plus à risque en cas de complication chirurgicale [13] ;
-
•
la deuxième stratégie, à l’inverse, vise à n’opérer que les patients à faible risque opératoire pour un bénéfice qui s’observe à plus long terme.
Tableau 1.
Différentes stratégies pour la reprise d’une activité de la chirurgie bariatrique.
| Qui opéré ? | Justificatif | Avantages | Risques | Sollicitation de lits de réa/soins intensifs | |
|---|---|---|---|---|---|
| Stratégie 1 « risquée mais bénéfique » |
Opérer les patients dont le besoin est important | Détérioration de l’état de santé très probable avant 6 mois | Bénéfice très élevé si suites opératoires simples | Certains d’entre eux font partie des patients les plus à risques de complications | Important |
| Stratégie 2 « sécurisée et préventive » |
Opérer les patients candidats avec le moins de comorbidités possibles | Diminuer le nombre de patients obèses sur les listes d’attente de chirurgie bariatrique afin de diminuer le nombre de patients vulnérables |
Bénéfice élevé mais inférieur à la stratégie 1 | Patients les moins à risque Manque de réalisme de cette stratégie |
Rare |
| Stratégie 3 « celle recommandée par la SOFFCO » |
Opérer les patients dont le besoin est important à condition que le risque de morbidité soit très faible | 1/Cette chirurgie métabolique est le seul traitement efficace contre l’obésité 2/Lutte contre la surmortalité liée à l’obésité |
1/Balance bénéfice/risque très favorable à l’échelle individuelle et de santé publique 2/Réduction des comorbidités liées à l’obésité avec le moins de risque opératoire |
Peu | Rare |
Afin d’établir la stratégie décisionnelle durant cette crise sanitaire d’exception, la SOFFCO-MM s’est fixé des objectifs en fonctions des moyens :
-
•
solliciter le moins possible les lits de réanimation/soins intensifs en sélectionnant les patients dont le taux de complications chirurgicales attendu sera faible ;
-
•
réaliser la chirurgie bariatrique pour la catégorie de patient, qui en l’absence de prise en charge chirurgicale, aura une détérioration de son état de santé à moyen terme ;
-
•
cette activité chirurgicale doit être reprise aussi bien dans le secteur public que dans le secteur privé ;
-
•
ne pas opérer les patients COVID+ ou antécédent de COVID+ avéré (vue l’absence d’argument à ce jour pour une véritable immunisation).
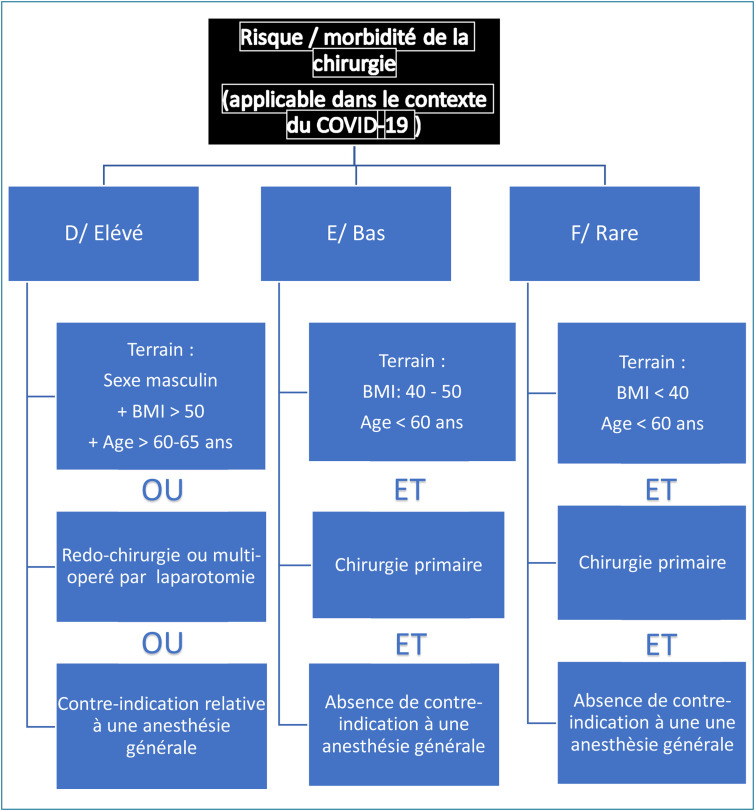
La stratégie choisie est une stratégie intermédiaire dégradée en se basant sur la balance bénéfice-risque. Les organigrammes des indications sont résumés dans les Figure 1, Figure 2, Figure 3 . La Fig. 4 est l’organigramme de toutes les indications (urgence vitale, semi-urgences, prioritaire et aucune urgence). Autrement dit, les patients prioritaires (opérés à la levée du confinement et dans les 6 mois suivants) auront les caractéristiques suivantes :
Figure 1.
Bénéfices de la chirurgie de l’obésité par catégorie durant la crise Covid-19.
Figure 2.
Risques et morbidité de la chirurgie de l’obésité par catégorie durant la crise Covid-19.
Figure 3.
Catégories des patients opérés d’une chirurgie bariatrique dite primaire durant le contexte actuel Covid-19. BBR : balance bénéfice risque.
Figure 4.
Reprise de l’activité globale selon l’évolution de la pandémie Covid-19.
RCP :
-
•
déjà validée ;
-
•
en cours de validation.
Indication (critère supplémentaire à rajouter sur le dossier RCP afin d’accéder à la catégorie prioritaire) :
-
•
diabète :
-
∘
ancienneté < 3 ans ;
-
∘
ou nécessitant la mise sous insuline ;
-
∘
ou ayant difficulté d’équilibration ;
-
•
ou un nombre de comorbidité (en dehors du diabète) :
-
∘
≥ 2 comorbidités,
-
∘
ou 1 seule comorbidité mais sévère ;
-
•
ou en attente d’un autre traitement prégnant (greffe d’organe, prothèse articulaire, assistance médicale à la procréation) ;
-
•
ou ayant des symptômes spécifiques améliorables par la chirurgie car résistant au traitement médical (reflux gastro-œsophagien, douleurs, dysphagie, etc.).
Les critères de priorité proposés sont établis en fonction de la sévérité des comorbidités et de la balance bénéfice/risque pour la chirurgie. Ces critères sont des outils pour guider la reprise d’une activité de chirurgie bariatrique. Ils seront à pondérer en fonction du contexte épidémiologique local, de la typologie de patients de chaque centre et des modalités de procédures envisagées. Il existe en effet une disparité de typologie de patients d’un centre à l’autre. Certains centres auront des groupes de patients de type A de faibles effectifs. Ainsi, un patient du groupe B prévu pour une chirurgie bariatrique dans un établissement faiblement touché par l’épidémie pourrait être pris en charge malgré la priorité faible, avec une balance bénéfice/risque positive. Dans tous les cas, les patients doivent être prévenus des risques et leur consentement éclairé obtenu systématiquement.
Chaque centre de chirurgie bariatrique dispose d’une liste d’attente de patients dont l’indication a été validé en RCP au terme d’une préparation de plus de 6 mois. Les modalités de reprise des activités seront variables d’un centre à l’autre en fonction des ressources humaines, des capacités matérielles et médicamenteuses de chaque structure. Il n’est donc pas donné de recommandations en termes de seuil d’activité sur cette reprise. La priorité est d’éviter le renoncement aux soins. Les patients sur liste d’attente sont à recontacter par les équipes pluridisciplinaires pour garder le contact, poursuivre le suivi et la préparation à la chirurgie explications. Les objectifs sont : le contrôle pondéral avec une stabilité du poids ; pour les patients souffrant de comorbidités, une stabilisation des celles-ci en particulier chez les patients diabétiques, l’obtention d’un équilibre glycémique optimal. La place de la téléconsultation est privilégiée et peut être remplacée par le contact téléphonique pour les personnes n’ayant pas accès à internet.
Quelles techniques et indications chirurgicales privilégier en cas de chirurgie programmée ?
Les techniques chirurgicales pouvant être utilisées en période de pandémie sont les techniques validées par la Haute Autorité de santé [14]. Il n’y a pas lieu de privilégier, concernant une chirurgie de 1re intention, une technique chirurgicale par rapport à une autre concernant les deux interventions les plus pratiquées en France que sont la sleeve gastrectomie et le gastrique bypass en Y, les résultats en termes de complications [15], [8] et de perte pondérale à court terme étant similaires [16]. Il semble préférable d’éviter en période pandémique, où le suivi des patients peut être rendu plus difficile, de réaliser des procédures dites malabsorptives ou avec un risque de dénutrition plus important.
Les indications chirurgicales à privilégier en cas de chirurgie programmée seraient les chirurgies dites primaires. En effet le taux de morbidité est inférieur à une chirurgie secondaire quel que soit le type d’intervention [17], [18], la durée de séjour hospitalier étant en générale plus courte [19], et une efficacité probablement supérieure sur la perte pondérale [20].
Concernant les chirurgies dites secondaires, il faut bien faire la distinction entre chirurgie pour reprise pondérale ou insuffisance de perte de poids et chirurgie pour complications et/ou séquelles d’une chirurgie antérieure.
Concernant les chirurgies secondaires pour cause pondérale, la meilleure stratégie serait d’attendre une diminution de la pandémie/épidémie sur un plan local/régional. Comme expliqué auparavant, il s’agit de chirurgie avec un taux de complications augmenté et des résultats en termes de perte pondérale très variable en fonction des techniques et des différentes indications. Une poursuite de la prise en charge nutritionnelle et/ou psychologique par l’intermédiaire de la télémédecine est une alternative très intéressante pouvant permettre d’optimiser et/ou maintenir une bonne préparation en vue d’une chirurgie ultérieure.
Concernant les chirurgies secondaires pour complication ou effets secondaires d’une chirurgie de l’obésité antérieure, plusieurs cas sont à distinguer. Tout d’abord les indications où le risque vital peut être engagé à court terme comme par l’exemple la présence d’une fistule digestive chronique post-opératoire résistante au traitement endoscopique. Dans ce genre d’indications, l’alternative avec la poursuite d’un traitement endoscopique pourrait s’avérer à partir d’un certain délai, dangereux avec apparition d’autres complications encore plus sévères [21], [22]. Dans ce genre de cas, la chirurgie doit être réalisée dans un centre de soins avec possibilité de prise en charge postopératoire en service de réanimation et/ou unités de soins continus avec un circuit COVID−. Si une telle possibilité n’est pas réalisable, un transfert vers un centre de soins ayant ces prérequis semble préférables. Ce type de stratégie est également transposable dans le cas de la prise en charge de sténose digestive postopératoire si plusieurs traitements endoscopiques ont été nécessaires et n’ont pas permis de traiter les symptômes du patient de façon durable.
Pour les indications où le risque vital à court terme n’est pas engagé, il est préférable de n’avoir recours à la chirurgie qu’à un moment où la pandémie est la moins forte et en cas d’échec du traitement médical. Par exemple :
-
•
en cas de reflux invalidant après sleeve gastrectomie, un traitement médical par la poursuite des mesures hygiéno-diététiques, la poursuite d’un traitement par inhibiteur de la pompe à protons associé ou non à des antiacides ;
-
•
en cas de dénutrition sévère lorsqu’un geste de chirurgie de révision ou de réversion est envisagé, il est préférable de décaler l’intervention et de poursuivre la mise en place d’un support nutritionnel de type nutrition entérale ou parentérale réalisable à domicile.
Concernant la réalisation de procédures de chirurgie bariatrique robot-assistée, il n’y a pas de données dans la littérature pouvant contre-indiquée ce type d’abord chirurgical. Le choix de ce type de support chirurgical par rapport à un abord cœlioscopique classique est laissé à la discrétion du chirurgien en fonction de son expérience en chirurgie robot-assistée.
Parcours clinique en vue d’une chirurgie bariatrique chez un patient Covid negatif
Temps préopératoire
La veille des consultations, les patients doivent être appelés pour s’assurer de l’absence de symptomatologie évocatrice d’une infection au Covid-19 [23]. Les consultations doivent être espacées et sans attente. Les patients doivent être munis d’un masque. Le patient doit être prévenu d’un risque d’une infection nosocomiale au Covid-19. Les programmes d’éducation thérapeutique des patients de préparation à la chirurgie doivent se faire avec un nombre limité de personnes dans un même petit groupe (5 personnes maximums) ou à distance. Durant la RCP de chirurgie de l’obésité, et en absence de possibilité d’une visioconférence, le nombre de personnes doit être limité au strict nécessaire. La présence physique est donc non obligatoire et un certificat d’avis favorable présent dans le dossier est suffisant. Par ailleurs en cas de symptomatologie évocatrice d’une infection à Covid-19 chez le chirurgien bariatrique, ce dernier doit se faire tester. En cas de positivité du test, la chirurgie doit se faire par un autre collègue bariatrique (même centre ou autre) à partir du moment où cette chirurgie est urgente/semi-urgente.
Temps périopératoire/circuit COVID−
Un test de dépistage par RT-PCR (écouvillon naso-pharyngé) doit être réaliser à j-2 de l’intervention. Le patient se rend dans la structure d’accueil de l’établissement et subit, en ambulatoire, l’examen. Idéalement, les patients, même asymptomatiques, doivent avoir une PCR ou une sérologie préopératoire. Cependant, la SOFFCO-MM s’aligne sur les recommandations des autres sociétés savantes concernant ce bilan infectieux. Le patient est informé des résultats du test par le chirurgien avant qu’il ne réalise l’admission la veille de l’intervention. Si ce test est positif, la chirurgie est annulée car les risques de complications respiratoires et de décès sont augmentés [24]. Néanmoins le suivi de l’obésité doit être assuré par des protocoles spécifiques de patients COVID+. Concernant la prise en charge des personnes obèses suspectes d’infection à Covid-19, à ce jour elle est la même que pour la population générale. Un délai minimum avant reprogrammation d’un mois semble raisonnable avec dans tous les cas une réévaluation clinico-biologique et un avis spécialisé Covid-19.
Si le test est négatif, un scanner thoracique est conseillé et doit être réalisé à la recherche d’une anomalie évocatrice d’une infection au Covid-19 (aspect de verre dépoli, pleuro-pneumopathie, etc.). Ce scanner doit être réalisé à J-1 de l’intervention afin de limiter le risque de réaliser une anesthésie générale chez un patient Covid-19 asymptomatique. Ces modalités de dépistage (RT-PCR sur prélèvement naso-pharyngé ; TDM thoracique) élaborées sur la base des connaissances disponibles à la date de leur publication sont susceptibles d’évoluer en fonction de nouvelles données. Le consentement du patient doit être vérifié et signé. Ce consentement doit mentionner le risque d’une infection nosocomiale au Covid-19 et l’engagement du patient à un confinement postopératoire à domicile (Fig. 5 ). À l’admission ainsi que le jour de l’intervention, un examen complet, incluant la prise de la température, doit être réalisé [25]. Tous les professionnels de santé sont tenus de porter un masque chirurgical lorsqu’ils sont en contact avec les patients. Le traitement par ventilation nocturne, pour les patients ayant un syndrome d’apnées du sommeil, doit également être poursuivi [26].
Figure 5.
Mesures préopératoires avant chirurgie programmée.
Temps postopératoire et confinement
Si l’état de santé du patient le permet, nous recommandons une durée d’hospitalisation la plus courte possible. Il est recommandé d’inclure les patients dans les protocoles bariatriques de type Fast-track (mobilisation et alimentation précoces) afin d’écourter la durée de séjour hospitalier. Durant la pandémie, la chirurgie bariatrique peut être réalisé en ambulatoire à condition que l’équipe chirurgicale soit experte et reconnue dans cette activité avant la pandémie [27]. Une durée d’hospitalisation de deux jours reste correcte pour les cas simples.
Il est fortement suggéré que le patient reste confiné à domicile durant le premier mois post-opératoire. En effet la perte de poids initiale peut être rapide le premier mois ce qui peut augmenter le risque de forme grave de Covid-19 [2]. Les consultations de suivi postopératoire doivent se faire par télémédecine. Le suivi reste multidisciplinaire et adapté au patient (suivi personnalisé) : médecin traitant, nutritionniste, chirurgien, diététicien(e), infirmier(e), psychologue. Le rythme de suivi doit être identique au rythme établi dans le centre pratiquant la chirurgie bariatrique et selon les recommandations HAS 2009. Il sera préférable qu’une première téléconsultation ou consultation téléphonique soit réalisée dans la semaine qui suit la sortie du patient (taux de complications le plus élevé) et à un mois. Un programme de suivi dématérialisé via smartphone est aussi adapté durant cette période. La SOFFCO-MM insiste sur l’intérêt du suivi nutritionnel et psychologique en postopératoire car le risque d’apparition d’une dépression de novo augmente après cette chirurgie [28]. Il sera préférable de favoriser la livraison des médicaments, y compris la supplémentation vitaminique, directement par la pharmacie ou via les soins infirmiers à domicile, si l’achat des médicaments prescrits à la sortie n’a pas pu être faite auparavant.
Devant le caractère inhabituel et les zones d’ombres de la période actuelle, la chirurgie bariatrique ne peut s’envisager qu’avec un recueil exhaustif des patients opérés, suivis sur le moyen terme à 6 mois de l’intervention. Le but de ce suivi et du recueil des données est de confirmer l’absence de surmortalité liée à la reprise de l’activité opératoire bariatrique et fera l’objet d’une veille régulière. En l’absence de sur-risque de mortalité, les indications opératoires pourront être réévaluées pour permettre un recours plus large à la chirurgie. Parallèlement au registre actuel en place de la SOFFCO-MM, des indicateurs spécifiques au contexte actuel de l’épidémie seront ajoutés. Les modalités de la collecte des données spécifique Covid-19 sont identiques aux celles du registre actuel de la SOFFCO-MM.
Prise en charge des urgences médicales et chirurgicales chez le patient obèse, et prise en charge des complications de la chirurgie bariatrique
Ce chapitre s’applique aussi bien aux patients opérés durant cette pandémie qu’avant. En effet, 1 % des français ont un antécédent de chirurgie de l’obésité. Le confinement provoque un stress psychologique, expose à un risque d’automédication (exemple AINS), et favorise la reprise de conduites addictives tel que le tabagisme et autres troubles addictifs. Une attention particulière doit être apportée aux patients âgés de plus de 60 ans [29] et qui ont un antécédent de chirurgie de l’obésité. Ceci est d’autant plus vrai si le patient a une comorbidité associée de type diabète, HTA ou insuffisance respiratoire [30]. Toute étape ou procédure inutile (ou peu utile) risquant de ralentir la prise en charge doit être supprimée.
Conduite à tenir initiale devant un problème médical ou chirurgical chez un patient obèse/filière COVID négatif
L’organisation du programme froid et le suivi permettent la mise en place ordonnée et contrôlée du flux de patients. La survenue d’une complication et sa potentielle urgence peut mettre à mal ce système. Il est essentiel d’encourager les patients à ne pas se déplacer pour des raisons inutiles sans pour autant risquer de laisser évoluer une complication sous-estimée par le patient. La téléconsultation et sa prise en charge par la caisse primaire d’assurance maladie permet actuellement un premier tri des patients. Il est donc essentiel de mettre en place une filière permettant au patient l’accès rapide à une téléconsultation afin d’éviter trop de recours à l’urgence, surtout pendant les périodes de pointe. Au décours de cette téléconsultation, il sera possible d’aiguiller le patient afin d’envisager une simple surveillance ou, en cas de nécessité d’examen physique, l’orienter vers une consultation présentielle rapide ou aux urgences. Ce système paraît raisonnable à une heure ouvrable. Le patient doit être encouragé à consulter aux urgences en l’absence de possibilité de téléconsultation en dehors des heures ouvrables. En résumé : tout problème médical ou chirurgical chez un patient obèse doit faire l’objet d’une consultation (idéalement par téléconsultation) avec le médecin traitant ou le médecin/chirurgien spécialiste. Ces deux derniers décideront de la venue physique ou non du patient en vue d’une prise en charge.
Avis d’un chirurgien bariatrique en urgence
Même en cas d’un contexte évocateur d’une infection au Covid-19, tout patient ayant un antécédent récent ou non de chirurgie de l’obésité et présentant des signes tel que toux, fièvre, douleur abdominale, tachycardie ou autre signe digestif (nausées, diarrhées), nécessite dans les plus brefs délais un avis d’un chirurgien spécialisé en chirurgie de l’obésité afin d’éviter tout retard de prise en charge chirurgicale. Ceci est d’autant plus vrai que certains signes cliniques évocateurs d’une infection au Covid-19 peuvent être présents dans les suites opératoires (simple ou compliquée) d’une chirurgie bariatrique.
Éviter le recours à une anesthésie générale autant que possible
Il faut éviter, si possible, une anesthésie générale en raison du risque accru de complications respiratoires nécessitant une surveillance en réanimation, ou de démasquer et aggraver une pneumopathie Covid-19 non dépistée [9]. Une anesthésie locale (drainage d’abcès cutané sur cicatrice par exemple), ou locorégionale doit être favorisée autant que possible.
Le traitement le moins invasif, le plus court et le plus efficace possible
Même si cette règle s’applique déjà en dehors de la pandémie, Il est préférable d’utiliser tous les moyens thérapeutiques en débutant par les moyens les moins invasifs disponibles. À titre d’exemple, en cas d’une fistule post sleeve sans signe de gravité, le traitement conservateur (drainage radiologique et traitement endoscopique) doit être tenté. En cas de reprise d’une chirurgie bariatrique, la voie d’abord à privilégier, si c‘est possible, est la cœlioscopie plutôt que la laparotomie en raison d’une durée d’hospitalisation plus courte et d’un risque plus faible de complications respiratoires postopératoires.
Cette chirurgie de reprise doit être d’emblée efficace et rapide. Il faut savoir évoquer à nouveau et chaque moment une potentielle infection au Covid-19 nécessitant un avis de la cellule de crise locale Covid-19.
Pensez aux complications médicales après chirurgie de l’obésité
Certains signes évocateurs d’une infection au Covid-19 (agueusie, vertige, etc.) peuvent aussi être des signes neurologiques d’une complication post chirurgie de l’obésité. Parmi ces complications, on note la dénutrition qui doit être traitée en urgence car elle figure dans la liste des facteurs de gravité d’une infection Covid-19. Il faut aussi évoquer les déficits vitaminiques devant des troubles de l’équilibre ou la présence d’une confusion (déficit en vitamine B1). En effet ces symptômes sont rares lors d’infection Covid-19. Il s’agit d’une urgence et il faut donc apporter de la Thiamine par voie parentérale en évitant les sérums glucosés qui entraînent une lyse des cellules nerveuses. En cas de trouble de sensibilité, fourmillement et même diplopie, il faut évoquer un déficit en vitamine B12 car ces symptômes ne sont pas de signes classiques dans le Covid-19 [31].
Conclusions
Ces recommandations de la SOFFCO-MM ont pour objectifs de permettre un redémarrage de l’activité de chirurgie bariatrique par l’intermédiaire d’une adaptation de la prise en charge pré-, péri- et postopératoire afin de permettre une prise en charge sécurisée du patient obèse après le déconfinement.
Points forts.
-
•
L’obésité est un facteur de risque d’une forme sévère/grave de COVID-19.
-
•
La chirurgie bariatrique est le seul traitement efficace contre l’obésité avec un bénéfice rapide et durable.
-
•
La chirurgie bariatrique est une chirurgie métabolique améliorant le syndrome métabolique (diabète, HTA, etc.)
-
•
La reprise doit être progressive et adaptée au risque sanitaire actuel ; elle est variable selon les régions.
-
•
Il faut différer une chirurgie bariatrique en cas d’une infection COVID+ ou antécédent récent de COVID (immunisation incertaine)
-
•
Il n’y a pas de technique chirurgicale à privilégier parmi les techniques validées par la Haute Autorité de Santé.
-
•
Il est nécessaire de mettre en place un circuit COVID−.
-
•
Tout problème médical ou chirurgical chez un patient obèse doit faire l’objet d’une consultation (idéalement par téléconsultation) avec le médecin traitant ou le médecin/chirurgien spécialiste. Ces deux derniers décideront de la venue physique ou non du patient en vue d’une prise en charge.
-
•
Il faut savoir évoquer une infection Covid-19 durant toutes les étapes de prise en charge.
-
•
La reprise de la chirurgie ne peut s’envisager sans le recueil exhaustif des patients opérés en incluant des données spécifiques au Covid-19.
Déclaration de liens d’intérêts
Les auteurs déclarent ne pas avoir de liens d’intérêts.
Footnotes
Ne pas utiliser, pour citation, la référence française de cet article, mais celle de l’article original paru dans Journal of Visceral Surgery, en utilisant le DOI ci-dessus.
Contributor Information
S. Msika, Email: simon.msika@aphp.fr.
Remerciement comité de lecture:
R. Abittan, A. Abou-Mrad, L. Arnalsteen, R. Arnoux, T. Auguste, S. Benchetrit, B. Berthet, J.-C. Bertrand, L.-C. Blanchard, J.-L. Bouillot, R. Caiazzo, J.-M. Catheline, J.-M. Chevallier, J. Dargent, P. Fournier, V. Frering, J. Gugenheim, H. Johanet, D. Lechaux, P. Leyre, A. Liagre, J. Mouiel, D. Nocca, G. Pourcher, F. Reche, M. Robert, H. Sebbag, M. Sodji, G. Tuyeras, and J.-M. Zimmermann
Références
- 1.Agence nationale de sécurité sanitaire de l’alimentation de l’environnement et du travail . ANSES; Paris: 2020. Avis relatif à l’évaluation des risques liés à la réduction du niveau d’activité physique et à l’augmentation du niveau de sédentarité en situation de confinement. https://www.anses.fr/fr/system/files/NUT2020SA0048.pdf. [Google Scholar]
- 2.HAS. Réponses rapides dans le cadre du COVID-19 – Pathologies chroniques et risques nutritionnels en ambulatoire. Validée par le Collège le 16 avril 2020.
- 3.Fontaine K.R., Redden D.T., Wang C., Westfall A.O., Allison D.B. Years of life lost due to obesity. JAMA. 2003;289:187–193. doi: 10.1001/jama.289.2.187. [DOI] [PubMed] [Google Scholar]
- 4.National Diabetes Statistics Report 2020. Available from: https://www.cdc.gov/diabetes/pdfs/data/statistics/national-diabetes-statistics-report.pdf.
- 5.Hartemink N., Boshuizen H.C., Nagelkerke N.J., Jacobs M.A., van Houwelingen H.C. Combining risk estimates from observational studies with different exposure cutpoints: a meta-analysis on body mass index and diabetes type 2. Am J Epidemiol. 2006;163:1042–1052. doi: 10.1093/aje/kwj141. [DOI] [PubMed] [Google Scholar]
- 6.Sjöström L., Narbro K., Sjöström C.D. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med. 2007;357:741–752. doi: 10.1056/NEJMoa066254. [DOI] [PubMed] [Google Scholar]
- 7.Sjöström L. Bariatric surgery and reduction in morbidity and mortality: experiences from the SOS study. Int J Obes (Lond) 2008;32(Suppl 7):S93–S97. doi: 10.1038/ijo.2008.244. [DOI] [PubMed] [Google Scholar]
- 8.Lazzati A., Audureau E., Hemery F. Reduction in early mortality outcomes after bariatric surgery in France between 2007 and 2012: a nationwide study of 133,000 obese patients. Surgery. 2016;159:467–474. doi: 10.1016/j.surg.2015.08.005. [DOI] [PubMed] [Google Scholar]
- 9.Simonnet A., Chetboun M., Poissy J. High prevalence of obesity in severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) requiring invasive mechanical ventilation. Obesity (Silver Spring) 2020 doi: 10.1002/oby.22831. [published online ahead of print, 2020 Apr 9] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Casimiro Pérez J.A., Fernández Quesada C., Del Val Groba Marco M. Obesity Surgery Score (OSS) for Prioritization in the Bariatric Surgery Waiting List: a Need of Public Health Systems and a Literature Review. Obes Surg. 2018;28:1175–1184. doi: 10.1007/s11695-017-3107-6. [DOI] [PubMed] [Google Scholar]
- 11.Padwal R.S., Pajewski N.M., Allison D.B., Sharma A.M. Using the Edmonton obesity staging system to predict mortality in a population-representative cohort of people with overweight and obesity. CMAJ. 2011;183:E1059–E1066. doi: 10.1503/cmaj.110387. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.De Maria E.J., Portenier D., Wolfz L. Obesity surgery mortality risk score: proposal for a clinically useful score to predict mortality risk in patients undergoing gastric bypass. Sure Obes Relat Dis. 2007;3:134–140. doi: 10.1016/j.soard.2007.01.005. [DOI] [PubMed] [Google Scholar]
- 13.Kuk J.L., Ardern C.I., Church T.S. Edmonton Obesity Staging System: association with weight history and mortality risk. Appl Physiol Nutr Metab. 2011;36:570–576. doi: 10.1139/h11-058. [DOI] [PubMed] [Google Scholar]
- 14.https://www.has-sante.fr/jcms/c_765529/fr/obesite-prise-en-charge-chirurgicale-chez-l-adulte
- 15.Zellmer J.D., Mathiason M.A., Kallies K.J., Kothari S.N. Is laparoscopic sleeve gastrectomy a lower risk bariatric procedure compared with laparoscopic Roux-en-Y gastric bypass? A meta-analysis. Am J Surg. 2014;208:903–910. doi: 10.1016/j.amjsurg.2014.08.002. [discussion 909-10] [DOI] [PubMed] [Google Scholar]
- 16.Peterli R., Wölnerhanssen B.K., Vetter D. Laparoscopic sleeve gastrectomy versus Roux-Y-Gastric bypass for morbid obesity-3-year outcomes of the prospective randomized Swiss Multicenter Bypass Or Sleeve Study (SM-BOSS) Ann Surg. 2017;265:466–473. doi: 10.1097/SLA.0000000000001929. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.El Chaar M., Stoltzfus J., Melitics M., Claros L., Zeido A. 30-day outcomes of revisional bariatric stapling procedures: first Report Based on MBSAQIP Data Registry. Obes Surg. 2018;28:2233–2240. doi: 10.1007/s11695-018-3140-0. [DOI] [PubMed] [Google Scholar]
- 18.Qiu J., Lundberg P.W., Javier Birriel T., Claros L., Stoltzfus J., El Chaar M. Revisional bariatric surgery for weight regain and refractory complications in a single MBSAQIP Accredited Center: what are we dealing with? Obes Surg. 2018;28:2789–2795. doi: 10.1007/s11695-018-3245-5. [DOI] [PubMed] [Google Scholar]
- 19.Keren D., Romano-Zelekha O., Rainis T., Sakran N. Revisional bariatric surgery in Israel: findings from the Israeli bariatric surgery registry. Obes Surg. 2019;29:3514–3522. doi: 10.1007/s11695-019-04018-9. [DOI] [PubMed] [Google Scholar]
- 20.Mahawar K.K., Graham Y., Carr W.R. Revisional Roux-en-Y gastric bypass and sleeve gastrectomy: a systematic review of comparative outcomes with respective primary procedures. Obes Surg. 2015;25:1271–1280. doi: 10.1007/s11695-015-1670-2. [DOI] [PubMed] [Google Scholar]
- 21.Rebibo L., Bartoli E., Dhahri A. Persistent gastric fistula after sleeve gastrectomy: an analysis of the time between discovery and reoperation. Surg Obes Relat Dis. 2016;12:84–93. doi: 10.1016/j.soard.2015.04.012. [DOI] [PubMed] [Google Scholar]
- 22.Silva L.B., Moon R.C., Teixeira A.F. Gastrobronchial fistula in sleeve gastrectomy and Roux-en-Y gastric bypass--a systematic review. Obes Surg. 2015;25:1959–1965. doi: 10.1007/s11695-015-1822-4. [DOI] [PubMed] [Google Scholar]
- 23.Available from: https://solidarites-sante.gouv.fr/IMG/pdf/covid-19_fiche_medecin_v16032020finalise.pdf.
- 24.Lei S., Jiang F., Su W. Clinical characteristics and outcomes of patients undergoing surgeries during the incubation period of COVID-19 infection. EClinicalMedicine. 2020;21:100331. doi: 10.1016/j.eclinm.2020.100331. [Epub ahead of print] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Yeo D., Yeo C., Kaushal S., Tan G. COVID-19 & the general surgical department – measures to reduce spread of SARS-COV-2 among surgeons. Ann Surg. 2020 doi: 10.1097/SLA.0000000000003957. [published online ahead of print, 2020 Apr 13] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Epidémie COVID-19 Conseils aux personnes en situation d’obésité ou opérées d’une chirurgie bariatrique pendant la période de confinement, 10 avril 2020. Available from: http://sf-nutrition.org/covid-19-confinement-et-obesite-conseils-a-destination-des-patients/.
- 27.Rebibo L., Dhahri A., Badaoui R., Dupont H., Regimbeau J.M. Laparoscopic sleeve gastrectomy as day-case surgery (without overnight hospitalization) Surg Obes Relat Dis. 2015;11:335–342. doi: 10.1016/j.soard.2014.08.017. [DOI] [PubMed] [Google Scholar]
- 28.Jakobsen G.S., Småstuen M.C., Sandbu R. Association of bariatric surgery vs. medical obesity treatment with long-term medical complications and obesity-related comorbidities. JAMA. 2018;319:291–301. doi: 10.1001/jama.2017.21055. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Lighter J., Phillips M., Hochman S. Obesity in patients younger than 60 years is a risk factor for Covid-19 hospital admission. Clin Infect Dis. 2020:ciaa415. doi: 10.1093/cid/ciaa415. [published online ahead of print, 2020 Apr 9] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Wang B., Li R., Lu Z., Huang Y. Does comorbidity increase the risk of patients with COVID-19: evidence from meta-analysis. Aging (Albany NY) 2020;12:6049–6057. doi: 10.18632/aging.103000. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Wu Y., Xu X., Chen Z. Nervous system involvement after infection with COVID-19 and other coronaviruses. Brain Behav Immun. 2020 doi: 10.1016/j.bbi.2020.03.031. [S0889-1591(20)30357-3, published online ahead of print, 2020 Mar 30] [DOI] [PMC free article] [PubMed] [Google Scholar]