Abstract
Objetivo
Evaluar si la telemedicina con telemonitorización es una herramienta clínicamente útil y segura para el seguimiento de pacientes con COVID-19.
Métodos
Estudio observacional prospectivo de los pacientes con diagnóstico de COVID-19 por PCR positiva y considerados de alto riesgo que se siguieron con telemedicina y telemonitorización en el Área Sanitaria de Lugo entre el 17 de marzo y el 17 de abril del 2020. Se incluyeron 2 grupos de pacientes: seguimiento ambulatorio desde el inicio y tras el alta hospitalaria. Cada paciente remitió un cuestionario clínico al día con su temperatura y saturación de oxígeno 3 veces al día. El seguimiento fue proactivo, contactando con todos los pacientes al menos una vez al día.
Resultados
Se incluyó a 313 pacientes (52,4% mujeres) con edad media 60,9 (DE 15,9) años. Otros 2 pacientes rehusaron entrar en el programa. Desde el inicio, se siguió ambulatoriamente a 224 pacientes y a 89 pacientes tras su alta hospitalaria. Entre los primeros, 38 (16,90%) se remitieron a Urgencias en 43 ocasiones con 18 (8,03%) ingresos y 2 fallecidos. En los domicilios no hubo fallecimientos ni urgencias vitales. Incluyendo a los pacientes tras hospitalización, el seguimiento se realizó en 304 casos. Un paciente reingresó (0,32%) y otro abandonó (0,32%). El tiempo medio de seguimiento fue 11,64 (DE 3,58) días y en los 30 días del estudio 224 (73,68%) pacientes fueron dados de alta.
Conclusiones
Nuestros datos sugieren que la telemedicina con telemonitorización domiciliaria, utilizada de forma proactiva, permite un seguimiento clínicamente útil y seguro en pacientes con COVID-19 de alto riesgo.
Palabras clave: Telemedicina, COVID-19, Gestión caso, Gestión COVID-19
Abstract
Aim
To asses if telemedicine with telemonitoring is a clinically useful and secure tool in the tracking of patients with COVID-19.
Methods
A prospective observational study of patients with COVID-19 diagnosis by positive PCR considered high-risk tracked with telemedicine and telemonitoring was conducted in the sanitary area of Lugo between March 17th and April 17th, 2020. Two groups of patients were included: Outpatient Tracing from the beginning and after discharge. Every patient sent a daily clinical questionnaire with temperature and oxygen saturation 3 times a day. Proactive monitoring was done by getting in touch with every patient at least 11 a day.
Results
313 patients (52.4% female) with a total average age of 60.9 (DE 15.9) years were included. Additionally, 2 patients refused to join the program. Since the beginning, 224 were traced outpatient and 89 after being discharged. Among the first category, 38 (16.90%) were referred to Emergency department on 43 occasions; 18 were hospitalized (8.03%), and 2 deceased. Neither deaths nor a matter of vital emergency occurred at home. When including patients after admissions monitoring was done in 304 cases. One patient re-entered (0.32%) to the hospital, and another one left the program (0.32%). The average time of monitoring was 11.64 (SD 3.58) days, and 224 (73.68%) patients were discharged during the 30 days of study.
Conclusions
Our study suggests that telemedicine with home telemonitoring, used proactively, allows for monitoring high-risk patients with COVID-19 in a clinically useful and secure way.
Keywords: Telemedicine, COVID-19, Case management, COVID-19 management
La pandemia de COVID-19, producida por el virus SARS-CoV-2, ha provocado una urgencia mundial de salud pública, con una evolución rápida y trágicas consecuencias1, 2. La lucha contra esta enfermedad, cuyas características epidemiológicas, clínicas y pronósticas aún se están estudiando3, está obligando a modificar las forma de atención, lo que incluye transformar algunas consultas presenciales en no presenciales4.
La telemedicina, en sus diferentes formas, se ha utilizado para diagnosticar, tratar o seguir a pacientes con enfermedades infecciosas agudas, tales como neumonía comunitaria, infecciones del tracto respiratorio superior, tejidos blandos tracto urinario o endocarditis bacteriana5, 6. Se considera que también podría ser de ayuda en una crisis como la actual4, 7. Sin embargo, hoy en día, la información disponible sobre los posibles beneficios o su seguridad es muy limitada.
En los últimos años, el Servicio Gallego de Salud ha desarrollado una herramienta (TELEA), integrada en la historia clínica electrónica, capaz de realizar telemedicina y telemonitorización domiciliaria. Permite realizar un control teleasistido y adelantarse a los posibles episodios de exacerbación de la enfermedad. Desde 2015 se utiliza en pacientes con insuficiencia cardíaca, demostrando no solo su utilidad clínica, sino también una excelente acogida por los enfermos y sus familias8.
Aproximadamente, un 80% de los pacientes con COVID-19 presenta un curso clínico leve o moderado, requiriendo habitualmente un tratamiento sintomático. Un 20% de los pacientes, especialmente aquellos con edad avanzada o comorbilidades, requerirá ingreso hospitalario debido a criterios de severidad2, 3. El uso de la telemedicina y la telemonitorización permitiría la evaluación clínica de estos pacientes que presentan un curso leve y que están en aislamiento domiciliario, evitando exposiciones de riesgo en el personal sanitario.
En el presente estudio evaluamos la eficacia de la telemedicina y la telemonitorización para detectar casos potencialmente graves por COVID-19 entre los pacientes atendidos en aislamiento domiciliario.
Pacientes y métodos
Diseño. Estudio observacional prospectivo de los pacientes con diagnóstico de COVID-19 por PCR positiva y en seguimiento domiciliario con telemedicina y telemonitorización.
Ámbito y período de estudio. Área sanitaria de Lugo entre el 17 de marzo y el 17 de abril del 2020. Esta área sanitaria cubre la asistencia de 345.000 habitantes de Lugo y dispone de 3 hospitales (Hospital da Mariña en el norte, Hospital Universitario Lucus Augusti en la zona Centro y el Hospital de Monforte en el sur).
En los últimos años, el Servicio Gallego de Salud ha desarrollado la herramienta TELEA, integrada en la historia clínica electrónica, capaz de realizar telemedicina y telemonitorización domiciliaria. De esta forma, cualquier paciente, a quien se le ha dado el correspondiente permiso, puede remitir información en un formato preestablecido a su propia historia electrónica. Es accesible para el personal sanitario desde cualquier punto de la red asistencial gallega y se puede valorar la información en tiempo real y actuar en consecuencia.
Desde el 3 de marzo del 2020, y adaptando un modelo previo para insuficiencia cardíaca8 a enfermedades agudas, TELEA se utiliza en el seguimiento y el control de pacientes con COVID-19 en todas las áreas sanitarias de Galicia. En el área sanitaria de Lugo se crearon equipos de profesionales (personal médico y de enfermería) procedentes de diferentes servicios (Medicina Interna, Hospitalización a Domicilio, Alergología, Rehabilitación, etc.). Como ninguno tenía experiencia previa en el manejo de esta herramienta, se realizó una instrucción básica y se estableció un protocolo detallado con criterios y normas de seguimiento.
Participantes. Todos los pacientes con COVID-19 confirmada en seguimiento ambulatorio, o posibles candidatos, se estratificaron en grupos según su riesgo, estableciéndose diferentes programas de control. Para entrar en este programa se seleccionaron 2 grupos que se consideraron de mayor riesgo:
-
1.
Pacientes adultos no institucionalizados, con PCR positiva y sintomáticos, en los que una valoración médica previa estimó que podrían seguir tratamiento domiciliario aun cuando se consideraron de alto riesgo. Se incluían en este grupo si presentaban, al menos, una de las siguientes características: edad superior a 60 años, embarazo, hipertensión arterial, diabetes mellitus, cardiopatía conocida de cualquier índole, enfermedad pulmonar obstructiva crónica, enfermedad renal crónica o inmunosupresión de cualquier origen. Además, se incluyó a los convivientes estrechos sintomáticos, tras la valoración de criterios, al menos mientras no se disponía del estudio microbiológico.
Los pacientes de este grupo se comunicaban con el equipo de seguimiento todos los días de la semana a las 8:00 h.
-
2.
Pacientes con enfermedad conocida tras el alta de hospitalización por COVID-19. Su inclusión en el programa se realizó en el momento del alta hospitalaria.
Los criterios de exclusión fueron: 1) negativa del paciente para el seguimiento por este método; 2) no disponer de un teléfono inteligente (smartphone), y 3) presencia, en la entrevista inicial, de signos clínicos de alarma que obligasen a derivar al paciente al Servicio de Urgencias.
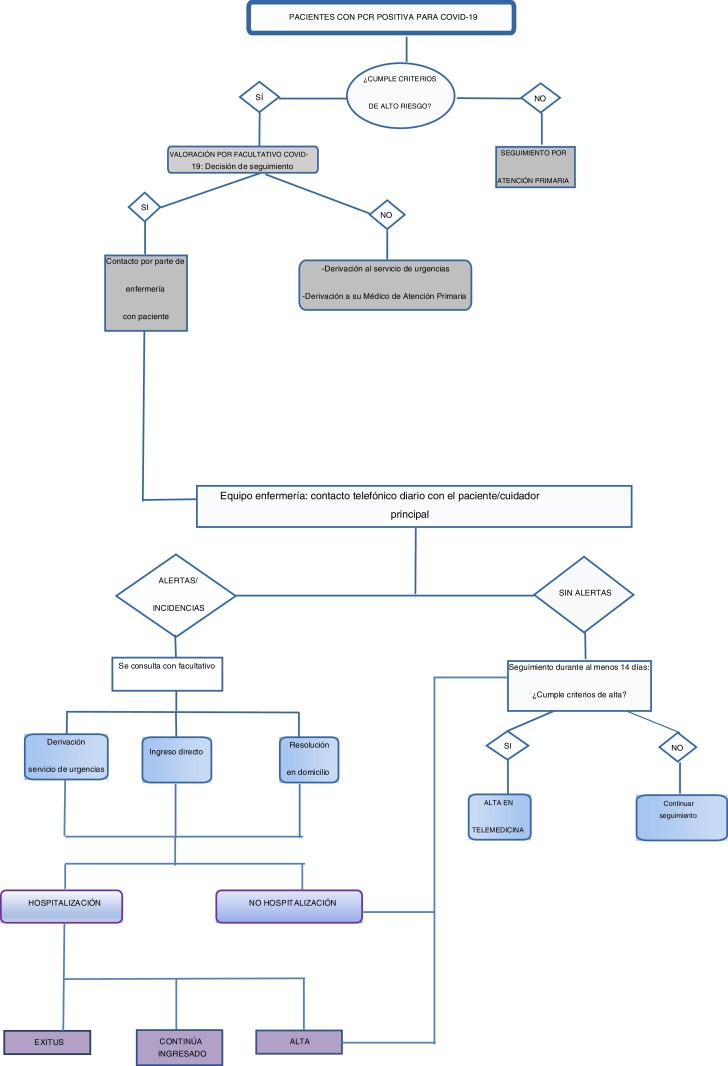
En la figura 1 se describe de manera esquemática cómo se desarrolló el proceso. Ante un posible caso de COVID-19, un facultativo contacta con el paciente telefónicamente; le expone los objetivos, las características y las condiciones del seguimiento. Se recogen los aspectos clínicos más relevantes y, si no presenta signos de alarma, solicita el consentimiento informado oral. Tras su confirmación, el facultativo notifica al personal de enfermería la nueva inclusión. Un miembro de este equipo se pone en contacto con el paciente para ofrecerle un nombre de usuario y una clave para acceder a la página web de la plataforma, explicándole cómo introducir las biomedidas y cómo debe contestar al cuestionario. Además, se le notifica de que un mensajero llevará a su domicilio, ese mismo día, instrucciones por escrito, un pulsioxímetro y un termómetro (que se recogerán finalizado el seguimiento).
Figura 1.
Esquema de trabajo de seguimiento de pacientes.
El equipo de enfermería revisa periódicamente la información recibida (cuestionario una vez al día, temperatura corporal y saturación de oxígeno 3 veces) y de forma proactiva contacta telefónicamente con todos los enfermos, priorizando según la información recibida. Como norma, se realiza al menos un contacto diario o más, si la situación clínica lo requiere.
Además, el paciente dispone de un número de teléfono de contacto, operativo de 8 a 21:30 h. En caso de incidencias (cambios en las biomedidas o en la situación clínica valorada por el cuestionario [tabla 1 ]), el equipo de enfermería se pone en contacto con el paciente y valora si es posible resolver el problema telefónicamente. En caso contrario, un facultativo valorará la situación y decidirá si es preciso remitirlo al Servicio de Urgencias Hospitalario. En este caso, es este facultativo el que se pone contacto con ese servicio y explica las razones que aconsejan la derivación.
Tabla 1.
Cuestionario clínico y alertas de biomedidas utilizados en la valoración de los pacientes
| Encuesta para pacientes con patología respiratoria | ||
| ¿Notó más fatiga? | Sí | No |
| ¿Notó más tos? | Sí | No |
| ¿Notó cambios en el color o en la cantidad de expectoración? | Sí | No |
| Criterios de alerta de derivación | ||
| Temperatura corporal superior a 38 °C que no cede con antitérmicos | ||
| Saturación de oxígeno inferior al 92% mantenida con y sin disnea | ||
| Crisis o amento de disnea de mínimos esfuerzos o en reposo | ||
| Dolor costal de características pleuríticas o dolor torácico | ||
Desenlaces. Durante el seguimiento se considera que un paciente puede ser alta si se cumplen las siguientes condiciones: 1) han trascurrido al menos 14 días desde el inicio de los síntomas; 2) el paciente no tiene síntomas o bien son residuales; 3) el paciente ha permanecido afebril al menos en las últimas 72 h, y 4) no se aprecia ningún otro problema o complicación médica.
Para evaluar los resultados se utilizaron 2 tipos de medida de desenlace:
-
1.
Desenlaces de proceso: número de pacientes con seguimiento completo con monitorización de constantes y con llamada telefónica diaria; abandonos durante el procedimiento, y número de días donde la conexión fue errónea o existieron dificultades tecnológicas graves
-
2.
Desenlaces de resultado: mortalidad en el domicilio, casos derivados a Urgencias, mortalidad en el hospital entre los derivados para ingreso y número de altas tras telemedicina con telemonitorización.
Aspectos éticos y legales. Los datos se incluyen en un registro aprobado por el Comité Ético de Investigación del Centro. Para este estudio se recogieron las siguientes variables: procedencia del paciente, fechas de entrada en el programa, de derivación a Urgencias y de ingreso, en su caso, así como el resultado final de cada una de las valoraciones. Las fuentes de información incluyeron tanto los datos del seguimiento de cada paciente como los registros de los distintos centros hospitalarios del área.
Métodos estadísticos. En la construcción del diagrama de flujo de pacientes se han utilizado técnicas habituales de estadística descriptiva. En la comparación de 2 medias, previa valoración de la homocedasticidad, se usó el test de la t de Student. Para establecer los tiempos de seguimiento se utilizó el método de Kaplan-Meier, considerando el 17 de abril del 2020 como fecha de censura. En el análisis se utilizó el programa estadístico SPSS v18 (SPSS Inc., Chicago, IL, EEUU).
Resultados
Participantes. En el período señalado se detectaron un total de 765 casos confirmados por PCR. De ellos, 432 se siguieron en Atención Primaria y los 313 (40,91%) restantes se incluyeron en este estudio (224 procedentes de estudios ambulatorios y 89 tras su alta hospitalaria).
Por sexo, 149 (47,6%) eran varones y 164 (52,4%) mujeres. La edad media fue 60,9 (DE 15,9) años, con un rango entre 18 y 92 años, sin existir diferencias por sexo (61,60 [DE 14,8] vs. 60,18 [DE 16,9]; p = NS). Las características generales de los pacientes se muestran en la tabla 2 .
Tabla 2.
Características de los pacientes en seguimiento con telemedicina y telemonitorización
| Pacientes en seguimiento | |
|---|---|
| (N = 313) | |
| Sexo (varón) | 149 (47,6%) |
| Edad, años | |
| Edad media (DE) | 60,9 (15,9) años |
| Rango | 18-92 |
| Grupos de edad, años | |
| 18-40 | 34 (11,4%) |
| 41-60 | 97 (30,7%) |
| 61-70 | 89 (28,3%) |
| 71-80 | 65 (20,8%) |
| 81-90 | 25 (8,1%) |
| ≥ 91 | 3 (0,7%) |
| Tiempo inicio síntomas-inicio telemedicina (calculado en 167 casos), media (DE) | 4,6 (3,8) días |
| Hipertensión arterial | 119 (38%) |
| Diabetes | 78 (24,9%) |
| Enfermedad cardiovascular | 74 (23,6%) |
| Neoplasia | 63 (20,1%) |
| Insuficiencia cardíaca | 29 (9,3%) |
| Obesidad | 28 (8,9%) |
| Enfermedad renal crónica | 23 (7,3%) |
| Asma | 22 (7%) |
| Enfermedad hepática crónica | 20 (6,4%) |
| Enfermedad pulmonar obstructiva crónica | 18 (5,7%) |
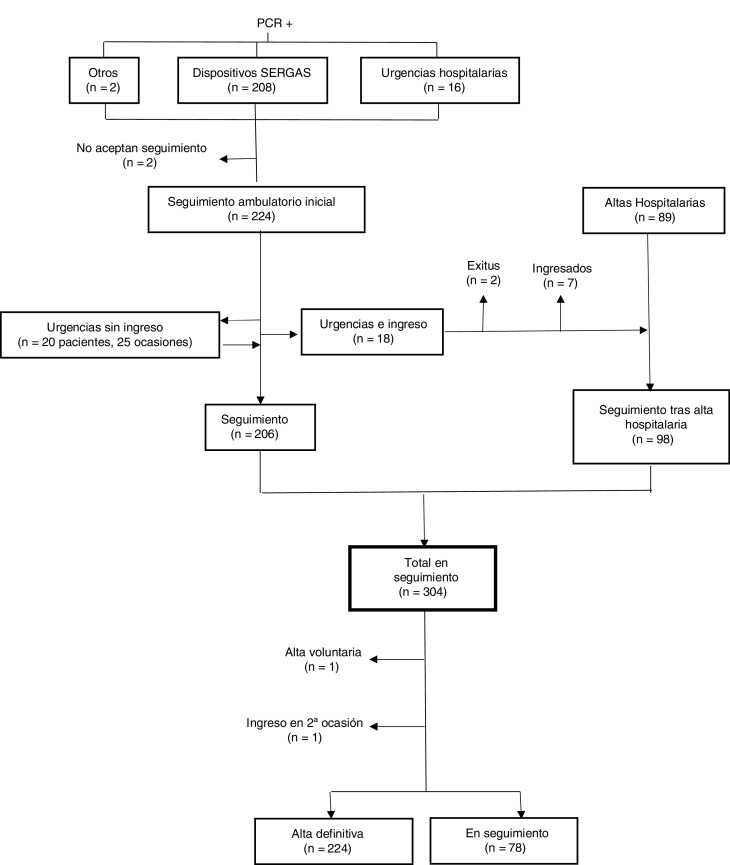
Flujo de pacientes. En la figura 2 se recoge la procedencia de los pacientes, su flujo entre los distintos estamentos asistenciales y los resultados del seguimiento. La procedencia mayoritaria fue de los distintos dispositivos asistenciales donde se realizan estudios de PCR. Solamente el 7,14% de los incluidos provino de los estudios realizados en pacientes no ingresados tras acudir a los servicios de urgencias hospitalarios.
Figura 2.
Diagrama de flujo de pacientes adultos COVID-19 positivos, considerados de alto riesgo y en seguimiento domiciliario (17 de marzo a 17 de abril del 2020).
Del total de 224 pacientes que se siguieron ambulatoriamente desde el inicio, 38 (16,90%) fueron remitidos al Servicio de Urgencias; 20 (8,87%) (remitidos en un total de 25 ocasiones) fueron dados de alta tras su valoración y en 18 (8,03%) se decidió ingreso hospitalario. Hay que destacar que solo un paciente de este grupo acudió al Servicio de Urgencias por decisión propia.
La segunda vía de acceso al programa fueron las altas hospitalarias (fig. 2). En ella se incluyeron 2 grupos de pacientes: los ingresados tras ser remitidos por el equipo de seguimiento y aquellos dados de alta sin un contacto previo. Entre los 18 remitidos, 2 personas fallecieron y 7 más seguían ingresadas en el momento del cierre del estudio. Por ello, de un total de 107 casos posibles, se hizo el seguimiento de 98 de ellos.
Desenlaces. Si consideramos el conjunto de todos los pacientes en seguimiento, solo 2 pacientes no aceptaron ser incluidos en el estudio. Todos los demás pudieron conectarse todos los días y no se detectaron problemas graves en el funcionamiento del sistema.
El tiempo medio de seguimiento de los 304 pacientes en estudio fue 11,64 (DE 3,58) días y la mediana 11 días. En los 30 días del estudio se dieron 224 (73,68%) altas; un paciente (0,32%) solicitó el alta voluntaria y otro más (0,32%) requirió un nuevo ingreso hospitalario tras reactivación de COVID-19 (ambos del grupo de seguimiento tras el alta hospitalaria). En el momento del cierre del estudio, 78 (25,65%) pacientes siguen en el programa (32 de ellos del grupo de seguimiento desde el inicio y 46 del grupo de seguimiento tras el alta).
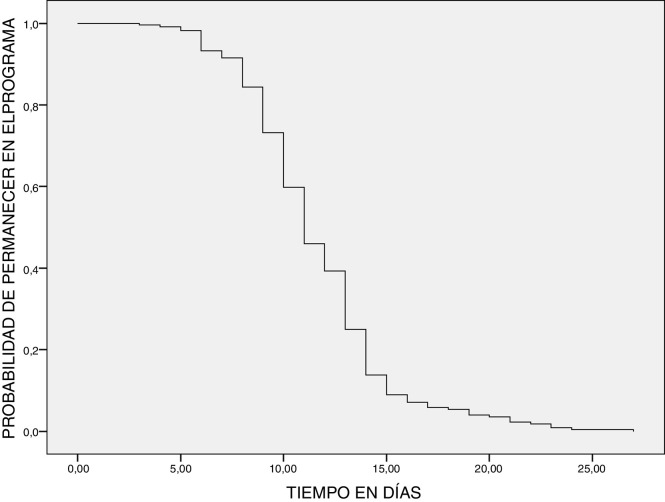
En la figura 3 se muestra la evolución temporal de las altas. El 89,1% se efectuaron entre los días 6 y 15 de seguimiento y, al cabo de 20 días, solo siguen en el programa el 4,6% de los pacientes que lo iniciaron. Si bien en los primeros 5 días son muy pocas las salidas, hay que destacar que los pacientes que fallecieron posteriormente fueron remitidos al Servicio de Urgencias en los días 1 y 3 de seguimiento.
Figura 3.
Seguimiento de pacientes COVID-19 con telemedicina: probabilidad de seguir bajo control del programa en el tiempo.
Discusión
Los datos de este estudio sugieren que el seguimiento domiciliario con telemedicina y telemonitorización en pacientes con COVID-19 es un sistema bien aceptado, útil y seguro. Su uso en aquellos casos de mayor riesgo, pero no seriamente enfermos, permite un control clínico adecuado, detecta con anticipación el agravamiento de la enfermedad, ayuda a ordenar la asistencia en momentos de elevada demanda, contribuye a mantener el «aislamiento social» al evitar visitas a urgencias o consultas y ofrece apoyo al enfermo y su familia.
Si bien la telemedicina se ha utilizado en el control de enfermedades infecciosas agudas5, 6, la mayor parte de la evidencia disponible proviene del manejo de pacientes con enfermedades crónicas8, 9, 10, 11. La información disponible sobre el papel que puede desempeñar la telemedicina con telemonitorización en el control de una epidemia es escasa12.
En el caso del COVID-19 existen diferentes estudios que orientan sobre el método de trabajo y la manera de implementarla13, 14, 15. Sin embargo, creemos que este es el primer estudio que detalla en profundidad tanto el sistema tecnológico como los procedimientos de uso o los criterios clínicos para su manejo en la práctica cotidiana. Una de sus aportaciones es definir estrategias de trabajo que se han asociado a resultados alentadores. Sin duda es una base sólida para que futuras investigaciones, más amplias y con grupos de control, definan el papel que ha de desempeñar la telemedicina en esta o en futuras pandemias.
La estrategia que combina telemedicina y seguimiento proactivo ha sido bien aceptada por los pacientes (solo 2 no dieron su consentimiento y hubo un alta voluntaria). Al contrario de lo que sucede en otras enfermedades, el seguimiento se completó sin grandes problemas en la mayoría de los enfermos16, 17, 18, 19. Entendemos que una adherencia tan alta está influida por diferentes factores: instalación y uso sencillos, tiempo de seguimiento (mediana 11 días) breve o la situación excepcional de estado de alarma en el momento del estudio. Si bien muchos de los pacientes tienen una edad avanzada, la situación de confinamiento ha facilitado la ayuda tecnológica de otras personas convivientes de la familia.
Probablemente, otra de las razones es que esta estrategia de seguimiento da seguridad al usuario en días de incertidumbre. La actitud proactiva, la respuesta ante las alertas o a las llamadas de los pacientes en tiempos razonables da sensación de vigilancia y control. Entendemos que, al menos en parte, esto justifica que la búsqueda de ayuda hospitalaria fuese excepcional.
Desde el punto de vista clínico nuestros datos sugieren que, en esta población, el seguimiento con telemedicina es clínicamente útil y seguro. Es evidente que se alcanzó un control clínico adecuado y que se remitió a Urgencias a los pacientes de mayor gravedad (ingresaron prácticamente el 50%) y, entre los dados de alta, un paciente sufrió un cuadro de reactivación20 que fue detectado en sus fases iniciales. Todo ello sin que se desarrollase ninguna situación de mal control o de urgencia extrema.
Entendemos que este sistema ha contribuido a que el flujo de pacientes fuese ordenado y a que las visitas espontáneas a Urgencias hayan sido la excepción. Por ello es probable que ayude a la reducción de la sobrecarga del sistema y, quizá también, a una menor tasa de infección del personal sanitario21. Entendemos que esto ha de relacionarse con el seguimiento proactivo y el mayor cuidado en los momentos de mayor probabilidad de agravarse el proceso22.
Por último, 3 de cada 4 pacientes han sido dados de alta en los 30 días del estudio y la mayor parte en 15 días o menos, lo que indica la agilidad del sistema. Estos datos pueden ayudar a controlar los flujos de pacientes y a evitar la sobrecarga del dispositivo. Si bien estos resultados son prometedores, es evidente que se han de evaluar en nuevos estudios, multicéntricos, amplios y controlados, que permitan confirmar estos hallazgos.
Sin embargo, una estrategia con telemedicina no está exenta de barreras. Entre ellas requiere disponer de una historia clínica electrónica única en todo el territorio o de procesos de actuación ya probados en otras situaciones. De la misma forma, requiere de cierta capacidad logística, como distribuir pulsioxímetros a un número elevado de personas en un tiempo breve. Además, es preciso implicar a un elevado número de profesionales para cubrir los servicios de todos los días de la semana. En este caso, la franca disminución de la actividad asistencial en el hospital hizo posible la incorporación de profesionales de otros servicios, así como su rápida adaptación gracias a la sencillez del programa.
A la hora de evaluar este estudio es preciso tener en cuenta ciertas limitaciones. En primer lugar, los datos provienen de un único centro hospitalario. Puesto que es posible que los resultados no sean iguales en zonas con una incidencia de COVID-19 distinta, es necesario replicar este estudio en otras áreas sanitarias. En segundo lugar, se pueden plantear dudas ante la ausencia de datos clínicos. Sin embargo, hemos de considerar que el objetivo era evaluar el impacto del uso de la telemedicina con telemonitorización sobre el flujo de pacientes en el sistema y su seguridad y, para ello, la información disponible es completa y rigurosa. En tercer lugar, se puede objetar que se ha analizado un período muy breve y no relacionado con el curso clínico de la enfermedad. Esta decisión se tomó considerando que para el objetivo del estudio era más adecuado utilizar como referencia períodos de tiempo relacionados con el seguimiento, fácilmente reproducibles y restringidos a la fase más aguda de la enfermedad, cuando el esfuerzo asistencial es mayor.
En resumen, nuestros datos sugieren que la telemedicina con telemonitorización domiciliaria, utilizada de forma proactiva, permite un seguimiento clínicamente útil y seguro en pacientes con COVID-19 de alto riesgo, aunque estables en el momento del diagnóstico. Son precisos nuevos estudios que confirmen estos hallazgos y evalúen su posible aplicación en futuras pandemias.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Contributor Information
Equipo TELEA COVID-19 (Lugo):
Álvaro Fernández Rial, Ramón Rabuñal Rey, Ana Rodríguez Álvarez, Antía Pérez López, Rafael Golpe Gómez, Cristina Gil Mouce, Nicolás Suárez Ramírez, Carmen Almuiña Simón, María José Cereijo Quinteiro, Luis Daporta Rodríguez, Elvira Fernández Valdivieso, Andrés Vázquez Fernández, Andrea Barcia Losada, Arantza García Martínez, Amparo Portero Vázquez, Natalia Trillo Dono, Concepción Revilla Villegas, Raquel Fernández Rodríguez, Isabel García Armesto, Rocío Giadas Piñeiro, Ana Rosa Rodríguez Macía, Francisco Carballada González, Ramón Núñez Orjales, Joaquín Martin Lázaro, Luis Alfredo González Guzmán, María Mar Abad García, María Gloria Álvarez Silveiro, María Carmen Coria Abel, Javier Díaz Sánchez, María Jesús Freire Regueiro, Ana María Casanova Quiñoá, María José Dobao Feijoo, María Luisa Fernández Rodríguez, Ángela Rey Ponce, Rafael Monte Secades, María Jesús Pérez Taboada, Rafael Sánchez Fernández, Juan Pérez Peña, Manuel Pereira, and Jesús Conde Freire
Anexo 1. Equipo TELEA COVID-19 (Lugo)
Álvaro Fernández Rial, Ramón Rabuñal Rey, Ana Rodríguez Álvarez, Antía Pérez López (facultativos, Servicio de Medicina Interna). Rafael Golpe Gómez (Servicio de Neumología), Cristina Gil Mouce (facultativo, Servicio de Endocrinología), Nicolás Suárez Ramírez (facultativo, Servicio de Psiquiatría), Carmen Almuiña Simón (facultativo, Pediatría-Atención Primaria). María José Cereijo Quinteiro, Luis Daporta Rodríguez, Elvira Fernández Valdivieso, Andrés Vázquez Fernández, Andrea Barcia Losada, Arantza García Martínez (facultativos, Servicio de Hospitalización a Domicilio). Amparo Portero Vázquez, Natalia Trillo Dono, Concepción Revilla Villegas, Raquel Fernández Rodríguez, Isabel García Armesto, Rocío Giadas Piñeiro, Ana Rosa Rodríguez Macía (facultativos, Servicio de Rehabilitación). Francisco Carballada González, Ramón Núñez Orjales, Joaquín Martin Lázaro, Luis Alfredo González Guzmán (facultativos, Servicio de Alergología). María Mar Abad García, María Gloria Álvarez Silveiro, María Carmen Coria Abel, Javier Díaz Sánchez, María Jesús Freire Regueiro (Enfermería, Servicio de Cardiología). Ana María Casanova Quiñoá, María José Dobao Feijoo, María Luisa Fernández Rodríguez, Ángela Rey Ponce (Enfermería, Servicio de Anestesia). Rafael Monte Secades, María Jesús Pérez Taboada, Rafael Sánchez Fernández, Juan Pérez Peña (Coordinación). Manuel Pereira (Área Logística). Jesús Conde Freire (Servicio de Documentación Clínica).
Bibliografía
- 1.Guan W.J., Ni Z.Y., Hu Y., Liang W.H., Ou C.Q., He J.X. China Medical Treatment Expert Group for COVID-19. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020;382:1708–1720. doi: 10.1056/NEJMoa2002032. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Wu Z., McGoogan J.M. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: Summary of a report of 72 314 cases from the Chinese Center for Disease Control and Prevention. JAMA. 2020 doi: 10.1001/jama.2020.2648. [DOI] [PubMed] [Google Scholar]
- 3.Richardson S., Hirsch J.S., Narasimhan M., Crawford J.M., McGinn T., Davidson K.W., and the Northwell COVID-19 Research Consortium Presenting characteristics comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City Area. JAMA. 2020;323:2052–2059. doi: 10.1001/jama.2020.6775. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.Bashshur R., Doarn C.R., Frenk J.M., Kvedar J.C., Woolliscroft J.O. Telemedicine and the COVID-19 Pandemic. Lessons for the future. Telemed J E Health. 2020;26:571–573. doi: 10.1089/tmj.2020.29040.rb. [DOI] [PubMed] [Google Scholar]
- 5.Young J.D., Abdel-Massih R., Herchline T., McCurdy L., Moyer K.J., Scott J.D. Infectious Diseases Society of America Position Statement on telehealth and telemedicine as applied to the practice of infectious diseases. Clin Infect Dis. 2019;68:1437–1443. doi: 10.1093/cid/ciy907. [DOI] [PubMed] [Google Scholar]
- 6.Parmar P., Mackie D., Varghese S., Cooper C. Use of telemedicine technologies in the management of infectious diseases: A review. Clin Infect Dis. 2015;60:1084–1094. doi: 10.1093/cid/ciu1143. [DOI] [PubMed] [Google Scholar]
- 7.Ohannessian R., Duong T.A., Odone A. Global telemedicine implementation and integration within health systems to fight the COVID-19 pandemic: A call to action. JMIR Public Health Surveill. 2020;6:e18810. doi: 10.2196/18810. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Casariego E. Guerra F. Cerqueiro J.M. Rosón B. Chaos P. Guerrero H. Telemedicina en ICC: eficacia clínica y valor para el paciente. XXI Congreso Nacional de Hospitales y Gestión Sanitaria. Premio Patient Journey. Santiago de C, 8 de mayo de 2019 [consultado 16 Abr 2020]. Disponible en: https://www.21congresohospitales.org/media/attachments/2019/05/09/programacompleto09_05_2019.pdf
- 9.Lee J.Y., Lee S.W.H. Telemedicine cost-effectiveness for diabetes management: A systematic review. Diabetes Technol Ter. 2018;20:492–500. doi: 10.1089/dia.2018.0098. [DOI] [PubMed] [Google Scholar]
- 10.Batsis J.A., DiMilia P.R., Seo L.M., Fortuna K.L., Kennedy M.A., Blunt H.B. Effectiveness of ambulatory telemedicine care in older adults: A systematic review. J Am Geriatr Soc. 2019;67:1737–1749. doi: 10.1111/jgs.15959. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Zhu Y., Gu X., Xu C. Effectiveness of telemedicine systems for adults with heart failure: A meta-analysis of randomized controlled trials. Heart Fail Rev. 2020;25:231–243. doi: 10.1007/s10741-019-09801-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Mahmoodpoor A., Akbarzadeh M.A., Sanaie S., Hosseini M.S. Role of telehealth in outbreaks —Where the classical healthcare systems fail. Infect Control Hosp Epidemiol. 2020;13:1–2. doi: 10.1017/ice.2020120. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Greenhalgh T., Koh G.C.H., Car J. COVID-19: A remote assessment in primary care. BMJ. 2020;368:m1182. doi: 10.1136/bmj.m1182. [DOI] [PubMed] [Google Scholar]
- 14.Greenhalgh T., Wherton J., Shaw S., Morrison C. Video consultations for COVID-19. BMJ. 2020;368:m998. doi: 10.1136/bmj.m998. [DOI] [PubMed] [Google Scholar]
- 15.Keshvardoost S., Bahaadinbeigy K., Fatehi F. Role of telehealth in the management of COVID-19: Lessons learned from previous SARS, MERS, and Ebola outbreaks. Telemed J E Health. 2020 doi: 10.1089/tmj.2020.0105. [DOI] [PubMed] [Google Scholar]
- 16.Tsou C., Robinson S., Boyd J., Jamieson A., Blakeman R., Bosich K. Improving engagement among patients with chronic cardiometabolic conditions using mHealth: Critical review of reviews. Syst Rev. 2020;9:82. [Google Scholar]
- 17.Lang C., Voigt K., Neumann R., Bergmann A., Holthoff-Detto V. Adherence and acceptance of a home-based telemonitoring application used by multi-morbid patients aged 65 years and older. J Telemed Telecare. 2020;2 doi: 10.1177/1357633X20901400. 1357633X20901400. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Linardon J., Fuller-Tyszkiewicz M. Attrition and adherence in smartphone-delivered interventions for mental health problems: A systematic and meta-analytic review. J Consult Clin Psychol. 2020;88:1–13. doi: 10.1037/ccp0000459. [DOI] [PubMed] [Google Scholar]
- 19.Moreira T. de C., Signor L., Figueiró L.R., Fernandes S., Bortolon C.B., Benchaya M.C. Non-adherence to telemedicine interventions for drug users: Systematic review. Rev Saúde Publica. 2014;48:521–531. doi: 10.1590/S0034-8910.2014048005130. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Ye G., Pan Z., Pan Y., Deng Q., Chen L., Li J. Clinical characteristics of severe acute respiratory syndrome coronavirus 2 reactivation. J Infect. 2020;80:e14–e17. doi: 10.1016/j.jinf.2020.03.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Ji Y., Ma Z., Peppelenbosch M.P., Pan Q. Potential association between COVID-19 mortality and health-care resource availability. Lancet Glob Health. 2020;8:e480. doi: 10.1016/S2214-109X(20)30068-1. Epub 2020Feb 25. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Huang C., Wang Y., Li X., Ren L., Zhao J., Hu Y. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020;395(10223):497–506. doi: 10.1016/S0140-6736(20)30183-5. [DOI] [PMC free article] [PubMed] [Google Scholar]