Graphical abstract
Palabras clave: Continuous Positive Airway Pressure, Ventilación mecánica, Apnea del sueño, Tecnología de la información y la comunicación, Telemedicina, Obstructive Sleep Apnea
Abstract
Como consecuencia de la rápida introducción de las nuevas tecnologías de información y comunicación (TIC) en la práctica médica, la Sociedad Española de Neumología y Cirugía Torácica ha promovido la elaboración de un documento de posicionamiento aplicado a los trastornos respiratorios del sueño, especialmente en relación con el tratamiento con presión positiva. Cabe mencionar que la literatura científica es en parte controvertida debido a que no existen suficientes estudios multicéntricos aleatorizados, con elevado número de pacientes y seguimiento a largo plazo. Además, los equipos y sistemas telemáticos en el mercado son diferentes. Como consecuencia, las recomendaciones se basan sobre todo en un consenso de profesionales expertos. Otros aspectos muy importantes son la clara ausencia de normativa o las funciones propias de las casas comerciales, que en este trabajo se abordan ampliamente. Las recomendaciones más importantes incluidas en el documento de posicionamiento son que la telemedicina se destina, básicamente, a sujetos con problemas de desplazamiento o con domicilio lejano, a aquellos que no cumplen de forma adecuada el tratamiento con CPAP y a la mayoría de los casos con ventilación mecánica no invasiva. Un elemento clave es la individualización de los pacientes. Es imperativo que se cumplan los requisitos técnicos, legales y deontológicos pertinentes (normativa de los productos sanitarios, protección de datos y consentimiento informado). Por último, los profesionales expertos de nuestra sociedad han de contribuir e implicarse en el liderazgo de este cambio tecnológico.
Abstract
The rapid introduction of new information and communication technologies into medical practice has prompted Spanish Society of Pulmonology and Thoracic SurgeryR to publish a position paper on sleep-disordered breathing, especially in relation to positive pressure treatment. It should be pointed out that the scientific literature is to some extent controversial due to a paucity of large randomized multicenter studies with long-term follow-up. Moreover, the telematics devices and systems on the market vary widely. As a result, the recommendations are based primarily on a consensus of expert professionals. Another very important aspect addressed extensively in this document is the obvious lack of regulations on legal matters and the operations of commercial companies. The most important recommendations included in this position paper are that telemedicine is primarily advocated in subjects with travel problems or who live far from the hospital, in patients with poor CPAP compliance, and in most cases treated with non-invasive mechanical ventilation. A key element is patient individualization. It is imperative that the relevant technical, legal and ethical requirements (medical device regulations, data protection, and informed consent) are met. Finally, expert professionals from our society must contribute to and become involved in spearheading this technological change.
Keywords: Continuous Positive Airway Pressure, Mechanical ventilation, Sleep apnea, Information and communication technology, Telemedicine, Obstructive Sleep Apnea
La Sociedad Española de Neumología y Cirugía Torácica (SEPAR) ha promovido la elaboración de un documento de posicionamiento sobre la telemedicina (TM) en relación con los trastornos respiratorios del sueño (TRS), especialmente respecto al uso de la presión positiva de la vía aérea superior (CPAP) y la ventilación mecánica no invasiva (VMNI). Ello es consecuencia de la rápida incorporación de las tecnologías de la información y la comunicación (TIC) en esta área de la neumología. El objetivo de este documento es establecer criterios para una adecuada práctica clínica de calidad en relación con la TM. El desarrollo de este trabajo está dividido en apartados, que incluyen aspectos teoricosprácticos y que, sobre todo, tiene en cuenta la opinión de las empresas (FENIN) y muy especialmente los diversos aspectos jurídicos (ICAM).
Para dar una mayor visibilidad y para facilitar la difusión de este documento de posicionamiento se va a seguir el siguiente orden: en primer lugar se van a describir las recomendaciones del grupo de trabajo y después se va a desarrollar la descripción detallada en la que se basan.
Recomendaciones
-
1.
La TM se refiere a la práctica en remoto de la medicina utilizando las TIC con el objetivo de mejorar la atención médica, la colaboración entre profesionales de la salud y las vías de atención a los pacientes.
-
2.
La TM tiene un amplio rango de posibilidades: diagnóstico, seguimiento, trabajo y gestión. Su grado de evidencia en ocasiones es limitado. Los principales factores de éxito incluyen: individualizar a los sujetos, determinar las enfermedades y en qué fase se encuentran. No todos los procesos clínicos precisan de TM. Su aplicación debe atenerse a situaciones concretas bien establecidas y de forma progresiva para implementarla de un modo sólido. Su aplicación total y transferencia al sistema sanitario a gran escala aún no es posible. En la actualidad su uso se debe promover, pues la TM ha venido para quedarse.
-
3.
Existen 2 formas de TM: la sincrónica y la asincrónica. La primera implica un contacto en tiempo real (videoconferencias) y la segunda, un contacto en tiempo diferido (datos emitidos por los equipos); la asincrónica es mucho más fácil y es la que debería emplearse inicialmente.
-
4.
Es preciso entender que los médicos deben aplicar su criterio profesional sobre el uso apropiado de la TM para un paciente y no deben comprometer su obligación ética de brindar atención clínicamente adecuada en aras de la adopción de las nuevas tecnologías. Hay que procurar que la TM cumpla con los mismos estándares de la práctica clínica, tal y como si el médico estuviera viendo al paciente en persona. Es esencial entender que la TM nunca sustituye a una visita médica si claramente es necesaria.
-
5.
La TM precisa que se cumplan los requisitos técnicos, deontológicos y legales pertinentes: 1) verificar que los equipos cumplan la normativa de producto sanitario; 2) los datos obtenidos deben ser tratados respetando las normas de protección de datos personales y 3) asegurarse de que los pacientes estén debidamente informados y acepten el uso de dichas técnicas a través de un consentimiento informado.
-
6.
Es imprescindible una formación adecuada respecto a los equipos y las técnicas de TM. Este aspecto debe ser considerado como un elemento clave, tanto para los diversos profesionales sanitarios como para los pacientes y las empresas. El fallo de una adecuada preparación y coordinación empeora la práctica clínica.
-
7.
Los profesionales médicos deben demostrar una adecuada preparación y formación mediante el examen de la Federación Española de Medicina del Sueño (FESMES) y han de contribuir e implicarse en el liderazgo de este cambio tecnológico y, a su vez, del cambio valorable de la práctica clínica en los próximos años. El apoyo de profesionales no sanitarios, como ingenieros biomédicos o empresas, es necesario.
-
8.
La colaboración entre los diferentes actores que intervienen en el control y seguimiento es esencial. En este sentido, las empresas fabricantes de equipos, las prestadoras de servicios y, obviamente, los profesionales sanitarios deben colaborar estrechamente mediante el establecimiento de protocolos conjuntos de atención. Es imprescindible tener en cuenta los conceptos de derechos y deberes.
-
9.
Respecto a los TRS, aunque existen algunas divergencias en su uso, este comité aconseja el uso de la TM en 2 situaciones concretas: en sujetos que no cumplen de forma adecuada el tratamiento con CPAP y en pacientes con VMNI, en especial, al inicio o cuando requieran control según criterio médico.
-
10.
En la actualidad la TM, aun siendo muy útil, no siempre puede utilizarse en todos los sujetos al inicio del tratamiento con CPAP. Además, no existen factores predictivos de qué sujetos serán malos cumplidores. Sin embargo, dado el buen cumplimiento que existe en la actualidad, la TM podría incorporarse tras el primer mes de mal cumplimiento. Por último, debe tenerse en cuenta que, dado que evita los desplazamientos y la pérdida de horas de trabajo, o en el caso de pacientes con dificultades de transporte, la TM puede ser coste efectiva.
A modo de resumen, el grupo de trabajo cree que la TM es beneficiosa e importante en la prestación de servicios de salud, especialmente si se individualizan de manera adecuada los sujetos, sus enfermedades y en qué estado se encuentran. Es imprescindible establecer la normativa de calidad tecnológica y las indicaciones clínicas precisas y legales. La pandemia de COVID-19, ha mostrado como el uso de la TM se incrementará de un modo exponencial, tanto en visitas y controles médicos como en otras actividades profesionales o en diversos procedimientos, e incluso en la docencia. La telemedicina ha venido para quedarse.
Introducción
La Organización Mundial de la Salud se refiere a la TM como el procedimiento que utiliza las TIC para el suministro de servicios de atención sanitaria en los casos en que la distancia es un factor crítico, que procedimiento que es llevado a cabo por profesionales en el ámbito de la sanidad, para el diagnóstico, prevención, tratamiento y seguimiento de enfermedades. La TM puede contribuir de un modo notable en la formación continuada de los profesionales, en diferentes actividades de investigación y evaluación, así como en mejorar el estado de bienestar de los sujetos y comunidades, y en establecer circuitos eficientes y coste efectivos1, 2, 3.
En este documento de posicionamiento nos referiremos a los TRS y su relación con los diferentes circuitos asistenciales, los elementos necesarios y también los diferentes actores que intervienen en el uso de la TM.
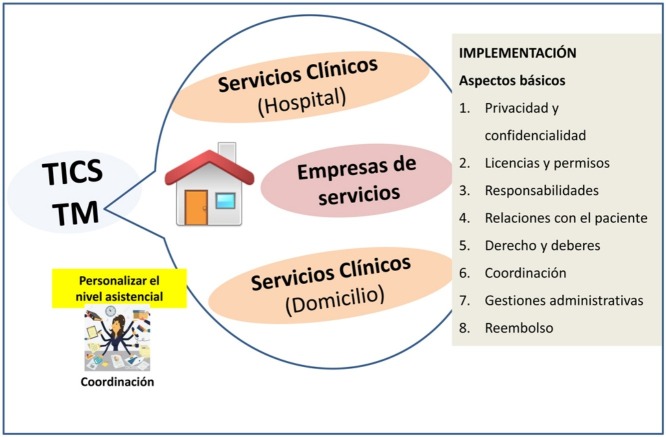
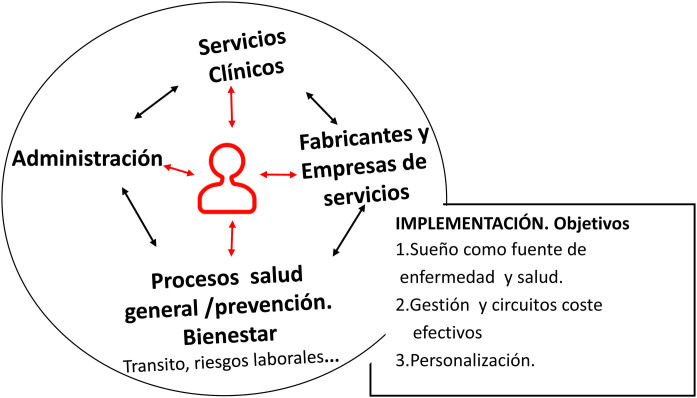
La figura 1 y las figuras del apéndice A.1 y A.2 muestran de un modo esquemático los principales elementos que van a intervenir y los conceptos básicos para su implementación, que debe ser simple y a su vez continuada y permitir una consolidación sólida y coste efectiva.
Figura 1.
Diferentes niveles en la atención a los pacientes y aspectos básicos que tener en cuenta para la implementación de la telemedicina. Reproducido con la autorización de © ERS 2020. ERS Monogr. 2015.
Los coordinadores de este documento de posicionamiento entienden que, para que la SEPAR exprese y difunda mejor sus directrices respecto a la TM en los TRS, este debe adoptar el formato descrito por la American Academy of Sleep Medicine (AASM) y también por la ATS board of directors 4, 5. Por lo tanto, después de las recomendaciones iniciales, el manuscrito se divide en diversos apartados que abordarán aspectos teóricos, se plasmará la visión de las empresas como un aspecto novedoso que tener en cuenta, se discutirán los aspectos prácticos y tecnológicos, y se describirán las actuales consideraciones legales y de protección de datos (que también consideramos un aspecto trascendental). Por último, se hará una propuesta de entramado de trabajo global que consideramos útil para entender la TM en el contexto de la atención clínica, especialmente cuando se trabaja con diferentes niveles asistenciales en red.
El desarrollo de cada uno de los capítulos está basado en la bibliografía seleccionada en la base de datos PubMed (2000-2018) con las siguientes palabras clave: continuous positive airway pressure, CPAP, mechanical ventilation, sleep apnea, information and communication technology, TIC (tecnologías de la información y la comunicación), ICT (information and communication technology), TM (telemedicina), trastornos respiratorios del sueño (TRS), además de la bibliografía que aporta a título individual cada uno de los autores.
Consideraciones teóricas
Existen 2 tipos bien diferenciados de TM (tabla 1 ): una es conocida como sincrónica, es decir una interacción a tiempo real (videoconferencias o coaching telefónico) y otra es asincrónica e implica un contacto en tiempo diferido (mensajería electrónica automática, plataformas de monitorización remota)6, 7, 8, 9. La tabla A.1 del apéndice muestra una serie de estudios listados en relación con el tipo de TM empleado.
Tabla 1.
Tipos de telemedicina
| Sincrónica: en tiempo real (por ejemplo, videoconferencias) |
| Asincrónica: resultados en diferido |
| Mensajes electrónicos |
| Monitorización remota con recepción diferida |
| Transmisión y almacenado de pruebas |
| Acceso a datos recopilados de terapias |
| Sistemas automatizados de cuidado y autogestión |
| Respuesta de voz interactiva |
| Acceso plataforma web |
| Notificaciones vía mensajes de texto |
| Notificaciones de cuestionarios. App |
Las TM sincrónica se refiere a los mecanismos con los cuales la atención médica se brinda en tiempo real y esto incluye videovisitas o videoconsultas. En esta modalidad el encuentro está destinado a funcionar como una visita presencial. Los contactos de vídeo y teléfono proporcionan beneficios para los pacientes, tales como el costo y el tiempo asociado con el viaje o la pérdida de horas en el trabajo10. Además, en muchos de los casos se podría utilizar para llevar a cabo el seguimiento crónico rutinario de pacientes con CPAP o con VMNI, revisar el cumplimiento y también controlar la enfermedad asociada. Si el médico precisa algún tipo de examen físico, esto va a representar una limitación; sin embargo, en la medicina del sueño muchos pacientes estables pueden ser adecuadamente evaluados sin un examen físico presencial. En caso de precisarlo, una adecuada coordinación con la medicina primaria (trabajo en red) podría solventar el problema en muchos casos11, 12, o quizá con una simple visita presencial. Es evidente que tanto los profesionales como los propios sujetos necesitan de un aprendizaje para atender, evaluar y gestionar adecuadamente.
Existen consideraciones específicas para esta modalidad que han sido expuestas por la AASM, las más notorias de las cuales son las siguientes: 1) habilidades técnicas para aplicar este tipo de TM con un portal ancho de banda apropiado y sistemas de apoyo; 2) documentación para el paciente, incluyendo asesoría para cualquier prueba y terapias empleadas y prescripciones,todo ello reflejando las normas de las visitas presenciales13, 14, 15.
En la TM asincrónica, también llamada almacenar y enviar, el encuentro entre los pacientes y el proveedor de salud no se produce en tiempo real. Se utiliza el modo asincrónico en aquellos casos en los que el diagnóstico o la consulta de la información enviada no implican una situación urgente y se puede hacer de forma diferida. Esta modalidad constituye el mayor volumen de actividad actual. Ejemplos que incluyen esta modalidad son: 1) mensajes electrónicos del proveedor al paciente (correo electrónico, mensajes de texto y de WhatsApp) para comunicar citaciones o decisiones; 2) monitorización en remoto con recepción diferida (equipos que transmiten señales); 3) almacenado de datos de pruebas médicas para analizar posteriormente; 4) acceso a información sobre terapias recopiladas en bases de datos (plataforma Encore Anywhere de Philips o Airview de ResMed) y, por último, 5) sistemas automatizados de cuidado y autogestión, como plataformas con sistemas de retroalimentación para el paciente, basados en cuestionarios o datos recopilados de la terapia con CPAP o VMNI, diseñados para suministrar consejos o recomendaciones respecto a la información obtenida. Los dispositivos móviles personales (smartphones o tabletas) pueden tener instaladas aplicaciones relacionadas con la terapia citada o vinculadas a otros dispositivos médicos. Los datos se pueden analizar en función de un conjunto de criterios o filtros preestablecidos (umbrales de cumplimiento, índice de eventos respiratorios residuales, fugas de la máscara) y de las acciones clínicas descargadas automáticamente que pueden programarse15, 16, 17, 18, 19, 20, 21, 22, 23, 24, 25, 26, 27, 28, 29, 30, 31, 32, 33.
En este contexto existen unas consideraciones básicas que tener en cuenta: entender el sueño como fuente de salud; respecto a la enfermedad, es imprescindible la adecuada selección del sujeto y la personalización del diagnóstico y el tratamiento; por último, es necesario optimizar los circuitos y los aspectos de gestión.
Los autores indican que existen 3 puntos básicos de los cuales depende la adecuada transferencia clínica de la TM: 1) debe ser fácil de usar y personalizada, pues en ocasiones su complejidad puede producir problemas y el abandono de su uso32; 2) globalmente su incorporación debería ser paulatina y tener en cuenta que no siempre es precisa en todos los ámbitos asistenciales que intervienen en el manejo de los sujetos, y 3) la TM también debe favorecer el trabajo de gestión clínica. Sin embargo, tal como se muestra en la citada tabla A.1, diferentes estudios no siempre concuerdan en sus conclusiones, probablemente debido a sus diferentes características.
Visión de las empresas. Opciones actuales
La utilización de tecnología interconectada en sanidad (eHealth) está revolucionando la manera en que los pacientes y profesionales interactúan con los sistemas de salud. Estas tecnologías pueden actuar en diferentes ámbitos: permitir el acceso a la información clínica, promover hábitos saludables, e incluso interactuar en el control clínico de diversos grupos de pacientes, en especiallos crónicos, que tienen una gran demanda de servicios sanitarios34, 35, 36. La TM constituye un elemento potencialmente útil en este cambio que se está produciendo en la actualidad. Tal como se ha mencionado, la personalización de los pacientes en el proceso es esencial. La tabla 2 muestra las diversas funciones en relación con la TM.
Tabla 2.
Conceptos básicos relacionados con la aplicación de la telemedicina y los equipos de presión positiva
| Equipos | CPAP/BIPAP/ST/servoventilador/auto-CPAP / ventiladores soporte de vida. Equipos de diagnóstico | |||
| Método de transferencia | Utilizando los sensores de presión/neumotacógrafo se generan una serie de señales del equipo que, por bluetooth, wifi o 3G se transmiten a la plataforma | |||
| Señales minímas recomendadas | Presión, fuga, cumplimiento, eventos residuales, parámetros del equipo y volumen corriente, si procede | |||
| Otras señales opcionales | SatO2 media o mínima, índice de saturación de oxígeno, frecuencia respiratoria, % inspiraciones y espiraciones espontáneas, funcionamiento técnico del equipo | |||
| Guardar datos, n.° de días | Información resumida: ilimitada. Información detallada (gráficas) | |||
| Visualizaciones | Curvas, tablas, resúmenes o gráficos de tendencias | |||
| Alarmas (descripción) | Sí. Definibles por el usuario: problemas de uso, problemas de tratamiento, problemas de recepción de datos, incluso recordatorios (contactar con pacientes, otros profesionales, recibir encuestas o contacto con las empresas) | |||
| Comunicación (vía) | Bilateral. Permite un trabajo entre empresas y profesionales (por ejemplo, insertar comentarios) que permiten una visualización conjunta | |||
| Cambio «setting a distancia» | Sí, dependiendo del modelo (en equipos soporte de vida, no) | |||
| ¿Qué datos clínicos puede incorporar? | Definidos por defecto: fecha de nacimiento, BMI, género, hospital Ilimitados en un campo de notas libre |
|||
| Otros | Tipo mascarilla | Tipo circuito | Tipo equipo (modelo)/humidificación | Explotación de datos |
A la hora de entender los diferentes conceptos hay que considerar que en la actualidad las soluciones tecnológicas implementadas permiten la monitorización y control de los equipos de CPAP y VMNI mediante la interconexión de estas vías por bluetooth, módem celular (3G/4G) o módem, wifi con plataformas o sistemas de información alojados en servidores remotos que permiten que empresas, pacientes y clínicos dispongan de información, siempre en un entorno con las adecuadas consideraciones legales. En este apartado se van a discutir 2 puntos: primero, las principales ventajas de las TIC y sus posibilidades para el clínico, el prestador de servicios y el paciente y, segundo, qué nos va a aportar la tecnología en un futuro.
En relación con el primer punto, las TIC permiten que el clínico tenga acceso a la información completa de los equipos (presión, fugas, eventos residuales y cumplimiento). Además, en casos como en la CPAP, existe la posibilidad de cambiar la prescripción de manera remota. En la VMNI los cambios de parámetros en remoto aún no están permitidos de modo definitivo en todos los pacientes. Probablemente en los sujetos no graves es una opción que va a ser real en un futuro próximo.
Tanto las empresas fabricantes como los prestadores de servicios deben trabajar de manera conjunta con los profesionales clínicos con el objetivo de tener un intercambio fluido de información. Ello va a permitir la disponibilidad de los datos on line, lo que va a facilitar la redistribución eficiente de recursos y procesos.
El paciente obligatoriamente debe implicarse en el control de su enfermedad. Se debe conseguir su empoderamiento para un mejor cumplimiento, mediante un establecimiento de sus propios objetivos (autocontrol) y ofreciéndole toda la información detallada de la evolución de su tratamiento para implantar las medidas correctoras en caso de necesidad.
Tras la descripción de las posibilidades actuales cabe preguntarse qué nos aportará la tecnología en el futuro. En este sentido pueden considerarse los siguientes puntos:
-
1.
Tal como se ha mencionado, una corresponsabilidad de los sujetos en el control de su enfermedad. Su relación con el personal sanitario, fabricantes y empresas de servicios va a ser mejor, aunque es imprescindible su personalización y el desarrollo de tecnología amigable36. La aparición de apps es otra de las opciones útiles en la actualidad, no solo en el sentido de recibir datos de los equipos, sino también en el control clínico de los sujetos37. Esta nueva relación deberá apoyarse en nuevos modelos de formación entre los diversos actores que intervienen en los procedimientos.
-
2.
Hacia una terapia personalizada por clústeres. La incorporación de la telemonitorización irá acompañada de una elevada generación de datos (big data) en los diferentes entornos para dictar mejores procedimientos y manejo de sujetos en los diferentes escenarios, es decir, para personalizar el tratamiento.
-
3.
La tecnología será un elemento esencial para la gestión global de los TRS, pero deberá estar basada en la cooperación, la compartición de información y en la corresponsabilidad entre proveedores, prestadores de servicios, pacientes, profesionales sanitarios y administración sanitaria.
-
4.
En la actualidad el reto está en incorporar la innovación en los TRS de un modo adecuado, desde el punto de vista legal y regulatorio y con un nivel de reembolso apropiado, probablemente en función de los resultados y de la calidad de los servicios.
Aspectos prácticos y tecnológicos
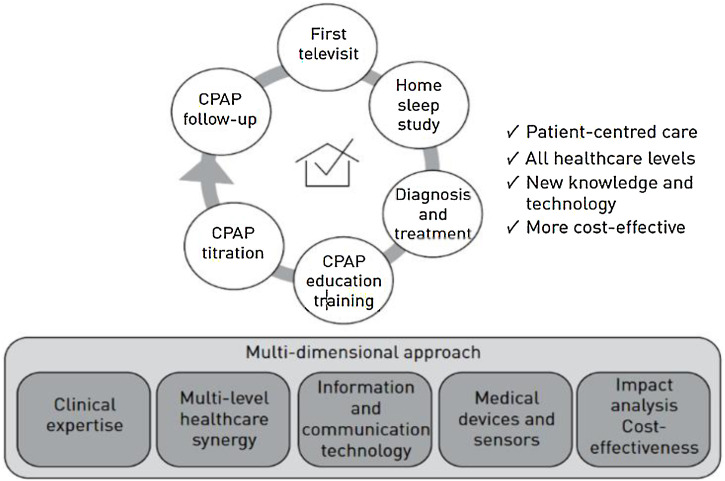
La TM puede aportar otras muchas opciones en la gestión clínica de pacientes con apneas durante el sueño (fig. 2), desde la primera entrevista clínica hasta el seguimiento del tratamiento38, y todo ello en relación con los conceptos actuales de medicina de precisión y 4P39, 40. En la tabla 3 se comparan, desde un punto de vista tecnológico global, los procedimientos actuales con el potencial uso de la TM en el futuro. En este apartado se van a considerar aspectos de los equipos de CPAP, las nuevas posibilidades diagnósticas y, finalmente, la VMNI.
Figura 2.
Diferentes posibilidades de la aplicación de telemedicina. Desde la visita inicial hasta el seguimiento en un contexto de multidimensional.
Tabla 3.
Potencial uso de la telemedicina en la actualidad
| Procedimiento actual | Procedimiento futuro telemático | |
|---|---|---|
| Diagnóstico | PSG hospital Poligrafía domicilio (PR) |
PSG/PR transmisión remota Smartphone con diversos sensores incorporados Nuevos equipos con registros durante varios días y transmisión remota (futuro) |
| Titulación, si procede, y tratamiento | PSG hospital Equipos simplificados domiciliorios Tratamiento mediante equipos automáticos |
Titulación y ajustes en remoto Equipos automáticos con transmisión en remoto |
| Seguimiento | Visitas al hospital En ambulatorio por personal médico/enfermero |
Videoconferencias Apps |
Presión positiva de la vía aérea superior
La comprensión adecuada de la TM en el contexto de los equipos actuales de CPAP solo puede hacerse desde un conocimiento en profundidad de los equipos clásicos. Los actuales disponen de mejoras notables en su funcionamiento, además de una serie de prestaciones telemáticas (tabla A.2). La evolución de los equipos ha sido muy rápida en los últimos años y hoy en día se dispone de equipos cada vez más pequeños con compensación de fugas y tarjetas de memoria con los que transmitir por vía telemática datos para el control de la CPAP (fugas, eventos residuales, presiones y cumplimiento). Además, se han desarrollado nuevas prestaciones, como las nuevas formas de suministrar el flujo para ofrecer una mayor comodidad y la posibilidad de cambiar los diversos parámetros de manera remota.
Diagnóstico
En la actualidad existe tecnología suficiente como para realizar múltiples intervenciones telemáticas (fig. 2)41, 42. En la tabla 3 se muestran los procedimientos clásicos en el manejo de los pacientes y los que ya se están incorporando. Los procedimientos diagnósticos en domicilio transferidos por Internet son factibles43, 44, 45, 46, 47 y se considera que pueden evitar estudios hospitalarios más caros e incluso menos reales, pues el sujeto no está en su entorno habitual.
Por otra parte, el uso de smartphones con sensores incorporados (por ejemplo, un pulsioxímetro), pueden captar no solo datos de la saturación de O2, sino también movimientos respiratorios o la posición48, 49, 50, 51. Hay que tener en cuenta que en la actualidad los procedimientos de diagnóstico están cambiando con mucha rapidez, por ejemplo, el estudio publicado recientemente por Han et al.52, que muestra opciones muy diferentes (fig. A.3), y en el que nuevos sensores cutáneos, conectados por vía telemática a un portátil, pueden recoger muchas de las señales que se analizan durante los estudios del sueño tradicionales. En relación con los estudios telemáticos y simplificados, la AASM indica que el profesional médico debe utilizar los mismos parámetros de responsabilidad que en los estudios clásicos53. Con respecto a la educación y titulación, en la actualidad existen diversas opciones telemáticas que permiten educar y titular en remoto38, 54, 55. Por último, hay que hacer hincapié en 2 aspectos. Primero, la necesidad de la enseñanza de la TM en la universidad no solo globalmente, sino también de un modo específico en cada una de las entidades que lo precisen56. Segundo, respecto a los equipos, es preciso considerar nuevas opciones, como la posibilidad de que permitan registros durante varias noches57.
Seguimiento
Tal como se ha citado en el apartado de consideraciones teóricas, en la tabla A.1 se resumen algunas de las estrategias síncronas y asíncronas aplicadas. Sus resultados son en parte contradictorios, probablemente debido al poco tiempo de seguimiento y a las diferentes tecnologías usadas, además son pocos los estudios de coste efectividad. Todo ello dificulta la transferencia al sistema de salud. Por lo tanto, es preciso trabajar en este sentido de un modo gradual, con bases sólidas, para aplicar cuanto antes las grandes posibilidades de la TM. En este sentido, un estudio que demuestra las dificultades de la implementación es el publicado recientemente por Hwang et al. En él, los autores desarrollaron un estudio clínico aleatorizado con un número elevado de sujetos y evaluaron la monitorización remota de parámetros de CPAP con respuestas automatizadas al paciente y educación mediante una plataforma web (Tele-OSA). Se demostró la utilidad de la TM en la mejora del cumplimiento de CPAP a corto plazo, a partir de un cumplimiento inicial muy bajo31.
Ventilación mecánica
También los equipos de VMNI han mejorado mucho en los últimos años, incorporando nuevas prestaciones (tabla A.3). La VMNI domiciliaria es un tratamiento establecido para aquellos pacientes con hipoventilación por diversas causas (enfermedades neuromusculares, de caja torácica) o el síndrome de obesidad hipoventilación con o sin SAHS, entre otras. Habitualmente el inicio de la VMNI se hace en una visita ambulatoria con adaptación y entrenamiento para obtener unos parámetros de comodidad adecuados58, 59, 60, 61, 62. Sin embargo, algunos autores lo abordan en el propio domicilio por vía telemática63, 64. Los sujetos que precisan VMNI suelen ser complejos y hay que tener en cuenta que durante la VMNI nocturna pueden aparecer fugas, asincronías, eventos centrales, cierre glótico, cambios en la resistencia en la vía aérea superior o secreciones. Todo ello puede provocar desaturaciones, despertares, alteraciones en la arquitectura del sueño y mala adherencia nocturna. Además, se debe tener en cuenta que todos los tipos de ventiladores son diferentes y, en consecuencia, es muy difícil, si no imposible, conocer todos los algoritmos que operan, lo que puede generar dificultades o incluso errores. También hay que saber que cada fabricante determina en sus ventiladores diferentes parámetros o settings y de ahí la necesidad de conocer y entender los equipos para mejorar su aplicación clínica65, 66, 67, 68.
Tras la adaptación diurna, la titulación en un laboratorio de sueño representa la mejor opción para establecer los settings de los ventiladores69, 70. De todo ello se deduce que la complejidad clínica de los pacientes y la complejidad tecnológica de los equipos de VMNI actuales hacen imprescindible que expertos con experiencia adecúen los parámetros ventilatorios, hecho que no siempre se alcanza durante la primera noche de titulación. Por ello, es preciso refinar los parámetros gradualmente y en este campo la TM pueden tener un gran potencial71.
Los equipos de VMNI también permiten descargar datos de su uso tales como fugas, presiones, volumen corriente y eventos residuales. Además, tras el volcado de la información del dispositivo en el software correspondiente, se pueden evaluar en detalle las curvas de flujo, presión, volumen corriente o fugas, así como estimar asincronías paciente-ventilador72, 73. De esta forma, y a través de la integración de diversos parámetros como la oximetría nocturna, probablemente se va a reducir el número de estudios de sueño necesarios para ajustar la ventilación68.
También, como en la CPAP, se puede incorporar la transmisión de señales para una monitorización remota de los pacientes mediante plataformas web que recogen datos diarios suministrados telemáticamente por los equipos74. De esta manera se pueden efectuar, si es preciso, intervenciones, como llamadas telefónicas. Sin embargo, hay que tener precaución: las transmisiones de los dispositivos comerciales provienen de diferentes estrategias del fabricante sin una clara estandarización. A diferencia de la CPAP, en este momento, aunque existe la capacidad, no es posible modificar de forma remota los parámetros ventilatorios cuando se enmarcan bajo el concepto de soporte vital. Sin embargo, en estos casos de VMNI, la información suministrada por los equipos es muy útil y con base en todo ello los profesionales de la salud podrían adecuar sus propias actuaciones.
Tal como se ha citado en apartados anteriores, es necesario que la TM sea simple y muy amigable. Por esta razón, cada vez son más los fabricantes que incorporan diferentes formas de conectividad remota en sus equipos, ya sea mediante wifi, 3G o bluetooth con una plataforma web en la «nube». Los ventiladores transmiten los datos automáticamente con una frecuencia determinada cuando el equipo no está en uso y después el clínico accede a ellos mediante un código seguro. Las principales ventajas de estas plataformas son la posibilidad de configurar los datos que al clínico le interesan, revisarlos y así simplificar toda la carga de información disponible. También se pueden configurar alarmas para el proveedor o el clínico sobre la aparición de determinados eventos (horas de uso, fugas, volumen/minuto, eventos residuales, entre otros). Sin embargo, cuando se ha evaluado la función de diversos ventiladores en un bench, se ha comprobado que existen diferencias notables entre ellos, lo que implica que debe tenerse cuidado en su valoración72, 73, 75, 76, 77.
Hasta la fecha, aun con las limitaciones debidas a la escasez de estudios publicados, se podría afirmar que, en términos generales, los datos «extraídos» de los ventiladores son orientativos, pero han demostrado su utilidad en diferentes condiciones clínicas para el seguimiento78, 79, 80, 81, 82, 83, 84, 85 (tabla A.4). Por lo tanto, son necesarios más estudios que aborden dicha monitorización a corto y largo plazo. Es por este motivo por el que existen varios ensayos clínicos en marcha en Francia, Reino Unido y Países Bajos, que aportarán más luz a este respecto. El sistema sanitario francés, en el que más extendida está la telemonitorización de la VMNI, plantea un marco de trabajo con las siguientes recomendaciones:
-
a)
La telemonitorización debe ser prescrita por el médico y los pacientes deben dar su consentimiento.
-
b)
Cualquiera que sea el sistema de telemonitorización utilizado debe obtener al menos los siguientes parámetros: uso diario, frecuencia respiratoria, volumen/minuto, eventos residuales y fugas.
-
c)
La telemonitorización es un acto médico, por lo que el médico debe comprobar las alertas predeterminadas y, si fuera necesario, establecer un plan de acción para el paciente.
-
d)
Los pacientes deben estar incluidos en un programa de educación terapéutica durante el período de telemonitorización.
-
e)
Los profesionales sanitarios y el proveedor de la telemonitorización deberían recibir un pago por el servicio previsto, para que el trabajo llevado a cabo para esta actividad asistencial sea reconocido.
Para que esto sea posible es imprescindible la implicación e integración de otros servicios como los de atención domiciliaria, fabricantes, empresas proveedoras de terapias respiratorias domiciliarias, medicina primaria, trabajo social y, obviamente, los profesionales sanitarios (fig. 1).
Respecto a la TM en un sentido global, 2 trabajos muy recientes muestan conclusiones en parte divergentes y, en consecuencia, dibujan las dificultades de obtener en este campo conclusiones definitivas. Por una parte, Schoch et al. muestran cómo la aplicación de TM durante el primer mes no tiene resultados positivos respecto al cumplimento86. Por otra parte, Lugo et al., trabajando en una unidad virtual de sueño de forma totalmente telemática, en la que los pacientes son siempre atendidos a distancia (incluyendo el diagnóstico inicial, el tratamiento y el seguimiento), demostraron la utilidad y coste efectividad de esta nueva herramienta tecnológica87.
Aspectos legales, de regulación y protección de datos
Desde el punto de vista legal, los tratamientos médicos relativos a los TRS deben observar lo siguiente: 1) la regulación normativa de los productos sanitarios involucrados en su tratamiento y la gestión del servicio de equipos de CPAP; 2) la implicación del paciente en su proceso (consentimiento informado) y 3) la obtención y transmisión de datos de pacientes a través de los más modernos sistemas de TM. En la tabla 4 se esquematizan los puntos más importantes que considerar.
Tabla 4.
Aspectos legales de regulación y protección de datos
| Regulación normativa |
| Cumplimiento requisitos de fabricación, importación, distribución en España y en la UE |
| Hospitales públicos/servicios de salud licitación periódica |
| Implicación del paciente |
| Identificación facultativa |
| Información sobre el uso y envio de los equipos de presión |
| Manejo de la información por el médico |
| Actuación del paciente ante circunstancias no previstas o urgentes |
| Obtención y transmisión de datos a través de los equipos de telemedicina de cualquier índole |
| Seudonimización y cifrado de datos personales Confidencialidad |
| Disponibilidad y acceso a los datos en caso de incidente |
| Verificación, evaluación, y valoraciones regulares de las medidas técnicas, organizativas y seguridad |
| Consentimiento informado |
| Responsabilidad datos y tratamiento: hospital/consultas médicas |
La regulación normativa de los equipos de CPAP, que son productos sanitarios, se controlan en España por el Real Decreto 1591/2009, en el que se definen como: cualquier instrumento, dispositivo, equipo, programa informático, material u otro artículo, utilizado solo o en combinación, incluidos los programas informáticos destinados por su fabricante a finalidades específicas de diagnóstico o terapia y que intervengan en su buen funcionamiento, destinado por el fabricante a ser utilizado en seres humanos. Asimismo, conforme dicha normativa, un accesorio al producto sanitario es el destinado específicamente por el fabricante a ser utilizado de forma conjunta con un producto para que este último pueda utilizarse de conformidad con su finalidad prevista. Dicha normativa se enmarca en el reglamento europeo (UE) 2017/745 del Parlamento Europeo y del Consejo, de 5 de abril de 2017, sobre los productos sanitarios. Las indicadas regulaciones establecen determinadas obligaciones para tales productos, que resumimos: 1) el cumplimiento de los requisitos para su fabricación, importación, distribución en España y Unión Europea y 2) el marcado CE de conformidad (regulado en la Directiva 93/68/CEE).
Las principales casas comerciales que actúan en nuestro país son las obligadas a cumplir con tales requerimientos, no obstante, es necesario que los profesionales médicos y las instituciones sanitarias los conozcan y exijan. Adicionalmente, en el Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización, en su anexo se incluye, en el apartado 5, la indicación o prescripción y la realización, en su caso, de procedimientos diagnósticos y terapéuticos. Por ello, los hospitales públicos y los servicios de salud licitan periódicamente la gestión del servicio público de las prestaciones de terapia respiratoria a domicilio y otras técnicas de ventilación asistida, que se rigen actualmente por la Ley 9/2017 de contratos del sector público.
La implicación del paciente en el proceso de la terapia CPAP (el consentimiento informado). De conformidad con la Ley estatal 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica, en las terapias CPAP, y otras análogas de trastornos del sueño, el imprescindible consentimiento informado del cliente puede obtenerse de forma verbal si se considera que son procedimientos que no suponen riesgos o inconvenientes de notoria y previsible repercusión negativa sobre la salud del paciente. No es pues obligatorio, pero sí recomendable, recoger por escrito la autorización del paciente.
En cualquier caso, deben reflejarse «en tiempo real», siempre por el facultativo correspondiente, en la historia clínica del paciente, los eventos y circunstancias relativas a todo el proceso asistencial correspondiente a tales terapias y a la conformidad del paciente a ellas, así como debe transmitirse al propio paciente que en cualquier momento puede retirar su consentimiento a la indicada terapia. Debemos recordar que el paciente siempre tiene derecho a acceder a su historia clínica y obtener copia de ella. En los documentos escritos que recojan los consentimientos informados de los pacientes es recomendable incluir, al menos, los siguientes apartados: 1) identificación del facultativo que informa, 2) datos sobre el uso y envío de la información que realiza el CPAP desde el domicilio del paciente (utilidades, parámetros, etc.), 3) manejo de los datos obtenidos/transmitidos en el hospital o consulta por el médico y 4) actuación del paciente ante circunstancias no previstas o urgentes.
La obtención y transmisión de datos de pacientes a través de los más modernos sistemas de TM. La reciente normativa europea en vigor, Reglamento UE 2016/679 General de protección de datos, refuerza el sistema de protección de las personas físicas, además, en aplicación de dicho reglamento, se aprobó la Ley Orgánica 3/2018. En nuestro caso los sistemas y aplicaciones de TM transmisores de datos de terapia CPAP o similares deben garantizar las más altas condiciones de seguridad para evitar fugas de información y tales condiciones deben incluir, entre otras, las siguientes medidas: 1) la seudonimización y el cifrado de datos personales; 2) la capacidad de garantizar la confidencialidad, integridad, disponibilidad y resiliencia permanentes de los sistemas y servicios de tratamiento; 3) la capacidad de restaurar la disponibilidad y el acceso a los datos personales de forma rápida en caso de incidente físico o técnico y 4) un proceso de verificación, evaluación y valoración regulares de la eficacia de las medidas técnicas y organizativas para garantizar la seguridad del tratamiento.
En caso de que tales datos se transmitan o pueda accederse a ellos desde países no miembros de la Unión Europea (servidores alojados o proveedores de servicios en terceros países) debe verificarse previamente que dicho país ofrece semejantes garantías a las de la Unión Europea. Por último, es necesario significar 2 cuestiones importantes en este tipo de terapias y la teletransmisión de los datos obtenidos: 1) el consentimiento del paciente al tratamiento de sus datos es consustancial e inseparable al consentimiento de la terapia, por lo que es recomendable unificar ambos en el mismo documento (y si se manejan en 2 documentos diferentes, facilitarlos a la vez) y 2) el responsable del tratamiento de los datos médicos del paciente obtenidos y teletransmitidos será siempre el hospital o la consulta médica, mientras que las empresas involucradas (el fabricante, el proveedor de servicios o de mantenimiento, etc.) serán los encargados de dicho tratamiento, por lo que deben suscribir expresamente documentos con dicho hospital o consulta conforme los requisitos del Reglamento UE 2016/679.
Entramado global del trabajo
En la actualidad los problemas más importantes en la enfermedad respiratoria del sueño, y especialmente en el SAHS, son las listas de espera y los costes, las enfermedades asociadas, el buen seguimiento de los pacientes y la falta de una adecuada coordinación entre la medicina primaria, la hospitalaria y las empresas. Por último, hay que tener en cuenta que la VMNI es un aspecto importante, por lo que representa de futuro en la neumología, y requiere un alto grado de preparación.
Por ello, es imprescindible un trabajo coordinado para atender a todos los pacientes que incluya la medicina primaria y la especializada, además de las empresas de servicios, para no desequilibrar el sistema. Este equilibrio es trascendental. La implementación de la TM puede ser amplia tal, como muestran las Figura 1, Figura 2, Figura 3 y también las figuras A.1 y A.2, que dibujan diferentes opciones.
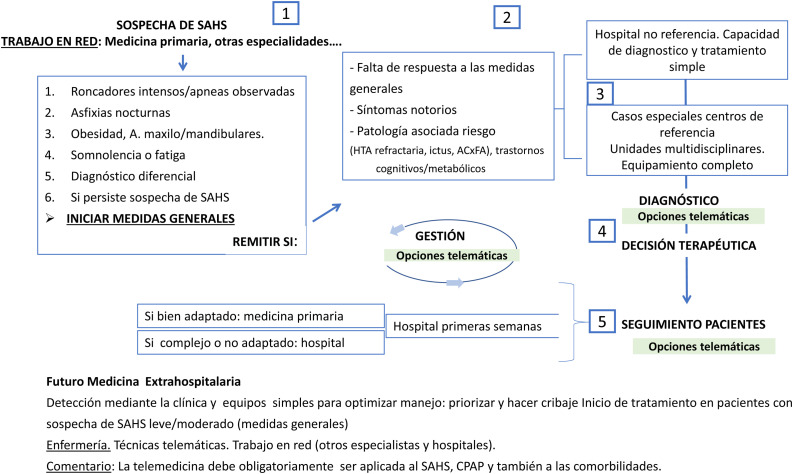
Figura 3.
Ejemplo de la aplicación de la telemedicina en la práctica diaria.
La figura 3 nos muestra un ejemplo para ilustrar un posible entramado de trabajo, conjugando la TM con la práctica clínica habitual. La atención primaria detecta y trata aspectos básicos; los hospitales que no son de referencia, con tecnología no sofisticada, atienden casos no complejos y los hospitales de referencia atienden los más complicados. La forma de seguimiento se lleva a cabo dependiendo de las características de los sujetos. La utilización de la TM en la VMNI va a tener sin duda una gran utilidad de acuerdo con el protocolo establecido por SEPAR.
En todo este contexto, como puede verse en la figura 3, la TM así como las nuevas tecnologías (como instrumentos que son) van a ser muy útiles si se aplican adecuadamente. En la actualidad la penetración de la TM y las TIC se ha dado en las áreas de seguimiento y tratamiento, y es de esperar que se incremente de modo notable en visitas o consultas, pues la tecnología lo permite: existen unidades virtuales o reuniones telemáticas, como se hace por ejemplo en diferentes entidades o consultas que implican a profesionales a distancia. También los nuevos sensores y equipos van a permitir procesos diagnósticos. Cabe mencionar de nuevo que su implantación debe ser mesurada, atendiendo a las diversas opciones clínicas y a los actores implicados, pues si no, podría ser contraproducente.
Por último, y este es un dato muy importante, la pandemia de COVID-19 ha puesto de manifiesto la necesidad de utilizar la TM y ha potenciado el teletrabajo también en diferentes ámbitos de la práctica clínica y la docencia. Es casi seguro que otras opciones aún no puestas de manifiesto van a desarrollarse próximamente88, 89, 90.
Conflicto de intereses
Josep M. Montserrat Canal ha recibido apoyo de Philips a uno de sus investigadores. Javier González-Cappa y María Tato Cerdeiras (Philips Ibérica, S.A.) no han intervenido en las conclusiones finales del manuscrito. Monique Suárez-Girón, Carlos Egea, Cristina Embid, Mónica Matute-Villacís, Luis de Manuel Martínez, Ángel Orteu, Olga Mediano declaran no tener ningún conflicto de interés.
Financiación
Instituto de Salud Carlos III (PI17/01068).
Footnotes
Se puede consultar material adicional a este artículo en su versión electrónica disponible en doi:10.1016/j.arbres.2020.05.032.
Anexo. Material adicional
Bibliografía
- 1.Burney A., Mahmood N., Zain A. Information and communication technology in healthcare management systems: Prospects for developing countries. Int J Comput Appl. 2010;4:975–8887. [Google Scholar]
- 2.Monteagudo J.L., Serrano L., Hernández Salvador C. Telemedicine: Science or fiction? An Sist Sanit Navar. 2005;28:309–323. doi: 10.4321/s1137-66272005000500002. [DOI] [PubMed] [Google Scholar]
- 3.WHO. A health telematics policy in support of WHO's health-for-all strategy for global health development: Report of the WHO group consultation on health telematics, 11-16 December, Geneva, 1997. Ginebra: World Health Organization; 1998.
- 4.Singh J., Badh M.S., Diebert W., Epstein L., Hwang D., Karres V., Khosla S. American Academy of Sleep Medicine (AASM) position paper for the use of telemedicine for the diagnosis and treatment of sleep disorders. J Clin Sleep Med. 2015;11:1187–1198. doi: 10.5664/jcsm.5098. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Schwab R.J., Badr S.M., Epstein L.J., Gay P.C., Gozal D., Kohler M. An official American Thoracic Society statement: Continuous positive airway pressure adherence tracking systems. The optimal monitoring strategies and outcome measures in adults. Am J Respir Crit Care Med. 2013;188:613–620. doi: 10.1164/rccm.201307-1282ST. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Zia S., Fields B.G. Sleep telemedicine: An emerging field's latest frontier. Chest. 2016;149:1556–1565. doi: 10.1016/j.chest.2016.02.670. [DOI] [PubMed] [Google Scholar]
- 7.Kay M. mHealth: New horizons for health through mobile technologies. Ginebra: World Health Organization; 2011.
- 8.Whitehead L., Seaton P. The effectiveness of self-management mobile phone and tablet apps in long-term condition management: A systematic review. J Med Internet Res. 2016;18:e97. doi: 10.2196/jmir.4883. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Tuckson R.V., Edmunds M., Hodgkins M.L. Telehealth. N Engl J Med. 2017;377:1585–1592. doi: 10.1056/NEJMsr1503323. [DOI] [PubMed] [Google Scholar]
- 10.Isetta V., Negrín M.A., Monasterio C., Masa J.F., Feu N., Álvarez A. A Bayesian cost-effectiveness analysis of a telemedicine-based strategy for the management of sleep apnoea: A multicentre randomized controlled trial. Thorax. 2015;70:1054–1061. doi: 10.1136/thoraxjnl-2015-207032. [DOI] [PubMed] [Google Scholar]
- 11.Prados Castillejo J.A. Telemedicine, also a tool for the family doctor. Aten Primaria. 2013;45:129–132. doi: 10.1016/j.aprim.2012.07.006. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Rabanales J., Párraga I., López-Torres J., Pretela F.A., Navarro B. Tecnologías de la información y las telecomunicaciones: Telemedicina. Rev Clin Med Fam. 2011:42–48. [Google Scholar]
- 13.Singh J., Badr M.S., Diebert W., Epstein L., Hwang D., Karres V. American Academy of Sleep Medicine (AASM) position paper for the use of telemedicine for the diagnosis and treatment of sleep disorders. J Clin Sleep Med. 2015;11:1187–1198. doi: 10.5664/jcsm.5098. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Hwang D. Monitoring progress and adherence with positive airway pressure therapy for obstructive sleep apnea. Sleep Med Clin. 2016;11:161–171. doi: 10.1016/j.jsmc.2016.01.008. [DOI] [PubMed] [Google Scholar]
- 15.Verbraecken J. Telemedicine applications in sleep disordered breathing: Thinking out of the box. Sleep Med Clin. 2016;11:445–459. doi: 10.1016/j.jsmc.2016.08.007. [DOI] [PubMed] [Google Scholar]
- 16.Chervin R.D., Theut S., Bassetti C., Aldrich M.S. Compliance with nasal CPAP can be improved by simple interventions. Sleep. 1997;20:284–289. doi: 10.1093/sleep/20.4.284. [DOI] [PubMed] [Google Scholar]
- 17.Leseux L., Rossin N., Sedkaoui K., Pontier S., Harribey N., Deleurme S. [Education of patients with sleep apnea syndrome: Feasibility of a phone coaching procedure phone-coaching and SAS] [artículo en francés] Rev Mal Respir. 2012;29:40–46. doi: 10.1016/j.rmr.2011.11.001. [DOI] [PubMed] [Google Scholar]
- 18.Sedkaoui K., Leseux L., Pontier S., Rossin N., Leophonte P., Fraysse J.L. Efficiency of a phone coaching program on adherence to continuous positive airway pressure in sleep apnea hypopnea syndrome: A randomized trial. BMC Pulm Med. 2015;14:102. doi: 10.1186/s12890-015-0099-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Parikh R., Touvelle M.N., Wang H., Zallek S.N. Sleep telemedicine: Patient satisfaction and treatment adherence. Telemed J E Health. 2011;17:609–614. doi: 10.1089/tmj.2011.0025. [DOI] [PubMed] [Google Scholar]
- 20.Isetta V., León C., Torres M., Embid C., Roca J., Navajas D. Telemedicine-based approach for obstructive sleep apnea management: Building evidence. Interact J Med Res. 2014;3:e6. doi: 10.2196/ijmr.3060. 19. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Stepnowsky C., Edwards C., Zamora T., Barker R., Agha Z. Patient perspective on use of an interactive website for sleep apnea. Int J Telemed Appl. 2013;2013:239382. doi: 10.1155/2013/239382. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Fox N., Hirsch-Allen A.J., Goodfellow E., Wenner J., Fleetham J., Ryan C.F. The impact of a telemedicine monitoring system on positive airway pressure adherence in patients with obstructive sleep apnea: A randomized controlled trial. Sleep. 2012;35:477–548. doi: 10.5665/sleep.1728. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.DeMolles D.A., Sparrow D., Gottlieb D.J., Friedman R. A pilot trial of a telecommunications system in sleep apnea management. Med Care. 2004;42:764–769. doi: 10.1097/01.mlr.0000132353.99209.fe. [DOI] [PubMed] [Google Scholar]
- 24.Sparrow D., Aloia M., Demolles D.A., Gottlieb D.J. A telemedicine intervention to improve adherence to continuous positive airway pressure: A randomized controlled trial. Thorax. 2010;65:1061–1066. doi: 10.1136/thx.2009.133215. [DOI] [PubMed] [Google Scholar]
- 25.Munafo D., Hevener W., Crocker M., Willes L., Sridasome S., Muhsin M. A telehealth program for CPAP adherence reduces labor and yields similar adherence and efficacy when compared to standard of care. Sleep Breath. 2016;20:777–785. doi: 10.1007/s11325-015-1298-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Kuna S.T., Shuttleworth D., Chi L., Schutte-Rodin S., Friedman E., Guo H. Web-based access to positive airway pressure usage with or without an initial financial incentive improves treatment use in patients with obstructive sleep apnea. Sleep. 2015;38:1229–1236. doi: 10.5665/sleep.4898. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Hardy W, Powers J, Jasko JG, Stitt C, Lotz G, Aloia MS. A mobile application and website to engage sleep apnea patients in [consultado 12 Jun 2020]. Disponible en: http://cdn.sleepreviewmag.com/sleeprev/2014/06/SleepMapper-Adherence-White-Paper.pdf.
- 28.Isetta V., Torres M., González K., Ruiz C., Dalmases M., Embid C. New mHealth application to support treatment of sleep apnea patients. J Telemed Telecare. 2017;23:14–18. doi: 10.1177/1357633X15621848. [DOI] [PubMed] [Google Scholar]
- 29.Coma-del-Corral M.J., Alonso-Álvarez M.L., Allende M., Cordero J., Ordax E., Masa F. Reliability of telemedicine in the diagnosis and treatment of sleep apnea syndrome. Telemed J E Health. 2013;19:7–12. doi: 10.1089/tmj.2012.0007. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Anttalainen U., Melkko S., Hakko S., Laitinen T., Saaresranta T. Telemonitoring of CPAP therapy may save nursing time. Sleep Breath. 2016;20:1209–1215. doi: 10.1007/s11325-016-1337-9. [DOI] [PubMed] [Google Scholar]
- 31.Hwang D., Chang J.W., Benjafield A.V., Crocker M.E., Kelly C., Becker K.A. Effect of telemedicine education and telemonitoring on continuous positive airway pressure adherence. The Tele-OSA randomized trial. Am J Respir Crit Care Med. 2018;197:117–126. doi: 10.1164/rccm.201703-0582OC. [DOI] [PubMed] [Google Scholar]
- 32.Lugo V., Villanueva J.A., Garmendia O., Montserrat J.M. The role of telemedicine in obstructive sleep apnea management. Expert Rev Respir Med. 2017;11:699–709. doi: 10.1080/17476348.2017.1343147. [DOI] [PubMed] [Google Scholar]
- 33.Suarez-Giron M.C., Isetta V., Masa J.F., Egea C., Riha R.L., Bonsignore M.R. Sleep breathing disorders. Have we reached the tipping point? ERJ Open Res. 2018;16(2.) doi: 10.1183/23120541.00172-2017. 4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Las enfermedades crónicas copan el 75% del gasto hospitalario. IMMédico [Internet]; 2016 [consultado 12 Jun 2020]. Disponible en: https://www.immedicohospitalario.es/noticia/8093/las-enfermedades-cronicas-copan-el-75-del-gasto-sanitario.
- 35.Las nuevas relaciones médico-paciente cambian las reglas del juego en el sector sanitario. El Dentista Moderno [Internet]; 2017 [consultado 12 Jun 2020]. Disponible en: http://www. eldentistamoderno.com/2017/11/las-nuevas-relaciones-medico-paciente cambian las reglas del juego sector-sanitario.
- 36.Fox N, Hirsch-Allen AJ, Goodfellow E, Wenner J, Fleetham J, Ryan CF, et al. The impact of a telemedicine monitoring system on positive airway pressure adherence patients with obstructive sleep apnea. A randomized controlled trial. Sleep 2012;35(4):477-81. doi: 10.5665/sleep.1728 [DOI] [PMC free article] [PubMed]
- 37.Pepin JL, Tamisier R, Hwang D, Mereddy S, Parthasarathy S. Does remote monitoring change OSA management and CPAP adherence? Respirology 2017; 22(8):1508-1517. doi: 10.1111/resp.13183. [DOI] [PubMed]
- 38.Villanueva J.A., Suárez M.C., Garmendia O., Lugo V., Ruiz C., Montserrat J.M. The role of telemedicine and mobile health in the monitoring of sleep-breathing disorders: Improving patient outcomes. Smart Homecare Technology and TeleHealth. 2017;4:1–11. [Google Scholar]
- 39.Alonsom S.G., de la Torre Díez I., Zapiraín G. Predictive, personalized preventive and participatory (4P) medicine applied to telemedicine and ehealth in the literature. J Med Syst. 2019;12:140. doi: 10.1007/s10916-019-1279-4. [DOI] [PubMed] [Google Scholar]
- 40.Shane A., Phillips M.A., Modrich C., Oke S., Elokda A., Laddu D. Advances in health technology use and implementation in the era of healthy living: Implications for precision medicine. Prog Cardiovasc Dis. 2019;62:44–49. doi: 10.1016/j.pcad.2018.12.0071. [DOI] [PubMed] [Google Scholar]
- 41.Hisham, Alshaer New technologies for the diagnosis of sleep apnea. Current Hypertension Reviews. 2016;12:48–56. doi: 10.2174/1573402112666160114094337. [DOI] [PubMed] [Google Scholar]
- 42.Penzel T., Schöbel C., Fietze I. New technology to assess sleep apnea: Wearables, smartphones, and accessories. F1000Res. 2018 Mar 29;7:413. doi: 10.12688/f1000research.13010.1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.Murphie P., Little S., McKinstry B., Pinnock H. Remote consulting with telemonitoring of continuous positive airway pressure usage data for the routine review of people with obstructive sleep apnoea hypopnoea syndrome: A systematic review. J Telemed Telecare. 2019;25:17–25. doi: 10.1177/1357633X17735618. [DOI] [PubMed] [Google Scholar]
- 44.Bruyneel M., Libert W., Ameye L., Ninane V. Comparison between home and hospital set-up for unattended home-based polysomnography: A prospective randomized study. Sleep Med. 2015;16:1434–1438. doi: 10.1016/j.sleep.2015.04.006. [DOI] [PubMed] [Google Scholar]
- 45.Borsini E., Blanco M., Bosio M., Fernando D.T., Ernst G., Salvado A. Diagnosis of sleep apnea in network: Respiratory polygraphy as a decentralization strategy. Sleep Sci. 2016;9:244–248. doi: 10.1016/j.slsci.2016.10.009. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 46.Gagnadoux F., Pelletier-Fleury N., Philippe C., Rakotonanahary D., Fleury B. Home unattended versus hospital telemonitored polysomnography in suspected obstructive sleep apnea syndrome: A randomized crossover trial. Chest. 2002;121:753–758. doi: 10.1378/chest.121.3.753. [DOI] [PubMed] [Google Scholar]
- 47.Bruyneel M., van den Broecke S., Libert W., Ninane V. Real-time attended home-polysomnography with telematic data transmission. Int J Med Inform. 2013;82:696–701. doi: 10.1016/j.ijmedinf.2013.02.008. [DOI] [PubMed] [Google Scholar]
- 48.Al-Mardini M., Aloul F., Sagahyroon A., Al-Husseini L. Classifying obstructive sleep apnea using smartphones. J Biomed Inform. 2014;52:251–259. doi: 10.1016/j.jbi.2014.07.004. [DOI] [PubMed] [Google Scholar]
- 49.Garde A., Dehkordi P., Wensley D., Ansermino J.M., Dumont G.A. Pulse oximetry recorded from the phone oximeter for detection of obstructive sleep apnea events with and without oxygen desaturation in children. Conf Proc IEEE Eng Med Biol Soc. 2015;2015:7692–7695. doi: 10.1109/EMBC.2015.7320174. [DOI] [PubMed] [Google Scholar]
- 50.Koo S.K., Kwon S.B., Kim Y.J., Moon J.I., Kim Y.J., Jung S.H. Acoustic analysis of snoring sounds recorded with a smartphone according to obstructive site in OSAS patients. Eur Arch Otorhinolaryngol. 2017;27:1735–1740. doi: 10.1007/s00405-016-4335-4. [DOI] [PubMed] [Google Scholar]
- 51.Behar J., Roebuck A., Shahid M., Daly J., Hallack A., Palmius N. SleepAp: An automated obstructive sleep apnoea screening application for smartphones. IEEE J Biomed Health Inform. 2015;19:325–331. doi: 10.1109/JBHI.2014.2307913. [DOI] [PubMed] [Google Scholar]
- 52.Han S., Kim J., Won S.M., Ma Y., Kang D., Xie Z. Battery-free, wireless sensors for full-body pressure and temperature mapping. Sci Transl Med. 2018;10(435.) doi: 10.1126/scitranslmed.aan4950. 4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 53.Rosen I.M., Kirsch D.B., Chervin R.D., Carden K.A., Ramar K., Aurora R.N. American Academy of Sleep Medicine Board of Directors Clinical Use of a Home Sleep Apnea Test: An American Academy of Sleep Medicine position statement. J Clin Sleep Med. 2017;13:1205–1210. doi: 10.5664/jcsm.6774. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 54.Dellacà R., Montserrat J.M., Govoni L., Pedotti A., Navajas D., Farré R. Telemetric CPAPA titration at home in patients with sleep apnea-hypopnea syndrome. Sleep Med. 2011;12:153–157. doi: 10.1016/j.sleep.2010.07.014. [DOI] [PubMed] [Google Scholar]
- 55.Garmendia O., Suarez-Giron M.C., Torres M., Montserrat J.M. Telemedicine in sleep apnea: A simple approach for nasal pressure (CPAP) treatment. Arch Bronconeumol. 2018;54:491–492. doi: 10.1016/j.arbres.2018.02.001. [DOI] [PubMed] [Google Scholar]
- 56.Waseh S., Dicker A.P. Telemedicine training in undergraduate medical education: Mixed-methods review. JMIR Med Educ. 2019;5:e12515. doi: 10.2196/12515. 8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 57.Punjabi N.M., Aurora R.N., Patil S.P. Home sleep testing for obstructive sleep apnea: One night is enough! Chest. 2013;143:291–294. doi: 10.1378/chest.12-2699. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 58.Simonds A.K. Chronic hypoventilation and its management. Eur Respir Rev. 2013;22:325–332. doi: 10.1183/09059180.00003113. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 59.Piper A.J. Nocturnal hypoventilation - identifying & treating syndromes. Indian J Med Res. 2010;131:350–365. [PubMed] [Google Scholar]
- 60.Piper A. Obesity hypoventilation syndrome: Weighing in on therapy options. Chest. 2016;149:856–868. doi: 10.1378/chest.15-0681. [DOI] [PubMed] [Google Scholar]
- 61.Hess D.R. The growing role of non-invasive ventilation in patients requiring prolonged mechanical ventilation. Respir Care. 2012;57:900–918. doi: 10.4187/respcare.01692. [DOI] [PubMed] [Google Scholar]
- 62.Grassion L., Gonzalez-Bermejo J. Sleep and mechanical ventilation in stable COPD patients. COPD. 2017;4:411–417. doi: 10.1080/15412555.2017.1324838. [DOI] [PubMed] [Google Scholar]
- 63.Wozniak D.R., Lasserson T.J., Smith I. Educational, supportive and behavioural interventions to improve usage of continuous positive airway pressure machines in adults with obstructive sleep apnoea. Cochrane Database Syst Rev. 2014;1:CD007736. doi: 10.1002/14651858.CD007736.pub2. [DOI] [PubMed] [Google Scholar]
- 64.Hazenberg A., Kerstjens H.A., Prins S.C., Vermeulen K.M., Wijkstra P.J. Initiation of home mechanical ventilation at home: A randomised controlled trial of efficacy, feasibility and costs. Respir Med. 2014;108:1387–1395. doi: 10.1016/j.rmed.2014.07.008. [DOI] [PubMed] [Google Scholar]
- 65.Rabec C., Rodenstein D., Leger P., Rouault S., Perrin C., Gonzalez-Bermejo J. SomnoNIV group Ventilator modes and settings during non-invasive ventilation: Effects on respiratory events and implications for their identification. Thorax. 2011;66:170–178. doi: 10.1136/thx.2010.142661. [DOI] [PubMed] [Google Scholar]
- 66.González-Bermejo J., Perrin C., Janssens J.P., Pépin J.L., Mroue G., Leger P. Groupe SomnoVNI [Proposal for a systematic analysis of polygraphy or polysomnography for identifying and scoring abnormal events occurring during non-invasive ventilation] [artículo en francés] Rev Mal Respir. 2014;31:312–322. doi: 10.1016/j.rmr.2013.08.002. [DOI] [PubMed] [Google Scholar]
- 67.Rabec C., Cuvelier A., Cheval C., Jaffre S., Janssens J.P., Mercy M. [Noninvasive ventilation The 2015 guidelines from the Groupe Assistance Ventilatoire (GAV) of the Société de Pneumologie de Langue Française (SPLF)] [artículo en francés] Rev Mal Respir. 2016;33:905–910. doi: 10.1016/j.rmr.2016.07.003. [DOI] [PubMed] [Google Scholar]
- 68.Janssens J.P., Borel J.C., Pépin J.L. SomnoNIV Group. Nocturnal monitoring of home non-invasive ventilation: the contribution of simple tools such as pulse oximetry, capnography, built-in ventilator software and autonomic markers of sleep fragmentation. Thorax. 2011;66:438–445. doi: 10.1136/thx.2010.139782. [DOI] [PubMed] [Google Scholar]
- 69.Berry R.B., Chediak A., Brown L.K., Finder J., Gozal D., Iber C. NPPV Titration Task Force of the American Academy of Sleep Medicine Best clinical practices for the sleep center adjustment of noninvasive positive pressure ventilation (NPPV) in stable chronic alveolar hypoventilation syndromes. J Clin Sleep Med. 2010;6:491–509. [PMC free article] [PubMed] [Google Scholar]
- 70.Borel J.-C., Gonzalez-Bermejo J. Is it still relevant to consider polysomnography as essential for noninvasive ventilation titration? Eur Respir J. 2019;53:1900619. doi: 10.1183/13993003.00619-2019. [DOI] [PubMed] [Google Scholar]
- 71.Ambrosino N., Vitacca M., Dreher M., Isetta V., Montserrat J.M., Tonia T. ERS Tele-monitoring of ventilator-dependent patients task force tele-monitoring of ventilator-dependent patients: A European Respiratory Society statement. Eur Respir J. 2016;48:648–663. doi: 10.1183/13993003.01721-2015. [DOI] [PubMed] [Google Scholar]
- 72.Contal O., Vignaux L., Combescure C., Pepin J.L., Jolliet P., Janssens J.P. Monitoring of noninvasive ventilation by built-in software of home bilevel ventilators: A bench study. Chest. 2012;141:469–476. doi: 10.1378/chest.11-0485. [DOI] [PubMed] [Google Scholar]
- 73.Luján M., Sogo A., Grimau C., Pomares X., Blanch L., Monsó E. Effect of leak and breathing pattern on the accuracy of tidal volume estimation by commercial home ventilators: A bench study. Respiratory Care. 2013;58:770–777. doi: 10.4187/respcare.02010. [DOI] [PubMed] [Google Scholar]
- 74.Crimi C., Pierucci P., Carlucci A., Cortegiani A., Gregoretti C. Long-term ventilation in neuromuscular patients: Review of concerns, beliefs, and ethical dilemmas. Respiration. 2019;97:185–196. doi: 10.1159/000495941. [DOI] [PubMed] [Google Scholar]
- 75.Blouet S., Sutter J., Fresnel E., Kerfourn A., Cuvelier A., Patout M. Prediction of severe acute exacerbation using changes in breathing pattern of COPD patients on home noninvasive ventilation. Int J Chron Obstruct Pulmon Dis. 2018;13:2577–2586. doi: 10.2147/COPD.S170242. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 76.Georges M., Adler D., Contal O., Espa F., Perrig S., Pépin J.L. Reliability of apnea-hypopnea index measured by a home bi-level pressure support ventilator versus a polysomnographic assessment. Respiratory Care. 2015;60:1051–1056. doi: 10.4187/respcare.03633. [DOI] [PubMed] [Google Scholar]
- 77.Fernandez Alvarez R., Rabec C., Rubinos Cuadrado G., Cascon Hernandez J.A., Rodriguez P., Marjolaine G. Monitoring noninvasive ventilation in patients with obesity hypoventilation syndrome: Comparison between ventilator built-in software and respiratory polygraphy. Respiration. 2017;93:162–169. doi: 10.1159/000454954. [DOI] [PubMed] [Google Scholar]
- 78.Patout M., Arbane G., Cuvelier A., Muir J.F., Hart N., Murph P.B. Polysomnography versus limited respiratory monitoring and nurse-led titration to optimise non-invasive ventilation set-up: A pilot randomized clinical trial. Thorax. 2019;74:83–86. doi: 10.1136/thoraxjnl-2017-211067. [DOI] [PubMed] [Google Scholar]
- 79.Rabec C., Georges M., Kabeya N.K., Baudouin N., Massin F., Reybet-Degat O. Evaluating noninvasive ventilation using a monitoring system coupled to a ventilator: A bench-to-bedside study. Eur Respir J. 2009;34:902–913. doi: 10.1183/09031936.00170508. [DOI] [PubMed] [Google Scholar]
- 80.Mansell S.K., Cutts S., Hackney I., Wood M.J., Hawksworth K., Creer D.D. Using domiciliary non-invasive ventilator data downloads to inform clinical decision-making to optimise ventilation delivery and patient compliance. BMJ Open Respir Res. 2018;5:e000238. doi: 10.1136/bmjresp-2017-000238. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 81.Pasquina P., Adler D., Farr P., Bourqui P., Bridevaux P.O., Janssens J.P. What does built-in software of home ventilators tell us? An observational study of 150 patients on home ventilation. Respiration. 2012;83:293–299. doi: 10.1159/000330598. [DOI] [PubMed] [Google Scholar]
- 82.Borel J.C., Pison C., Timsit J.F., Pepin J.L. Long-term adherence with non-invasive ventilation improves prognosis in obese COPD patients. Respirology. 2014;19:857–865. doi: 10.1111/resp.12327. [DOI] [PubMed] [Google Scholar]
- 83.Borel J.C., Pelletier J., Taleux N., Briault A., Arnol N., Pison C. Parameters recorded by software of non-invasive ventilators predict COPD exacerbation: A proof-of-concept study. Thorax. 2015;70:284. doi: 10.1136/thoraxjnl-2014-206569. [DOI] [PubMed] [Google Scholar]
- 84.Blouet S., Sutter J., Fresnel E., Kerfourn A., Cuvelier A., Patout M. Prediction of severe acute exacerbation using changes in breathing pattern of COPD patients on home noninvasive ventilation. Int J Chron Obstruct Pulmon Dis. 2018;13:2577–2586. doi: 10.2147/COPD.S170242. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 85.Palot A., Jaffuel D., Gouitaa M., Tummino C., Charpin D., Chanez P. A place for apnea hypopnea index telemonitoring in preventing heart failure exacerbation? Sleep Med. 2017;29:18–19. doi: 10.1016/j.sleep.2016.10.011. [DOI] [PubMed] [Google Scholar]
- 86.Schoch O.D., Baty F., Boesch M., Benz G., Niedermann J., Brutsche M.H. Telemedicine for continuous positive airway pressure in sleep apnea. A randomized controlled study. Ann Am Thorac Soc. 2019;16:1550–1557. doi: 10.1513/AnnalsATS.201901-013OC. [DOI] [PubMed] [Google Scholar]
- 87.Lugo V.M., Garmendia O., Suarez-Girón M., Torres M., Vázquez-Polo F.J., Negrín M.A. Comprehensive management of obstructive sleep apnea by telemedicine: Clinical improvement and cost-effectiveness of a Virtual Sleep Unit. A randomized controlled trial. PLoS One. 2019;14:e0224069. doi: 10.1371/journal.pone.0224069. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 88.Hollander J.E., Carr B.G. Virtually perfect? Telemedicine for Covid-19. N Engl J Med. 2020:10. doi: 10.1056/NEJMp2003539. 1056 [published online ahead of print, 2020 Mar 11] [DOI] [PubMed] [Google Scholar]
- 89.Ohannessian R., Duong T.A., Odone A. Global telemedicine implementation and integration within health systems to fight the covid-19 pandemic: A call to action. JMIR Public Health Surveill. 2020 Apr 2;6:e18810. doi: 10.2196/18810. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 90.Calton B., Abedini N., Fratkin M. Telemedicine in the time of coronavirus. J Pain Symptom Manage. 2020 Mar 31;S0885-3924:30170–30176. doi: 10.1016/j.jpainsymman.2020.03.019. [DOI] [PMC free article] [PubMed] [Google Scholar]
Associated Data
This section collects any data citations, data availability statements, or supplementary materials included in this article.