Abstract
目的
绘制健康新生儿小时经皮胆红素(TCB)百分位列线图, 评价其在预测高胆红素血症发生风险中的价值。
方法
选取5 250名足月儿或晚期早产儿(胎龄≥ 35周, 出生体重≥ 2 000 g), 连续记录生后168 h TCB值。将生后24~48 h、49~72 h和73~96 h内对应最高危区TCB值作为预测指标, 采用小时TCB列线图结合受试者工作特征曲线(ROC曲线)评价小时TCB列线图对高胆红素血症的预测价值。
结果
小时TCB百分位列线图显示, 生后16~72 h TCB快速上升明显, 72 h后至144 h上升逐渐减缓, 144 h后维持一个平稳高值, 其中第95百分位(P95)小时胆红素在96 h已趋于稳定。P40、P75、P95小时TCB高峰值分别为173、217、248 μmol/L。生后24~48 h、49~72 h和73~96 h内TCB水平预测高胆红素血症ROC曲线下面积(AUC)分别为0.77、0.85和0.87。24~48 h、49~72 h和73~96 h内高危区预测新生儿高胆红素血症患病率分别为35.03%、43.35%和79.95%, 阳性似然比分别为3.35、4.75和22.70。
结论
小时TCB百分位列线图结合TCB值危险区的划分可较好预测新生儿高胆红素血症的发生。73~96 h内小时胆红素若处于高危区, 73~96 h后有较大可能发生高胆红素血症。
Keywords: 小时胆红素百分位列线图, 高胆红素血症, 新生儿
Abstract
Objective
To plot a hour-specific transcutaneous bilirubin (TCB) nomogram for healthy neonates, and to evaluate its value for prediction of the risk of neonatal hyperbilirubinemia.
Methods
A total of 5 250 healthy fullterm or near-term neonates (gestational age ≥35 weeks, birth weight ≥2 000 g) were enrolled as subjects. Their TCB values were continuously recorded for 168 hours after birth. The TCB values in the high-risk zones of three time periods, 24-48, 49-72, and 73-96 hours after birth, were used as predictors. The hour-specific TCB nomogram combined with the receiver operating characteristic (ROC) curve was used to evaluate the predictive value of hour-specific TCB nomogram for hyperbilirubinemia.
Results
According to the hour-specific TCB nomogram, the TCB value dramatically increased during 16-72 hours after birth, and the increase slowed down gradually during 72-144 hours. Finally, the curve reached a plateau after 144 hours. Particularly, the P95 of TCB had been stabilized at 96 hours. The P40, P75, and P95 peak values of TCB were 173, 217, and 248 μmol/L, respectively. For the prediction of hyperbilirubinemia, the areas under the ROC curve of TCB at 24-48, 49-72, and 73-96 hours after birth were 0.77, 0.85, and 0.87, respectively. The high-risk zones at 24-48, 49-72, and 73-96 hours after birth predicted the incidence rates of neonatal hyperbilirubinemia as 35.03%, 43.35%, and 79.95%, respectively, with positive likelihood ratios of 3.35, 4.75, and 22.70, respectively.
Conclusions
The hour-specific TCB nomogram and the division of TCB risk zones can give a satisfactory prediction of the incidence of neonatal hyperbilirubinemia. The neonate with a bilirubin level in the high-risk zone within 73-96 hours after birth is likely to have hyperbilirubinemia after 73-96 hours.
Keywords: Hour-specific transcutaneous bilirubin nomogram, Hyperbilirubinemia, Neonate
黄疸是新生儿期常见的临床症状。新生儿黄疸分为生理性黄疸和病理性黄疸,前者在一定条件下可向病理性黄疸转化[1]。新生儿病理性黄疸发生率较高,而病理性黄疸可继发为胆红素脑病。根据美国前瞻性研究发现,在出生7 d内8%~9%健康近足月儿其小时总胆红素值大于第95百分位(P95),即发生急性胆红素脑病可能性很大,处于高危水平区域[2]。胆红素脑病可导致神经损害和功能残疾,对社会和家庭造成极大危害。对新生儿黄疸进行适时、有效、安全、经济的干预,避免胆红素脑病发生,减少不必要的治疗和医疗资源浪费,是国内外医学界多年来努力的方向。从理论上讲,胆红素脑病是完全可预防的。目前,我国对于新生儿黄疸的干预是按照2001中华医学会推荐方案予以进行[3],但是,随着临床研究的深入,这种提出用日龄胆红素值指导治疗的方案逐渐被“小时胆红素”方案所代替。美国儿科学会在新生儿高胆红素血症处理的临床实践指南推荐中,建议对所有新生儿在出院前均进行新生儿高胆红素血症发生风险的评估,采用出院前小时胆红素百分位列线图来对新生儿高胆红素血症发生风险进行评估并随访,结果表明其有助于早发现、早干预,降低了重度高胆红素血症的发生率[4]。由于受到人种和地域的影响,该曲线未必满足中国人群,因此本研究基于由南京市妇幼保健院牵头的新生儿黄疸多中心前瞻性临床研究,收集贵州省妇幼保健院出生的5 250名新生儿的经皮胆红素(TCB)测量值,绘制小时TCB百分位列线图,并对其预测新生儿出院后发生高胆红素血症的风险的价值进行评价。
1. 资料与方法
1.1. 研究对象
2013年1月1日至2013年12月31日贵州省妇幼保健院产科出生的5 250名足月儿或晚期早产儿作为研究对象。纳入标准:(1)胎龄≥ 35周,出生体重≥ 2 000 g;(2)无其他疾病的新生儿(如肺透明膜病、新生儿肺炎、败血症等);(3)父母均为中国人,非外籍人。排除标准:(1)出生后72 h内接受过光疗的新生儿;(2)新生儿ABO血型不合溶血症。另外,患儿接受光疗后得到的所有胆红素数据不被纳入统计。
1.2. 新生儿高胆红素血症诊断及干预标准
静脉血血生化检查示血胆红素水平达到或超过美国儿科学会指南的时龄-胆红素水平曲线高危区水平(即P95)[4]即诊断为新生儿高胆红素血症。对新生儿高胆红素血症的治疗干预(光疗、换血等)由儿科医师严格根据2001中华医学会推荐的治疗方案进行[3]。对足月儿的干预按照该方案中的“不同出生时龄的足月新生儿黄疸干预推荐标准”进行,对晚期早产儿的干预按照方案中的“不同胎龄/出生体重的早产儿黄疸干预推荐标准”进行。
1.3. 胆红素测定方法及仪器
新生儿出生后先测定TCB水平,每天测量2次直至出院。TCB的测定统一使用日本美能达JM-103型经皮黄疸测定仪,以保证数据测量的准确性。测量部位为前额两眉心、胸骨两部位,取其平均值。所有测量均由经过严格培训的新生儿科医师进行,并记录下测量的时间。如TCB值达到干预水平者,须查血清胆红素值,并将该病例列为黄疸病人,填写新生儿黄疸光疗或住院登记表。
1.4. 危险度划分
根据新生儿的出生时间和每个TCB测定的时间计算出每个TCB值对应的新生儿时龄。生后48 h内,每4 h的TCB数据作为一组;生后49~96 h,每12 h的数据作为一组;生后97~168 h,每24 h的数据作为一组。均分别取第40百分位(P40)、第75百分位(P75)、第95百分位(P95)的数值。将对应于不同时段的同一百分位数连线,绘制小时TCB百分位列线图。根据小时TCB百分位列线图将24~48 h、49~72 h和73~96 h内TCB值分别转换至危险区(低危:≤ P40;中低危:P40以上至P75;中高危:P75以上至P95;高危:>P95)。
1.5. 随访
拟定有可能发生新生儿高胆红素血症的人群,即随访人群:(1)出院日龄≤ 3 d、出院前末次胆红素水平<200 μmol/L者,在出院后的48 h内随访;而出院前末次胆红素水平200~250 μmol/L者,出院后24 h内随访;出院前末次胆红素水平>250 μmol/L,样本测定值同时用作预测指标和结局指标。若随访时胆红素>200 μmol/L,按照下面第(2)条进行随访。出院日龄≤ 3 d在生后5~7 d至少获得1个胆红素数据。(2)出院日龄>3 d、出院前末次胆红素水平200~220 μmol/L者出院后48 h内随访;而出院前末次胆红素水平> 220 μmol/L者出院后24 h内随访。对符合随访标准的新生儿在出院前由新生儿科医生发放随访卡,随访卡上写明随访时间和地点,对家属进行书面和口头说明与嘱托,说明新生儿高胆红素血症的危害,要求其在规定的时间至黄疸随访门诊进行胆红素水平的检测。
1.6. 统计学分析
专人进行数据的录入和整理,双人进行一致性核查。采用SPSS 23.0软件进行统计分析。绘制新生儿小时TCB百分位列线图;选取生后24~48 h、49~72 h和73~96 h 3个时段内对应各危险区的胆红素测定值作为预测指标。如果对应各危险区的胆红素测定值同时达到新生儿高胆红素血症的标准,此胆红素测定值被同时作预测指标和结局指标,计算灵敏度、特异度和似然比;采用ROC曲线并计算曲线下面积评价小时TCB百分位列线图对新生儿高胆红素血症的预测价值。
2. 结果
2.1. 新生儿一般情况
5 250名新生儿中,168 h内高胆红素血症发病人数为728例,发生率为13.87%。5 250名新生儿中,男性3 187例(60.70%),女性2 063例(39.30%)。出生体重<2 500 g 3例(0.06%),2 500~3 999 g 4 958例(94.44%),≥ 4 000 g 289例(5.50%)。出生胎龄35~36+6周7例(0.13%),37~39+6周3 721例(72.25%),≥ 40周1 450例(27.62%)。剖宫产3 492例(66.51%),顺产1 758例(33.49%)。混合母乳喂养为主1 946例(37.07%),混合人工喂养为主1 717例(32.70%),母乳1 202例(22.90%),人工喂养385人(7.33%)。
2.2. 新生儿TCB小时百分位数列线图分析
按照5 250例新生儿出生后7 d所对应的不同时龄TCB值,取P40、P75和P95数值绘制3条曲线。可见,在出生后16~72 h,TCB快速上升明显,72 h后至144 h上升逐渐减缓,144 h后维持在一个平稳高值,其中P95小时TCB在96 h已趋于稳定。P40、P75、P95小时TCB高峰值分别为173、217、248 μmol/L,见图 1。
1.
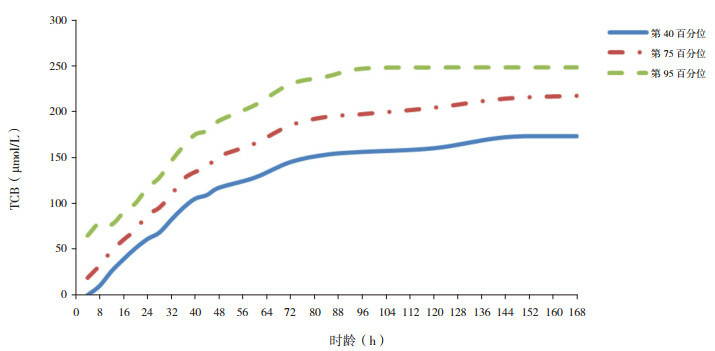
5 250名新生儿TCB百分位数列线图
2.3. 小时TCB百分位曲线不同危险区对新生儿高胆红素血症的预测
出生后24~48 h和49~72 h内分别有471例(8.97%)和632例(12.04%)新生儿TCB处于高危区。其中,165例(35.03%)和274例(43.35%)新生儿TCB在24~48 h和49~72 h后仍处于高危区。24~48 h和49~72 h内新生儿TCB预测新生儿高胆红素血症的敏感度和特异度见表 1和表 2。两个时段预测新生儿高胆红素血症的ROC曲线下面积分别为0.77(95%CI:0.76~0.79,P < 0.001)和0.85(95%CI:0.84~0.86,P < 0.001),见图 2~3。
1.
24~48 h胆红素不同危险区预测新生儿高胆红素血症发生风险 (n=5 250)
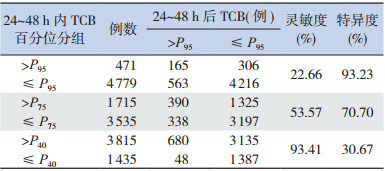
|
2.
胆红素不同危险区预测新生儿高胆红素血症发生风险 (n=5 250)
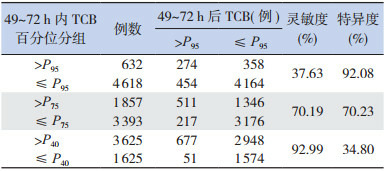
|
2.
24~48 h TCB百分位曲线预测新生儿高胆红素血症的ROC曲线图
3.
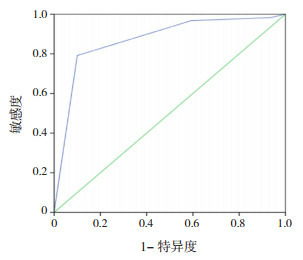
49~72 h TCB百分位曲线预测新生儿高胆红素血症的ROC曲线图
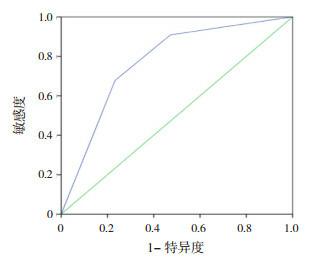
出生后73~96 h,共4 463例新生儿纳入分析,其中574例发生胆红素血症。73~96 h内有314例(7.04%)新生儿TCB处于高危区,其中251例(79.94%)新生儿在93~96 h后处于高危区,预测新生儿高胆红素的敏感度和特异度见表 3。生后73~96 h预测新生儿高胆红素血症的ROC曲线下面积为0.87(95%CI: 0.86~0.88,P < 0.001),见图 4。
3.
73~96 h胆红素不同危险区预测新生儿高胆红素血症发生风险 (n=4 463)
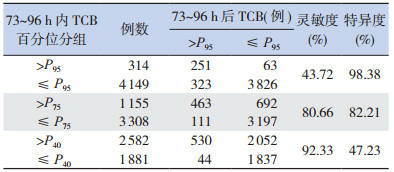
|
4.
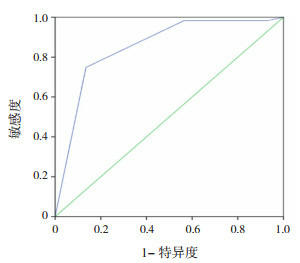
73~96 h TCB百分位曲线预测新生儿高胆红素血症的ROC曲线图
24~48 h、49~72 h和73~96 h内高危区预测新生儿高胆红素血症的比例分别为35.03%、43.35%和79.95%,阳性似然比分别为3.35、4.75和22.70;3个时段内中高危区预测新生儿高胆红素血症的比例分别为27.83%、25.80%和32.00%,阳性似然比分别为2.39、2.16和3.19。
3. 讨论
不同国家或同一个国家的不同地域,新生儿出生后胆红素变化趋势具有差异性,结合各地新生儿小时胆红素的变化趋势制备对应的经皮小时胆红素百分位列线图,对早期新生儿高胆红素血症预警、治疗和随访极为重要。美国儿科学会相关指南指出,新生儿黄疸风险要将“小时胆红素百分位值”与“高危因素”联合分析[4],并给出了新生儿静脉血小时总胆红素百分位列线图,并且指南中指出经皮可代替静脉血小时胆红素百分位预测高胆红素血症的发生,也有研究显示,TCB和实验室血清胆红素值的相关性为0.86~0.95[5]。本研究中,新生儿小时TCB百分位列线图走势与以往研究相似,并用3个时段不同的危险区对高胆红素血症进行预测,比相关研究只用一个时段进行预测更加详细[5]。新生儿小时TCB百分位列线图结果显示本组病例新生儿胆红素峰值出现在出生后97~144 h,该列线图百分位值介于印度、希腊和以色列之间,高于美国和我国其他地区[6]。
有研究表明,随着出生后胆红素水平随日龄的增加,预测新生儿高胆红素血症的准确性随之增加,AUC从出生后24 h的0.91增至出生后72 h的0.99;在高度危险区,胆红素上升速度在出生后48~72 h上升速度进一步下降,但仍处于上升趋势,72 h后至96 h上升速度明显减慢,直至96 h停止上升,所以密切观察小时胆红素值(特别是出生后72 h内)和72 h后及时随访,对预测高胆红素血症的发生风险至关重要[6-7]。本研究中,利用24~48 h和49~72 h前TCB水平预测两个时段之后的高胆红素血症发生风险的ROC曲线下面积分别为0.77和0.85,根据随访标准,在73~96 h前后,对85%,即4 463例新生儿开展随访,其中574例被诊断有高胆红素血症,其ROC曲线下面积为0.87。此结果与上述研究中AUC随时间增加而增大的趋势类似,并且也提示73~96 h的TCB值对于预测新生儿高胆红素血症具有较高的价值,值得关注。由于国内目前没有小时龄进行出院后随访的标准,因此该研究中的随访主要是结合此次多中心合作项目中的随访标准来开展的,现在我们已完成了贵州省内的新生儿TCB小时龄列线图,今后可利用该图制定随访计划。
此外,本研究结果还显示,24~48 h、49~72 h和73~96 h前后,处于高危区的患病率及阳性似然比均高于处于中高危区的相关指标,并且73~96 h前后的患病率及阳性似然比均高于24~48 h和49~72 h,提示73~96 h内小时胆红素若处于高危区,73~96 h后有较大可能发生高胆红素血症,预测价值最高。
综上,本研究绘制了我省健康新生儿小时TCB列线图,发现根据小时TCB百分位列线图对TCB值进行分区可较好预测高胆红素血症的发生,有助于临床工作者及时对风险中的新生儿进行随访或干预,预防胆红素脑病的发生。
志谢
衷心感谢南京市妇幼保健院余章斌医生、孙小凡医生在本研究中予以指导;感谢贵州省贵阳市妇幼保健院新生儿科参与研究数据收集的各位医师在本研究完成过程中的支持。
Biography
石碧珍, 女, 本科, 副主任医师
References
- 1.Maisels MJ. Neonatal jaundice. Pediatr Rev. 2006;27(12):443–454. doi: 10.1542/pir.27-12-443. [DOI] [PubMed] [Google Scholar]
- 2.Smitherman H, Stark AR, Bhutan VK. Early recognition of neonatal hyperbilirubinemia and its emergent management. Semin Fetal Neonatal Med. 2006;11(3):214–224. doi: 10.1016/j.siny.2006.02.002. [DOI] [PubMed] [Google Scholar]
- 3.丁 国芳. 新生儿黄疸干预推荐方案. 中国实用儿科杂志. 2001;16(8):501–502. doi: 10.3969/j.issn.1005-2224.2001.08.023. [DOI] [Google Scholar]
- 4.Amer ican Academy of Pediat r ics Subcommittee on Hyperbilirubinemia Management of hyperbilirubinemia in the newborn infant 35 or more weeks of gestation. Pediatrics. 2004;114(1):297–316. doi: 10.1542/peds.114.1.297. [DOI] [PubMed] [Google Scholar]
- 5.Yu ZB, Dong XY, Han SP, et al. Transcutaneous bilirubin nomogram for predicting neonatal hyperbilirubinemia in healthy term and late-preterm Chinese infants. Eur J Pediatr. 2011;170(2):185–191. doi: 10.1007/s00431-010-1281-9. [DOI] [PubMed] [Google Scholar]
- 6.余 章斌, 韩 树萍, 邱 玉芳, et al. 新生儿经皮小时胆红素百分位曲线预测新生儿高胆红素血症价值的系统评价. 中国循证儿科杂志. 2011;6(3):183–189. doi: 10.3969/j.issn.1673-5501.2011.03.005. [DOI] [Google Scholar]
- 7.Varvarigou A, Fouzas S, Skylogianni E, et al. Transcutaneous bilirubin nomogram for prediction of significant neonatal hyperbilirubinemia. Pediatrics. 2009;124(4):1052–1059. doi: 10.1542/peds.2008-2322. [DOI] [PubMed] [Google Scholar]


