Abstract
目的
探讨不同程度支气管肺发育不良(BPD)早产儿的临床特点及预后。
方法
收集2014年3月至2016年3月入住NICU诊断为BPD且胎龄 < 32周的144例早产儿的临床资料,其中轻度组81例,中重度组63例,对轻度组与中重度组围生期高危因素及治疗情况、合并症及并发症、呼吸系统预后等情况进行比较和分析。
结果
中重度组胎龄大于轻度组(P < 0.05),但小于胎龄儿比例高于轻度组(P < 0.05)。中重度组重度子癎前期比例高于轻度组(P < 0.05),先兆早产比例低于轻度组(P < 0.05)。中重度组生后2周仍需机械通气比例、机械通气时间、总氧疗时间、住院时间、肺炎及胆汁淤积综合症发生率高于轻度组(均P < 0.05),枸橼酸咖啡因应用率低于轻度组(P < 0.05)。多因素logistic回归分析显示,小于胎龄儿(OR=5.974)、肺炎(OR=2.590)、出生2周仍需机械通气(OR=4.632)是BPD程度较重的危险因素(P < 0.05)。纠正胎龄40周肺功能检测中,中重度组达峰时间比(TPTEF/TE%)、达峰容积比(VPEF/VE%)及25%潮气量时呼吸流速(TEF25%)均低于轻度组(P < 0.05)。随访至纠正胎龄1岁,中重度组因肺炎反复入院率及喘息发作率均高于轻度组(P < 0.05)。
结论
小于胎龄儿、肺炎、机械通气时间较长与BPD的严重程度相关,可加重BPD程度。中重度BPD患儿肺功能较差,易出现反复感染、喘息等并发症,应关注其远期预后。
Keywords: 支气管肺发育不良, 临床特征, 预后, 早产儿
Abstract
Objective
To study the clinical features and prognosis of preterm infants with varying degrees of bronchopulmonary dysplasia (BPD).
Methods
The clinical data of 144 preterm infants with a gestational age of < 32 weeks who were admitted to the neonatal intensive care unit from March 2014 to March 2016 and were diagnosed with BPD were collected. According to the severity of BPD, these preterm infants were divided into mild group with 81 infants and moderate/severe group with 63 infants. The two groups were compared in terms of perinatal risk factors, treatment, comorbidities, complications, and prognosis of the respiratory system.
Results
Compared with the mild BPD group, the moderate/severe BPD group had a significantly higher gestational age and rate of small-for-gestational-age (SGA) infants (P < 0.05), as well as a significantly higher rate of severe preeclampsia and a significantly lower rate of threatened preterm labor (P < 0.05). Compared with the mild BPD group, the moderate/severe BPD group had a significantly higher percentage of infants who needed mechanical ventilation at 2 weeks after birth, longer duration of mechanical ventilation, total time of oxygen therapy, and length of hospital stay, and higher incidence rates of pneumonia and cholestasis (P < 0.05), as well as a significantly lower application rate of caffeine citrate (P < 0.05). The multivariate logistic regression analysis showed that SGA birth (OR=5.974, P < 0.05), pneumonia (OR=2.590, P < 0.05), and mechanical ventilation required at 2 weeks after birth (OR=4.632, P < 0.05) were risk factors for increased severity of BPD. The pulmonary function test performed at the corrected gestational age of 40 weeks showed that compared with the mild BPD group, the moderate/severe BPD group had significantly lower ratio of time to peak tidal expiratory flow to total expiratory time, ratio of volume to peak tidal expiratory flow to total expiratory volume, and tidal expiratory flow at 25% remaining expiration (P < 0.05). The infants were followed up to the corrected gestational age of 1 year, and the moderate/severe BPD group had significantly higher incidence rates of recurrent hospital admission for pneumonia and recurrent wheezing (P < 0.05).
Conclusions
SGA birth, pneumonia, and prolonged mechanical ventilation are associated with increased severity of BPD. Infants with moderate or severe BPD have poor pulmonary function and may experience recurrent infection and wheezing.
Keywords: Bronchopulmonary dysplasia, Clinical feature, Prognosis, Preterm infant
支气管肺发育不良(bronchopulmonary dysplasia, BPD)是早产儿尤其是极/超低出生体重儿最常见的并发症之一。BPD的发病机制尚未明确,目前认为多种因素参与其中,包括基因易感性、宫内因素(感染、缺氧或发育障碍等)和生后多重打击(机械通气、氧中毒、肺水肿、感染等)[1]。BPD对早产儿呼吸、神经等多系统会造成近期及远期不良影响,甚至危及生命,其中重度BPD患儿结局更差[2]。因此,明确BPD加重的危险因素对临床防治BPD、改善早产儿预后至关重要。目前关于BPD的研究多集中于围生期高危因素、氧疗及机械通气对BPD的影响,而关于BPD严重程度的影响因素及肺功能、呼吸系统预后差异的研究相对较少。本研究通过对不同程度BPD早产儿的临床资料进行回顾性分析,并对其肺功能及呼吸系统疾病进行随访,探讨BPD程度较重的危险因素及不同程度BPD患儿的肺功能差异,为临床防治BPD提供依据。现将研究结果报道如下。
1. 资料与方法
1.1. 研究对象
收集2014年3月至2016年3月我院新生儿重症监护病房(NICU)收治的诊断为BPD的144例早产儿的临床资料,其中轻度BPD 81例,中度BPD 51例,重度BPD 12例。入选标准:(1)胎龄<32周;(2)住院时间>28 d;(3)本院出生且生后即转入NICU。排除标准:(1)先天发育畸形(包括复杂先天性心脏病);(2)先天性肺发育不良;(3)遗传代谢性疾病;(4)染色体病。
1.2. 诊断及分组
依据美国国家儿童健康与人类发育研究机构(NICHD)制定的BPD诊断及分度标准进行BPD诊断与分度[3]。任何氧依赖(>21%)超过28 d的新生儿诊断为BPD。BPD分度:胎龄<32周,根据其纠正胎龄36周或出院时需吸入氧浓度(FiO2)分为:(1)轻度:未用氧;(2)中度:FiO2<30%;(3)重度:FiO2≥30%或需机械通气。本研究根据患儿BPD的程度分为轻度组与中重度组。
1.3. 资料收集
所收集资料包括:(1)围生期高危因素:胎龄、出生体重、性别、双/多胎、分娩方式、母亲高危因素、产前激素应用、宫内窘迫及Apgar评分1 min≤7分情况;(2)治疗情况:生后应用枸橼酸咖啡因、促红细胞生成素(EPO)及糖皮质激素情况,机械通气、持续正压通气(CPAP)、氧疗及住院天数;(3)合并症及并发症:新生儿呼吸窘迫综合征(RDS)、肺炎、败血症、颅内出血(ICH)、脑室周围白质软化(PVL)、坏死性小肠结肠炎(NEC)、胆汁淤积综合症、早产儿视网膜病(ROP)[4]发生情况;(4)转归:好转出院、放弃/死亡。
生后糖皮质激素应用指征:出生1周后仍需有创呼吸支持[用法:地塞米松0.15 mg/(kg·d)×3 d,逐渐减停,共7~10 d][5]。
1.4. 随访
(1)纠正胎龄40周行肺功能检查;(2)记录纠正胎龄1岁时因肺炎再入院及喘息性疾病发作次数,以≥3次为反复入院/发作;(3)记录出院后婴儿期死亡情况。
1.5. 统计学分析
采用SPSS 21.0软件行统计学分析。正态分布的计量资料采用均数±标准差(x±s)表示,非正态分布的计量资料采用中位数和四分位数间距[M(P25,P75)]表示,计数资料采用例数(百分比)描述。正态分布的计量资料组间比较采用成组t检验,非正态分布计量资料组间比较采用秩和检验,计数资料组间比较采用χ2检验或校正χ2检验,多因素分析采用非条件logistic回归分析。P<0.05为差异有统计学意义。
2. 结果
2.1. 一般资料
纳入符合条件的BPD患儿144例,其中男96例,女48例;轻度组81例,中重度组63例。胎龄26.4~31.9周(平均29.1±1.2周),出生体重750~1 800 g(平均1 182±202 g)。轻度组和中重度组两组出生体重及性别分布比较差异无统计学意义(P>0.05)。中重度组胎龄(29.5±1.3周)大于轻度组(28.9±1.1周)(P<0.05),但中重度组小于胎龄儿比例(41%)高于轻度组(11%)(P<0.05)。
2.2. 围生期高危因素及治疗情况
中重度组重度子癎前期比例高于轻度组(P<0.05),先兆早产比例低于轻度组(P<0.05)。两组剖宫产率、胎膜早破、妊娠期糖尿病、胎盘异常、产前应用激素、宫内窘迫、Apgar评分1 min≤7分等围生期因素差异无统计学意义(P>0.05)。中重度组出生2周仍需机械通气比例高于轻度组(P<0.05),机械通气时间、总氧疗时间及住院时间长于轻度组(P<0.05),枸橼酸咖啡因应用率低于轻度组(P<0.05)。两组持续正压通气(CPAP)时间、EPO及生后糖皮质激素应用率比较差异无统计学意义。见表 1。
1.
两组患儿围生期高危因素及治疗情况的比较
| 项目 | 轻度组(n=81) | 中重度组(n=63) | t/χ2/Z值 | P值 |
| 围生期高危因素 | ||||
| 胎龄(x±s, 周) | 28.9±1.1 | 29.5±1.3 | -3.245 | 0.001 |
| 出生体重(x±s, g) | 1 206±197 | 1 151±206 | 1.658 | 0.099 |
| 小于胎龄儿[例(%)] | 9(11) | 26(41) | 17.519 | <0.001 |
| 男婴[例(%)] | 52(64) | 44(70) | 0.508 | 0.476 |
| 剖宫产[例(%)] | 37(46) | 19(30) | 3.592 | 0.058 |
| 重度子癎前期[例(%)] | 20(25) | 26(41) | 4.480 | 0.034 |
| 先兆早产[例(%)] | 38(47) | 17(27) | 5.962 | 0.015 |
| 胎膜早破[例(%)] | 32(40) | 23(37) | 0.135 | 0.713 |
| 妊娠期糖尿病[例(%)] | 6(7) | 8(13) | 1.130 | 0.288 |
| 胎盘异常[例(%)] | 9(11) | 6(10) | 0.096 | 0.757 |
| 产前应用激素[例(%)] | 64(79) | 52(83) | 0.281 | 0.596 |
| 宫内窘迫[例(%)] | 12(15) | 17(27) | 3.263 | 0.071 |
| Apgar评分1 min≤7分[例(%)] | 42(52) | 34(54) | 0.021 | 0.879 |
| 治疗情况 | ||||
| 枸橼酸咖啡因[例(%)] | 73(90) | 49(78) | 4.173 | 0.041 |
| 促红细胞生成素[例(%)] | 50(62) | 34(54) | 0.878 | 0.349 |
| 生后糖皮质激素[例(%)] | 61(75) | 53(84) | 1.671 | 0.196 |
| 出生2周仍需机械通气[例(%)] | 6(7) | 20(32) | 14.188 | <0.001 |
| 机械通气时间[M(P25,P75), d] | 1.2(0, 4.8) | 5.4(0, 9.5) | -3.030 | 0.002 |
| CPAP时间[M(P25,P75), d] | 8.3(4.2, 14.4) | 8.6(4.5, 14.3) | -0.190 | 0.850 |
| 总氧疗时间[M(P25,P75), d] | 39.1(35.3, 49.6) | 54.5(44.2, 64.6) | -5.292 | <0.001 |
| 住院时间[M(P25,P75), d] | 49(41, 56) | 61(50, 72) | -4.382 | <0.001 |
2.3. 合并症及并发症
中重度组肺炎、胆汁淤积综合症发生率及NICU放弃/病死率均高于轻度组(P<0.05); 两组Ⅲ~Ⅳ级RDS、败血症、NEC、Ⅲ~Ⅳ级ICH、PVL及ROP的发生率比较差异均无统计学意义(P>0.05)。见表 2。
2.
两组患儿合并症及并发症发生率的比较 [例(%)]
| 组别 | 例数 | Ⅲ~Ⅳ RDS | 肺炎 | 败血症 | NEC | PVL | ROP | Ⅲ~Ⅳ ICH | 胆汁淤积综合症 | 放弃/死亡 |
| 注:[RDS]呼吸窘迫综合征;[NEC]坏死性小肠结肠炎;[PVL]脑室周围白质软化;[ROP]早产儿视网膜病;[ICH]颅内出血。 | ||||||||||
| 轻度组 | 81 | 25(31) | 52(64) | 17(21) | 2(2) | 2(2) | 5(6) | 7(9) | 15(19) | 0(0) |
| 中重度组 | 63 | 25(40) | 52(83) | 15(24) | 1(2) | 3(5) | 2(3) | 6(10) | 22(35) | 7(11) |
| χ2值 | 1.216 | 5.943 | 0.163 | 0.000 | 0.082 | 0.193 | 0.005 | 4.993 | 7.210 | |
| P值 | 0.270 | 0.015 | 0.686 | 1.000 | 0.774 | 0.660 | 0.943 | 0.025 | 0.007 | |
2.4. BPD程度影响因素的logistic回归分析结果
将小于胎龄儿、重度子癎前期、先兆早产、枸橼酸咖啡因应用、出生2周仍需机械通气、肺炎等两组间单因素分析差异有统计学意义的因素作为自变量,以中重度BPD发生为因变量,进行多因素logistic回归分析,结果显示:小于胎龄儿、肺炎、出生2周仍需机械通气为BPD程度较重的危险因素(P<0.05),见表 3。
3.
BPD程度影响因素的logistic回归分析
| 变量 | B | SE | Wals | P | OR | 95%CI |
| 小于胎龄儿 | 1.787 | 0.571 | 9.792 | 0.002 | 5.97 | 1.95~18.30 |
| 肺炎 | 0.952 | 0.476 | 3.996 | 0.046 | 2.59 | 1.02~6.58 |
| 出生2周仍需机械通气 | 1.533 | 0.551 | 7.749 | 0.005 | 4.63 | 1.57~13.63 |
| 重度子癎前期 | -0.405 | 0.530 | 0.586 | 0.444 | 0.67 | 0.24~1.88 |
| 先兆早产 | -0.537 | 0.450 | 1.426 | 0.232 | 0.58 | 0.24~1.41 |
| 枸橼酸咖啡因 | -1.062 | 0.560 | 3.593 | 0.058 | 0.35 | 0.12~1.04 |
| 常量 | -0.427 | 0.606 | 0.496 | 0.481 | 0.65 |
2.5. 死亡及失访情况
144例BPD患儿中NICU放弃/死亡7例(均为重度BPD),婴儿期死亡8例(轻度组4例,中重度组4例),失访11例(轻度组7例,中重度组4例)。中重度组总死亡率(11/59,19%)明显高于轻度组(4/74,5%)(χ2=5.750,P=0.016)。婴儿期死亡的8例患儿中,2例出院3 d内死亡,其中1例猝死,1例因呛奶窒息死亡,均为轻度BPD患儿;余6例均死于重症肺炎。共118例(轻度组70例,中重度组48例)患儿随访至纠正胎龄1岁,其中77例纠正胎龄40周时曾行肺功能检查(轻度组42例,中重度组35例)。两组患儿随访中死亡及失访情况见图 1。
1.
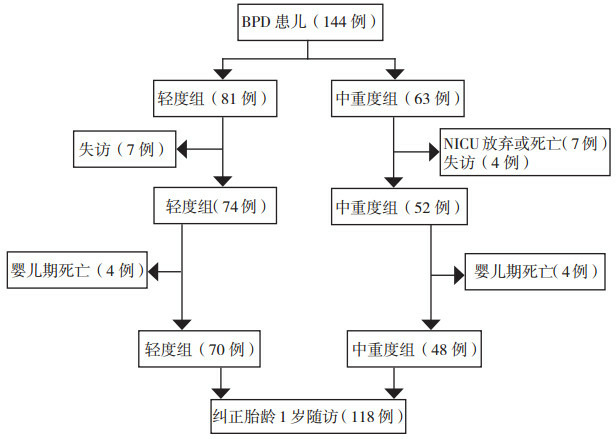
BPD患儿随访中死亡及失访情况
2.6. 纠正胎龄40周时肺功能
纠正胎龄40周肺功能检测中,中重度BPD组达峰时间比(TPTEF/TE%)、达峰容积比(VPEF/VE%)及25%潮气量时呼吸流速(TEF25%)均低于轻度组(P<0.05),两组潮气量/体重(TV/kg)、呼吸频率、TEF75%、TEF50%比较差异无统计学意义(P>0.05),见表 4。
4.
两组患儿纠正胎龄40周肺功能的比较 (x±s)
| 指标 | 轻度组(n=42) | 中重度组(n=35) | t值 | P值 |
| 注:[TPTEF/TE]达峰时间比;[VPEF/VE]达峰容积比;[TV/kg]潮气量/体重;[TEF75%/50%/25%]分别为75%、50%、25%潮气量时的呼吸流速。 | ||||
| TPTEF/TE (%) | 25±4 | 17±4 | 4.324 | <0.001 |
| VPEF/VE (%) | 27±3 | 22±4 | 3.328 | 0.003 |
| TV/kg (mL/kg) | 7.0±0.7 | 6.7±0.8 | 0.672 | 0.509 |
| 呼吸频率(次/min) | 46±9 | 48±13 | -0.627 | 0.537 |
| TEF75% (mL/s) | 63±14 | 60±12 | 0.540 | 0.595 |
| TEF50% (mL/s) | 55±13 | 51±7 | 0.895 | 0.381 |
| TEF25% (mL/s) | 42±7 | 31±8 | 3.615 | 0.002 |
2.7. 纠正胎龄1岁呼吸系统预后
随访至纠正胎龄1岁,48例中重度组患儿中有14例(14/48,29%)因肺炎反复入院≥3次,高于轻度组(3/70,4%)(χ2=13.634,P<0.001);中重度组患儿中有13例(13/48,27%)反复喘息发作≥3次,高于轻度组(2/70,3%)(χ2=14.421,P<0.001)。
3. 讨论
近年来,随着NICU救治能力的普遍提升,更多早产儿尤其极/超低出生体重儿存活,BPD发病率逐渐上升。BPD已成为影响早产儿住院时间及远期预后的重要因素,尤其中重度BPD可造成远期肺功能下降及神经发育异常[6]。因此,积极防治BPD对提高早产儿生存质量至关重要。
目前研究认为宫内及生后感染可引发炎症反应,释放大量炎症介质,如肿瘤坏死因子-α(TNF-α)、白细胞介素(IL)-6、-8、-10等,造成肺发育受阻、肺血管及间质损伤,增加BPD的发病风险,但关于宫内感染/绒毛膜羊膜炎与BPD关系的研究结论尚不一致,国内研究多认为宫内感染可增加BPD严重程度[7-9]。本研究显示两组患儿胎膜早破比例差异无统计学意义,中重度组先兆早产比例相对较低,但logistic多因素回归分析并未发现先兆早产与BPD程度相关,而先兆早产最常见的原因是宫内感染,提示宫内感染与BPD程度可能并不相关。本研究发现,生后肺炎可加重BPD程度,是BPD程度较重的独立危险因素,与既往结论相符[10],故应积极防治感染,降低医院感染率,避免加重肺损伤。
目前关于重度子癎前期与BPD的关系仍不明确。研究表明,重度子癎前期是胎龄<32周早产儿发生BPD的重要危险因素,且可加重BPD的严重程度[11]。其机制可能与子癎前期造成胎儿宫内生长受限,并释放炎症因子及可溶性血管内皮生长因子受体-1(sFlt-1),阻断VEGF信号途径,阻碍肺血管及间质发育有关[12]。本研究显示中重度BPD组重度子癎前期比例明显增多,且多因素logistic回归分析显示小于胎龄儿是BPD程度较重的危险因素。因此,应重视重度子癎前期、小于胎龄儿对胎儿/新生儿肺发育的影响。
机械通气和氧疗造成的压力/容量损伤和氧化应激损伤与BPD的严重程度密切相关。中重度BPD患儿生后除罹患RDS外,常存在先天肺泡或间质发育障碍,需较长时间呼吸支持及氧疗,引发机体无菌性炎症反应,加重肺损伤[13]。Wai等[14]研究表明,生后14 d内累积给氧量是早产儿纠正胎龄36周时发生BPD或死亡的独立危险因素。本研究显示中重度BPD患儿机械通气及氧疗时间较长,出生2周仍需机械通气是BPD程度较重的高危因素,有助于识别中重度BPD高危儿并早期防治。因此,应采取肺保护性通气策略,缩短机械通气时间,尽早改用无创呼吸支持,合理用氧,减轻肺损伤。
早产和肺发育不成熟与BPD的发生及严重程度相关,胎龄越小,越易发生中重度BPD[9]。本研究显示中重度组胎龄反而较大,可能与其小于胎龄儿比例高、样本量小有关。曾有学者认为,因早产、肺表面活性物质缺乏所致的RDS是BPD发病的高危因素,但近年来随着与围生期感染、缺氧有关的新型BPD逐渐增多,其RDS程度轻,生后早期只需低浓度氧或不需用氧,但逐渐出现氧依赖[15],故目前认为RDS程度可能与BPD严重程度无直接关系。本研究结果与此一致。
国外研究表明,枸橼酸咖啡因可用来治疗早产儿呼吸暂停,并可降低早产儿BPD发生率[16]。本研究显示轻度组枸橼酸咖啡因应用率较高,提示枸橼酸咖啡因可能可减轻BPD的严重程度,但经多因素logistic回归分析后此作用消失,可能与样本量小有关,需要扩大样本量进一步研究分析。
肺功能检查是反映肺顺应性和气道阻力的有效方法,中重度BPD患儿肺功能较差,更易出现反复呼吸道感染及喘息性疾病[17]。研究显示,BPD早产儿远期肺功能指标FEV1和FEF25~75下降,易出现喘息等呼吸系统疾患,但仅有约1/3的喘息患儿支气管扩张剂治疗有效,疗效差于普通足月哮喘患儿,可能与两者发病机制不同有关[18]。本研究亦显示,中重度BPD患儿更易出现阻塞性通气障碍,易反复罹患肺炎及喘息性疾病,与此一致。因此,应关注BPD患儿远期呼吸系统预后,并积极寻找更为有效的治疗方法。
中重度BPD组患儿因肺部病变重,NICU死亡/放弃率较轻度组明显升高,但有2例轻度BPD患儿出院3 d内猝死或因呛奶窒息死亡。因此,BPD患儿离院前均需做好过渡期宣教及指导。通过建立母婴同室病房,教会家属观察患儿异常情况、家庭氧疗、安全合理喂养、预防感染及猝死的方法,可有效降低BPD患儿再入院率[19]。
BPD已成为影响早产儿住院时间及远期预后的重要因素,尤其中重度BPD增加早产儿病死率及远期呼吸系统疾病发生率,给患儿及家庭带来严重危害及负担。本研究发现小于胎龄儿、肺炎、机械通气时间较长是BPD程度较重的危险因素,且中重度BPD患儿肺功能较差,易出现反复感染、喘息等并发症,对临床防治BPD、改善早产儿预后有指导意义。但本研究仍存在随访时间较短、样本量小等不足,需大样本、多中心的临床随机对照研究进一步明确BPD的临床特征及预后。
Biographies
李文丽, 女, 硕士, 主治医师
Xu F-L, Email: xufalin72@126.com
References
- 1.Alvira CM, Morty RE. Can we understand the pathobiology of bronchopulmonary dysplasia? J Pediatr. 2017;190:27–37. doi: 10.1016/j.jpeds.2017.08.041. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Jensen EA, Schmidt B. Epidemiology of bronchopulmonary dysplasia. Birth Defects Res A Clin Mol Teratol. 2014;100(3):145–157. doi: 10.1002/bdra.23235. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3.Jobe AH, Bancalari E. Bronchopulmonary dysplasia. Am J Respir Crit Care Med. 2001;163(7):1723–1729. doi: 10.1164/ajrccm.163.7.2011060. [DOI] [PubMed] [Google Scholar]
- 4.邵 肖梅, 叶 鸿瑁, 丘 小汕. 实用新生儿学. 北京: 人民卫生出版社; 2011. pp. 395-398, 401-408, 340-347, 706-713, 715-719, 477-483, 110, 887-892. [Google Scholar]
- 5.Doyle LW, Davis PG, Morley CJ, et al. Low-dose dexamethasone facilitates extubation among chronically ventilator-dependent infants:a multicenter, international, randomized, controlled trial. Pediatrics. 2006;117(1):75–83. doi: 10.1542/peds.2004-2843. [DOI] [PubMed] [Google Scholar]
- 6.Islam JY, Keller RL, Aschner JL, et al. Understanding the short-and long-term respiratory outcomes of prematurity and bronchopulmonary dysplasia. Am J Respir Crit Care Med. 2015;192(2):134–156. doi: 10.1164/rccm.201412-2142PP. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Davidson LM, Berkelhamer SK. Bronchopulmonary dysplasia:chronic lung disease of infancy and long-term pulmonary outcomes. J Clin Med. 2017;6(1):pii:E4. doi: 10.3390/jcm6010004. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Balany J, Bhandari V. Understanding the impact of infection, inflammation, and their persistence in the pathogenesis of bronchopulmonary dysplasia. http://cn.bing.com/academic/profile?id=f639416452b650f2b275cabd274ac7aa&encoded=0&v=paper_preview&mkt=zh-cn. Front Med (Lausanne) 2015;2:90. doi: 10.3389/fmed.2015.00090. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.李 燕, 韦 秋芬, 潘 新年, et al. 早产儿支气管肺发育不良严重程度的影响因素. http://118.145.16.229/zgddek/CN/abstract/html/2014-10-1014.htm. 中国当代儿科杂志. 2014;16(10):1014–1018. doi: 10.7499/j.issn.1008-8830.2014.10.011. [DOI] [PubMed] [Google Scholar]
- 10.任 艳丽, 孔 祥永, 杜 志方, et al. 不同程度支气管肺发育不良早产儿的临床及影像学特点. http://118.145.16.229/zgddek/CN/abstract/html/2015-5-440.htm. 中国当代儿科杂志. 2015;17(5):440–444. doi: 10.7499/j.issn.1008-8830.2015.05.005. [DOI] [PubMed] [Google Scholar]
- 11.Ozkan H, Cetinkaya M, Koksal N. Increased incidence of bronchopulmonary dysplasia in preterm infants exposed to preeclampsia. J Matern Fetal Neonatal Med. 2012;25(12):2681–2685. doi: 10.3109/14767058.2012.708371. [DOI] [PubMed] [Google Scholar]
- 12.Tang JR, Karumanchi SA, Seedorf G, et al. Excess soluble vascular endothelial growth factor receptor-1 in amniotic fluid impairs lung growth in rats:linking preeclampsia with bronchopulmonary dysplasia. Am J Physiol Lung Cell Mol Physiol. 2012;302(1):L36–L46. doi: 10.1152/ajplung.00294.2011. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Keszler M, Sant'Anna G. Mechanical ventilation and bronchopulmonary dysplasia. Clin Perinatol. 2015;42(4):781–796. doi: 10.1016/j.clp.2015.08.006. [DOI] [PubMed] [Google Scholar]
- 14.Wai KC, Kohn MA, Ballard RA, et al. Early cumulative supplemental oxygen predicts bronchopulmonary dysplasia in high risk extremely low gestational age newborns. J Pediatr. 2016;177:97–102. doi: 10.1016/j.jpeds.2016.06.079. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Voynow JA. "New" bronchopulmonary dysplasia and chronic lung disease. https://www.sciencedirect.com/science/article/pii/S1526054217300623. Paediatr Respir Rev. 2017;24:17–18. doi: 10.1016/j.prrv.2017.06.006. [DOI] [PubMed] [Google Scholar]
- 16.Park HW, Lim G, Chung SH, et al. Early caffeine use in very low birth weight infants and neonatal outcomes:a systematic review and meta-analysis. J Korean Med Sci. 2015;30(12):1828–1835. doi: 10.3346/jkms.2015.30.12.1828. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Malleske DT, Chorna O, Maitre NL. Pulmonary sequelae and functional limitations in children and adults with bronchopulmonary dysplasia. https://www.sciencedirect.com/science/article/pii/S1526054217300714. Paediatr Respir Rev. 2018;26:55–59. doi: 10.1016/j.prrv.2017.07.002. [DOI] [PubMed] [Google Scholar]
- 18.Fawke J, Lum S, Kirkby J, et al. Lung function and respiratory symptoms at 11 years in children born extremely preterm:the EPICure study. Am J Respir Crit Care Med. 2010;182(2):237–245. doi: 10.1164/rccm.200912-1806OC. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.李 兰, 陈 舜妹, 郭 荣莲. 个体化过渡期护理模式在早产儿支气管肺发育不良中的应用. http://d.old.wanfangdata.com.cn/Periodical/gwyx-hlxfc201707011 国际护理学杂志. 2017;36(7):898–901. [Google Scholar]


