Abstract
目的
观察容量目标通气(VTV)治疗新生儿呼吸窘迫综合征(NRDS)的疗效。
方法
将2013年8月至2015年8月52例NRDS患儿随机分为VTV组和压力控制通气(PCV)2组, 每组26例。VTV组采用A/C+Vc+模式, PCV组采用A/C+PCV模式。试验开始后6、24、48 h检查动脉血气分析, 观察有创通气时间、氧疗时间、病死率以及低碳酸血症、气胸、呼吸机相关性肺炎(VAP)、Ⅲ ~ Ⅳ级脑室周围-脑室内出血(PVH-IVH)、脑室周围白质软化(PVL)、支气管肺发育不良(BPD)、早产儿视网膜病变(ROP)的发生率。
结果
VTV组有创通气时间较PCV组短(P < 0.05), 低碳酸血症、VAP、PVL的发生率均低于PCV组(P < 0.05), 而两组吸氧时间、病死率、气胸和Ⅲ ~ Ⅳ级PVH-IVH以及BPD、ROP的发生率差异无统计学意义。
结论
VTV治疗NRDS的疗效优于PCV, 值得临床推广应用。
Keywords: 容量目标通气, 压力控制通气, 呼吸窘迫综合征, 新生儿
Abstract
Objective
To investigate the efficacy of volume-targeted ventilation (VTV) for the treatment of neonatal respiratory distress syndrome (NRDS).
Methods
Fifty-two neonates with NRDS between August 2013 and August 2015 were randomly divided into two groups: VTV and pressure-controlled ventilation (PCV) (n=26 each). A/C+Vc+ ventilation model was applied in the VTV group, and A/C+PCV ventilation model was applied in the PCV group. Arterial blood gas analysis was performed at 6, 24, and 48 hours after ventilation. The following parameters were observed: time of invasive ventilation, duration of oxygen therapy, mortality, and the incidence rates of hypocapnia, pneumothorax, ventilator-associated pneumonia (VAP), grade Ⅲ-Ⅳ periventricular-intraventricular hemorrhage (PVHIVH), periventricular leukomalacia (PVL), bronchopulmonary dysplasia (BPD), and retinopathy of prematurity (ROP).
Results
Compared with the PCV group, the VTV group had a significantly shorter time of invasive ventilation (P < 0.05) and significantly lower incidence rates of hypocapnia, VAP, and PVL (P < 0.05); however, there were no significant differences in the duration of oxygen therapy, mortality, and incidence rates of pneumothorax, grade Ⅲ-Ⅳ PVH-IVH, BPD, and ROP.
Conclusions
VTV has a better efficacy than PCV in the treatment of NRDS, and is worthy of clinical promotion and application.
Keywords: Volume-targeted ventilation, Pressure-controlled ventilation, Respiratory distress syndrome, Neonate
早产儿由于肺表面活性物质缺乏而容易导致新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome, NRDS),机械通气是治疗NRDS的重要手段,但随着对NRDS病理生理机制和机械通气原理的进一步认识,研究者发现传统的压力控制的辅助/控制(A/C)通气(PCV)和间歇指令通气模式(SIMV)治疗NRDS时,易发生呼吸机相关性肺损伤[1]。近年来国内外的专家、学者们提出了一种新的机械通气方法——容量目标通气[2](volume-targeted ventilation, VTV)治疗NRDS,能够缩短有创机械通气的时间,减少支气管肺发育不良(bronchopulmorary dysplasia, BPD)的发生[3]。为验证其临床效果,本研究比较了VTV(A/C+Vc+模式)与PCV(A/C+PCV模式)治疗NRDS的疗效,现报道如下。
1. 资料与方法
1.1. 受试者入选标准
入选标准包括:(1)出生胎龄28~33周;(2)临床和胸部X线检查证实为Ⅲ度或Ⅳ度NRDS;(3)出生日龄≤12 h;(4)常规首次使用肺泡表面活性物质(固尔苏,意大利凯西制药公司生产)约200 mg/kg,气管内滴入后仍需要有创机械通气者;(5)家属签署知情同意书同意加入临床试验者。本研究获得我院医学伦理委员会批准。
1.2. 受试者排除标准
有下列情况之一者均排除:(1)有出生窒息史;(2)先天性畸形及先天遗传代谢性疾病;(3)胎粪吸入综合征;(4)胎膜早破24 h以上;(5)无自主呼吸;(6)休克和(或)多器官衰竭;(7)持续肺动脉高压;(8)肺出血;(9)宫内感染性肺炎;(10)湿肺。
1.3. 病例退出标准
使用A/C+Vc+模式或者A/C+PCV模式机械通气治疗后病情无好转者而改用高频或者其他模式机械通气者。
1.4. 受试者分组及呼吸机参数设置
参照2013年欧洲早产儿RDS管理指南[3],符合NRDS诊断标准[4]、有气管插管机械通气指征的患儿入院后即行血气分析、气管插管机械通气,随即床边胸部拍片,其后常规首次使用固尔苏约200 mg/kg,气管内滴入。
按照病例入选标准、排除标准筛选出纳入病例,对照Excel 2007产生的随机序列和分配表,将纳入病例随机分入VTV组和PCV组。两组均采用P. Bennett 840型呼吸机。VTV组采用A/C+Vc+模式,初始参数设置范围:吸氧浓度为0.25~0.8,潮气量4~6 mL/kg,吸气时间0.30~0.35 s,呼吸频率40~55次/min,压力限制30 cm H2O,呼气末正压5~7 cm H2O。PCV组采用A/C+PCV模式,初始参数的设置范围:吸氧浓度为0.25~0.8,呼吸频率30~55次/min,吸气峰压15~30 cm H2O,呼气末正压5~7 cm H2O,吸气时间0.30~0.35 s。根据患儿情况调整参数或者做其他相应处理。
1.5. 固尔苏的使用剂量及方法
首次应用固尔苏约200 mg/kg,气管内滴入;如果患儿还需要气管插管机械通气和补充氧气,则每隔12 h再追加约100 mg/kg,气管内滴入,最大总剂量300~400 mg/kg。
1.6. 拔除气管插管撤离有创机械通气的指征
患儿自主呼吸强、反应好、吸氧浓度降至0.3、呼气末正压降至3 cm H2O、吸气峰压降至14 cm H2O或者平均气道压降至6~7 cm H2O、将A/C模式改为SIMV模式后呼吸频率降至20次/min,观察1 h患儿一般情况好、血氧饱和度正常,即可拔除气管插管改为无创机械通气或者加温加湿高流量空气低浓度吸氧。其后处理参照2013年欧洲早产儿RDS管理指南[3]。
1.7. 观察指标
试验开始后6、24、48 h检查桡动脉血气分析;记录气管插管机械通气时间、氧疗时间、3次血气分析中低碳酸血症的发生率;根据病情及时给予查床旁胸片、气管分泌物细菌、真菌培养、头颅B超、CT或者MRI扫描,记录出院前临床转归和并发症情况,包括气胸、呼吸机相关性肺炎(VAP)、Ⅲ~Ⅳ级脑室周围-脑室内出血(PVH-IVH)、脑室周围白质软化(PVL);当患儿胎龄达到36周时评价有无BPD;当患儿胎龄达到32、34、37周时筛查有无早产儿视网膜病变(ROP)。
1.8. 统计学分析
应用SPSS 16.0统计软件进行统计学处理。计数资料以例数和百分率(%)表示,两组间比较采用χ2检验(包括校正的χ2检验或Fisher确切概率法);计量资料用均数±标准差(x±s)表示,两组间均数的比较采用成组t检验。P < 0.05为差异有统计学意义。
2. 结果
2.1. 两组一般资料的比较
2013年8月至2015年8月收治的符合病例纳入标准的患儿共52例,其中VTV组和PCV组各26例。VTV组26例患儿中,男16例,女10例,胎龄30.7±1.4周,出生体重1 590±275 g,使用固尔苏的剂量为326±46 mg/kg。PCV组26例中,男14例,女12例,胎龄30.8±1.4周,出生体重1 590±287 g,使用固尔苏的剂量为322±48 mg/kg。两组间性别构成、出生胎龄、出生体重、使用固尔苏剂量的比较差异均无统计学意义。两组均无退出病例。
2.2. 两组有创通气及氧疗时间、低碳酸血症发生率的比较
VTV组有创通气时间及机械通气后3次血气分析中低碳酸血症平均发生率均低于PCV组,差异均有统计学意义(P < 0.05),而两组吸氧时间的比较差异无统计学意义(P > 0.05),见表 1。
1.
两组有创通气时间、吸氧时间、低碳酸血症发生率的比较 (x±s)
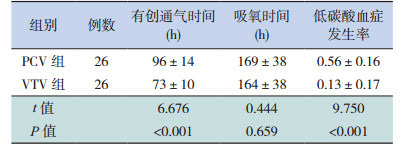
|
2.3. 两组并发症与转归的比较
VTV组VAP、PVL的发生率均低于PCV组,差异有统计学意义(P < 0.05),而两组间气胸、Ⅲ~Ⅳ级PVH-IVH、BPD、ROP发生率及病死率差异无统计学意义,见表 2。
2.
两组并发症及转归的比较 [n(%)]
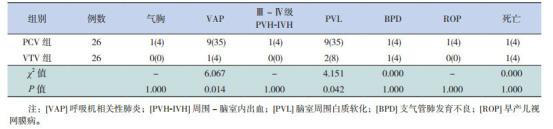
|
3. 讨论
目前我国治疗重症NRDS的主要通气方式仍然是传统的压力控制的A/C和SIMV模式,其常见的并发症包括气漏综合征、ROP、BPD、严重颅内出血等[5],这些并发症的出现延长了NRDS患儿的呼吸支持、用氧及住院时间,增加了再住院的机率,甚至导致日后发生严重的神经系统后遗症。改善NRDS患儿的通气策略、避免通气相关肺损伤、脑损伤是减少其后遗症、最大程度改善NRDS患儿长期预后的方法之一。
VTV是常频通气的一种新模式,包括容量控制(volume-controlled, VC)、容量保证(volume guarantee, VG)及容量限制(volume-limited, VL)[6]。本研究中VTV治疗使用的是P. Bennett 840型呼吸机的压力/容量双控制通气方式——容量目标压力控制(A/C+Vc+)模式是呼吸机内置智能控制系统根据患儿胸廓/肺的顺应性以及呼吸阻力等通气条件的变化在设定压力高限下自动调节压力控制或压力支持水平,持续的以最低气道压力输送目标潮气量,呼吸机能自动连续监测胸廓/肺顺应性和容积/压力关系,并据此反馈调节下一次的吸气压力水平,使呼吸道压力水平尽可能降低,以减少正压通气的气压损伤。医护人员可根据患儿的个体情况,直接设定所需要的潮气量,对患儿进行实时呼出气潮气量的监测,保证每次呼吸的潮气量稳定,实现较好的氧合和较小的损伤[7]。
2013版欧洲早产儿RDS管理指南[3]明确推荐使用目标潮气量通气,且说明了它的好处是缩短机械通气的时间,减少BPD的发生,但是国内外的研究结果报道不一致。Peng等[8]研究支持它的好处:在比较VTV与PCV治疗NRDS的疗效中,VTV能够降低平均气道压,避免过度通气,防止低碳酸血症,缩短机械通气时间,减少气胸、Ⅲ~Ⅳ级PVH-IVH、PVL、BPD的发生率。而Chowdhury等[9]的研究表明:在比较VTV与PCV治疗NRDS的疗效中,VTV不能缩短机械通气时间,仅可以减少低碳酸血症的发生率。Stefanescu等[10]的研究表明,在比较容量保证压力支持通气与PCV治疗早产儿RDS的疗效中,容量保证压力支持通气能够缩短机械通气的时间、减少病死率、气胸和低血压的发生率,近期的并发症较PCV明显减少,但是远期神经系统发育的影响两组之间差别不明显。尽管目前理论和实践都证实VTV治疗NRDS非常有效,但是要被医护人员广泛接受仍有很长的路要走[11]。
本研究中VTV治疗使用的是P. Bennett 840型呼吸机的压力/容量双控制通气方式—容量目标压力控制(A/C+Vc+)模式,潮气量为4~6 mL/kg,呼吸机持续以最低气道压力输送此目标潮气量,起到了明显的肺保护作用,使该组NRDS患儿的有创机械通气更接近生理水平,因此能较早地拔除气管插管,平均73 h左右即撤离了有创通气,明显缩短有创机械通气时间,减少了VAP的发生率;尽管PCV组有创机械通气的时间仅比VTV组平均长23 h,但是VAP的发生率却明显上升,因为有创机械通气从72 h开始VAP的发生与有创机械通气的时间成明显相关性,本研究结果与Mishra等[12]的研究报道相符。Resch等[13]的研究表明,早产儿早期低碳酸血症的发生与PVL的发生成明显相关性。VTV组严格地控制了潮气量和分钟通气量,避免了过度通气,防止低碳酸血症的发生,与PCV组比较明显减少了PVL的发生率。本研究中的两组病例均在充分使用肺泡表面活性物质(固尔苏)的前提下进行,除了使用呼吸机的模式不同外,其他均严格按照2013版欧洲早产儿RDS管理指南进行临床管理与治疗,两组病例吸氧时间差别无统计学意义,两组病例的气胸、Ⅲ~Ⅳ级PVH-IVH、BPD、ROP的发生率以及病死率均很低(均小于5%),差别无统计学意义。总之,本研究显示VTV治疗NRDS的疗效优于PCV,值得临床推广应用。
Biography
刘郴州, 男, 硕士, 主任医师
LIU Chen-Zhou, Email: chenzhou748190@163.com
Funding Statement
广东省科技计划项目(2013B022000030)
References
- 1.Wang C, Guo L, Chi C, et al. Mechanical ventilation modes for respiratory distress syndrome in infants: a systematic review and network meta-analysis. Crit Care. 2015;19(1):108–119. doi: 10.1186/s13054-015-0843-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Shetty S, Greenough A. Neonatal ventilation strategies and longterm respiratory outcomes. Early Hum Dev. 2014;90(11):735–739. doi: 10.1016/j.earlhumdev.2014.08.020. [DOI] [PubMed] [Google Scholar]
- 3.Sweet DG, Carnielli V, Greisen G, et al. European consensus guidelines on the management of neonatal respiratory distress syndrome in preterm infants-2013 update. Neonatology. 2013;103(4):353–368. doi: 10.1159/000349928. [DOI] [PubMed] [Google Scholar]
- 4.Liu J, Cao HY, Wang HW, et al. The role of lung ultrasound in diagnosis of respiratory distress syndrome in newborn infants. http://d.old.wanfangdata.com.cn/Periodical/gwyx-ekx201905016. Iran J Pediatr. 2015;25(1):e323. doi: 10.5812/ijp.323. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.刘 翠青, 崔 泽, 夏 耀方, et al. 目标容量控制通气治疗重症新生儿呼吸窘迫综合征的前瞻性随机对照研究. http://www.zgddek.com/CN/abstract/abstract12639.shtml. 中国当代儿科杂志. 2011;13(9):696–699. [PubMed] [Google Scholar]
- 6.杜 立中. 不断优化中的新生儿呼吸支持技术. 中华儿科杂志. 2015;53(5):324–326. doi: 10.3760/cma.j.issn.0578-1310.2015.05.002. [DOI] [PubMed] [Google Scholar]
- 7.张 新利, 刘 海燕, 孙 轶, et al. 目标容量控制通气治疗新生儿呼吸窘迫综合征的疗效. 中华实用儿科临床杂志. 2014;29(2):130–133. doi: 10.3760/cma.j.issn.2095-428X.2014.02.012. [DOI] [Google Scholar]
- 8.Peng W, Zhu H, Shi H, et al. Volume-targeted ventilation is more suitable than pressure-limited ventilation for preterm infants: a systematic review and meta-analysis. Arch Dis Child Fetal Neonatal Ed. 2014;99(2):F158–F165. doi: 10.1136/archdischild-2013-304613. [DOI] [PubMed] [Google Scholar]
- 9.Chowdhury O, Patel DS, Hannam S, et al. Randomised trial of volume-targeted ventilation versus pressure-limited ventilation in acute respiratory failure in prematurely born infants. Neonatology. 2013;104(4):290–294. doi: 10.1159/000353956. [DOI] [PubMed] [Google Scholar]
- 10.Stefanescu BM, Frewan N, Slaughter JC, et al. Volume guarantee pressure support ventilation in extremely preterm infants and neurodevelopmental outcome at 18 months. J Perinatol. 2015;35(6):419–423. doi: 10.1038/jp.2014.228. [DOI] [PubMed] [Google Scholar]
- 11.Keszler M. The long road to acceptance. Commentary on O. Chowdhury et al: Randomised trial of volume-targeted ventilation versus pressure-limited ventilation in acute respiratory failure in prematurely born infants (Neonatology 2013, 104: 290-294) Neonatology. 2013;104(4):295–297. doi: 10.1159/000354956. [DOI] [PubMed] [Google Scholar]
- 12.Mishra SB, Azim A, Muzzafar SN. Prevention of ventilatorassociated pneumonia and ventilator-associated conditions. https://www.researchgate.net/publication/282876456_Prevention_of_Ventilator-Associated_Pneumonia_and_Ventilator-Associated_Conditions. Crit Care Med. 2015;43(11):e527–e528. doi: 10.1097/CCM.0000000000001184. [DOI] [PubMed] [Google Scholar]
- 13.Resch B, Neubauer K, Hofer N, et al. Episodes of hypocarbia and early-onset sepsis are risk factors for cystic periventricular leukomalacia in the preterm infant. Early Hum Dev. 2012;88(1):27–31. doi: 10.1016/j.earlhumdev.2011.06.011. [DOI] [PubMed] [Google Scholar]


