Abstract
目的分析极低出生体重儿动脉导管未闭(PDA)转归的影响因素。方法以2012年1月至2014年12月收治的194例极低出生体重儿为研究对象,根据心脏超声检查及治疗转归情况分为无PDA组,PDA自然关闭组、药物关闭组、手术关闭组,分析其临床及超声心动图特征。结果 PDA自然关闭率58.7%。自然关闭组的出生胎龄、出生体重、小于胎龄儿比例均大于药物和手术关闭组,药物及手术关闭组的新生儿呼吸窘迫综合征发生率及肺表面活性物质(PS)应用比例高于自然关闭组(P < 0.05)。不同时间段自然关闭组的动脉导管直径均明显小于药物和手术关闭组(P < 0.05)。多因素logistic回归分析示出生胎龄、PS应用及48h动脉导管直径与PDA转归显著相关。自然关闭组PDA分流类型均以关闭型为主,而药物及手术关闭组在48h以肺高压型及进展型为主,在4d、7d时均以进展型为主。结论极低出生体重儿PDA自然关闭率较高,出生胎龄越小以及应用PS的患儿自然关闭率越低;动脉导管直径越大且分流类型为进展型或脉冲型的PDA不易自然关闭。
Keywords: 动脉导管未闭, 药物治疗, 动脉导管结扎术, 超声心动图, 极低出生体重儿
Abstract
Objective To investigate the factors influencing the prognosis of patent ductus arteriosus (PDA) in very low birth weight (VLBW) infants. Methods A total of 194 VLBW infants who were admitted from January 2012 to December 2014 were enrolled as study subjects. According to cardiac ultrasound findings and treatment outcome, these infants were divided into non-PDA group, spontaneous closure group, pharmaceutical closure group, and surgical closure group. Their clinical and echocardiographic characteristics were analyzed. Results The spontaneous closure rate of PDA was 58.7%. The spontaneous closure group showed significantly higher gestational age, birth weight, and proportion of small-for-gestational-age infants than the pharmaceutical and surgical closure groups (P < 0.05). The pharmaceutical and surgical closure groups had a significantly higher incidence rate of neonatal respiratory distress syndrome and a significantly higher proportion of infants who were given pulmonary surfactant (PS) than the spontaneous closure group (P < 0.05). During different periods of time, the spontaneous closure group had a significantly smaller ductus arteriosus diameter than the pharmaceutical and surgical closure groups (P < 0.05). The multivariate logistic regression analysis showed that gestational age, application of PS, and ductus arteriosus diameter at 48 hours were significantly associated with the prognosis of PDA. The major transductal flow pattern in the spontaneous closure group was closing pattern, while in the pharmaceutical and surgical closure groups, the main flow patterns were pulmonary hypertension and growing patterns within 48 hours and growing pattern on days 4 and 7. Conclusions The VLBW infants have a high spontaneous closure rate of PDA. A decreased closure rate of PDA is associated with the lower gestational age and the application of PS. PDA with a large ductus arteriosus diameter and a growing or pulsatile flow pattern cannot easily achieve spontaneous closure.
Keywords: Patent ductus arteriosus, Pharmacotherapy, Ligation of patent ductus arteriosus, Echocardiography, Very low birth weight infant
动脉导管未闭(patent ductus arteriosus, PDA)为极低出生体重儿一个常见的合并症,是导致呼吸机依赖、严重颅内出血(IVH)、坏死性小肠结肠炎(NEC)和死亡率增加的一个重要因素,约40%~60%的早产儿在生后第三天发生PDA[1-2]。尤其在超低出生体重儿中,PDA的发生率高达65%,其中85%需治疗[3]。但无论是药物还是手术治疗均存在相应的不良反应和风险,而早产儿PDA自然关闭率高,治疗与否取决于是否为有血流动力学意义的PDA(hemodynamic significantPDA, hsPDA)。目前对于极低出生体重儿PDA不同转归的影响因素研究较少,主要针对产前母亲因素、围产期合并症及治疗的分析,Koch等[4]曾调查超低出生体重儿PDA转归的影响因素,发现胎龄越成熟、产前未使用激素或未合并新生儿呼吸窘迫综合征(NRDS)的患儿PDA易自然关闭。而国内目前尚无相关研究报道。PDA是否进展为hsPDA,除了根据临床症状判断,还可应用超声心动图观察动脉导管的形态学和血流特点以评估其发展趋势从而指导临床治疗[5]。因此,本研究旨在从临床及超声心动图两方面分析PDA不同转归的影响因素,预测PDA自然关闭的可能性及治疗指征。
1. 资料与方法
1.1. 研究对象
选择我院2012年1月至2014年12月新生儿重症监护室收治的生后48 h内入院且排除PDA以外先天性心脏病的极低出生体重儿作为研究对象,剔除生后7 d内死亡或放弃治疗的患儿。共194例患儿符合纳入标准,根据其住院期间动态超声心动图检查及治疗转归情况分为以下4组:无PDA组(7 d内3次超声心动图检查均未发现存在PDA,临床无症状);PDA自然关闭组(存在PDA,但未发生血流动力学意义,未予治疗动态复查超声心动图关闭);药物关闭组(存在PDA,且发生血流动力学意义,即发生hsPDA,药物治疗1~2个疗程后多次复查超声心动图关闭);手术关闭组(存在PDA,且发生血流动力学意义,药物治疗2个疗程仍未关闭后经手术结扎关闭);分析不同PDA关闭组的临床及超声心动图特征。
hsPDA定义:发生血流动力学改变,动脉导管直径>1.5 mm,伴有以下临床表现之一:心脏杂音、心动过速、呼吸增快、脉压增大、低血压、水冲脉、心脏扩大[6]。
1.2. 治疗方法
PDA药物治疗:采用吲哚美辛(消炎痛)胃内给药,每次0.2 mg/kg,每隔12 h一次,3次为一疗程,若一个疗程结束仍未关闭,且血流动力学改变明显,于第一疗程结束5 d后给予第2个疗程。治疗期间密切监测患儿尿量、有无出血倾向、血小板计数等,如出现血小板减少、肾功能不全、出血倾向则停用。
PDA结扎指证:hsPDA经吲哚美辛口服治疗2个疗程后仍未关闭,且临床上无法停止氧疗,动态复查超声心动图提示左房/主动脉根部直径之比增大,给予手术结扎关闭。
随访:所有极低出生体重儿于纠正胎龄44周及年龄3月、6月时接受早产儿随访,如有PDA再开放症状者,常规复查超声心动图排查。
1.3. 研究方法
收集患儿的围产期、临床及心脏超声指标。
(1)围产期指标:母亲年龄、妊娠期高血压、胎膜早破、产前激素的应用、分娩方式。
(2)新生儿指标:出生体重、出生胎龄、性别、是否为小于胎龄儿、1 min及5 min Apgar评分,是否合并NRDS、PS应用、生后72 h入液量,后期并发症如:重度IVH、NEC、支气管肺发育不良(BPD)等。
(3)心脏超声指标:所有患儿入院后定期床旁超声心动图监测动脉导管的二维指标[导管直径(DA)]、M超[左房/主动脉根部直径之比(LA/AO)、左心室舒张末期内径(LVIDD)]及多普勒超声(经动脉导管血流方向、血流类型)等相关指标变化。监测时间为:生后48 h、日龄4 d、7 d及治疗前后12~48 h,7 d后仍未关闭者每隔1~2周复查超声心动图,直至关闭。出院时未关闭者,每隔1~3月随访并复查超声心动图,直至关闭。动脉导管分流类型根据Visconti等[7]报道分为以下4类:①肺动脉高压型(肺高压型)(Pulmonary hypertension pattern),双向分流,以肺动脉向主动脉分流(右向左分流)为主,伴随小部分主动脉向肺动脉分流(左向右分流);②进展型(Growing pattern),双向分流,以左向右分流为主,而右向左分流减少;③脉冲型(Pulsatilepattern),脉冲式左向右分流,峰流速1.5 m/s左右;④关闭型(closing pattern):连续性左向右分流,峰流速2 m/s以上。
1.4. 统计学分析
采用SPSS 16.0统计软件进行统计分析,计量资料以均数±标准差((x±s))表示,组间比较采用方差分析或秩和检验;计数资料以率(%)表示,组间比较采用卡方检验;相关分析采用多因素logistic回归分析。P < 0.05为差异有统计学意义。
2. 结果
2.1. 极低出生体重儿PDA的发生率及转归情况
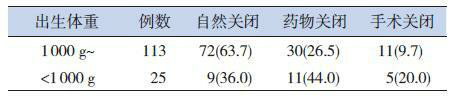
194例极低出生体重儿中138例(71.1%)发生PDA。138例PDA患儿中81例(58.7%)动脉导管自然关闭;41例(29.7%)通过药物关闭;16例(11.6%)于2个疗程药物治疗失败后经手术结扎关闭。出生体重在1 000 g~之间的自然关闭率为63.7%,而 < 1 000 g的自然关闭率为36.0%,二者之间差异有统计学意义,(χ2=6.847,P=0.011)。见表 1。
1.
极低出生体重儿PDA关闭途径[例(%)]
 |
2.2. 各组一般资料
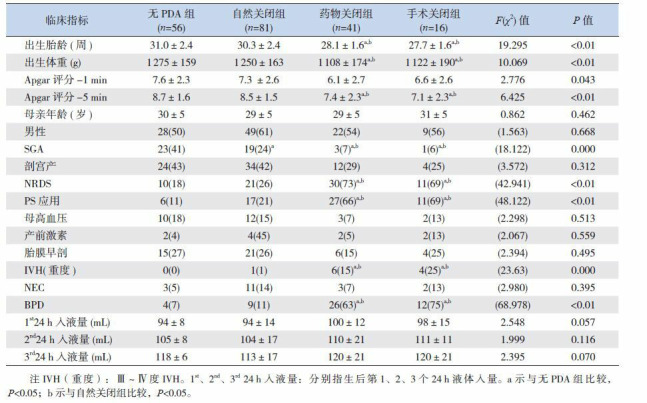
自然关闭组的出生胎龄及出生体重大于药物关闭组和手术关闭组(P < 0.05),但与无PDA组比较差异无统计学意义(P>0.05)。自然关闭组SGA比例明显高于药物及手术关闭组,低于无PDA组,差异均有统计学意义(P < 0.05);药物及手术关闭组的NRDS发生率及PS应用比例高于自然关闭组和无PDA组,5 min Apgar评分低于自然关闭组和无PDA组,后期并发重度IVH及BPD的比率均高于自然关闭组和无PDA组,差异均有统计学意义(P < 0.05)。见表 2。
2.
4组患儿一般资料(x±s)或[例(%)]
 |
2.3. 不同转归PDA患儿超声心动图指标和动脉导管分流类型
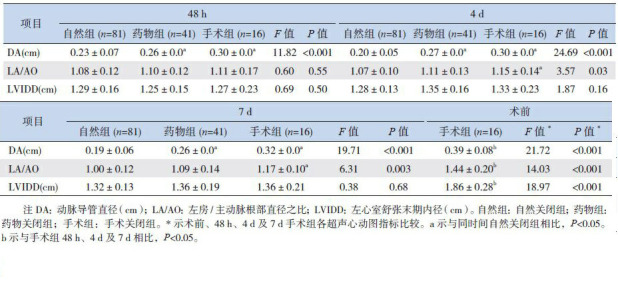
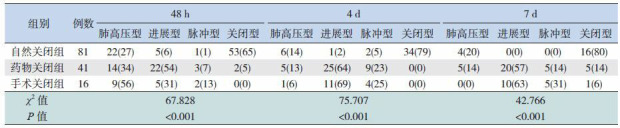
自然关闭组生后48 h、4 d及7 d的DA均明显小于药物关闭组和手术关闭组,差异均有统计学意义(P < 0.05)。48 h内3组间LA/AO差异无统计学意义,4 d及7 d时3组间LA/AO差异均有统计学意义(P < 0.05);手术组术前DA、LA/AO以及LVIDD大于48 h、4 d及7 d,差异有统计学意义(P < 0.05)。3组间LVIDD在48 h、4 d及7 d时差异均无统计学意义。见表 3。自然关闭组动脉导管分流类型在不同时间段均以关闭型为主;而药物及手术关闭组在48 h以肺高压型及进展型为主,在4 d及7 d时均以进展型为主,其次为脉冲型。见表 4。
3.
不同转归PDA患儿的超声心动图指标(x±s)
 |
4.
表 4不同转归PDA患儿的动脉导管分流类型[例(%)]
 |
2.4. PDA转归的logistic回归分析
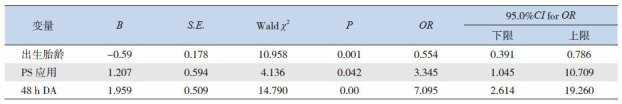
将药物治疗组及手术治疗组合并成一组(治疗组),与自然关闭组进行二分类多因素logistic回归分析发现出生胎龄、PS应用、及48 h动脉导管直径(48 h DA)与PDA转归显著相关,胎龄是保护因素,PS应用及48 h DA是危险因素。见表 5。
5.
PDA转归相关因素logistic回归分析
 |
3. 讨论
hsPDA是极低出生体重儿死亡率增加的一个重要因素,Sellmer等[8]认为胎龄小于28周生后3 d伴有直径大于1.5 mm的PDA的极低出生体重儿,其发生重度IVH、BPD的几率明显增加。
极低出生体重儿PDA药物治疗主要包括吲哚美幸和布洛芬,文献报道两者疗效相当[3],但国内没有两药的静脉制剂,布洛芬混悬液在本中心的治疗效果欠佳,而吲哚美辛采用95%酒精混匀后再用注射用水稀释成非常均匀的液体(含19%酒精),剂量准确性高,且摄入的量非常少,无明显酒精的不良反应,因此本研究采用吲哚美辛口服治疗。药物治疗失败且PDA严重影响患儿的心肺功能者需手术治疗关闭PDA。尽管这些治疗已被证明有效,但无论哪一种方法均有其相应的副反应,且尚无证据能证明可以改善远期预后,所以PDA的治疗仍有争议[9]。文献证实预防治疗可以降低hsPDA的发生率及需外科结扎的比率,降低严重IVH的发生率,但不改善远期神经系统的预后[10],部分研究发现预防治疗可增加无血流动力学意义的PDA(none hemodynamic significantPDA, nhsPDA)患儿BPD的发生[11]。手术结扎术后可能出现急性心功能不全及血流动力学改变等并发症[12-13],且Kabra等[14]发现经历过PDA结扎术的超低出生体重儿的远期神经系统预后更差。已有较多的文献证实早产儿PDA大部分可以自然关闭。95%以上出生体重大于1 500 g的早产儿其动脉导管在生后96 h关闭[4]。对于极低/超低出生体重儿,文献报道了其自然关闭的发生率在34%~73%[15-16],本研究发现极低出生体重儿自然关闭率58.7%,其中大于等于1 000 g患儿的自然关闭率为63.7%,小于1 000 g患儿的自然关闭率为36.0%,与文献报道接近[4, 17]。
极低出生体重儿PDA能否自然关闭,除了与患儿出生胎龄及出生体重有关,围产期并发症也是影响PDA是否需治疗的因素。本研究发现自然关闭组的出生胎龄、出生体重及SGA的比例明显大于药物和手术治疗组,而并发症如NRDS的发生率下降。Logistic回归分析提示PS应用与极低出生体重儿PDA的转归密切相关,考虑NRDS患儿应用PS后肺血管阻力下降促使hsPDA的发生,国内学者杜金凤等[18]研究中发现NRDS与hsPDA的发生相关,另有研究发现PS的应用使关闭PDA所需的药物剂量增加,认为应用PS可能增加PDA持续开放的概率,但具体机制尚不明[19]。SGA患儿相对于AGA其胎龄较大,血管平滑肌发育较成熟,故生后对氧刺激的因素更敏感,自然关闭率明显升高,Koch等[4]回顾分析发现自然关闭组中SGA比例明显高于非自然关闭组(31% vs 5%)。此外,本研究发现药物及手术治疗组的重度IVH及BPD的发生率明显高于自然关闭组,考虑与治疗组患儿hsPDA的发生率更高、出生胎龄及体重更小有关,与Sellmer等[8]报道相近。
动脉导管直径大小也是影响极低出生体重儿PDA进展为hsPDA及自然关闭的因素。本研究发现自然关闭组在不同时间段的动脉导管直径均小于药物和手术治疗组,与El Hajjar等[20]报道一致。McNamara等[21]发现动脉导管直径大小与PDA的血流动力学改变相关。PDA直径大小可有助判断自然关闭的可能性,直径越小其关闭可能性越大。本研究发现LA/AO及LVIDD在早期三组无差异,但手术组术前以上指标明显高于早期各组,提示LA/AO及LVIDD在早期虽不能预测PDA的转归,但后期可以作为是否需手术治疗的指证之一。
超声技术已应用于评判PDA是否具有血流动力学改变,预测PDA的发展趋势。Su等[22]发现nhsPDA患儿的动脉导管流型以肺高压型、关闭型为主;hsPDA以进展型及脉冲型为主。Visconti等[7]也发现药物组及手术组PDA分流类型为进展型或脉冲型为主,而自然关闭组以关闭型和肺高压型为主。本研究中自然关闭组PDA分流类型在不同时间段均以关闭型为主,其次为肺高压型,而药物及手术关闭组在48 h以肺高压及进展型为主,在4 d及7 d时转变为以进展型为主,其次为脉冲型,以上结果提示PDA分流类型为进展型或脉冲型,或者由肺高压型演变为进展型或脉冲型,则自然关闭可能小。
综上,极低出生体重儿PDA自然关闭率较高。出生胎龄体重越小、应用PS以及48 h DA越大者,PDA自然关闭率越低。若药物治疗失败,且临床上呼吸窘迫无法改善、脱氧困难,超声心动图检查提示LA/AO逐步增大,可考虑手术治疗。
Biography
王陈红, 女, 硕士研究生, 主治医师
References
- 1.Abdel-Hady H, Nasef N, Shabaan AE, et al. Patent ductus arteriosus in preterm infants:do we have the right answers? http://cn.bing.com/academic/profile?id=1986026367&encoded=0&v=paper_preview&mkt=zh-cn. Biomed Res Int. 2013;2013:676192. doi: 10.1155/2013/676192. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Evans N. Preterm patent ductus arteriosus:should we treat it? http://cn.bing.com/academic/profile?id=2103156382&encoded=0&v=paper_preview&mkt=zh-cn. J Paediatr Child Health. 2012;48(9):753–758. doi: 10.1111/jpc.2012.48.issue-9. [DOI] [PubMed] [Google Scholar]
- 3.Chiruvolu A, Jaleel MA. Therapeutic management of patent ductus arteriosus. http://cn.bing.com/academic/profile?id=2031199342&encoded=0&v=paper_preview&mkt=zh-cn. Early Hum Dev. 2009;85(3):151–155. doi: 10.1016/j.earlhumdev.2008.12.007. [DOI] [PubMed] [Google Scholar]
- 4.Koch J, Hensley G, Roy L, et al. Prevalence of spontaneous closure of the ductus arteriosus in neonates at a birth weight of 1000 grams or less. http://cn.bing.com/academic/profile?id=2003552355&encoded=0&v=paper_preview&mkt=zh-cn. Pediatrics. 2006;117(4):1113–1121. doi: 10.1542/peds.2005-1528. [DOI] [PubMed] [Google Scholar]
- 5.Tavera MC, Bassareo PP, Biddau R, et al. Role of echocardiography on the evaluation of patent ductus arteriosus in newborns. http://cn.bing.com/academic/profile?id=2030559983&encoded=0&v=paper_preview&mkt=zh-cn. J Matern Fetal Neonatal Med. 2009;22(Suppl 3):10–13. doi: 10.1080/14767050903198181. [DOI] [PubMed] [Google Scholar]
- 6.De Buyst J, Rakza T, Pennaforte T, et al. Hemodynamic effects of fluid restriction in preterm infants with significant patent ductus arteriosus. http://cn.bing.com/academic/profile?id=2036880616&encoded=0&v=paper_preview&mkt=zh-cn. J Pediatr. 2012;161(3):404–408. doi: 10.1016/j.jpeds.2012.03.012. [DOI] [PubMed] [Google Scholar]
- 7.Visconti LF, Morhy SS, Deutsch AD, et al. Clinical and echocardiographic characteristics associated with the evolution of the ductus arteriosus in the neonate with birth weight lower than 1, 500g. http://cn.bing.com/academic/profile?id=1533211031&encoded=0&v=paper_preview&mkt=zh-cn. Einstein (Sao Paulo) 2013;11(3):317–323. doi: 10.1590/S1679-45082013000300010. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Sellmer A, Bjerre JV, Schmidt MR, et al. Morbidity and mortality in preterm neonates with patent ductus arteriosus on day 3. http://cn.bing.com/academic/profile?id=2329099508&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 2013;98(6):F505–F510. doi: 10.1136/archdischild-2013-303816. [DOI] [PubMed] [Google Scholar]
- 9.Evans N. Preterm patent ductus arteriosus:A continuing conundrum for the neonatologist? http://cn.bing.com/academic/profile?id=1489757392&encoded=0&v=paper_preview&mkt=zh-cn. Semin Fetal Neonatal Med. 20115;20(4):272–277. doi: 10.1016/j.siny.2015.03.004. [DOI] [PubMed] [Google Scholar]
- 10.Schmidt B, Davis P, Moddemann D, et al. Long-term effects of indomethacin prophylaxis in extremely-low-birth-weight infants. http://cn.bing.com/academic/profile?id=2316480452&encoded=0&v=paper_preview&mkt=zh-cn. N Engl J Med. 2001;344(26):1966–1972. doi: 10.1056/NEJM200106283442602. [DOI] [PubMed] [Google Scholar]
- 11.Schmidt B, Roberts RS, Fanaroff A, et al. Indomethacin prophylaxis, patent ductus arteriosus, and the risk of bronchopulmonary dysplasia:further analyses from the Trial of Indomethacin Prophylaxis in Preterms (TIPP) http://cn.bing.com/academic/profile?id=1968150422&encoded=0&v=paper_preview&mkt=zh-cn. J Pediatr. 2006;148(6):730–734. doi: 10.1016/j.jpeds.2006.01.047. [DOI] [PubMed] [Google Scholar]
- 12.Noori S, Friedlich P, Seri I, et al. Changes in myocardial function and hemodynamics after ligation of the ductus arteriosus in preterm infants. http://cn.bing.com/academic/profile?id=2060483616&encoded=0&v=paper_preview&mkt=zh-cn. J Pediatr. 2007;150(6):597–602. doi: 10.1016/j.jpeds.2007.01.035. [DOI] [PubMed] [Google Scholar]
- 13.McNamara PJ, Stewart L, Shivananda SP, et al. Patent ductus arteriosus ligation is associated with impaired left ventricular systolic performance in premature infants weighing less than 1000 g. http://cn.bing.com/academic/profile?id=2111085257&encoded=0&v=paper_preview&mkt=zh-cn. J Thorac Cardiovasc Surg. 2010;140(1):150–157. doi: 10.1016/j.jtcvs.2010.01.011. [DOI] [PubMed] [Google Scholar]
- 14.Kabra NS, Schmidt B, Roberts RS, et al. Neurosensory impairment after surgical closure of patent ductus arteriosus in extremely low birth weight infants:results from the Trial of Indomethacin Prophylaxis in Preterms. http://cn.bing.com/academic/profile?id=2052035853&encoded=0&v=paper_preview&mkt=zh-cn. J Pediatr. 2007;150(3):229–234. doi: 10.1016/j.jpeds.2006.11.039. [DOI] [PubMed] [Google Scholar]
- 15.Rolland A, Shankar-Aguilera S, Diomandé D, et al. Natural evolution of patent ductus arteriosus in the extremely preterm infant. http://cn.bing.com/academic/profile?id=2155858066&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 2015;100(1):F55–F58. doi: 10.1136/archdischild-2014-306339. [DOI] [PubMed] [Google Scholar]
- 16.Herrman K, Bose C, Lewis K, et al. Spontaneous closure of the patent ductus arteriosus in very low birth weight infants following discharge from the neonatal unit. http://cn.bing.com/academic/profile?id=2080739396&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 2009;94(1):F48–F50. doi: 10.1136/adc.2007.129270. [DOI] [PubMed] [Google Scholar]
- 17.Nemerofsky SL, Parravicini E, Bateman D, et al. The ductus arteriosus rarely requires treatment in infants > 1000 grams. http://cn.bing.com/academic/profile?id=2074033513&encoded=0&v=paper_preview&mkt=zh-cn. Am J Perinatol. 2008;25(10):661–666. doi: 10.1055/s-0028-1090594. [DOI] [PubMed] [Google Scholar]
- 18.杜 金凤, 刘 田田, 武 辉. 早期早产儿动脉导管未闭发生的危险因素的病例对照研究. http://www.cjcp.org/CN/article/searchArticle.do#. 中国当代儿科杂志. 2016;18(1):15–19. doi: 10.7499/j.issn.1008-8830.2016.01.004. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.McPherson C, Gal P, Ransom JL, et al. Indomethacin pharmacodynamics are altered by surfactant:a possible challenge to current indomethacin dosing guidelines created before surfactant availability. http://cn.bing.com/academic/profile?id=1993557608&encoded=0&v=paper_preview&mkt=zh-cn. Pediatr Cardiol. 2010;31(4):505–510. doi: 10.1007/s00246-009-9628-6. [DOI] [PubMed] [Google Scholar]
- 20.El Hajjar M, Vaksmann G, Rakza T, et al. Severity of the ductal shunt:a comparison of different markers. http://cn.bing.com/academic/profile?id=2100301614&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 2005;90(5):F419–F422. doi: 10.1136/adc.2003.027698. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.McNamara PJ, Sehgal A. Towards rational management of the patent ductus arteriosus:the need for disease staging. http://cn.bing.com/academic/profile?id=2031480926&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 2007;92(6):F424–F427. doi: 10.1136/adc.2007.118117. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Su BH, Watanabe T, Shimizu M, et al. Echocardiographic assessment of patent ductus arteriosus shunt flow pattern in premature infants. http://cn.bing.com/academic/profile?id=2137960189&encoded=0&v=paper_preview&mkt=zh-cn. Arch Dis Child Fetal Neonatal Ed. 1997;77(1):F36–F40. doi: 10.1136/fn.77.1.F36. [DOI] [PMC free article] [PubMed] [Google Scholar]


