Abstract
早产儿出生早期营养供给不足是支气管肺发育不良(BPD)发生的重要影响因素,并与其发生发展和最终临床结局密切相关。优化营养支持对降低BPD发生率和严重程度,促进患儿肺发育和神经系统预后至关重要。现基于国内外相关研究,采用证据推荐分级的评价方法(GRADE),制定BPD营养管理专家共识,从营养在BPD中的重要性、液体量、能量、肠内营养、肠外营养、出院后营养、营养监测和评估等7个方面进行阐述,旨在为临床医师提供BPD高危儿和确诊患儿的营养管理建议,以期减少BPD的发生及改善BPD患儿的近远期预后。
Keywords: 支气管肺发育不良, 肠内营养, 肠外营养, 专家共识, 早产儿
Abstract
Inadequate nutrition supply in the early stage after birth is a risk factor for the development of bronchopulmonary dysplasia (BPD) in preterm infants, and it is also closely associated with the progression and clinical outcome of BPD. Optimized nutritional support is of great importance to reduce the incidence and severity of BPD and promote lung development and neurological prognosis. Based on the relevant studies in China and overseas, the expert consensus on BPD nutrition management is developed by the Grading of Recommendations Assessment, Development and Evaluation (GRADE) method. The consensus includes the following seven aspects: the importance of nutrition in BPD, fluid intake, energy intake, enteral nutrition, parenteral nutrition, post-discharge nutrition, and nutrition monitoring and evaluation.
Keywords: Bronchopulmonary dysplasia, Enteral nutrition, Parenteral nutrition, Expert consensus, Preterm infant
支气管肺发育不良(bronchopulmonary dysplasia, BPD)是导致早产儿死亡和影响其近、远期预后的肺部疾病。随着围产医学技术的进步,早产儿尤其是极低出生体重儿(very low birth weight infant, VLBWI)和超低出生体重儿(extremely low birth weight infant, ELBWI)的生存率大大提高,但BPD发生率并无显著变化。2010年Stoll等[1]报道胎龄在22~28周的早产儿BPD发生率为42%,胎龄越小发生率越高。虽然BPD发病涉及多种病理生理因素,但营养失衡是其中重要的环节之一,积极的营养支持是可实施并改善其预后的一项重要防治措施[2]。为进一步规范BPD患儿的营养管理,中国医师协会新生儿科医师分会营养专业委员会组织专家在参考国内外相关文献和指南基础上共同制定了本共识。
本共识已在中国临床试验注册中心注册,注册号:ChiCTR2000033006,并通过北京大学第三医院医学伦理委员会审查批准,批准号:M2020222。计划应用人群为新生儿科医师、营养师、社区医疗保健工作者和相关护理人员,旨在为相关从业人员提供BPD患儿营养管理的建议。
本专家共识的文献证据水平和推荐等级采用证据推荐分级的评估、制订与评价(Grading of Recommendations Assessment, Development and Evaluation, GRADE)的方法,将证据质量分为高(A)、中(B)、低(C)和极低(D)4个等级,推荐强度分为强推荐(1)、弱推荐(2)两个等级(表 1)[3]。
1.
GRADE证据等级及推荐强度分级
| 分级 | 定义 | 标记 |
| 证据等级 | ||
| 高质量 | 至少有1项以随机对照试验(RCT)为基础的高质量Meta分析,或有足够力度的直接针对目标人群的高质量RCT | A |
| 中质量 | 其他对RCT的Meta分析,或以病例对照研究为基础的高质量系统综述,或低级别但很有可能是因果关系的RCT | B |
| 低质量 | 设计很好并实施的病例对照研究或偏倚较小的队列研究 | C |
| 极低质量 | 病例报告、专家意见 | D |
| 推荐强度 | ||
| 强推荐 | 当干预措施明确显示利大于弊或弊大于利时 | 1 |
| 弱推荐 | 当利弊不确定或无论质量高低的证据均显示利弊相当时 | 2 |
1. 营养与BPD发生发展的关系
推荐意见:
(1)本共识适用于BPD高危儿和确诊BPD患儿(1A)。
(2)BPD高危因素:胎龄 < 32周和/或出生体重 < 1 500 g的早产儿、早产小于胎龄儿、母亲患绒毛膜羊膜炎、产前未使用糖皮质激素、宫内发育迟缓、男婴、需要呼吸支持、高浓度吸氧和感染等(1B)。
推荐说明:营养在肺发育、肺损伤和修复中起着重要作用。胎儿宫内生长受限是早产儿发生BPD最重要的产前独立高危因素[4],重度BPD病例中死亡和气管切开者的小于胎龄儿比例更高[5]。生后营养素缺乏也是超未成熟儿罹患BPD的独立预测因素[6];研究显示出生前后的营养不良影响肺发育进程,为BPD的独立危险因素,且不依赖于早期呼吸衰竭的严重程度;低能量喂养导致肺泡数量减少[7]。呼吸做功增加、激素应用、液体和热卡摄入受限及肠内营养的延迟建立,使BPD患儿常伴有宫外生长迟缓(extrauterine growth retardation, EUGR)[5]。BPD的分度与患儿的生长发育及远期预后显著相关。罹患BPD的早产儿在纠正胎龄(postmenstrual age, PMA)6个月和12个月时肺功能改善与线性生长增加有关[8]。
BPD的发生率与出生胎龄和体重呈负相关,95%的BPD患儿是VLBWI。其他高危因素还包括母亲患绒毛膜羊膜炎、产前未用糖皮质激素、男婴、需要呼吸支持、高氧和感染等[9]。BPD的早产儿生后头两周蛋白质和能量摄入总量明显偏低,而液体总量明显增多[10]。因此对于BPD高风险的早产儿,除呼吸管理措施外,生后早期积极的肠内外营养是防治BPD的重要组成部分。
2. 液体需要量
推荐意见:
(1)BPD高危儿生后液体起始量不宜超过每日80~100 mL/kg,第1周液体量不宜超过每日120~150 mL/kg(1A)。
(2)确诊BPD患儿液体入量一般在每日140~150 mL/kg(1D)。
(3)合理评估液体出入量、心肺液体负荷和生长状态,提供恰当的液体量和营养素以确保液体平衡和正常生长(1D)。
推荐说明:与足月儿相比,早产儿体液占体重的比例和细胞外液占总体液的比例均较高,肾功能不成熟,生后早期多余液量排除能力有限。肺内液体负荷过多可能导致肺水肿、降低肺顺应性、增加气道阻力,从而增加呼吸支持力度、氧需求、机械通气时间、肺部感染和肺损伤[10-11]。一项纳入5个随机对照试验(RCT)的系统综述发现,早产儿生后第1周适当限制液体量可显著降低动脉导管未闭和坏死性小肠结肠炎(necrotizing enterocolitis, NEC)发生率,且BPD发生呈下降趋势[12]。
对于具有BPD高危因素的早产儿,在保证有效血容量和水电解质平衡的前提下,生后液体起始量不宜超过每日80~100 mL/kg,第1周液体量不宜超过每日120~150 mL/kg[12],并需要密切监测体重、尿量和电解质(特别是血钠变化)等,适时调整液体量。
确诊BPD的早产儿在临床上基本都达到了全肠内营养阶段。根据其发育生理特点、肾溶质负荷、生长需求和肠道吸收率,肠内摄入量每日140~150 mL/kg可满足需求[13]。关于最大液体量尚存在争议,也缺乏循证依据证实常规限制液体入量有益于已确诊BPD的患儿[14]。因此应合理评估液体出入量、心肺液体负荷和生长状态,提供恰当的液体量和营养素以确保正常生长。
3. 能量摄入量
推荐意见:
(1)BPD高危儿在生后1周末能量需达每日80~100 kcal/kg,生后4周内逐渐增加到每日120~150 kcal/kg,以降低BPD的发生风险(1B)。
(2)确诊BPD患儿能量需求达每日140~150 kcal/kg,ELBWI的蛋白质能量比值(protein energy ratio, PER)要达到(3.6~4.1)/100 kcal,VLBWI的PER要达到(3.2~3.6)/100 kcal,以实现线性生长趋势(1B)。
推荐说明:目前对于BPD患儿的最佳能量摄入推荐量仍有争议。由于BPD患儿的呼吸做功增加及感染和炎症反应等高消耗状态,伴随BPD的肺部发育及肺损伤修复过程,均需要超出正常需求的更多能量[15]。一项纳入233例胎龄 < 29周早产儿的回顾性队列研究显示,生后第1周提供足够的热卡摄入,在PMA 36周时BPD发病率有下降趋势[16];一项针对194例VLBWI的前瞻性单中心队列研究显示,患BPD的VLBWI在生后14 d的总能量摄入低于未患BPD的患儿,提示生后14 d较高的总能量摄入对BPD具有保护作用[17];一项纳入296例胎龄 < 27周的早产儿队列研究显示,生后第7~27天每日能量摄入每增加10 kcal/kg,BPD风险降低9%[18]。上述研究表明,对于BPD高危儿,在生后早期(4周内)给予足够的热卡摄入可降低BPD的发生风险。BPD高危儿早期能量需求应达到每日120~150 kcal/kg[19];确诊BPD后,由于呼吸做功的能量消耗增加,需求要比一般早产儿高出15%~25%,达到每日140~150 kcal/kg[7],但在保证能量摄入的情况下,应注意PER,欧洲儿科胃肠病学、肝病学和营养协会[20]指出,体重 < 1 000 g的早产儿,PER要达到(3.6~4.1)/ 100 kcal,体重在1 000~1 800 g的早产儿,PER要达到(3.2~3.6)/100 kcal,才能实现线性生长趋势,而线性生长与BPD患儿的肺功能改善和远期预后密切相关[21]。
4. 肠内营养措施
一项回顾性研究发现,尽管肠内营养摄入不足,可通过增加肠外营养摄入来弥补,使总的营养摄入量达到维持宫内生长的速度,但生后头两周肠内营养摄入不足的患儿,BPD发病率明显增加[10]。另有一项研究表明,积极的肠内营养支持措施能显著降低BPD患儿EUGR的发生风险[19]。根据早产儿不同个体的疾病严重程度和生长状况,优先肠内营养支持策略,避免肠内营养相关的不良事件,改善近远期预后,是BPD患儿临床营养管理的重点和难点。
4.1. 乳类选择
推荐意见:
(1)BPD高危儿及BPD患儿肠内喂养时,均应首选亲母母乳(mother's own milk, MOM)(1A);当无法获取MOM时,可选择捐赠母乳(donor human milk, DHM)作为替代(1B)。
(2)当MOM和DHM均无法获取时,则需选择早产儿配方奶(81~85 kcal/100 mL)(1D)。
(3)当需严格限制液体入量或者存在严重EUGR时,BPD患儿可选择高能量强化营养配方(1 kcal/mL)或高能量和高蛋白的母乳强化(2D)。
推荐说明:MOM不仅是早产儿肠内喂养的最佳选择,且对BPD发病的防护作用更强。一项多中心前瞻性队列研究显示:与MOM组(n=223)相比,配方奶喂养组(n=239)BPD的发生风险明显升高(OR=2.6)[22];一项系统分析研究显示,相较于配方奶喂养组,MOM组BPD发生率降低(RR=0.74,95%CI:0.57~0.96)[23];数项观察性研究显示,与早产儿配方奶组相比,MOM组婴儿BPD发生率较低,且有剂量相关性,即母乳喂养量越多,BPD发生风险越低,至PMA 36周,MOM组婴儿的肠内喂养每增加10%,BPD发生率降低9.5%[24]。
当早产儿无法获取MOM时,可选择巴氏消毒后的DHM作为替代喂养乳品。RCT的系统分析显示,与早产儿配方奶组相比,DHM组的BPD发病率并未降低,但回顾性病例对照研究和观察性队列研究的系统分析分别显示DHM能降低BPD的发生风险[25-26]。
当MOM和DHM都无法获取时,BPD患儿需选择能量密度较高且包含均衡主要营养素和微量营养素的特殊营养配方。常使用早产儿配方奶(81~85 kcal/100 mL)。部分重度BPD患儿需严格限制液体入量(不超过每日120 mL/kg)或者伴发严重EUGR的患儿,在儿科营养师评估后可使用高能量强化营养配方(1 kcal/mL),但需密切监测喂养耐受性[27]。
4.2. 人乳强化剂在BPD患儿的应用
推荐意见:
(1)BPD患儿推荐个体化强化母乳喂养方案,使能量密度达81~100 kcal/100 mL,PER为(3.2~4.1)/100 kcal,以达到线性生长目标(1B)。
(2)对于严格限液的BPD患儿在肠内喂养耐受的情况下,可考虑适度增加强化强度,但不宜超过1.5倍,人乳强化剂(human milk fortifier, HMF)应在喂养时即时配制(2C)。
推荐说明:我国制定的早产儿HMF使用专家共识[28]提出,足量强化的母乳能量密度80~85 kcal/100 mL,蛋白质2.5~3.0 g/100 mL,PER(2.9~3.7)/100 kcal。该强化方案并非为BPD患儿量身定做,临床上仍有部分BPD患儿未达到宫内增长速度,特别是需要限液的BPD患儿生长落后尤为明显。BPD患儿更适合个体化的营养强化方案,即基于血清尿素氮水平的调整性强化和基于母乳成分分析的目标性强化,以精准地满足BPD患儿各种营养素的需求。一项3种不同母乳强化方法对VLBWI生长影响的前瞻性RCT显示,与标准强化相比,调整性强化和目标性强化的蛋白质和能量摄入均较高,体重、头围和身长等生长指标均增长更快,且两组均能达到宫内增长速度,3组均未发生NEC,喂养不耐受的发生率无差异[29]。另一项使用不同强化程度的母乳喂养对84例VLBWI生长指标及代谢影响的前瞻性RCT显示,与标准强化相比,中度强化(强化1.2倍)和积极强化(强化1.5倍)的患儿每周头围增长更快,3组患儿的喂养不耐受和NEC的发生率无差异[30];以上研究证实了适度增加强化程度的安全性,个体化强化喂养方案可达到相应胎龄早产儿的目标营养摄入量,尤其是蛋白质、能量密度和矿物质,以改善BPD患儿的近远期预后。1.2倍的HMF强化母乳,能量密度可达84~89 kcal/100 mL,PER达(3.1~3.9)/100 kcal,渗透压达356~411 mOsm/kg;1.5倍的HMF强化母乳,能量密度可达88~94 kcal/100 mL,PER达(3.2~4.1)/100 kcal,渗透压达381~450 mOsm/kg。当PER为(3.2~4.1)/100 kcal且每日能量摄入 > 100 kcal/kg时,可使早产儿体质成分接近胎儿宫内生长的参照值[20]。增加强化程度的风险顾虑是乳汁渗透压增加可能造成喂养不耐受或NEC,而渗透压增加是由于母乳中的淀粉酶分解碳水化合物所致,喂养时即时添加HMF,可降低渗透压增加的程度[31];最近的系统综述显示,尚无证据表明渗透压在300~500 mOsm/kg之间的新生儿肠内营养制剂与胃肠道不良结局有关[32]。美国新生儿学专著[33]指出,BPD患儿由于液体量的限制,可通过强化肠内喂养的能量密度至81 kcal/100 mL,还可通过添加中链甘油三酯或玉米油和低聚糖使能量密度达到91~101 kcal/100 mL。但相关研究证据尚不充分,有待于大样本的前瞻性队列研究证实。
4.3. 喂养方法
推荐意见:
(1)BPD患儿在管饲喂养阶段,一般选择间歇喂养,常规选择经口胃管喂养;当合并胃食管反流病时,可选择间断持续输注喂养(1B)。
(2)重度BPD或合并胃食管反流病的患儿,经持续输注喂养和俯卧位干预仍无改善,可选择经幽门喂养(2C)。
推荐说明:早产儿管饲喂养包括间歇喂养(包括推注/重力滴注和间歇持续输注)和持续喂养两种。研究已证实这两种方法在达到完全肠内喂养或恢复出生体重的时间及生长速度等方面无差异,间歇喂养临床操作更简便,对胃肠道益处也更多。BPD患儿常需较长期的无创辅助通气,为减少气道阻力问题,BPD患儿常规选择经口胃管喂养,可优先选择间歇喂养方式[34]。
BPD患儿一方面存在胃排空延迟、胎便性肠梗阻、咖啡因使用、长期留置胃管、无创通气治疗等不良因素,另一方面由于呼吸功增加,腹内压相对高于胸内压,会增加胃食管反流(gastroesophageal reflux, GER)的发生率和严重程度,表现为频繁呕吐、吸入性肺炎、易激惹、生长迟滞及BPD症状恶化(表现为频繁氧饱和度下降、肺通气障碍加重)[35-36]。当BPD患儿合并胃食管反流病时,建议选择延长推注喂养的持续时间(即间断持续输注喂养),一般单次喂养推注时间可延长到30~60 min,最长2 h,可改善胃排空和十二指肠动力并缩短达全肠内喂养的时间,避免喂养不耐受和喂养相关的心动过缓和/或低氧血症的发生[37]。
BPD婴儿采取俯卧体位不仅有助于改善肺功能和氧合状态,还可减少GER发生[38]。一项前瞻性病例对照研究显示:与仰卧位相比,BPD婴儿在出院前(PMA 36周)和出院后(PMA 46周)俯卧位的血氧饱和度、肺功能残气量、肺顺应性均显著优于仰卧位[39]。一项针对早产儿(出生胎龄24~32周,出生体重630~2 250 g)合并频繁GER和血氧饱和度下降的小样本研究显示,在PMA约36周(33~38周)时,俯卧位时发生酸性和非酸性GER的次数最少(分别为4.4%和0.3%),其次为左侧卧位(分别是7.5%和0.7%)、仰卧位(分别是17.6%和1.3%)、右侧卧位(分别是21.4%和1.2%)[40]。
研究发现重度BPD或合并胃食管反流病时,经幽门喂养可有效降低误吸的发生[41]。早期的一项系统分析显示,经幽门喂养在缩短达到完全经口喂养时间和促进生长速度方面无任何优势,且胃肠道功能紊乱的发生率和病死率可能增加[42];近年来有学者认为BPD患儿使用经幽门喂养可能获益,应重新评估其在超早产儿包括合并BPD患儿中的使用[43]。2019年一项纳入368例ELBWI的回顾性队列研究显示,与胃管喂养相比,经幽门喂养可降低BPD的发生率和病死率,两组间胃肠道不良事件及生长无差异[44]。重度BPD或合并胃食管反流病时可选择经幽门喂养,需谨慎评估其适应证。
4.4. 促进经口喂养的建立
推荐意见:应尽早为BPD患儿提供促进口腔运动技能的喂养措施,包括早期的非营养性吸吮动作和后期的口腔运动和吞咽功能的干预训练(1D)。
推荐说明:BPD患儿的吞咽与呼吸的协调障碍较为突出,经口喂养和/或直接母乳喂养易受阻,应尽早为其提供促进口腔运动技能的喂养措施,缩短达到经口喂养和/或母乳喂养的时间。研究发现非营养性吸吮动作有序的婴儿可更早独立经口进食[45]。当超未成熟儿PMA 28~29周时,即开始让其尝试使用安抚奶嘴进行非营养性吸吮;PMA 32~33周时,婴儿开始出现营养性吸吮动作,可将吸吮和吞咽与呼吸动作协调,并形成适应性呼吸道-上消化道保护机制。早产儿PMA达33~34周时,临床状况稳定且无呼吸窘迫和心血管功能障碍,出现非营养性吸吮模式和吸吮动作[46],应开始建立经口喂养。在此阶段需要专业人员进行定期评估,并进行口腔运动和吞咽功能训练,可缩短从管饲喂养到经口喂养的转换时间。
5. 肠外营养
系统综述显示,积极的肠外营养可减少早产儿体重下降幅度,缩短恢复出生体重时间,降低EUGR发生率,不增加患病率和病死率,从而改善PMA 36周时的预后[47]。
5.1. 宏量营养素
推荐意见:
(1)BPD高危儿生后即给予小儿专用氨基酸每日1.5~2.0 g/kg,48~72 h内达到每日3.5~4.0 g/kg(1B)。
(2)生后24 h内即给予脂肪乳剂,推荐剂量从每日1.0 g/kg开始,以每日0.5~1.0 g/kg速度增加,72~96 h达到每日3 g/kg(1C);建议采用20%中长链混合型脂肪乳剂(1B)。
(3)在BPD进展和确诊期时葡萄糖输注速率不宜超过每分钟12 mg/kg(1D)。
推荐说明:根据《中国新生儿营养支持临床应用指南》[48]要求,早产儿生后立即给予小儿专用氨基酸每日1.5~2.0 g/kg,生后48~72 h内[49]达到每日3.5~4.0 g/kg。生后24 h内即给予脂肪乳剂,推荐剂量从每日1.0 g/kg开始,以每日0.5~1.0 g/kg的速度增加,72~96 h达到每日3 g/kg。早产儿建议采用20%中长链混合型脂肪乳剂。新型的脂肪乳剂由大豆油、中链三酰甘油、橄榄油、鱼油混合而成,减少了ω-6脂肪酸的含量,增加了ω-3脂肪酸的含量,并提供大量的单不饱和脂肪酸。研究显示此类多种油脂肪乳剂能降低氧化应激,减轻炎症反应和改善免疫功能[50]。但尚无明确证据表明不同的脂肪乳剂对BPD的发生率影响有显著差异[51]。葡萄糖输注速率过高会增加氧消耗、二氧化碳产生和静息代谢率。当BPD合并高碳酸血症时,葡萄糖输注速率不宜超过每分钟10~12 mg/kg[52]。
肠内营养量开始增加时,应逐步减少肠外营养的液体量。在确保早产儿获得充足营养支持的前提下,肠外营养的减少量可与肠内营养增加量对等,或略慢于肠内营养的增加量,摄入总液体量维持在每日130~150 mL/kg[52]。当肠内营养达到总的营养需求90%时可停止肠外营养[53]。
5.2. 微量营养素
推荐意见:
(1)BPD高危儿肠外营养液中每日钙40~120 mg/kg,每日磷31~71 mg/kg,在住院期间定期监测血清钙、磷、碱性磷酸酶和25(OH)D水平,预防代谢性骨病(1B)。
(2)超低出生体重儿生后第1周开始肌肉注射维生素A,5 000 IU/次,每周3次,共4周,可降低BPD发生率(1A)。
推荐说明:目前关于高危及确诊BPD的早产儿微量营养素摄入推荐剂量的高质量研究不多,基本参考《中国新生儿营养支持临床应用指南》[48]要求的推荐意见。BPD患儿易合并代谢性骨病,从而加重胸廓不稳定性,造成呼吸困难。ELBWI、VLBWI和具有BPD高危因素的早产儿,在住院治疗期间定期监测钙、磷、血清碱性磷酸酶和25(OH)D水平。肠外营养液中建议每日钙40~120 mg/kg,每日磷31~71 mg/kg[54]。
维生素A具有抗氧化作用,也是上皮细胞的生长和分化必需的营养素。维生素A缺乏与肺发育和修复降低有关。ELBWI血浆和组织中视黄醇及视黄醇结合蛋白的浓度较低,并和呼吸系统远期疾病的发生相关[55]。国外推荐方案是ELBWI生后早期开始肌肉注射维生素A,5 000 IU/次,每周3次,共4周[56],但对于受益人群、最小剂量及最佳给药时间仍不明确[57]。目前国内无维生素A肌肉注射剂型,口服维生素A的血浆视黄醇浓度低,不能达到肌肉注射的效果。
其他营养元素如谷氨酰胺、半胱氨酸、L-精氨酸、DHA、肌醇、硒和促红细胞生成素等都是目前早产儿营养研究的热点,但尚缺乏循征依据提示明确的治疗效果。
6. 出院后营养支持
推荐意见:
(1)BPD患儿出院前营养风险程度评估为高危儿者,应制定个体化的营养策略(1A)。
(2)BPD患儿出院后需继续足量强化母乳喂养至胎龄满40周,再根据生长曲线定期随访,并配合生化指标监测,调整强化程度和持续时间(1B)。
(3)对喂养困难的BPD患儿,应少量多次喂养,避免出现喂养疲劳和缺氧发作(2C)。
推荐说明:婴儿生后头两年是肺泡发育成熟和追赶性生长的关键时期。30%~67%的BPD患儿出院时仍合并EUGR,53%的BPD患儿的营养素缺乏可持续到4~8岁[58];部分BPD患儿出院后仍需要家庭氧疗、管饲喂养、吸入糖皮质激素和支气管扩张剂、呼吸理疗,会出现反复感染和再住院风险[59-60];6%~40%的BPD患儿在喂养时可出现反复间断的低氧血症发作,增加代谢需求和能量消耗,并影响到远期预后。BPD患儿出院后仍应给予积极的营养管理至2~3岁[61],以实现快速的追赶性生长和促进肺泡发育成熟。
BPD患儿在出院前1~2周应进行营养评估,并根据BPD患儿的呼吸状况、临床表现和活动能力制定个体化的出院后营养计划,建立儿科、呼吸科、神经康复科、物理治疗科和营养科等多学科团队,并进行密切随访和生长指标监测[52],以避免营养不足或营养过度。
BPD患儿出院时营养风险程度评估为高危儿者,出院后应继续母乳喂养,并足量强化至PMA 40周,再根据生长曲线评估,以决定母乳喂养的强化程度和持续时间。母乳不足或不能母乳喂养者,可选择早产儿配方奶和早产儿出院后配方奶分别替代母乳的足量强化和半量强化进行喂养或喂养补充。定期监测早产儿的生长和生化指标,作为调整强化程度的依据,直至生长速率达到正常目标[62]。BPD患儿其他营养素的补充,如维生素A、D、钙、磷、铁等,与早产儿的营养素需求一致,参照《早产、低出生体重儿出院后喂养建议》[62]。
对于出院后仍有喂养困难的患儿,可进行少量多次喂养,避免出现喂养疲劳、呛奶和缺氧发作,通过非营养性吸吮、口腔感觉和运动训练改善吸吮、吞咽和呼吸的协调性。对于BPD合并严重GER频繁缺氧发作时,可能需要行胃造口术置管和/或胃底折叠术[59]。
7. 营养监测与评估
推荐意见:
(1)BPD患儿的营养监测与评估分为住院期间和出院后两个阶段,并选择相应的参考标准和监测频率(1D)。
(2)BPD患儿专业的营养评估包括体格发育、生化指标、人体成分及喂养和膳食评估(1D)。
(3)BPD患儿生长评估强调纵向生长速度监测,并判断追赶生长是否合理(1D)。
(4)BPD营养评估需结合神经行为发育和后期代谢结局的评估(2D)。
推荐说明:大多数BPD患儿生后2年内存在生长发育不良,且与BPD严重程度有关。无论是住院期间还是出院后,系统、专业的营养评估和监测可以及时识别BPD早期营养/生长不良,指导进一步营养管理方案,避免营养不足或过度营养。
7.1. 营养评估与监测
分住院期间和出院后的营养评估与监测,详见表 2。
2.
BPD营养评估与监测
| 项目 | 住院期间 | 出院后 |
| 备注:生化指标包括血红蛋白、红细胞、血清铁蛋白、前白蛋白、钙、磷、骨碱性磷酸酶、25(OH)D等。体格发育指标可采用百分位数法、标准差或Z值法。Z=体格测量值-同年龄同性别中位数/标准差(SD)。 | ||
| 参考标准 | ①宫内标准采用Fenton 2013(22~50周、横向、性别,https://live-ucalgary.ucalgary.ca/resource/preterm-growth-chart);②院内标准采用生长计算器[63](百分位、纵向、胎龄、性别,https://www.growthcalculator.org/);③院内标准采用Intergrowth-21st标准[64](37~64周、纵向,https://intergrowth21.tghn.org/) | ①采用Intergrowth-21st标准[64](37~64周、纵向,https://intergrowth21.tghn.org/);②2016 WHO儿童生长标准(40周后、性别、年龄,https://www.who.int/childgrowth/standards/en/);③2018中国九市标准[65](性别、年龄) |
| 监测纵向生长速度 | 纠正年龄至足月前参照正常胎儿宫内生长速度(不同胎龄生长速度参见表 3[62]),目前普遍接受的宫内生长速度为每日15~20 g/kg[63] | ①纠正年龄至足月后6个月的生长速度可以参考表 4[62];②参考WHO 0~2岁足月儿纵向生长数据(https://www.who.int/childgrowth/standards/en/),建议早产儿高于此标准 |
| 监测与评估频率 | 体重(kg):每天测量1次至28 d或停静脉营养,之后每周测量1次;身长(cm):每周测量1次;头围(cm):每周测量1次 | 至校正年龄1岁:建议每月1次;1~2岁:2~3个月1次;2~3岁:3个月1次; > 3岁:半年1次 |
| 生化指标 | 根据病情选择1~2周监测1次 | 在临床表现评估基础上,选择监测项目 |
| 体成分评估 | ①皮褶厚度;②身体指数:如身长的体重、BMI[体重(kg)/身长(m)2]和Ponderal指数[体重(g)/身长(cm)3×100];③双能X线吸收;另外还有排气量体积描记法、生物电阻抗、磁共振等[66] | ①皮褶厚度;②身体指数:如身长的体重、BMI[体重(kg)/身长(m)2]和Ponderal指数[体重(g)/身长(cm)3×100];③双能X线吸收;另外还有排气量体积描记法、生物电阻抗、磁共振等[66] |
| 喂养膳食评估 | 可选用新生儿口腔运动评定量表(Neonatal Oral Motor Assessment Scale, NOMAS)[67]、早期喂养技能评估(Early Feeding Skills Assessment, EFS)[68]等。同时评估喂养途径、奶量、奶类、喂养频次、吃奶时长,并计算能量、蛋白质、维生素等摄入 | 可选用新生儿口腔运动评定量表(Neonatal Oral Motor Assessment Scale, NOMAS)[67]、早期喂养技能评估(Early Feeding Skills Assessment, EFS)[68]等。同时评估喂养途径、奶量、奶类、喂养频次、吃奶时长,并计算能量、蛋白质、维生素等摄入 |
3.
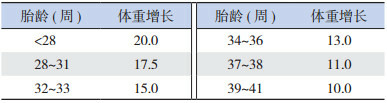
胎儿宫内生长速度[62] (每日g/kg)
| 胎龄(周) | 体重增长 |
| < 28 | 20.0 |
| 28~31 | 17.5 |
| 32~33 | 15.0 |
| 34~36 | 13.0 |
| 37~38 | 11.0 |
| 39~41 | 10.0 |
4.
早产儿半岁内的生长速度[62]
| 校正年龄 | 体重增长(g/周) | 身长增长(cm/周) | 头围增长(cm/周) |
| 足月至 < 3个月 | 170~227 | 1.0 | 0.5 |
| 3~6个月 | 113 | 0.5 | 0.2 |
7.2. 注意事项:
(1)要求测量工具、测量方法和标准统一、准确。
(2)校正年龄2岁以内,应使用校正年龄来评估。
(3)目标:达到同性别、同月龄婴儿的第25~50百分位。
参与共同讨论的专家(按单位名称拼音排序):复旦大学附属儿科医院(陈超),广东省妇幼保健院(叶秀桢),广州医科大学附属第三医院(崔其亮),河北医科大学第三医院(张琳),湖南省儿童医院(李贵南),华中科技大学同济医学院附属同济医院(陈玲),中国人民解放军总医院第七医学中心附属八一儿童医院(封志纯、李秋平),南京医科大学附属儿童医院(程锐),厦门大学附属妇女儿童医院/厦门市妇幼保健院(沈蔚),上海交通大学医学院附属上海儿童医学中心(贝斐),上海交通大学医学院附属新华医院(何振娟),四川大学华西第二医院(唐军),西安交通大学第一附属医院(刘俐),新疆维吾尔自治区人民医院(李龙),浙江大学医学院附属儿童医院(邵洁、施丽萍),中国医科大学附属盛京医院(毛健),中国医学科学院北京协和医院(王丹华)
Biographies
张蓉, 女, 博士, 副主任医师
林新祝, 男, 本科, 主任医师
常艳美, 女, 博士, 副主任医师
刘喜红, 女, 博士, 主任医师
Tong X-M, Email: tongxm2007@126.com
Footnotes
利益冲突:所有作者声明不存在利益冲突。
Contributor Information
童 笑梅 (Xiao-Mei TONG), Email: tongxm2007@126.com.
丁 国芳 (Guo-Fang DING), Email: ding_gf@hotmail.com.
References
- 1.Stoll BJ, Hansen NI, Bell EF, et al. Neonatal outcomes of extremely preterm infants from the NICHD neonatal research network. Pediatrics. 2010;126(3):443–456. doi: 10.1542/peds.2009-2959. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Dani C, Poggi C. Nutrition and bronchopulmonary dysplasia. J Matern Fetal Neonatal Med. 2012;25(Suppl3):37–40. doi: 10.3109/14767058.2012.712314. [DOI] [PubMed] [Google Scholar]
- 3.Guyatt GH, Oxman AD, Vist G, et al. GRADE guidelines:4. Rating the quality of evidence——study limitations (risk of bias) J Clin Epidemiol. 2011;64(4):407–415. doi: 10.1016/j.jclinepi.2010.07.017. [DOI] [PubMed] [Google Scholar]
- 4.Bose C, Van Marter LJ, Laughon M, et al. Fetal growth restriction and chronic lung disease among infants born before the 28th week of gestation. Pediatrics. 2009;124(3):e450–e458. doi: 10.1542/peds.2008-3249. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Natarajan G, Johnson YR, Brozanski B, et al. Postnatal weight gain in preterm infants with severe bronchopulmonary dysplasia. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=b6136bc637126aefb2e66a31b6fb9382. Am J Perinatol. 2014;31(3):223–230. doi: 10.1055/s-0033-1345264. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Malikiwi AI, Lee YM, Davies-Tuck M, et al. Postnatal nutritional deficit is an independent predictor of bronchopulmonary dysplasia among extremely premature infants born at or less than 28 weeks gestation. http://cn.bing.com/academic/profile?id=13d8708452b5e9c6835229ad8f472e4a&encoded=0&v=paper_preview&mkt=zh-cn. Early Hum Dev. 2019;131(31):29–35. doi: 10.1016/j.earlhumdev.2019.02.005. [DOI] [PubMed] [Google Scholar]
- 7.Poindexter BB, Martin CR. Impact of nutrition on bronchopulmonary dysplasia. Clin Perinatol. 2015;42(4):797–806. doi: 10.1016/j.clp.2015.08.007. [DOI] [PubMed] [Google Scholar]
- 8.Sanchez-Solis M, Perez-Fernandez V, Bosch-Gimenez V, et al. Lung function gain in preterm infants with and without bronchopulmonary dysplasia. Pediatr Pulmonol. 2016;51(9):936–942. doi: 10.1002/ppul.23393. [DOI] [PubMed] [Google Scholar]
- 9.Thébaud B, Goss KN, Laughon M, et al. Bronchopulmonary dysplasia. Nat Rev Dis Primers. 2019;5(1):78. doi: 10.1038/s41572-019-0127-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Wemhöner A, Ortner D, Tschirch E, et al. Nutrition of preterm infants in relation to bronchopulmonary dysplasia. BMC Pulm Med. 2011;11:7. doi: 10.1186/1471-2466-11-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Oh W, Poindexter BB, Perritt R, et al. Association between fluid intake and weight loss during the first ten days of life and risk of bronchopulmonary dysplasia in extremely low birth weight infants. J Pediatr. 2005;147(6):786–790. doi: 10.1016/j.jpeds.2005.06.039. [DOI] [PubMed] [Google Scholar]
- 12.Bell EF, Acarregui MJ. Restricted versus Liberal water intake for preventing morbidity and mortality in preterm infants. Cochrane Database Syst Rev. 2014;2014(12):CD000503. doi: 10.1002/14651858.CD000503.pub3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Oh W. Fluid and electrolyte management of very low birth weight infants. Pediatr Neonatol. 2012;53(6):329–333. doi: 10.1016/j.pedneo.2012.08.010. [DOI] [PubMed] [Google Scholar]
- 14.Barrington KJ, Fortin-Pellerin E, Pennaforte T. Fluid restriction for treatment of preterm infants with chronic lung disease. Cochrane Database Syst Rev. 2017;2(2):CD005389. doi: 10.1002/14651858.CD005389.pub2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Principi N, Di Pietro GM, Esposito S. Bronchopulmonary dysplasia:clinical aspects and preventive and therapeutic strategies. J Transl Med. 2018;16(1):36. doi: 10.1186/s12967-018-1417-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Alshaikh B, Buddhavarapu S, Akierman A, et al. Impact of calorie intakes on the risk of bronchopulmonary dysplasia in extremely preterm infants. Arch Pulmonol Respir Care. 2017;3(1):20–24. doi: 10.17352/aprc.000019. [DOI] [Google Scholar]
- 17.Uberos J, Lardón-Fernández M, Machado-Casas I, et al. Nutrition in extremely low birth weight infants:impact on bronchopulmonary dysplasia. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=10.1177/0148607102026001011. Minerva Pediatr. 2016;68(6):419–426. [PubMed] [Google Scholar]
- 18.Klevebro S, Westin V, Stoltz Sjöström E, et al. Early energy and protein intakes and associations with growth, BPD, and ROP in extremely preterm infants. Clin Nutr. 2019;38(3):1289–1295. doi: 10.1016/j.clnu.2018.05.012. [DOI] [PubMed] [Google Scholar]
- 19.Giannì ML, Roggero P, Colnaghi MR, et al. The role of nutrition in promoting growth in pre-term infants with bronchopulmonary dysplasia:a prospective non-randomised interventional cohort study. BMC Pediatr. 2014;14:235. doi: 10.1186/1471-2431-14-235. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Agostoni C, Buonocore G, Carnielli VP, et al. Enteral nutrient supply for preterm infants:commentary from the European Society of Paediatric Gastroenterology, Hepatology and Nutrition Committee on nutrition. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=10.1177/0148607102026001011. J Pediatr Gastroenterol Nutr. 2010;50(1):85–91. doi: 10.1097/MPG.0b013e3181adaee0. [DOI] [PubMed] [Google Scholar]
- 21.Twilhaar ES, Wade RM, de Kieviet JF, et al. Cognitive outcomes of children born extremely or very preterm since the 1990s and associated risk factors:a Meta-analysis and Meta-regression. JAMA Pediatr. 2018;172(4):361–367. doi: 10.1001/jamapediatrics.2017.5323. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Spiegler J, Preuß M, Gebauer C, et al. Does breastmilk influence the development of bronchopulmonary dysplasia? J Pediatr. 2016;169:76–80. doi: 10.1016/j.jpeds.2015.10.080. [DOI] [PubMed] [Google Scholar]
- 23.Villamor-Martínez E, Pierro M, Cavallaro G, et al. Mother's own milk and bronchopulmonary dysplasia:a systematic review and meta-analysis. Front Pediatr. 2019;7:224. doi: 10.3389/fped.2019.00224. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Patel AL, Johnson TJ, Robin B, et al. Influence of own mother's milk on bronchopulmonary dysplasia and costs. Arch Dis Child Fetal Neonatal Ed. 2017;102(3):F256–F261. doi: 10.1136/archdischild-2016-310898. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Kim EJ, Lee NM, Chung SH. A retrospective study on the effects of exclusive donor human milk feeding in a short period after birth on morbidity and growth of preterm infants during hospitalization. Medicine (Baltimore) 2017;96(35):e7970. doi: 10.1097/MD.0000000000007970. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Villamor-Martínez E, Pierro M, Cavallaro G, et al. Donor human milk protects against bronchopulmonary dysplasia:a systematic review and meta-analysis. Nutrients. 2018;10(2):238. doi: 10.3390/nu10020238. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Puangco MA, Schanler RJ. Clinical experience in enteral nutrition support for premature infants with bronchopulmonary dysplasia. J Perinatol. 2000;20(2):87–91. doi: 10.1038/sj.jp.7200317. [DOI] [PubMed] [Google Scholar]
- 28.早产儿母乳强化剂使用专家共识工作组, 中华新生儿科杂志编辑委员会 早产儿母乳强化剂使用专家共识. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=xsekzz201905001 中华新生儿科杂志(中英文) 2019;34(5):321–328. [Google Scholar]
- 29.Kadıoğlu Şimşek G, Alyamaç Dizdar E, Arayıcı S, et al. Comparison of the effect of three different fortification methods on growth of very low birth weight infants. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=86269882ed4e890a23aac71711e56476. Breastfeed Med. 2019;14(1):63–68. doi: 10.1089/bfm.2018.0093. [DOI] [PubMed] [Google Scholar]
- 30.Kanmaz HG, Mutlu B, Canpolat FE, et al. Human milk fortification with differing amounts of fortifier and its association with growth and metabolic responses in preterm infants. J Hum Lact. 2013;29(3):400–405. doi: 10.1177/0890334412459903. [DOI] [PubMed] [Google Scholar]
- 31.Koletzko B, Poindexter B, Uauy R. Nutritional care of preterm infants:scientific basis and practical guidelines. Basel, Switzerland: S. Karger AG, P.O. Box, CH-4009 Basel; 2014. pp. 1–328. [Google Scholar]
- 32.Ellis ZM, Tan HSG, Embleton ND, et al. Milk feed osmolality and adverse events in newborn infants and animals:a systematic review. Arch Dis Child Fetal Neonatal Ed. 2019;104(3):F333–F340. doi: 10.1136/archdischild-2018-315946. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Gomella TL, Cunningham MD, Eyal FG. Neonatology:management, procedures, on-call problems, diseases, and drugs. 7th ed. New York: McGraw-Hill Medical; 2013. pp. 570–576. [Google Scholar]
- 34.Peter CS, Wiechers C, Bohnhorst B, et al. Influence of nasogastric tubes on gastroesophageal reflux in preterm infants:a multiple intraluminal impedance study. J Pediatr. 2002;141(2):277–279. doi: 10.1067/mpd.2002.126298. [DOI] [PubMed] [Google Scholar]
- 35.Jadcherla SR, Gupta A, Fernandez S, et al. Spatiotemporal characteristics of acid refluxate and relationship to symptoms in premature and term infants with chronic lung disease. Am J Gastroenterol. 2008;103(3):720–728. doi: 10.1111/j.1572-0241.2007.01748.x. [DOI] [PubMed] [Google Scholar]
- 36.Eichenwald EC, Committee on fetus and newborn. Diagnosis and management of gastroesophageal reflux in preterm infants. Pediatrics. 2018;142(1):e20181061. doi: 10.1542/peds.2018-1061. [DOI] [PubMed] [Google Scholar]
- 37.Akintorin SM, Kamat M, Pildes RS, et al. A prospective randomized trial of feeding methods in very low birth weight infants. Pediatrics. 1997;100(4):E4. doi: 10.1542/peds.100.4.e4. [DOI] [PubMed] [Google Scholar]
- 38.Corvaglia L, Rotatori R, Ferlini M, et al. The effect of body positioning on gastroesophageal reflux in premature infants:evaluation by combined impedance and pH monitoring. J Pediatr. 2007;151(6):591–596. doi: 10.1016/j.jpeds.2007.06.014. [DOI] [PubMed] [Google Scholar]
- 39.Saiki T, Rao H, Landolfo F, et al. Sleeping position, oxygenation and lung function in prematurely born infants studied post term. Arch Dis Child Fetal Neonatal Ed. 2009;94(2):F133–F137. doi: 10.1136/adc.2008.141374. [DOI] [PubMed] [Google Scholar]
- 40.van Wijk MP, Benninga MA, Dent J, et al. Effect of body position changes on postprandial gastroesophageal reflux and gastric emptying in the healthy premature neonate. J Pediatr. 2007;151(6):585–590. doi: 10.1016/j.jpeds.2007.06.015. [DOI] [PubMed] [Google Scholar]
- 41.Malcolm WF, Smith PB, Mears S, et al. Transpyloric tube feeding in very low birthweight infants with suspected gastroesophageal reflux:impact on apnea and bradycardia. J Perinatol. 2009;29(5):372–375. doi: 10.1038/jp.2008.234. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 42.Watson J, Mcguire W. Transpyloric versus gastric tube feeding for preterm infants. http://www.wanfangdata.com.cn/details/detail.do?_type=perio&id=HighWire000003076435. Cochrane Database Syst Rev. 2013;2013(2):CD003487. doi: 10.1002/14651858.CD003487.pub3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 43.Wallenstein MB, Stevenson DK. Need for reassessment of early transpyloric feeding in preterm infants. JAMA Pediatr. 2018;172(11):1004–1005. doi: 10.1001/jamapediatrics.2018.2035. [DOI] [PubMed] [Google Scholar]
- 44.Wallenstein MB, Brooks C, Kline TA, et al. Early transpyloric vs gastric feeding in preterm infants:a retrospective cohort study. J Perinatol. 2019;39(6):837–841. doi: 10.1038/s41372-019-0372-3. [DOI] [PubMed] [Google Scholar]
- 45.Reynolds EW, Grider D, Caldwell R, et al. Effects of bronchopulmonary dysplasia on swallow:breath interaction and phase of respiration with swallow during non-nutritive suck. J Nat Sci. 2018;4(9):e531. [PMC free article] [PubMed] [Google Scholar]
- 46.Jadcherla SR, Dail J, Malkar MB, et al. Impact of process optimization and quality improvement measures on neonatal feeding outcomes at an all-referral neonatal intensive care unit. JPEN J Parenter Enteral Nutr. 2016;40:646. doi: 10.1177/0148607115571667. [DOI] [PubMed] [Google Scholar]
- 47.Moyses HE, Johnson MJ, Leaf AA, et al. Early parenteral nutrition and growth outcomes in preterm infants:a systematic review and meta-analysis. Am J Clin Nutr. 2013;97(4):816–826. doi: 10.3945/ajcn.112.042028. [DOI] [PubMed] [Google Scholar]
- 48.蔡 威, 汤 庆娅, 王 莹, et al. 中国新生儿营养支持临床应用指南. 临床儿科杂志. 2013;31(12):1177–1182. doi: 10.3969/j.issn.1000-3606.2013.12.020. [DOI] [Google Scholar]
- 49.van Goudoever JB, Carnielli V, Darmaun D, et al. ESPGHAN/ESPEN/ESPR guidelines on pediatric parenteral nutrition:amino acids. Clin Nutr. 2018;37(6 Pt B):2315–2323. doi: 10.1016/j.clnu.2018.06.945. [DOI] [PubMed] [Google Scholar]
- 50.Dai YJ, Sun LL, Li MY, et al. Comparison of formulas based on lipid emulsions of olive oil, soybean oil, or several oils for parenteral nutrition:a systematic review and meta-analysis. Adv Nutr. 2016;7(2):279–286. doi: 10.3945/an.114.007427. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 51.Kapoor V, Malviya MN, Soll R. Lipid emulsions for parenterally fed preterm infants. Cochrane Database Syst Rev. 2019;6(6):CD013163. doi: 10.1002/14651858.CD013163.pub2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 52.Ehrenkranz RA, Moya FR. Nutrition in bronchopulmonary dysplasia: in the NICU and beyond[M]//Bhandari V. Bronchopulmonary Dysplasia. Philadelphia: Humana Press, 2016: 223-241.
- 53.Ziegler EE, Carlson SJ, Nelson SE. Interventional strategies to promote appropriate growth. Nestle Nutr Inst Workshop Ser. 2013;74:181–192. doi: 10.1159/000348769. [DOI] [PubMed] [Google Scholar]
- 54.Nehra D, Carlson SJ, Fallon FM, et al. A.S.P.E.N. clinical guidelines:nutrition support of neonatal patients at risk for metabolic bone disease. JPEN J Parenter Enteral Nutr. 2013;37(5):570–598. doi: 10.1177/0148607113487216. [DOI] [PubMed] [Google Scholar]
- 55.Spears K, Cheney C, Zerzan J. Low plasma retinol concentrations increase the risk of developing bronchopulmonary dysplasia and long-term respiratory disability in very-low-birth-weight infants. Am J Clin Nutr. 2004;80(6):1589–1594. doi: 10.1093/ajcn/80.6.1589. [DOI] [PubMed] [Google Scholar]
- 56.Tyson JE, Wright LL, Oh W, et al. Vitamin a supplementation for extremely-low-birth-weight infants. National institute of child health and human development neonatal research network. N Engl J Med. 1999;340(25):1962–1968. doi: 10.1056/NEJM199906243402505. [DOI] [PubMed] [Google Scholar]
- 57.Schwartz E, Zelig R, Parker A, et al. Vitamin A supplementation for the prevention of bronchopulmonary dysplasia in preterm infants:an update. Nutr Clin Pract. 2017;32(3):346–353. doi: 10.1177/0884533616673613. [DOI] [PubMed] [Google Scholar]
- 58.Bott L, Béghin L, Devos P, et al. Nutritional status at 2 years in former infants with bronchopulmonary dysplasia influences nutrition and pulmonary outcomes during childhood. Pediatr Res. 2006;60(3):340–344. doi: 10.1203/01.pdr.0000232793.90186.ca. [DOI] [PubMed] [Google Scholar]
- 59.Guimarães H, Rocha G, Guedes MB, et al. Nutrition of preterm infants with bronchopulmonary dysplasia after hospital discharge-Part II. J Pediatr Neonat Individual Med. 2014;3(1):e030117. [Google Scholar]
- 60.Lista G, Meneghin F, Bresesti I, et al. Nutritional problems of children with bronchopulmonary dysplasia after hospital discharge. Pediatr Med Chir. 2017;39(4):183. doi: 10.4081/pmc.2017.183. [DOI] [PubMed] [Google Scholar]
- 61.国家卫生和计划生育委员会办公厅 早产儿保健工作规范. 中华围产医学杂志. 2017;20(6):401–406. doi: 10.3760/cma.j.issn.1007-9408.2017.06.001. [DOI] [Google Scholar]
- 62.《中华儿科杂志》编辑委员会, 中华医学会儿科学分会儿童保健学组, 中华医学会儿科学分会新生儿学组 早产、低出生体重儿出院后喂养建议. 中华儿科杂志. 2016;54(1):6–12. doi: 10.3760/cma.j.issn.0578-1310.2016.01.003. [DOI] [Google Scholar]
- 63.Pereira-da-Silva L, Virella D, Fusch C. Nutritional assessment in preterm infants:a practical approach in the NICU. Nutrients. 2019;11(9):1999. doi: 10.3390/nu11091999. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 64.Villar J, Giuliani F, Fenton TR, et al. INTERGROWTH-21st very preterm size at birth reference charts. Lancet. 2016;387(10021):844–845. doi: 10.1016/S0140-6736(16)00384-6. [DOI] [PubMed] [Google Scholar]
- 65.首都儿科研究所, 九市儿童体格发育调查协作组 2015年中国九市七岁以下儿童体格发育调查. 中华儿科杂志. 2018;56(3):192–199. doi: 10.3760/cma.j.issn.0578-1310.2018.03.008. [DOI] [Google Scholar]
- 66.Andrews ET, Beattie RM, Johnson MJ. Measuring body composition in the preterm infant:evidence base and practicalities. Clin Nutr. 2019;38(6):2521–2530. doi: 10.1016/j.clnu.2018.12.033. [DOI] [PubMed] [Google Scholar]
- 67.da Costa SP, Hübl N, Kaufman N, et al. New scoring system improves inter-rater reliability of the Neonatal Oral-Motor Assessment Scale. Acta Paediatr. 2016;105(8):e339–e344. doi: 10.1111/apa.13461. [DOI] [PubMed] [Google Scholar]
- 68.Abarzúa PC, Godoy MA, Rubilar PM, et al. Standardization of Early Feeding Skills (EFS) scale in preterm infants. Rev Chil Pediatr. 2019;90(5):508–514. doi: 10.32641/rchped.v90i5.1023. [DOI] [PubMed] [Google Scholar]


