Abstract
Herzrhythmusstörungen und Störungen der Erregungsleitung treten beim Intensivpatienten relativ häufig auf. Die Ursachen sind vielfältig und nicht immer liegt ihnen eine primäre Erkrankung des Herzens zugrunde. Schwerwiegende Störungen müssen vom Pflegepersonal umgehend erkannt werden, damit rechtzeitig die erforderlichen Behandlungsmaßnahmen eingeleitet werden können.
Herzrhythmusstörungen und Störungen der Erregungsleitung treten beim Intensivpatienten relativ häufig auf. Die Ursachen sind vielfältig und nicht immer liegt ihnen eine primäre Erkrankung des Herzens zugrunde. Schwerwiegende Störungen müssen vom Pflegepersonal umgehend erkannt werden, damit rechtzeitig die erforderlichen Behandlungsmaßnahmen eingeleitet werden können.
Für ein besseres Verständnis der Störungen der elektrischen Herzfunktion wird auf die Grundlagen der Erregungsleitung und des EKG verwiesen (10.1007/978-3-662-50444-4_47).
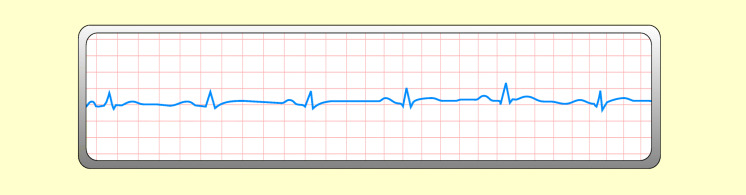
Zunächst zur Erinnerung einige grundlegende Begriffe (Abb. 48.1; 10.1007/978-3-662-50444-4_47):
Tachykardie: Herzfrequenz über 100/min,
Bradykardie: Herzfrequenz unter 60/min,
isoelektrische Strecke: gerade Linie; zeigt an, dass keine elektrische Aktivität vorhanden ist,
P-Welle: Abweichung von der Grundlinie; entsteht durch Depolarisation der Vorhöfe,
PQ-Intervall: Strecke zwischen Beginn der P-Welle und Beginn des QRS-Komplexes; normale Dauer der PQ-Zeit: 0,12–0,2 s; in dieser Zeit läuft der Impuls vom Schrittmacher durch die Vorhöfe zum AV-Knoten,
QRS-Komplex: Abweichung von der Grundlinie; entsteht durch Depolarisation der Kammern; normale Dauer: 0,06–0,1 s,
ST-Segment: Segment zwischen Ende des QRS-Komplexes und Beginn der T-Welle,
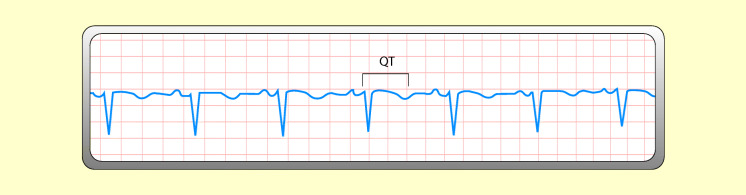
Q-T-Intervall: reicht vom Beginn des QRS-Komplexes bis zum Ende der T-Welle; normale Dauer: 0,32–0,4 s. Innerhalb dieser Zeit läuft die Erregung der Kammern ab und bildet sich zurück,
T-Welle: Abweichung von der Grundlinie; entsteht durch die Repolarisation (Erregungsrückbildung) der Kammern; Ausschlag normal in gleicher Richtung wie QRS-Komplex,
U-Welle: kleiner, meist positiver Ausschlag nach der T-Welle; Bedeutung unklar; tritt bei Hypokaliämie auf.
Herzrhythmusstörungen treten auf als Störungen der Erregungsbildung und der Erregungsleitung.
Störungen der Sinusknotenfunktion
Sinusbradykardie
Definition
Eine Herzfrequenz unter 60/min wird als Bradykardie bezeichnet. Die elektrischen Impulse stammen aus dem Sinusknoten. Der Rhythmus ist regelmäßig; die Diastolendauer ist verlängert (Abb. 48.2).

Ursachen
Eine Bradykardie tritt bei Gesunden (z. B. Sportlern) und Kranken auf (z. B. Herzinfarkt); auch durch Medikamentenwirkung (z. B. Digitalis). Die Sinusbradykardie entsteht durch einen extrem gesteigerten Vagotonus. Während der Gesunde niedrige Herzfrequenzen im Allgemeinen gut toleriert, kann beim Herzkranken die Sinusbradykardie einen bedrohlichen Abfall des HZV hervorrufen.
Behandlung
Eine Behandlung ist meist erst erforderlich, wenn Frequenz auf <40/min abfällt. Atropin (0,5–1 mg alle 2–5 min i.v. bis max. 0,04 mg/kgKG), bei schwerer Bradykardie Adrenalin (10- bis 30-µg-Boli i.v.), Orciprenalin (Alupent) oder passagerer transvenöser Pacemaker. Vorrangig sollte die Ursache beseitigt werden, z. B. starker Vagusreiz, Elektrolytentgleisung, Perikardtamponade usw. Bei ausgeprägter Bradykardie/Asystolie oder hämodynamisch instabiler, nicht auf Medikamente ansprechender Bradykardie ist die sofortige CPR erforderlich, bis eine Schrittmacherstimulation verfügbar ist.
Sinustachykardie
Definition
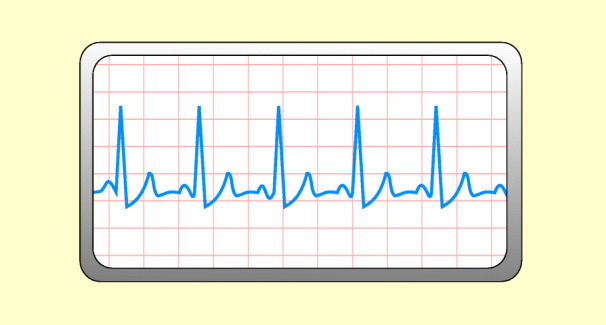
Eine Herzfrequenz von über 100/min wird als Tachykardie bezeichnet. Bei der Sinustachykardie stammen die elektrischen Impulse aus dem Sinusknoten. Der Rhythmus ist regelmäßig, schwankt jedoch gewöhnlich von Minute zu Minute. Durch die hohe Frequenz wird die Diastole stärker verkürzt als die Systole (Abb. 48.3).
Ursachen
Eine Sinustachykardie entsteht durch einen gesteigerten Sympathikotonus und ist die normale bzw. physiologische Reaktion auf Volumenmangel/Schock, Sepsis, Fieber, Anämie, Aufregung, körperliche Anstrengung, Hyperthyreose. Andere Auslöser sind: Leberzirrhose; Drogen (Ecstasy, Kokain); Herzerkrankungen; Medikamente, z. B., Atropin, Adrenalin, Orciprenalin.
Symptome
Die Tachykardie manifestiert sich meist als Herzrasen; bei Herzkranken oft mit den Zeichen der Herzinsuffizienz.
Behandlung
Beseitigung der Ursachen; medikamentös β-Blocker.
Sinusarrhythmie
Definition
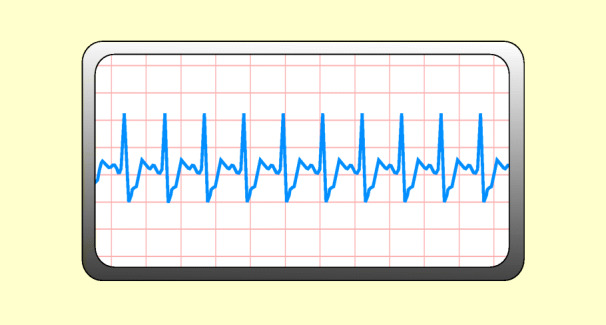
Hierbei wechselt Herzfrequenz ständig; alle Impulse entstammen jedoch dem Sinusknoten (Abb. 48.4). Beispiel: respiratorische Arrhythmie (Zunahme der Frequenz bei Inspiration und Verlangsamung bei Exspiration).
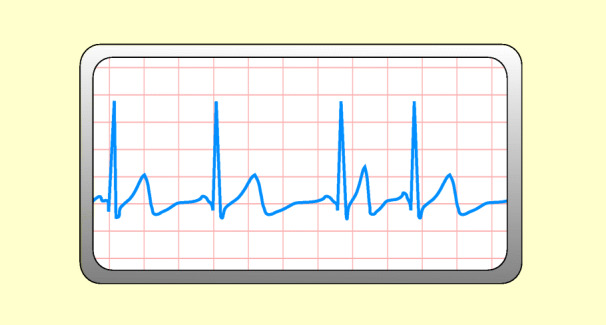
Behandlung
Meist nicht erforderlich.
Sinusknotensyndrom
Definition
Dies ist eine Störung der Sinusknotenfunktion, die zu nicht ventrikulären Arrhythmien führt. Andere Bezeichnungen sind: Sick-sinus-Syndrom , Lazy-sinus-Syndrom und Bradykardie-Tachykardie-Syndrom.
Ursachen
Es handelt sich um eine chronische, fortschreitende Erkrankung, deren Ursache meist unbekannt ist oder nicht genau festgestellt werden kann. Eine wichtige Rolle bei der Krankheitsentstehung spielt aber die koronare Herzkrankheit (10.1007/978-3-662-50444-4_50), weiterhin die arterielle Hypertonie. Bei der Autopsie finden sich entzündliche, sklerotische, ischämische oder rheumatische Veränderungen im sinuatrialen Bereich des Herzens.
Klinisches Bild und Diagnostik
Im Vordergrund stehen Herzrhythmusstörungen. Die häufigsten Rhythmusstörungen sind:
Sinusbradykardie,
sinuatriale Blockierungen,
Sinusknotenstillstand mit Ersatzrhythmus,
supraventrikuläre Tachykardien,
Vorhofflimmern oder -flattern.
Klinisch kann sich das Sinusknotensyndrom in folgender Weise manifestieren:
Adam-Stokes-Anfall,
Herzinsuffizienz,
Angina pectoris,
Embolien,
Schwindel,
Herzklopfen.
Zu den wichtigsten diagnostischen Maßnahmen gehören:
Ruhe-EKG, Langzeit-EKG, Belastungs-EKG,
Atropinversuch,
Karotisdruckversuch,
Vorhofstimulation.
Behandlung
Bradykarde Formen werden mit Parasympathikolytika und Sympathikomimetika behandelt, allerdings auf längere Sicht meist erfolglos. Bei tachykarden Formen sind Antiarrhythmika wie Chinidin, Verapamil oder β-Blocker nur sehr begrenzt einsetzbar, da sie bradykarde Rhythmusstörungen hervorrufen können. Bei intermittierendem Vorhofflimmern wird eine Antikoagulanzientherapie empfohlen. Bei folgenden klinisch relevanten Störungen gilt die Implantation eines elektrischen Schrittmachers als Verfahren der Wahl:
bradykardiebedingte Synkopen,
Angina pectoris,
allgemeine Leistungsminderung,
bradykarde Herzinsuffizienz,
Bradykardie-Tachykardie-Syndrom,
Verlängerung der Sinusknotenerholungszeit auf mehrere Sekunden.
Supraventriuläre und ventrikuläre Herzrhythmusstörungen
Supraventrikuläre Extrasystolen
Definition
Während des normalen Herzrhythmus tritt plötzlich eine frühzeitige Kontraktion auf. Der Impuls für diese Kontraktion entstammt nicht dem Sinusknoten, sondern einer anderen Stelle der Vorhöfe. Die P-Welle ist sichtbar, ihre Form jedoch meist verändert; der QRS-Komplex sieht normal aus, kann aber auch verzerrt sein oder ganz ausfallen. Meist tritt danach eine kurze Pause auf (Abb. 48.5).
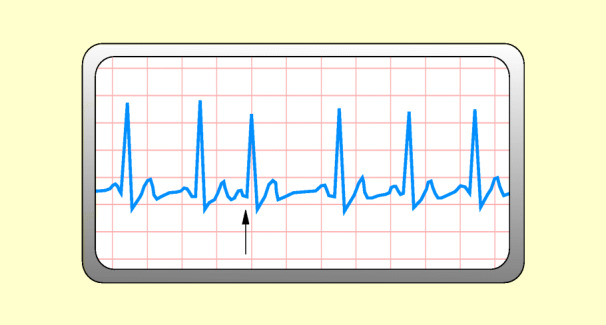
Ursachen
Tritt bei Gesunden oder bei Herzkranken auf. Wird von manchen Patienten als Herzstolpern empfunden.
Behandlung
Meist ist keine Behandlung erforderlich. Liegt eine Herzerkrankung zugrunde, können bei Symptomen Klasse-Ic-Antiarrhythmika, β-Blocker oder Amiodaron indiziert sein.
Supraventrikuläre Tachykardie
Definition
Dies ist eine Tachykardie mit hoher Frequenz und regelmäßigem Rhythmus. Der Impuls entstammt nicht dem Sinusknoten, sondern aus einer anderen Stelle des Vorhofs oder aus dem AV-Knoten (Abb. 48.6).
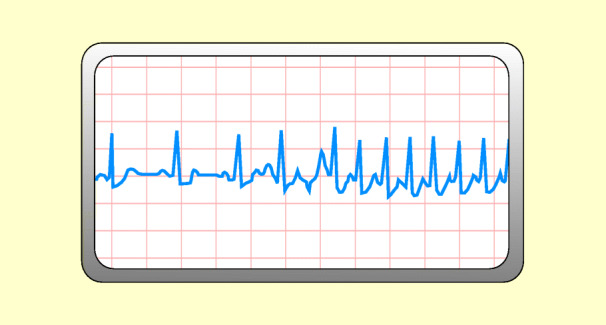
EKG
Abb. 48.6:
Frequenz meist 140–220/min, regelmäßiger Rhythmus. Die Anfälle dauern Sekunden, Stunden oder Tage.
P-Welle: bei Vorhoftachykardie meist nach aufwärts gerichtet; bei Knotenrhythmus in Ableitung II, III und aVF nach abwärts. Bei sehr hohen Frequenzen kann die P-Welle mit dem QRS-Komplex verschmelzen.
QRS-Komplex: meist normal geformt, gelegentlich verzerrt.
Ursachen
Kann bei Gesunden und bei Herzkranken auftreten. Typischerweise gehen supraventrikuläre Extrasystolen voran. Eine Digitalisüberdosierung kann zu gefürchteten paroxysmalen Tachykardien mit Block führen.
Symptome
Herzklopfen und Benommenheit. Bei Herzkranken: Zeichen der Herzinsuffizienz, Luftnot, Angina pectoris.
Behandlung
Stimulation des Vagus: einseitiger Druck des Karotissinus, Valsalva-Manöver (Bauchpresse), Kaltwassertrunk.
Wenn diese Maßnahmen unwirksam sind, werden Medikamente eingesetzt: 1. Wahl sind β-Blocker, II. Wahl sind z. B. Ajmalin, Flecainid, Propafenon, Amiodaron. In Notsituation oder wenn Medikamente unwirksam sind, wird eine Kardioversion durchgeführt.
Vorhofflattern
Definition
Dies ist ein Vorhofrhythmus mit einer Frequenz von 250–350/min. Dabei werden nicht alle Impulse von den Vorhöfen auf die Kammern übertragen. Wird nur jeder 2. Impuls übergeleitet, dann ist die Kammerfrequenz meist halb so hoch wie die Vorhoffrequenz. Die Vorhoferregungen (P-Wellen) sehen im EKG sägezahnartig aus; der QRS-Komplex ist gewöhnlich normal geformt (Abb. 48.7).
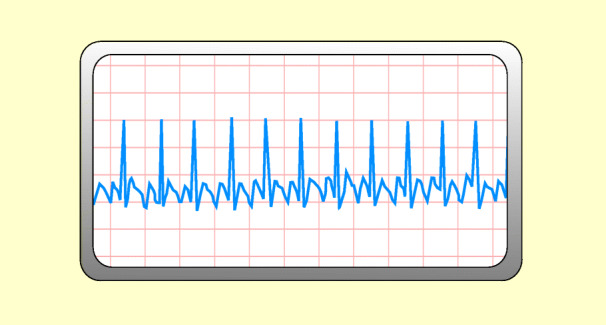
Ursachen
Meist liegt dem Vorhofflattern eine Herzerkrankung zugrunde. Klasse-IC-Antiarrhythmika und Amiodaron können ebenfalls Vorhofflattern auslösen.
Behandlung
Keine, wenn Vorhofflattern mit AV-Block einhergeht und dabei die Kammerfrequenz normal ist. Bei hoher Kammerfrequenz sollte sofort medikamentös behandelt werden: Klasse-Ic-Antiarrhythmika (Flecainid, Propafenon, Amiodaron, Ibutilid), unter EKG-Monitorkontrolle. In Notfallsituationen wird eine hochfrequente Überstimulation des rechten Vorhofs durchgeführt, alternativ eine externe Kardioversion in Kurznarkose.
Vorhofflimmern
Definition
Dies ist ein Vorhofrhythmus mit einer Frequenz von 400–600/min ohne koordinierte Aktivität. Nicht alle Impulse werden auf die Kammern übergeleitet; darum ist der Herzschlag unregelmäßig (absolute Arrhythmie). Hierbei werden Frequenzen von <60/min als Bradyarrhythmia absoluta bezeichnet, Frequenzen von >100/min als Tachyarrhythmia absoluta.
EKG
Abb. 48.8:
P-Wellen: unregelmäßige Flimmerwellen,
QRS-Komplex: normal oder verzerrt.
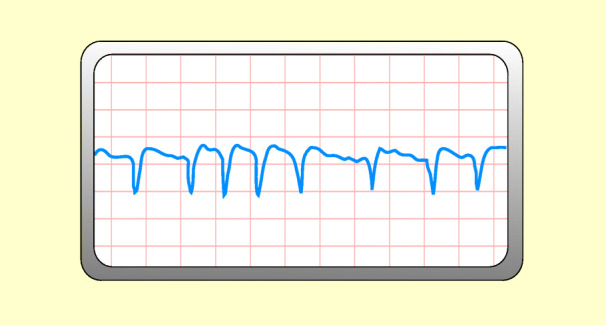
Ursachen
Vorhofflimmern kommt nur selten (und vorübergehend) bei Gesunden vor. Anhaltendes Vorhofflimmern beruht so gut wie immer auf einer Herzerkrankung, z. B. einem Mitralklappenfehler.
Das Herzzeitvolumen nimmt ab, weil die koordinierte Vorhofkontraktion fehlt und sich die Kammern nicht richtig füllen können. Außerdem besteht Emboliegefahr aufgrund einer Thrombenbildung in den flimmernden Vorhöfen.
Behandlung
Unbehandeltes Vorhofflimmern erhöht das Schlaganfallrisiko etwa um das 5-fache. Dauerhafte Antikoagulation und Frequenzkontrolle, z. B. mit Digitalis, β-Blockern oder Kalziumantagonisten wie Verapamil sind die Grundpfeiler der Behandlung des chronischen Vorhofflimmerns. Bei erst kürzlich aufgetretenem Vorhofflimmern (≤7 Tage) kann primär pharmakologisch kardiovertiert werden, z. B. mit Flecainid, Proprafenon oder Amiodaron. In Notsituationen wie z. B. Vorhofflimmern mit schneller Kammerfrequenz und gleichzeitiger Myokardischämie, symptomatischem Blutdruckabfall, Angina pectoris oder Herzinsuffizienz ist die sofortige elektrische Kardioversion erforderlich, wenn der Patient auf die medikamentöse Behandlung nicht anspricht und das Vorliegen von Thromben ausgeschlossen worden ist. Die Rezidivprophylaxe erfolgt mit Flecainid, Propafenon, Amiodaron, Sotalol, β-Blockern und/oder ACE-Hemmern.
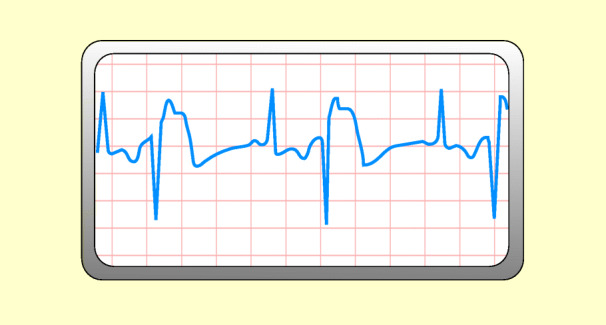
Ventrikuläre Extrasystolen
Definition
Hierbei wird die Kontraktion der Ventrikel durch einen Impuls ausgelöst, der nicht dem Sinusknoten, sondern dem Purkinje-Netzwerk der Kammern entstammt. Vor dem QRS-Komplex fehlt die P-Welle; der QRS-Komplex ist bizarr verformt und verbreitert. Nach der ventrikulären Extrasystole folgt eine kompensatorische Pause (Abb. 48.9).
Ursachen
Ventrikuläre Extrasystolen gehören zu den häufigsten Rhythmusstörungen. Sie treten bei Gesunden und bei Herzkranken (typischerweise mit einer Erkrankung des Myokards) auf und können Vorläufer oder Auslöser von ventrikulären Tachykardien oder Kammerflimmern sein.
Bigeminus: die ventrikuläre Extrasystole tritt nach jedem Sinusimpuls auf (Abb. 48.10).
Trigeminus: nach einem Sinusimpuls treten zwei ventrikuläre Extrasystole auf, anschließend folgt ein Sinusimpuls, zwei ventrikuläre Extrasystolen, …..
Unifokale Extrasystolen: entstehen in einem Gebiet der Kammern.
Multifokale Extrasystolen: entstehen aus verschiedenen Gebieten der Kammern.
Symptome
Oft keine; sonst: Herzstolpern.
Behandlung
Vereinzelte Extrasystolen bedürfen keiner Behandlung. Sonst Klasse-Ic-Antiarrhythmika, selten β-Blocker oder Amiodaron.
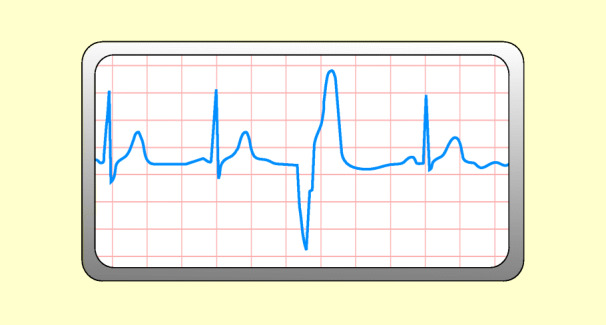
Ventrikuläre Tachykardie
Definition
Die Kammertachykardie ist gekennzeichnet durch Herzfrequenzen zwischen 100 und 220/min. Die Impulse entstammen nicht dem Sinusknoten, sondern werden in schneller, regelmäßiger Folge von einem ektopischen Kammerfokus ausgesandt. P-Wellen sind nicht vorhanden, der QRS-Komplex ist bizarr verformt (Abb. 48.11).
Ursachen
Kammertachykardien treten nur sehr selten bei Gesunden auf, häufig jedoch bei Herzkranken, z. B. nach Herzinfarkt; bei Digitalisintoxikation. Durch die ventrikuläre Tachykardie nimmt das HZV bedrohlich ab. Maligne Kammertachykardien sind die häufigste Ursache eines plötzlichen Herztodes.
Symptome
Herzklopfen, Angina pectoris, Schwäche, Blutdruckabfall, Zeichen der Herzinsuffizienz.
Behandlung
Bei Patienten mit hämodynamisch instabilen Kammertachykardien und Schocksymptomatik ist die umgehende elektrische Kardioversion indiziert. Wenn die Kardioversion nicht wirksam ist, wird zusätzlich Amiodaron (300 mg als Kurzinfusion) verabreicht. Bei stabiler Hämodynamik kann Ajmalin oder Flecainid eingesetzt werden. Verapamil ist nicht indiziert (Gefahren: Blutdruckabfall, kardiale Dekompensation). Die Rezidivprophylaxe erfolgt durch ICD-Implantation.
Polymorphe ventrikuläre Tachykardie mit QT-Verlängerung ( Torsade de pointes)
Definition
Dies ist eine Sonderform der Kammertachykardie mit undulierenden Kammerausschlägen in der QRS-Achse. Sie gilt als spezielle Form des Kammerflatterns, kann jedoch auch in Kammerflimmern übergehen. Auslöser ist eine spät einfallende ventrikuläre Extrasystole.
Ursachen
Torsade de pointes wird durch sinuatriale und atrioventrikuläre Blockierungen ausgelöst, weiterhin durch Elektrolytstörungen (Hypokaliämie, Hypomagnesiämie) und Medikamente, z. B. Antiarrhythmika, Phenothiazine, trizyklische Antidepressiva, außerdem durch koronare Herzkrankheit, Mitralklappenprolapssyndrom.
Behandlung
Beseitigung der auslösenden Faktoren; bei anhaltenden Torsade de pointes oder Kammerflimmern: Defibrillation sowie Medikamente, die eine Verkürzung der Repolarisation bewirken (z. B. Mexiletin, Tocainid, Phenytoin).
Wolff-Parkinson-White-Syndrom (WPW-Syndrom)
Definition
Diese sehr seltene Erkrankung gehört zu den sog. Präexzitationssyndromen, die durch eine vorzeitige, den AV-Knoten umgehende Depolarisation der Kammern (Antesystolie) gekennzeichnet sind. Charakteristisch ist beim WPW-Syndrom eine Doppelerregung der Herzkammern. Dabei werden zunächst die vorhofnahen Kammeranteile durch eine vorzeitige Erregungswelle über akzessorische Leitungsbahnen erregt (Präexzitation); anschließend wird die Kammer durch eine normale, über die AV-Leitungsbahn laufende Erregungswelle depolarisiert.
EKG
Abnorm kurzes atrioventrikuläres Intervall (PQ-Zeit <0,12 s); verbreiterter QRS-Komplex, Repolarisationsstörungen.
Klinik
Bei den meisten Patienten führt das Syndrom zu keinen klinischen Symptomen und kann als harmlos angesehen werden. Erst wenn hämodynamisch relevante Herzrhythmusstörungen auftreten, ist eine Behandlung erforderlich. Wichtigste Arrhythmie beim WPW-Syndrom ist die paroxysmale Tachykardie; paroxysmales Vorhofflimmern tritt nur bei 10% der Patienten auf, Vorhofflattern noch seltener.
Behandlung
Die Akuttherapie der regelmäßigen Reentrytachykardie besteht in der Zufuhr von Ajmalin, 50 mg langsam i.v., alternativ von Propafenon, 70 mg langsam i.v. Als Anfallprophylaxe werden u. a. β-Blocker oder Propafenon eingesetzt. Kurativ wird bei Tachyarrhythmien die Katheterablation mit Hochfrequenzstrom durchgeführt.
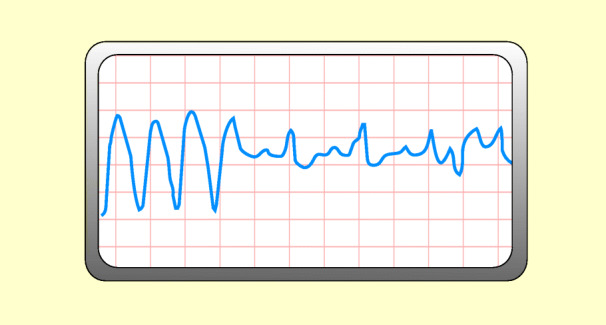
Kammerflimmern
Definition
Dies ist eine rasche unregelmäßige Erregung der Kammern mit funktionellem Stillstand des Herzens. Die EKG-Grundlinie verläuft wellenförmig mit bizarren Ausschlägen (Abb. 48.12).
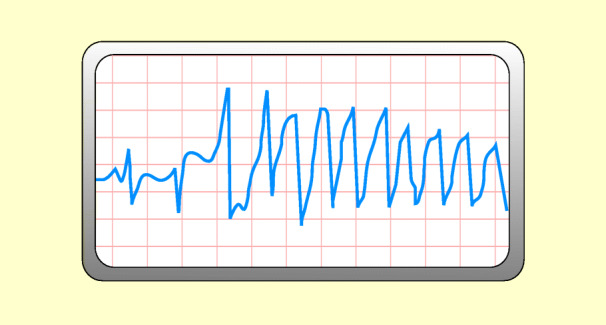
Ursachen
Vielfältig, meist Herzinfarkt, seltener Digitalisintoxikation, Hypoxie, ventrikuläre Extrasystolen, Stromschlag.
Symptome
Sofortige Pulslosigkeit, Bewusstlosigkeit nach 8–10 s. Zeichen des klinischen Todes, da kein Herzauswurf.
Behandlung
Gehäufte ventrikuläre Extrasystolen sind Warnzeichen des drohenden Kammerflimmerns; sie müssen darum frühzeitig mit Antiarrhythmika behandelt werden. Kammerflimmern muss mit sofortiger Reanimation bzw. Defibrillation beseitigt werden (10.1007/978-3-662-50444-4_46). Zur medikamentösen Unterstützung eignen sich Amiodaron, Lidocain und β-Blocker, außerdem Kalium bei Hypokaliämie.
Blockbilder
AV-Block I. Grades
Definition
Hierbei ist die Erregungsüberleitung durch den AV-Knoten gestört. Das P-Intervall ist über 0,2 s hinaus verlängert (Abb. 48.13).
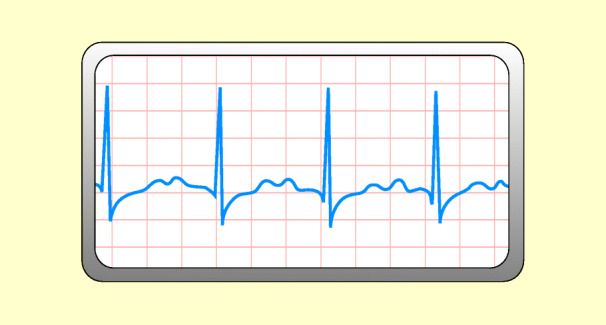
Ursache
Der AV-Block I. Grades tritt bei Gesunden und bei Herzkranken auf und kann auch durch Medikamente, z. B. Digitalis, Chinidin, Procainamid ausgelöst werden. Der Impuls stammt aus dem Sinusknoten. Seine Überleitung von den Vorhöfen auf die Kammer wird jedoch im AV-Knoten länger als normal verzögert.
Behandlung
Eine Behandlung ist in der Regel nicht erforderlich.
AV-Block II. Grades (Mobitz I oder Wenckebach-Periode)
Definition
Mit jedem Herzschlag nimmt hierbei die Dauer der Überleitung durch den AV-Knoten zu. Schließlich wird der nachfolgende Sinusimpuls geblockt. Es tritt kein QRS-Komplex auf (Abb. 48.14).
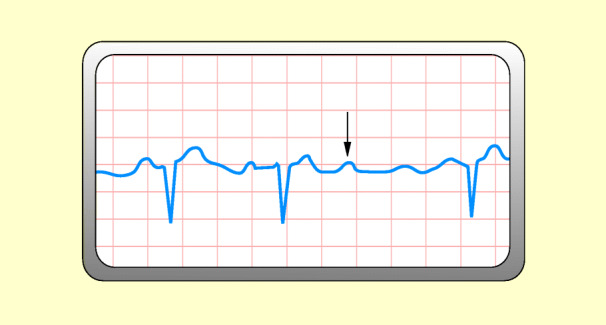
EKG
Abb. 48.14:
PQ-Intervall: nimmt mit jedem Herzschlag immer mehr zu.
QRS-Komplex: normale Form; tritt mit zunehmender Verzögerung auf; fällt schließlich ganz aus.
AV-Block II. Grades (Mobitz II)
Definition
Bei dieser Störung werden einige Impulse aus dem Sinusknoten normal auf die Kammern übergeleitet, andere hingegen blockiert. Die Kammerfrequenz beträgt 1 : 2, 1 : 3, 1 : 4 usw. der Vorhoffrequenz; so kommen z. B. bei einem Verhältnis von 1 : 2 auf 80 Vorhofkontraktionen 40 Kammerkontraktionen (Abb. 48.15).
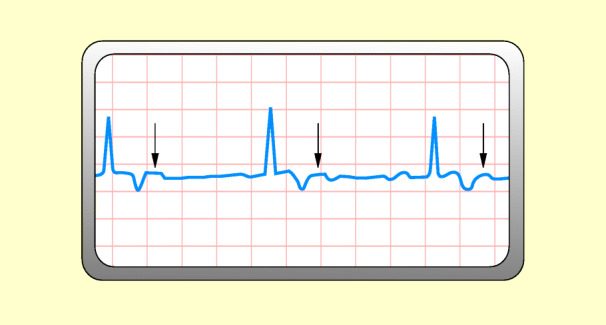
Ursache
Tritt meist bei Erkrankungen des Erregungsleitungssystems auf, z. B. nach Vorderwandinfarkt.
Symptome
Treten erst bei sehr niedrigen Kammerfrequenzen auf. Dann fällt das HZV ab.
Behandlung
Herzschrittmacher. Medikamentös Adrenalin oder Orciprenalin.
AV-Block III. Grades (kompletter AV-Block )
Definition
Hierbei wird kein einziger Sinusimpuls mehr auf die Kammern übertragen. Vorhöfe und Kammern schlagen völlig unabhängig voneinander. Die Vorhoffrequenz ist meist normal und regelmäßig. Die Kammerfrequenz ist ebenfalls regelmäßig, aber erniedrigt: 30–45/min. Der QRS-Komplex ist normal geformt (Abb. 48.16).
Ursache
Es liegt immer eine Herzerkrankung zugrunde, z. B. eine Degeneration des Reizleitungsgewebes, manchmal auch eine Digitalisintoxikation.
Symptome
Es sind keine Symptome vorhanden, wenn das HZV trotz der niedrigen Frequenz normal bleibt. Ist hingegen die Kontraktion des Myokards beeinträchtigt, fällt das HZV ab: Bewusstlosigkeit (Adams-Stokes-Anfall), Krämpfe, Herzstillstand, Tod.
Behandlung
Medikamentös sofort Adrenalin oder Orciprenalin, außerdem Anlage eines Herzschrittmachers.
Schenkelblock
Definition
Eine Verzögerung der Erregungsleitung durch den rechten oder linken Ventrikel wird als Linksschenkelblock oder Rechtsschenkelblock bezeichnet (Abb. 48.17).
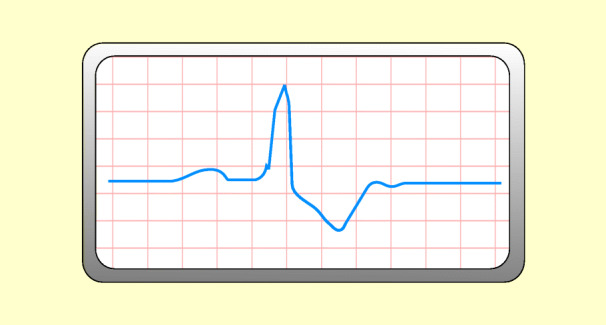
EKG
Abb. 48.17:
QRS-Komplex: länger als 0,12 s; verbreitert,
T-Welle: weit, gegenläufig zum QRS-Komplex.
Ursache
Herzerkrankungen (Infarkt, Kardiomyopathie), Hypertonie.
Symptome
Fehlen.
Behandlung
Je nach zugrundeliegender Erkrankung.
Elektrolytbedingte Herzrhythmusstörungen
Hyperkaliämie
EKG
Abb. 48.18:
Hohe spitze T-Welle (ab 6–7 mmol/l),
Abflachung und Verbreiterung der P-Welle,
Verbreiterung des PR-Intervalls,
Verbreiterung des QRS-Komplexes, Schenkelblock (ab 8–9 mmol/l).

Gefahren
Kammerflimmern (etwa ab Serumkalium von 8–10 mmol/l).
Notfallbehandlung
10.1007/978-3-662-50444-4_16.
Hypokaliämie
EKG
Abb. 48.19:
U-Welle (nach der T-Welle),
Abflachung der T-Welle.

Gefahren
Herzrhythmusstörungen: Vorhoftachykardien, ventrikuläre Extrasystolen, ventrikuläre Tachykardie, Kammerflimmern.
Behandlung
Kalium substituieren.
Hyperkalzämie
EKG
Abb. 48.20:
QT-Intervall verkürzt.
Hypokalzämie
Abb. 48.21:
QT-Intervall verlängert.
Contributor Information
Collaborators: Tobias Fink and Tilmann Müller-Wolff
Nachschlagen und Weiterlesen
- [1].Lewalter T, Lüderitz B. Herzrhythmusstörungen. 6. Heidelberg: Springer; 2010. [Google Scholar]
- [2].Mewis C, Riessen R, Spyridopoulos I. Kardiologie compact. 2. Stuttgart: Thieme; 2006. [Google Scholar]
Internet
- [3].ESC/DKG (2010) Pocket-Leitlinien für das Management von Vorhofflimmern. www.dgk.org