Abstract
Die Lungen- und Thoraxsonographie ist neben der Computertomographie und der Labordiagnostik eine weitere Untersuchungsmodalität bei der COVID-19-Erkrankung. Sie eignet sich zur Erweiterung der klinisch-körperlichen Untersuchung, weil sie sensitiv die Lungenoberfläche untersuchen kann. Diese verändert sich in den Sonogrammen mit bislang häufig beschriebenen Mustern bei Patienten mit COVID-19-Pneumonie und im Krankheitsverlauf. Deutsche Fachgesellschaften der klinischen Akut‑, Notfall- und Intensivmedizin sowie der Bildgebung, die mit der Versorgung von Patienten mit SARS-CoV-2-Infektion und der COVID-19-Erkrankung befasst sind, haben unter der Führung der Deutschen Gesellschaft Interdisziplinäre Notfall- und Akutmedizin e. V. (DGINA) Empfehlungen zur Lungen- und Thoraxsonographie abgestimmt. Das Dokument wurde über einen transparenten Prozess durch eine Expertengruppe und Delegierte der Fachgesellschaften erstellt. Quellen der ersten internationalen 200 Fallanalysen wurden zusammengefasst. Bislang häufig beschriebene thoraxsonographische Muster werden vorgestellt. Anhand von Fallbeispielen und multimedialen Inhalten soll das Dokument die Anwender unterstützen und Qualitätsmerkmale und das Potenzial der Thorax- und Lungensonographie aufzeigen. Die Deutsche Gesellschaft für Ultraschall in der Medizin e. V. (DEGUM) führt dazu eine Multizenterstudie durch (Studienkoordination TU München).
Zusatzmaterial online
Die Onlineversion dieses Beitrags (10.1007/s00063-020-00740-w) enthält begleitende Videos. Beitrag und Zusatzmaterial stehen Ihnen auf www.springermedizin.de zur Verfügung. Bitte geben Sie dort den Beitragstitel in die Suche ein, das Zusatzmaterial finden Sie beim Beitrag unter „Ergänzende Inhalte“.
Schlüsselwörter: Pneumonie, Point-of-Care Ultraschall (POCUS), Lunge, Ultraschall, SARS-CoV-2
Abstract
Lung and chest ultrasound are further examination modalities in addition to computed tomography and laboratory diagnostics in patients with COVID-19. It extends the clinical–physical examination because it can examine lung surface sensitively. Lung surface pattern changes have been found in sonograms of patients with COVID-19 pneumonia and during the course of the disease. German specialist societies of clinical acute, emergency and intensive care medicine as well as imaging, which are concerned with the care of patients with SARS-CoV‑2 infection and COVID-19, have coordinated recommendations for lung and thorax sonography. This document has been created within a transparent process, led by the German Society of Interdisciplinary Emergency and Acute Medicine e. V. (DGINA), and worked out by an expert panel and delegates from the societies. Sources of the first 200 cases were summarized. Typical thorax sonographic findings are presented. International sources or standards that were available in PubMed until May 24, 2020 were included. Using case studies and multimedia content, the document is intended to not only support users but also demonstrate quality features and the potential of chest and lung sonography. The German Society for Ultrasound in Medicine (DEGUM) is carrying out a multicenter study (study coordination at the TU Munich).
Keywords: Pneumonia, Point-of-Care Ultrasound (POCUS), Lung, Ultrasound, SARS-CoV-2
Infobox 1 Beteiligte Fachgesellschaften, alphabetische Reihenfolge
Deutsche Gesellschaft für Interdisziplinäre Notfall- und Akutmedizin (DGINA; federführend)
Deutsche Gesellschaft für internistische Intensiv- und Notfallmedizin (DGIIN)
Deutsche Gesellschaft für Pneumologie (DGP)
Deutsche Gesellschaft für Thoraxchirurgie (DGT)
Deutsche Gesellschaft für Ultraschall in der Medizin (DEGUM)
Deutsche Interdisziplinäre Vereinigung für Intensiv- und Notfallmedizin (DIVI)
Deutsche Röntgengesellschaft (DRG)
Bevollmächtigte aus den Fachgesellschaften
M. Pin (Präsident DGINA); D.A. Clevert (DRG), S. Eisenmann (DGP), C. Ludwig (DGT), G. Michels (DGIIN), J. Menzel (Neupräsident DEGUM), U. Janssens (Präsident DIVI)
Titel, Angabe Zugehörigkeit zur Fachgesellschaft und/oder zur Expertengruppe (E)
Dr. D. Kiefl (E), Dr. S. Eisenmann (DGP), Prof. Dr. G. Michels (DGIIN, E), M. Pin (DGINA-Präsident), Prof. Dr. C. Ludwig (DGT), Dr. E. Glöckner (E), Dr. P.-F. Petersen (E), Dr. D. Damjanovic (E), S. Schellhaas (E), U. Janssens (DIVI-Präsident), Dr. M. Fandler (E), Prof. Dr. S. Blaschke (E), Dr. M. Schmid (E), M. Geuting (E), Dr. A. Heinzmann (E), Thomas Müller (E), J. Menzel (DEGUM-Neupräsident), Prof. Dr. M. Helm (E), Dr. A. Dinse-Lambracht (E), PD Dr. M. Bernhard (E), Prof. Dr. S. Spethmann (E), PD Dr. K. F. Stock (E), Prof. Dr. D.-A. Clevert (DRG), Prof. Dr. Dr. R. Breitkreutz (E)
DEGUM-Ausbilderqualifikation
D. Kiefl: Kursleiter Notfallsonographie
S. Eisenmann: Stufe II Thoraxsonographie
G. Michels: Stufe I Notfallsonographie
E. Glöckner: Kursleiterin Notfallsonographie
S. Schellhaas: Stufe I Notfallsonographie
M. Geuting: Stufe II Notfallsonographie, Stufe I Anästhesiologie, Stufe I Thoraxsonographie
T. Müller: Kursleiter Innere Medizin
J. Menzel: Kursleiter Innere Medizin, Endosonographie, DEGUM-Neupräsident
A. Heinzmann: Kursleiter Innere Medizin, Notfallsonographie, Thoraxsonographie, Endosonographie
A Dinse-Lambracht: Stufe I Anästhesiologie
S. Spethmann: Kursleiter Echokardiographie
K. F. Stock; Kursleiter Innere Medizin
D.-A. Clevert: Kursleiter Radiologie, Leiter der Sektion Radiologie der DEGUM, stellv. Leiter AG Ultraschall der DRG
R. Breitkreutz: Kursleiter Notfallsonographie, Anästhesiologie
Infobox 2 Anmerkungen
Dieses Manuskript wurde bei der AWMF (Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e. V.) für die Entwicklung des S1-Leitlinien-Sstatus angemeldet (Datum der Anmeldung: 05.08.2020).
Die Produktneutralität kann nicht vollständig eingehalten werden. Angaben zum Gerät und zu Sonden sind Vorschrift der Befunderhebung. Es gibt viele weitere Hersteller, die mobile oder ultramobile Ultraschallgeräte anbieten.
Die DEGUM bereitet eine Multizenterstudie zur Thorax- und Lungensonographie vor. Die Studienkoordination liegt bei der TU München (Beratung nach §15 Berufsordnung für Ärzte in Bayern vom 30.04.2020, Ethikkommission der TU München). Informationen folgen auf der Homepage der DEGUM (www.degum.de).
Die Deutsche Gesellschaft für Allgemeinmedizin (DEGAM) und die Deutsche Gesellschaft für Anästhesie und Intensivmedizin (DGAI) folgten der Einladung zur Gestaltung der Empfehlung nicht. Keine Rückmeldung bis zum Redaktionsschluss kam von der Deutschen Gesellschaft für Innere Medizin (DGIM).
Die Lungen- und Thoraxsonographie ist eine Untersuchungsmodalität bei der COVID-19-Erkrankung und eignet sich zur Erweiterung der klinisch-körperlichen Untersuchung, weil sie sensitiv die Lungenoberfläche untersuchen kann. Diese verändert sich in den Sonogrammen mit bislang häufig beschriebenen Mustern und im Verlauf bei COVID-19-Pneumonie.
Deutsche Fachgesellschaften der klinischen Akut‑, Notfall- und Intensivmedizin sowie der Bildgebung, die mit der Versorgung von Patienten mit SARS-CoV-2-Infektion und der COVID-19-Erkrankung befasst sind, haben über einen transparenten Prozess Empfehlungen zur Lungen- und Thoraxsonographie erarbeitet.
Einleitung
Die Lungen- und Thoraxsonographie ist neben der Bildgebung mit der Computertomographie und der Labordiagnostik eine weitere Untersuchungsmodalität bei COVID-19-Erkrankung bei Erwachsenen und Kindern [35, 48]. Die Lungen- und Thoraxsonographie eignet sich zur Erweiterung der klinisch-körperlichen Untersuchung, weil sie sensitiv und gewinnbringend die Lungenoberfläche untersuchen kann. Diese verändert sich mit bislang häufig beschriebenen Mustern in den Sonogrammen bei COVID-19-Pneumonie und im Krankheitsverlauf [39, 48, 50, 64, 66]. Die Lungen- und Thoraxsonographie ist für diesen Zweck sensitiver als eine Auskultation mit einem Stethoskop [10, 25, 56, 59] und ergänzt die Röntgenverfahren. Darüber hinaus kann bei diagnostizierter COVID-19-Erkrankung die Sonographie bei Verlaufsuntersuchungen genutzt werden [23, 24]. Aufgrund der SARS-CoV-2-Pandemie sind für die Patientenversorgung diagnostische und therapeutische Verfahren zu entwickeln. Berichte aus China und Italien haben auf die mögliche Bedeutung der Thorax- und Lungensonographie aufgrund der prädominanten Lungenmanifestationen, insbesondere bei knappen Ressourcen, hingewiesen (Übersicht in [48]).
Methodik
Die Deutsche Gesellschaft für Interdisziplinäre Notfall- und Akutmedizin e. V. hatte eine Expertengruppe beauftragt, ein Quelldokument zu spezifischen Informationen der Lungen- und Thoraxsonographie in einem transparenten Prozess vom 24.03.2020 bis zum 16.04.2020 zu erstellen. Auslöser waren erste Berichte aus China und Brasilien [19, 37, 38] aus der klinischen Akut- und Notfallmedizin. Dabei sollten Originalquellen mit Fällen, Fallserien, Konzepten für Einteilungen und Untersuchungsmethoden von internationalen Fachwissenschaftlern sowie multimediale Informationen eingearbeitet werden. Die Empfehlungen wurden daraufhin vom 16.04.2020 bis zum 13.05.2020 mit Delegierten der genannten Fachgesellschaften moderiert und konsentiert. Am 02.06.2020 wurde das Manuskript für eine weitere, unabhängige Begutachtung (Peer-Review) bei einer Fachzeitschrift eingereicht und zuletzt am 25.07.2020 aktualisiert. Experten hatten insgesamt 4 Möglichkeiten, um Vorschläge und Änderungswünsche für den Manuskripttext, inkl. Ergebnisse des Peer-Reviews der Zeitschrift, bis zum Zeitpunkt der Druckfahne anzugeben. Das Dokument beinhaltet zudem einen Überblick über die Grundlagen der thoraxsonographischen Diagnostik bei SARS-CoV-2-Pneumonie.
Hintergrund und Ziele
Die Lungen- und Thoraxsonographie ist eine Untersuchungsmodalität in der Versorgung von Patienten mit COVID-19-Pneumonie. Dieses Dokument soll die dazugehörige Wissensvermittlung für die klinische Akut- und Notfall- und Intensivmedizin sowie ambulante Versorgung und mit multimedialen Inhalten unterstützen.
Empfehlungen
1. Eigenschutz, Hygiene und Desinfektion („transmission control“)
Der Untersucher soll eine ausreichende persönliche Schutzausrüstung tragen (Kittel, mindestens FFP2-Maske, Handschuhe, Brille, OP-Haube; [3, 20]). Zudem gelten für die Lungen- und Thoraxsonographie die Hygieneleitlinien des RKI [21] und die Empfehlungen der DEGUM [34]. Auch für die Diagnostik sollte ein geeigneter Schallkopfüberzug verwendet werden, der für Interventionen obligat ist [29, 34]. Schallkopf und Kabel sollten vor und nach Untersuchungen wischdesinfiziert werden. Eine ausreichende Einwirkzeit vor Untersuchung des nächsten Patienten sollte eingehalten werden [23, 29, 34]. Das Tragen von doppelten Handschuhen („double gloving“) wurden beschrieben [29]. Tastaturen müssen regelmäßig mit geeigneten Desinfektionsmitteln [13] wischdesinfiziert werden. Verfahrensanweisungen zur Hygiene sollen alle Mitarbeiter kennen und anwenden.
Mobile, akkubetriebene Ultraschallgeräte [5, 54] sind aufgrund der besseren Umsetzung von Hygiene/Desinfektion vorzuziehen. Ausgewählte Geräte sollten möglichst getrennt von der Routine ausschließlich für COVID-19-Patienten verwendet werden.
2. Schallkopfwahl
Linear‑, Konvex- oder Mikrokonvexschallköpfe sind geeignet. Aufgrund der Artefaktwiedergabe sind Konvexschallköpfe mit ausgeschaltetem „Post-processing“-Modus geeignet. Zur genaueren Beurteilung einer fragmentierten Pleura (= Pleuralinie im Sonogramm) können Linearschallköpfe besser geeignet sein. Ein Sektorschallkopf kann mit Einschränkungen für die Nahfeldauflösung Verwendung finden, eignet sich aber besser für die kardiale Untersuchung.
3. Untersuchungsweise
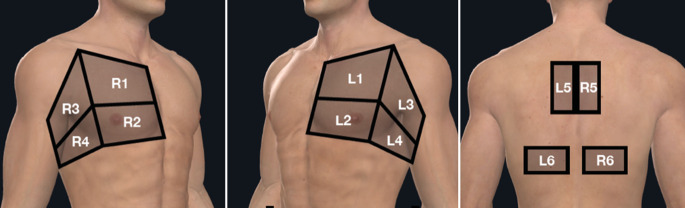
Es bietet sich eine systematische Untersuchungsweise an. Bei bekannten Methoden [15, 43, 49, 52, 62, 65] wird in Regionen (Abb. 1 und 2; [38, 53]), z. B. von medial nach lateral oder in ähnlicher Weise, untersucht. Eine standardisierte Untersuchungsabfolge wurde für den deutschen Sprachraum von den Ultraschallgesellschaften Deutschlands, Österreichs und der Schweiz vorgeschlagen [53]. Eine korrelierte Lungen- und Thoraxsonographie in Regionen von positiven Befunden einer Thoraxcomputertomographie (Thorax-CT) des [2] wurde vorgestellt [1, 43, 46, 64]. Die Schallkopfführung quer zum Interkostalraum (ICR), in z. B. kraniokaudaler Ausrichtung, dient der sicheren Identifikation der Pleuralinie [15, 52, 65]. Mit längs ausgerichteter Bewegung entlang des Rippenverlaufs („oblique“) kann die einsehbare Lungenoberfläche vergrößert werden [15]. Am häufigsten finden sich positive Befunde in der Lungen- und Thoraxsonographie posterobasal und dorsal [19, 28, 37, 40, 48, 49].
4. Dokumentation
Dort, wo positive Befunde erhoben wurden, kann aus praktischen Gründen zur Verlaufsbeurteilung z. B. ein chirurgischer Hautmarkierungsstift mit medizinischer Tinte benutzt werden [43]. Eine standardisierte Befunderhebung wurde durch die deutschsprachigen Ultraschallfachgesellschaften DEGUM/ÖGUM (Österreichische Gesellschaft für Ultraschall in der Medizin)/SGUM (Schweizerische Gesellschaft für Ultraschall in der Medizin) vorgestellt [53]. Eine papiergebundene Dokumentation erscheint aufgrund des Hygiene‑/Transmissionsrisikos kritisch zu bewerten, insbesondere, wenn Plastikklemmbretter verwendet werden.
5. Wertigkeit der Lungen- und Thoraxsonographie und Limitationen
Die Point-of-Care-Lungen- und -Thoraxsonographie [65] eignet sich ggf. zum Verlaufsmonitoring und ggf. Therapiesteuerung bei COVID-19-Patienten [23, 24, 29, 48, 64] sowie zur Diagnostik alternativer bzw. ergänzender Diagnosen [9, 42]. Hauptgrund sind periphere pleuraassoziierte Befunde, die mit CT-Befunden wie „Milchglastrübungen“ und Konsolidierungen korrelieren [1, 2, 19, 28, 29, 37, 40, 43, 46, 49]. Eine Fallsammlung aus München wurde kürzlich vorgestellt [8, 44, 45, 54]. Die Lungen- und Thoraxsonographie kann keine zentralpulmonalen Befunde erheben, weil sie nicht an die Pleura heranreichen, aber die diagnostische Sicherheit erhöhen [43, 65]. Die Lungen- und Thoraxsonographie sollte aber nicht isoliert zum allgemeinen Screening oder zur Diagnosestellung von COVID-19 benutzt werden. Die Lungen- und Thoraxsonographie wurde für die Triage beim Massenanfall von Schwerkranken kommentiert [12].
Eine Schweregradbestimmung des Zustands bei COVID-19-Pneumonie ist über die Lungen- und Thoraxsonographie begrenzt möglich. Es kann unterschieden werden zwischen interstitiellen Veränderungen (vermehrte B‑Linien), Konsolidierungen und Konsolidierungen mit Aerobronchogrammen [8, 19, 28, 29, 37, 40, 43, 44, 48, 49, 62]. Es zählt die klinische Bewertung. Eine Therapiesteuerung ist nur im Rahmen der allgemeinen Intensivtherapie zu empfehlen (Flüssigkeitsmanagement, Recruitmentmanöver, Weaning mit Zwerchfellsonographie etc.). Wiederholte patientennahe Untersuchungen sollten aus hygienischer Sicht eher minimiert werden, sofern sie nicht im Rahmen unbedingt erforderlicher oder wissenschaftlicher Tätigkeiten durchgeführt werden [3].
6. Ergänzende Untersuchungen
Alternative oder weitere Diagnosen (Herzinsuffizienz, Pneumothorax, bakt. Pneumonie, Thrombose und Lungenarterienembolie, Hypovolämie etc.) sind zu prüfen. Dies ist auch schon bei der ersten Sonographie möglich. Die fokussierte Beurteilung des Volumenstatus und der linksventrikulären Herzfunktion sollte mit einem Schallkopfschwenk auf die Vena cava inferior (VCI) und das Herz von subkostal durchgeführt werden [36, 43]. Die Anlotung der VCI in der kurzen Achse ist wegen der sicheren Beurteilung des Durchmessers v. a. bei Hypovolämie geeignet.
7. Häufig beschriebene Sonogramme für die Mustererkennung
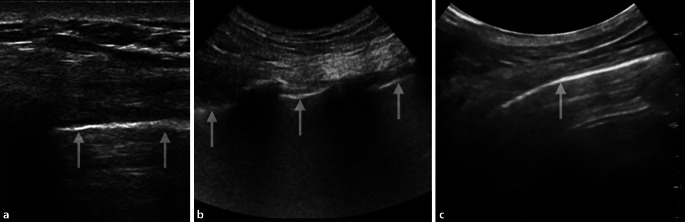
Einfache B‑Bild-Sonogramme ohne Zusatzfunktionen, auch von älteren Geräten, sind ausreichend [43, 65]. Beschrieben wurden Pleuraunregelmäßigkeiten (Verdickungen, Unterbrechungen), fokal-regionale multiple B‑Linien, einzeln stehende B‑Linien, abwechselnde multiple, verschmelzende B‑Linien, das sog. „Wasserfallzeichen“, ausgesparte „normale“ Areale sowie kleinere und größere subpleurale Konsolidierungen. Kleinere Ergüsse sind möglich [8, 19, 28, 29, 37, 40, 43, 44, 49, 62].
8. Lern- und Trainingsaufwand
Pleuraergüsse, B‑Linien-Diagnostik und Untersuchungsweise als Bestandteile der Lungen- und Thoraxsonographie gelten für Anfänger mit Grundkenntnissen als auch für Ultraschallerfahrene als leicht erlernbar [4, 7, 43, 48, 52]. Lernkurven für Differenzialbefunde der Pleura/Pleuralinie und Konsolidierungen wurden bisher nicht überprüft. Daher sollten diese Befunde supervidiert werden.
Anmerkungen und Hintergründe
Indikationen für die Lungen- und Thoraxsonographie
Generell für Praxen, Notaufnahme/Intensivstation
Husten, Dyspnoe, Sauerstoffbedarf, Schock
Fieberfreie Patienten mit atypischem Thoraxschmerz
Differenzialdiagnose, alternative Befunde oder Diagnosen wie z. B. Pleuraerguss, Empyem und Pneumothorax, Infiltrate, Lungenödem u.v.a.
Intervention, z. B. Ergusspunktion
Diagnostik von Funktionen (Zwerchfell, Lungengleiten)
Verlaufskontrollen
Speziell für die Intensivstation
Differenzialdiagnose, alternative Befunde wie z. B. Pleuraerguss und Pneumothorax.
- Bei schneller klinischer Verschlechterung des Patienten, wenn eine CT-Fahrt gefährdend wäre, um z. B. wichtige alternative Diagnosen (z. B. Pneumothorax) auszuschließen oder Hinweise zu finden (kein Lungengleiten). Dies hätte eine therapeutische Konsequenz mit Punktion zur Folge.
Wo und wann kann die Lungen- und Thoraxsonographie in der Versorgung eingesetzt werden?
Die Lungen- und Thoraxsonographie ist, insbesondere bei Nutzung von mobilen, akkubetriebenen Ultraschallgeräten, sofort verfügbar (Abb. 3). Sie kann als Erweiterung der klinischen Untersuchung zur Beurteilung der Lungenoberfläche jederzeit genutzt werden, da die Auskultation mit dem Stethoskop weniger aussagekräftig ist.

Daher kann die Lungen- und Thoraxsonographie als Ergänzung zur Thorax-CT klinisch an verschiedenen Stellen der Versorgung (Praxen, ÄBD, Ambulanzen, Notaufnahme, IMC, Intensivstation) eingesetzt werden [6]. Es besteht keine Strahlenbelastung [14].
An folgenden Stellen in der Diagnostik wäre der Einsatz der Sonographie denkbar:
- in der Notaufnahme:
- als Erstdiagnostik: bei Kindern, Schwangeren, gebärfähigen Frauen, wenn die Thorax-CT-Indikation enger gestellt werden muss;
- wenn kein CT vorhanden ist;
- falls eine Patient aus klinischer Sicht nicht aufgenommen werden soll zur Erweiterung der körperlichen Untersuchung;
- zur Indikationsstellung der Thorax-CT, falls die Abwägung von Ressourcen erforderlich ist;
- auf der COVID-19-Krankenstation (Isolier- oder Überwachung):
- bei zunehmendem Sauerstoffbedarf;
- Intensivstation:
- frühestens nach der ersten Thorax-CT im Verlauf;
- zur Indikationsprüfung für weitere CT-Verlaufsuntersuchungen bei Beatmung;
- bei „klinischer Verschlechterung“, Beatmung, Umlagerung – falls der klinische Zustand zu kritisch für einen Transport zur Thorax-CT ist;
- für Routineverlaufsuntersuchungen, Wiederbelüftung oder Zunahme der Konsolidierungen (stärkere Konsolidierungen = Verschlechterung oder Wiederbelüftung = Verbesserung).
COVID-Praxen, Hausarztpraxen, ärztliche Bereitschaftsdienste der ambulanten Versorgung
Aktuell wird die Untersuchungsmethode für die breite hausärztliche Versorgung als zu speziell angesehen. Daher beziehen wir uns auf die Schnittstellen zur Versorgung am Krankenhaus (Notaufnahme, Intensivstation). Für die Praxen mit Ultraschallgeräteausstattung können allerdings die Empfehlungen sinngemäß angewendet werden. Damit könnte eine ambulant-häusliche Untersuchung oder ambulanten Verlaufsbeurteilungen und Vernetzung in der ambulanten Versorgung zwischen Notaufnahmen, ärztlichen Bereitschaftsdiensten und hausärztlicher Versorgung ermöglicht werden [47, 60]. Befunderhebungen im ambulanten Verlauf, vom Auftreten bislang häufig beschriebenen Mustern bis zur Normalisierung der Lungenoberfläche, wurden z. B. für 3 SARS-CoV-2-infizierte Ärzte in Quarantäne als häusliche Selbst- und Verlaufsbeurteilung demonstriert [47].
Sind positive Befunde an den Schweregrad gebunden?
Man sollte zwischen diagnostischem und klinischem Schweregrad unterscheiden. Ein PCR-Test beinhaltet ein binäres Ergebnis. Für die CT-Diagnostik liegen radiologische Einteilungen vor [2]. Beide Methoden beinhalten noch keine Information zur Bestimmung eines klinischen Schweregrads.
Für die Thorax- und Lungensonographie liegen Konzepte für eine Schweregradeinteilung der Befunde vor [66] oder sonographische Graduierung [48] nach Grad der Konsolidierung (Pleuraverdickung, B‑Linien, Mikrokonsolidierungen, kleine und größere subpleurale Konsolidierungen sowie kleinere Ergüsse).
Ein klinischer Schweregrad wurde Befunden der Thorax- und Lungensonographie im Bereich der Intensivmedizin bisher von Tan et al. bei n = 12 Fällen bzw. bei Verlaufsuntersuchungen mit COVID-19-Erkrankung und in n = 10 von Dargent et al. zugeordnet [11, 55]. Der „lung ultrasound score“ (LUSS) ließ sich gut mit dem Krankheitsverlauf und dem Einsatz von Beatmungsformen korrelieren [11]. Der „modifizierte Lungenultraschallscore“ (MLUS) wurde mit dem jeweiligen CT-Verlauf verglichen und es konnten 3 Schweregradgruppen abgeleitet und unterschieden werden [55]. Zudem wurde gezeigt, dass die Befunde der Thorax- und Lungensonographie im Vergleich zu n = 20 SARS-CoV-2-negativen Patienten mit „community acquired pneumonia“ (CAP) sich (ausreichend gut) hinsichtlich des Musters im Sonogramm unterscheiden ließen [55].
Verlaufsuntersuchungen
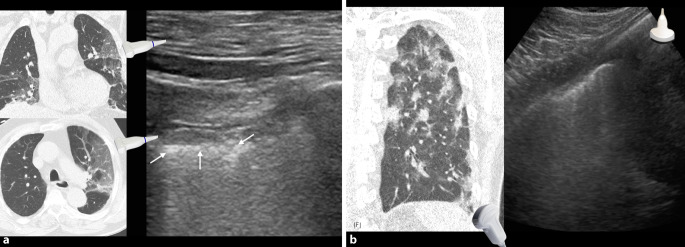
Die bislang häufig beschriebenen positiven Befunde in der Thorax- und Lungensonographie wurden hauptsächlich posterobasal lokalisiert [48]. Sie sind damit gut für Verlaufsuntersuchungen im Liegen zugänglich. Wenn die Regionen der Schädigungen der Lungenoberfläche bereits durch eine Thorax-CT-Untersuchung beschrieben wurden [2], besteht die häufig vorgestellte Möglichkeit einer CT-korrelierten Verlaufsuntersuchung [14, 19, 23, 28, 29, 43, 68].
Weiterhin vermutet man für die beobachteten subpleuralen Konsolidierungen periphere Lungeninfarkte aufgrund von Venenthrombosen [26, 51, 57, 67, 69] bisher ungeklärter Ätiologie. Exemplarisch wurde dies mittels technisch aufwändigerem thorakalem Kontrastmittelultraschall („contrast-enhanced ultrasound“, CEUS) bestätigt [58].
Die Lungen- und Thoraxsonographie hat im Rahmen der Lungenarterienemboliediagnostik bereits eine etablierte und wissenschaftlich begründete Indikation und ihren entsprechenden Stellenwert [30, 31, 41]. Es gibt für das Thema venöse Thrombembolien eine deutschsprachige Leitlinie für die „Venenthrombose und Lungenembolie“ mit Hinweisen auf die thoraxsonographische Diagnostik der peripheren Lungenembolie [18].
Schutz des Personals, persönliche Schutzausrüstung, Hygiene, Desinfektion, Überzüge
Es gibt aktuelle Empfehlungen zur allgemeinen Hygiene [3, 21, 34] und Kontagiosität [61] und Hinweise für die Lungen- und Thoraxsonographie [29, 32, 48] für die Anwendung bei COVID-19-Patienten. In den Gesundheitseinrichtungen der Autoren gibt es offenbar heterogene Anweisungen, wie damit umzugehen ist. In einer Laborstudie wurde gezeigt, dass SARS-CoV‑2 an Oberflächen und in Aerosolen mehrere Tage kontagiös bleibt [27, 61]. Daher könnte man vermuten, dass das Virus an der Körperoberfläche oder den Haaren kontagiös bleiben kann. Das SARS-CoV‑2 wurde als hochkontagiös betrachtet und die vollständige persönliche Schutzausrüstungen (PSA) während der Anwendung der Sonographie beschrieben [29]. Bei unvermeidbarem Nahfeldkontakt im Rahmen der Ultraschalluntersuchung sollte auf eine intakte und konsequente persönliche Schutzausrüstung geachtet werden [3, 20, 29, 48]. Hinweise der US-amerikanischen Gesellschaft für Echokardiographie wurden kürzlich formuliert [3]. Dies führte zur nichteinheitlichen Bewertung der PSA für eine Lungen- und Thoraxsonographie, z. B. im Hinblick auf doppelte Handschuhe („double gloving“), OP-Haube oder Schallkopfüberzug [3, 5, 28, 29]. Die Leitlinien des RKI [21] aus dem Jahr 2011 und die der DEGUM aus 2018 [34] beinhalten für die Sonographie jedoch beide keine Angaben zu einer Virus- oder SARS-CoV-2-Pandemie. Zur Desinfektion sind Mittel mit nachgewiesener Wirksamkeit, mit dem Wirkungsbereich „begrenzt viruzid“, wirksam gegen behüllte Viren anzuwenden [13]. Die Frage, wie lange SARS-CoV‑2 am menschlichen Körper haften kann und infektiös ist, bleibt aktuell weiterhin ungeklärt. Daher steht bei der Mehrheit der Autoren eine konservative Vorgehensweise, d. h. die vollständige persönliche Schutzausrüstung [29], im Vordergrund. Die Lungen- und Thoraxsonographie sollte gemäß den lokalen Hygienestandards durchgeführt werden. In einigen Einrichtungen kann das Sicherheitsniveau der erforderlichen PSA vom Risikoniveau des Patienten in Bezug auf SARS-CoV‑2 abhängen (nichtvermutet = minimales Risiko, vermutet = mittleres Risiko, bestätigt = hohes Risiko). In einigen Institutionen werden Verdachtsfälle und bestätigte Fälle ähnlich behandelt. Bei der Untersuchung ist der Eigenschutz besonders zu beachten. Der nichtintubierte Patient sollte eine Maske tragen. Vorsicht ist bei hustenden Patienten geboten, daher sollte die Indikation und Durchführbarkeit der Ultraschalluntersuchung kritisch überprüft werden.
Es sollte erwogen werden, Personal, das besonders anfällig für schwere Komplikationen von COVID-19 sein könnte (beispielsweise Untersucher über >60 Jahre, chronische Krankheiten, Immunschwäche oder Schwangere), je nach den örtlichen Anweisungen nicht für die Lungen- und Thoraxsonographie bei Patienten einzusetzen.
Klinische Untersuchung vs. Lungen- und Thoraxsonographie
Die klinische Untersuchung bei COVID-19-Erkrankung ist unspezifisch [17]. Die Lungen- und Thoraxsonographie ist es im Grundsatz bisher auch [6, 8, 19, 28, 29, 37, 40, 43–45, 48, 49, 53, 62] und kann keine Viruspneumonie diagnostizieren. Sie kann aber minimale Veränderungen deutlich sensitiver erkennen als die körperliche Untersuchung und Auskultation. Pathologische Befunde mit bislang häufig beschriebenen Mustern im Sonogramm bei COVID-19-Patienten wurden beschrieben [6, 8, 19, 28, 29, 37, 40, 43–45, 48, 49, 53, 62]. Der Mehrwert einer Lungen- und Thoraxsonographie im Rahmen der körperlichen Untersuchung bei pleuropulmonalen Erkrankungen ist evidenzbasiert [65].
Computertomographie vs. Lungen- und Thoraxsonographie
Die Computertomographie (CT) ist eine sensitive Bildgebung bei COVID-19 [1, 2, 46]. Eine Übersicht von Lomoro et al. [28] hat 26 Publikationen mit Thorax-CT-Diagnostik und jeweils mehr als 10 Fällen pro Publikation zusammengefasst dargestellt. Retrospektiv wurde auch die Lungen- und Thoraxsonographie den Ergebnissen der Thoraxröntgenuntersuchung und CT-Ergebnissen einer Fallserie gegenübergestellt [28]. Für die Thorax-CT wurden verschiedene Muster, die auch von anderen Viruspneumonien bekannt sind, beschrieben (Milchglas, „crazy paving“, beidseitige Verteilung, oft pleuraständig, dorsobasal; [1, 2, 28, 46]). Die peripheren Befunde der CT-Untersuchungen können auch in der Lungen- und Thoraxsonographie mit hoher Übereinstimmung gefunden werden [14, 19, 23, 28, 29, 43, 68]. Lu et al. hatten Befunde der Lungen- und Thoraxsonographie mit CT-Korrelationen als probate Methode in 30 Fällen dargestellt [29]. Die CT-Korrelationen könnten sich gut für die Verlaufsuntersuchungen eignen [23]. Computertomographen und Ultraschallgeräte müssen nach COVID-19-Verdacht oder -Diagnose desinfiziert werden [2]. Mittels Lungen- und Thoraxsonographie könnten notwendige Ressourcen für die Bildgebung ggf. rationeller eingesetzt werden [5, 43, 49]. Die Lungensonographie kann und soll die Thorax-CT-Untersuchung nicht ersetzen. Sie soll als ergänzende Untersuchungsmodalität die Möglichkeiten der körperlichen Untersuchung erweitern. Die Studienlage zur Lungen- und Thoraxsonographie sollte in 6–12 Monaten erneut überprüft werden.
Sonographische Technik und Ergänzende sonographische Verfahren
Für das optimale B‑Bild zu Erkennung von Lungenartefakten sollte ein Preset verwendet werden, dass Bildoptimierungen wie „tissue harmonic imaging“ (THI) und „specle reduction imaging“ (SRI) ausschaltet. Bei soliden Prozessen wie Konsolidierungen kann die Nutzung des THI-Modus von Vorteil sein. Die beiden Presets sollten im Gerät für COVID-19-Untersuchungen hinterlegt sein. Bei den Herstellern kann ggf. für die Speicherung der Presets angefragt werden. Regionen, Zonen sowie Quadranten sind synonym gebräuchliche Beschreibungen der Lokalisationen, in denen der Schallkopf geführt wird. Radiologisch kann in Ober‑, Mittel- und Unterfeld eingeteilt werden. Zur bildlichen Veranschaulichung für den Lernenden für den Vorschub des Schallkopfs wurde die „Rasenmähertechnik“ als Begrifflichkeit [43] oder „mäanderförmig“ vorgestellt.
Die schrägen Anlotungen der Schallebenen („oblique windows“) entlang des Rippenverlaufs vergrößern die Fläche der einsehbaren Pleura, weil Rippenartefakte mit dorsaler Schallauslöschung umgangen werden, und erweitern damit die Nutzbarkeit der Methode. Zudem können Kippbewegungen das Blickfeld erweitern. Ausgenommen sind die Regionen L5 und R5, wo man longitudinal (gemeint ist hier der Bezug zur Körperlängsachse) anloten sollte [15]. Cave: In Deutschland wird der Querschnitt meist als der Bezug zur Rippe, „bat sign“, im Sinne der kraniokaudalen Ausrichtung erklärt, aber von Gargani und Volpicelli mit „longitudinal“ bezeichnet [15].
International wurden teils divergierende Konzepte zu den Untersuchungsmethoden mit LU/LUS bei COVID-19 vorgestellt [15, 48, 52]. Diese enthalten allerdings keine klinischen Daten. Soldati et al. und Stock et al. schlugen eine Standardisierung der Befunderhebung vor und wiesen auf die jeweilige italienische und deutsche Studiendatenbank hin [49, 53]. Für Deutschland ist eine Multizenterstudie, führend durch Koautor PD Dr. Stock bereits geplant (Ethikvotum vom 30.04.2020 an der TU München).
Alternative Diagnosen, Pneumothorax
Ein Pneumothorax ist eine wichtige alternative Diagnose bei klinischen Symptomen [42] auch bei nichtbeatmeten Notfallpatienten. Bei Beatmung von COVID-19-Patienten sollte bei Verschlechterung oder vitaler Bedrohung auch ein Pneumothorax als alternative Diagnose in Betracht gezogen werden. Dieser kann vor einem CT-Transport leitliniengerecht mit der Lungen- und Thoraxsonographie untersucht werden [42].
Eine präklinische Lungen- und Thoraxsonographie kann bei Verfügbarkeit von Ultraschallgeräten auch zur Ermittlung alternativer Diagnosen vorgenommen werden.
Mittels B‑Linien-Diagnostik kann ein häufiges kardial bedingtes Lungenödem von einem selteneren ARDS differenziert werden [9]. Beim kardial bedingten Lungenödem sind B‑Linien atemverschieblich und in den gravitationsunabhängigen Arealen (meist ventral) zu finden. Bei COVID-19-Pneumonie und ARDS wurden dagegen unbewegte B‑Linien, Unterbrechungen der Pleura und von B‑Linien ausgesparte Areale („spared areas“) in den abhängigen Arealen (posterobasal) beschrieben, sodass für die COVID-19-Pneumonie bislang häufig beschriebene Musterbefunde in Abwechslung mit normalem Befund erhoben werden. Dies ist beim kardial bedingten Lungenödem nicht der Fall.
Notfall-TTE – Myokarditis und Herzfunktion
Eine TTE bzw. Notfall-TTE kann mit einem Sektorschallkopf mit höherer Qualität durchgeführt werden. Dieser kann auch für die B‑Linien-Diagnostik in der LUS benutzt werden, eignet sich aber wegen der geringeren Nahfeldauflösung weniger für die Beurteilung der Lungenoberfläche oder zum Nachweis von Konsolidierungen. Viruserkrankungen können zu einer Myokarditis führen. Hauptziel ist die geringste Exposition [3]. Die Untersuchungsweise kann entlang aktueller Empfehlungen erfolgen und nach klinischem Kontext, sodass die Schallfenster parasternal, subkostal und apikal zur Verfügung stehen [36, 63]. Die VCI kann auch aus einem modifizierten 4‑Kammer-Blick heraus erzeugt werden. Der zentrale Anteil sollte zwischen Zwerchfell und Höhe der Lebervenen mit Durchmesser, aber auch hinsichtlich der Pulsation und Atemvariabilität beurteilt werden [36, 63].
Für COVID-19 wurde auf einen Fall hingewiesen, der als kardiale Manifestation ohne Lungenbeteiligung gewertet wurde [22].
Thrombose – Lungenarterienembolie
Aktuell wurde auf eine mögliche thromboembolische Pathophysiologie hingewiesen [26, 51, 57, 67, 69]. Sonogramme für periphere Lungeninfarkte haben Ähnlichkeiten zu Befunden, die bei COVID-19 beschrieben wurden [26, 51, 57, 67, 69]. Der popliteale und femorale 2‑Punkte-Kompressionsultraschall des Beins [18] kann zum Ausschluss einer Thrombose und bei positivem Befund als ein Hinweis für eine Lungenarterienembolie/Infarktpneumonie dienen.
Bisherige Evidenz für die Lungen- und Thoraxsonographie durch Fallstudien
Die größte Serie mit n = 58 Fällen wurde von Lomoro et al. [28] vorgestellt. Fallserien mit vergleichbaren Ergebnissen wurden beschrieben [28, 29] und zusammenfassend analysiert [48].
Eine der ersten Fallpräsentationen eines COVID-19-Patienten aus Rom, Italien, beschrieb eine irreguläre Pleuralinie, subpleurale Mikrokonsolidierungen und verschmelzende B‑Linien [6]. Das Vorgehen nach Rouby wurde „protokollbasiert“ benutzt, um die Lungenfenster superior/inferior, anterior/lateral/posterior, rechts/links zu untersuchen [38, 52].
In einer Fallserie mit 20 Patienten aus Changsha und Peking, China, wurden unregelmäßige Pleuralinien, variable B‑Linien-Muster (fokal, multifokal, konfluierend), Konsolidierungen mit variablen Mustern (klein, multifokal, lobär mit Airobronchogrammen) und A‑Linien (= Reverberationen der Pleuralinie) in der Phase der klinischen Erholung gefunden. Pleuraergüsse wurden weniger häufig gesehen [37].
In einer Fallserie mit 20 Patienten aus Xi’an, China, benutzten die Autoren die jeweils gleiche Untersuchungsmethode und gaben an, dass 75 % der Patienten positive Befunde in den posterorinferioren Regionen haben. Verschmelzende B‑Linien „Wasserfallzeichen“, irreguläre Pleuralinien, Mikrokonsolidierungen und Konsolidierungen mit Aerobronchogrammen wurden beschrieben [19].
In 12 Fällen aus Piacenza, Italien, wurden diffuse B‑Linien-Muster mit abwechselnd normalem Lungensonogramm gefunden [43, 48, 66], die „spared areas“, die für das ARDS beschrieben wurden [9]. Drei Patienten hatten posteriore Mikrokonsolidierungen.
Zwei Fälle aus Lucca, Italien, beschrieben bei intermediärer Pneumonie Mikrounterbrechungen der Pleuralinie und Mikrokonsolidierungen mit großen echogenen, vertikalen Artefakten, die von diesen Unterbrechungen ausgehen [49]. Dargent et al. und Tan et al. stellten die ersten Fallserien bei COVID-19-Erkrankung mit Verlaufsuntersuchungen für den Lungenultraschall mit n = 10 und n = 12 Patienten vor [11, 55].
Daher wurde der Versuch unternommen, bislang häufig beschriebene Muster der Veränderungen der Lungenoberfläche für den Krankheitszustand bei COVID-19 zu definieren [48].
Bislang häufig beschriebene Muster in der Lungen- und Thoraxsonographie bei COVID-19
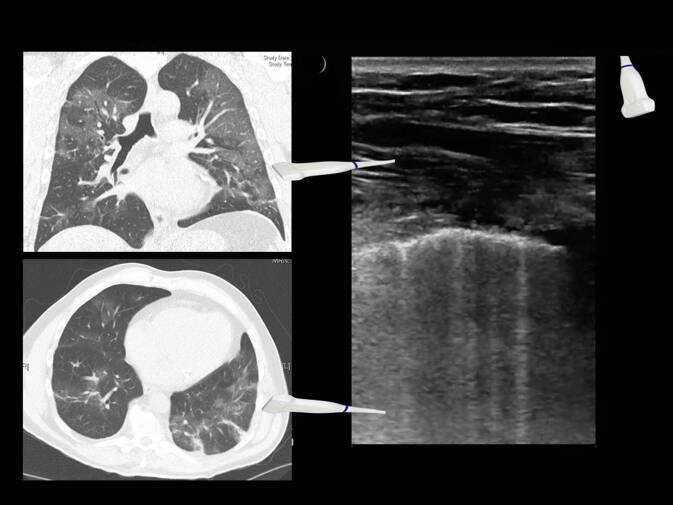
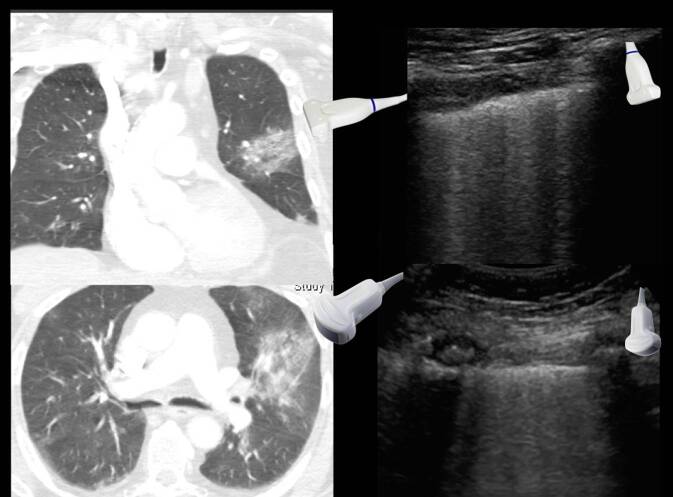
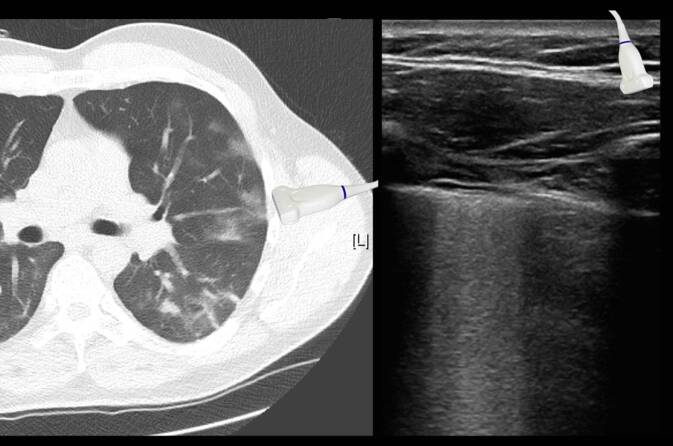
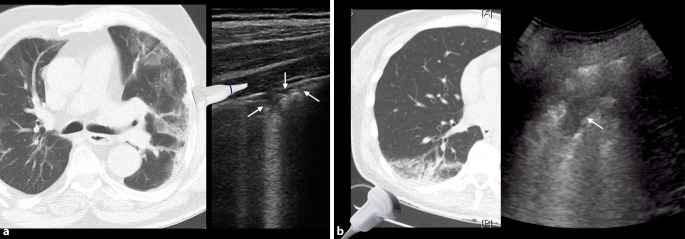
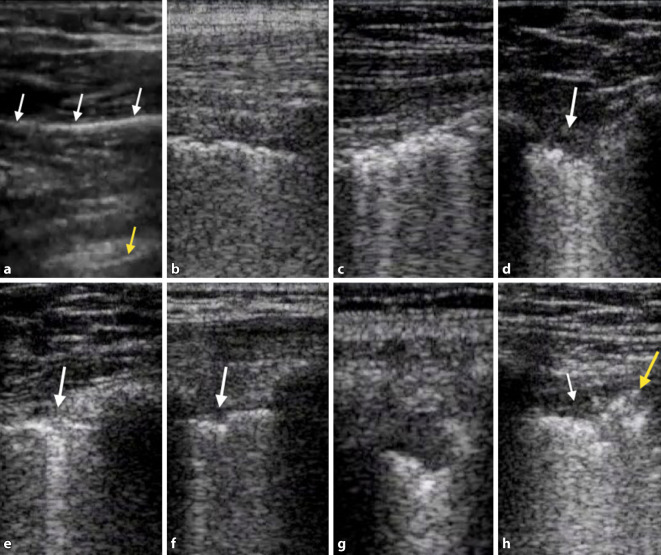
Aus 5 bestätigten COVID-19-Fällen werden dazu exemplarisch die Muster der Lungen- und Thoraxsonographie von Originalbefunden eines mobilen Point-of-Care-Ultraschallgerätes (CX50 Philips, Hamburg) im Vergleich zur normalen Lungenoberfläche vorgestellt (Abb. 4, 5, 6, 7, 8 und 9; [43]). Diese sind CT-korreliert worden. Hinzu kommen Beispielbefunde mit Qualität der Taschenultraschallgeräteklasse von 7 weiteren Fällen (Abb. 10).
Filme zu Abbildungen und Untersuchungsweise können über den Permalink https://www.yumpu.com/s/tiNYSqf0cBhG8reb aufgerufen werden.
Limitationen
Als Limitation im speziellen Zusammenhang für COVID-19-Patienten ist unbeschadet der Methode Lungen- und Thoraxsonographie zu beachten, dass bisher zusammen etwas mehr als 200 Fälle in der wissenschaftlichen Literatur vorgestellt wurden, davon 10 von Kindern. Diese wurden detailliert beschrieben, auch für klinische Verlaufsuntersuchungen, und wiesen bei verschiedenen Autorengruppen Gemeinsamkeiten in der Analyse der Muster der Sonogramme auf [28, 48]. Es gibt zwischenzeitlich eine russische S1- und eine US-Leitlinie [3, 32].
Dennoch sollte man die vorliegende Evidenz für die Lungen- und Thoraxsonographie weiterhin kritisch sehen [16]. Es besteht eine Kontroverse und Diskrepanz bez. der aktuell verfügbaren, kontrollierten Studien und der Erfahrung von Anwendern mit der Methode. Daher sollten vorschnelle Schlussfolgerungen bei Befunden von nun bekannten Mustern vermieden werden [16].
Fazit
Es gibt in der wissenschaftlichen Literatur zunehmende Evidenz zum Nutzen der Lungen- und Thoraxsonographie bei COVID-19-Pneumonie für Diagnostik und Verlauf.
Autoren aus China, Italien, Spanien, Frankreich, den USA, Brasilien, Russland und Deutschland wiesen auf die Besonderheit des Verfahrens hin und sehen die Lungen- und Thoraxsonographie als Ergänzung zur Diagnostik bei COVID-19-Erkrankung [3, 32, 38, 43, 47, 48].
Aufgrund der einfachen Umsetzbarkeit bietet sich neben der Thorax- und Lungensonographie eine „Multiorganuntersuchung“ mittels Point-of-Care-Ultraschall (PoCUS), unter Beachtung der Schutz- und Hygieneempfehlungen während der Pandemie, als Untersuchungsmodalität im Sinne eines „PoCUS“-Protokolls an [3]. Dennoch sollte die Methode aufgrund der begrenzten Datenlagen weiterhin kritisch betrachtet werden, da Sensitivität und Spezifität des Verfahrens noch unklar sind.
Die multimedialen Lernressourcen sollen den Zugang zur Methode und Wissensvermittlung für den Anwender unterstützen.
Infobox 3 Lehrmaterial mit Originalbefunden (kostenlos, Auswahl)
Lernressourcen (deutsch, DE)
https://CoViD-sono.com/ (DE, offene, unabhängige COVID-19-Fall-Sammlung als Lernressource mit Bildern von DEGUM-Mitgliedern)
https://www.yumpu.com/s/tiNYSqf0cBhG8reb (Beispielfilme zur Untersuchungsweise)
https://www.yumpu.com/de/document/view/63176982/corona-lungensono-online-pocket-card-fur-allehttps://www.youtube.com/channel/UCd2p84BN-C9DKcgK0e3WU4g
https://dasfoam.org/2020/03/18/der-lungen-pocus-in-zeiten-der-corona/
http://www.yumpu.com/de/SonoABCD (E-Learning Thorax- und Lungensonographie)
Podcasts und Webinare (deutsch und englisch, EN)
[https://notfall-campus.de/aktuelle-informationen-zu-CoViD-19/] https://vimeo.com/401334105 (D) https://www.coreultrasound.com/usp_CoViD_2/ (EN)
https://www.youtube.com/watch?v=kWORAYuPK4E&feature=youtu.be (EN)
Sonogramme – Mustererkennung (englisch)
https://www.grepmed.com/?q=COVID19+POCUS, http://www.thepocusatlas.com/CoViD19 (EN)
https://twitter.com/giovolpicelli/status/1238470459680870401, https://twitter.com/yaletung (EN) https://twitter.com/drmarcogarrone/status/1240887911949709314 (EN)
https://twitter.com/ThinkingCC/status/1241473896676810752 (EN)
http://www.emdocs.net/wp-content/uploads/2020/04/Fig-2.png (Schema für Mustererkennung aus [48])
Bild- und Filmdatenbank, https://CoViD-sono.com/ (Hoepfner M, Weskott HP)
Caption Electronic Supplementary Material
Acknowledgments
Danksagung
Die Autoren danken Prof. Th. Helmberger, Institut für Radiologie, Neuroradiologie und minimal-invasive Therapie, München Klinik Bogenhausen für die Nutzung der CT-Originalbefunde und Dr. Daniel Tepperis, Agaplesion Elisabethenstift, Darmstadt für Befunde der Abb. 10.
Einhaltung ethischer Richtlinien
Interessenkonflikt
G. Michels gibt an, persönliche Honorare von den Firmen ZOLL, Sedana Medical, Getinge und Orion Pharma außerhalb der eingereichten Arbeit erhalten zu haben; es besteht kein Interessenkonflikt in Zusammenhang mit der vorliegenden Arbeit. Der Point-of-Care-Ultraschall (PoCUS) im Rahmen von Ausbildungsveranstaltungen für Medizinstudenten oder in einzelnen Seminaren am Institut von D. Damjanovic wurden manchmal mittels der vergünstigten oder kostenlosen Ausleihe von Ultraschallgeräten innerhalb genehmigter Modellprojekte durch folgende Firmen unterstützt: GE Healthcare, Butterfly Network Inc., Philips Deutschland, Fujifilm Sonosite, Clarius, Multimed GmbH. S. Schellhaas ist Gesellschafter der UEC & Partners I Medical Education GmbH. D.-A. Clevert hat außerhalb der eingereichten Arbeit eingeladene Vorträge für die Firmen Samsung, Siemens, Philips, Esaote und Bracco gehalten. R. Breitkreutz erhielt Honorare von Fa. Mindray Medical, Deutschland. D. Kiefl, S. Eisenmann, M. Schmid, C. Ludwig, M. Pin, E. Glöckner, P.-F. Petersen, U. Janssens, M. Fandler, S. Blaschke, M. Geuting, T. Müller, J. Menzel, A. Heinzmann, M. Helm, A. Dinse-Lambracht, M. Bernhard, S. Spethmann und K.F. Stock geben an, dass kein Interessenkonflikt besteht.
Für diesen Beitrag wurden von den Autoren keine Studien an Menschen oder Tieren durchgeführt. Für die aufgeführten Studien gelten die jeweils dort angegebenen ethischen Richtlinien.
Contributor Information
Daniel Kiefl, Email: daniel.kiefl@sana.de.
Raoul Breitkreutz, Email: raoul.breitkreutz@fom.de.
Literatur
- 1.Ai T, et al. Correlation of chest CT and RT-PCR testing in Coronavirus disease 2019 (COVID-19) in China: a report of 1014 cases. Radiology. 2020;26:200642. doi: 10.1148/radiol.2020200642. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Antoch G, et al. SARS-CoV-2/COVID-19: Empfehlungen für die Radiologische Versorgung. Rofo. 2020;192(5):418–421. doi: 10.1055/a-1149-3625. [DOI] [PubMed] [Google Scholar]
- 3.Johri AM, et al. ASE statement on point-of-care ultrasound during the 2019 novel Coronavirus pandemic. J Am Soc Echocardiogr. 2020 doi: 10.1016/j.echo.2020.04.017. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.Bedetti G, et al. Evaluation of ultrasound lung comets by hand-held echocardiogr. Cardiovasc Ultrasound. 2006;4:34. doi: 10.1186/1476-7120-4-34. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Buonsenso D, et al. COVID-19 outbreak: less stethoscope, more ultrasound. Lancet Respir Med. 2020;8(5):e27. doi: 10.1016/S2213-2600(20)30120-X. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Buonsenso D, et al. Point-of-care lung ultrasound findings in novel coronavirus disease-19 pnemoniae: a case report and potential applications during COVID-19 outbreak. Eur Rev Med Pharmacol Sci. 2020;24:2776–2780. doi: 10.26355/eurrev_202003_20549. [DOI] [PubMed] [Google Scholar]
- 7.Breitkreutz R, Dutiné M, et al. Thorax, trachea, and lung ultrasonography in emergency and critical care medicine: assessment of an objective structured training concept. Emerg Med Int. 2013;2013:312758. doi: 10.1155/2013/312758. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Clevert DA, Schroeder I, Sabel B. Atemnot und Ultraschall. Bayer. Arztebl. 2020;6:204. [Google Scholar]
- 9.Copetti R, et al. Chest sonography: a useful tool to differentiate acute cardiogenic pulmonary edema from acute respiratory distress syndrome. Cardiovasc Ultrasound. 2008;6:16. doi: 10.1186/1476-7120-6-16. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Cox EGM, et al. Should the ultrasound probe replace your stethoscope? A SICS-I sub-study comparing lung ultrasound and pulmonary auscultation in the critically ill. Crit Care. 2020;24:14. doi: 10.1186/s13054-019-2719-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Dargent A, et al. Lung ultrasound score to monitor COVID-19 pneumonia progression in patients with ARDS. PLoS ONE. 2020;15(7):e0236312. doi: 10.1371/journal.pone.0236312. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Davenport L (2020) Under pressure, one Italian doctor triages by ultrasound. https://www.medscape.com/viewarticle/927470. Zugegriffen: 24. März 2020
- 13.EPA (2020) Desinfektionsmittel. https://www.epa.gov/pesticide-registration/list-n-disinfectants-use-against-sars-cov-2. Zugegriffen: 24. Juli 2020
- 14.Duclos G, Lopez A, Leone M, Zieleskiewicz L. “No dose” lung ultrasound correlation with “low dose” CT scan for early diagnosis of SARS-CoV-2 pneumonia. Intensive Care Med. 2020;4:1–2. doi: 10.1007/s00134-020-06058-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Gargani L, Volpicelli G. How I do it: lung ultrasound. Cardiovasc Ultrasound. 2014;12:25. doi: 10.1186/1476-7120-12-25. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Gargani L, et al. Why, when, and how to use lung ultrasound during the COVID-19 pandemic: enthusiasm and caution. Eur Heart J Cardiovasc Imaging. 2020 doi: 10.1093/ehjci/jeaa163. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Guan WJ, et al. Clinical characteristics of Coronavirus disease 2019 in China. N Engl J Med. 2020;382:1708–1720. doi: 10.1056/NEJMoa2002032. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Hach-Wunderle V, et al. S2k Leitlinie. Vasa. 2016;45(90):1–48. [Google Scholar]
- 19.Huang Y et al (2020) A preliminary study on the ultrasonic manifestations of peripulmonary lesions of non-critical novel coronavirus pneumonia (COVID-19). https://papers.ssrn.com/sol3/papers.cfm?abstract_id=354475010.21203/rs.2.24369/v1. Zugegriffen: 1. Aug. 2020
- 20.RKI (2020) Hygiene bei COVID-19. https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Hygiene.html. Zugegriffen: 24. Juli 2020
- 21.No Authors listed Hygiene bei Ultraschallanwendungen. Bundesgesundheitsbl. 2011;54:1135–1144. doi: 10.1007/s00103-011-1352-8. [DOI] [Google Scholar]
- 22.Inciardi RM, et al. Cardiac involvement in a patient with Coronavirus disease 2019. JAMA Cardiol. 2020;5(7):819–824. doi: 10.1001/jamacardio.2020.1096. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Ji L, Cao C, Lv Q, Li Y, Xie M. Serial bedside lung ultrasonography in a critically ill COVID-19 patient. QJM. 2020 doi: 10.1093/qjmed/hcaa141. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Kluge S, et al. Empfehlungen zur intensivmedizinischen Therapie von Patienten mit COVID-19. 2020. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Lichtenstein D, Goldstein I, Mourgeon E, Cluzel P, Grenier P, Rouby J-J. Comparative diagnostic performances of auscultation, chest radiography, and lung ultrasonography in acute respiratory distress syndrome. Anesthesiology. 2004;100:9–15. doi: 10.1097/00000542-200401000-00006. [DOI] [PubMed] [Google Scholar]
- 26.Llitjos JF, et al. High incidence of venous thromboembolic events in anticoagulated severe COVID-19 patients. J Thromb Haemost. 2020 doi: 10.1111/jth.14869. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Liu Y, Ning Z, Chen Y, et al. Aerodynamic analysis of SARS-CoV-2 in two Wuhan hospitals. Nature. 2020 doi: 10.1038/s41586-020-2271-3. [DOI] [PubMed] [Google Scholar]
- 28.Lomoro P, et al. COVID-19 pneumonia manifestations at the admission on chest ultrasound, radiographs, and CT: single-center study and comprehensive radiologic literature review. Eur J Radiol Open. 2020;7:100231. doi: 10.1016/j.ejro.2020.100231. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Lu W, et al. A clinical study of noninvasive assessment of lung lesions in patients with Coronavirus disease-19 (COVID-19) by bedside ultrasound. Ultraschall Med. 2020 doi: 10.1055/a-1154-8795. [DOI] [PubMed] [Google Scholar]
- 30.Mathis G, et al. Thoracic ultrasound for diagnosing pulmonary embolism: a prospective multicenter study of 352 patients. Chest. 2005;128:1531–1538. doi: 10.1378/chest.128.3.1531. [DOI] [PubMed] [Google Scholar]
- 31.Mathis G, et al. Lung infarcts detected with ultrasonography. Ultraschall Med. 1990;11(6):281–283. doi: 10.1055/s-2007-1011576. [DOI] [PubMed] [Google Scholar]
- 32.Митьков ВВ, Cафонов ДВ, et al. Consensus guidelines of Russian society of radiology (RSR) and Russian association of specialists in ultrasound diagnostics in medicine (RASUDM) “role of imaging (X-ray, CT and US) in diagnosis of COVID-19 pneumonia” (version 2) Vestn Rentgenol Radiol. 2020;101(2):72–89. doi: 10.24835/1607-0771-2020-1-24-45. [DOI] [Google Scholar]
- 33.Mongodi S, Orlando A, Arisi E, et al. Lung ultrasound in patients with acute respiratory failure reduces conventional imaging and health care provider exposure to COVID-19. Ultrasound Med Biol. 2020 doi: 10.1016/j.ultrasmedbio.2020.04.033. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Müller T, et al. DEGUM-Empfehlungen zur Hygiene in Sonografie und Endosonografie. Ultraschall Med. 2018;39(03):284–303. doi: 10.1055/s-0044-102006. [DOI] [PubMed] [Google Scholar]
- 35.Musolino AM, Supino MC, Buonsenso D, et al. Lung ultrasound in children with COVID-19: preliminary findings. Lung ultrasound study team for pediatric COVID-19 (ROMULUS COVID team) Ultrasound Med Biol. 2020 doi: 10.1016/j.ultrasmedbio.2020.04.026. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Neskovic AN, et al. Focus cardiac ultrasound core curriculum and core syllabus of the European association of cardiovascular imaging. Eur Heart J Cardiovasc Imaging. 2018;19:475–481. doi: 10.1093/ehjci/jey006. [DOI] [PubMed] [Google Scholar]
- 37.Peng QY, et al. Findings of lung ultrasonography of novel corona virus pneumonia during the 2019–2020 epidemic. Intensive Care Med. 2020;46(5):849–850. doi: 10.1007/s00134-020-05996-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 38.Pereira EF Jr et al (2020) http://winfocus.org/wp-content/uploads/2020/03/WINFOCUS_CoViD19_Brazil-English-1.pdf. Zugegriffen: 24. Juli 2020
- 39.Piscaglia F, et al. Benefits, open questions and challenges of the use of ultrasound in the COVID-19 pandemic era. The views of a panel of worldwide international experts. Ultraschall Med. 2020 doi: 10.1055/a-1149-9872. [DOI] [PubMed] [Google Scholar]
- 40.Poggiali E, et al. Can lung US help critical care clinicians in the early diagnosis of novel Coronavirus (COVID-19) pneumonia? Radiology. 2020;295(3):E6. doi: 10.1148/radiol.2020200847. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 41.Reissig A, et al. Sonography of lung and pleura in pulmonary embolism: sonomorphologic characterization and comparison with spiral CT scanning. Chest. 2001;120(6):1977–1983. doi: 10.1378/chest.120.6.1977. [DOI] [PubMed] [Google Scholar]
- 42.AWMF online (2018) S3 Leitlinie zu Pneumothorax. https://pneumologie.de/fileadmin/user_upload/010-007l_S3_Spontanpneumothorax-postinterventioneller-Pneumothorax-Diagnostik-Therapie_2018-03.pdf. Zugegriffen: 24. Juli 2020
- 43.Schmid M Aktuelle Informationen zu COVID-19. https://notfall-campus.de/aktuelle-informationen-zu-CoViD-19/. Zugegriffen: 24. Juli 2020 (Webinar)
- 44.Schmid M. CoViD-19 in der Notaufnahme. Bayer Arztebl. 2020;6:205. [Google Scholar]
- 45.Schmid M. Lung ultrasound findings in COVID-19 pneumonia. Dtsch Arztebl Int. 2020;117:335. doi: 10.3238/arztebl.2020.0335. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 46.Shi H, et al. Radiological findings from 81 patients with COVID-19 pneumonia in Wuhan: a descriptive study. Lancet Infect Dis. 2020 doi: 10.1016/S1473-3099(20)30086-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 47.Shokoohi H, Duggan NM, García-de-Casasola Sánchez G, et al. Lung ultrasound monitoring in patientswith COVID-19 on home isolation. Am J Emerg Med. 2020 doi: 10.1016/j.ajem.2020.05.079. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 48.Smith MJ, et al. Point-of-care lung ultrasound in patients with COVID-19—a narrative review. Anaesthesia. 2020 doi: 10.1111/anae.15082. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 49.Soldati G, et al. Proposal for international standardization of the use of lung ultrasound for COVID-19 patients; a simple, quantitative, reproducible method. J Ultrasound Med. 2020 doi: 10.1002/jum.15285. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 50.Soldati G, et al. Is there a role for lung ultrasound during the COVID-19 pandemic? J Ultrasound Med. 2020;39(7):1459–1462. doi: 10.1002/jum.15284. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 51.Soldati G, et al. Contrast-enhanced ultrasound in patients with COVID-19: pneumonia, acute respiratory distress syndrome, or something else? J Ultrasound Med. 2020 doi: 10.1002/jum.15338. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 52.Soummer A, et al. Ultrasound assessment of lung aeration loss during a successful weaning trial predicts postextubation distress. Crit Care Med. 2012;40(7):2064–2072. doi: 10.1097/CCM.0b013e31824e68ae. [DOI] [PubMed] [Google Scholar]
- 53.Stock KF, Mathis G, Horn R (2020) Lungenultraschallprotokoll vom 6.4.2020 der DEGUM / ÖGUM / SGUM. https://www.degum.de/fileadmin/dokumente/service/Downloads/Pos-ter_A4-Lungenultraschall-Proto-koll_DEGUM_SGUM_OEGM_V3_06042020_Print_digital_NEU.pdf. Zugegriffen: 24. Juli 2020
- 54.Stock KF, Treiber M, Braren R. Diagnose mit dem „Ultraschall-Stethoskop“. Bayer Arztebl. 2020;6:206. [Google Scholar]
- 55.Tan G, et al. Use of lung ultrasound to differenciate coronavirus disease 2019 (COVID-19) pneumonia from community-acquired pneumonia. Ultrasound Med Biol. 2020 doi: 10.1016/j.ultrasmedbio.2020.05.006. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 56.Tasci O, Hatipoglu ON, Cagli B, Ermis V. Sonography of the chest using linear-array versus sector transducers: correlation with auscultation, chest radiography, and computed tomography. J Clin Ultrasound. 2016;44:383–389. doi: 10.1002/jcu.22331. [DOI] [PubMed] [Google Scholar]
- 57.Tavazzi G, Civardi L, Caneva L, Mongodi S, Mojoli F. Thrombotic events in SARS-Cov 2 patients: an urgent call for ultrasound screening. Intensive Care Med. 2020 doi: 10.1007/s00134-020-06040-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 58.Tee A, et al. Contrast-enhanced ultrasound (CEUS) of the lung reveals multiple areas of microthrombi in a COVID-19 patient. Intensive Care Med. 2020 doi: 10.1007/s00134-020-06085-4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 59.Torino C, Gargani L, Sicari R, Letachowicz K, Ekart R, Fliser D, et al. The agreement between auscultation and lung ultrasound in hemodialysis patients: the LUST study. Clin J Am Soc Nephrol. 2016;11:2005–2011. doi: 10.2215/CJN.03890416. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 60.Tung-Chen Y. Lung ultrasound in the monitoring of COVID-19 infection. Clin Med. 2020 doi: 10.7861/clinmed.2020-0123. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 61.van Doremalen N, et al. Aerosol and surface stability of SARS-coV-2 as compared with SARS-coV-1. N Engl J Med. 2020 doi: 10.1056/NEJMc2004973. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 62.Vetrugno L, et al. Our Italian experience using lung ultrasound for identification, grading and serial follow-up of severity of lung involvement for management of patients with COVID-19. Echocardiography. 2020;37(4):625–627. doi: 10.1111/echo.14664. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 63.Via G, et al. International evidence-based recommendations for focused cardiac ultrasound. J Am Soc Echocardiogr. 2014;27(7):683.e1–683.e33. doi: 10.1016/j.echo.2014.05.001. [DOI] [PubMed] [Google Scholar]
- 64.Volpicelli G, Gargani L. Sonographic signs and patterns of COVID-19 pneumonia. Ultrasound J. 2020;12(1):22. doi: 10.1186/s13089-020-00171-w. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 65.Volpicelli G, et al. Internat. evidence-based recommendations for point-of-care lung ultrasound. Intensive Care Med. 2012;38(4):577–591. doi: 10.1007/s00134-012-2513-4. [DOI] [PubMed] [Google Scholar]
- 66.Volpicelli G, et al. What’s new in lung ultrasound during the COVID-19 pandemic. Intensive Care Med. 2020 doi: 10.1007/s00134-020-06048-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 67.Wichmann D, Sperhake JP, Lütgehetmann M, Steurer S, Edler C, Heinemann A, Heinrich F, et al. Autopsy findings and venous thromboembolism in patients with COVID-19. Ann Intern Med. 2020 doi: 10.7326/M20-2003. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 68.Xing C, et al. Lung ultrasound findings in patients with COVID-19 pneumonia. Crit Care. 2020;24:174. doi: 10.1186/s13054-020-02876-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 69.Zotzmann V, et al. Are subpleural consolidations indicators for segmental pulmonary embolism in COVID-19? Intensive Care Med. 2020 doi: 10.1007/s00134-020-06044-z. [DOI] [PMC free article] [PubMed] [Google Scholar]
Associated Data
This section collects any data citations, data availability statements, or supplementary materials included in this article.