Abstract
Ziel
Um die strukturelle Leistungsfähigkeit psychiatrischer Kliniken in Deutschland während der COVID(„coronavirus disease“)-19-Pandemie beurteilen zu können, wurde im März 2020 eine Umfrage durchgeführt, in der die Corona-bedingten Veränderungen der Versorgungstrukturen während der ersten Welle der Pandemie erfasst wurden.
Methode
Zur Erfassung der Versorgungssituation wurden mittels Umfrage Daten in 38 von 388 angeschrieben Kliniken für Psychiatrie und Psychotherapie in Deutschland im Verlauf eines Monats erhoben. Dokumentiert wurden die Veränderungen und Anpassungen der Versorgungsstrukturen, die Art der angewendeten Therapiemaßnahmen und Versorgungsmöglichkeiten für Menschen mit psychischen Störungen und einer COVID-19-Infektion sowie die der Versorgung zugrunde liegende Rechtsgrundlage bei nichteinwilligungsfähigen Patient*innen.
Ergebnisse
Im Durchschnitt verringerte sich die stationäre Behandlungskapazität psychiatrischer Kliniken in Deutschland etwa um 40 % im Vergleich zu Zeiten vor der Pandemie. Auch die tagesklinischen und ambulanten Angebote der Kliniken waren nur noch in eingeschränkter Form vorgehalten oder wurden sogar komplett eingestellt. In den meisten befragten Einrichtungen (84 %) standen Spezialbereiche für COVID-19-infizierte Patient*innen zur Verfügung.
Schlussfolgerung
Psychiatrische Kliniken waren bereits in der ersten Welle der Pandemie in der Lage, schnell und adäquat auf die Krisensituation z. B. durch Einrichtung von COVID-Stationen zu reagieren. Durch die Reduzierung der Behandlungskapazitäten auf 60 % hat sich jedoch die Versorgungssituation für Menschen mit psychischen Erkrankungen deutlich verschlechtert. Deshalb sollten dringend weitere Anstrengungen unternommen werden, um die Versorgung im Bereich der psychischen Gesundheit langfristig an die Anforderungen der Pandemie anzupassen.
Schlüsselwörter: Umfrage, Versorgungsstrukturen, Psychiatrie, Behandlungskapazität, Therapiemaßnahmen
Abstract
Aim
To assess the structural performance of psychiatric hospitals in Germany during the COVID(coronavirus disease)-19 pandemic, a nationwide survey was launched in March 2020, in which the corona-related changes in care structures during the first wave of the pandemic were collated.
Methods
Data on the care situation were collected by means of a survey in 38 out of 388 contacted psychiatric and psychotherapy hospitals in Germany over the course of 1 month. The changes and adaptations of the care structures, the type of therapy measures applied and care options for people with mental disorders and a COVID-19 infection as well as the legal basis underlying the care for patients unable to consent were documented.
Results
On average, the inpatient treatment capacity of psychiatric hospitals in Germany decreased by approximately 40% compared with prepandemic periods. Day clinic and outpatient services were also only available in a limited form or were even discontinued completely. Specialized wards for patients with COVID-19 infections were available in most of the surveyed clinics (84%).
Conclusion
Psychiatric hospitals were already able to respond quickly and adequately to the crisis situation in the first wave of the pandemic, e.g. by setting up COVID wards; however, the reduction in treatment capacity to 60% has significantly worsened the care situation for people with mental illnesses. Therefore, further efforts should urgently be made to adapt mental health care to the requirements of the pandemic in the long term.
Keywords: Survey, Care structures, Psychiatry, Treatment capacity, Therapy measures
Um die strukturelle Leistungsfähigkeit psychiatrischer Kliniken in Deutschland während der COVID-19(„coronavirus disease 2019“)-Pandemie beurteilen zu können, wurde im April 2020 ein Kooperationsprojekt ins Leben gerufen. Beteiligt waren die folgenden Institutionen: Klinik für Psychiatrie und Psychotherapie der LMU München, Klinik für Psychiatrie und Psychotherapie der Universitätsmedizin Mainz und die Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN). Im Folgenden werden die Ergebnisse einer deutschlandweiten Umfrage berichtet, in der die Corona-bedingten Veränderungen der Versorgungstrukturen in psychiatrischen Kliniken während der ersten Welle der Pandemie erfasst wurden. Eine Folgestudie zur Beurteilung der Versorgungssituation in der zweiten Pandemiewelle wird im Rahmen des Netzwerks Universitätsmedizin (NUM), gefördert vom Bundesministerium für Bildung und Forschung (BMBF), in Kooperation mit den psychiatrischen Universitätskliniken Mainz, Charité und LMU sowie der DGPPN durchgeführt.
Hintergrund
Die durch das neuartige Coronavirus SARS-CoV‑2 („severe acute respiratory syndrome coronavirus type 2“) verursachte Infektionserkrankung COVID-19 breitet sich in vielen Ländern weiter aus. Auch in Deutschland steigt die Zahl der positiv auf SARS-CoV‑2 getesteten und auch der stationär behandlungsbedürftigen Personen erneut an [1]. Zur Sicherstellung ihrer Versorgung ist deshalb die Bereitstellung und Erweiterung von Bettenkapazitäten für die Behandlung von COVID-19-Patient*innen erforderlich, z. B. durch Verschiebung oder Aussetzung planbarer Aufnahmen, Eingriffe oder Operationen sowie durch Schaffung zusätzlicher intensivmedizinischer Behandlungskapazitäten. Parallel sollten Erlösausfälle sowie wirtschaftliche Defizite der Krankenhäuser vermieden und ihre Liquidität weiterhin sichergestellt werden.
Aufgrund erkrankter Mitarbeiter*innen, Quarantänemaßnahmen sowie der Schließung von Schulen und Kindertagesstätten kommt es immer häufiger vor, dass auch psychiatrische Kliniken mit Situationen konfrontiert sind, in denen die vertraglich vereinbarten Personalstandards und Qualifikationsanforderungen nicht mehr eingehalten und Menschen mit psychischen Erkrankungen nicht ausreichend versorgt werden können. Eine weitere Ursache reduzierter Versorgungskapazitäten in der Psychiatrie kann zudem auf die Umwandlung psychiatrischer Betten in COVID-19-versorgungsrelevante Betten zurückgeführt werden [21].
Die Pandemie gefährdet in hohem Maße auch die Gesundheit von Menschen mit psychischen Erkrankungen
Die Absenkung der Belegung, Reduktion der stationären oder teilstationären Therapieprogramme oder die Schließung einzelner Bereiche (z. B. Tageskliniken) könnten jedoch gravierende Folgen haben: Die Pandemie gefährdet in hohem Maße gerade auch die Gesundheit von Menschen mit psychischen Erkrankungen, die eine besonders vulnerable Bevölkerungsgruppe darstellen [2, 22]. Gründe hierfür sind z. B. eine verbreitete soziale Ausgrenzung und Stigmatisierung sowie zusätzliche Komorbiditäten wie Diabetes, kardiovaskuläre Erkrankungen oder Immunschwäche unter antipsychotischer Medikation wie Clozapin. Menschen mit psychischen Erkrankungen sind häufig von chronischen Krankheitsverläufen mit verkürzter Lebensdauer betroffen [3] und zusätzlich durch sozioökonomische Determinanten belastet: Wohnen, Zugang zu Bildung und Beschäftigung sowie soziale Verbindungen sind aufgrund mangelnder Kommunikations- und Beziehungsfähigkeiten deutlich erschwert. Menschen mit psychischen Erkrankungen leben häufig alleine, sind isoliert und nicht leicht in der Lage, zusätzliche Unterstützung einzufordern, sollten sie an COVID-19 erkranken [4]. Aber auch eine zunehmende Stressbelastung (Ausgangsperren, Quarantäne, Einsamkeit) in der Allgemeinbevölkerung sowie die Überforderung mit der Gesamtsituation während einer Pandemie können zur Zunahme an psychischen bzw. psychosozialen Belastungen führen [5–8].
Nach Einschätzungen des Robert Koch-Institutes (RKI) wird für den Bereich der psychischen Störungen ein Anstieg von Anpassungsstörungen, Angsterkrankungen, Depressionen und Traumafolgestörungen aufgrund der COVID-19-Pandemie maßgeblich sein, auf die das Versorgungssystem längerfristig reagieren muss [22, 23]. Neben somatischen Krankenhäusern sind daher auch psychiatrische Einrichtungen nicht nur systemrelevant, sondern während einer Pandemie in der Krankenversorgung unverzichtbar und hinsichtlich ihrer Funktionsfähigkeit in vollem Umfang aufrechtzuerhalten.
Die Umfrage über die Versorgungsstrukturen in psychiatrischen Kliniken in Deutschland wurde ins Leben gerufen, um deren Umgang mit der Krisensituation gleich zu Beginn der Pandemie zu erfassen. Im Folgenden werden die Ergebnisse dieser Umfrage berichtet.
Methode
Im Rahmen der vorliegenden Umfrage wurden Daten zur Versorgungssituation in Kliniken für Psychiatrie und Psychotherapie in Deutschland erhoben. Der Erfassungszeitraum betrug einen Monat, von Mitte April bis Mitte Mai 2020. Das Statistische Bundesamt gab ein Verzeichnis der Krankenhäuser zuletzt 2018 heraus. Daraus entnommen fanden sich die Krankenhäuser, die psychiatrische Betten führen. Diese 388 Kliniken wurden deutschlandweit angeschrieben, von denen 38 Kliniken Daten übermittelten. Dies entspricht einer Rücklaufquote von 9,8 %. Unter ihnen befanden sich 29 psychiatrische Fachkrankenhäuser bzw. psychiatrische Kliniken an Allgemeinkrankenhäusern und 9 psychiatrische Universitätskliniken. Neben der Erfassung und Dokumentation von Veränderungen und Anpassungen der Versorgungsstrukturen wurden auch die Art der angewendeten Therapiemaßnahmen und Versorgungsmöglichkeiten für Menschen mit psychischen Erkrankungen mit einer COVID-19-Infektion erhoben. Zusätzlich wurde die der Versorgung zugrunde liegende Rechtsgrundlage bei nichteinwilligungsfähigen Patienten (Infektionsschutzgesetz vs. öffentlich-rechtliche Maßnahmen) dokumentiert.
Der Fragebogen wurde an den Universitätsklinika München (LMU) und Mainz konzipiert. Die Durchführung der Befragung und die Datensammlung erfolgte über die Geschäftsstelle der DGPPN in Berlin. Es wurden keine personenbezogenen Daten erhoben. Die ethischen Aspekte einer anonymisierten Institutsbefragung wurden von der Ethikkommission der LMU geprüft, ein Ethikvotum liegt vor.
Statistik
Die erhobenen Daten wurden mit dem statistischen Programm SPSS Version 23 ausgewertet. Deskriptiv wurden Mittelwerte (MW) und die Standardabweichungen (±SD) berechnet, anschließend wurde die Abweichung der Messwerte von der Normalverteilung mithilfe des Kolmogorov-Smirnov-Tests ermittelt. Variablen, die außerhalb der Normalverteilung lagen, wurden dem Interquartilsbereich (Q25–Q75) zugeordnet und als Median dargestellt. Kategoriale Daten zwischen zwei unabhängigen Gruppen wurden mit dem χ2-Test und dem Fisher-Exact-Test verglichen. Unterschiede der zu vergleichenden Gruppen wurden mit einfaktorieller Varianzanalyse (Oneway ANOVA) analysiert. Um spezifische Aussagen über die Unterschiede zwischen einzelnen Gruppen zu treffen, wurden Post-hoc-Analysen durchgeführt. Die statistische Signifikanz wurde bei allen angewandten Testverfahren mit α < 0,05 festgelegt.
Ergebnisse
Veränderung der Versorgungsstrukturen
Die Behandlungskapazität der beteiligten psychiatrischen Kliniken verringerte sich im Zeitraum Mitte April bis Mitte Mai 2020 stationär wie teilstationär signifikant (p < 0,001). Vor der Pandemie wurden durchschnittlich 180,2 Patienten (min. = 43, max. = 898, SD = 187,0) pro Klinik behandelt. Während des Erhebungszeitraums verringerte sich dieser Wert auf 111,0 (min. = 26,0, max. = 551,0, SD = 108,2). Ein Vergleich der Personalverfügbarkeit (Ärzt*innen, Therapeut*innen, Pflege) für psychiatrische Patient*innen vor und während des Erhebungszeitraums zeigte keinen Unterschied (p = 0,58). Zum Zeitpunkt der Umfrage gaben 30 (78,9 %) Behandlungszentren an, seit durchschnittlich ca. 37,9 Monaten (min. = 1,5, max. = 168,0, SD = 53,5) über einen Pandemieplan zu verfügen, welcher bei 37,0 % (n = 10) der Zentren psychiatriespezifisch und bei 63,0 % für das Gesamtklinikum ausgelegt war.
Pandemiebedingte Umstrukturierungen
Ausstattung und Behandlungsmöglichkeiten
Insgesamt 84,2 % der Kliniken (n = 32) gaben an, über Spezialbereiche für COVID-19-infizierte Patient*innen zu verfügen, in denen im Durchschnitt 18,2 Patient*innen (min. = 0, max. = 80, SD = 16,9) behandelt werden können. Zwei Kliniken (6,7 %) gaben an, keinen Spezialbereich zu haben, aber dennoch infizierte Patient*innen aufnehmen und isolieren zu können. Überwachbare Betten für infizierte Patient*innen gab es in 27 Kliniken (71,1 %), Beatmungsgeräte standen in 28 Kliniken (73,7 %) zur Verfügung, eine Sauerstoffversorgung konnte in 29 Kliniken (76,3 %) bereitgestellt werden, 19 Zentren (50,0 %) verfügten über Monitore und in 25 Kliniken (65,8 %) gab es Schleusen vor dem Infektionsbereich.
Mitarbeitertestungen zum frühzeitigen Nachweis von Infektionen wurden in 26 Kliniken (68,4 %) durchgeführt, wobei hier kein Zusammenhang mit der Größe der Klinik, gemessen an der Behandlungskapazität vor der Krise, gefunden werden konnte (p = 0,50). Es konnte ebenfalls kein Zusammenhang zwischen der Größe der Klinik und der Verfügbarkeit von Intensivbetten (p = 0,8), Beatmungsgeräten (p = 0,9), Sauerstoffversorgung (p = 0,3) und Monitoren (p = 0,6) sowie dem Vorhandensein einer Schleuse (p = 0,9) festgestellt werden. 33 Zentren (86,8 %) gaben an, dass Patient*innen zeitnah in ein internistisches Setting verlegt werden können, und 30 Kliniken (78,9 %) verfügten über COVID-19-spezifische Verlegungskriterien.
Die vorgegebenen Schutzmaßnahmen konnten in den letzten 2 Wochen vor der Umfrage in 37 Kliniken (97,4 %) eingehalten werden, FFP2-Maßnahmen in 36 Kliniken (94,7 %) und Hygiene‑, Isolierungs- sowie Mund-Nasen-Schutzmaßnahmen in allen Zentren (100,0 %). Hygieneschulungen wurden in 37 Kliniken (97,4 %) durchgeführt, 57,9 % davon online, 65,8 % in Präsenzkursen und 60,5 % anhand von Prospekten.
Psychiatrische COVID-19-Patient*innen
In den 38 befragten Zentren wurden zum Zeitpunkt der Umfrage im Durchschnitt 154,7 psychiatrische Patient*innen (min. = 0, max. = 592, SD = 153,8) ohne COVID-19-Erkrankung und durchschnittlich 1,8 infizierte Patient*innen (min. = 0, max. = 34, SD = 6,2) behandelt, davon durchschnittlich 0,12 Patient*innen (min. = 0, max. = 3, SD = 0,6) mit schwerem Verlauf. Eine Erhebung zu den psychiatrischen COVID-19-Patient*innen (n = 33, davon 32 mit PCR[„polymerase chain reaction“]-gesicherter SARS-CoV-2-Infektion) ergab ein durchschnittliches Alter von 49,1 Jahren (min. = 18, max. = 84, SD = 19,3). 48,5 % (n = 16) der Betroffenen waren Frauen, 26 (78,8 %) waren alleinstehend, 10 (30,3 %) arbeitslos. Ein (3,0 %) Betroffener war wohnungslos und 12 (36,4 %) mangelte es an sozialer Integration.
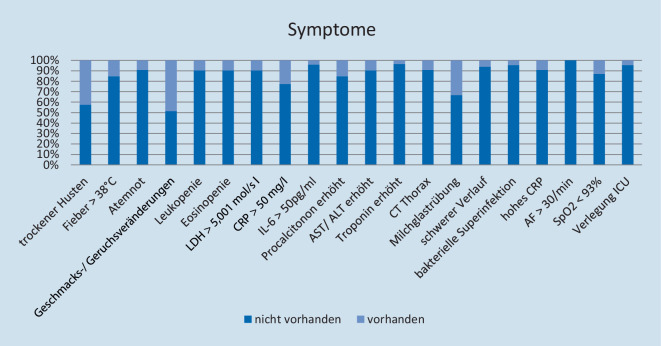
Geschmacks- oder Geruchssinnveränderungen traten bei 16 (48,5 %) Patient*innen auf; trockener Husten bei 14 (42,4 %); C‑reaktives Protein > 50 mg/l zeigte sich bei 7 (21,2 %), erhöhte Prolactinwerte, Fieber über 38 °C bei 5 (15,1 %) Personen. Atemnot, Leukopenie, Eosinopenie, erhöhte Aspartat-Aminotransferase(AST)- und Alanin-Aminotransferase(ALT)-Werte, SpO2 < 93 % sowie Lactatdehydrogenase (LDH) > 5,001 μmol/s l fanden sich bei 3 (9,1 %), Interleukin(IL) 6 > 50 pg/ml, eine bakterielle Superinfektion und erhöhtes Troponin bei einem (3,0 %) und eine Atemfrequenz (AF) > 30/min bei keinem der Patienten. Eine Thorax-Computertomographie(CT) wurde bei 3 Patient*innen (9,1 %) durchgeführt, wobei bei in einem Fall eine Milchglastrübung festgestellt wurde, jedoch nicht ausgeprägt. Zwei Patient*innen (6,1 %) wiesen einen schweren Verlauf der Erkrankung auf. Einer der 33 Patienten (3,0 %) wurde auf die Intensivstation verlegt. Die detaillierte Verteilung der Symptome ist Abb. 1 zu entnehmen. 13 (39,4 %) Patient*innen waren asymptomatisch.
Bei 13 Patient*innen (39,4 %) lagen Risikofaktoren vor. Acht Patient*innen (24,2 %) gaben an zu rauchen, bei ebenfalls 8 lag eine Erkrankung des Herz-Kreislauf-Systems vor, 6 Patient*innen (18,2 %) waren über 70 Jahre alt, 3 (9,1 %) wiesen einen Diabetes mellitus auf und ein Patient (3,0 %) litt unter chronischer Bronchitis. Leber- oder Krebserkrankungen sowie Immunsuppressionen gab es bei keinem der Patient*innen.
Die psychiatrischen Diagnosen von SARS-CoV‑2 infizierten Patient*innen sind aus Tab. 1 zu entnehmen:
| Psychiatrische Diagnosen | Anteil betroffener Patienten n (%) |
|---|---|
| F0 | 6 (18,3) |
| F1 | 2 (6,0) |
| F2 | 2 (6,0) |
| F3 | 17 (51,5) |
| F4 | 2 (6,0) |
| F6 | 4 (12,2) |
SARS-CoV‑2 „severe acute respiratory syndrome coronavirus type 2“
Therapie der psychiatrischen COVID-19-Patient*innen
Bei 6 der infizierten Patient*innen (18,2 %) war eine spezielle Behandlung der COVID-19-Symptome notwendig. Fünf der 33 Patient*innen (15,2 %) erhielten Volumengabe, ebenfalls 5 Sauerstoff, 4 (12,1 %) nahmen eine antipyretische Medikation ein, 3 (9,1 %) erhielten eine supportive Therapie (TVT[tiefe Venenthrombose]-Prophylaxe etc.). Antibiotika wurden ebenfalls 3 Patient*innen verabreicht, 2 (6,1 %) bekamen eine Atemtherapie und ein Patient erhielt einen ACE(Angiotensin-Converting-Enzym)-Hemmer aufgrund der bereits vor der Infektion bestehenden Medikation. Keiner der Patient*innen erhielt eine antivirale Therapie oder Kortikosteroide. Eine Psychopharmakotherapie erfolgte bei 20 Patient*innen (60,6 %), keiner der 33 Patient*innen erhielt Lithium oder Clozapin.1 Von den 33 COVID-19-Patient*innen mit psychischen Erkrankungen erfolgte nach Entlassung in einem Fall (3,0 %) die Weiterbehandlung mittels Telemedizin und bei 29 Patient*innen (87,9 %) eine psychosoziale Beratung.
Rechtliche Aspekte
In 4 Kliniken (10,5 %) wurden in den letzten Wochen vor der Umfrage im Durchschnitt 1,3 Patient*innen (min. = 1,0, max. = 2,0, SD = 0,5) nach dem Infektionsschutzgesetz (IfSG) behandelt. Behandlungen nach PsychKG (Psychisch-Kranken-Gesetz) oder BGB (Bürgerliches Gesetzbuch) bei SARS-CoV-2-positiven Patient*innen mit führender psychischer Erkrankung wurden in 5 Zentren (13,2 %) durchgeführt, durchschnittlich an 1,6 Patient*innen (min. = 0, max. = 5,0, SD = 1,9).
Entlassungen aufgrund der COVID-19-Pandemie
Insgesamt 30 (78,9 %) Kliniken gaben an, im Durchschnitt 50,1 Patient*innen (min. = 4,0, max. = 246,0, SD = 57,4) aufgrund der COVID-19-Pandemie entlassen zu haben. Durchschnittlich wurden 19,5 dieser Patient*innen (min. = 0, max. = 167,0, SD = 36,2) ambulant psychotherapeutisch 16,4 (min. = 0, max. = 79,0, SD = 21,6), ambulant psychiatrisch und 12,5 (min. = 0, max. = 45,0, SD = 12,7) mittels Telemedizin weiterbehandelt. Durchschnittlich 9,5 Patient*innen (min. = 0, max. = 50,0, SD = 16,9) erhielten keine weitere Behandlung nach ihrer pandemiebedingten Entlassung. Kliniken, die angaben, COVID-19-Patient*innen aufzunehmen (n = 30, 78,9 %), zeigten eine signifikant höhere Anzahl an Patient*innen, die nach der Entlassung keine weitere Behandlung erhielten (n = 12, min. = 0, max. = 50,0, SD = 0, p = 0,02), als Kliniken, die keine COVID-19-infizierten Patient*innen aufnahmen. Die Gesamtverteilung der pandemiebedingten Entlassungen ist in Tab. 2 abgebildet.
| Entlassungen | Anzahl | Prozent |
|---|---|---|
| Nein | 8 | 21,1 |
| Ja | 30 | 78,9 |
Weitere signifikante Unterschiede hinsichtlich der Anzahl der pandemiebedingten Entlassungen (p = 0,10), des klinikeigenen ambulanten Nachsorgeangebots (p = 0,41) und der allgemeinen Weiterversorgung (p = 0,69) zeigten sich nicht. Kliniken, in denen keine Intensivbetten für COVID-19-Patient*innen zur Verfügung standen, gaben signifikant häufiger an, pandemiebedingte Entlassungen durchgeführt zu haben (p = 0,045). In Bezug auf die Anzahl dieser Entlassungen gab es wiederum keinen Unterschied (p = 0,60). Kliniken, die angaben, aufgrund COVID-19-erkrankter Mitarbeiter*innen unter Versorgungsengpässen zu leiden, entließen pandemiebedingt signifikant mehr Patient*innen (p = 0,02).
Psychiatrische Nachsorge, teilstationäre und ambulante Angebote
Während des Erhebungszeitraums wurden ambulante Behandlungsmöglichkeiten von 2 Zentren komplett eingestellt und von 33 Kliniken mit Einschränkungen weiter angeboten. Tagesklinische Angebote wurden in 18 Zentren eingestellt und von 16 Kliniken eingeschränkt angeboten. Stationsäquivalente Versorgung und/oder Home-treatment-Angebote wurden in 5 Zentren eingestellt und von 8 Kliniken nur noch eingeschränkt angeboten. Ein nichtpandemiebedingt begrenztes Angebot an ambulanten Behandlungen wurde von 3 Zentren angeboten, eine weitere Behandlung in der Tagesklinik war ebenfalls in 3 Kliniken möglich, in einem Zentrum wurde weiterhin uneingeschränkt „home treatment“ angeboten (Tab. 3).
| Ambulante Behandlung n (%) |
Tagesklinik n (%) |
„Home treatment“ n (%) |
|
|---|---|---|---|
| Eingestellt | 2 (5,3) | 18 (47,4) | 5 (13,2) |
| Eingeschränkt | 33 (86,8) | 16 (42,1) | 8 (21,1) |
| Uneingeschränkt | 3 (7,9) | 3 (7,9) | 1 (2,6) |
| Nicht vorhanden | 0 (0) | 1 (2,6) | 12 (31,6) |
| Keine Angabe | 0 (0) | 0 (0) | 12 (31,6) |
Diskussion
In der vorliegenden Umfrage wurden die Veränderungen der Versorgungsstrukturen und der Leistungsfähigkeit psychiatrischer und psychotherapeutischer Kliniken in Deutschland in einem Einmonatszeitraum während der ersten Welle der Corona-Pandemie erfasst. Im Durchschnitt verringerte sich die stationäre Behandlungskapazität etwa um 40 % im Vergleich zu Zeiten vor der Pandemie. Dieser Rückgang entspricht einem weltweiten Trend der Abnahme von Behandlungskapazitäten in Kliniken für Psychiatrie und Psychotherapie: Nach Angaben von Kølbæk et al. konnte z. B. in Dänemark ein Rückgang von ca. 40 % der psychiatrischen Konsultationen während der COVID-19-Pandemie beobachtet werden, was aufgrund der dortigen Versorgungsstrukturen auf die geringere Anzahl von Überweisungen durch Hausärzt*innen zurückzuführen war [9].
In der vorliegenden Umfrage zeigte sich zudem, dass neben den vollstationären auch die tagesklinischen und ambulanten Angebote häufig nur noch in eingeschränkter Form vorgehalten oder sogar komplett eingestellt wurden. Betrachtet man die Nachsorgeangebote im Einzelnen, so fällt auf, dass lediglich 3 von 38 Kliniken ihre ambulanten und tagklinischen Behandlungskonzepte uneingeschränkt fortführen konnten. Die Reduktion dieser sektorübergreifenden Therapiemöglichkeiten dürfte vielerorts zu erheblichen Auswirkungen auf das Leben der Betroffenen geführt haben: Fehlende Stabilisierung der Tagesstruktur, Verlust sozialer Kontakte, eingeschränkte Möglichkeit zur beruflichen Wiedereingliederung, soziale Ausgrenzung mit Verminderung des Selbstwertgefühls sind hierbei als mutmaßliche Konsequenzen anzuführen, die in der Folge eine vollständige Genesung verzögern bzw. verhindern [10].
Pandemiebedingt wurde eine große Anzahl an Patienten entlassen
Eine große Anzahl an Kliniken (78,9 %) berichtete, im Durchschnitt bis zu 50 Patient*innen aufgrund der COVID-19-Pandemie entlassen zu haben. Die Gründe hierfür dürften mangelnde Kapazitäten unter den strengen Hygienestandards während der Pandemie sein (z. B. Einzelzimmerisolierungen bei Neuaufnahmen etc.); diese sollten jedoch in Folgestudien weiter evaluiert werden. Einige Kliniken gaben an, telemedizinische Angebote in der Weiterbehandlung bereitzustellen und durchschnittlich 12 Patient*innen pro Klinik wurden mittels Telemedizin nach der Entlassung weiterbehandelt.
Die Pandemie gilt als Innovationstreiber für digitale Gesundheitsangebote. Die allgemeinen Stärken und Herausforderungen webbasierter und telemedizinischer Nachsorgeangebote wurden bereits in der Literatur ausführlich beschrieben. Vorteile sind ein direkter „Face-to-face“-Kontakt ohne Maske und ein kontextualisierter Einblick in das Leben der Patient*innen zu Hause [9]. Zu den Herausforderungen gehören die Notwendigkeit einer sorgfältigeren Sicherheitsplanung für Hochrisikopatient*innen, die Aufrechterhaltung professioneller Grenzen in der neuen informellen virtuellen Umgebung, die Gestaltung des physischen Raums und die Berücksichtigung von Verzögerungen und Unterbrechungen [11, 12]. Obwohl telemedizinische Angebote bereits zu Beginn der Pandemie zur Verfügung standen und im weiteren Verlauf auch reliable Konzepte für eine telemedizinische Versorgung für psychisch erkrankte Menschen ausgearbeitet wurden [13], bedarf es dringend der Verbesserung der technischen Ausstattung sowohl der Kliniken als auch der betroffenen Patient*innen, um eine breite Anwendung zu ermöglichen.
In den meisten befragten Einrichtungen (84 %) standen Spezialbereiche für COVID-19-infizierte Patient*innen zu Verfügung. Die Ausstattung für die Versorgung infektiöser Patient*innen konnte zwar nicht flächendeckend gewährleistet werden, in der Regel war aber die für die Erstversorgung notwendige Ausstattung vorhanden. Eine Sauerstoffversorgung konnte allerdings lediglich in etwa 75 % der Kliniken bereitgestellt werden, nur die Hälfte der befragten Einrichtungen verfügte über Monitore und lediglich in 25 von 38 Kliniken gab es eine Schleuse zur Einhaltung der Hygienestandards. Mitarbeitertestungen zur frühzeitigen Identifizierung von Infektionen konnten in der Mehrzahl der befragten Zentren durchgeführt werden, wobei sich hier kein Zusammenhang mit der Größe der Klinik, gemessen an der Behandlungskapazität vor der Krise, zeigte. Die Hygienemaßnahmen konnten beinahe in allen Kliniken vollständig umgesetzt werden. Trotz Infektionsgefahr wurden allerdings zu Beginn der Pandemie die Hygieneschulungen primär in Präsenzkursen (65 %) durchgeführt, Onlinekurse wurden nur in etwas mehr als der Hälfte der Fälle (57 %) angeboten.
Aus den Ergebnissen der vorliegenden Studie ergab sich zudem, dass freiheitsbeschränkende Maßnahmen bei nichteinwilligungsfähigen Patient*innen eher auf öffentlich-rechtlicher Grundlage als in Anwendung des Infektionsschutzgesetzes erfolgten. Grundsätzlich ist die Anwendung beider Rechtsgrundlagen bei nichteinwilligungsfähigen Patient*innen möglich. Liegt jedoch keine psychische Erkrankung vor, sollten Personen mit Verdacht auf SARS-CoV-2-Infektion oder mit einer COVID-19-Erkrankung nicht in einem psychiatrischen Krankenhaus untergebracht werden; ebenso wenig, wenn bei stabilem psychopathologischem Befund die somatische Komponente eindeutig im Vordergrund steht. Eine unzulässige Instrumentalisierung des psychiatrischen Versorgungssystems sollte unbedingt vermieden werden [14, 15]. Aus der aktuellen Umfrage ließen sich keine Hinweise auf nichtrechtskonforme Unterbringungen in den befragten psychiatrischen Kliniken ableiten.
Pandemiepläne sind wichtig für die Aufrechterhaltung der psychiatrischen Versorgung
Erfreulicherweise gaben nahezu 80 % der Behandlungszentren an, über einen Pandemieplan zu verfügen. Nur wenige waren allerdings speziell für psychiatrische Einrichtungen entworfen. Erfahrungsgemäß bieten solche Pläne eine wertvolle Grundlage für die Aufrechterhaltung der psychiatrischen Versorgung unter den rasch wechselnden Herausforderungen einer Pandemie. Psychiatriespezifische Algorithmen sind aber auch von Bedeutung, um Psychiatrie und Psychotherapie als Fachdisziplin im Kontext der Somatik adäquat zu positionieren. Sie legen dar, wie psychiatrische Abteilungen oder Krankenhäuser ihren Auftrag zur Versorgung und zum Schutz hochsensibler Bevölkerungsgruppen, wie Menschen mit psychischen Erkrankungen, aufrechterhalten und zugleich somatische oder notfallmedizinische Abteilungen entlasten können [16]. Es wäre empfehlenswert, solche Pläne flächendeckend speziell für psychiatrische Kliniken zu entwickeln.
Hervorzuheben ist, dass in Kliniken, die Versorgungsengpässe aufgrund COVID-19-erkrankter Mitarbeiter*innen berichteten, signifikant mehr Patienten pandemiebedingt entlassen wurden. Obwohl bei direkter Nachfrage Personalengpässe verneint wurden, gab es bereits zum Zeitpunkt der Erhebung indirekte Hinweise auf personalbedingte Einschränkungen in der Versorgung von Menschen mit psychischen Erkrankungen. In der Praxis waren dabei v. a. ein erhöhter Personalbedarf auf COVID-Stationen relevant sowie der Ausfall der Mitarbeiter*innen durch Ansteckung. Mitarbeiter*innen im Gesundheitswesen, mit und ohne Kontakt zu COVID-19-Patient*innen, sind zudem neuen Stressoren ausgesetzt, die eine Gefährdung für deren psychische Gesundheit und damit weitere Arbeitsausfälle nach sich ziehen können [17, 18]. Durch weitere Untersuchungen sollten deshalb Risikofaktoren und protektive Faktoren identifiziert werden, die die Grundlage für künftige Interventionen und Handlungsempfehlungen zur Prävention für diese vulnerable Personalgruppe darstellen.
Eine wichtige Strategie des öffentlichen Gesundheitswesens auf gesellschaftlicher Ebene ist die Einführung der Impfung, um die Ausbreitung der SARS-CoV-2-Infektion einzudämmen und somit auch die Infektion des Krankenhauspersonals zu verhindern. Da die Aufnahme von SARS-CoV-2-infizierten psychisch erkrankten Personen oft unvermeidbar ist, sollte das Personal psychiatrischer Akutstationen erhöhte Priorität bei der Impfung haben, ähnlich wie das Personal auf Rettungsstellen oder in den Notfallambulanzen [19].
Personal psychiatrischer Akutstationen sollte erhöhte Priorität bei der Impfung haben
Zusammenfassend lässt sich feststellen, dass psychiatrische Kliniken als wesentlicher Bestandteil der Versorgungslandschaft bereits in der ersten Welle der Pandemie in der Lage waren, schnell und adäquat auf das Pandemiegeschehen zu reagieren. Durch die Reduzierung der Behandlungskapazitäten auf 60 % hat sich jedoch die Versorgungssituation für Menschen mit psychischen Erkrankungen deutlich verschlechtert. Deshalb sollten dringend weitere Anstrengungen unternommen werden, um die Versorgung im Bereich der psychischen Gesundheit langfristig an die Anforderungen der Pandemie anzupassen. Vor allem sollten Infektionskontrolle, Sicherung des Zugangs zu Diagnose und Behandlung, Sicherstellung der Kontinuität der psychiatrischen Versorgung sowie die Berücksichtigung neuer, möglicherweise durch die Pandemie ausgelöster Fälle psychischer Erkrankungen in der Allgemeinbevölkerung im Vordergrund stehen. Da aber der Lockdown nicht zwangsläufig mit mehr, sondern auch mit geringeren psychischen Belastungen einhergehen kann, ist eine differenzierte Betrachtungsweise erforderlich [20]. Nachhaltige pandemiespezifische Anpassungen der Versorgungssysteme für Menschen mit psychischen Erkrankungen sollten speziell darauf ausgerichtet sein, Ungleichheiten in der Gesundheitsversorgung zu reduzieren. Neue Versorgungsstrukturen und Dienstleistungen, wie z. B. telemedizinische Ansätze, können zu einer nachhaltigen, effizienten und gerechten Bereitstellung der Versorgung von Menschen mit mentalen Erkrankungen führen; damit könnte die COVID-19-Pandemie eine Gelegenheit sein, die psychische Gesundheitsversorgung insgesamt zu verbessern.
Limitationen
Die erste Umfrage generiert Anregungen zur weiteren Optimierung der Datenerhebung. Aufgrund der geringen Anzahl der teilnehmenden Kliniken ist die Aussagekraft der Studie auf einen Querschnitt der deutschlandweit insgesamt 38 untersuchten Kliniken begrenzt. Für eine repräsentative Darstellung der Versorgungsstrukturen wäre eine Ausweitung der Datenerhebung wünschenswert. Auch der hohe Anteil an Universitätskliniken könnte ggf. einen Bias der Ergebnisse bewirkt haben, da psychiatrische Kliniken an Universitätsklinika durch ihre Einbindung in Gesamtkrankenhausstrukturen und durch die Nähe zu den somatischen Versorgungsmöglichkeiten ihre Strukturen ggf. leichter adaptieren konnten. Eine Generalisierbarkeit der Ergebnisse ist dementsprechend eingeschränkt.
Um die aktuelle Situation im Detail zu beschreiben, sollte sich bei weiteren Erhebungen der Erfassungszeitraum über einen längeren Zeitraum erstrecken, um präzise Aussagen über den Stand der Versorgungssituation auch im Längsschnitt vornehmen zu können. Außerdem sollten zusätzliche Informationen über die Formen der Qualitätssicherung, Nachsorge und Strategien zur Vermeidung bzw. Verkürzung von Therapiemaßnahmen ermittelt werden, in diesem Kontext wäre auch eine Erweiterung der Datenerhebung auf Einrichtungen wie Arztpraxen und kinder- und jugendpsychiatrische Einrichtungen sinnvoll. Um die Qualität der Datenerhebung zu sichern, ist eine strukturierte Schulung der beteiligten Mitarbeiter*innen erforderlich.
Ausblick
Das Forschungsprojekt EgePan Unimed wird im Rahmen des Netzwerks Universitätsmedizin (NUM) vom Bundesministerium für Bildung und Forschung (BMBF) gefördert (Förderkennzeichen: 01KX2021) und geleitet von Prof. Dr. Jochen Schmitt und Dr. Michael von Wagner. Im Rahmen dieses Projektes werden Vertreter*innen von Kliniken für Psychiatrie und Psychotherapie sowie Psychosomatische Medizin und Psychotherapie in Deutschland erneut kontaktiert. Hierfür werden insbesondere Fragen zu den folgenden Themen gestellt:
Inanspruchnahme und Angebot ambulanter und stationärer Leistungen durch die Kliniken, jeweils nach Diagnosegruppen stratifiziert,
Erfahrungen und Probleme mit Hygiene- und COVID-19-Testkonzepten sowie der Behandlung COVID-19-positiver Patient*innen mit führender psychiatrischer Erkrankung in den Kliniken und
Erfahrungen und Akzeptanz mit Telemedizinangeboten, die vielfach in der Pandemie eingeführt wurden.
Die Befragung wird als Telefoninterview der Direktor*innen oder leitenden Oberärzt*innen zum unterstützenden Ausfüllen des Fragebogens stattfinden. Eine longitudinale Erfassung der psychiatrischen Versorgungen in Deutschland ist von enormer Bedeutung: Diese Informationen können uns in Zukunft helfen, Versorgungslücken während einer Pandemie rechtzeitig zu identifizieren, die Behandlungskonzepte anzupassen sowie die Vorbereitung auf künftige Pandemien möglichst optimal zu gestalten. Inwieweit die Befunde der ersten Welle mit denen aus der zweiten (und ggf. dritten Welle) vergleichbar sind, wird im Rahmen der zweiten bundesweiten Erhebung ebenso erforscht.
Fazit für die Praxis
Die psychiatrischen Kliniken in Deutschland waren bereits in der ersten Welle der Pandemie in der Lage waren, schnell und adäquat auf das Pandemiegeschehen zu reagieren. Durch die Reduzierung der Behandlungskapazitäten auf 60 % hat sich jedoch die Versorgungssituation für Menschen mit psychischen Erkrankungen deutlich verschlechtert.
Es sollten dringend weitere Anstrengungen unternommen werden, um die Versorgung im Bereich der psychischen Gesundheit langfristig an die Anforderungen der Pandemie anzupassen. Im Vordergrund stehen hier vor allem Infektionskontrolle, Sicherung des Zugangs zu Diagnose und Behandlung und Sicherstellung der Kontinuität der psychiatrischen Versorgung.
Neue Versorgungsstrukturen und Dienstleistungen, wie z. B. telemedizinische Ansätze, können zu einer nachhaltigen, effizienten und gerechten Bereitstellung der Versorgung von Menschen mit mentalen Erkrankungen führen.
Acknowledgments
Förderung
Das Projekt wurde von der Deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) unterstützt.
Einhaltung ethischer Richtlinien
Interessenkonflikt
K. Adorjan, O. Pogarell, L. Pröbstl, M. Rüb, H.F. Wiegand, O. Tüscher, K. Lieb, M. Wassiliwizky, G. Gerlinger, A. Heinz und P. Falkai geben an, dass kein Interessenkonflikt besteht.
Für diesen Beitrag wurden von den Autoren keine Studien an Menschen oder Tieren durchgeführt. Für die aufgeführten Studien gelten die jeweils dort angegebenen ethischen Richtlinien.
Footnotes
Diese beiden Medikamente wurden ausgewählt, da diese ggf. eine Dosisanpassung unter einer schweren Infektionserkrankung bedürfen [24].
K. Adorjan, O. Pogarell und L. Pröbstl haben zu gleichen Teilen zum Manuskript beigetragen.
Literatur
- 1.Robert Koch Institut https://www.rki.de/DE/Home/homepage_node.html. Zugegriffen: 25.03.2021
- 2.Kaufman KR, Petkova E, Bhui KS, Schulze TG. A global needs assessment in times of a global crisis: world psychiatry response to the COVID-19. pandemic. BJPsych open. 2020;6(3):e48. doi: 10.1192/bjo.2020.25. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3.Adorjan K, Pogarell O. Psychische Komorbiditäten. In: Falkai, Hasan, editors. Praxishandbuch Schizophrenie. 50. München: Urban & Fischer; 2020. [Google Scholar]
- 4.Heinz A, Zhao X, Liu S. Implications of the association of social exclusion with mental health. JAMA Psychiatry. 2020;77(2):113–114. doi: 10.1001/jamapsychiatry.2019.3009. [DOI] [PubMed] [Google Scholar]
- 5.Liu S, Heinzel S, Haucke MN, Heinz A. Increased psychological distress, loneliness, and unemployment in the spread of COVID-19 over 6 months in Germany. Medicina. 2021;57(1):53. doi: 10.3390/medicina57010053. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Li Z, Ge J, Yang M, Feng J, Qiao M, Jiang R, Bi J, Zhan G, Xu X, Wang L, Zhou Q, Zhou C, Pan Y, Liu S, Zhang H, Yang J, Zhu B, Hu Y, Hashimoto K, Jia Y, Wang H, Wang R, Liu C, Yang C. Vicarious traumatization in the general public, members, and non-members of medical teams aiding in COVID-19 control. Brain Behav Immun. 2020;88:916–919. doi: 10.1016/j.bbi.2020.03.007. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Kunzler A, Winterling JS, Müssig M, Yuen KSL, Tüscher O, Thrul J, et al. Systematische Literaturanalyse und Studienergebnisse aus dem deutschen COSMO-Panel. Dtsch Arztebl. 2020;117(38):625–632. doi: 10.3238/arztebl.2020.0625. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Kunzler AM, Röthke N, Günthner L, Stoffers-Winterling J, Tüscher O, Coenen M, Rehfuess E, Schwarzer G, Binder H, Schmucker C, Meerpohl JJ, Lieb K (2021) Mental burden and its risk and protective factors during the early phase of the SARS CoV‑2 pandemic: systematic review and meta-analyses. Global Health 17(1):34. 10.1186/s12992-021-00670-y [DOI] [PMC free article] [PubMed]
- 9.Kølbæk P, Nørremark B, Østergaard SD. Forty percent reduction in referrals to psychiatric services during the COVID-19 pandemic. Psychother Psychosom. 2021;90(1):67–68. doi: 10.1159/000509575. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Neustädter ME, Adorjan K, Kistner N, Glaser M, Hummel I, von Saldern S, Palm U, Dehning S, Pogarell O, Karch S. Successful treatment in the day clinic of the clinic for psychiatry and psychotherapy of LMU munich. Experienced changes from the patients’ perspective. MMW Fortschr Med. 2018;160(Suppl 5):6–10. doi: 10.1007/s15006-018-1050-7. [DOI] [PubMed] [Google Scholar]
- 11.Sasangohar F, Bradshaw MR, Carlson MM, Flack JN, Fowler JC, Freeland D, Head J, Marder K, Orme W, Weinstein B, Kolman JM, Kash B, Madan A. Adapting an outpatient psychiatric clinic to telehealth during the COVID-19 pandemic: a practice perspective. J Med Internet Res. 2020;22(10):e22523. doi: 10.2196/22523. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Rahman A, Naslund JA, Betancourt TS, Black CJ, Bhan A, Byansi W, Chen H, Gaynes BN, Restrepo CG, Gouveia L, Hamdani SU, Marsch LA, Petersen I, Bahar OS, Shields-Zeeman L, Ssewamala F, Wainberg ML. The NIMH global mental health research community and COVID-19. Lancet Psychiatry. 2020;7(10):834–836. doi: 10.1016/S2215-0366(20)30347-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Reinhard MA, Burkhardt G, Grosse-Wentrup F, Eser-Valerie D, Mumm FHA, Barnikol-Oettler B, Bausewein C, von Bergwelt-Baildon M, Klein M, Falkai P, Jauch KW, Adorjan K, Padberg F, Hoch E. Psychosocial support during the COVID-19 pandemic: interdisciplinary concept of care at a university hospital. Nervenarzt. 2020 doi: 10.1007/s00115-020-01014-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.JMS des Bayerischen Staatsministeriums der Justiz vom 1. April 2020, D2a – 3475 – I – 3199/2020.
- 15.Adorjan K, Gaudernack D, Beer J, von Massenbach C, Falkai P, Pollmächer T, Pogarell O. Coercive measures and the SARS-CoV-2 pandemic. Nervenarzt. 2020 doi: 10.1007/s00115-020-01002-y. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Adorjan K, Pogarell O, Streb D, Padberg F, Erdmann C, Koller G et al (2021) Role of psychiatric hospitals during a pandemic: introducing the Munich psychiatric covid-19 pandemic contingency plan (MPCPCP). BJPsychOpen 7(2):e41. 10.1192/bjo.2020.167 [DOI] [PMC free article] [PubMed]
- 17.Kang L, Li Y, Hu S, Chen M, Yang C, Yang BX, Wang Y, Hu J, Lai J, Ma X, Chen J, Guan L, Wang G, Ma H, Liu Z. The mental health of medical workers in Wuhan, China dealing with the 2019 novel coronavirus. Lancet Psychiatry. 2020;7(3):e14. doi: 10.1016/S2215-0366(20)30047-X. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Lai J, Ma S, Wang Y, Cai Z, Hu J, Wei N, Wu J, Du H, Chen T, Li R, Tan H, Kang L, Yao L, Huang M, Wang H, Wang G, Liu Z, Hu S. Factors associated with mental health outcomes among health care workers exposed to Coronavirus disease 2019. JAMA Netw Open. 2020;3(3):e203976. doi: 10.1001/jamanetworkopen.2020.3976. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.https://www.aerzteblatt.de/nachrichten/119116/STIKO-Impfempfehlungen-liegen-vor-Medizinisches-Personal-wird-nicht-gleichermassen-priorisiert. Zugegriffen: 25.03.2021
- 20.Ahrens KF, Neumann RJ, Kollmann B, Plichta MM, Lieb K, Tüscher O, Reif A. Differential impact of COVID-related lockdown on mental health in Germany. World Psychiatry. 2021;20(1):140–141. doi: 10.1002/wps.20830. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Paletta A, Yu D, Li D, Sareen J. COVID-19 pandemic inpatient bed allocation planning—A Canada-wide approach. Gen Hosp Psychiatry. 2021;69:126–128. doi: 10.1016/j.genhosppsych.2020.12.015. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.https://www.rki.de/DE/Content/Gesundheitsmonitoring/Gesundheitsberichterstattung/GBEDownloadsJ/JoHM_S10_2020_Versorgung_chronisch_Kranke_COVID_19.pdf?__blob=publicationFile. Zugegriffen: 14.03.2021
- 23.Zielasek J, Gouzoulis-Mayfrank E. COVID-19-Pandemie: Psychische Störungen werden zunehmen. Dtsch Arztebl. 2020;117(21):A1114–1117. [Google Scholar]
- 24.Siskind D, et al. Consensus statement on the use of clozapine during the COVID-19 pandemic. J Psychiatry Neurosci. 2020;45(3):222–223. doi: 10.1503/jpn.200061. [DOI] [PMC free article] [PubMed] [Google Scholar]