Abstract
Le contexte actuel de pandémie conduit à s’interroger sur les conséquences de la COVID-19 en Assistance médicale à la procréation (AMP). En effet, suite aux premières recommandations de l’Agence de la biomédecine en mars 2020, les centres d’AMP ont suspendu leurs activités. La reprise progressive des tentatives en mai 2020 s’est accompagnée de nombreux questionnements, concernant les effets directs et indirects du SARS-CoV-2 sur la qualité des gamètes, la gamétogenèse, la fertilité, la grossesse et la santé néonatale. L’objectif de cette revue de la littérature est de synthétiser les données disponibles, pour informer les patient(e)s pris(es) en charge et adapter les pratiques d’AMP en cette période de la COVID-19. La plupart des études récentes se basent sur l’évaluation des effets du syndrome infectieux, sur l’analyse des facteurs hormonaux, et sur l’expression des protéines d’entrée virale (ACE2 et TMPRSS2) au niveau des cellules impliquées dans la gamétogenèse pour évaluer les répercussions de la COVID-19. La transmission materno-fœtale du SARS-CoV-2 n’a pas pu être démontrée à ce jour, mais l’infection néonatale reste possible. Néanmoins, les hommes seraient plus à risque d’être infectés par le SARS-CoV-2, d’être symptomatiques et la spermatogenèse est vraisemblablement affectée. La présence du virus dans le sperme est un évènement rare, mais l’ensemble de ces paramètres sont à prendre en compte dans la prise en charge des couples en AMP. Cependant, aucune conséquence sur la qualité des gamètes féminins n’a été mise en évidence jusqu’à présent.
Mots clés: AMP, COVID-19, Fertilité, Gamètes
Abstract
The current pandemic context raises questions about COVID-19 consequences on Assisted Reproduction Technology (ART). Indeed, according to the first Biomedicine Agency recommendations, ART centers suspended their activities in March 2020 during the first wave of Covid-19. However, SARS-CoV-2 direct and indirect effects on gametes, fertility, pregnancy and neonatal health are still debated. The aim of this review is to assess the available data on this subject, to inform patients in care and adapt daily practice. Most recent studies are based on the effects of the infectious syndrome, on hormonal factors as well as on the expression of viral entry proteins (ACE2 and TMPRSS2) in cells involved in gametogenesis, to assess the impact of COVID-19. So far, no effect on female gametes was highlighted. More studies are needed to confirm this hypothesis. Mother to children transmission couldn’t be proven, yet neonatal infection remains possible. However, men are more susceptible to be infected by SARS-CoV-2, to be symptomatic, and spermatogenesis is likely to be affected. Presence of the virus in semen is infrequently reported, but all of these parameters should be taken into account in ART.
Keywords: ART, COVID-19, Fertility, Gametes
1. Introduction
La COVID-19 est une infection virale responsable de pneumopathies et de troubles de la coagulation pour les cas les plus sévères. Elle est causée par le virus SARS-CoV-2, d’abord nommé 2019-nCoV [1]. Un premier cas a été détecté en France le 2 décembre 2019. L’état d’urgence sanitaire a été déclaré par l’OMS le 30 janvier 2020. À ce jour, on comptabilise plus de 111 millions de cas de COVID-19, et plus de 2 millions de décès suite aux complications à l’échelle mondiale [2]. Dès le mois de mars 2020, la population française a été confinée pour réduire les contacts et la circulation du virus dans la population. Dans ce contexte du confinement et de la réorganisation des activités hospitalières, les centres d’Assistance médicale à la procréation (AMP) français ont dû suspendre leurs activités le 22 mars 2020 suite aux premières recommandations de l’Agence de la biomédecine (ABM) [3]. Toutes les activités ont été concernées, excepté les préservations de la fertilité dans le cadre de l’oncologie : fécondation in vitro (FIV), préservation de la fertilité non urgente, diagnostic pré-implantatoire (DPI), insémination intra-utérine et transfert d’embryon congelés (TEC). Les centres d’AMP se sont alors organisés pour cryopréserver les ovocytes des patientes ayant été ponctionnées, suspendre les nouveaux cycles et arrêter les cycles en cours. Suite à la seconde vague, l’European Society of Human Reproduction and Embryology (ESHRE), a ensuite établi des recommandations [4] sous la forme d’un protocole à deux étapes : évaluer l’impact de la pandémie en fonction du taux d’incidence moyen des infections des 14 jours précédents puis proposer des mesures d’adaptation de l’activité en fonction de ce taux. En France, depuis le deuxième confinement, l’ABM [5] recommande la poursuite des soins en AMP autant que possible. Ainsi, il faut s’organiser face aux nouvelles contraintes (réquisition de personnels et de blocs opératoires pour la COVID-19, personnel infecté, etc.) afin de maintenir les différentes activités. En effet, il paraît inconcevable de retarder sans échéance les activités de soin proposées en vertu des nouveaux risques infectieux liés à la COVID-19, en sachant le caractère sensible au temps des techniques d’AMP. Quarante-trois années reste une date limite et inchangée de la prise en charge par la sécurité sociale pour les patientes. À plus petite échelle, les centres d’AMP doivent s’adapter pour déterminer quels paramètres peuvent être à l’origine de complications dans la prise en charge et procéder ainsi aux sélections des couples. Le but de cette revue de la littérature est de répertorier les éventuels impacts de l’infection au SARS-CoV-2 sur l’ensemble du processus d’AMP, de la fertilité aux risques d’une infection pendant la grossesse et en période périnatale (risques pour la mère et pour le fœtus). Également, la gamétogenèse et la qualité des gamètes pourraient être affectés par le virus par deux mécanismes principaux : le cycle de réplication viral lui-même et les dérèglements hormonaux et physiopathologiques induits.
Nous analyserons avec détails les effets directs et indirects sur la fertilité du SARS-Cov-2 rapportés à ce jour dans la littérature.
2. Points clés dans la physiopathologie du SARS-CoV-2
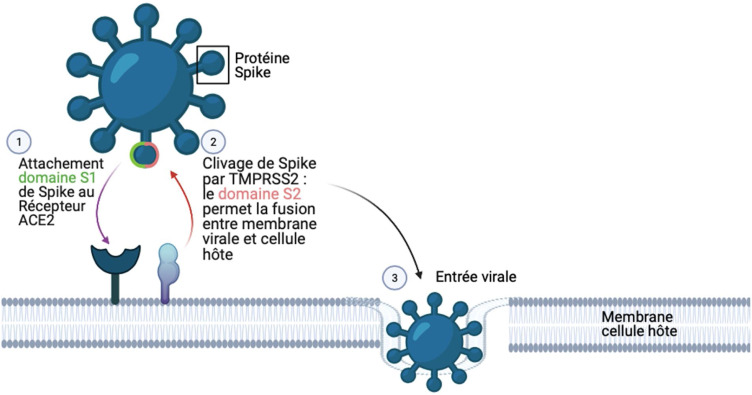
La COVID-19 est une infection induite par le virus SARS-CoV-2, appartenant à la famille des Coronaviridae [6]. Le virus doit son appellation à la grande homologie (environ 80%) de séquence génique avec le SARS-CoV-1 (Severe Acute Respiratory Syndrome Coronavirus) [7]. Cette grande homologie permet d’extrapoler quant aux mécanismes moléculaires à l’origine de la réplication virale. Le cycle de réplication du virus a pu être mis en évidence : la contamination se fait par voie aérienne (gouttelettes), via un contact rapproché et durable avec une personne contagieuse [8]. Pour se multiplier, le virus doit utiliser le matériel cellulaire de son hôte, lui permettant de transcrire et répliquer son ARN, afin de produire des virions matures. Ainsi, il est nécessaire qu’il traverse la membrane des cellules hôtes, pour utiliser leurs ribosomes (traduction des protéines non structurales) et leur réticulum endoplasmique rugueux (traduction des protéines structurales) [9]. Le SARS-CoV-2 est un virus à ARN (simple brin, polarité positive), avec un génome protégé par une enveloppe. Sur cette enveloppe, on retrouve plusieurs protéines de structure : les protéines membranaires (M), d’enveloppe (E) et Spike (S) qui lui donnent l’aspect de couronne (Fig. 1 ) [10]. Les virus SARS-CoV-1 et SARS-CoV-2 se lient au même récepteur ACE2 (angiotensin-converting enzyme 2), localisé sur la membrane des cellules hôtes [11]. Cependant, l’affinité de liaison entre ACE2 et SARS-CoV-2 est près de 10 à 20 fois plus forte qu’entre ACE2 et SARS-CoV-1 [12]. L’entrée du virus débute avec la liaison de la glycoprotéine de surface S (Spike) du SARS-CoV-2 au récepteur ACE2 [13]. Cette protéine S est constituée de deux sous-unités (S1 et S2), qui ont chacune un rôle bien précis dans l’entrée du virus. Le domaine S1 se fixe directement au récepteur ACE2 de la cellule hôte, tandis que S2 permet la fusion membranaire et donc la finalisation de l’entrée du virus dans la cellule hôte [13]. La protéine TMPRSS2 (Transmembrane Serine Protease 2) [13], [14] est également présente à la surface de la cellule hôte. Elle est nécessaire pour cliver et activer la protéine Spike (qui présente deux conformations : ouverte et fermée), permettant ainsi la fusion des membranes de la cellule hôte et du virus [15].
Fig. 1.
Mécanisme d’entrée virale du SARS-CoV-2 dans la cellule hôte.
Compte-tenu du rôle central de ACE2 et de TMPRSS2, le lien entre leur expression et les symptômes fréquemment retrouvés s’observe facilement. ACE2 est principalement exprimé dans le cœur, les reins, les poumons, le foie, les intestins et les testicules [16]. La co-expression de TMPRSS2 et ACE2 a été démontrée dans les poumons, les reins, l’iléon, et le cœur. Ces organes sont liés aux symptômes retrouvés dans la COVID-19. En plus des difficultés respiratoires (de la dyspnée au syndrome de détresse respiratoire aigüe), le virus pourrait conduire à des pathologies cardiaques tels que des arythmies ou des défaillances myocardiques, neurologiques, digestives (diarrhées) et hépatiques (complications thrombotiques). Pour les cas les plus sévères, une défaillance multi viscérale peut être observée [17], [18].
Qu’en est-il de l’impact du SARS-CoV-2 sur la santé reproductrice humaine ?
L’identification des cellules exprimant les ARNm de ACE2 et TMPRSS2 au sein des appareils reproducteurs masculin et féminin a été recherchée [19]. Les symptômes cliniques semblent être largement déterminés par la co-expression de ACE2 et TMPRSS2 [20]. Une absence de détection de la co-expression des ARNm de ACE2 et de TMPRSS2 a été rapportée dans les cellules testiculaires ou le sperme humains [19]. De même, Guo et al. [21] ont séquencé les ARN présents dans les tissus testiculaires de 3 hommes âgés entre 17 et 25 ans, en bonne santé. La co-expression ou l’expression seule des ARNm de ACE2 ou TMPRSS2 n’a pas été décrite dans l’ensemble des cellules testiculaires. Ce résultat suggère que les cellules spermatiques ne seraient pas à risque d’être infectées par le virus (par la voie ACE2/TMPRSS2). Cependant, une sous-population d’ovocytes de tissu ovarien de primate exprimait les ARNm d’ACE2 et TMPRSS2. L’intensité de la co-expression augmentait avec la croissance folliculaire. Cette co-expression n’a pas été observée dans les cellules somatiques ovariennes. Ainsi, Wang et al. [22] n’ont pas retrouvé la co-expression ACE2/TMPRSS2 dans le tissu ovarien de 3 jeunes singes (cynomolgus, Macaques). Ces résultats contradictoires sont à interpréter avec prudence. Chez l’humain, l’expression de l’ARNm de TMPRSS2 s’est révélée faible ou absente dans 18 échantillons de cellules humaines de cumulus [19]. À ce jour, la co-expression de ACE2/TMPRSS2 reste à évaluer dans les tissus ovariens humains.
Il est possible que certaines protéines alternatives (récepteurs et protéases) puissent prendre le relais dans le mécanisme d’entrée virale. Stanley et al. [19] ont montré que l’ARNm du récepteur BSG (pouvant servir de récepteur alternatif à ACE2) a été détecté dans les cellules ovariennes de primates et testiculaires humaines, tout comme l’ARNm de CTSL (peptidase) qui est exprimé dans les tissus testiculaires, mais pas dans les cellules ovariennes. Essahib et al. [23] ont également recherché la présence de ACE2 et CD147 (BSG) dans les ovocytes et blastocystes humains. Les récepteurs ACE2 et CD147 (BSG) étaient présents sur la membrane des cellules trophectodermiques, épiblastiques et hypoblastiques dans les blastocystes et CD147 (BSG) était présent sur la membrane cellulaire des ovocytes. À ce jour il n’existe cependant pas de preuve que ce récepteur BSG/CD147 alternatif puisse remplacer le rôle clé de la co-expression ACE2/TMPRSS2 pour l’entrée virale.
3. Impact du SARS-CoV-2 sur les gamètes féminins et la grossesse
3.1. Présence du SARS-Cov-2 dans l’appareil génital féminin
L’étude de Stanley et al. [19] serait relativement rassurante concernant l’effet à long terme du SARS-CoV-2 sur le système reproducteur féminin. En effet, chez les primates, le degré de co-expression ACE2 et TMPRSS2 augmente avec la croissance folliculaire : primordial (17,0% des cellules), primaire (39,0%), secondaire (25,0%) et antral (62,1%). Ce serait donc les ovocytes contenus dans les follicules antraux (gonadotrophine-dépendants) qui seraient les plus susceptibles d’être infectés). Chez les primates, les cellules du cumulus, ne présentent pas a priori la co-expression ACE2/TMPRSS2, et pourrait constituer une possible barrière physique à l’infection [22]. Pour l’espèce humaine, une expression seule d’ACE2 a été reportée sans celle de TMPRSS2 pour les 18 cellules du cumulus examinées, prédisant ainsi un faible risque d’infection selon les auteurs.
Jing et al. [24] ont également étudié la distribution du récepteur ACE2 et son influence directe et indirecte sur le système reproducteur féminin : l’expression de ACE2 a été retrouvée dans les ovocytes et de manière plus générale dans les ovaires. Cette même revue de synthèse, évoque l’enzyme éponyme qui fixe le récepteur ACE2, essentielle pour l’équilibre entre les niveaux d’angiotensine II et d’angiotensine-(1-7). Ainsi, la présence du virus au niveau du récepteur peut empêcher la fixation de son enzyme. Physiologiquement, l’enzyme ACE2 permet la métabolisation de l’angiotensine I en angiotensine-(1-9) et de l’angiotensine II en angiotensine-(1-7). Une saturation des récepteurs ACE2 par la fixation du SARS-CoV-2 pourrait être à l’origine d’une diminution de la production des métabolites cités et d’une dérégulation de l’équilibre entre angiotensine II et angiotensine-(1-7). Ce déséquilibre pourrait être délétère pour la gamétogénèse, puisque l’implication de ces deux peptides a été démontrée chez les mammifères à différents niveaux [25], [26] :
-
•
l’angiotensine II promeut le développement folliculaire et la maturation ovocytaire, et maintient la présence du corps jaune ;
-
•
l’angiotensine-(1-7) promeut la production d’œstradiol et de progestérone, l’ovulation et la reprise de méiose par l’ovocyte. Cavallo et al. [25] ont montré en 2017 que la présence d’angiotensine-(1-7) est positivement associée à la proportion d’ovocytes matures récupérés en FIV.
Cependant, il s’agit d’une étude observationnelle, aucune relation causale ne peut être établie entre angiotensine-(1-7) et maturation des ovocytes humains. Mais à ce jour, il est difficile d’affirmer un lien direct entre infection au SARS-CoV-2 et saturation des récepteurs ACE2. En effet, ces paramètres peuvent être influencés par de nombreux facteurs. Compte tenu de l’expression d’angiotensine-(1-7) et ACE2 dans les ovaires humains, la production des métabolites de ACE2 peut être perturbée par la présence du virus [27]. En effet, une implication des produits de dégradation de ACE2 dans différentes régulations hormonales a été rapportée : selon une étude chez l’animale, la protéine ACE2 oriente le métabolisme vers la production d’Angiotensine-(1-7), antagoniste de l’angiotensine II. Ainsi, une saturation du récepteur ACE2 pourrait être à l’origine d’un déséquilibre de ce système, et donc de la physiologie du système de reproduction.
Enfin, plus récemment Tur-Kaspa et al. [28] ont analysé 23 études quant à l’éventuelle présence du virus dans les appareils génitaux masculins et féminins. La majorité des femmes rapportée dans cette étude (44/58) présentaient des symptômes sévères de la COVID-19. Des tests sur les sécrétions vaginales ont été effectués dès 8 jours après le diagnostic. 98,3% (57/58) des secrétions vaginales des patientes ont été testées négatives, les 35 frottis cervicaux ont également été testés négatifs pour le SARS-CoV-2, et 16 ovocytes de 2 donneuses d’ovocytes asymptomatiques mais positives pour le SARS-CoV-2 ont été testés négatifs pour l’ARN viral.
3.2. SARS-CoV-2 et grossesse : effets attendus et observés
Dans l’analyse descriptive de Stanley et al. [19], on n’observe pas de co-expression ACE2/TMPRSS2 dans les tissus fœtaux (foie, thymus, peau). L’expression de ACE2 a, par ailleurs, été documentée dans le placenta et dans l’utérus mais pas celle de TMPRSS2. L’étude de Essahib et al. [23] a également montré la présence de ACE2 et BSG dans les cellules trophectodermiques, épiblastiques et hypoblastiques des blastocystes. Cette absence de co-expression ACE2/TMPRSS2 pourrait constituer une barrière verticale à la transmission du SARS-CoV-2 (sous réserve qu’aucune protéase alternative ne puisse remplir le rôle clé de TMPRSS2). Des données soutiennent cette hypothèse, puisque la plupart des nouveau-nés d’une mère affectée par la COVID-19 ont été testés négatifs [29].
La revue de Yuan et al. [30] évoque des cas rapportant des infections chez les nouveau-nés : sur un total de 555 nouveau-nés, 549 ont eu un test diagnostic pour le SARS-CoV-2 dont 18 ont été testés positifs. Ces résultats doivent être interprétés avec prudence, car ils peuvent découler d’une infection périnatale. Jing et al. [24], observent que les écouvillonnages nasopharyngés et anaux étaient positifs chez 3 patients à J2 et J4 après la naissance [31] et un nouveau-né d’une mère positive avait un taux élevé d’IgM 2 h après la naissance [32]. En rassemblant ces différentes données et tenant compte des 96 h requises pour identifier le virus dans les voies aériennes, Jing et al. suggèrent qu’une infection intra-utérine est possible et que les fœtus pourraient être infectés durant la grossesse. Mais à ce jour, la possibilité d’une transmission verticale n’a pu être confirmée.
Au niveau néonatal, une étude de cohorte de Zeng et al. menée à Wuhan sur 33 nouveau-nés de mères testées positives au SARS-CoV-2, a montré que 3 nouveau-nés ont été contaminés avec comme symptôme le plus courant une dyspnée (4 des 33 nouveau-nés). Le nouveau-né le plus gravement atteint semble être plus symptomatique de la prématurité, de l’asphyxie, et du sepsis, plutôt que de l’infection au SARS-CoV-2. Aucun décès n’a été signalé [31]. Les études relatant des problèmes de santé plus graves (prématurité, faible poids à la naissance…) incluent un nombre de cas très faible. À titre d’exemple, Vivanti et al. [33] ont rapporté le cas d’un enfant né à 35 + 2 semaines d’aménorrhées, présentant des complications neurologiques à la naissance et dont la mère a été infectée au 3e trimestre (symptomatique). Le SARS-CoV-2 a provoqué l’infection et l’inflammation placentaire démontrée par l’immunohistochimie et la virémie néonatale.
Ainsi, il semblerait que les nouveau-nés nés d’une mère positive ne présentent pas un risque plus élevé de complication clinique mais il faut néanmoins rester prudent sur ces conclusions. En effet, d’autres études présentant un plus grand effectif suggèrent que la COVID-19 est une menace pour les femmes enceintes et le fœtus (25/120 naissances prématurées, 12/45 détresses fœtales, 10/77 ruptures prématurées des membranes, 63/68 accouchements par césarienne [34], [35]). Il est nécessaire de souligner que cette hausse de naissances par césarienne serait surtout dû aux inquiétudes liées à la COVID-19 [35]. Pour l’heure, les risques pour les nouveau-nés restent à élucider.
Concernant la santé maternelle, Batiha et al. [18] compare les caractéristiques cliniques de femmes affectées par la COVID-19, enceintes ou non. Il a été mis en évidence une absence de différence significative concernant les décès et les symptômes causés par le virus [29], [36], [37]. Néanmoins, il est nécessaire de confirmer ces observations sur une large série des femmes enceintes. À l’inverse, une étude Iranienne montre un fort taux (7 femmes/9) de morbidité maternelle pour des femmes enceintes atteintes de la COVID-19 [38]. La variabilité des résultats entre ces études est liée à différents biais. Ainsi, des études sont nécessaires sur des échantillons de plus grande envergure et ajustées sur les facteurs de confusion. En outre, il est intéressant de comparer les complications évoquées concernant le SARS-CoV-2, à celles observées précédemment sur les autres infections à coronavirus (SARS-CoV-1, MERS, SARS-CoV-2). Dans une méta-analyse de Di Mascio et al. [39] ayant rassemblé 79 femmes hospitalisées et infectées, les résultats suivants sont rapportés :
-
•
pour toutes les infections à Coronavirus, un taux de fausses couches de 64,7 % (8/12, avec un intervalle de confiance à 95 % : [37,9–87,3]). Parmi ces données, aucun cas de fausse couche au cours d’une infection à SARS-CoV-2 n’a pu être mis en évidence lors du premier trimestre ;
-
•
concernant la COVID-19, l’évènement indésirable le plus observé au cours de la grossesse est l’accouchement prématuré (avant 37 semaines d’aménorrhée), survenant dans 41,1 % des cas (14/32, intervalle de confiance à 95 % : [6,6–25,25–57]).
Pour confirmer ces résultats, des cohortes plus larges sont nécessaires et des cas d’infection à SARS-CoV-2 lors du premier trimestre doivent être inclus pour évaluer le risque de fausse couche.
3.3. Vaccination chez les femmes enceintes
Les données disponibles concernant les risques liés à la COVID-19 pour la femme enceinte, conduisent à s’interroger sur les bénéfices de la vaccination dans cette population. Selon l’ABM [5], la vaccination dans cette population ne doit être envisagée que si la balance bénéfice/risque est favorable pour la mère et le fœtus. À ce jour, chez l’animal plusieurs études n’ont pas montré de conséquences néfastes sur le déroulement de la grossesse ou le développement de l’embryon ou du fœtus [40]. Les résultats préliminaires des études chez l’animal pour le vaccin à adénovirus Astrazeneca® ne montrent pas d’effet sur le développement du fœtus [41]. Par mesure de précaution, d’après l’ANSM, il est préférable de prioriser les vaccins à ARNm chez la femme enceinte et de décaler la deuxième dose à après la grossesse si la première dose est mal tolérée. Ainsi, l’intérêt de la vaccination est à évaluer au cas par cas, en tenant compte des comorbidités et la susceptibilité d’être en contact avec des personnes infectées [40]. Dans un contexte d’AMP, le délai entre le début du parcours et la vaccination n’est pas clairement établi de façon consensuelle. En janvier 2021, la HAS recommande néanmoins un délai de 3 mois entre la deuxième dose du vaccin et l’initiation d’une grossesse tandis que l’ESHRE conseille de reporter la prise en charge en AMP de quelques jours à 2 mois après la deuxième dose de vaccin [42]. En juillet 2021, le Haut conseil de la santé publique (HCSP) incite fortement à se faire vacciner contre le SARS-CoV-2 en amont d’une prise en charge en AMP ou d’un don de gamètes, en prévoyant un délai d’une semaine entre l’injection de la deuxième dose et le début des traitements. Le recours à l’AMP ne peut être refusé lorsque l’un ou les deux membres refuse(nt) la vaccination [43].
En mars 2021, le Collège national des gynécologues et obstétriciens français (CNGOF), recommande d’éviter l’injection pendant le premier trimestre de grossesse tout en estimant la vaccination « médicalement, éthiquement et moralement indispensable » [44]. Après l’avis du Conseil d’orientation stratégique de la stratégie vaccinale (COSV) du 21 juillet 2021 et l’avis de l’ANSM du 22 juillet 2021, il n’existe pas de contre-indication à vacciner les femmes enceintes au cours du premier trimestre de la grossesse avec les vaccins à ARNm [45].
4. Impact SARS-CoV-2 sur la spermatogenèse
4.1. Expression des protéines d’entrée virale et présence du virus dans le sperme
Pour explorer les voies potentielles d’altération de la gamétogenèse et des gamètes, une étude de Wang et al. [46] montre que ACE2 est particulièrement présent dans les spermatogonies, dans les cellules de Leydig et dans les cellules de Sertoli [47], [48]. Par ailleurs, l’expression des ARN de ACE2 augmente à la puberté, et atteint un maximum à l’âge adulte [49].
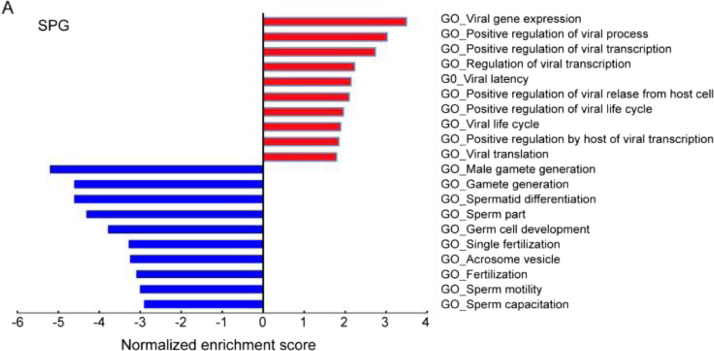
Dans l’étude de Wang et al. [46], les auteurs comparent par analyse transcriptomique single cell sur plus de 16 000 cellules testiculaires (spermatogonies, cellules de Sertoli ou cellules de Leydig) issus de 3 hommes adultes, l’expression de gènes impliqués dans différents processus biologiques comme la réplication virale ou la spermatogenèse selon leur expression d’ACE2. Sur la Fig. 2 extraite de l’étude, les spermatogonies ACE2(+) surexpriment des gènes impliqués dans la réplication et la transmission virale et sous expriment des gènes impliqués dans la gamétogenèse. Pour les cellules de Leydig et Sertoli, les résultats suggèrent que les cellules ACE2(+) sont moins performantes pour le support de la spermatogenèse. Pour autant, l’expression de ACE2 ne suffit pas pour l’infection virale, qui nécessite la protéase TMPRSS2. Selon cette étude, il semblerait que les spermatogonies et les spermatides soient les seules cellules germinales masculines qui exprimeraient TMPRSS2. Par ailleurs, les spermatogonies expriment fortement TMPRSS2 mais plus faiblement ACE2, tandis que l’inverse se produit pour les cellules de Sertoli. La co-expression protéique ACE2/TMPRSS2 dans ces cellules est relativement faible, ne permettant pas l’entrée virale. Le rôle de protéases alternatives ne peut être complètement exclu à ce jour.
Fig. 2.
Profil d’expression de gènes impliqués dans la réplication virale et dans la spermatogenèse au sein de la spermatogonie ACE2+, comparé à la spermatogonie ACE2.
Un effet indirect lié à l’expression de ACE2 pourrait toutefois intervenir au niveau des gamètes : après la liaison du virus, l’expression de ACE2 à la surface cellulaire diminue, causant un défaut de conversion de l’angiotensine II (ATII) en Angiotensine-(1-7). Une augmentation du niveau d’angiotensine II pourrait être à l’origine d’une toxicité et expliquerait que chez les personnes âgées, le risque de développer une forme plus grave est plus important, malgré le fait que ACE2 soit surexprimé chez les adultes jeunes [49].
Une autre approche pour évaluer l’impact du SARS-CoV-2 sur la gamétogenèse et les gamètes, est de rechercher la présence du virus dans le sperme. À ce jour, les résultats rapportés sont contradictoires. Certains sont rassurants, puisqu’une absence de virus a été démontrée par 5 études, soit sur 91 patients infectés [50]. Cependant, Li et al. [51] ont mis en évidence la présence du virus dans le sperme de 6 patients positifs au SARS-CoV-2 (4 en phase aiguë et 2 guéris). En conséquence, pour accréditer ces résultats, il est nécessaire de questionner la date du recueil de sperme par rapport au diagnostic et les limites de détection des tests qRT-PCR utilisés. Plus récemment, une étude transversale et prospective de Gacci et al. [52] suggère que la présence du virus dans le sperme est un événement rare (1 patient/43). Enfin, dans la revue de Tur-Kaspa et al. [28], 98,0% (293/299) des liquides séminaux, 16/17 biopsies testiculaires, et les 89 liquides prostatiques de patients testés étaient négatifs. La plupart des patients testés ont présenté une forme légère d’infection au SARS-CoV-2. Les 6 cas positifs provenaient de l’étude Li et al. [51] précédemment décrite. Cette revue laisse supposer que le virus ne serait pas transmis sexuellement chez l’homme comme chez la femme.
4.2. Facteurs hormonaux : prédisposition à l’infection et altération de la spermatogenèse
Khalili et al. [53] considère qu’il existerait une prédisposition masculine à l’infection au SARS-CoV-2. Les hommes seraient donc plus à risque d’être contaminés, mais aussi d’être plus symptomatiques que les femmes. Aussi, des études citées par Bendayan et al. [50] ont suggéré que la COVID-19 pourrait être médiée par la testostérone, dans la mesure où TMPRSS2 est activé par des récepteurs aux androgènes. La modulation de l’expression de cette protéase par la testostérone serait donc une raison de la prédominance des infections par le SARS-CoV-2 chez les hommes. Ces hypothèses doivent être confirmées par la recherche d’une corrélation entre le niveau de testostérone et l’infection au SARS-CoV-2.
Cette réflexion mène à s’interroger sur les facteurs hormonaux qui peuvent être influencés par la COVID-19 et qui peuvent indirectement influencer la gamétogenèse. Dans une étude de Ma et al. comparant un groupe contrôle à un groupe de patients positifs au SARS-CoV-2 [54], les auteurs rapportent un plus haut taux de LH et de Prolactine (PRL) dans le sérum (p < 0,0001) et des ratios Testostérone (T)/LH et FSH/LH (p < 0,0001 pour les deux) diminués dans le groupe COVID (+). Pour interpréter ces résultats, différentes notions doivent être prises en compte : l’existence d’un rétrocontrôle de la production de LH par la testostérone et le fait que le niveau basal de testostérone soit variable dans la population. La sécrétion de PRL peut être largement influencée par différents facteurs exogènes ou environnementaux (stress, médicaments, régime). Il est pertinent de noter qu’une hausse de la PRL peut être à l’origine d’un blocage hypophysaire, et donc d’une diminution de la sécrétion des gonadotrophines [55]. Néanmoins, cette étude de Ma et al. [54] est la première à mettre en évidence l’influence de la COVID-19 sur les hormones sexuelles masculines. Elle introduit alors l’idée qu’avec un taux de LH augmenté et un ratio T/LH diminué dans le groupe COVID (+), on pourrait constater un hypogonadisme. Plusieurs articles confirment cette hypothèse [49], [50]. Dans une étude de Rastrelli et al. [56], on observe un hypogonadisme primaire chez des patients atteints de formes sévères de la COVID-19 et une balance des hormones androgéniques qui reste normale chez des patients présentant des symptômes plus modérés. Cependant, il est difficile de déterminer si cet hypogonadisme est une cause ou une conséquence de la sévérité des symptômes. En effet, un hypogonadisme est relativement fréquent dans le cadre des maladies systémiques d’une particulière gravité. Les niveaux abaissés de testostérone n’ont pas pu être caractérisés comme cause ou conséquence de l’infection à SARS-CoV-2 chez les patients étudiés [53].
4.3. Syndromes infectieux et gamétogénèse
La fièvre est un symptôme retrouvé chez 80% des patients infectés par le SARS-CoV-2 [57] et l’hyperthermie altère la spermatogenèse [58]. En effet, cette augmentation de la température corporelle entraîne une altération des mécanismes scrotaux de régulation de la chaleur, induisant une diminution du nombre de spermatozoïdes, de leur mobilité, et possiblement une altération du génome. Le retour à l’état basal dure en moyenne 3 mois [50]. D’autres mécanismes inflammatoires s’ajoutent à l’hyperthermie dans le cadre de la COVID-19 et causent des changements fonctionnels et structurels au niveau testiculaire et épididymaire [49]. En effet, Yang et al. [59] ont analysé les biopsies testiculaires post-mortem de 12 patients testés positifs au SARS-CoV-2 et ont observé : œdème, vacuolisation, dilution cytoplasmique des cellules de Sertoli, altération des tubes séminifères, infiltrat inflammatoire (avec lymphocytes et 12 évidence dans le cadre d’une infection au SARS-CoV-1 [48]. Chez ces patients infectés par le SARS-CoV-1, Xu et al. [60] démontrent en 2006 que les interférons peuvent altérer la fonction des cellules de Leydig, et donc inhiber la production de testostérone ou détruire les cellules des tubes séminifères.
Par ailleurs, la « tempête cytokinique » déclenchée par la COVID-19 peut être délétère à différents niveaux du système reproducteur masculin [47]. Les cellules de Leydig peuvent être attaquées par les cytokines, altérant ainsi la sécrétion de testostérone et donc la spermatogenèse. La barrière hémato-testiculaire peut également être affectée par les cytokines et l’hyperthermie. Elle autorise ainsi le passage du virus et n’assure plus un micro-environnement stable et favorable à la protection et au déroulement de la spermatogenèse.
Par ailleurs, dans l’étude de Gacci et al. [52], 76,7% des patients atteints présentaient une concentration pathologique d’IL-8 dans leur sperme. Ces résultats peuvent également expliquer les orchites qui avaient été recensées au cours d’infections par le SARS-CoV-1 [49]. Compte tenu de la grande homologie entre SARS-CoV-1 et SARS-CoV-2, il est pertinent de se demander si ce dernier peut également engendrer des orchites. Des études – sur des biopsies testiculaires de patients COVID (+) évoquées dans la revue de Tian et al. [47] vont dans ce sens. De plus, un lien significatif a été mis en évidence entre une CRP élevée et un ratio T/LH bas, dans un groupe de patients positifs au SARS-CoV-2 dans l’étude de Khalili et al. [53]. Dans ce groupe, l’augmentation rapide et intense de la CRP est plus fréquemment observée dans les formes sévères que dans les formes modérées. Or, au cours d’une inflammation aiguë, l’augmentation de la CRP s’accompagne d’une concentration élevée de cytokines. La CRP étant un bon marqueur de l’inflammation, cela est plutôt rassurant pour les patients présentant des formes modérées, mais confirme la probabilité de l’atteinte de la barrière hémato-testiculaire. Cette observation permet également de comprendre la détection du virus dans les testicules de patients présentant une atteinte sévère [47].
Seymen et al. [49], fait le constat d’une augmentation de l’expression de récepteurs d’autophagie (SQSTM1/p62) dans les cellules infectées par le SARS-CoV-2. Les auteurs suggèrent une baisse du flux d’autophagie, probablement causée par le virus pour favoriser sa survie. Ainsi, le SARS-CoV-2 pourrait être à l’origine d’une rupture de l’équilibre physiologique permis par l’autophagie, dans les cellules germinales masculines.
On peut aussi considérer l’état de « panic physiology » engendrée par la COVID-19. En effet, le contexte d’incertitude engendre du stress, des états anxieux, dépressifs, pouvant être à l’origine d’une augmentation de la sécrétion de cortisol et de prolactine, d’une diminution de la concentration en spermatozoïdes, de fragmentations d’ADN au niveau des gamètes, de dysfonctions sexuelles [49]. Ces différents effets sur la spermatogenèse ont été constatés dans l’étude de Gacci et al. [52], dans laquelle 25% (pour 43 patients) des hommes guéris de la COVID-19 présentaient une oligo-crypto-azoospermie. Alors, que les effets du SARS-CoV-2 soient directs ou indirects, les gamètes masculins sont vraisemblablement affectés.
5. Impact du SARS-CoV-2 sur la fertilité du couple : intentions et risques
Une étude de Zhu et al. a été réalisée dans l’objectif d’évaluer le maintien du projet parental de couples qui avaient exprimés un désir de grossesse antérieur à la pandémie [61]. En Chine suite au contexte de pandémie, si la majorité des couples inclus souhaitaient maintenir leur projet parental, 33,8% (151/447) ont annulé leur projet après la crise liée au SARS-CoV-2. Ainsi, 30% des couples en âge de procréer, qui avaient exprimé leur intention de grossesse avant la pandémie, ont annulé leur projet après la crise liée au SARS-CoV-2. Une des inquiétudes des couples portaient sur l’éventuel risque de contamination lors des visites prénatales. Il convient donc d’informer pleinement les patient(e)s sur les risques encourus lorsqu’ils viennent en consultation dans ce contexte de pandémie, mais aussi sur les risques pris en repoussant les protocoles d’AMP.
6. Prise en charge en AMP dans le contexte de pandémie
Les techniques d’AMP ne sont pas des activités considérées comme essentielles par les autorités dans ce contexte de pandémie mondiale. Cependant, une urgence relative au-delà de l’âge de 40 ans pour les femmes, puisqu’il s’agit d’un projet de vie.
6.1. Impact du SARS-CoV-2 sur la fécondation in vitro, l’insémination intra-utérine et le suivi de grossesse post-AMP
Il est admis maintenant que les gonades masculines sont vulnérables face à l’infection au SARS-CoV-2. Ainsi, dans l’étude de Bendayan et al. [50], les auteurs recommandent pour les hommes ayant présenté de la fièvre au cours d’une infection à SARS-CoV-2, de réaliser un suivi par spermogramme à 3 voire 6 mois et de retarder la prise en charge d’AMP de 3 mois. De plus, ce retard de prise en charge peut être évité si les patient(e)s ont pu cryopréserver des gamètes ou des embryons. Actuellement, concernant l’attitude à adopter dans un centre d’AMP [62], il est conseillé de ne pas retarder la prise en charge des patients, d’assurer des conditions d’hygiène irréprochables, de limiter les déplacements des patients si les téléconsultations sont possibles. De plus, le risque d’hyperstimulation ovarienne doit être évité pour ne pas encombrer les unités de soins intensifs [4].
L’étude de Stanley et al. [19] semble rassurante sur la possibilité de poursuivre les ponctions d’ovocytes, fécondations in vitro, développement embryonnaire in vitro et cryopréservation, avec un risque minimal pour les embryons concernés. Cependant, bien que les complexes cumulo-ovocytaires ne semblent pas être susceptibles à l’infection par SARS-CoV-2, les gamètes masculins peuvent l’être. L’absence de connaissance sur le risque d’infection durant le développement embryonnaire préimplantatoire pourrait être un argument rassurant quant à la sûreté d’une fécondation in vitro conventionnelle.
Concernant les grossesses post-transfert d’embryon ou post-insémination intra-utérine pendant la pandémie, dans une étude de Zhu et al. [61] des inquiétudes sont liées au risque d’être infecté par le SARS-CoV-2 lors des visites médicales. Ainsi, il est légitime de sonder sur l’impact que ces craintes ont eu sur les suivis de grossesse, en particulier dans le contexte d’AMP. Dans l’étude rétrospective de Mayeur et al. [63], un questionnaire téléphonique a été soumis à 104 femmes prises en charge en AMP (insémination intra-utérine ou transfert d’embryon) et enceintes pendant la période du premier confinement. Les femmes ayant des grossesses évolutives (n = 88) n’ont pas modifié leurs visites. En effet, d’après les témoignages recueillis par téléphone, le contexte d’épidémie n’a pas perturbé le suivi médical des grossesses survenues dans le cadre de l’AMP. L’étude montre que la pandémie de COVID-19 n’a pas créé de stress supplémentaire pour 77% des femmes étudiées au début du confinement.
En théorie, les femmes enceintes semblent être une population à risque face au SARS-CoV-2. Dans l’étude de Mayeur et al. relative aux patient(e)s pris en charge en AMP [63], le taux de fausses couches est de 14,4% et seule l’une d’entre-elles serait potentiellement liée à la COVID-19 (sans test diagnostic effectué). Des études prospectives et incluant un plus grand nombre de patient(e)s sont nécessaires pour confirmer ces résultats.
6.2. SARS-CoV-2 et la préservation de la fertilité
La préservation de la fertilité reste une activité essentielle qui a été maintenue tout au long du premier confinement dans la majorité des centres. Actuellement, on ne peut pas écarter le risque pour les patient(e)s COVID-19 (+) atteint(e)s de cancer, d’avoir des gamètes infectés. En effet, certains virus peuvent rester viables sous de très basses températures [64]. C’est le cas d’Influenza virus, pouvant rester infectieux 40 ans après sa cryopréservation à −70 degrés [65]. À ce jour, il est recommandé de réaliser un test PCR aux patient(e)s avant leur préservation de la fertilité [66].
6.3. Impact du SARS-CoV-2 sur l’état psychologique des patients infertiles pris en charge en AMP
Une étude de Esposito et al. [67] a mis en évidence un effet modéré à sévère du confinement sur l’état psychologique des patients infertiles selon l’Event Scale-Revised (IES-R). Mais malgré l’incertitude concernant la sûreté d’une grossesse dans ce contexte, 64,6% des patient(e)s ont choisi de maintenir leur prise en charge pour la reproduction. Par ailleurs, la crise économique induite a conduit 11,5% des patient(e)s étudié(e)s à abandonner leur prise en charge d’AMP. Aussi, la pandémie et les recommandations d’arrêt des prises en charge d’AMP ont généré un état de détresse chez les couples infertiles. L’impact psychologique de la COVID-19 sur les patients dans les unités d’AMP ne doit donc pas être sous-estimé, et l’importance d’un soutien psychologique mérite d’être soulignée. Une étude transversale [68] a été menée par Ben-Kimhy et al., à travers un questionnaire concernant les attitudes des patient(e)s dont le traitement d’AMP a été suspendu à cause des mesures liées à la COVID-19. Le sondage a été complété par 168 patient(e)s en avril 2020. Les résultats ont montré qu’un sentiment d’impuissance, suite à la suspension des traitements, était associé à une détresse plus élevée (p < 0,01). Par ailleurs, en dépit de la décision de fermeture des centres d’AMP en cette période, 72% des patient(e)s souhaitaient reprendre les traitements au moment de l’enquête. L’étude de Alviggi et al. a proposé une prise en charge hiérarchisée des patientes selon critères pronostiques de la classification Poséidon, dans le but de prioriser les traitements, y compris dans le cadre d’une préservation de la fertilité [62]. Les auteurs recommandent également une discussion entre les médecins et les patients pour une décision partagée et individualisée, et de proposer un soutien psychologique.
7. Conclusion
L’Humanité subit actuellement la troisième menace sanitaire mondiale liée à un coronavirus en moins de 20 ans [69]. En considérant l’évolution de l’environnement et de nos modes de vie, il est aisé d’imaginer la place grandissante des maladies infectieuses dans le futur proche. De très nombreux variants du SARS-CoV-2 émergent depuis septembre 2020 à travers le monde : les variants anglais, sud-africain, brésilien et plus récemment indien pouvant accroitre la transmissibilité ou la gravité de la COVID-19. Une résistance au vaccin ou une modification des performances des tests diagnostiques sont également observés pour certains d’entre eux, aggravant ainsi le pronostic évolutif de la pandémie. Les centres d’AMP devront s’organiser et prendre en compte l’influence de ces mutations du SARS-CoV-2 sur les activités d’AMP.
On ne recense pas de conséquence du SARS-CoV-2 sur la qualité des gamètes féminins, ni sa présence dans les voies génitales. Pour les hommes, plus sensibles au virus, la COVID-19 semble avoir un impact sur la qualité du sperme avec une altération de la spermatogénèse. Le virus a pu être retrouvé dans le sperme dans seulement une étude représentant 6 patients [51]. Ainsi, le risque pour la qualité des gamètes semble relativement faible pour les femmes, mais plus élevé pour les hommes et cela doit être pris en compte dans le cadre de l’AMP, en réalisant un test PCR au moindre doute diagnostique, puis en décalant la prise en charge si le test est positif [50]. Par ailleurs, la transmission de la mère à l’enfant n’a pas pu être ni démontrée à ce jour, ni complètement exclue. Néanmoins, la COVID-19 ne semble pas être sans risque pour la grossesse, avec notamment des accouchements prématurés (spontanés et induits) [39].
Déclaration de liens d’intérêts
Les auteurs déclarent ne pas avoir de liens d’intérêts.
Références
- 1.WHO situation report COVID-19 [Internet]. [cité 21 mars 2021]. Disponible sur : https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200426-sitrep-97-covid-19.pdf?sfvrsn=d1c3e800_6.
- 2.Weekly epidemiological update - 23 February 2021 [Internet]. [cité 21 mars 2021]. Disponible sur : https://www.who.int/publications/m/item/weekly-epidemiological-update–23-february-2021.
- 3.2020. Recommandations mises à jour concernant les activités (…) – Agence de la biomédecine [Internet] [Disponible sur : https://www.agence-biomedecine.fr/Recommandations-mises-a-jour-concernant-les-activites-d-assistance-medicale-a (Cité 25 mars 2021)] [Google Scholar]
- 4.eshre_guidance_safe_art_services_during_the_third_phase_of_the_covid19_pandemic.pdf [Internet]. [cité 21 mars 2021]. Disponible sur : https://cgf.cochrane.org/sites/cgf.cochrane.org/files/public/uploads/eshre_guidance_safe_art_services_during_the_third_phase_of_the_covid19_pandemic.pdf.
- 5.2021-02-02_recommandations_activites_amp-sars-cov-2_-_v5.pdf [Internet]. [cité 21 mars 2021]. Disponible sur : https://www.agence-biomedecine.fr/IMG/pdf/2021-02-02_recommandations_activites_amp-sars-cov-2_-_v5.pdf.
- 6.Adhikari S.P., Meng S., Wu Y.-J., Mao Y.-P., Ye R.-X., Wang Q.-Z., et al. Epidemiology, causes, clinical manifestation and diagnosis, prevention and control of coronavirus disease (COVID-19) during the early outbreak period: a scoping review. Infect Dis Poverty. 2020;9(1):29. doi: 10.1186/s40249-020-00646-x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Ren L.-L., Wang Y.-M., Wu Z.-Q., Xiang Z.-C., Guo L., Xu T., et al. Identification of a novel coronavirus causing severe pneumonia in human: a descriptive study. Chin Med J (Engl) 2020;133(9):1015–1024. doi: 10.1097/CM9.0000000000000722. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Zhang Y., Geng X., Tan Y., Li Q., Xu C., Xu J., et al. New understanding of the damage of SARS-CoV-2 infection outside the respiratory system. Biomed Pharmacother. 2020;127:110195. doi: 10.1016/j.biopha.2020.110195. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Boopathi S., Poma A.B., Kolandaivel P. Novel 2019 coronavirus structure, mechanism of action, antiviral drug promises and rule out against its treatment. J Biomol Struct Dyn. 2020:1–10. doi: 10.1080/07391102.2020.1758788. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Brian D.A., Baric R.S. Coronavirus genome structure and replication. Curr Top Microbiol Immunol. 2005;287:1–30. doi: 10.1007/3-540-26765-4_1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Petrosillo N., Viceconte G., Ergonul O., Ippolito G., Petersen E. COVID-19, SARS and MERS: are they closely related? Clin Microbiol Infect. 2020;26(6):729–734. doi: 10.1016/j.cmi.2020.03.026. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Wrapp D., Wang N., Corbett K.S., Goldsmith J.A., Hsieh C.-L., Abiona O., et al. Cryo-EM structure of the 2019-nCoV spike in the prefusion conformation. Science. 2020;367(6483):1260–1263. doi: 10.1126/science.abb2507. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Hoffmann M., Kleine-Weber H., Schroeder S., Krüger N., Herrler T., Erichsen S., et al. SARS-CoV-2 cell entry depends on ACE2 and TMPRSS2 and is blocked by a clinically proven protease inhibitor. Cell. 2020;181(2):271–280.e8. doi: 10.1016/j.cell.2020.02.052. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Wang Q., Zhang Y., Wu L., Niu S., Song C., Zhang Z., et al. Structural and functional basis of SARS-CoV-2 entry by using human ACE2. Cell. 2020;181(4):894–904.e9. doi: 10.1016/j.cell.2020.03.045. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Walls A.C., Park Y.-J., Tortorici M.A., Wall A., McGuire A.T., Veesler D. Structure, function, and antigenicity of the SARS-CoV-2 spike glycoprotein. Cell. 2020;181(2):281–292.e6. doi: 10.1016/j.cell.2020.02.058. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Liu M.-Y., Zheng B., Zhang Y., Li J.-P. Role and mechanism of angiotensin-converting enzyme 2 in acute lung injury in coronavirus disease 2019. Chronic Dis Transl Med. 2020;6(2):98–105. doi: 10.1016/j.cdtm.2020.05.003. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Wang M.-Y., Zhao R., Gao L.-J., Gao X.-F., Wang D.-P., Cao J.-M. SARS-CoV-2: structure, biology, and structure-based therapeutics development. Front Cell Infect Microbiol. 2020;10:587269. doi: 10.3389/fcimb.2020.587269. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Batiha O., Al-Deeb T., Al-Zoubi E., Alsharu E. Impact of COVID-19 and other viruses on reproductive health. Andrologia. 2020;52(9):e13791. doi: 10.1111/and.13791. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.Stanley K.E., Thomas E., Leaver M., Wells D. Coronavirus disease-19 and fertility: viral host entry protein expression in male and female reproductive tissues. Fertil Steril. 2020;114(1):33–43. doi: 10.1016/j.fertnstert.2020.05.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.de Carvalho R.C., Groner M.F., Camillo J., Ferreira P.R.A., Fraietta R. The interference of COVID-19 in the male reproductive system: important questions and the future of assisted reproduction techniques. Clin Sao Paulo Braz. 2020;75:e2183. doi: 10.6061/clinics/2020/e2183. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Guo J., Grow E.J., Mlcochova H., Maher G.J., Lindskog C., Nie X., et al. The adult human testis transcriptional cell atlas. Cell Res. 2018;28(12):1141–1157. doi: 10.1038/s41422-018-0099-2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Wang S., Zheng Y., Li J., Yu Y., Zhang W., Song M., et al. Single-cell transcriptomic atlas of primate ovarian aging. Cell. 2020;180(3):585–600.e19. doi: 10.1016/j.cell.2020.01.009. [DOI] [PubMed] [Google Scholar]
- 23.Essahib W., Verheyen G., Tournaye H., Van de Velde H. SARS-CoV-2 host receptors ACE2 and CD147 (BSG) are present on human oocytes and blastocysts. J Assist Reprod Genet. 2020;37(11):2657–2660. doi: 10.1007/s10815-020-01952-x. [Epub 2020 Sep 21. PMID: 32959144; PMCID: PMC7505486] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Jing Y., Run-Qian L., Hao-Ran W., Hao-Ran C., Ya-Bin L., Yang G., et al. Potential influence of COVID-19/ACE2 on the female reproductive system. Mol Hum Reprod. 2020;26(6):367–373. doi: 10.1093/molehr/gaaa030. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Cavallo I.K., Dela Cruz C., Oliveira M.L., Del Puerto H.L., Dias J.A., Lobach V.N., et al. Angiotensin-(1-7) in human follicular fluid correlates with oocyte maturation. Hum Reprod. 2017;32(6):1318–1324. doi: 10.1093/humrep/dex072. [DOI] [PubMed] [Google Scholar]
- 26.Gonçalves P.B., Ferreira R., Gasperin B., Oliveira J.F. Role of angiotensin in ovarian follicular development and ovulation in mammals: a review of recent advances. Reprod Camb Engl. 2012;143(1):11–20. doi: 10.1530/REP-11-0192. [DOI] [PubMed] [Google Scholar]
- 27.Reis F.M., Bouissou D.R., Pereira V.M., Camargos A.F., dos Reis A.M., Santos R.A. Angiotensin-(1-7), its receptor Mas, and the angiotensin-converting enzyme type 2 are expressed in the human ovary. Fertil Steril. 2011;95(1):176–181. doi: 10.1016/j.fertnstert.2010.06.060. [DOI] [PubMed] [Google Scholar]
- 28.Tur-Kaspa I., Tur-Kaspa T., Hildebrand G., Cohen D. COVID-19 may affect male fertility but is not sexually transmitted: a systematic review. FS Rev. 2021 doi: 10.1016/j.xfnr.2021.01.002. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Chen H., Guo J., Wang C., Luo F., Yu X., Zhang W., et al. Clinical characteristics and intrauterine vertical transmission potential of COVID-19 infection in nine pregnant women: a retrospective review of medical records. Lancet Lond Engl. 2020;395(10226):809–815. doi: 10.1016/S0140-6736(20)30360-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Yuan J., Qian H., Cao S., Dong B., Yan X., Luo S., et al. Is there possibility of vertical transmission of COVID-19: a systematic review. Transl Pediatr. 2021;10(2):423–434. doi: 10.21037/tp-20-144. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Zeng L., Xia S., Yuan W., Yan K., Xiao F., Shao J., et al. Neonatal early-onset infection with SARS-CoV-2 in 33 neonates born to mothers with COVID-19 in Wuhan, China. JAMA Pediatr. 2020;174(7):722–725. doi: 10.1001/jamapediatrics.2020.0878. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32.Dong L., Tian J., He S., Zhu C., Wang J., Liu C., et al. Possible vertical transmission of SARS-CoV-2 from an infected mother to her newborn. JAMA. 2020;323(18):1846–1848. doi: 10.1001/jama.2020.4621. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Vivanti A.J., Vauloup-Fellous C., Prevot S., Zupan V., Suffee C., Do Cao J., Benachi A., De Luca D. Transplacental transmission of SARS-CoV-2 infection. Nat Commun. 2020;11(1):3572. doi: 10.1038/s41467-020-17436-6. [PMID: 32665677; PMCID: PMC7360599] [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Li N., Han L., Peng M., Lv Y., Ouyang Y., Liu K., et al. Maternal and neonatal outcomes of pregnant women with coronavirus disease 2019 (COVID-19) pneumonia: a case-control study. Clin Infect Dis. 2020;71(16):2035–2041. doi: 10.1093/cid/ciaa352. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 35.Li X., Wang L., Yan S., Yang F., Xiang L., Zhu J., et al. Clinical characteristics of 25 death cases with COVID-19: a retrospective review of medical records in a single medical center, Wuhan, China. Int J Infect Dis IJID. 2020;94:128–132. doi: 10.1016/j.ijid.2020.03.053. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Cao D., Yin H., Chen J., Tang F., Peng M., Li R., et al. Clinical analysis of ten pregnant women with COVID-19 in Wuhan, China: a retrospective study. Int J Infect Dis IJID. 2020;95:294–300. doi: 10.1016/j.ijid.2020.04.047. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 37.Yu N., Li W., Kang Q., Xiong Z., Wang S., Lin X., et al. Clinical features and obstetric and neonatal outcomes of pregnant patients with COVID-19 in Wuhan, China: a retrospective, single-centre, descriptive study. Lancet Infect Dis. 2020;20(5):559–564. doi: 10.1016/S1473-3099(20)30176-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 38.Hantoushzadeh S., Shamshirsaz A.A., Aleyasin A., Seferovic M.D., Aski S.K., Arian S.E., et al. Maternal death due to COVID-19. Am J Obstet Gynecol. 2020;223(1):109.e1–109.e16. doi: 10.1016/j.ajog.2020.04.030. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 39.Di Mascio D., Khalil A., Saccone G., Rizzo G., Buca D., Liberati M., et al. Outcome of coronavirus spectrum infections (SARS, MERS, COVID-19) during pregnancy: a systematic review and meta-analysis. Am J Obstet Gynecol MFM. 2020;2(2):100107. doi: 10.1016/j.ajogmf.2020.100107. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 40.Dossier thématique – Vaccins autorisés – ANSM [Internet]. [cité 21 mars 2021]. Disponible sur: https://ansm.sante.fr/dossiers-thematiques/vaccins-autorises.
- 41.vaxzevria-previously-covid-19-vaccine-astrazeneca-epar-medicine-overview_en.pdf [Internet]. [cité 22 avr 2021]. Disponible sur: https://www.ema.europa.eu/en/documents/overview/vaxzevria-previously-covid-19-vaccine-astrazeneca-epar-medicine-overview_en.pdf.
- 42.COVID19 vaccination and assisted reproduction_18022021.pdf.
- 43.Haut Conseil de la santé publique; 2021. Mesures de prévention des risques liés au virus SARS-CoV-2 dans le domaine de l’assistance médicale à la procréation (AMP) [Google Scholar]
- 44.vaccination-Covid-19-femmes-enceintes-CNGOF-GRIG-8-3-2021.pdf
- 45.https://ansm.sante.fr/dossiers-thematiques/covid-19-vaccins-et-femmes-enceintes
- 46.Wang Z., Xu X. scRNA-seq profiling of human testes reveals the presence of the ACE2 receptor, a target for SARS-CoV-2 infection in spermatogonia, leydig and sertoli cells. Cells. 2020;9(4):920. doi: 10.3390/cells9040920. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 47.Tian Y., Zhou L.-Q. Evaluating the impact of COVID-19 on male reproduction. Reprod Camb Engl. 2021;161(2):R37–R44. doi: 10.1530/REP-20-0523. [DOI] [PubMed] [Google Scholar]
- 48.Illiano E., Trama F., Costantini E. Could COVID-19 have an impact on male fertility? Andrologia. 2020;52(6):e13654. doi: 10.1111/and.13654. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 49.Seymen C.M. The other side of COVID-19 pandemic: effects on male fertility. J Med Virol. 2021;93(3):1396–1402. doi: 10.1002/jmv.26667. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 50.Bendayan M., Robin G., Hamdi S., Mieusset R., Boitrelle F. COVID-19 in men: with or without virus in semen, spermatogenesis may be impaired. Andrologia. 2021;53(1):e13878. doi: 10.1111/and.13878. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 51.Li D., Jin M., Bao P., Zhao W., Zhang S. Clinical characteristics and results of semen tests among men with coronavirus disease 2019. JAMA Netw Open. 2020;3(5):e208292. doi: 10.1001/jamanetworkopen.2020.8292. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 52.Gacci M., Coppi M., Baldi E., Sebastianelli A., Zaccaro C., Morselli S., et al. Semen impairment and occurrence of SARS-CoV-2 virus in semen after recovery from COVID-19. Hum Reprod. 2021 doi: 10.1093/humrep/deab026. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 53.Khalili M.A., Leisegang K., Majzoub A., Finelli R., Panner Selvam M.K., Henkel R., et al. Male fertility and the COVID-19 pandemic: systematic review of the literature. World J Mens Health. 2020;38(4):506–520. doi: 10.5534/wjmh.200134. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 54.Ma L, Xie W, Li D, Shi L, Mao Y, Xiong Y, et al. Effect of SARS-CoV-2 infection upon male gonadal function: a single center-based study [Internet]. Sexual and Reproductive Health; 2020. [Disponible sur : http://medrxiv.org/lookup/doi/10.1101/2020.03.21.20037267. Cité 21 mars 2021].
- 55.Brown R.S.E., Khant Aung Z., Phillipps H.R., Barad Z., Lein H.-J., Boehm U., et al. Acute suppression of LH secretion by prolactin in female mice is mediated by kisspeptin neurons in the arcuate nucleus. Endocrinology. 2019;160(5):1323–1332. doi: 10.1210/en.2019-00038. [DOI] [PubMed] [Google Scholar]
- 56.Rastrelli G., Di Stasi V., Inglese F., Beccaria M., Garuti M., Di Costanzo D., et al. Low testosterone levels predict clinical adverse outcomes in SARS-CoV-2 pneumonia patients. Andrology. 2021;9(1):88–98. doi: 10.1111/andr.12821. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 57.Xu X., Yu C., Qu J., Zhang L., Jiang S., Huang D., et al. Imaging and clinical features of patients with 2019 novel coronavirus SARS-CoV-2. Eur J Nucl Med Mol Imaging. 2020;47(5):1275–1280. doi: 10.1007/s00259-020-04735-9. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 58.Carlsen E., Andersson A.-M., Petersen J.H., Skakkebaek N.E. History of febrile illness and variation in semen quality. Hum Reprod. 2003;18(10):2089–2092. doi: 10.1093/humrep/deg412. [DOI] [PubMed] [Google Scholar]
- 59.Yang M., Chen S., Huang B., Zhong J.-M., Su H., Chen Y.-J., et al. Pathological findings in the testes of COVID-19 patients: clinical implications. Eur Urol Focus. 2020;6(5):1124–1129. doi: 10.1016/j.euf.2020.05.009. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 60.Xu J., Qi L., Chi X., Yang J., Wei X., Gong E., et al. Orchitis: a complication of severe acute respiratory syndrome (SARS) Biol Reprod. 2006;74(2):410–416. doi: 10.1095/biolreprod.105.044776. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 61.Zhu C., Wu J., Liang Y., Yan L., He C., Chen L., et al. Fertility intentions among couples in Shanghai under COVID-19: a cross-sectional study. Int J Gynaecol Obstet. 2020;151(3):399–406. doi: 10.1002/ijgo.13366. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 62.Alviggi C., Esteves S.C., Orvieto R., Conforti A., La Marca A., Fischer R., et al. COVID-19 and assisted reproductive technology services: repercussions for patients and proposal for individualized clinical management. Reprod Biol Endocrinol RBE. 2020;18(1):45. doi: 10.1186/s12958-020-00605-z. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 63.Mayeur A., Binois O., Gallot V., Hesters L., Benoit A., Oppenheimer A., et al. First follow-up of art pregnancies in the context of the COVID-19 outbreak. Eur J Obstet Gynecol Reprod Biol. 2020;253:71–75. doi: 10.1016/j.ejogrb.2020.07.050. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 64.Yakass M.B., Woodward B. COVID-19: should we continue to cryopreserve sperm during the pandemic? Reprod Biomed Online. 2020;40(6):905. doi: 10.1016/j.rbmo.2020.04.004. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 65.Merrill DR, Wade CD, Fahnestock P, Baker RO. Long-term and short-term stability of viruses depend on storage temperature and preservation method:1.
- 66.Dellino M., Minoia C., Paradiso A.V., De Palo R., Silvestris E. Fertility preservation in cancer patients during the coronavirus (COVID-19) pandemic. Front Oncol. 2020;10:1009. doi: 10.3389/fonc.2020.01009. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 67.Esposito V., Rania E., Lico D., Pedri S., Fiorenza A., Strati M.F., et al. Influence of COVID-19 pandemic on the psychological status of infertile couples. Eur J Obstet Gynecol Reprod Biol. 2020;253:148–153. doi: 10.1016/j.ejogrb.2020.08.025. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 68.Ben-Kimhy R., Youngster M., Medina-Artom T.R., Avraham S., Gat I., Marom Haham L., et al. Fertility patients under COVID-19: attitudes, perceptions and psychological reactions. Hum Reprod. 2020;35(12):2774–2783. doi: 10.1093/humrep/deaa248. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 69.Wong G., Liu W., Liu Y., Zhou B., Bi Y., Gao G.F. MERS, SARS, and Ebola: The role of super-spreaders in infectious disease. Cell Host Microbe. 2015;18(4):398–401. doi: 10.1016/j.chom.2015.09.013. [DOI] [PMC free article] [PubMed] [Google Scholar]