Abstract
La pandemia de COVID-19 ha tenido efectos devastadores sobre las personas mayores que viven en residencias. En España, aproximadamente el 3% de los casos y el 40% de los fallecimientos han sido en este grupo de población, en el que además han aumentado los síndromes geriátricos y los problemas psicosociales, y se han vulnerado derechos fundamentales, como consecuencia de las medidas para el control de la crisis. En este artículo se describen factores estructurales de las residencias y de su relación con los servicios sanitarios públicos que han tenido un papel importante en el impacto de la pandemia en estos entornos. Se presentan modelos alternativos a las residencias tradicionales y a la manera habitual de relación con el sistema público de salud, que unen a otras ventajas la de haber mostrado capacidades excelentes para proteger de la COVID-19 a las personas mayores que viven en estos centros. Entre estos modelos destacan diferentes tipos de viviendas de grupo, modalidades de coordinación sociosanitaria basadas en la gestión de casos y en la dotación de profesionales sanitarios desde el sistema de salud. Se proponen estas experiencias de éxito como elementos a considerar en el cambio de modelo sociosanitario (integrado y centrado en las personas) que ha comenzado a desarrollarse en algunas comunidades autónomas.
Palabras clave: COVID-19, Pandemia, Residencias, Centros sociosanitarios, Personas mayores, Atención primaria de salud, Gestión de casos
Abstract
The effects of COVID-19 pandemic on older people living in care homes have been devastating. In Spain approximately 3% of the cases and 40% of the deaths have occurred in this group. In addition, due to measures taken to control the crisis, the incidence of geriatric syndromes has increased, and residents’ fundamental rights have been violated. In this article we describe structural factors of care homes and their relationship with public health services that have influenced the impact of the pandemic. We suggest different types of group homes, and models of provision/coordination with public health services that have given excellent results protecting nursing homes residents from COVID-19, as alternative models to conventional residences and to the regular provision of health care services. We recommend that these successful experiences are taken into account in the transformation of the social-health model (to one integrated and focused on people) that has begun to be implemented in some Autonomous Communities of Spain.
Keywords: COVID-19, Pandemic, Nursing homes, Long-term care, Elderly, Primary health care, Case management
Introducción
Nuestro parque residencial contaba en 2020 con 384.251 plazas, cuya ocupación media rondaba el 85% al inicio de la pandemia1. Albergaba un grupo humano de aproximadamente 326.613 personas mayores, mujeres en su mayoría (71%), de más de 80 años (80%), con alta prevalencia de enfermedades crónicas, fragilidad y dependencia para el cuidado. La convivencia en espacios cerrados, en estrecha interacción con sus cuidadoras, ha configurado el escenario idóneo para la propagación y el impacto diferencial de la COVID-19 en estos entornos.
A 23 de mayo de 2021, según el IMSERSO, se habían registrado 99.185 casos y 29.594 fallecimientos por COVID-19 entre las personas mayores alojadas en residencias, siendo la tasa de letalidad del 21,51%. Esto supone que 3 de cada 100 personas infectadas y 40 de cada 100 fallecidas en España (2,72% y 37,16%) pertenecen a este grupo, que apenas representa el 0,68% de la población española. Los datos de evolución de la pandemia muestran que solo la vacunación ha logrado cambiar radicalmente este panorama; en enero de 2021, el incremento en el número de casos supuso un 40% del que se había producido durante los 6 meses anteriores. En perspectiva internacional, el último informe de la organización LTC-COVID2, con información de 22 países, cifraba en 325.000 las personas fallecidas en residencias, situando a España en una posición intermedia respecto a su proporción sobre el total de muertes en cada país (40%, siendo el promedio un 41%).
Aunque la incidencia y la mortalidad son la cara más visible del impacto de la COVID-19 sobre estas personas, no son sus únicas consecuencias. Se han reportado aumentos en la incidencia de síndromes geriátricos, pérdida de capacidad funcional, pensamientos suicidas y una mayor prescripción de psicotropos3. Algunas medidas adoptadas durante la pandemia han vulnerado gravemente los derechos de las personas acogidas en los centros, desde la autonomía para tomar decisiones sobre su vida, incluidas dónde o con quién pasar sus últimos días, hasta el acceso a un bien público y universal como es la atención sanitaria especializada.
Este artículo se centra en el papel que han desempeñado una serie de elementos estructurales de las residencias y de sus relaciones con los servicios sanitarios, cuyo replanteamiento es necesario abordar con urgencia.
Factores estructurales que han contribuido a la gravedad de la crisis en las residencias
Las dimensiones de los centros
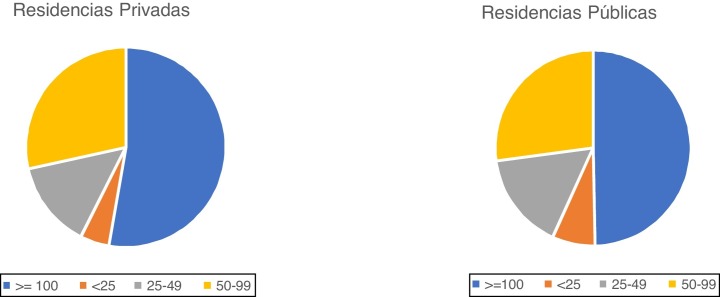
El elevado número de plazas que se concentran en las residencias más grandes (fig. 1 ) es uno de los posibles factores explicativos de la rápida propagación del virus. Una auditoría encargada por el Gobierno de Navarra4 muestra que los centros con más de 100 plazas tuvieron cinco veces más probabilidades de verse afectados que los más pequeños, en los que pudo minimizarse el riesgo de contagio, especialmente cuando las habitaciones eran individuales.
Figura 1.
Porcentaje de plazas en centros residenciales en España, según tipo y tamaño. (Fuente: Abellán A, Aceituno P, Ramiro D, et al. Estadísticas sobre residencias: distribución de centros y plazas residenciales por provincia. Datos de septiembre de 2020. Madrid: Informes Envejecimiento en Red; 27.)
El diseño interior
Espacios comunes en salas grandes, ocupadas por grupos numerosos, y habitaciones, la mayoría compartidas, distribuidas en largos pasillos, hicieron muy difícil el aislamiento de las personas contagiadas. La opción más frecuente fue confinar a las personas en sus habitaciones durante semanas e incluso meses, con las consiguientes consecuencias de esta «reclusión» en su estado físico y psicosocial5.
La organización funcional
La mayoría de profesionales de atención continuada no tienen una asignación fija a una unidad o a un grupo de residentes, sino que rotan por todo el centro, entrando y saliendo de él continuamente e interactuando con las familias y la comunidad6.
El modelo asistencial centrado en el déficit y en la enfermedad
Este modelo ha suscitado duras críticas debido a la evidencia de su escasa contribución al bienestar de las personas. Los organismos internacionales abogan por un modelo de atención integral centrada en la persona6 cuyo eje sea el sentido que cada residente quiera dar a su vida.
La estructura y la calidad del empleo
Numerosos informes7 han destacado la precariedad del empleo en las residencias por su contribución a la crisis: ratios muy bajas de personal de atención directa, escasez de profesionales cualificados, elevada proporción de contratos temporales (26,8%) o a tiempo parcial (95%), y bajos salarios (80% con sueldo neto < 1000 €); condiciones que sufren especialmente mujeres, al estar las plantillas muy feminizadas. Llama la atención, además, la exigüidad de las normativas autonómicas de acreditación de centros respecto a la dotación de enfermeras, con ratios que no siempre garantizan su presencia continuada. En relación con la COVID-19, algunos estudios8 han demostrado que una mayor dotación de enfermeras cualificadas contribuye a una menor propagación. Estos hallazgos son relevantes para nuestro país, donde las enfermeras especialistas en enfermería geriátrica y gerontológica apenas han encontrado encaje laboral en el sector.
El acceso a los servicios sanitarios públicos y la coordinación sociosanitaria
La legislación establece que la asistencia sanitaria en las residencias es responsabilidad del sistema sanitario público. Sin embargo, los cupos de profesionales de atención primaria nunca se han establecido teniendo en cuenta las peculiares necesidades de las residencias para garantizar los mismos derechos que al resto de la ciudadanía. Esta desigualdad se ha intentado compensar, en parte, exigiendo a los centros la contratación de profesionales sanitarios, lo que en la práctica ha naturalizado un sistema paralelo de atención sanitaria, low cost, que establece una diferenciación injusta e ineficiente en salarios, competencias, exigencia de formación y reconocimiento social, entre profesionales sanitarios del sector salud y de los centros sociales.
Como han denunciado diferentes organizaciones9, las barreras de acceso y la falta de coordinación con los servicios sanitarios han sido aspectos clave en la respuesta tardía ante la COVID-19. El sistema sanitario público tiene una gran responsabilidad en la magnitud de la crisis en el entorno residencial, en absoluto achacable a sus profesionales, cuyo enorme esfuerzo por atender, sin medios ni apoyos suficientes, a las personas de las residencias, ha sido evidente. Se trata de un problema de inadecuación de los diseños en los servicios de atención, y existe evidencia de que donde las residencias y la estructura sanitaria estaban bien coordinadas la pandemia ha causado menos daño.
Modelos alternativos de referencia
Viviendas de grupo y Green Houses
Este modelo se inició en los países nórdicos a mediados del siglo pasado y consiste en agrupar a las personas de los centros en pequeñas unidades de convivencia (10-12 como máximo), formando un hogar casi familiar junto con el personal de atención directa, con presencia y colaboración de familiares, y el apoyo de un equipo técnico (enfermería, fisioterapia, psicología, etc.). La atención médica a estas viviendas la provee el centro público de salud correspondiente y, cuando es necesario, el hospital10. El personal de atención directa es fijo en cada unidad y desarrolla funciones integradas; a los cuidados personales une tareas domésticas y organiza actividades conjuntamente con residentes y familiares. Esta polivalencia se incorporó para limitar la intrusión de diferentes profesionales en su espacio más íntimo, permitiendo también a la profesional de referencia conocer en profundidad a la persona y a su familia. Las investigaciones que han acompañado la extensión del modelo en Europa, incluida España (Castilla y León, País Vasco), en América del Norte y en Australia11, 12 muestran una mayor satisfacción y más sentido de pertenencia de las personas mayores y sus familias, que se sienten parte del grupo y colaboran en actividades, no preestablecidas, sino adaptadas a las preferencias de las personas. Además, el equipo de profesionales considera que el entorno favorece la alianza terapéutica, lo que mejora la relación y la atención.
Las viviendas Green House comenzaron su desarrollo en los Estados Unidos en 2001 hasta alcanzar 300 grupos, extendidas por 32 Estados. Algunos estudios13 han mostrado que las personas que residen en ellas reciben más tiempo de atención, experimentan mejor percepción de bienestar y mantienen su capacidad funcional, con menores índices de depresión y de úlceras por presión, que en las residencias convencionales. Asimismo, la calidad de la atención es mayor, con menos ingresos hospitalarios, consumo de recursos sanitarios y absentismo laboral.
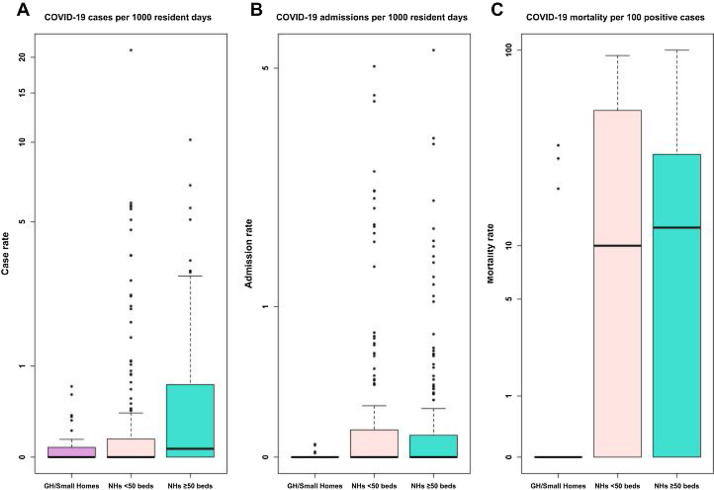
Ante la COVID-19, estos alojamientos han mostrado mayor capacidad para contener la expansión del virus y la mortalidad, en comparación con las residencias convencionales; más de un 90% de estas viviendas han reportado ausencia de personas infectadas o un pequeño número de casos. La figura 2 muestra los resultados de una amplia investigación estadounidense que pone de manifiesto la capacidad superior de las Green Houses para contener la incidencia, los ingresos hospitalarios y la mortalidad por COVID-19 en comparación con las residencias tradicionales.
Figura 2.
Comparación de las tasas de personas infectadas, admisiones hospitalarias y mortalidad por COVID-19 entre viviendas Green House (n = 43), pequeñas residencias < 50 plazas (n = 177) y residencias de ≥50 plazas (n = 215). (Fuente: Zimmerman S, Dumond-Stryker C, Tandan M, et al. Nontraditional small house nursing homes have fewer COVID-19 cases and deaths. J Am Med Dir Assoc. 2021;22:489-93.)
Inspirándose en este modelo, en muchos lugares se está emprendiendo la reconversión de las grandes residencias, dividiéndolas en pequeñas unidades de convivencia. Algunas comunidades autónomas ya han regulado su apoyo a esta modalidad (Castilla y León, País Vasco, Navarra).
Gestión de casos desde unidades de residencias en los distritos sanitarios y asignación de profesionales a las residencias desde el servicio de salud
En España, desde hace décadas se vienen incorporando estrategias para facilitar el acceso desde las residencias a los servicios de atención primaria. Entre ellas destacan las unidades de residencias, pequeños equipos de profesionales de enfermería y medicina adscritos a los distritos sanitarios para ejercer ese papel. Algunas revisiones14 muestran mejoras en los resultados de cuidados cuando se incorporan modelos de gestión de casos liderados por enfermeras, que facilitan la coordinación con los centros. Este es el caso de la unidad de residencias del distrito Málaga-Valle del Guadalhorce en Andalucía, que desde el año 2000 tiene asignadas 112 residencias. Cada persona mayor tiene su profesional médico y enfermero de referencia en el centro de salud que le corresponde, pero además las enfermeras gestoras de casos de la unidad de residencias actúan como consultoras de los centros, mediante visitas programadas y a demanda para coordinar y supervisar la atención de residentes con enfermedades crónicas, tratamientos complejos y cuidados paliativos, facilitando a su vez el acceso a los servicios sanitarios y la formación continuada del personal de los centros. Frente a la pandemia, este dispositivo permitió la activación temprana, in situ, de su red de enfermeras para apoyar al personal de las residencias. Los centros asignados al distrito obtuvieron ratios de mortalidad y letalidad de 0.64 y 0.76, respecto a los del total de Andalucía. La experiencia ha sido premiada por el Instituto de Investigación Biomédica de Málaga15.
Por otra parte, la experiencia de Castilla-La Mancha, que provee desde su sistema de salud la incorporación de profesionales sanitarios (de medicina, enfermería y fisioterapia) a las residencias públicas, constituye un ejemplo de que es posible realizar esta dotación mediante la coordinación y la complementariedad entre recursos sociales y sanitarios.
Conclusiones
Creemos que existen buenas prácticas de éxito, como las mostradas, que avalan las recomendaciones de la comunidad experta y sugieren vías posibles para la transformación que necesitamos en el conjunto de España del modelo de atención social y sanitaria en las residencias. Un cambio mediante el que se garantice el derecho de las personas mayores a recibir cuidados de calidad desde los servicios públicos de salud y, al mismo tiempo, se les proporcione acompañamiento y apoyo psicosocial para el desarrollo de su capacidad intrínseca, favoreciendo que sigan desarrollando las actividades que para cada una de ellas tengan sentido y significado. Hacerlo con respeto pleno a la dignidad y los derechos a las personas, y en entornos hogareños, obliga a huir de alojamientos tipo institución.
Las decisiones legales y las aplicaciones concretas que se están emprendiendo desde algunas comunidades autónomas con el apoyo de la Administración General del Estado parecen indicar que un modelo de atención integral y centrada en la persona está fraguándose en nuestro país. Su aplicación, sin duda, va más allá de la atención en residencias, pero el cambio en estas es ya una necesidad inaplazable.
Contribuciones de autoría
Ambas autoras han participado en la concepción, la redacción y las sucesivas revisiones del manuscrito, hasta la versión final del artículo.
Financiación
Ninguna.
Conflicto de intereses
Ninguno.
Bibliografía
- 1.Gallego V.M., Monserrat-Codorniu J., Rodríguez-Cabrero G. El impacto de la Covid-19 en la población mayor dependiente en España con especial referencia al sector residencial. Ciência & Saúde Coletiva. 2021;26:159–168. doi: 10.1590/1413-81232020261.33872020. [DOI] [PubMed] [Google Scholar]
- 2.Comas-Herrera A., Zalakaín J., Lemmon E., et al. Mortality associated with COVID-19 in care homes: international evidence. LTCcovid.org, International Long-Term Care Policy Network, CPEC-LSE. February 1st, 2021 Disponible en: https://ltccovid.org/2021/02/02/updated-international-report-mortality-associated-with-covid-19-in-care-homes-data-up-to-26th-january-2021/ [Google Scholar]
- 3.Salcher-Konrad M., Comas-Herrera A. International evidence on care home COVID-19 outbreak responses, summary of key findings. LTCcovid.org, International Long-Term Care Policy Network, CPEC-LSE. 2020 Disponible en: https://ltccovid.org/2020/06/12/international-evidence-on-care-home-covid-19-outbreak-responses-an-early-summary/ [Google Scholar]
- 4.Fresno J.M., Henar L., Ruiz R., et al. Auditoría de los centros residenciales en Navarra ante la crisis de la Covid-19. Pamplona: Observatorio de la Realidad Social; 2020 Disponible en: https://www.observatoriorealidadsocial.es/es/estudios/auditoria-de-los-centros-residenciales-en-navarra-ante-la-crisis-de-la-covid-19/es-556293/ [Google Scholar]
- 5.Pinazo-Hernandis S. Impacto psicosocial de la COVID-19 en las personas mayores: problemas y retos. Rev Esp Geriatr Gerontol. 2020;55:249–252. doi: 10.1016/j.regg.2020.05.006. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Rodríguez Rodríguez P. Las residencias en las que queremos vivir. Cuidados y vida con sentido. Madrid: Catarata; 2021 [Google Scholar]
- 7.Montserrat Codorniu J. La calidad del empleo en las residencias para personas mayores. Incidencia en la gestión de la COVID-19. Zerbitzuan. 2020;73:45–60. [Google Scholar]
- 8.Figueroa J.F., Wadhera R.K., Papanicolas I., et al. Association of nursing home ratings on health inspections, quality of care, and nurse staffing with covid-19 cases. JAMA. 2020;11:1101–1105. doi: 10.1001/jama.2020.14709. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.MSF Poco, tarde y mal. El inaceptable desamparo de los mayores en las residencias durante la COVID-19 en España. arcelona: Médicos Sin Fronteras; 2020. Disponible en: https://msfcovid19.org/wp-content/uploads/2020/08/aaff-msf-informe-covid19-residencias-baja-nota.pdf.
- 10.Lindström A. In: Viviendas para personas mayores en Europa. Nuevas tendencias para el siglo XXI. Rodríguez P, editor. Fundación Pilares y Fundación Caser; Madrid: 2018. El papel de la vivienda y su evolución en las políticas de atención a las personas mayores en Suecia; pp. 51–90. [Google Scholar]
- 11.Ausserhofer D., Deschodt M., De Geest S., et al. “There's no place like home”: a scoping review on the impact of homelike residential care models on resident, family, and staff-related outcomes. J Am Med Dir Assoc. 2016;17:685–693. doi: 10.1016/j.jamda.2016.03.009. [DOI] [PubMed] [Google Scholar]
- 12.García A., Díaz-Veiga P., Suárez N., et al. Estudio de la implicación en un grupo de personas con demencia con atención tradicional, y un grupo con atención centrada en la persona. Rev Esp Geriatr Gerontol. 2017;52:65–70. doi: 10.1016/j.regg.2016.07.002. [DOI] [PubMed] [Google Scholar]
- 13.Zimmerman S., Bowers B.J., Cohen L.W., et al. New evidence on the Green House Model of nursing home care: synthesis of findings and implications for policy, practice, and research. Health Serv Res. 2016;51:475–496. doi: 10.1111/1475-6773.12430. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Morilla-Herrera J.C., García-Mayor S., Martín-Santos F.J., et al. A systematic review of the effectiveness and roles of advanced practice nursing in older people. Int J Nurs Stud. 2016;53:290–307. doi: 10.1016/j.ijnurstu.2015.10.010. [DOI] [PubMed] [Google Scholar]
- 15.Morilla Herrera JC, et al. Premio IBIMA 2020 a las innovaciones trasladadas a la práctica clínica. (Consultado el 28/5/2021.) Disponible en: https://www.ibima.eu/plan-propio-de-ibima-2020/.