Abstract
Objetivo
Describir la implantación de cribado ecográfico de aneurisma de aorta abdominal (AAA) en nuestra zona básica a los varones entre 65 y 79 años y que tuviera algún factor de riesgo identificable para desarrollar AAA: tabaquismo o antecedentes del mismo, hipertensión, antecedentes familiares de aneurisma, aneurisma en otras localizaciones y ateroesclerosis clínica: infarto agudo de miocardio, claudicación intermitente o ictus. Analizar el rendimiento de dicho cribado.
Emplazamiento
Atención Primaria.
Participantes e intervenciones
Se ofreció cribado a 656 pacientes, lo que supone un 40% de la población diana de 1.658 pacientes, al tener que interrumpirse prematuramente por la pandemia COVID-19 y se realizaron 608 exploraciones ecográficas.
Mediciones principales
Cobertura del programa de cribado, prevalencia de aneurismas de aorta abdominal, prevalencias de tabaquismo y otros factores de riesgo en pacientes con/sin aneurisma.
Resultados
Se encontraron 19 pacientes con aortas ectásicas (25-29 mm) y 11 con aneurismas de aorta abdominal (1,81%). Cinco eran fumadores activos (45%, frente al 20% de toda la muestra) y seis eran exfumadores. Ninguno de los pacientes con aneurisma era no fumador. Siete de ellos eran hipertensos.
Conclusiones
La prevalencia de aneurismas en nuestra muestra se situó en el 2,6%, siendo más baja de lo esperada. La amplia utilización de la ecografía y la progresiva generalización de la misma en el ámbito de la Atención Primaria debería suponer una disminución en el número de AAA sin diagnosticar.
Palabras clave: Aorta, Aneurisma, Cribado, Ecografía
Abstract
Objective
to describe the implantation of ultrasound screening for Abdominal Aortic Aneurysm (AAA) in our healthcare district in men from 65 to 79 years of age who have had an identifiable risk factor for developing AAA, such as smoking or a history thereof, hypertension, family history of aneurysms, aneurysms in other locations and clinical atherosclerosis, acute myocardial infarction, intermittent claudication, or stroke. Analyse the performance of said screening.
Setting
Primary Care.
Participants and interventions
656 patients were screened, representing 40% of the target population of 1,658 patients. The remaining part of the target population could not be screened because of the outbreak of the COVID-19 pandemic. 608 ultrasound examinations were performed.
Main measurements
coverage of the screening programme, prevalence of abdominal aortic aneurysms, prevalence of smoking and other risk factors in patients with/without aneurysms.
Results
19 patients with ectatic aorta (25-29 mm) and 11 with abdominal aortic aneurysms (1.81%) were found. 5 were active smokers (45%, compared to 20% in the entire sample) and 6 were former smokers. None of the aneurysm patients were non-smokers. 7 of them were hypertensive.
Conclusions
The prevalence of aneurysms in our sample was 2.6%, which was lower than expected. The wide use of ultrasound and its progressive generalisation in the Primary Care setting should lead to a decrease in the number of undiagnosed AAA.
Keywords: Aortic, Aneurysm, Screening, Ultrasound
Introducción
Los aneurismas de aorta abdominal (AAA) son procesos de baja frecuencia, afectando aproximadamente a 5 de cada 100 varones mayores de 65 años, aumentando su prevalencia con la edad1. Según los últimos datos disponibles sobre causas de defunción en el Instituto Nacional de Estadística (INE)2, al menos 636 varones fallecieron en España en 2018 por la rotura de un AAA. Contemplando los datos globales, podemos afirmar que una de cada 130 defunciones en varones en 2018, fue ocasionada en relación con roturas o complicaciones de aneurismas de aorta, siendo mucho más frecuente la localización abdominal. Esta situación es más frecuente a medida que aumenta la edad, especialmente si existen otros factores de riesgo para desarrollar AAA, entre los que destaca el tabaco. Otros factores de riesgo de los AAA serían: antecedentes familiares de aneurismas, presencia de aneurisma en otras localizaciones, hipertensión (HTA) y ateroesclerosis clínica1, 3. Un diagnóstico precoz y una reparación quirúrgica o endovascular de los aneurismas de mayor tamaño (en general, a partir de 5,5 cm), podría mejorar el pronóstico4. Una revisión sistemática de la colaboración Cochrane5 indica que existen pruebas de una reducción significativa en la mortalidad por AAA en hombres de 65 a 79 años sometidos a cribado ecográfico. En el mismo sentido se pronuncia los U.S. Preventive Services Task Force, recomendando un screening mediante la realización de una ecografía abdominal en varones entre 65 a 75 años, que hayan sido fumadores, con un grado de recomendación B6.
Si bien existen algunos estudios de prevalencia en el ámbito de la Atención Primaria, fundamentalmente se han basado en realizar muestreos de la población, para estimar la prevalencia7. En nuestro programa asistencial se pretende ofrecer cribado ecográfico de AAA a toda la población de varones de nuestra zona básica entre 65 a 79 años y con algún factor de riesgo para desarrollar AAA: tabaquismo o antecedentes del mismo, HTA, antecedentes familiares de aneurisma, aneurisma en otras localizaciones y ateroesclerosis clínica: infarto agudo de miocardio (IAM), claudicación intermitente o ictus.
La ecografía es la prueba de elección para realizar el despistaje por su inocuidad y su disponibilidad en Atención Primaria, destacando por su elevada sensibilidad (92-99%) y especificidad (100%)8, 9, 10. Además, la sencillez de la exploración en buena parte de los pacientes hace accesible el estudio a los profesionales con experiencia ecográfica. Existe bibliografía comparando los resultados obtenidos por médicos de atención primaria y cirujanos vasculares con un alto coeficiente de correlación (0,88) de los hallazgos ecográficos entre ambos grupos11. Si bien se han propuestos algunos biomarcadores (alteraciones oxidativas de lipoproteínas de alta densidad) como posible alternativa para el despistaje de AAA12, no han demostrado su superioridad a la ecografía.
La prevalencia estimada en diversos estudios de nuestro medio se sitúa entre el 4-8%11, 13, 14, en función del perfil de riesgo de los pacientes incluidos.
Material y métodos
Diseño
Se trata de un estudio trasnsversal descriptivo de un programa de cribado, obteniéndose datos de prevalencia de aneurismas aórticos abdominales, así como distribución de factores de riesgo para desarrollar aneurismas. Adicionalmente, se realiza análisis de la relación entre el tamaño medio aórtico y los distintos factores de riesgo.
Selección
Desde octubre de 2019 se ofreció cribado ecográfico de AAA en nuestra zona básica (CS Alcalde Bartolomé González, en Móstoles, zona urbana al suroeste de Madrid) a los varones entre 65 y 79 años, que sería nuestra población diana (1.658 pacientes) y que tuvieran algún factor de riesgo identificable para desarrollar AAA: tabaquismo o antecedentes del mismo, HTA, antecedentes familiares de aneurisma, aneurisma en otras localizaciones y ateroesclerosis clínica: infarto agudo de miocardio (IAM), claudicación intermitente o ictus. Consideramos como criterio de exclusión: situación clínica que impidiera al paciente acudir al centro, rechazo a participar o haber sido intervenido anteriormente de AAA.
Para determinar si cumplía los criterios de inclusión se recurrió a la información contenida en la historia clínica, seleccionándose aquellos pacientes que tuvieran episodio de TABAQUISMO o HTA. De los 1.658 pacientes de la población diana, 925 cumplieron criterios para que se les ofreciera el cribado en la fase inicial del proyecto; no obstante, contemplando la posibilidad de que no estuvieran codificados todos los criterios de inclusión en la historia (especialmente el antecedente de tabaquismo en exfumadores), se complementó la selección aplicando un breve cuestionario.
Se realizó captación desde consultas de enfermería y medicina al acudir los usuarios al centro por algún motivo. Contemplando a aquellos pacientes que no acudieran durante el periodo de reclutamiento, se complementó con llamadas telefónicas para informar sobre la existencia del programa. En la consulta de captación se obtuvo consentimiento informado. Excepcionalmente se obtuvo el consentimiento en la consulta para la exploración ecográfica, en caso de que no se hubiera consignado anteriormente.
Recursos personales y materiales
Se contó con los médicos con formación y experiencia previa acreditada en ecografía abdominal, utilizando el equipo disponible en el centro, un ecógrafo MyLab 6 del fabricante eSaote (Génova, Italia).
Exploración ecográfica
Se realizó barrido transversal desde epigastrio en dirección caudal, hasta primeros centímetros de arterias iliacas comunes. Se define aorta normal cuando el diámetro es ≤ 2,5 cm, ectasia de 26 a 29 mm y aneurisma si es ≥ 3 cm. Las medidas que registramos fueron el mayor diámetro anteroposterior (AP) de aorta abdominal obtenida en corte transversal y sagital. Adicionalmente, en aquellos pacientes con aneurisma se intentó obtener una medida del diámetro lateral realizando un corte coronal. A los pacientes con aneurismas de hasta 4 cm se les ofreció seguimiento anual en el centro de salud (riesgo de rotura anual menor del 1%)1 y aquellos con aneurisma ≥ 4 cm (riesgo de rotura anual de 1-33% según tamaño)1, se les derivó a cirugía vascular. Los criterios de derivación anteriores fueron acordados tras contacto con nuestro servicio de cirugía vascular de referencia, que además mostró su apoyo para la correcta ejecución del programa.
Registro
Se recogieron los datos sobre criterios de inclusión, tensión arterial (sistólica y diastólica), medidas antropométricas (peso, talla e IMC) y ecográficas para evaluar el programa. Estos datos fueron anonimizados y disociados.
Análisis
Para describir los pacientes incluidos se utilizaron medidas de tendencia central (media aritmética) y dispersión para las variables cuantitativas (desviación estándar, DS) y frecuencias absolutas y relativas para las cualitativas. Si bien el estudio se planteó como netamente descriptivo, se realizó análisis del tamaño medio aórtico (variable dependiente) respecto a los distintos criterios de inclusión (tabaquismo, HTA, antecedentes personales o familiares de aneurisma o ateroesclerosis clínica) para evaluar el impacto de la presencia o no de los distintos factores de riesgo en el tamaño aórtico medio. En la medida en que la distribución de los tamaños aórticos no se ajustó exactamente a una distribución normal, se utilizaron pruebas no paramétricas para el análisis, la U de Mann de Whitney cuando comparamos dos grupos y la prueba de Kruskal-Wallis en el caso de comparación de tres o más grupos.
Esquema general del estudio. Se trata de un estudio transversal descriptivo de un programa de cribado, obteniéndose datos de prevalencia de aneurismas aórticos abdominales, así como distribución de factores de riesgo. Adicionalmente se realiza análisis de la relación entre el tamaño medio aórtico y los distintos factores de riesgo.
Resultados
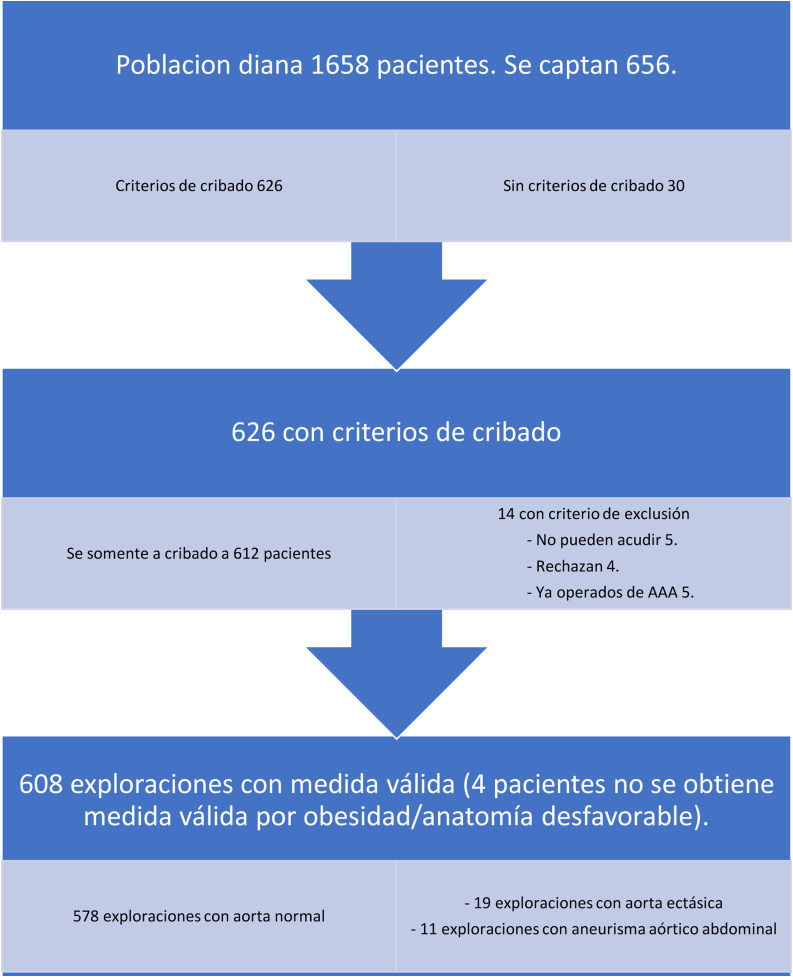
Se captaron un total de 656 pacientes; 30 pacientes no tenían ningún criterio de inclusión. Sí tenían criterios de inclusión 626 pacientes (tabla 1).
Tabla 1.
Criterios de inclusión
| Criterios de inclusión | Sí | No | Total |
|---|---|---|---|
| Tabaco | 125 activos (20%), 384 exfumadores (61,3%) | 117 (18,7%) | 626 |
| Hipertensión | 462 (73,8%) | 164 (26,2%) | 626 |
| IAM previo | 72 (11,5%) | 554 (88,5%) | 626 |
| Ictus previo | 51 (8,1%) | 575 (91,9%) | 626 |
| Claudicacion intermitente | 32 (5,1%) | 594 (94,9%) | 626 |
| Antecedente personal aneurisma | 19 (3%) | 607 (975) | 626 |
| Antecedente familiar aneurisma | 11 (1,8%) | 615 (98,2%) | 626 |
IAM: Infarto agudo de miocardio.
De los 14 pacientes con criterio de exclusión, cinco lo fueron por no poder acudir al centro, cuatro pacientes rechazaron el cribado y otros cinco fueron excluidos por estar ya intervenidos de una AAA.
Las características de los pacientes con criterios de inclusión se describen en la tabla 2.
Tabla 2.
Características de pacientes incluidos
| N | Edad | Peso (kg) | Talla (cm) | IMC | TAS (mmHg) | TAD (mmHg) |
|---|---|---|---|---|---|---|
| Media | 71,57 | 80,70 | 167,54 | 28,76 | 130,05 | 74,77 |
| Rango | 65-79 | 47-125,2 | 148-186 | 15,32-44,86 | 95-180 | 50-100 |
IMC: índice de masa corporal; TAS: tensión arterial sistólica. TAD: tensión arterial diastólica.
Respecto a la cobertura del programa de cribado, sólo se ofreció a 656 pacientes, lo que supone un 40% de la población diana de 1,658 pacientes, al tener que interrumpirse de forma prematura en marzo de 2020 por la pandemia de COVID debido a la no disponibilidad de recursos humanos y al no considerar segura la presencia física de pacientes en el centro, considerando además que su perfil coincide en buena medida con tener un alto riesgo para desarrollar una mala evolución en caso de contraer COVID. Hubo 626 pacientes que tenían indicación de cribado, de los cuales 14 tenían criterios de exclusión. Se realizaron 612 exploraciones ecográficas, pero se obtuvieron medidas válidas en 608 pacientes (en cuatro pacientes no se obtuvo medida fidedigna por obesidad/anatomía desfavorables).
No obstante, dentro de la población diana se empezó priorizando a aquellos pacientes que tenían tabaquismo o HTA conocidas, por lo que el porcentaje de cobertura en los pacientes que tenían indicación de ecografía de cribado debería ser sensiblemente mayor a ese 40%.
Por otra parte, el tamaño medio de la aorta medido en corte AP con sonda colocada transversalmente fue de 18,22 mm (DS 4,04) y cuando la medida AP se realizó con la sonda colocada longitudinalmente, la media fue de 18,35 mm (DS 3,90). Los cortes coronales en los pacientes que tenían aneurisma se desestimaron por ser una medida difícil de obtener. Desglosando los tamaños medios de aorta en corte longitudinal respecto al hábito tabáquico, encontramos un tamaño medio de aorta en no fumadores de 17,77 mm (DS 1,99), en exfumadores 18,12 mm (DS 3,77) y en fumadores 19,64 mm (DS 5,20). Si bien el estudio está diseñado como netamente descriptivo, las diferencias en los tamaños de aorta con respecto al tabaquismo (fumador, exfumador o no fumador) se consideran significativas con el test de Kruskal-Wallis (p < 0,001). También se obtuvieron diferencias significativas con el test de la U de Mann-Whitney en el tamaño medio de las aortas de los pacientes con antecedentes de aneurisma en otras localizaciones (p < 0,001) o con antecedentes familiares de aneurisma (p < 0,011) respecto a los pacientes que no tenían el antecedente. No hubo diferencias significativas en el tamaño medio aórtico en los pacientes que tenía antecedente de HTA, IAM, ictus o claudicación intermitente respecto a los que no tenían el antecedente.
Del total de los 608 pacientes a los que se realizó ecografía, se encontraron 19 aortas ectásicas y 11 AAA (1,81%). Este número no es indicativo de la prevalencia real de aneurismas en nuestra población, ya que fueron excluidos del cribado cinco pacientes ya operados. Respecto a las características de los pacientes con AAA, llama la atención que cinco eran fumadores activos (45%, frente al 20% de toda la muestra) y seis eran exfumadores. Ninguno de los pacientes con aneurisma era no fumador. Siete de ellos eran hipertensos (porcentaje similar al de toda la muestra).
De los 11 pacientes en los que se objetivó aneurisma, en tres de ellos ya existía un diagnóstico previo del mismo por ecografías realizadas por otro motivo. De los pacientes con aneurisma no conocidos, se derivaron tres pacientes a nuestro servicio de cirugía vascular de referencia, dos de ellos por medidas del aneurisma de más de 40 mm y uno para valoración especializada por imagen de trombo mural con zona móvil. A los cuatro pacientes con aneurisma entre 30 y 39 mm se les ofreció seguimiento anual en el centro de salud. Si bien la exploración estaba dirigida exclusivamente al cribado y no se realizó una exploración sistemática, incidentalmente encontramos un paciente con lesiones ocupantes de espacio hepáticas que falleció cuatro meses después por progresión de la enfermedad.
Discusión
El 11 de marzo de 2020, la OMS declaró la situación de pandemia por SARS-CoV-215. En nuestra zona básica de salud la incidencia de casos fue y sigue siendo muy importante en enero de 202116. Por este motivo, en febrero de 2020 cesamos la actividad ecográfica de cribado. Actualmente, la re-estructuración de los espacios del centro en zonas COVID y no-COVID, así como la falta de recursos humanos, hace inviable la reanudación del programa. Adicionalmente, el perfil de los pacientes de la población diana de cribado coincide en buena medida con el perfil de pacientes en los que son esperables complicaciones o una mala evolución en caso de infección por SARS-CoV-217.
La interrupción prematura del programa tiene un impacto importante sobre la cobertura y las conclusiones que podemos extraer. No obstante, consideramos que el volumen de exploraciones alcanzado, sí merece un análisis pormenorizado.
Aun ofreciéndose el programa de cribado a 656 pacientes y realizándose un total de 608 exploraciones, la cobertura quedó situada en un exiguo 40% de la población. No obstante, la captación no se hizo de forma aleatoria, sino que priorizamos comenzar por aquellos pacientes que tenían registrado el diagnóstico de hipertensión o tabaquismo en su historia clínica. Por ese motivo hay un volumen muy bajo de pacientes sin criterios de inclusión (30 pacientes). Teniendo en cuenta las prevalencias esperadas de tabaquismo18 e hipertensión19, estimábamos inicialmente que tendrían indicación de cribado ecográfico entre 1.000 y 1.200 pacientes de nuestra población diana, por lo que las exploraciones realizadas,suponen una cobertura estimada entre el 50 y el 60% de los pacientes con indicación para cribado.
Respecto a las características de los pacientes incluidos para cribado, en la medida en que no hubo un muestreo aleatorio, al tener intención de acceder a toda la población y priorizar a los pacientes con riesgo conocido, pocas conclusiones pueden extraerse, ya que las prevalencias encontradas no son representativas. No obstante, no deja de llamar la atención el porcentaje de pacientes que se declaran exfumadores (61,3%), dato no siempre consignado en las historias clínicas y que obtuvimos a través del cuestionario complementario en la captación, aunque es un dato similar al porcentaje de exfumadores en el grupo de 15 a 64 años en la encuesta nacional sobre alcohol y drogas en España18. De mantenerse un porcentaje similar en el resto de la población que no analizamos y sumados a los fumadores activos, podría contemplarse que cuatro de cada cinco varones en ese grupo de edad tiene indicación para cribado ecográfico de aneurisma.
En lo que concierne al análisis del tamaño medio de la aorta en función de la presencia o no de un factor de riesgo, encontramos diferencias significativas entre las submuestras de no fumadores, exfumadores y fumadores activos, siendo congruente con el hecho de que el tabaco es el factor de riesgo más importante para desarrollar aneurismas3. De hecho, todos los pacientes con aneurisma de nuestra muestra era fumadores o exfumadores, no detectándose ningún aneurisma en paciente no fumador. También hubo diferencias significativas en los tamaños medios de aorta entre los pacientes que contaban con antecedente personal de aneurisma en otra localización o antecedentes familiares. No detectamos diferencias significativas en el tamaño medio de aorta entre los pacientes que tenían antecedente de IAM, ictus o claudicación intermitente respecto a los que no, lo cual puede estar justificado por el pequeño número de alguno de estos eventos (especialmente la claudicación). Tampoco detectamos diferencias en el tamaño medio de las aortas de los pacientes con antecedente de hipertensión, con respecto a los pacientes que no eran hipertensos, lo cual puede tener que ver con un insuficiente tamaño muestral, al tratarse de un factor de riesgo con mucho menor influencia que el tabaco3. No podemos descartar que los pacientes hipertensos de nuestra muestra asocien algún factor protector20 (mayor prevalencia de diabetes, consumo de antihipertensivos, estatinas), que diluyan en cierto modo el efecto deletéreo que tiene la hipertensión en la génesis y evolución de los aneurismas.
La prevalencia de aneurismas en nuestra muestra se situó en el 2,6% (11 pacientes identificados en el cribado y otros cinco a los que no se les realizó por estar ya intervenidos). Comparando con la prevalencia de aneurismas de otros estudios11, 13, 14, la prevalencia en nuestra muestra es baja. Pensamos que como la muestra no fue aleatoria, a pesar de priorizar a pacientes con riesgo conocido, puedan ser pacientes con una situación basal mejor y con un mejor control de los factores de riesgo, ya que son los pacientes que acuden con más asiduidad al centro los que se captaron con más facilidad. Ignoramos si la presencia de algún factor protector20 ya mencionado (diabetes, consumo de estatinas, antihipertensivos) pueda tener algún impacto. De los 11 pacientes con aneurisma a los que se realizó exploración, tres refirieron conocer el diagnóstico previamente al haberse realizado una ecografía por otro motivo, por lo que los nuevos diagnósticos fueron ocho. La amplia utilización de la ecografía y la progresiva generalización de su uso en Atención Primaria debería suponer una disminución en el número de AAA sin diagnosticar. En caso de confirmarse en el tiempo y por otros estudios una tendencia en la disminución de la prevalencia de los aneurismas de aorta abdominal, podría tener implicaciones a la hora de plantearse realizar programas de cribado.
Para concluir, aunque un programa de cribado de aneurismas mediante ecografía en Atención Primaria pueda aportar beneficios intangibles para este estudio (integración de la ecografía clínica en la práctica habitual por parte del personal facultativo, posible cese de hábito tabáquico por consejo a los pacientes en el momento de realizar el cribado), el principal beneficio no es otro que la detección precoz de aneurismas que puedan beneficiarse de derivación a cirugía vascular e intervención, si procede. En el contexto actual puede resultar complejo instaurar un programa extensible a toda la población diana para realizar de forma sistemática. Si esto no es factible, debería al menos contemplarse una búsqueda oportunista, tanto al realizar una exploración ecográfica por otra causa, como en revisiones rutinarias para control de factores de riesgo, especialmente en pacientes fumadores o exfumadores. La disponibilidad de ecógrafos ultracompactos y la generalización de la ecografía clínica en Atención Primaria deberían facilitar enormemente este escenario.
Consideraciones éticas
El programa fue evaluado previamente a su puesta en marcha por la Dirección Asistencial Oeste del Servicio Madrileño de Salud, así como por los técnicos de salud del área. Se obtuvo consentimiento informado de todos los participantes en el programa.
Puntos clave
Lo conocido sobre el tema
-
•
Los aneurismas de aorta abdominal (AAA) son procesos de baja frecuencia, afectando aproximadamente a 5 de cada 100 varones mayores de 65 años.
-
•
Son más frecuentes a medida que aumenta la edad, especialmente si existen otros factores de riesgo para desarrollar AAA, entre los que destaca el tabaco.
-
•
Existen pruebas de una reducción significativa en la mortalidad por AAA en hombres de 65 a 79 años sometidos a cribado ecográfico.
Lo que aporta el estudio
-
•
Describir cómo implantar un programa de cribado de AAA mediante ecografía, siguiendo recomendaciones internacionales, pero realizado íntegramente en el ámbito de la Atención Primaria por médicos clínicos no radiólogos, alcanzando un gran volumen de exploraciones realizadas.
-
•
Caracterizamos la distribución de los factores de riesgo en los pacientes con/sin aneurismas y obtenemos como resultado una baja prevalencia de AAA en nuestra población, siendo todos los pacientes diagnosticados de AAA fumadores o exfumadores.
-
•
Poner de manifiesto que la sensibilidad diagnóstica de la ecografía para el diagnóstico de AAA, sumado al bajo coste y la accesibilidad de la Atención Primaria, hacen viable y pertinente este tipo de cribados en el primer nivel asistencial.
Financiación
El estudio no requirió financiación adicional, ya que se realizó como extensión de la jornada laboral habitual de los autores y utilizando recursos disponibles facilitados por el Servicio Madrileño de Salud en su lugar de trabajo.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- 1.Chung J. Epidemiology, risk factors, pathogenesis, and natural history of abdominal aortic aneurysm. UpToDate. 2018;2021:1–15. [Google Scholar]
- 2.INE. Defunciones según la Causa de Muerte 2018. Instituto Nacional de Estadística. 2019; CIE-10:1–8. [consultado 10 May 2021]. Disponible en: https://www.ine.es/jaxi/Tabla.htm?path=/t15/p417/a2018/l0/&file=01000.px&L=0IN.
- 3.Villar F., Pedro-Botet J., Vila R., Lahoz C. Aneurisma aórtico. Clin Investig Arterioscler. 2013;25:224–230. doi: 10.1016/j.arteri.2013.10.004. [DOI] [PubMed] [Google Scholar]
- 4.Dalman R.L., Mell M. Management of asymptomatic abdominal aortic aneurysms. UpToDate. 2021:1–30. [Google Scholar]
- 5.Cosford P., Leng G.C. Screening for abdominal aortic aneurysm. Cochrane Database of Syst Rev. 2007:CD002945. doi: 10.1002/14651858. [DOI] [PubMed] [Google Scholar]
- 6.US Preventive Services Task Force. Abdominal Aortic Aneurysm: Screening. 2019. [consultado 16 Jun 2021]. Disponible en: https://www.uspreventiveservicestaskforce.org/uspstf/recommendation/abdominal-aortic-aneurysm-screening
- 7.Álvarez J., Prada A., Bermúdez C., García R., Ruiz E., Urbano J. Despistaje de aneurisma de aorta abdominal en Atención Primaria. Medicina de Familia - Semergen. 2017;43:13–19. doi: 10.1016/j.semerg.2016.03.003. [DOI] [PubMed] [Google Scholar]
- 8.Lederle F.A., Walker J.M., Reinke D.B. Selective screening for abdominal aortic aneurysms with physical examination and ultrasound. Arch Intern Med. 1988;148:1753–1756. [PubMed] [Google Scholar]
- 9.Lindholt J.S., Vammen S., Juul S., Henneberg E.W., Fasting H. The validity of ultrasonographic scanning as screening method for abdominal aortic aneurysm. Eur J Vasc Endovasc Surg. 1999;17:472–475. doi: 10.1053/ejvs.1999.0835. [DOI] [PubMed] [Google Scholar]
- 10.Arko F.R., Filis K.A., Heikkinen M.A., Johnson B.L., Zarins C.K. Duplex scanning after endovascular aneurysm repair: An alternative to computed tomography. Semin Vasc Surg. 2004;17:161–165. doi: 10.1053/j.semvascsurg.2004.03.004. [DOI] [PubMed] [Google Scholar]
- 11.Bravo-Merino L., González-Lozano N., Maroto-Salmón R., Meijide-Santos G., Suárez-Gil P., Fañanás-Mastral A. Validity of the abdominal ecography in primary care for detection of aorta abdominal aneurism in male between 65 and 75 years. Aten Primaria. 2019;51:11–17. doi: 10.1016/j.aprim.2017.10.005. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Martínez-López D., Camafeita E., Cedó L., Roldan-Montero R., Jorge I., García-Marqués F., et al. APOA1 oxidation is associated to dysfunctional high-density lipoproteins in human abdominal aortic aneurysm. EBioMedicine. 2019;43:43–53. doi: 10.1016/j.ebiom.2019.04.012. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Barba A., Vega De Céniga M., Estallo L., de La Fuente N., Viviens B., Gómez R., et al. Prevalence of abdominal aortic aneurysms in 65 year-old men (PAV65 Study) Angiologia. 2011;63:18–24. doi: 10.1016/S0003-3170(11)70064-5. [DOI] [Google Scholar]
- 14.Cornejo Saucedo M.A., García-Gil D., Brun Romero F.M., Torres do Rego A., Beltrán Romero L., Rodilla Sala E., et al. Prevalence of abdominal aortic aneurysm in patients with high cardiovascular risk. Rev Clin Esp (English Edition). 2018;218:461–467. doi: 10.1016/j.rceng.2018.09.001. [DOI] [PubMed] [Google Scholar]
- 15.OMS. COVID-19: Cronología de la actuación de la OMS. 2020 [consultado 16 Jun 2021]. Disponible en: https://www.who.int/es/news/item/27-04-2020-who-timeline---covid-19
- 16.Comunidad de Madrid. Datos sobre coronavirus. Informe diario de la situación. 2021 [consultado 16 Jun 2021]. Disponible en: https://www.comunidad.madrid/gobierno/actualidad/datos-coronavirus
- 17.Shahid Z., Kalayanamitra R., McClafferty B., Kepko D., Ramgobin D., Patel R., et al. COVID-19 and Older Adults: What We Know. J Am Geriatr Soc. 2020;68:926–929. doi: 10.1111/jgs.16472. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Ministerio de Sanidad. Encuesta sobre alcohol y drogas en España (EDADES), 1995-2017. 2019. [consultado 10 May 2021]. Disponible en: https://pnsd.sanidad.gob.es/profesionales/sistemasInformacion/sistemaInformacion/pdf/2019_Informe_EDADES.pdf
- 19.Menéndez E., Delgado E., Fernández-Vega F., Prieto M.A., Bordiú E., Calle A., et al. Prevalencia, diagnóstico, tratamiento y control de la hipertensión arterial en España. Resultados del estudio Di@bet.es. Rev Esp Cardiol. 2016;69:572–578. doi: 10.1016/j.recesp.2015.11.036. [DOI] [Google Scholar]
- 20.Climent E., Benaiges D., Chillarón J.J., Flores-Le Roux J.A., Pedro-Botet J. Diabetes mellitus as a protective factor of abdominal aortic aneurysm: Possible mechanisms. Cin Invest Arterioscler. 2018;30:181–187. doi: 10.1016/j.arteri.2018.01.002. [DOI] [PubMed] [Google Scholar]