Abstract
Objetivo
Presentar, a los 22 meses de que la Organización Mundial de la Salud declarara como pandemia la infección global por SARS-CoV-2 el 11 de marzo de 2020, el impacto hasta el momento de la pandemia en términos de salud física y mental.
Método
Se han revisado resultados procedentes de metaanálisis y revisiones sistemáticas, citándose para algún aspecto específico de interés artículos individuales. La información nacional procede de la Red Nacional de Vigilancia Epidemiológica (RENAVE).
Resultados
Hasta finales de octubre se habían producido más de 250 millones de infecciones y 5 millones de muertes. En España se han notificado 4,7 millones de infecciones, aunque la cifra real es superior a los 7 millones. Se ha reducido la esperanza de vida, con efectos especialmente dramáticos en grupos de población con comorbilidad y de edad avanzada. Se constata un empeoramiento de la salud mental general. Es previsible que algunos colectivos, como los/las profesionales sanitarios/as, en su mayoría mujeres, y trabajadores/as de primera línea, tengan un mayor riesgo de desarrollar patologías de salud mental en el futuro. La pandemia y las medidas de control han tenido otras consecuencias indeseables, como la disminución de la actividad asistencial, el aumento del sedentarismo y el aumento de la violencia de género.
Conclusiones
Son necesarios estudios longitudinales para determinar la magnitud de las consecuencias de la propia infección y de las medidas de control y las actuaciones necesarias.
Palabras clave: COVID-19, Epidemiología, Medicina preventiva, Mortalidad, Morbilidad
Abstract
Objective
The World Health Organization declared the global SARS-CoV-2 infection a pandemic on March 11, 2020. The objective of this paper is to present its impact in terms of physical and mental health 22 months later.
Method
We have reviewed results from published meta-analysis and systematic reviews, and some individual articles on specific aspects of special interest. National information on infection comes for the Red Nacional de Vigilancia Epidemiológica (RENAVE).
Results
Up to the end of October, more than 250 million infections and 5 million deaths had been reported globally. In Spain, 4.7 million infections have been documented although the real figure might be above 7 million. The pandemic has reduced life expectancy, and its effects have been especially dramatic in people with comorbidities and the elderly. There is a worsening of mental health in the general population. It is foreseeable that some groups, such as health professionals, mostly women, and front-line workers, may have a greater risk of developing mental health pathologies. The pandemic and the control measures have had other undesirable consequences such as a decrease in healthcare utilization, an increase in sedentary lifestyle or an increase in gender violence. In addition to its immediate effect on morbidity and mortality, the control measures have damaged the overall health status of the global population.
Conclusions
Longitudinal studies are necessary to determine the mid and long consequences of the pandemic and the control measures, and to identify and evaluate effective health interventions.
Keywords: COVID-19, Epidemiology, Preventive medicine, Mortality, Morbidity
Puntos clave
-
•
Al menos el 15% de la población española se había infectado con el virus en los primeros 20 meses de la pandemia, resultando en 421.000 hospitalizaciones, 39.000 ingresos en UCI y más de 86.000 defunciones.
-
•
La aplicación o levantamiento de medidas de control generó en España hasta octubre de 2021 cinco ondas epidémicas con dos factores adicionales determinantes de la dinámica de la epidemia: la cobertura vacunal y la aparición de nuevas variantes.
-
•
Ha habido más infecciones en España en mujeres, pero la hospitalización e ingreso en UCI fue respectivamente un 30% y un 130% mayor en hombres que en mujeres.
-
•
La falta de diferenciación en la notificación de casos entre infección por SARS-CoV-2 y COVID-19 dificulta conocer la letalidad real, así como las comparaciones internacionales.
-
•
La verdadera magnitud del impacto de la pandemia necesitará considerar sus consecuencias en la salud mental, en el retraso diagnóstico y terapéutico producido en otras patologías, en los estilos de vida, así como la duración y severidad de los efectos tardíos del COVID-19.
-
•
Las dificultades de acceso a información epidemiológica de forma amplia y en tiempo real ha limitado enormemente la contribución científica nacional al análisis de la pandemia.
Introducción
El 30 de diciembre de 2021 China comunicó oficialmente una nueva enfermedad de etiología desconocida que 72 días más tarde sería caracterizada como pandemia por la Organización Mundial de la Salud (OMS). El objetivo de este trabajo es presentar, 22 meses después, el impacto hasta el momento de la pandemia en términos de salud física y mental. Sobre aspectos relevantes, como el impacto en la salud mental, o la afectación poscovid, el conocimiento de que disponemos es aún muy preliminar, y las consecuencias físicas, psicológicas o sociales finales son imposibles de conocer en este momento. Cuantificar el impacto de la pandemia es necesario para valorar las consecuencias y para preparar las estructuras necesarias en el futuro, pero fundamentalmente para identificar necesidades no cubiertas que requieran actuaciones urgentes. Como la pandemia continúa expandiéndose y afectando a la población mundial, las conclusiones de este trabajo son necesariamente preliminares.
Infección por el SARS-CoV-2
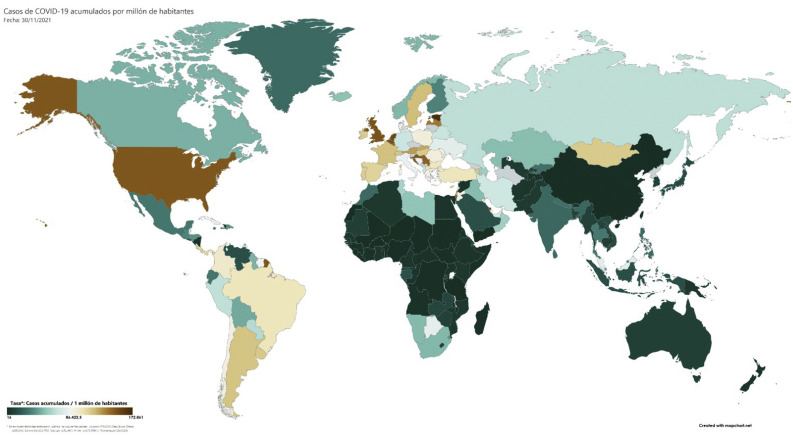
La vigilancia internacional de la incidencia se inicia con la definición de caso por la OMS el 12 de enero de 2020. Por su clínica inespecífica, es necesaria la confirmación mediante pruebas diagnósticas de infección (reacción en cadena de la polimerasa, test de antígenos) que identifican la presencia del virus, aunque sin distinguir entre infección y enfermedad. La onda epidémica global muestra un primer pico a inicios del año 2021, seguido de otro el mes de abril y un tercero en agosto. Hasta octubre de 2021 globalmente se han notificado casi 250 millones de infecciones y 5 millones de defunciones, con una gran desigualdad en la distribución de la incidencia, que puede atribuirse a diferencias en accesibilidad y recursos, como la cobertura sanitaria de la población y el número de pruebas realizadas1, las características sociales o de estructura demográfica2, o diferencias climáticas3 (fig. 1 ). Teóricamente, en una población que no desarrollase ninguna medida de prevención, el número de casos aumentaría de forma exponencial hasta agotar la población susceptible. En marzo de 2020 ya se hipotetizó una evolución ondulante, con picos y valles favorecidos por la aplicación de medidas preventivas4. La estacionalidad en la transmisión por factores climáticos puede favorecer la evolución cíclica, aunque las variables climáticas por sí solas no pueden explicar la variabilidad en la transmisión.
Figura 1.
Casos COVID-19 acumulados por millón de habitantes.
La infección por el SARS-CoV-2 puede transmitirse aunque la persona no presente signos ni síntomas de infección5, por lo que se puede subestimar la incidencia si el rastreo de casos no es suficientemente amplio. El porcentaje de infecciones asintomáticas es mayor en la infancia, con una cifra promedio global del 35%6, muy similar al 38% de infecciones asintomáticas descrito en España7. La mediana de incidencia acumulada estimada a partir de 968 estudios de seroprevalencia de 74 países hasta el 31 de diciembre de 2020 fue 18.1 veces superior a la notificada a los sistemas de vigilancia8. En España, el estudio de seroprevalencia ENECOVID mostró que hasta mayo de 2020 el 5% (intervalo de confianza del 95%: 4,7-5,4) de la población española tenía anticuerpos frente al virus, lo que supondría 10 veces más infecciones que los casos notificados durante ese periodo9.
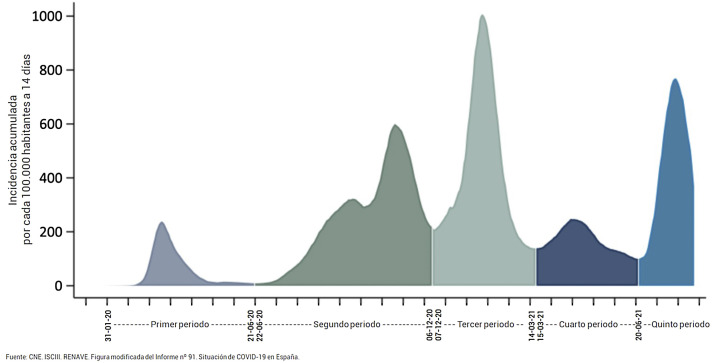
En España, podemos identificar cinco ondas epidémicas (fig. 2 ) en la evolución de la pandemia, con algunas diferencias entre comunidades autónomas7. La primera onda epidémica finalizó el 21 de junio de 2020, habiéndose notificado, en un contexto de escasa disponibilidad de pruebas diagnosticas, 258.240 casos con una edad media de 60 años. Del 22 de junio de 2020 a julio de 2021 se han notificado otros 4,4 millones de casos a la RENAVE, con 38 años de edad media y una mayor incidencia en las mujeres (51,5%).
Figura 2.
Ondas epidémicas en España de la infección por SARS-CoV-2 entre febrero de 2020 y septiembre de 2021.
La epidemia y las medidas establecidas para su control han impactado sobre los determinantes sociales de la enfermedad, produciendo un aumento de las desigualdades allí donde los sistemas sociales no han podido responder de forma apropiada, y en los países que, como España, Italia y Grecia, habían aplicado medidas de ajuste del gasto social10. Las minorías y los grupos con una mayor desventaja económica y social han presentado una carga más desproporcionada de incidencia y de morbimortalidad11.
Método
La extensión del tema cubierto en este artículo hace imposible realizar una revisión sistemática de toda la literatura disponible en cada uno de los campos abordados. Los autores han seleccionado e incluido resultados procedentes de metaanálisis y revisiones sistemáticas, incluyendo las publicaciones que a su criterio son las más relevantes para los objetivos del trabajo; para algún aspecto específico de interés se citan artículos individuales. Lamentablemente, la información epidemiológica no está tan accesible para su análisis como sería deseable. Esta situación ha limitado las posibilidades de análisis, siendo los informes de la Red Nacional de Vigilancia Epidemiológica (RENAVE) la fuente de información para España.
Resultados y discusión
Hospitalización e ingreso en la unidad de cuidados intensivos
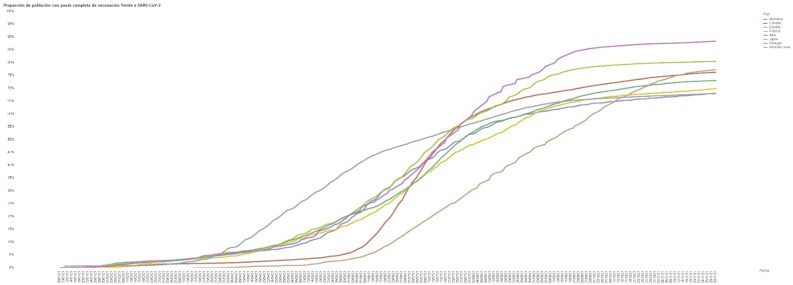
El término COVID-19 hace referencia a la enfermedad producida por la diseminación del SARS-CoV-2 en el organismo y la respuesta inflamatoria, con signos y síntomas de intensidad variable. En un metaanálisis de 212 estudios realizado en 11 países, un 23% de los casos presentaban una forma grave de la enfermedad, un 11% fueron ingresados en la unidad de cuidados intensivos (UCI) y un 7,1% requirieron ventilación mecánica12. La tabla 1 muestra, con datos de España, la reducción en el porcentaje de pacientes hospitalizados y de pacientes ingresados en UCI con el uso generalizado de pruebas diagnósticas en las cinco primeras ondas epidémicas, pasando las hospitalizaciones del 46% en la primera onda epidémica al 3,6% en la quinta, con una reducción similar del porcentaje de ingresos en la UCI a la décima parte. En la actualidad, la aparición de casos graves se ve influida por la cobertura vacunal (fig. 3 ) y la circulación de la variante Delta, predominante en Europa desde marzo de 2021, y con mayor riesgo de hospitalización, ingreso en UCI y fallecimiento que la cepa original.
Tabla 1.
Distribución de las infecciones notificadas, porcentaje de hospitalizados, porcentaje de ingresos en la UCI y mortalidad en las cinco primeras ondas epidémicas en España
| Periodo | Fecha | Infecciones notificadas | Hospitalizaciones | Ingresos en UCI total de casos notificados | Letalidada |
|---|---|---|---|---|---|
| Primera onda | Inicio-10/5/2020 | 233.377 | 46,1% | 4% | 12,6% |
| Periodo valle | 11/5/2020-26/6/2020 | 21.299 | 12,7% | 0,8% | 1,7% |
| Segunda onda | 27/6/2020- 6/12/2020 | 1.476.592 | 7,9% | 0,7% | 1,6% |
| Tercera onda | 7/12/2020- 07/3/2021 | 1.447.813 | 7,4% | 0,7% | 1,7% |
| Cuarta onda | 8/3/2021-20/6/2021 | 597.428 | 7,7% | 0,9% | 0,7% |
| Quinta onda | 21/6/2021-13/9/2021 | 1.142.017 | 3,6% | 0,3% | 0,3% |
| Total | 4.918.526 | 10,1% | 0,8% | 1,7% |
Letalidad por caso de infección notificada: muertes notificadas por COVID-19 a RENAVE / infecciones notificadas en el mismo periodo.
Fuente: modificada de Presentación en Comisión de Salud Pública, 23/9/2021.
Figura 3.
Población con pauta completa de vacunación frente al SARS-CoV-2.
La edad es uno de los principales factores de riesgo de hospitalización e ingreso en la UCI. En la tabla 2 puede verse el aumento de las hospitalizaciones con la edad y las diferencias en hospitalizaciones e ingresos en la UCI por grupos de edad. Globalmente, en España, los 4,9 millones de casos notificados hasta octubre de 2021 han resultado en 421.000 hospitalizaciones y 39.000 ingresos en la UCI.
Tabla 2.
Número de casos de infección por SARS-CoV-2, hospitalizaciones e ingresos en la UCI por grupo de edad notificados a la RENAVE con inicio de síntomas y diagnóstico desde el 22 de junio de 2020 hasta el 11 de agosto de 2021
| Grupo de edad (años) | Infecciones | Hospitalizados | Hospitalizados / 100 infecciones | Ingresos UCI | Ingresos UCI/1000 infecciones | Ingresos UCI / 100 hospitalizaciones | Muertes | Muertes / 1000 infecciones | Razón de hospitalizacióna | Razón de ingreso en UCIb | Razón de mortalidadc |
|---|---|---|---|---|---|---|---|---|---|---|---|
| < 5 | 137.334 | 1759 | 1,3% | 64 | 0,5% | 3,6 | 4 | 0,03 | 3,6 | 1,8 | 0,89 |
| 5-9 | 182.709 | 656 | 0,4% | 47 | 0,3% | 7,2 | 6 | 0,03 | 1,0 | 1,0 | 1,00 |
| 10 - 19 | 612.059 | 3199 | 0,5% | 175 | 0,3% | 5,5 | 15 | 0,02 | 1,5 | 1,1 | 0,75 |
| 20-29 | 726.210 | 10.229 | 1,4% | 521 | 0,7% | 5,1 | 67 | 0,09 | 3,9 | 2,8 | 2,81 |
| 30-39 | 641.681 | 18.192 | 2,8% | 1324 | 2,1% | 7,3 | 164 | 0,26 | 7,9 | 8,0 | 7,78 |
| 40-49 | 701.816 | 31.268 | 4,5% | 2999 | 4,3% | 9,6 | 563 | 0,80 | 12,4 | 16,6 | 24,43 |
| 50-59 | 582.195 | 43.780 | 7,5% | 5679 | 9,8% | 13,0 | 2029 | 3,49 | 20,9 | 37,9 | 106,13 |
| 60-69 | 367.442 | 49.476 | 13,5% | 8392 | 22,8% | 17,0 | 5257 | 14,31 | 37,5 | 88,8 | 435,67 |
| 70-79 | 222.171 | 51.211 | 23,1% | 7004 | 31,5% | 13,7 | 11.198 | 50,40 | 64,2 | 122,6 | 1534,84 |
| 80-89 | 158.147 | 52.479 | 33,2% | 1192 | 7,5% | 2,3 | 21.109 | 133,48 | 92,4 | 29,3 | 4064,58 |
| ≥90 | 56.761 | 19.171 | 33,8% | 135 | 2,4% | 0,7 | 11.849 | 208,75 | 94,1 | 9,2 | 6356,83 |
| Total | 4.401.801 | 282.173 | 6,4% | 27.592 | 6,3% | 9,8 | 52.453 | 11,92 |
Razón de hospitalización: hospitalizaciones por 100 infecciones en cada grupo de edad / hospitalizaciones por 100 infecciones en 5-9 años de edad.
Razón de ingreso en UCI: ingresos en UCI por 1000 infecciones en cada grupo de edad / ingresos en UCI por 1000 infecciones en 5-9 años de edad.
Razón de mortalidad: defunciones por 1000 infecciones en cada grupo de edad / defunciones por 1000 infecciones en 5-9 años de edad.
Fuente: elaboración propia a partir del Informe n.° 91 del ISCIII.
Diferencias por sexo
En España ha habido más infecciones en las mujeres, pero la hospitalización y el ingreso en la UCI han sido, respectivamente, un 30% y un 130% mayores en los hombres que en las mujeres (tabla 3 ). La proporción de mujeres infectadas aumenta de forma gradual por grupos de edad, siendo más de la mitad de los casos a partir del grupo de 30-39 años, y llegando a representar el 71,1% en mayores de 90 (tabla 4 ).
Tabla 3.
Número de casos de infección por SARS-CoV-2, hospitalizaciones e ingresos en UCI por sexo, notificados a la RENAVE con inicio de síntomas y diagnóstico desde el 22 de junio de 2020 hasta el 11 de agosto de 2021
| Infecciones | Hospitalizados | Hospitalizados / 100 infecciones | Ingresos UCI | Ingresos en UCI / 1000 infecciones | Ingresos en UCI / 100 hospitalizaciones | Muertes | Muertes / 1000 infecciones | Razón de hospitalizacióna | Razón de ingreso en UCIb | Razón de mortalidadc | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Mujeres | 2.265.587 | 126.579 | 5,6 | 8.712 | 3,8 | 6,9 | 23.389 | 10,3 | 1 | 1 | 1 |
| Hombres | 2.133.410 | 155.320 | 7,3 | 18.863 | 8,8 | 12,1 | 29.040 | 13,6 | 1,3 | 2,3 | 1,3 |
| Total | 4.401.801 | 282.173 | 6,4 | 27.592 | 6,3 | 9,8 | 52.453 | 11,9 |
Razón de hospitalización: hospitalizaciones por 100 infecciones en cada grupo de edad / hospitalizaciones por 100 infecciones en 5-9 años de edad.
Razón de ingreso en UCI: ingresos en UCI por 1000 infecciones en cada grupo de edad / ingresos en UCI por 1000 infecciones en 5-9 años de edad.
Razón de mortalidad: defunciones por 1000 infecciones en cada grupo de edad / defunciones por 1000 infecciones en 5-9 años de edad.
Fuente: elaboración propia a partir del Informe n.° 91 del ISCIII.
Tabla 4.
Número de casos de infección por SARS-CoV-2 por sexo y grupo de edad notificados a la RENAVE con inicio de síntomas y diagnóstico desde el 22 de junio de 2020 hasta el 11 de agosto de 2021
| Grupo de edad (años) | Total | Mujeres | Porcentajea | Hombres | Porcentajea |
|---|---|---|---|---|---|
| < 5 | 137.334 | 67.093 | 48,9 | 70.145 | 51,1 |
| 5-9 | 182.709 | 89.931 | 49,2 | 92.654 | 50,7 |
| 10-19 | 612.059 | 304.257 | 49,7 | 307.510 | 50,2 |
| 20-29 | 725.953 | 361.632 | 49,8 | 364.321 | 50,2 |
| 30-39 | 641.681 | 331.729 | 51,7 | 309.645 | 48,3 |
| 40-49 | 701.816 | 365.426 | 52,1 | 336.002 | 47,9 |
| 50-59 | 582.195 | 302.667 | 52,0 | 279.203 | 48,0 |
| 60-69 | 367.442 | 184.528 | 50,2 | 182.692 | 49,7 |
| 70-79 | 222.171 | 116.173 | 52,3 | 105.844 | 47,6 |
| 80-89 | 158.147 | 95.482 | 60,4 | 62.542 | 39,5 |
| ≥90 | 56.761 | 40.342 | 71,1 | 16.389 | 28,9 |
| Total | 4.401.801 | 2.265.587 | 51,5 | 2.133.410 | 48,5 |
Porcentaje de infecciones en mujeres y hombres en ese grupo de edad.
Fuente: elaboración propia a partir del Informe n.° 91 del ISCIII.
Morbilidad perinatal
La infección por SARS-CoV-2 supone también un mayor riesgo perinatal: aumenta el riesgo de neumonía, ingreso en la UCI, cesárea e ingreso del neonato en la UCI neonatal13. El 16-30% de los embarazos en mujeres que contrajeron la infección terminaron antes de tiempo. En las embarazadas infectadas se han identificado como factores de riesgo de mortalidad la edad materna, la diabetes gestacional y la preeclampsia. La mortalidad en los neonatos infectados es baja, aunque un 40% presentan fiebre, un 28% disnea y un 24% vómitos14. El riesgo de infección neonatal es muy bajo y la tasa de infección no es mayor cuando el bebé nace por vía vaginal, es amamantado o se permite el contacto piel con piel con la madre.
Mortalidad por COVID-19
Los metaanálisis disponibles abarcan los primeros meses de 2020, por lo que reflejan las fases iniciales de la pandemia. La cifra que mejor describe la experiencia poblacional de mortalidad es la letalidad de la infección por SARS-CoV-2, que se estima en un 0,68% (0,53-0,82%), pero es difícil de valorar por la heterogeneidad de los datos15.
La letalidad por caso notificado de infección depende de la exhaustividad del sistema de vigilancia, produciendo cifras muy dispares, desde el 10% de México o Perú, el 5% en China y el 1,2% en Corea del Sur hasta < 1% en Dinamarca o Noruega, con una mortalidad agrupada estimada del 5,6%11. En España, el Sistema de Vigilancia de la Mortalidad Diaria (MoMo) calculó un exceso de 86.145 decesos hasta el 6 de julio de 20217, un 5% más que las muertes por COVID-19 notificadas, resultando en una letalidad del 1,8%, superior al 1,7% estimado con las cifras notificadas. En pacientes hospitalizados, las cifras de mortalidad son más comparables, estimándose en el 20%16, y el 18% en España7.
Para evaluar el impacto de la COVID-19 en la mortalidad es necesario tomar en consideración no solo las cifras absolutas de defunciones según su distribución etaria. Hasta finales de 2020, la COVID-19 ha resultado en 20,5 millones de años de vida perdidos, lo que representa entre 2 y 9 veces más que los perdidos anualmente por la gripe estacional. Tres cuartas partes de los años de vida perdidos por muerte prematura ocurrieron en personas menores de 75 años, y hasta una tercera parte de ellos en menores de 55 años17.
Por último, un estudio en 29 países sobre el impacto de la pandemia sobre la esperanza de vida ha identificado reducciones significativas en 27 de ellos. El mayor descenso en la esperanza de vida se produjo en los Estados Unidos (2,2 años), seguido de Lituania (1,7 años). En general, se observan diferencias por sexo, con una mayor disminución de la esperanza de vida en los varones. En España, el descenso en la esperanza de vida al nacimiento es de 1,5 años, y algo superior en las mujeres que en los varones18.
Efectos tardíos de la COVID-19
La OMS define la pos-COVID-19 como una «afección que ocurre en personas con antecedentes de infección probable o confirmada por SARS-CoV-2, generalmente dentro de los 3 meses del inicio de la COVID-19, con síntomas que duran al menos 2 meses y no pueden explicarse con un diagnóstico alternativo. Los síntomas comunes incluyen fatiga, dificultad para respirar y disfunción cognitiva, pero también pueden incluir otros, y generalmente tienen un impacto en el funcionamiento diario de la persona. Los síntomas pueden ser de nueva aparición después de la recuperación inicial de un episodio agudo de COVID-19 o persistir desde la enfermedad inicial. Los síntomas también pueden fluctuar o recaer con el tiempo»19. Se estima que una de cada cinco personas con COVID-19 tiene síntomas más allá de las 5 semanas, y una de cada diez más allá de las 12 semanas. Los síntomas son múltiples y variados, siendo los más frecuentes cansancio, debilidad, cefalea, artromialgias, disnea, tos seca, alteraciones mentales, alopecia, anosmia y disgeusia20. La etiología parece estar relacionada con una respuesta inflamatoria más que con una acción directa del propio virus. No existe un tratamiento claro y algunos de los síntomas se pueden quedar como secuelas.
Efectos de la COVID-19 en la comorbilidad de los pacientes
Ha quedado claro en la pandemia que la edad avanzada y la presencia de comorbilidad han sido los factores más importantes relacionados con el pronóstico de las personas con COVID-1921. Los principales factores de riesgo de COVID-19 grave son la edad21, 22, ser varón21, 22, el tabaquismo22, la obesidad21, 22, 23, la enfermedad renal22, 23, la diabetes21, 22, la enfermedad pulmonar obstructiva crónica (EPOC)23, la demencia23, la inmunosupresión11, el cáncer11, 23, la hipertensión21, 23 y la enfermedad cardiovascular21, 22. La gran variabilidad geográfica en la prevalencia de estos factores de riesgo puede explicar parte de las diferencias en la gravedad de la enfermedad21. En pacientes que requieren ingreso hospitalario, los factores que aumentan el riesgo de mortalidad son la EPOC, la enfermedad cardiovascular, la diabetes, la hipertensión, la obesidad, el cáncer y la enfermedad renal22. La tabla 2 muestra el aumento progresivo del riesgo de fallecimiento con la edad a partir de los 20 años, según datos de España. La mortalidad es hasta 6000 veces mayor en las personas infectadas con más de 90 años que en el grupo de 5 a 9 años de edad5.
La presencia de población de edad avanzada con morbilidad ha hecho que el impacto de la pandemia fuese especialmente importante en las residencias, con tasas de ataque del 45%, de hospitalización del 37% y de letalidad del 23%24. En España, en la primera onda fallecieron casi 20.000 residentes, la mitad con COVID-19 confirmada, lo que representa el 25% de la mortalidad total nacional en la primera y la segunda oleadas. El efecto de la vacunación ha permitido que a partir del 15 de marzo de 2021 la letalidad en este colectivo haya bajado al 1,7%.
Efectos de la pandemia en el retraso diagnóstico y la no atención a otras patologías
Una revisión sistemática de los efectos indirectos de la pandemia de COVID-19 evidencia una disminución de las visitas a los servicios de salud no relacionadas con la COVID-19 en todos los países, con independencia de su nivel de renta25. Estas reducciones afectaron a todos los servicios asistenciales, incluyendo consultas (−42,3%), realización de pruebas diagnósticas (−31,4%) y servicios de urgencias (−44%)25. En España, la demanda de atención a la COVID-19 ha sido equivalente al 10% de los ingresos anuales por todas las causas, llevando la concentración de esta demanda a la saturación del sistema sanitario en unas pocas semanas. El impacto sobre la salud de la demora en la asistencia a otras patologías está aún por cuantificar. Algunos estudios sugieren un aumento de las muertes fetales y de los partos prematuros como efectos indirectos de la pandemia en los países de ingresos medios y bajos, por una reducción en la búsqueda de atención médica y de la prestación de servicios de maternidad26.
Efectos de la pandemia sobre la salud mental de la población general
Hay una amplia literatura sobre las consecuencias emocionales de la pandemia en población general y de especial riesgo, muchos de ellos realizados en China al inicio de la pandemia, aunque ya se dispone de datos de todos los continentes. Exponemos a continuación los resultados más relevantes de las revisiones sistemáticas y los metaanálisis (tabla 5 ). Además de la propia enfermedad, los factores que parecen influir en este incremento global de patologías mentales son la ansiedad y el estrés asociados con el riesgo de infección, las medidas de confinamiento y el aislamiento social producido por este, la infección y la muerte de seres queridos, la soledad, la pérdida masiva de empleo, la pobreza, la información excesiva por parte de los medios de comunicación y la incertidumbre respecto a la evolución de la pandemia27. Los efectos medidos podrían considerarse efectos a corto plazo, ya que las verdaderas consecuencias de la pandemia, al igual que en otras pandemias anteriores, pueden darse hasta 3 años después de que acaben las medidas de confinamiento, por lo que estamos aún en un periodo muy inicial para establecer conclusiones definitivas27. Serán necesarios estudios prospectivos que permitan definir la verdadera magnitud del problema y establecer las medidas de prevención y tratamiento eficaces.
Tabla 5.
Revisiones sistemáticas y metaanálisis sobre las consecuencias emocionales de la pandemia en población general y de especial riesgo
| Estudio | Muestra total | País | Muestra | Qué se mide | Principales resultados |
|---|---|---|---|---|---|
| Taquet et al. (Lancet Psychiatry, 2021) | 69,8 millones participantes | Estados Unidos | Población general | Trastornos de ansiedad, insomnio y demencia | En pacientes sin antecedentes psiquiátricos, la COVID-19 se asoció en los siguientes 14 a 90 días con una incidencia de cualquier diagnóstico psiquiátrico del 18,1% (IC95%: 17,6-18,6), de primeros diagnósticos del 5,8% (IC95%: 5,2-6,4) y de diagnóstico de demencia del 1,6% (IC95%: 1,2-2,1) en personas > 65 años |
| Holand et al. (JAMA Psichiatry, 2021) | 190 millones de visitas a urgencias | Estados Unidos | Población general | Motivos de consulta en los servicios de urgencias | Consultas psiquiátricas, intentos de suicidio, sobredosis, violencia de pareja y abuso y negligencia infantil fueron más altas durante la pandemia que en el mismo periodo de 2019 |
| Wu et al. (J Affective Disorder, 2021) | 66 estudios con 221.970 participantes | China y otros países asiáticos | Población general, trabajadores sanitarios | Compara por subgrupos de población cuatro resultados de salud mental: ansiedad, depresión, estrés psicológico e insomnio | Pacientes con morbilidad crónica no infecciosa, personas en cuarentena y pacientes con COVID-19 tenían un mayor riesgo de depresión (Q = 26,73; p < 0,01) y ansiedad (Q = 21,86; p < 0.01). La población general y el personal no sanitario tenían un menor riesgo de estrés psicológico que otras poblaciones (Q = 461,21; p < 0,01). El personal sanitario y no sanitario mostró una mayor prevalencia de insomnio (Q = 196,64; p < 0,01) |
| Bueno-Nobitol et al. (Int J Clin Health Psychol, 2021) | 12 estudios con 30.358 participantes | China y otros países asiáticos y tres países europeos | Población general | Depresión | La prevalencia agrupada de depresión fue del 25% (IC95%: 18-33). En comparación con una estimación global de depresión en 2017 del 3,44%, la prevalencia agrupada es siete veces mayor, sugiriendo un impacto importante de la COVID-19 en la salud mental |
| Pirkis et al. (Lancet Psychiatry, 2021) | 21 países | 16 países de alto nivel de desarrollo y cinco de desarrollo alto-mediano | Población general | Bases de datos oficiales de sistemas nacionales de salud | En los países de ingresos altos y medios, los suicidios se han mantenido igual o han disminuido en comparación con el mismo periodo de 2019 |
| Jacobson et al. (JMIR Ment Health, 2020) | 10 millones de búsquedas en Google | Estados Unidos | Población general | Cambio en las búsquedas sobre salud mental en el periodo de 1 semana tras implantar medidas de confinamiento | Las órdenes de confinamiento domiciliario están asociadas con un aplanamiento de las búsquedas sobre diversos ítems de salud mental, siendo mayor la disminución de la ideación suicida y la ansiedad |
| Li et al. (Front Psychol, 2021) | 66 estudios con 439.797 participantes | China y otros países asiáticos | Población general | Ansiedad, depresión, problemas de sueño, estrés psicológico y TEPT | Los síntomas de estrés agudo, ansiedad y depresión aumentaron al inicio de la pandemia, y la ansiedad y la depresión continuaron a un nivel superior al esperado prepandémico. Estos niveles alertan sobre el riesgo de desarrollar problemas mentales (como el TEPT) |
| Muehlschlegel et al. (J Glob Health, 2021) | 40 estudios con 60.858 participantes | Países de América, Asia y Europa | Población general y subgrupos de participantes | Efectos a corto, medio y largo plazo en diversos ítems de salud mental tras el confinamiento en esta y anteriores epidemias | Los efectos a corto y medio plazo incluyeron reacciones para elaborar la situación traumática, y las repercusiones a medio y largo plazo conductas desadaptativas y deterioro de la salud mental. Se identificó un mayor consumo de alcohol y estigmatización. Grupos de riesgo: trabajadores sanitarios, niños, ancianos, individuos socialmente aislados, pacientes hospitalizados y con antecedentes psiquiátricos |
| Lee et al. (J Affective Disorders, 2021) | 114 artículos con 640.037 participantes | 33 países de distinto nivel de desarrollo, 18 de ellos con alto nivel | Población general y subgrupos | Depresión | Prevalencia de depresión 21,39% (IC95%: 19,37-23,47), mayor en países con confinamientos tempranos aun controlando por IA, inicio, índice de calidad y acceso a la asistencia sanitaria, e inclusión de pacientes COVID-19. Depresión mayor en países con alto nivel de desarrollo |
| Cenat et al. (Psychiatry Res, 2021) | 55 estudios con 189.159 participantes | 33 estudios en China y el resto en países de distintos continentes | Población general y subgrupos | Diversos ítems de salud mental | Las poblaciones afectadas por la pandemia tienen mayor prevalencia de depresión, ansiedad, insomnio, TEPT y estrés psicológico que la población general en circunstancias normales. En comparación con la población general, en las poblaciones afectadas por COVID-19 la prevalencia fue tres veces mayor para depresión (15,97% vs. 4,4%), cuatro veces para ansiedad (15,15% vs. 3,6%) y cinco veces para TEPT (21,94% vs. al 4%). No se encontraron diferencias en ansiedad y depresión por sexo en China ni en el resto de los países. Mayor prevalencia de insomnio en trabajadores sanitarios |
IA: incidencia acumulada; IC95%: intervalo de confianza del 95%; TEPT: trastorno de estrés postraumático.
Efectos del diagnóstico de COVID-19 sobre la salud mental
El diagnóstico de COVID-19 multiplica por tres la prevalencia de depresión (15,97% vs 4,4%), por cuatro la de ansiedad y (15,15% vs. 3,6%) y por cinco la de trastorno por estrés postraumático (21,94% vs. 4%)28. Un estudio realizado sobre 69,8 millones de personas muestra que el diagnóstico de COVID-19 aumentó casi el doble el riesgo de un primer diagnóstico psiquiátrico en comparación con el diagnóstico de otras enfermedades comunes19.
Efectos de la pandemia sobre la salud mental de los trabajadores sanitarios
El SARS-CoV-2 ha generado importantes transformaciones en los sistemas sanitarios que se han traducido en una posible afectación tanto de la salud mental como de otros aspectos psicosociales de sus profesionales. Según los estudios realizados durante la primera onda de la pandemia, se observan tasas notablemente altas de probables trastornos mentales entre los/las trabajadores/as sanitarios/as29. Los factores que parecen influir en este incremento de las patologías mentales, además de los previamente descritos para la población general, son la fatiga física y la fatiga emocional27.
Efectos de la pandemia sobre el suicidio
Hasta el momento, según el único metaanálisis publicado30, no hay evidencia de un aumento en las tasas de suicidio consumado. En España, de acuerdo con los últimos datos disponibles del Instituto Nacional de Estadística, hasta mayo de 2020 se produjeron 1343 defunciones por suicidio, y en todo 2019 hubo 3671 personas fallecidas por esta causa. No obstante, dado que las tasas de suicidio pueden aumentar durante tiempos de recesión económica, las posibles consecuencias de la pandemia en este campo podrían estar aún por verse.
Interacción de la pandemia y las conductas o los hábitos no saludables
La pandemia de COVID-19 ha puesto de manifiesto la estrecha interacción bidireccional de medioambiente, infecciones respiratorias y salud humana en general. Varios estudios han mostrado que la contaminación del aire, la industrialización y la urbanización, el contacto con reservorios animales o la exposición a químicos se asocian con un aumento de la transmisibilidad, la mortalidad y la gravedad de la COVID-1931. Por otro lado, las enfermedades crónicas, como la diabetes, la hipertensión, la obesidad y las enfermedades pulmonares, que son predictores de morbilidad y mortalidad por COVID-19, tienen un componente causal ambiental claro. Aunque la pandemia ha producido reducciones puntuales en las emisiones de contaminantes por las medidas de confinamiento y de restricción de la movilidad, el impacto de estas has sido bajo por su carácter transitorio32.
Varias revisiones sistemáticas han abordado el posible efecto de la pandemia en la violencia y no han encontrado evidencia de un aumento de la violencia social33, pero sí de la violencia de género34, con aumentos documentados en todos los estudios identificados. Las medidas de prevención y control, como el confinamiento, las limitaciones a la movilidad y el cierre de los lugares de trabajo, han favorecido la violencia a la vez que han reducido las denuncias34.
Ha habido también una reducción generalizada de la actividad física y un aumento del sedentarismo durante los confinamientos, aun habiendo desarrollado iniciativas para promover el ejercicio físico35.
Conclusiones
La pandemia ha alterado profundamente la salud de la población mundial y ha impactado en los determinantes de la salud, aumentando las desigualdades sanitarias y generando situaciones de riesgo que tendrán que abordarse en un futuro inmediato. La información sobre la incidencia procede de sistemas de vigilancia que requieren un diagnóstico de laboratorio para confirmar la infección, estando limitada por el acceso y la extensión de estos recursos. Por este motivo, los países con más recursos sanitarios y una mayor cobertura de su población son los que presentan las cifras de carga de infección más altas1, pero a su vez son los que tienen una menor tasa de letalidad entre los casos notificados. El impacto de la COVID-19 va estrechamente ligado al de las medidas de control puestas en marcha y que han supuesto el confinamiento de gran parte de la población durante largos periodos de tiempo. Las consecuencias de estas medidas se han visto reflejadas en aspectos tales como un descenso de la actividad física35 y un aumento de la violencia de género34. La utilización de los servicios sanitarios ha disminuido de forma dramática durante la pandemia, afectando incluso a procesos considerados urgentes25. La medición del impacto de todas estas consecuencias no deseadas sobre la salud global es una materia pendiente para investigaciones futuras. La comorbilidad asociada a la gravedad de la COVID-19 tiene una vinculación medioambiental clara31. La materialización en una pandemia real de una amenaza que había sido anunciada reiteradamente en el pasado como posible debe alertarnos sobre la urgencia de dar carta de naturaleza a amenazas futuras que puedan comprometer gravemente la salud de la población.
Disponibilidad de bases de datos y material para réplica
La información utilizada para la elaboración del artículo procede de la Red Nacional de Vigilancia Epidemiológica (RENAVE, https://cnecovid.isciii.es) y de las referencias bibliográficas, todas disponibles y accesibles en PubMed.
Contribuciones de autoría
E.E. Álvarez León: contribución principal a impacto físico, contribución general al manuscrito, lectura y aprobación del documento final. I. Martínez Morata: contribución principal a impacto en salud mental, impactos indirectos, contribución general al manuscrito, lectura y aprobación del documento final. I. Morán Sánchez: contribución principal a impacto en salud mental, contribución general al manuscrito, lectura y aprobación del documento final. I. San Lázaro Campillo: contribución principal a impacto en salud materna y perinatal, impactos indirectos, contribución general al manuscrito, lectura y aprobación del documento final. M. Hernández Pedreño: elaboración de figuras, contribución general al manuscrito, lectura y aprobación del documento final. E. Bernal Morell: contribución principal a efectos tardíos de la COVID-19 y contribución general a otras secciones. A.M. Torres-Cantero: redacción del documento y revisión.
Financiación
Ninguna.
Conflictos de intereses
Ninguno.
Bibliografía
- 1.Phannajit J., Takkavatakarn K., Katavetin P., et al. Factors associated with the incidence and mortality of coronavirus disease 2019 (COVID-19) after 126-million cases: a meta-analysis. J Epidemiol Glob Health. 2021;11:289–295. doi: 10.2991/jegh.k.210527.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2.Wamai R.G., Hirsch J.L., Van Damme W., et al. What could explain the lower COVID-19 burden in Africa despite considerable circulation of the SARS-CoV-2 Virus? Int J Environ Res Public Health. 2021;18:8638. doi: 10.3390/ijerph18168638. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3.Chen S., Prettner K., Kuhn M., et al. Climate and the spread of COVID-19. Sci Rep. 2021;11:9042. doi: 10.1038/s41598-021-87692-z. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.Anderson R.M., Heesterbeek H., Klinkenberg D., et al. How will country-based mitigation measures influence the course of the COVID-19 epidemic? Lancet. 2020;395:931–934. doi: 10.1016/S0140-6736(20)30567-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Li R., Pei S., Chen B., et al. Substantial undocumented infection facilitates the rapid dissemination of novel coronavirus (SARS-CoV-2) Science. 2020;368:489–493. doi: 10.1126/science.abb3221. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Sah P., Fitzpatrick M.C., Zimmer C.F., et al. Asymptomatic SARS-CoV-2 infection: a systematic review and meta-analysis. Proc Natl Acad Sci U S A. 2021;118 doi: 10.1073/pnas.2109229118. e2109229118. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Equipo COVID-19. RENAVE. Informe n.° 91. Situación de COVID-19 en España. 11 de Ago de 2021. CNE, CNM (ISCIII). (Consultado el 31/8/2021.) Disponible en: https://www.isciii.es/QueHacemos/Servicios/VigilanciaSaludPublicaRENAVE/EnfermedadesTransmisibles/Documents/INFORMES/Informes%20COVID-19/INFORMES%20COVID-19%202021/Informe%20n%C2%BA%2091%20Situaci%C3%B3n%20de%20COVID-19%20en%20Espa%C3%B1a%20a%2011%20de%20agosto%20de%202021.pdf.
- 8.Bobrovitz N., Arora R.K., Cao C., et al. Global seroprevalence of SARS-CoV-2 antibodies: a systematic review and meta-analysis. PLoS One. 2021;16:e0252617. doi: 10.1371/journal.pone.0252617. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Pollán M., Pérez-Gómez B., Pastor-Barriuso R., et al. ENE-COVID Study Group Prevalence of SARS-CoV-2 in Spain (ENE-COVID): a nationwide, population-based seroepidemiological study. Lancet. 2020;396:535–544. doi: 10.1016/S0140-6736(20)31483-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Bambra C., Riordan R., Ford J., et al. The COVID-19 pandemic and health inequalities. J Epidemiol Community Health. 2020;74:964–968. doi: 10.1136/jech-2020-214401. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Mude W., Oguoma V.M., Nyanhanda T., et al. Racial disparities in COVID-19 pandemic cases, hospitalisations, and deaths: a systematic review and meta-analysis. J Glob Health. 2021;11:05015. doi: 10.7189/jogh.11.05015. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Li J., Huang D.Q., Zou B., et al. Epidemiology of COVID-19: a systematic review and meta-analysis of clinical characteristics, risk factors, and outcomes. J Med Virol. 2021;93:1449–1458. doi: 10.1002/jmv.26424. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Di Toro F., Gjoka M., Di Lorenzo G., et al. Impact of COVID-19 on maternal and neonatal outcomes: a systematic review and meta-analysis. Clin Microbiol Infect. 2021;27:36–46. doi: 10.1016/j.cmi.2020.10.007. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Bellos I., Pandita A., Panza R. Maternal and perinatal outcomes in pregnant women infected by SARS-CoV-2: a meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2021;256:194–204. doi: 10.1016/j.ejogrb.2020.11.038. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15.Meyerowitz-Katz G., Merone L. A systematic review and meta-analysis of published research data on COVID-19 infection fatality rates. Int J Infect Dis. 2020;101:138–148. doi: 10.1016/j.ijid.2020.09.1464. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 16.Dorjee K., Kim H., Bonomo E., et al. Prevalence and predictors of death and severe disease in patients hospitalized due to COVID-19: a comprehensive systematic review and meta-analysis of 77 studies and 38,000 patients. PLoS One. 2020;15:e0243191. doi: 10.1371/journal.pone.0243191. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Pifarré i Arolas H., Acosta E., López-Casasnovas G., et al. Years of life lost to COVID-19 in 81 countries. Sci Rep. 2021;11:3504. doi: 10.1038/s41598-021-83040-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Aburto J.M., Schöley J., Kashnitsky I., et al. Quantifying impacts of the COVID-19 pandemic through life-expectancy losses: a population-level study of 29 countries. Int J Epidemiol. 2022;51:63–74. doi: 10.1093/ije/dyab207. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19.World Health Organization 2021. A clinical case definition of post COVID-19 condition by a Delphi consensus. 2021. (Consultado el 24/10 /2021.) Disponible en: WHO/2019-nCoV/Post_COVID-19_condition/Clinical_case_definition/2021.1.
- 20.López-León S., Wegman-Ostrosky T., Perelman C., et al. More than 50 long-term effects of COVID-19: a systematic review and meta-analysis. Sci Rep. 2021;11:16144. doi: 10.1038/s41598-021-95565-8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Thakur B., Dubey P., Benitez J., et al. A systematic review and meta-analysis of geographic differences in comorbidities and associated severity and mortality among individuals with COVID-19. Sci Rep. 2021;11:8562. doi: 10.1038/s41598-021-88130-w. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 22.Dessie Z.G., Zewotir T. Mortality-related risk factors of COVID-19: a systematic review and meta-analysis of 42 studies and 423,117 patients. BMC Infect Dis. 2021;21:855. doi: 10.1186/s12879-021-06536-3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Treskova-Schwarzbach M., Haas L., Reda S., et al. Pre-existing health conditions and severe COVID-19 outcomes: an umbrella review approach and meta-analysis of global evidence. BMC Med. 2021;19:212. doi: 10.1186/s12916-021-02058-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Hashan M.R., Smoll N., King C., et al. Epidemiology and clinical features of COVID-19 outbreaks in aged care facilities: a systematic review and meta-analysis. EclinicalMedicine. 2021;33:100771. doi: 10.1016/j.eclinm.2021.100771. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 25.Moynihan R., Sanders S., Michaleff Z.A., et al. Impact of COVID-19 pandemic on utilisation of healthcare services: a systematic review. BMJ Open. 2021;11:e045343. doi: 10.1136/bmjopen-2020-045343. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.Chmielewska B., Barratt I., Townsend R., et al. Effects of the COVID-19 pandemic on maternal and perinatal outcomes: a systematic review and meta-analysis. Lancet Glob Health. 2021;9:e759–e772. doi: 10.1016/S2214-109X(21)00079-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Muehlschlegel P.A., Parkinson E.A.J., Chan R.Y.L., et al. Learning from previous lockdown measures and minimising harmful biopsychosocial consequences as they end: a systematic review. J Glob Health. 2021;11:05008. doi: 10.7189/jogh.11.05008. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28.Cénat J.M., Blais-Rochette C., Kokou-Kpolou C.K., et al. Prevalence of symptoms of depression, anxiety, insomnia, posttraumatic stress disorder, and psychological distress among populations affected by the COVID-19 pandemic: a systematic review and meta-analysis. Psychiatry Res. 2021;295:113599. doi: 10.1016/j.psychres.2020.113599. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29.Kisely S., Warren N., McMahon L., et al. Occurrence, prevention, and management of the psychological effects of emerging virus outbreaks on healthcare workers: rapid review and meta-analysis. BMJ. 2020;369:m1642. doi: 10.1136/bmj.m1642. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Pirkis J., John A., Shin S., et al. Suicide trends in the early months of the COVID-19 pandemic: an interrupted time-series analysis of preliminary data from 21 countries. Lancet Psychiatry. 2021;8:579–588. doi: 10.1016/S2215-0366(21)00091-2. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31.Barouki R., Kogevinas M., Audouze K., et al. The COVID-19 pandemic and global environmental change: emerging research needs. Environ Int. 2021;146:106272. doi: 10.1016/j.envint.2020.106272. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32.Wang Q., Su M. A preliminary assessment of the impact of COVID-19 on environment — a case study of China. Sci Total Environ. 2020;728:138915. doi: 10.1016/j.scitotenv.2020.138915. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Beiter K., Hayden E., Phillippi S., et al. Violent trauma as an indirect impact of the COVID-19 pandemic: a systematic review of hospital reported trauma. Am J Surg. 2021;222:922–932. doi: 10.1016/j.amjsurg.2021.05.004. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 34.Anastasia Kourti A., Stavridou A., Panagouli E. Domestic violence during the COVID-19 pandemic: a systematic review. Trauma Violence Abuse. 2021;17 doi: 10.1177/15248380211038690. 15248380211038690, Online ahead of print. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 35.Stockwell S., Trott M., Tully M., et al. Changes in physical activity and sedentary behaviours from before to during the COVID-19 pandemic lockdown: a systematic review. BMJ Open Sport Exerc Med. 2021;7:e000960. doi: 10.1136/bmjsem-2020-000960. [DOI] [PMC free article] [PubMed] [Google Scholar]