Abstract
Operationsziel
Ziel ist die Wiederherstellung der ulnohumeralen Gelenkkongruenz mit Neutralisierung der posteromedialen Instabilität (PMRI) und der damit einhergehenden chronischen Fehlstellung des Ellenbogens.
Indikationen
Neben akuten Defekten, auf die im Artikel nicht näher eingegangen werden soll, besteht die Indikation zum Coronoidaufbau bei chronischen Defekten der anteromedialen Facette des Coronoids mit PMRI.
Kontraindikationen
Gegen die Durchführung der Operation sprechen fortgeschrittene Knorpelschäden des Ellenbogens sowie allgemeine Kontraindikationen (akuter Infekt, Schwangerschaft, fehlende Operabilität des Patienten etc.)
Operationstechnik
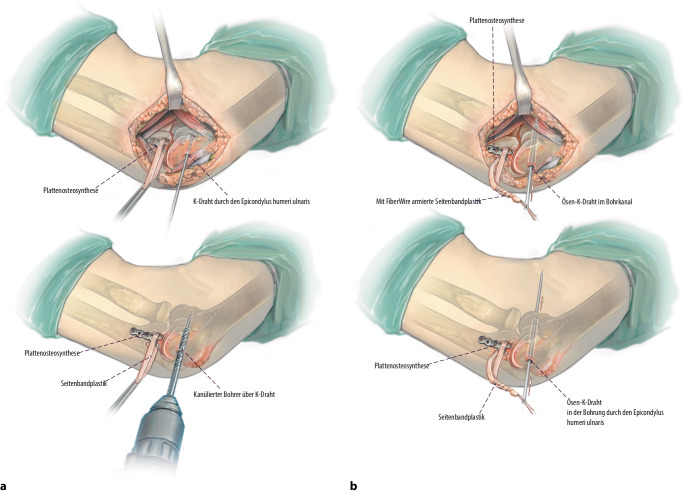
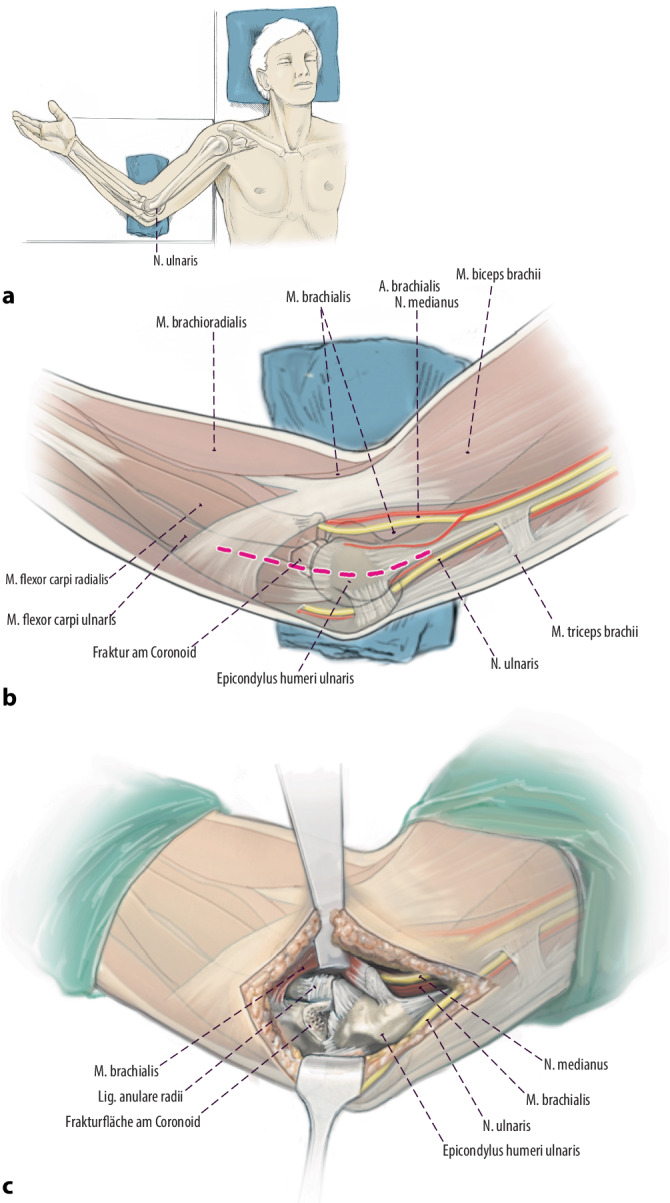
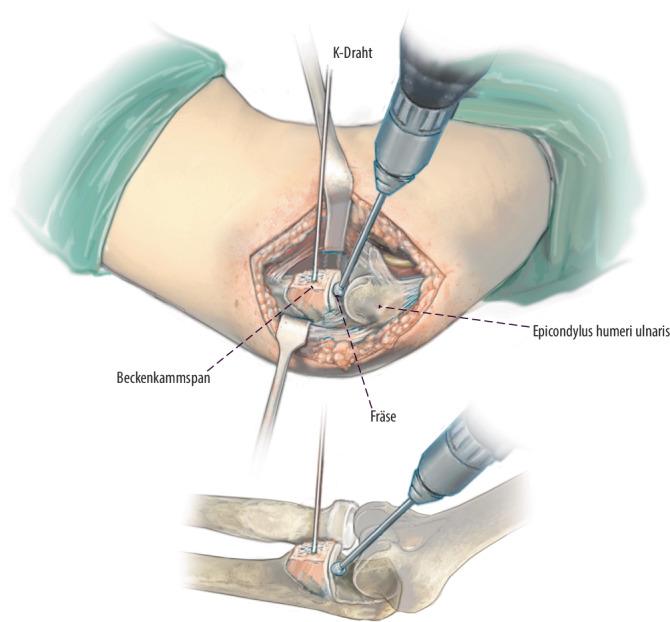
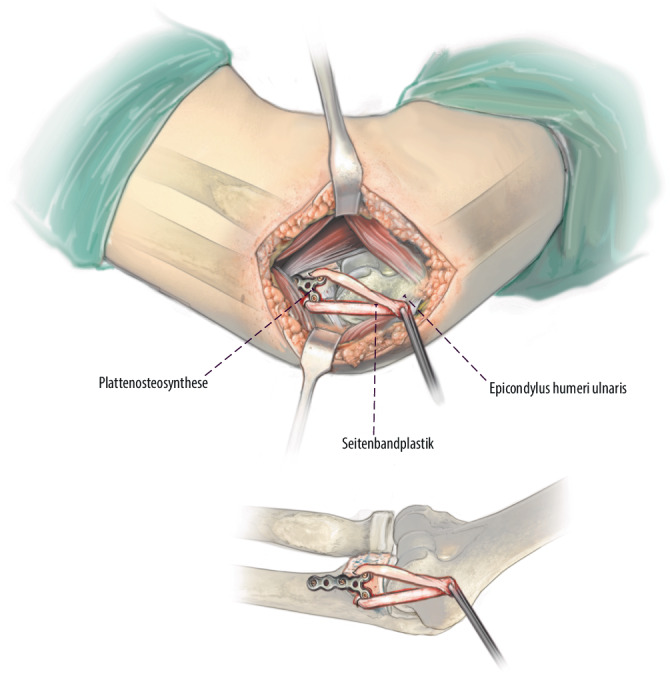
Über einen medialen Zugang wird zunächst das Coronoidbett präpariert. Im Anschluss wird ein autologer Beckenkammspan auf den Defekt aufgebracht, an die Gelenkfläche anpasst und mittels Schrauben- oder Plattenosteosynthese dauerhaft fixiert. Additiv wird eine Rekonstruktion des anterioren Bündels des medialen Kollateralbandes durchgeführt und die Kapsel bzw. Flexoren werden zum Ende der Operation verschlossen respektive rekonstruiert.
Weiterbehandlung
Postoperativ wird eine Bewegungsorthese angepasst, die für 6 Wochen getragen werden sollte. Der Ellenbogen kann unmittelbar nach Operation schmerzadaptiert frei funktionell beübt werden. Die Therapie wird durch einen CPM-Ellenbogenstuhl unterstützt.
Ergebnisse
Zwischen 04/2015 und 11/2017 wurden 10 Patienten mit chronischen Coronoiddefekten mit dieser Technik operiert. Acht der 10 Patienten standen 86 Wochen postoperativ für ein Follow-up zur Verfügung. Die durchschnittlich 41,4 Jahre alten Patienten wiesen postoperativ alle einen gesteigerten Bewegungsumfang, regelrechte radiologische Stellungskontrollen ohne Subluxationen und Verbesserungen in Funktionsscores auf. Ein Patient wurde ausgeschlossen, weil eine Konversion in eine Ellenbogenprothese notwendig wurde. Mit der beschriebenen Technik ließ sich eine objektive wie subjektive Verbesserung der chronischen PMRI erreichen.
Schlüsselwörter: Anteromediale Facette, PMRI, Coronoidrekonstruktion, Instabilität, Coronoidplastik
Abstract
Objective
Neutralizing a posteromedial rotatory instability (PMRI) caused by coronoid deficiency by restoration of the humeroulnar joint surface with an autologous iliac crest bone graft.
Indications
Surgery is indicated in patients with chronic deficiency of the anteromedial facet of the coronoid with subsequent PMRI.
Contraindications
Coronoid reconstruction is not recommended in patients with advanced osteoarthritis of the elbow caused by subluxation of the humeroulnar joint. General contraindications like acute infection, pregnancy and lack of operability should also be taken into account.
Surgical technique
First, a medial approach is established and the base of the coronoid is prepared. Afterwards an autologous iliac crest bone graft is placed onto the defect and secured by screws or a plate. In addition, a reconstruction of the anterior bundle of the medial collateral ligament with an autologous tendon graft is performed.
Postoperative management
An elbow orthesis is worn for 6 weeks after surgery to avoid valgus or varus stress. There is no restriction in range of motion. A continuous passive motion elbow chair supports the patient in regaining elbow mobility.
Results
Between 2015 and 2017, we treated 10 patients suffering from chronic coronoid defects with coronoid reconstruction. Eight of the patients were available for follow-up 86 weeks after surgery. The mean age was 41.4 years. In all patients, elbow range of motion and patient-related outcome measures were improved after surgery. Plain radiographs illustrated correct centering of the elbow joint. One patient had to undergo elbow arthroplasty and was excluded. Coronoid reconstruction with an autologous iliac crest bone graft restored humeroulnar joint congruency and improved satisfaction in patients suffering from chronic coronoid deficiency.
Keywords: Anteromedial facet, Posteromedial rotatory instability, PRMI, Varus posteromedial rotatory instability, Coronoid deficiency
Vorbemerkungen
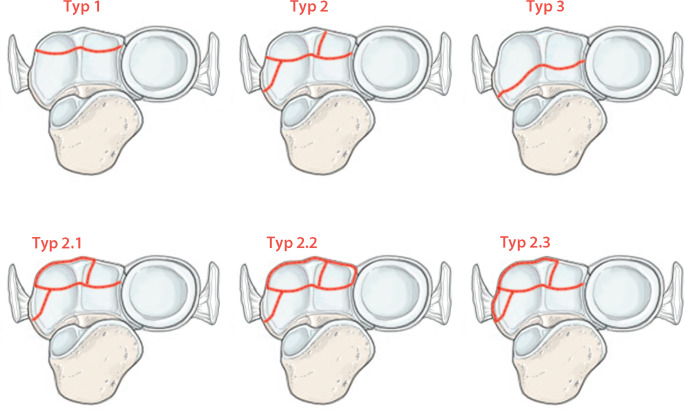
Der Ellenbogen hat in den letzten Jahrzenten mehr und mehr an Interesse gewonnen [1–4]. Das Coronoid dient der passiven Stabilisierung [5–7], stellt die entscheidende ulnare Barriere gegen eine posteriore Luxation des Ellenbogens dar [8, 9] und wird nicht umsonst als „Keystone“ des Ellenbogens bezeichnet [10, 11]. Isolierte Frakturen des Coronoids sind selten und treten mit einer Inzidenz von ca. 2,1 bis 7,5 pro 100.000 auf [12, 13]. Dabei ist zu beachten, dass die Rate an knöchernen oder ligamentären Begleitverletzungen bei Coronoidfrakturen mit 73 % enorm hoch ist [12]. In den meisten Fällen werden Coronoidfrakturen als Teil komplexer Ellenbogenluxationsfrakturen beobachtet [14, 15]. Dem Coronoid wird in der Fraktursituation oftmals nicht die ausreichende Beachtung geschenkt bzw. das Ausmaß der Fraktur unterschätzt [16, 17], so dass es immer wieder zu chronischen posttraumatischen Defektsituationen mit Entstehung einer posteromedialen Rotationsinstabilität (PMRI) durch insuffiziente Frakturversorgung kommen kann [5, 6, 15]. Eine PMRI entsteht nicht nur bei basisnahen Frakturen des Coronoids, sondern auch bei Beteiligung der anteromedialen Facette [5, 6, 18, 19]. Aufgrund der hohen klinischen Relevanz der PMRI entwickelte O’Driscoll eine eigene Frakturklassifikation, welche die ursprüngliche Klassifikation von Regan und Morrey [20] um die Frakturen der anteromedialen Facette erweiterte (Abb. 1; [21]). Ursache für die akute PMRI des Ellenbogens ist v. a. die Coronoidfraktur des Typs 2. Aufgrund des Traumamechanismus [10, 22] ist die PMRI mit einer Ruptur des lateralen Kollateralbandkomplexes (LCL) sowie des posterioren Bündels des medialen Kollateralbandes (PMCL) assoziiert. Das anteriore Bündel des MCL (AMCL) kann bei der Verletzung betroffen sein, muss es allerdings nicht zwingend. Durch die fehlende knöcherne Abstützung durch den Defekt der anteromedialen Facette kommt es zu einem erhöhten Druck zwischen der medialen Trochlea und dem frakturierten Coronoid [21], was unbehandelt zu einer zeitnahen Entwicklung einer Ellenbogenarthrose führen kann [8, 21, 23].
In der chronischen Defektsituation ist die schnellstmögliche Rezentrierung des Gelenks von essenzieller Bedeutung. Es existieren verschiedene Techniken, die fehlenden anteromedialen Anteile der Incisura trochlearis zu rekonstruieren und damit die Kongruenz der Gelenkpartner wiederherzustellen [17, 24–29]. Vergleichende Studien zu den verschiedenen Techniken existieren nicht. Wir stellen im Folgenden den Aufbau des Coronoids mittels autologen Beckenkammspans und additiver medialer Bandplastik mittels Gracilissehne (wahlweise auch Palmaris-longus-Sehne) über einen medialen Zugang vor. Der mediale Zugang erlaubt dabei eine gute Sicht auf die Defektsituation des Coronoids und unterstützt die stufenlose Wiederherstellung der Gelenklinie. Im gleichen Eingriff oder frühsekundär (nach ca. 6 Wochen) ist meist eine Plastik des lateralen ulnaren Kollateralbandes (LUCL) erforderlich [30].
Anatomie
Die Gelenkpartner im Humeroulnargelenk werden gebildet durch die Trochlea humeri und die sie C‑förmig umfassende Incisura trochlearis. Das Coronoid stellt den ventralen Anteil der Incisura trochlearis dar und wird unterteilt in den Apex, die Basis, das Tuberculum subliminus und die anteromediale Facette (Abb. 1). Am Tuberculum subliminus setzt das anteromediale Bündel (AML) des medialen Kollateralbandes (MCL) an [31–33], das den primären Stabilisator gegenüber Valgusstress darstellt. Das mediale Kollateralband zählt zu passiven weichteiligen Stabilisatoren. Es besteht aus 3 Teilen: dem genannten anterioren Bündel (AML), einem posterioren Bündel (PML) und transversen Fasern [33]. Ihren gemeinsamen Ursprung haben das AML und PML am Epicondylus ulnaris des Humerus. Im Gegensatz zum AML inseriert das PML am Olekranon [31, 32]. Häufig ist aufgrund des Traumamechanismus dann auch das laterale ulnare Kollateralband (LUCL), welches am Epicondylus radiale entspringt und in das Lig. anulare radii einstrahlt [33], rupturiert (Abb. 2).
Klinische Untersuchung
Die Anamnese sollte immer die Frage nach einem Trauma beinhalten. Die standardisierte Untersuchung beginnt dann mit der Inspektion (Schwellung/Hautverletzungen/Hämatome) und Überprüfung der peripheren Durchblutung, Motorik und Sensibilität. Anschließend werden aktiver und passiver Bewegungsumfang erfasst. Nicht selten werden dabei durch die Subluxationsstellung Bewegungseinschränkungen im Sinne einer Ellenbogensteife beobachtet. Abhängig vom Zeitpunkt der Untersuchung (akut vs. chronisch) kann eine Bewegung unter forcierter Muskelanspannung ein vernehmbares Krepitieren auslösen, was auf das Vorliegen von Knorpelschäden hindeuten kann. Nach Überprüfung möglicher Schmerzpunkte (Epikondylen, Soft Spot, MCL-Verlauf) wird die Stabilität des N. ulnaris getestet. Abschließend erfolgt die Stabilitätsprüfung der Bandkomplexe. Neben der gängigen Prüfung der posterolateralen Rotationsinstabilität (PLRI) z. B. mittels Pinzettengriffs oder lateralen Pivot-Shift-Tests bietet sich medial nicht nur der Valgusstresstest bzw. das Milking-Manöver (Prüfung des AMCL) an, sondern auch der Varusstresstest für die Detektion der PMRI [7]. Dabei führt der Patient in einer 90° Abduktionsstellung im Glenohumeralgelenk langsame Extensions- und Flexionsbewegungen im Ellenbogen durch. Bei vorliegender PMRI kommt es durch die Schwerkraft entweder zu Schmerzen, einem Instabilitätsgefühl oder Krepitationen im Ellenbogen. Ein exakter Nachweis oder eine Provokation der Subluxation – mit Ausnahme von ausgeprägten Fällen – erscheint klinisch allerdings schwierig, sodass die Diagnose der PMRI tendenziell eher über die radiologische Bildgebung gestellt wird.
Radiologische Untersuchung
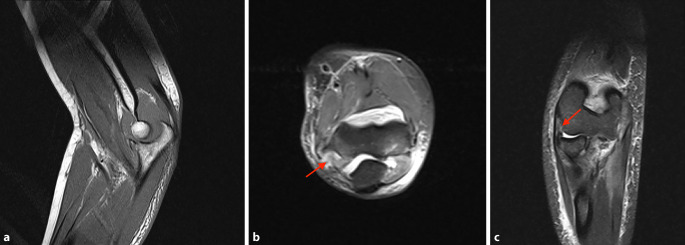
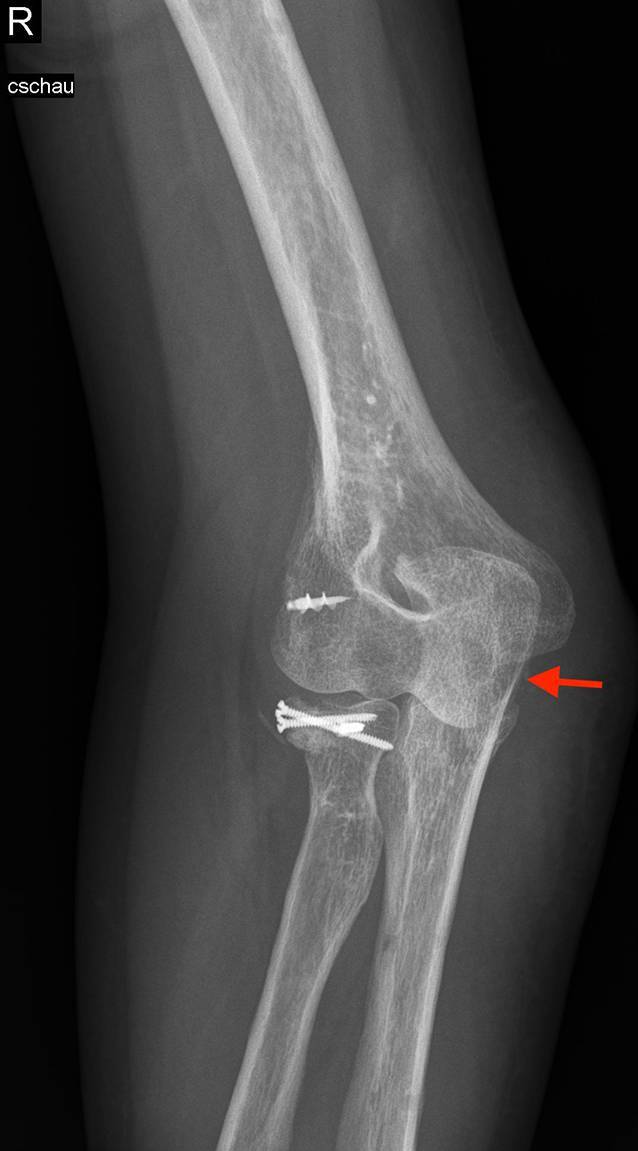
Die radiologische Basisdiagnostik mit einer Röntgenbildgebung in 2 Ebenen kann sowohl in der akuten als auch chronischen Situation wichtige Hinweise auf das Verletzungsmuster liefern. Nur in der anteroposterioren Aufnahme ist die Subluxationsstellung deutlich erkennbar (Abb. 3). In der lateralen Aufnahme zentriert das Gelenk durch die durchgeführte Flexion, so dass keine Fehlstellung auffällt. Bei röntgenologischem Verdacht auf eine vorliegende chronische Coronoiddefektsituation ist im Anschluss die Durchführung einer Schnittbildgebung einzuleiten. In der Magnetresonanztomographie (MRT) oder Computertomographie (CT) lässt sich dann meist eine mehr oder weniger ausgeprägte posteromediale Subluxationsstellung erkennen. Darüber hinaus können in der MRT die Kollateralbänder und grob auch die Knorpelsituation bzw. das Vorliegen intraartikulärer freier Gelenkkörper beurteilt werden. Die Defektsituation des Coronoids lässt sich allerdings am besten in der Computertomographie beurteilen, weshalb sich auch diese Untersuchung additiv (idealerweise mit 3‑D-Rekonstruktion) anbietet.
Operationsprinzip und -ziel
Rezentrierung des Gelenks durch Wiederherstellung der knöchernen Gelenkkongruenz mittels autologen Beckenkammspans über einen medialen Zugang
Simultane Rekonstruktion des medialen Kollateralbandes (AMCL) mittels autologem Gracilissehnengrafts
Vorteile
Wiederherstellung der Gelenkkongruenz zur Neutralisierung der PMRI und damit Vermeidung der Entwicklung einer Ellenbogenarthrose durch anhaltende Subluxationsstellung (Abb. 3)
Möglichkeit der additiven medialen Bandplastik aufgrund des medialen Zugangsweges
Keine zusätzliche Destabilisierung des Ellenbogens durch Radiuskopf- oder Olekranonspitzengraft [34, 35]
Durch Entnahme am Beckenkamm variable Größenbestimmung und somit auch Möglichkeit zur Versorgung großer Coronoiddefekte
Nachteile
Entnahmemorbidität am Beckenkamm
Nichtanatomische Rekonstruktion des Coronoids (Gelenkfläche ohne Knorpelüberzug mit bekannten potenziell negativen Konsequenzen)
Indikationen
Chronische PMRI nach Coronoidfraktur bei anteromedialem Facettendefekt
Longitudinale Instabilität nach Coronoidbasisfraktur
Akute PMRI bei nicht-rekonstruierbarer Coronoidfraktur
Kontraindikationen
Fortgeschrittene arthrotische Veränderungen des Ellenbogengelenks
Fehlende Operabilität aufgrund allgemeiner (z. B. kardiovaskuläre Risikofaktoren) oder lokaler (z. B. Infektion) Komplikationen
Schwangerschaft
Patientenaufklärung
Iatrogene Verletzung von neurovaskulären Strukturen mit sensiblen oder motorischen Ausfällen (v. a. N. ulnaris, auch N. radialis und N. medianus)
Pseudarthrose bzw. sekundäre Dislokation des Beckenkammspans
Entnahmemorbidität am Beckenkamm (Schmerzen, Narbe, Infekt) inklusiver möglicherweise eingeschränkter Mobilität für einige Tage
Beckenfraktur (Os ilium)
Nicht-vollständige Wiederherstellung der Gelenkkongruenz mit Entwicklung oder Zunahme einer Ellenbogenarthrose
Postoperative Funktionseinschränkung (eingeschränkte Beweglichkeit, persistierender Schmerz)
Lange Rekonvaleszenz inklusive Arbeitsunfähigkeit (zwischen 3 und 6 Monaten)
Operationsvorbereitungen
Narkoseuntersuchung (Überprüfung der Beweglichkeit, speziell im Vergleich zum präoperativen Zustand, einer posteromedialen und posterolateralen Rotationsinstabilität im Seitenvergleich und einer Luxationstendenz)
Standardisiertes Time-Out zur Identifizierung des Patienten und Bestätigung der korrekten Seite und durchzuführenden Operation
Rückenlagerung
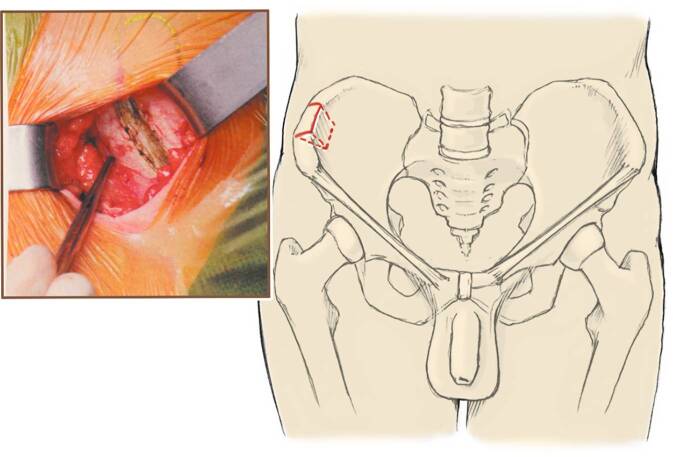
Blutsperre/Blutleere am Oberarm. Auslagerung des Armes auf einem steril bezogenen und höhenverstellbaren Beistelltisch
Abdecken des abgewinkelt ausgelagerten ipsilateralen Beines sowie des Beckenkamms
Instrumentarium
Standardinstrumentarium für offene Ellenbogenoperationen
Oszillierende Säge
Hochfrequenzfräse
K‑Drähte zur temporären Fixierung des Beckenkammspans
Kanülierte Schrauben oder Osteosyntheseplatte zur endgültigen Retention
2er FiberLoop (Fa. Arthrex, Naples, Florida, USA)
4,5-mm-Bohrer
5,0 mm kanülierter Bohrer
2er Ösen-K-Draht
Sehnenstripper (bei Sehnenentnahme am Kniegelenk) und Tenodeseschraube für die additive mediale Seitenbandplastik mittels Gracilissehne bei häufig assoziierter MCL-Insuffizienz
Anästhesie und Lagerung
Allgemeinnarkose (Larynxmaske/Intubation)
Lokoregionale Analgesieverfahren (als Block oder idealerweise in Form eines Katheters) können ebenfalls zur Durchführung der Operation und zur postoperativen Schmerztherapie eingesetzt werden (auch additiv zur Vollnarkose)
Rückenlagerung
Blutsperre/Blutleere am Oberarm. Auslagerung des Armes auf einem steril bezogenen und höhenverstellbaren Beistelltisch
Abdecken des abgewinkelt ausgelagerten ipsilateralen Beines sowie des Beckenkamms
Operationstechnik
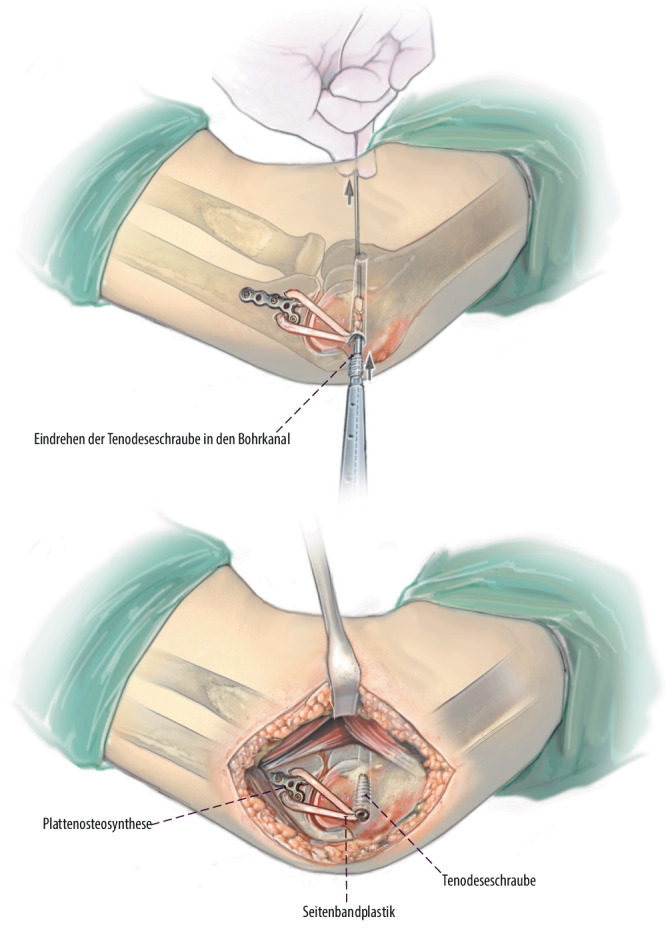
Postoperative Behandlung
Tragen einer intraoperativ angepassten Gipsschiene.
Bei trockenen Wundverhältnissen (meist nach ca. 2 bis 4 Tagen) Wechsel auf Bewegungsorthese. Diese sollte für 6 Wochen Tag und Nacht getragen werden und nur für Physiotherapie bzw. Eigenübungen abgenommen werden
Bei angelegter Orthese und aus ihr heraus tägliches Auftrainieren der Beweglichkeit in Flexion und Extension im Rahmen von Eigenübungen sowie der Krankengymnastik
Verordnung eines CPM-Ellenbogenstuhls (z. B. Ellenbogenstuhl, Fa. Ormed, Freiburg, Deutschland) zur mehrfachen täglichen Anwendung zur Verbesserung der Beweglichkeit
Verordnung von Lymphdrainage als abschwellende Maßnahme
Postoperative Röntgenkontrolle in 2 Ebenen
Regelmäßige Wundkontrollen sowie Verbandswechsel. Fadenzug am 10. bis 12. postoperativen Tag
Fehler, Gefahren, Komplikationen
Intraoperative Fehler und Gefahren
Intraartikuläre Schraubenlage
Fehlplatzierung des Knochenspans
Fehlplatzierung der Bandplastik
Fraktur der Spina iliaca anterior superior bei geminderter Knochenqualität bzw. zu weit ventraler Spanentnahme
Fehlender Schutz bzw. Verletzung des N. ulnaris während der Operation
Postoperative Komplikationen
- Allgemeine Komplikationen:
- Allgemeine Komplikationen sind bei adäquatem Vorgehen sehr selten, a. e. Nachblutungen, postoperative Ellenbogensteife (Arthrofibrose), persistierende Schmerzen, postoperative Ellenbogensteife.
- Spezielle Komplikationen:
- Pseudarthrose oder sekundäre Dislokation des Beckenkammspans
- Zeitnahe Entwicklung einer Arthrose bei inkongruenter Gelenkflächenrekonstruktion
- Iatrogene Schädigung des N. ulnaris
- Extensions- oder Flexionskontraktur bei falscher Isometriebestimmung
- Mediale Bandinsuffizienz bei Einheilungsstörungen oder Materialversagen
- Einheilungsstörungen der rekonstruierten Flexorensehne
- Entnahmemorbidität mit Stufenbildung am Beckenkamm und daraus resultierenden Einschränkungen (z. B. beim Tragen eines Gürtels)
Ergebnisse
Die posteromediale Rotationsinstabilität (PMRI) ist eine seltene, aber inzwischen detailliert untersuchte Verletzung des Ellenbogens, welche akut und chronisch auftreten kann und sich durch eine relevante Fraktur der anteromedialen Facette des Processus coronoideus bedingt [5, 6, 18, 22, 36]. Dabei sind isolierte Frakturen selten, vielmehr werden die Verletzungen des Coronoids im Zuge einer Ellenbogenluxation bzw. komplexen Fraktursituation nicht ausreichend versorgt. Eine konservative Behandlung der Coronoidfraktur [23] oder eine alleinige Rekonstruktion des LUCL [37, 38] führt dabei oft zu schwerwiegenden Verläufen mit zeitnaher Entwicklung einer Ellenbogenarthrose bedingt durch die persistierende posteromediale Subluxationsstellung.
Der Schlüssel zur erfolgreichen Therapie dieser komplexen Pathologie liegt zum einen im Erkennen der Verletzungen und korrekten Einschätzung deren Ausmaßes (Begleitverletzungen!) und zum anderen im Verständnis von Anatomie und Funktionsweise des Coronoids und der ulnaren und radialen Seitenbänder [22]. In der Akutsituation kann eine Rekonstruktion der anteromedialen Facette mittels Osteosynthese oder Fadenankern mit – sofern notwendig – additiver medialer bzw. lateraler Bandrefixation die Entstehung einer chronischen PMRI vermeiden. Vor allem bei den chronischen Verläufen gestaltet sich die klinische Untersuchung schwierig, weil sich die Patienten oftmals ohne pathognomonische Symptome vorstellen. Aus diesem Grund kommt der Schnittbildgebung, idealerweise inklusive 3‑D-Rekonstruktion, eine besondere Bedeutung zu, in welcher die Fraktur nach O’Driscoll verlässlich interpretiert werden kann [39].
Zwischen April 2015 und November 2017 wurden von den Autoren 10 Patienten mit chronischer PMRI, bedingt durch einen Coronoiddefekt, in oben beschriebener Technik operiert. Das Durchschnittsalter der Patienten zum Zeitpunkt der Operation betrug 41,4 Jahre. Acht der 10 Patienten konnten 86,3 Wochen [Range: 53–137 Wochen] postoperativ klinisch-radiologisch nachuntersucht werden. Ein Patient musste im Verlauf aufgrund einer posttraumatischen Arthrose auf eine Ellenbogenprothese konvertiert werden und wurde deshalb aus dem Patientenkollektiv ausgeschlossen.
Neben einer Röntgenbildgebung des Ellenbogens in 2 Ebenen erfolgte eine klinische Untersuchung des Ellenbogens sowie die Erhebung des „Subjective Elbow Value“ (SEV), des aktuellen Schmerzniveaus anhand der visuellen Analogskala, des „Disabilities of the Arm, Shoulder and Hand“(DASH)-Scores [40] sowie des „Mayo Elbow Performance Score“ (MEPS) [41].
Der Bewegungsumfang hat sich durch die Operation im Mittel von 108° auf 136° (Flexion) bzw. von 41° auf 16° (Extension) verbessert. Der durchschnittliche Grad der Supination verbesserte sich von 61° auf 82°, der der Pronation von 54° auf 60°. Der SEV konnte im Vergleich zum präoperativen Zustand von 44 % auf 81 % verbessert werden. Der DASH-Score fiel von 50 (9–91) auf 26 (0–57) Punkte und dokumentierte damit eine positive Entwicklung. Der Mittelwert des MEPS konnte von 39 (10–60) auf 81 (60–100) Punkte gesteigert werden. Demgegenüber fiel das angegebene Schmerzlevel der Patienten auf der visuellen Analogskala in Ruhe bzw. unter Belastung im Vergleich zum Zeitpunkt vor der Operation von 6,25 (3–9) bzw. 8 (6–10) auf 1,1 (0–2,5) bzw. 3,6 (0–6). Bei 7 Patienten war zusätzliche eine LUCL-Bandplastik notwendig, welche im eigenen Vorgehen in allen Fällen sekundär durchgeführt wurde. In der klinischen Nachuntersuchung konnte bei einem dieser Patienten eine leichte posterolaterale Rotationsinstabilität im Pinzettengriff festgestellt werden. Keiner der nachuntersuchten Patienten erlitt eine erneute Ellenbogenluxation. Aufgrund einer Ellenbogensteife musste bei einem Patienten eine arthroskopische Arthrolyse zur Verbesserung der Beweglichkeit durchgeführt werden. Niemand aus dem Kollektiv wies postoperativ eine ulnare Instabilität auf (negativer Valgusstresstest, schmerzfreier Varusstresstest, negatives Milking-Manöver). Ein Patient klagte über eine Hypästhesie in den Fingern im Versorgungsgebiet des N. ulnaris, 2 weitere Patienten über eine dauerhafte Hypästhesie im Bereich der Narbe. Wie oben beschrieben, entwickelte sich bei 1 Patienten eine fortgeschrittene Ellenbogenarthrose, weshalb die Konversion auf eine Ellenbogentotalendoprothese notwendig war. In den radiologischen Nachuntersuchungen zeigten sich bei allen 7 Patienten regelrechte Gelenkstellungen ohne vorliegende Subluxationsstellung, allerdings wiesen 3 Patienten Zeichen einer beginnenden posttraumatischen Arthrose auf.
Klinische Ergebnisse von Patienten, deren Verletzung initial unterschätzt und im Verlauf wegen chronischer PMRI mittels Coronoidaufbauplastik therapiert wurde, sind in der Literatur selten und beschränken sich auf kleine Fallserien oder Case Reports mit mehr oder weniger langen Follow-up-Zeiträumen [25, 26, 29, 42–44]. Die Ergebnisse einer größeren Fallserie (n = 44) mit einem durchschnittlichen Follow-up von 5,8 Jahren (n = 26) wurden während des Jahreskongresses der DVSE 2018 in Regensburg präsentiert [45], wobei die Coronoidrekonstruktion mittels Beckenkammspan nicht wie in diesem Beitrag von medial, sondern über einen anterioren Zugang durchgeführt wurde [46, 47].
In der Literatur ist der Coronoidaufbau nicht nur mittels autologen Beckenkammspans [25, 27, 42] beschrieben, sondern wird auch mit allogenem oder autologem Radiuskopfgraft [9, 29, 44, 48, 49], einem costochondralen Graft [50] oder der Olekranonspitze [26] dargestellt. Die Vorteile von Radiuskopf- und Olekranonspitzengraft liegen in der geringeren Entnahmemorbidität und der Möglichkeit der Wiederherstellung einer knorpligen Gelenkfläche bei hoher Passgenauigkeit [44, 51]. Der Radiuskopf wird v. a. dann verwendet, wenn aufgrund einer Defektsituation eine prothetische Versorgung notwendig ist. Bei chronischen Defekten erscheint eine Entnahme des intakten Radiuskopfes obsolet, da dies zu einer zusätzlichen Destabilisierung des bereits kompromittierten Ellenbogens führt [34, 35, 52]. Die Olekranonspitze kann zwar theoretisch sowohl in der akuten und chronischen Situation verwendet werden, allerdings ist dieses Graft aus eigener Erfahrung bei den chronischen Fällen oft zu klein, um das Coronoid adäquat zu rekonstruieren. Allen genannten Studien ist gemeinsam, dass der präoperative Zustand verbessert werden konnte, sich in den Folgeuntersuchungen – wie auch in unserer Studie – allerdings radiologisch degenerative Veränderungen zeigten, die sich trotz der Re-Zentrierung des ulnohumeralen Gelenks nicht vollständig aufhalten lassen und am ehesten durch den Unfallmechanismus und die aus der osteoligamentären Verletzung resultierenden Subluxationsstellung verursacht werden.
Zusammengefasst stellt die Rekonstruktion des Coronoids mittels Beckenkammspan und additiver Bandplastik bei korrekter Durchführung eine adäquate Therapie zur Wiederherstellung der Kongruenz und Rezentrierung des Ellenbogengelenks dar, mit der präoperative Beschwerden reduziert werden können und eine Arthroseentwicklung zumindest ausgebremst werden kann. Vergleichsstudien und Langzeitergebnisse sind allerdings notwendig, um den Coronoidaufbau noch besser einordnen zu können. Idealerweise werden Verletzungen bzw. eine Beteiligung des Coronoids in komplexen Fraktursituationen oder Ellenbogenluxationen initial erkannt und korrekt behandelt, so dass es gar nicht erst zur Ausbildung einer chronischen PMRI kommen kann.
In der von uns durchgeführten Studie ließen sich mit der beschriebenen Technik objektive wie subjektive Verbesserungen erzielen. Kein Patient zeigte eine erneute Reluxation und die Patienten waren mit dem Ergebnis des Behandlungsverlaufs zufrieden. Limitationen der Studie sind neben dem retrospektiven Charakter auch die geringe Fallzahl.
Funding
Open Access funding enabled and organized by Projekt DEAL.
Einhaltung ethischer Richtlinien
Interessenkonflikt
M.M. Schneider, F. Zimmermann, B. Hollinger, A. Zimmerer und K.J. Burkhart geben an, dass kein Interessenkonflikt besteht.
Alle in dieser Originalstudie beschriebenen Untersuchungen am Menschen oder an menschlichem Gewebe wurden mit Zustimmung der zuständigen Ethikkommission, im Einklang mit nationalem Recht sowie gemäß der Deklaration von Helsinki von 1975 (in der aktuellen, überarbeiteten Fassung) durchgeführt. Von allen beteiligten Patient/-innen liegt eine Einverständniserklärung vor.
Footnotes
M.M. Schneider und F. Zimmermann teilen sich die Erstautorenschaft.

QR-Code scannen & Beitrag online lesen
Literatur
- 1.Abboud JA, Ricchetti ET, Tjoumakaris F, Ramsey ML. Elbow arthroscopy: basic setup and portal placement. J Am Acad Orthop Surg. 2006;14(5):312–318. doi: 10.5435/00124635-200605000-00007. [DOI] [PubMed] [Google Scholar]
- 2.Elfeddali R, Schreuder MH, Eygendaal D. Arthroscopic elbow surgery, is it safe? J Shoulder Elbow Surg. 2013;22(5):647–652. doi: 10.1016/j.jse.2013.01.032. [DOI] [PubMed] [Google Scholar]
- 3.Cavallo M, Rotini R, Cutti AG, Parel I. Functional anatomy and Biomechanic models of the elbow. In: Porcellini G, Rotini R, Sitignani Kantar S, Di Giacomo S, editors. The elbow—principles of surgical treatment and rehabilitation. Cham: Springer; 2018. [Google Scholar]
- 4.Morrey BF, Sanchez-Sotelo J, Morrey ME. Morrey’s the elbow and its disordrs. Philadelphia: Elsevier; 2017. pp. 9–32. [Google Scholar]
- 5.Beingessner DM, Dunning CE, Stacpoole RA, Johnson JA, King GJ. The effect of coronoid fractures on elbow kinematics and stability. Clin Biomech. 2007;22(2):183–190. doi: 10.1016/j.clinbiomech.2006.09.007. [DOI] [PubMed] [Google Scholar]
- 6.Closkey RF, Goode JR, Kirschenbaum D, Cody RP. The role of the coronoid process in elbow stability. A biomechanical analysis of axial loading. J Bone Joint Surg Am. 2000;82(12):1749–1753. doi: 10.2106/00004623-200012000-00009. [DOI] [PubMed] [Google Scholar]
- 7.Hull JR, Owen JR, Fern SE, Wayne JS, Boardman ND., 3rd Role of the coronoid process in varus osteoarticular stability of the elbow. J Shoulder Elbow Surg. 2005;14(4):441–446. doi: 10.1016/j.jse.2004.11.005. [DOI] [PubMed] [Google Scholar]
- 8.Steinmann SP. Coronoid process fracture. J Am Acad Orthop Surg. 2008;16(9):519–529. doi: 10.5435/00124635-200809000-00004. [DOI] [PubMed] [Google Scholar]
- 9.Bellato E, Rotini R, Marinelli A, Guerra E, O’Driscoll SW. Coronoid reconstruction with an osteochondral radial head graft. J Shoulder Elbow Surg. 2016;25(12):2071–2077. doi: 10.1016/j.jse.2016.09.003. [DOI] [PubMed] [Google Scholar]
- 10.Ring D. Fractures of the coronoid process of the ulna. J Hand Surg Am. 2006;31(10):1679–1689. doi: 10.1016/j.jhsa.2006.08.020. [DOI] [PubMed] [Google Scholar]
- 11.Morrey BF, An KN. Stability of the elbow: osseous constraints. J Shoulder Elbow Surg. 2005;14(1 Suppl):174S–178S. doi: 10.1016/j.jse.2004.09.031. [DOI] [PubMed] [Google Scholar]
- 12.Duckworth AD, Clement ND, Aitken SA, Court-Brown CM, McQueen MM. The epidemiology of fractures of the proximal ulna. Injury. 2012;43(3):343–346. doi: 10.1016/j.injury.2011.10.017. [DOI] [PubMed] [Google Scholar]
- 13.Sheps D, Kemp KA, Hildebrand K. Population-based incidence of proximal radial and ulnar fractures among adults in a Canadian metropolitan area. Curr Orthopaed Prac. 2012;23(4):364–368. doi: 10.1097/BCO.0b013e31825a2881. [DOI] [Google Scholar]
- 14.Hartzler RU, Morrey BF. Coronoid fractures. In: Morrey BF, Sanchez-Sotelo J, Morrey ME, editors. Morrey’s the elbow and its disordrs. 5. Philadelphia: Elsevier; 2017. pp. 428–439. [Google Scholar]
- 15.Terada N, Yamada H, Seki T, Urabe T, Takayama S. The importance of reducing small fractures of the coronoid process in the treatment of unstable elbow dislocation. J Shoulder Elbow Surg. 2000;9(4):344–346. doi: 10.1067/mse.2000.106082. [DOI] [PubMed] [Google Scholar]
- 16.Zimmermann F, Schneider MM, Nietschke R, Hollinger B, Burkhart KJ. Posteromediale rotationsinstabilität nach coronoidfrakturen der anteromedialen facette. OUP. 2018;7:319–324. [Google Scholar]
- 17.Papandrea RF, Morrey BF, O’Driscoll SW. Reconstruction for persistent instability of the elbow after coronoid fracture-dislocation. J Shoulder Elbow Surg. 2007;16(1):68–77. doi: 10.1016/j.jse.2006.03.011. [DOI] [PubMed] [Google Scholar]
- 18.Bellato E, Fitzsimmons JS, Kim Y, Bachman DR, Berglund LJ, Hooke AW, et al. Articular contact area and pressure in posteromedial rotatory instability of the elbow. J Bone Joint Surg Am. 2018;100(6):e34. doi: 10.2106/JBJS.16.01321. [DOI] [PubMed] [Google Scholar]
- 19.McLean J, Kempston MP, Pike JM, Goetz TJ, Daneshvar P. Varus posteromedial rotatory instability of the elbow: injury pattern and surgical experience of 27 acute consecutive surgical patients. J Orthop Trauma. 2018;32(12):e469–e474. doi: 10.1097/BOT.0000000000001313. [DOI] [PubMed] [Google Scholar]
- 20.Regan W, Morrey B. Fractures of the coronoid process of the ulna. J Bone Joint Surg Am. 1989;71(9):1348–1354. doi: 10.2106/00004623-198971090-00011. [DOI] [PubMed] [Google Scholar]
- 21.O’Driscoll SW, Jupiter JB, Cohen MS, Ring D, McKee MD. Difficult elbow fractures: pearls and pitfalls. Instr Course Lect. 2003;52:113–134. [PubMed] [Google Scholar]
- 22.Cohen MS. The assessment and management of posteromedial instability. In: Stanley D, Trail I, editors. Operative elbow surgery. 1. Churchill Livingstone; 2011. [Google Scholar]
- 23.Doornberg JN, Ring DC. Fracture of the anteromedial facet of the coronoid process. J Bone Joint Surg Am. 2006;88(10):2216–2224. doi: 10.2106/JBJS.E.01127. [DOI] [PubMed] [Google Scholar]
- 24.Bellato E, O’Driscoll SW. Prosthetic replacement for coronoid deficiency: report of three cases. J Shoulder Elbow Surg. 2017;26(3):382–388. doi: 10.1016/j.jse.2016.09.039. [DOI] [PubMed] [Google Scholar]
- 25.Chung CH, Wang SJ, Chang YC, Wu SS. Reconstruction of the coronoid process with iliac crest bone graft in complex fracture-dislocation of elbow. Arch Orthop Trauma Surg. 2007;127(1):33–37. doi: 10.1007/s00402-006-0198-2. [DOI] [PubMed] [Google Scholar]
- 26.Moritomo H, Tada K, Yoshida T, Kawatsu N. Reconstruction of the coronoid for chronic dislocation of the elbow. Use of a graft from the olecranon in two cases. J Bone Joint Surg Br. 1998;80(3):490–492. doi: 10.1302/0301-620X.80B3.0800490. [DOI] [PubMed] [Google Scholar]
- 27.Okazaki M, Takayama S, Seki A, Ikegami H, Nakamura T. Posterolateral rotatory instability of the elbow with insufficient coronoid process of the ulna: a report of 3 patients. J Hand Surg Am. 2007;32(2):236–239. doi: 10.1016/j.jhsa.2006.11.001. [DOI] [PubMed] [Google Scholar]
- 28.Ring D, Doornberg JN. Fracture of the anteromedial facet of the coronoid process. Surgical technique. J Bone Joint Surg Am. 2007;89(Suppl 2 Pt.2):267–283. doi: 10.2106/JBJS.G.00059. [DOI] [PubMed] [Google Scholar]
- 29.Ring D, Guss D, Jupiter JB. Reconstruction of the coronoid process using a fragment of discarded radial head. J Hand Surg Am. 2012;37(3):570–574. doi: 10.1016/j.jhsa.2011.12.016. [DOI] [PubMed] [Google Scholar]
- 30.Dehlinger FI, Ries C, Hollinger B. LUCL reconstruction using a triceps tendon graft to treat posterolateral rotatory instability of the elbow. Oper Orthop Traumatol. 2014;26(4):414–427. doi: 10.1007/s00064-012-0182-7. [DOI] [PubMed] [Google Scholar]
- 31.Burkhart KJ, Schneider MM, Dehlinger F, Nietschke R, Hollinger B. Ligamentäre Verletzungen des Ellenbogens. Aktuelle Konzepte der operativen und konservativen Therapie OUP. 2017;7(8):366–372. doi: 10.3238/oup.2017.0366-0372. [DOI] [Google Scholar]
- 32.Callaway GH, Field LD, Deng XH, Torzilli PA, O’Brien SJ, Altchek DW, et al. Biomechanical evaluation of the medial collateral ligament of the elbow. J Bone Joint Surg Am. 1997;79(8):1223–1231. doi: 10.2106/00004623-199708000-00015. [DOI] [PubMed] [Google Scholar]
- 33.Leschinger T, Wegmann K, Hackl L, Müller LP. Biomechanik des Ellenbogengelenks. Orthop Unfallchir Up2date. 2016;11(3):159–176. doi: 10.1055/s-0041-108914. [DOI] [Google Scholar]
- 34.Jeon IH, Sanchez-Sotelo J, Zhao K, An KN, Morrey BM. The contribution of the coronoid and radial head to the stability of the elbow. J Bone Joint Surg Br. 2012;94(1):86–92. doi: 10.1302/0301-620X.94B1.26530. [DOI] [PubMed] [Google Scholar]
- 35.Schneeberger AG, Sadowski MM, Jacob HA. Coronoid process and radial head as posterolateral rotatory stabilizers of the elbow. J Bone Joint Surg Am. 2004;86(5):975–982. doi: 10.2106/00004623-200405000-00013. [DOI] [PubMed] [Google Scholar]
- 36.Bellato E, Kim Y, Fitzsimmons JS, Berglund LJ, Hooke AW, Bachman DR, et al. Coronoid reconstruction using osteochondral grafts: a biomechanical study. J Shoulder Elbow Surg. 2017;26(10):1794–1802. doi: 10.1016/j.jse.2017.05.010. [DOI] [PubMed] [Google Scholar]
- 37.Pollock JW, Brownhill J, Ferreira L, McDonald CP, Johnson J, King G. The effect of anteromedial facet fractures of the coronoid and lateral collateral ligament injury on elbow stability and kinematics. J Bone Joint Surg Am. 2009;91(6):1448–1458. doi: 10.2106/JBJS.H.00222. [DOI] [PubMed] [Google Scholar]
- 38.Pollock JW, Pichora J, Brownhill J, Ferreira LM, McDonald CP, Johnson JA, et al. The influence of type II coronoid fractures, collateral ligament injuries, and surgical repair on the kinematics and stability of the elbow: an in vitro biomechanical study. J Shoulder Elbow Surg. 2009;18(3):408–417. doi: 10.1016/j.jse.2009.01.009. [DOI] [PubMed] [Google Scholar]
- 39.Lindenhovius A, Karanicolas PJ, Bhandari M, van Dijk N, Ring D, Collaboration for Outcome Assessment in Surgical T Interobserver reliability of coronoid fracture classification: two-dimensional versus three-dimensional computed tomography. J Hand Surg Am. 2009;34(9):1640–1646. doi: 10.1016/j.jhsa.2009.07.009. [DOI] [PubMed] [Google Scholar]
- 40.Germann G, Harth A, Wind G, Demir E. Standardisation and validation of the German version 2.0 of the Disability of Arm, Shoulder, Hand (DASH) questionnaire. Unfallchirurg. 2003;106(1):13–19. doi: 10.1007/s00113-002-0456-x. [DOI] [PubMed] [Google Scholar]
- 41.Schneider MM, Nietschke R, Burkhart KJ, Hollinger B, Marquardt J, Schottker-Koniger T, et al. Translation of the mayo elbow performance score (MEPS) into German (MEPS-G) Z Orthop Unfall. 2019 doi: 10.1055/a-0974-3836. [DOI] [PubMed] [Google Scholar]
- 42.Kohls-Gatzoulis J, Tsiridis E, Schizas C. Reconstruction of the coronoid process with iliac crest bone graft. J Shoulder Elbow Surg. 2004;13(2):217–220. doi: 10.1016/j.jse.2003.12.003. [DOI] [PubMed] [Google Scholar]
- 43.Turner RG, Rispoli D, Lopez-Gonzalez FM, O’Driscoll SW. Partial allograft replacement of the radial head in the management of complex fracture-dislocations of the elbow. J Shoulder Elbow Surg. 2012;21(3):396–404. doi: 10.1016/j.jse.2011.07.003. [DOI] [PubMed] [Google Scholar]
- 44.van Riet RP, Morrey BF, O’Driscoll SW. Use of osteochondral bone graft in coronoid fractures. J Shoulder Elbow Surg. 2005;14(5):519–523. doi: 10.1016/j.jse.2004.11.007. [DOI] [PubMed] [Google Scholar]
- 45.Königshausen M, Brune B, Geßmann J, Schildhauer TA, Seybold D. [Abstractband] Regensburg: DVSE; 2018. Die knöcherne Koronoidrekonstruktion des chronisch instabilen Ellenbogens. Ergebnisse einer retrospektiven Nachuntersuchung. [Google Scholar]
- 46.Seybold D, Königshausen M, Schildhauer TA, Geßmann J. Knochenaufbauplastiken am Processus coronoideus ulnae. Trauma Berufskrankh. 2015;16(4):227–230. doi: 10.1007/s10039-014-2143-x. [DOI] [Google Scholar]
- 47.Gessmann J, Konigshausen M, Schildhauer TA, Seybold D. Chronic bony instability of the elbow joint. Orthopade. 2016;45(10):822–831. doi: 10.1007/s00132-016-3325-y. [DOI] [PubMed] [Google Scholar]
- 48.Ring D, Hannouche D, Jupiter JB. Surgical treatment of persistent dislocation or subluxation of the ulnohumeral joint after fracture-dislocation of the elbow. J Hand Surg Am. 2004;29(3):470–480. doi: 10.1016/j.jhsa.2004.01.005. [DOI] [PubMed] [Google Scholar]
- 49.Esser RD. Reconstruction of the coronoid process with a radial head fragment. Orthopedics. 1997;20(2):169–171. doi: 10.3928/0147-7447-19970201-17. [DOI] [PubMed] [Google Scholar]
- 50.Silveira GH, Bain GI, Eng K. Reconstruction of coronoid process using costochondral graft in a case of chronic posteromedial rotatory instability of the elbow. J Shoulder Elbow Surg. 2013;22(5):e14–e18. doi: 10.1016/j.jse.2013.01.015. [DOI] [PubMed] [Google Scholar]
- 51.Kataoka T, Moritomo H, Miyake J, Murase T, Sugamoto K. Three-dimensional suitability assessment of three types of osteochondral autograft for ulnar coronoid process reconstruction. J Shoulder Elbow Surg. 2014;23(2):143–150. doi: 10.1016/j.jse.2013.10.004. [DOI] [PubMed] [Google Scholar]
- 52.Damiani M, King GJ. Coronoid and radial head reconstruction in chronic posttraumatic elbow subluxation. Instr Course Lect. 2009;58:481–493. [PubMed] [Google Scholar]