Abstract
Introducción
La apendicitis aguda (AA) es la patología quirúrgica urgente más frecuente en pediatría. La pandemia por la COVID-19 ha generado un descenso en las consultas a urgencias, pudiendo conllevar un retraso en la atención sanitaria y un aumento en la gravedad de las patologías. El objetivo es analizar la tasa de AA complicadas durante la pandemia, en comparación con el mismo periodo del año anterior.
Material y métodos
Estudio retrospectivo observacional de cohortes unicéntrico que incluyó a pacientes menores de 14 años atendidos en urgencias con diagnóstico de AA durante los meses de marzo a mayo de 2019 (no pandemia) y 2020 (pandemia).
Resultados
Se incluyeron 90 pacientes (41 en no pandemia y 49 en pandemia). No se encontraron diferencias en el tiempo desde el inicio de la clínica hasta la consulta en urgencias entre los dos periodos (37 h vs. 38 h, p = 0,881), pero sí en el tiempo desde la llegada a urgencias hasta la intervención quirúrgica (7:00 h vs. 10:30 h; p = 0,004). La diferencia se acentuó al comparar el mes de marzo con abril-mayo de 2020 (6 h vs. 12 h; p = 0,001). No se observaron diferencias significativas en la tasa de AA complicadas en el diagnóstico intraoperatorio (35% vs. 33%; p = 0,870) ni anatomopatológico (35% vs. 48%; p = 0,222), ni tampoco en el número de complicaciones postoperatorias, duración de ingreso y reingresos. Se objetivó un aumento del diagnóstico anatomopatológico de AA con periapendicitis (47% vs. 81%; p = 0,001).
Conclusión
Durante la pandemia se observó una demora desde la llegada a urgencias hasta la intervención quirúrgica en niños diagnosticados de AA. Esta demora se tradujo en un incremento del diagnóstico de AA evolucionadas histológicamente, pero sin objetivarse un aumento de las complicaciones de la enfermedad.
Palabras clave: COVID-19, Pandemia, Apendicitis aguda, Apendicitis complicada, Perforación, Complicaciones postoperatorias
Abstract
Introduction
Acute appendicitis (AA) is the most frequent urgent surgical pathology in pediatrics. The COVID-19 pandemic has led to a decrease in emergency department (ED) visits, which can lead to a delay in health care and an increase in the severity of the pathologies. The objective is to analyze the rate of complicated AA during the pandemic, compared to the same period of the previous year.
Materials and methods
Retrospective unicenter observational cohort study that included patients under 14 years of age seen in the ED with a diagnosis of AA during the months of March to May 2019 (non-pandemic) and 2020 (pandemic).
Results
90 patients were included (41 in non-pandemic and 49 in pandemic). No difference was found between the two periods in the time from the clinic onset until the visit to the ED (37 h vs 38 h, p = 0.881), but there was a difference in the time from arrival at the ED until the surgery (7:00 h vs 10:30 h, p = 0.004). The difference was accentuated when comparing the month of March with April-May 2020 (6 h vs 12 h; p = 0.001). No significant differences were observed in the rate of complicated AA in intraoperative diagnosis (35% vs 33%; p = 0.870) or anatomopathology (35% vs 48%; p = 0.222), nor in the number of postoperative complications, length of hospitalization and readmissions. An increase in the anatomopathological diagnosis of AA with periapendicitis was observed (47% vs 81%; p = 0.001)
Conclusion
During the pandemic, a delay from arrival at the ED until the surgery was observed in children diagnosed with AA. This delay resulted in an increase in the diagnosis of histologically evolved AA, but without an increase in the clinical complications of the disease.
Keywords: COVID-19, Pandemic, Acute appendicitis, Complicated appendicitis, Perforation, Postoperative complications
Introducción
La apendicitis aguda (AA) es la patología quirúrgica urgente más frecuente en la edad pediátrica, siendo la primera causa de abdomen quirúrgico en niños mayores de 2 años. Afecta fundamentalmente a niños mayores y adolescentes, y representa el 8% de las consultas en los Servicios de Urgencias de Pediatría (SUP) por dolor abdominal1.
La AA es una enfermedad progresiva. Se inicia por una obstrucción de la luz apendicular, produciéndose posteriormente un sobrecrecimiento bacteriano con invasión de la pared, inflamación, isquemia y gangrena, que puede evolucionar finalmente hasta perforación y peritonitis2, 3. El cuadro clínico es muy variable4, pero suele iniciarse con dolor abdominal epigástrico, náuseas y vómitos y, posteriormente, dolor en la fosa ilíaca derecha (FID) y fiebre.
El tratamiento consiste en la extirpación quirúrgica del apéndice (apendicectomía), laparoscópica o mediante laparotomía. En las etapas iniciales existe una mayor probabilidad de que las pruebas complementarias no sean concluyentes, y de apendicectomías negativas en la intervención quirúrgica (IQ). Por el contrario, el retraso de la IQ aumenta la proporción de AA perforadas con peritonitis, lo que conlleva un aumento significativo de la morbimortalidad5, 6. Está bien establecido que la perforación se correlaciona directamente con la duración de los síntomas antes de la intervención7.
La COVID-19 (Coronavirus Disease 2019), producida por el SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2), fue declarada por la OMS el 11 de marzo de 2020, produciendo una emergencia sanitaria internacional. Ante su rápida progresión, el 14 de marzo de 2020 el Gobierno de España declaró el estado de alarma, con el consiguiente cierre de colegios y comercios, así como el confinamiento obligatorio de los ciudadanos y restricciones de movilidad.
Los niños suponen el 1-2% de los casos totales de COVID-198. La mayoría presentan una sintomatología leve, como fiebre, tos y clínica catarral9, 10. Un menor porcentaje se presentan con clínica gastrointestinal, como diarrea o vómitos.
La pandemia ha generado una disminución del 70-80% en las consultas a los SUP y una demora en la búsqueda de atención sanitaria11, 12. Sin embargo, a pesar del confinamiento y aislamiento social, los niños siguen enfermando de otras patologías, algunas de ellas graves y con necesidad urgente de atención médica, como infecciones bacterianas, procesos oncológicos, endocrinológicos o quirúrgicos. Esta demora puede dar lugar a un aumento de la morbilidad y la mortalidad por estas patologías, como es el caso de la AA, lo que no se ha tenido en cuenta en la evaluación del alcance de los daños causados por la pandemia13.
Por este motivo, se justifica un estudio que analice el impacto de la pandemia en la presentación clínica, evolución y complicaciones de los pacientes pediátricos diagnosticados de AA.
El objetivo principal del estudio es analizar la tasa de AA complicadas durante la pandemia por COVID-19, en comparación con el mismo periodo del año anterior.
Material y métodos
Estudio retrospectivo observacional de cohortes unicéntrico que incluye a todos los pacientes menores de 14 años atendidos en el SUP de un hospital terciario con diagnóstico de AA durante los meses de marzo a mayo de 2020 (pandemia), y se comparan con los datos del mismo periodo de tiempo del año anterior (no pandemia).
Definiciones
-
•
AA complicada: En el diagnóstico intraoperatorio se incluyen las apendicitis perforadas, abscesos, plastrones intervenidos y peritonitis14, 15, 16. En cuanto al criterio anatomopatológico (AP), comprende las apendicitis gangrenadas, necrotizantes y abscesificantes. El criterio utilizado en el estudio para definir en el presente estudio AA complicada fue el anatomopatológico.
-
•
Periapendicitis: La presencia de periapendicitis, cambios en la grasa periapendicular y serositis en el diagnóstico AP reflejan la presencia de AA más evolucionadas histológicamente.
-
•
Estado de alarma: Régimen excepcional que tiene vigencia cuando circunstancias extraordinarias y graves (catástrofes, crisis sanitarias, guerras, etc.) hacen imposible el mantenimiento de la normalidad mediante los poderes ordinarios de las autoridades competentes. Se otorga mayor poder al Gobierno y fuerzas armadas, pudiendo restringir la libre circulación de personas o vehículos (confinamiento obligatorio).
-
•
Pandemia: Enfermedad infecciosa epidémica nueva que presenta una propagación a lo largo de un área geográficamente extensa, afectando a casi todos los individuos de una región.
Proceso de diagnóstico y tratamiento de la apendicitis aguda
El diagnóstico inicial de AA lo estableció el pediatra de urgencias y se basó en hallazgos clínicos y hallazgos ecográficos. Posteriormente, el cirujano confirmó la sospecha diagnóstica e indicó intervención, administrándose una dosis de antibiótico profiláctico preoperatoriamente. Durante los meses de abril y mayo de 2020, con el objetivo de evitar contagios, fue requisito obligatorio disponer del resultado de un test de PCR SARS-CoV-2 previo a la IQ, salvo en situaciones de emergencia vital.
Se indicó apendicectomía en todos los casos de AA, realizándose tratamiento conservador con antibiótico únicamente ante sospecha clínico-ecográfica de plastrón apendicular. Las apendicectomías se realizaron de forma sistematizada y predominantemente por vía laparoscópica. Intraoperatoriamente se clasificó la apendicitis como flegmonosa (apéndice inflamado, congestivo, eritematoso, compresibilidad disminuida, exudativo), gangrenada (apéndice con coloración violácea, grisácea o verdosa, adelgazamiento y friabilidad) o perforada-complicada (perforación macroscópica, apendicolito o material fecaloideo libres, peritonitis purulenta, absceso paraapendicular o plastrón apendicular)14, 17, 18. Se estudió de forma rutinaria la pieza quirúrgica por parte del Servicio de Anatomía Patológica, que clasificó como no complicadas a las flegmonosas, en vías de complicación a las flegmonosas con periapendicitis, y complicadas a las gangrenadas, necrotizantes y abscesificantes.
Recogida de datos
La recogida de datos se ha realizado mediante el análisis del registro clínico electrónico. Se han recogido los siguientes datos: características demográficas, estado del triángulo de evaluación pediátrica (TEP), tiempo de evolución de la clínica, síntomas asociados, hallazgos en la exploración física, pruebas complementarias y tratamiento recibido. Además, se ha analizado la evolución de los pacientes durante su ingreso y al alta mediante la revisión de los informes hospitalarios y de atención primaria, así como el informe AP con el diagnóstico definitivo de la pieza quirúrgica.
La variable principal del estudio es la tasa de apendicitis complicadas en los pacientes diagnosticados de AA en el periodo de la pandemia, que hemos comparado con la de los pacientes del año anterior.
Análisis estadístico
Las variables cualitativas se describen en frecuencias absolutas y frecuencias relativas. Para estudiar la asociación entre variables cualitativas se ha utilizado la prueba de Chi-cuadrado. La comparación entre variables con distribución normal se realiza mediante el test de T-Student. Las variables no paramétricas se comparan con los test Kruskal-Wallis y Mann-Whitney. Para el análisis estadístico de los datos se utiliza el programa SPSS 23.0 (SPSS Inc, Chicago, IL) para Windows. El grado de significación estadística elegido es de p < 0,05.
Aspectos éticos
El estudio ha sido aprobado por el Comité Ético del hospital. Dado que todos los datos se han extraído de una base de datos en la que los pacientes eran anónimos y que la inclusión en el registro no implicaba ninguna intervención adicional, no se ha requerido consentimiento informado.
Resultados
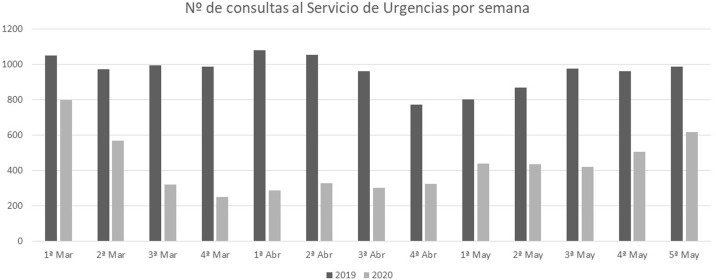
Desde el 1 de marzo hasta el 31 de mayo de 2019 se atendieron 12.593 consultas en nuestro SUP y 5.775 en el mismo periodo del 2020, lo que supuso una reducción en el número de consultas del 54%. En la figura 1 se presenta el número de consultas al SUP desglosado por semanas, en los dos periodos estudiados.
Figura 1.
Número de consultas al Servicio de Urgencias de Pediatría del Hospital Universitario Cruces desglosado por semanas, desde el 1 de marzo al 31 de mayo de 2019 y 2020.
Un total de 90 pacientes se diagnosticaron de AA, 41 (46%) en el periodo de no pandemia y 49 (54%) en la pandemia; lo que supone el 0,3% y 0,8% respectivamente de las consultas totales al SUP. La media de edad de los pacientes incluidos fue de 9,2 años (rango 2-13 años). El 73% fueron hombres y el 27% mujeres, manteniéndose estas diferencias en ambos periodos del estudio.
El tiempo medio desde el inicio de los síntomas hasta la IQ fue 42:75 h (mediana: 30,50 h; límites, 9:00-248:00 h) en el periodo no pandemia versus 48:42 h (mediana: 40,00 h; límites, 11:00-301:00 h) en la pandemia (p = 0,936). Las diferencias en el tiempo de presentación de los síntomas hasta la consulta en el SUP, manifestaciones clínicas, exploración física, resultados analíticos, tiempo desde la llegada del paciente al SUP hasta la realización de la ecografía, y en la tasa de complicaciones descritas mediante ecografía en ambos grupos se muestran en la tabla 1 . La presencia de anorexia fue la única diferencia estadísticamente significativa (37% vs. 65%; p = 0,007).
Tabla 1.
Diferencias clínicas, exploración física, analítica, tiempo hasta ecografía y complicaciones
| No Pandemia (n [%: IC 95%]) | Pandemia (n [%: IC 95%]) | ||
|---|---|---|---|
| n = 41 | n = 49 | p | |
| Tiempo síntomas (h) | 36:73 [44:20] | 38:16 [45:82] | 0,893 |
| Dolor en FID | 36 [88:74-95] | 41 [84:71-91] | 0,579 |
| Fiebre | 10 [24:14-39] | 12 [24:15-38] | 0,991 |
| Vómitos | 25 [61:46-74] | 34 [69:55-80] | 0,403 |
| Anorexia | 15 [37:24-52] | 32 [65:51-77] | 0,007 |
| TEP alterado | 3 [7:3-20] | 2 [4:1-13] | 0,505 |
| Irritación peritoneal | 31 [76:61-86] | 41 [84:71-91] | 0,341 |
| PCR (mg/L) | 54,4 [67,1] | 56,4 [75,9] | 0,495 |
| Leucocitos (/μl) | 15.651 [5.171] | 15.830 [4.780] | 0,704 |
| Neutrófilos (/μl) | 12.711 [5.207] | 13.333 [4.816] | 0,809 |
| Tiempo ecografía (h) | 1:80 [1:84] | 1:82 [1:75] | 0,885 |
| Complicaciones ecografía | 7 [17:9-31] | 15 [31:20-45] | 0,137 |
Las variables cuantitativas están expresadas en media y desviación estándar.
FID: fosa ilíaca derecha; IC: intervalo de confianza; PCR: proteína C reactiva; TEP: triángulo de evaluación pediátrica.
La media de tiempo desde la llegada del paciente al SUP hasta la intervención fue de 7:00 h (mediana 6:30 h; límites, 2:00-17:00 h) durante la no pandemia, frente a 10:30 h (mediana 9:30 h; límites, 3:00-28:00 h) durante la pandemia (p = 0,004). El 100% de los pacientes recibieron antibiótico profiláctico preoperatoriamente, que fue administrado bien en el SUP o en el antequirófano. El empleo de antibiótico en el SUP previo a la intervención fue significativamente más elevado (p = 0,008) durante la pandemia (83%), en comparación con la no pandemia (58%). Dos pacientes con diagnóstico ecográfico de plastrón apendicular, uno en cada periodo de estudio, recibieron tratamiento conservador con antibiótico sin intervención, según el protocolo de plastrón.
Las diferencias en la tasa de AA complicadas, complicaciones postoperatorias, duración de la hospitalización y tasa de reingresos de los pacientes que recibieron intervención en ambos grupos se muestran en la tabla 2 . La presencia de periapendicitis, cambios en la grasa periapendicular o serositis fue significativamente más elevada durante la pandemia (19% vs. 39%; p = 0,001).
Tabla 2.
Diferencias en las AA complicadas, complicaciones postoperatorias, duración de hospitalización y reingreso
| No Pandemia (n [%: IC 95%]) | Pandemia (n [%: IC 95%]) | ||
|---|---|---|---|
| n = 40a | n = 48a | p | |
| Diagnóstico intraoperatorio | |||
| Flegmonosas | 16 [40:26-55] | 14 [29:18-43] | 0,286 |
| Gangrenadas | 9 [22:12-35] | 17 [35:23-50] | 0,186 |
| Complicadas | 14 [35:22-50] | 16 [33:22-47] | 0,870 |
| Diagnóstico anatomopatológico | |||
| Periapendicitis | 19 [47:33-62] | 39 [81:68-90] | 0,001 |
| Complicadas | 14 [35:22-50] | 23 [48:34-62] | 0,222 |
| Complicaciones postoperatorias | 7 [17:9-32] | 8 [17:9-30%] | 0,918 |
| Hospitalización (días) | 4,2 [4,3] | 5,3 [6,7] | 0,098 |
| Reingreso | 4 [10:4-23] | 4 [8:3-20] | 0,787 |
Las variables cuantitativas están expresadas en media y desviación estándar.
AA: apendicitis aguda; IC: intervalo de confianza.
Se excluye un paciente con diagnóstico de plastrón que no recibió intervención quirúrgica.
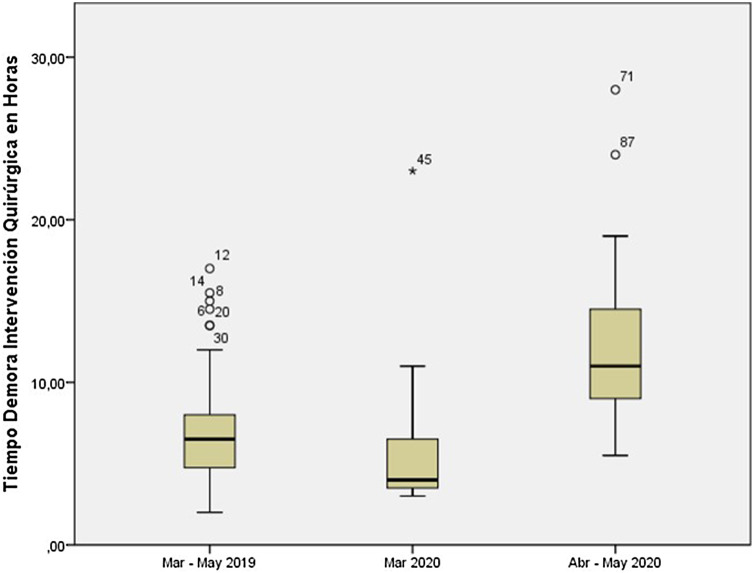
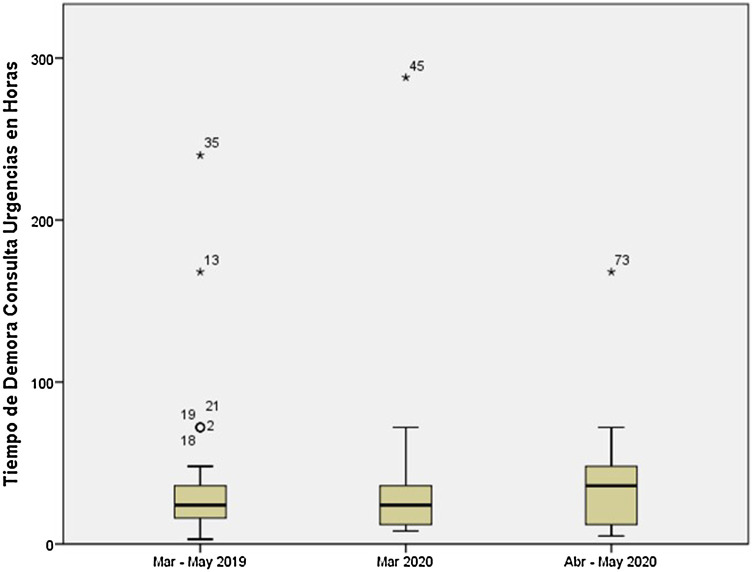
De los 49 pacientes pertenecientes a la pandemia, 13 (27%) fueron atendidos durante el mes de marzo, y los 36 restantes (73%) durante los meses de abril y mayo. En estos últimos se realizó el test PCR SARS-CoV-2 previo a la intervención, siendo en todos los casos el resultado negativo. El tiempo medio desde el inicio de los síntomas hasta la consulta en urgencias durante el mes de marzo fue 45:69 h (mediana: 24,00 h; límites, 8:00-288:00 h) versus 35:44 h (mediana: 36,00 h; límites, 5:00-168:00 h) en abril-mayo (p = 0,072). En la figura 2 se presenta la demora desde el inicio de síntomas hasta la consulta en el SUP y en la figura 3 desde la llegada del SUP hasta la intervención, en los tres periodos estudiados. La diferencia en el tiempo hasta la cirugía en marzo del 2020 en comparación con abril-mayo fue estadísticamente significativa (6 h vs. 12 h; p = 0,001). Durante estos dos periodos no se observaron diferencias estadísticamente significativas en las tasas de AA complicadas en el diagnóstico intraoperatorio (31% vs. 34%; p = 0,818), AP (46% vs. 49%; p = 0,882) ni en las complicaciones postoperatorias (23% vs. 14%; p = 0,468).
Figura 2.
Demora en horas desde el inicio de síntomas hasta la consulta en el Servicio de Urgencias de Pediatría del Hospital Universitario Cruces en los meses de marzo a mayo de 2019, marzo de 2020 y de abril a mayo de 2020.
Figura 3.
Demora en horas desde la llegada a Urgencias de Pediatría del Hospital Universitario Cruces hasta la IQ en los meses de marzo a mayo de 2019, marzo de 2020 y de abril a mayo de 2020.
Discusión
El presente estudio muestra que durante los 3 primeros meses de la pandemia COVID-19 se produjo una demora desde la llegada al SUP hasta la intervención en los pacientes diagnosticados de AA. Esta demora condujo a la presencia de cuadros más evolucionados de AA en el diagnóstico AP, que no se reflejó en un mayor número de complicaciones pre- y posquirúrgicas.
Múltiples estudios muestran la disminución en el número de las consultas totales en los SUP, que comenzó a hacerse evidente durante el mes de febrero, acentuándose con el confinamiento obligatorio de los diferentes países y la llegada del pico de casos de la primera oleada de la pandemia a finales de marzo. Al igual que en estudios italianos11, 12, 19, 20, británicos21 o irlandeses22, en los que se demuestra una reducción del 70-80% de las consultas en los SUP en comparación con 2018 y 2019, en nuestro SUP se registraron números muy inferiores a lo habitual durante los meses de marzo a mayo de 2020. Durante la pandemia se produjo una reducción del 54% en el número de consultas en nuestro SUP, más acusado aún si analizamos las semanas posteriores inmediatas a la declaración del estado de alarma, con un 25% de la demanda asistencial esperada.
Este descenso en las consultas es justificable, en parte, por la reducción de la transmisión de infecciones y de la patología traumatológica secundaria al confinamiento19, 20. Sin embargo, también el miedo al entorno hospitalario, las campañas publicitarias animando a quedarse en casa, y las indicaciones del personal sanitario tras valoraciones telefónicas, han podido conllevar una demora en la búsqueda de atención sanitaria12, 23. Esta demora ha llevado al diagnóstico tardío de enfermedades como diabetes mellitus, sepsis, patología tumoral o AA24.
A pesar de la disminución en el número de consultas totales, se observa un número semejante de pacientes diagnosticados de AA, lo que hace pensar que los pacientes con patologías graves no han dejado de solicitar valoración médica. En nuestro hospital, las AA representaron el 0,3% de todas las consultas al SUP durante el periodo de no pandemia, y el 0,8% durante la pandemia. Esto apoya lo publicado previamente, donde se describe una disminución de los motivos de consulta leves, aumentando el porcentaje de códigos de triaje urgente11, 20.
En un estudio de similares características publicado recientemente25, se observó un aumento en el tiempo entre el inicio de síntomas y el diagnóstico de AA durante la pandemia, en comparación con el periodo prepandémico. Nuestros datos no muestran diferencias estadísticamente significativas en el tiempo de presentación de la clínica previo a la consulta en ambos grupos de estudio (37 h vs. 38 h). Sin embargo, analizando el mes de marzo, que coincide con el inicio de la pandemia, la subida exponencial de casos de COVID-19 y la declaración del estado de alarma, se observa una demora en la consulta al SUP superior a la registrada en los meses sucesivos (46 h vs. 35 h), probablemente justificada por un mayor temor inicial al contagio en el entorno hospitalario.
Nuestro estudio muestra un aumento en el tiempo desde la llegada del paciente al SUP hasta la intervención en la pandemia respecto a la no pandemia (10:30 h vs. 7:00 h), haciéndose esta diferencia mayor durante los 2 últimos meses del periodo pandémico (12 h vs. 6 h). Este incremento se debió al tiempo de espera hasta el resultado de la PCR de SARS-CoV-2, ya que, durante el primer mes de este periodo, cuando no se realizaba dicha prueba, el tiempo hasta la cirugía fue similar al del periodo no pandémico (6:00 h vs. 7:00 h).
Existe controversia acerca de la repercusión clínica que ha tenido la demora en las consultas al SUP. Hay artículos que muestran un aumento de la mortalidad relacionada con el diagnóstico retrasado de patologías como sepsis y procesos malignos24. Sin embargo, otros artículos afirman que el porcentaje de pacientes con consulta retrasada que requieren ingreso hospitalario o en UCIP no es sustancialmente más elevado que en el resto de los pacientes23, por lo que no parece que esta demora aumente las complicaciones.
En cuanto a las AA, en un estudio reciente Velayos et al. observaron durante el periodo pandémico un aumento en la tasa de AA complicadas en forma de peritonitis (32% vs. 7,3%) y complicaciones en general (20% vs. 9,8%) en comparación con el periodo prepandémico, sin un aumento significativo del tiempo de evolución de los síntomas hasta el diagnóstico (46 h vs. 30 h). Este hallazgo no coincide con lo observado en nuestro estudio, en el cual, a pesar de un incremento en el tiempo transcurrido desde el inicio de los síntomas hasta la intervención durante el periodo pandémico, la tasa de complicaciones fue similar al año previo. Probablemente diferencias en los criterios para definir AA complicada o en los tiempos hasta la intervención puedan explicar esta discrepancia. De hecho, la tasa de AA complicadas en nuestra serie es superior a la referida en el estudio de Velayos et al. en ambos periodos del estudio. Sí es importante señalar que, aun no habiendo encontrado una mayor tasa de AA complicadas, el incremento de la demora en la cirugía observada en nuestro estudio se tradujo en un aumento significativo de AA con periapendicitis en la AP, lo que sugiere AA más evolucionadas histológicamente.
La apendicitis gangrenada es objeto de debate en cuanto a su clasificación como complicada o no, según los hallazgos quirúrgicos14, 15, 16. Es un diagnóstico macroscópico y visual que puede estar sujeto a cierta variabilidad interobservador. En nuestro caso, a pesar de mantenerse estables las AA flegmonosas y complicadas, hemos observado un aumento en las gangrenadas durante la pandemia (22% vs. 35%). Esto pone en valor los hallazgos AP, que además de ser más objetivos, han podido demostrar, con significación estadística, un avance del proceso inflamatorio a nivel periapendicular. Por lo tanto, los datos orientan a que la demora en la intervención favorece el progreso del proceso inflamatorio de la AA a nivel AP, pero el tiempo de demora observado no fue suficiente para traducirse en complicaciones relevantes clínicamente.
Los pacientes diagnosticados de AA que inician antibioterapia precoz y son operados en menos de 24 h no muestran un aumento en la complejidad de su proceso26, 27, 28. En nuestra serie, aunque se han encontrado más apendicitis gangrenadas y mayor evolución AP, no se han encontrado más AA complicadas, complicaciones intraoperatorias ni postoperatorias, si bien es verdad que el aumento de tiempo hasta la IQ en ningún caso ha sido mayor de 28 h.
Este estudio presenta varias limitaciones. En primer lugar, se trata de un estudio unicéntrico con una muestra relativamente pequeña, lo que aumenta la probabilidad de sesgos asociados a las características de la atención del paciente en nuestro SUP. Sin embargo, creemos que los resultados se pueden extrapolar a otros SUP con similares características sociodemográficas. Por otro lado, se trata de un estudio retrospectivo, con las limitaciones que ello conlleva al extraer los datos de historias clínicas cerradas. Sin embargo, la realización de los informes por personal cualificado y el empleo de prerredactados hacen que la calidad de dichos documentos sea adecuada para la realización del presente estudio. Además, la comparación tanto del diagnóstico intraoperatorio, que presenta variabilidad interobservador, como del diagnóstico AP, añade objetividad al estudio.
En conclusión, podemos afirmar que durante la pandemia se ha observado un aumento en las AA evolucionadas en la AP, si bien no se ha demostrado que dichos hallazgos se relacionen con un aumento de complicaciones postoperatorias ni de duración de la hospitalización. El aumento de apendicitis evolucionadas parece estar en relación con el incremento del tiempo hasta la intervención debido en un primer momento a la demora en la consulta a urgencias, y, posteriormente, a la espera de obtener el resultado de la PCR de SARS-CoV-2. Teniendo en cuenta que la situación pandémica se mantendrá los próximos meses, es preciso asegurar una atención segura y de calidad en los SUP que genere confianza en la población y agilizar los procesos de diagnóstico y tratamiento que eviten demoras innecesarias.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- 1.Martínez A, Herranz Aguirre M. Apendicitis aguda. En: Benito J. Luaces C. Mintegi S., Pou J. En: Tratado de Urgencias en Pediatría 2.a ed. Ergon, 2011; p. 717-727.
- 2.Bundy D.G., Byerley J.S., Liles E.A., Perrin E.M., Katznelson J., Rice H.E. Does this child have appendicitis? JAMA. 2007;298:438–451. doi: 10.1001/jama.298.4.438. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3.Rabah R. Pathology of the appendix in children: an institutional experience and review of literature. Pediatr Radiol. 2007;37:15–20. doi: 10.1007/s00247-006-0288-x. [DOI] [PubMed] [Google Scholar]
- 4.Sakellaris G., Tilemis S., Charissis G. Acute appendicitis in preschool-age children. Eur J Pediatr. 2005;164:80–83. doi: 10.1007/s00431-004-1568-9. [DOI] [PubMed] [Google Scholar]
- 5.Craig S., Dalton S. Diagnosing appendicitis: What works, what does not and where to from here? J Paediatr Child Health. 2016;52:168–173. doi: 10.1111/jpc.12998. [DOI] [PubMed] [Google Scholar]
- 6.Bonadio W., Peloquin P., Brazg J., Scheinbach I., Saunders J., Okpalaji C. Appendicitis in preschool aged children: regression analysis of factors associated with perforation outcome. J Pediatr Surg. 2015;50:1569–1573. doi: 10.1016/j.jpedsurg.2015.02.050. [DOI] [PubMed] [Google Scholar]
- 7.Narsule C.K., Kahle E.J., Kim D.S., Anderson A.C., Luks F.I. Effect of delay in presentation on rate of perforation in children with appendicitis. Am J Emerg Med. 2011;29:890–893. doi: 10.1016/j.ajem.2010.04.005. [DOI] [PubMed] [Google Scholar]
- 8.Calvo C., Tagarro A., Otheo E., Epalza C. Actualización de la situación epidemiológica de la infección por SARS-CoV-2 en España. Comentarios a las recomendaciones de manejo de la infección en pediatría. An Pediatr (Barc). 2020;92:239–240. doi: 10.1016/j.anpedi.2020.03.001. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9.Ludvigsson J.F. Systematic review of COVID-19 in children shows milder cases and a better prognosis than adults. Acta Paediatr. 2020;109:1088–1095. doi: 10.1111/apa.15270. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Shen K., Yang Y., Wang T., Zhao D., Jiang Y., Jin R. Diagnosis, treatment, and prevention of 2019 novel coronavirus infection in children: experts’ consensus statement. World J Pediatr. 2020;16:223–231. doi: 10.1007/s12519-020-00343-7. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11.Cozzi G., Zanchi C., Giangreco M., Rabach I., Calligaris L., Giorgi R. The impact of the COVID-19 lockdown in Italy on a pediatric emergency setting. Acta Paediatr. 2020;109:2157–2159. doi: 10.1111/apa.15454. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Iozzi L., Brambilla I., Foiadelli T., Marseglia G.L., Ciprandi G. Paediatric emergency department visits fell by more than 70% during the COVID-19 lockdown in Northern Italy. Acta Paediatr. 2020;109:2137–2138. doi: 10.1111/apa.15458. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 13.Masroor S. Collateral damage of COVID-19 pandemic: Delayed medical care. J Card Surg. 2020;35:1345–1347. doi: 10.1111/jocs.14638. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Emil S., Gaied F., Lo A., Laberge J.M., Puligandla P., Shaw K. Gangrenous appendicitis in children: a prospective evaluation of definition, bacteriology, histopathology, and outcomes. J Surg Res. 2012;177:123–126. doi: 10.1016/j.jss.2012.03.010. [DOI] [PubMed] [Google Scholar]
- 15.Peter S.D., Sharp S.W., Holcomb G.W., Ostlie D.J. An evidence based definition for perforated appendicitis derived from a prospective randomized trial. J Pediatr Surg. 2008;43:2242–2245. doi: 10.1016/j.jpedsurg.2008.08.051. [DOI] [PubMed] [Google Scholar]
- 16.Willis Z.I., Duggan E.M., Bucher B.T., Piest J.B., Milovancev M., Wharton W. Effect of a practice guideline for Pediatric complicated appendicitis. JAMA Surg. 2016;151:e160194. doi: 10.1001/jamasurg.2016.0194. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Asociación Mexicana de Cirugía General, AC. Guía de Práctica Clínica. Apendicitis aguda. México. 2014; 6.
- 18.Mazuski J.E., Tessier J.M., May A.K., Sawyer R.G., Nadler E.P., Rosengart M.R. The Surgical Infection Society revised guidelines on the management of intra-abdominal infection. Surg Infect (Larchmt). 2017;18:1–76. doi: 10.1089/sur.2016.261. [DOI] [PubMed] [Google Scholar]
- 19.Lazzerini M., Barbi E., Apicella A., Marchetti F., Cardinale F., Trobia G. Delayed access or provision of care in Italy resulting from fear of COVID-19. Lancet Child Adolesc Health. 2020;4:e10–e11. doi: 10.1016/S2352-4642(20)30108-5. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 20.Ciacchini B., Tonioli F., Marciano C., Faticato M.G., Borali E., Prato A.P. Reluctance to seek pediatric care during the COVID-19 pandemic and the risks of delayed diagnosis. Ital J Pediatr. 2020;46:87. doi: 10.1186/s13052-020-00849-w. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Isba R., Edge R., Jenner R., Broughton E., Francis N., Butler J. Where have all the children gone? Decreases in paediatric emergency department attendances at the start of the COVID-19 pandemic of 2020. Arch Dis Child. 2020;105:704. doi: 10.1136/archdischild-2020-319385. [DOI] [PubMed] [Google Scholar]
- 22.Dann L., Fitzsimons J., Gorman K.M., Hourihane J., Okafor I. Disappearing act: COVID-19 and paediatric emergency department attendances. Arch Dis Child. 2020;105:810–811. doi: 10.1136/archdischild-2020-319654. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23.Roland D., Harwood R., Bishop N., Hargreaves D., Patel S., Sinha I. Children's emergency presentations during the COVID-19 pandemic. Lancet Child Adolesc Health. 2020;4:e32–e33. doi: 10.1016/S2352-4642(20)30206-6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 24.Lynn R.M., Avis J.L., Lenton S., Amin-Chowdhury Z., Ladhani S.N. Delayed Access to care and the late presentations in children during the COVID-19 pandemic: a snapshot survey of 4075 paediatricians in the UK and Ireland. Arch Dis Child. 2020 doi: 10.1136/archdischild-2020-319848. [DOI] [PubMed] [Google Scholar]
- 25.Velayos M., Muñoz-Serrano A.J., Estefanía-Fernández K., Sarmiento Caldas M.C., Moratilla Lapeña L., López-Santamaría M. Influencia de la pandemia por coronavirus 2 (SARS-Cov-2) en la apendicitis aguda. An Pediatr (Barc). 2020;93:118–122. doi: 10.1016/j.anpedi.2020.04.022. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 26.The United Kingdom National Surgical Research Collaborative Safety of short, in-hospital delays before surgery for acute appendicitis. Multicentre cohort study systematic review, and meta-analysis. Ann Surg. 2014;259:894–903. doi: 10.1097/SLA.0000000000000492. [DOI] [PubMed] [Google Scholar]
- 27.Stevenson M.D., Dayan P.S., Dudley N.C., Bajaj L., Macias C.G., Bachur R.G. Time from emergency department evaluation to operation and appendiceal perforation. Pediatrics. 2017;139 doi: 10.1542/peds.2016-0742. e20160742. [DOI] [PubMed] [Google Scholar]
- 28.Mandeville K., Monuteaux M., Pottker T., Bulloch B. Effects of timing to diagnosis and appendectomy in pediatric appendicitis. Pediatric Emerg Care. 2015;31:753–758. doi: 10.1097/PEC.0000000000000596. [DOI] [PubMed] [Google Scholar]