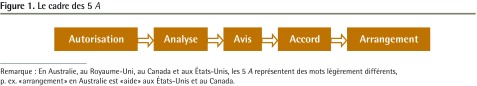
Les médecins de famille sont souvent engagés dans une relation d’aide avec des patients qui souhaitent changer leur comportement. Le cadre des 5 A a été adopté universellement pour enseigner et pratiquer l’art de stimuler le changement comportemental (Figure 1)1. Sa popularité vient de sa simplicité et de son acronyme facile à mémoriser. En Australie, on s’en sert en pratique générale comme lignes directrices en prévention pour les conseils en matière de tabagisme, d’alimentation, d’alcool et d’activité physique2.
Figure 1.
Le cadre des 5 A
Remarque : En Australie, au Royaume-Uni, au Canada et aux États-Unis, les 5 A représentent des mots légèrement différents, p. ex. «arrangement» en Australie est «aide» aux États-Unis et au Canada.
Le Department of Health and Human Services des États-Unis a été le premier à élaborer le modèle des 5 A comme cadre d’action pour encourager la cessation du tabagisme3. Il s’est inspiré du modèle transthéorique du changement comportemental initialement proposé par Prochaska et DiClemente4. L’efficacité de cette approche vient du fait qu’elle prend pour point de départ les besoins perçus par la personne elle-même, ce qui permet d’axer le processus thérapeutique sur le patient et sa situation individuelle. Depuis son élaboration visant spécifiquement l’abondon du tabagisme, ce modèle a été transposé pour la prise en charge de l’obésité1,5. Cette stratégie a bien servi pour décrire initialement le processus qui se produit entre un clinicien et un patient en vue d’un changement comportemental. Par ailleurs, le modèle des 5 A pourrait être perfectionné de manière à tenir compte plus explicitement de la complexité du changement comportemental dans la prise en charge de l’obésité.
Perfectionnement d’une approche existante
Le modèle linéaire et séquentiel des 5 A laisse entendre que l’aide à des patients dans leur changement comportemental est un processus simple et direct; toutefois, cette hypothèse trompe à la fois les apprenants et les cliniciens expérimentés, parce que l’aide au changement de comportement est peut-être l’une des tâches les plus complexes que puisse entreprendre un clinicien. Il n’est pas facile d’aider une personne à cerner les changements qu’elle souhaite apporter à son comportement. C’est encore plus compliqué de définir des objectifs appropriés à la personne et la manière dont les changements devraient être mis en œuvre. L’actuel modèle des 5 A ne reconnaît pas explicitement que certains patients ne seront pas prêts à progresser vers l’étape de l’analyse et que cette hésitation devrait être respectée. Il faut un modèle qui reflète mieux les complexités du changement comportemental.
Le modèle des 5 A s’est révélé utile pour commencer à comprendre le processus du changement comportemental. Par ailleurs, la représentation simpliste du modèle a incité certains acteurs en recherche et en enseignement à faire valoir qu’il fallait pour chaque patient une progression par étapes entre les A. Les experts dans ce domaine sont conscients que ce n’était pas l’intention des élaborateurs du modèle. Cependant, la représentation du modèle des 5 A ne précise pas ce fait pour les apprenants ou les néophytes en changement comportemental. Pour développer davantage la recherche et l’enseignement dans ce domaine, nous suggérons les changements suivants dans la représentation du modèle des 5 A :
utiliser un langage centré sur le patient;
adopter une approche centrée sur la personne;
reconnaître l’importance d’une solide relation thérapeutique.
Langage centré sur le patient
On a associé l’importance accordée à un langage centré sur le patient en pratique clinique à la satisfaction des patients et à de meilleurs résultats de la communication6. Globalement, les mots des 5 A dans le modèle ne reflètent pas la collaboration et ne sont pas centrés sur le patient; ils décrivent des processus que l’on « fait à » quelqu’un plutôt que ce qu’on fait « avec » une personne. Lorsqu’on explique la prise en charge de l’obésité selon les 5 A, on décrit une relation de collaboration qui tient compte des stratégies d’entrevue motivationnelle1. Par exemple, l’étape autorisation du modèle des 5 A pourrait être mieux énoncée par demander la permission, qui communique mieux les attentes de l’étape initiale du processus. Les simples mots en A ne traduisent pas l’importance du partenariat dans le processus, et l’utilisation de mots exprimant mieux la collaboration améliorerait le modèle.
Centralité de la personne
Starfield a bien expliqué, en 2011, le processus de la centralité de la personne7. Elle a décrit les soins axés sur la personne comme étant un concept unique se distinguant des soins centrés sur le patient. Dans les soins axés sur la personne8,9, les soins se déroulent au fil du temps et sont concentrés sur la personne tout entière, de même que sur ses convictions et ses valeurs culturelles, plutôt que sur des processus pathologiques interconnectés. Ses expériences vécues se retrouvent au centre de la planification de la prise en charge. L’expérience d’une personne avec les soins de santé et son propre sentiment de bien-être sont les principaux paramètres d’évaluation de tous les soins. Placer la centralité de la personne au cœur d’un modèle des 5 A modifié met en évidence l’importance d’une telle approche lorsque nous avons pour but d’améliorer l’appréciation qu’a une personne de sa propre santé. C’est primordial, puisque la centralité de la personne a été associée à des résultats positifs en matière de santé10.
Selon des études en soins de santé primaires qui font un lien entre les consultations et le processus des 5 A, la réussite repose sur le fait que le médecin discute de chacune des étapes des 5 A11. Les études font constamment remarquer que les médecins franchissent le plus souvent les étapes de l’autorisation et de l’analyse, mais entament moins fréquemment les étapes de l’avis, de l’accord, et de l’arrangement ou de l’aide12. Cette vision simplifiée du processus ne reconnaît pas que pour certains patients, passer au-delà des étapes initiales dans une même consultation n’est pas approprié. Cette façon de voir le processus ne reconnaît pas non plus que les conversations à propos du changement n’ont pas toutes à se dérouler durant une seule consultation. Le changement au fil du temps est reconnu dans certaines études de recherche13, mais pas toutes, et il passe souvent inaperçu lorsqu’on tente de simplifier le processus pour l’enseigner aux apprenants. Si un patient ne veut pas discuter d’obésité ou s’il a des inquiétudes plus urgentes, le médecin peut dispenser d’excellents soins de santé centrés sur la personne même s’il ne procède pas aux étapes subséquentes.
Relation thérapeutique
La relation thérapeutique entre un médecin et un client est d’ores et déjà bien reconnue en psychothérapie comme étant un médiateur de changement comportemental14. Une solide relation thérapeutique existe lorsqu’il y a un respect mutuel entre les parties, une capacité de collaborer dans l’établissement des objectifs et un commun accord sur la meilleure façon d’atteindre les buts15. Il y a de plus en plus d’exemples dans la littérature médicale concernant l’association entre une solide relation thérapeutique et de meilleurs résultats chez les patients16. Le modèle des 5 A pourrait être amélioré s’il reconnaissait la nature exhaustive d’une solide alliance thérapeutique pour aider les patients dans leur changement comportemental. Le modèle actuel n’inclut pas ce concept et donne l’impression que n’importe qui pourrait procéder avec le même succès à l’autorisation, à l’analyse, à l’avis et à l’aide dans le changement comportemental des patients. Une telle approche ne fonctionnerait probablement pas17.
L’actuel cadre des 5 A ne tient pas compte de la continuité des soins qui est au cœur des soins primaires. Une solide relation thérapeutique comble l’écart temporel, en ce sens qu’elle permet aux personnes de s’adapter aux défis dans leur vie et de refuser temporairement (ou de façon permanente) d’entreprendre une intervention, et elle reconnaît leurs priorités. La continuité des soins est associée à une plus grande conformité avec les soins préventifs, comme les interventions reliées au mode de vie18. Un modèle qui mettrait davantage à contribution les forces des soins primaires, en se servant de la continuité des soins et de la centralité de la personne, répondrait probablement mieux aux besoins de la personne que les contraintes d’un cadre.
Modèle proposé
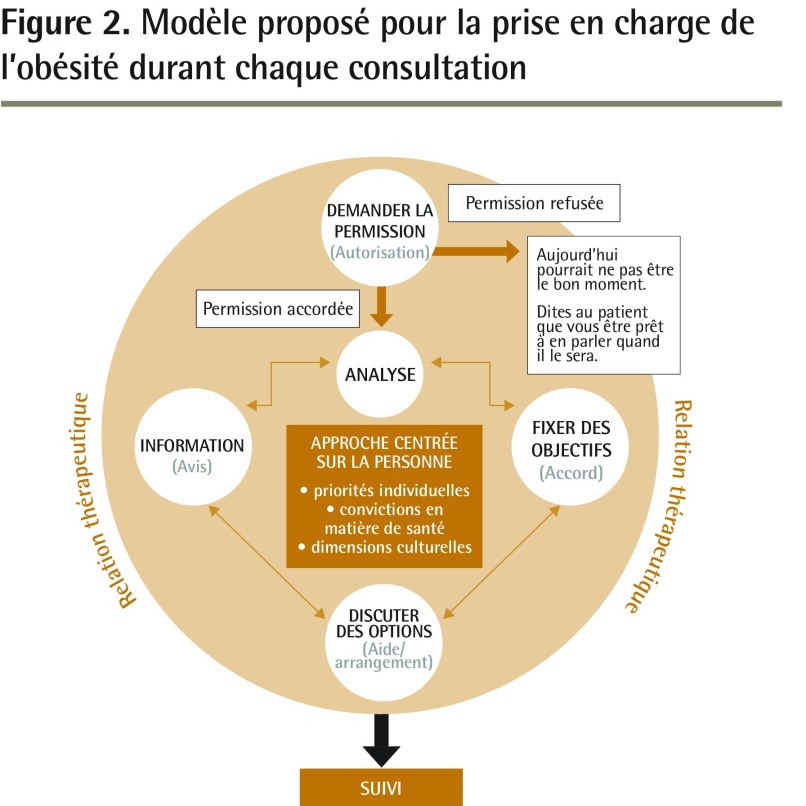
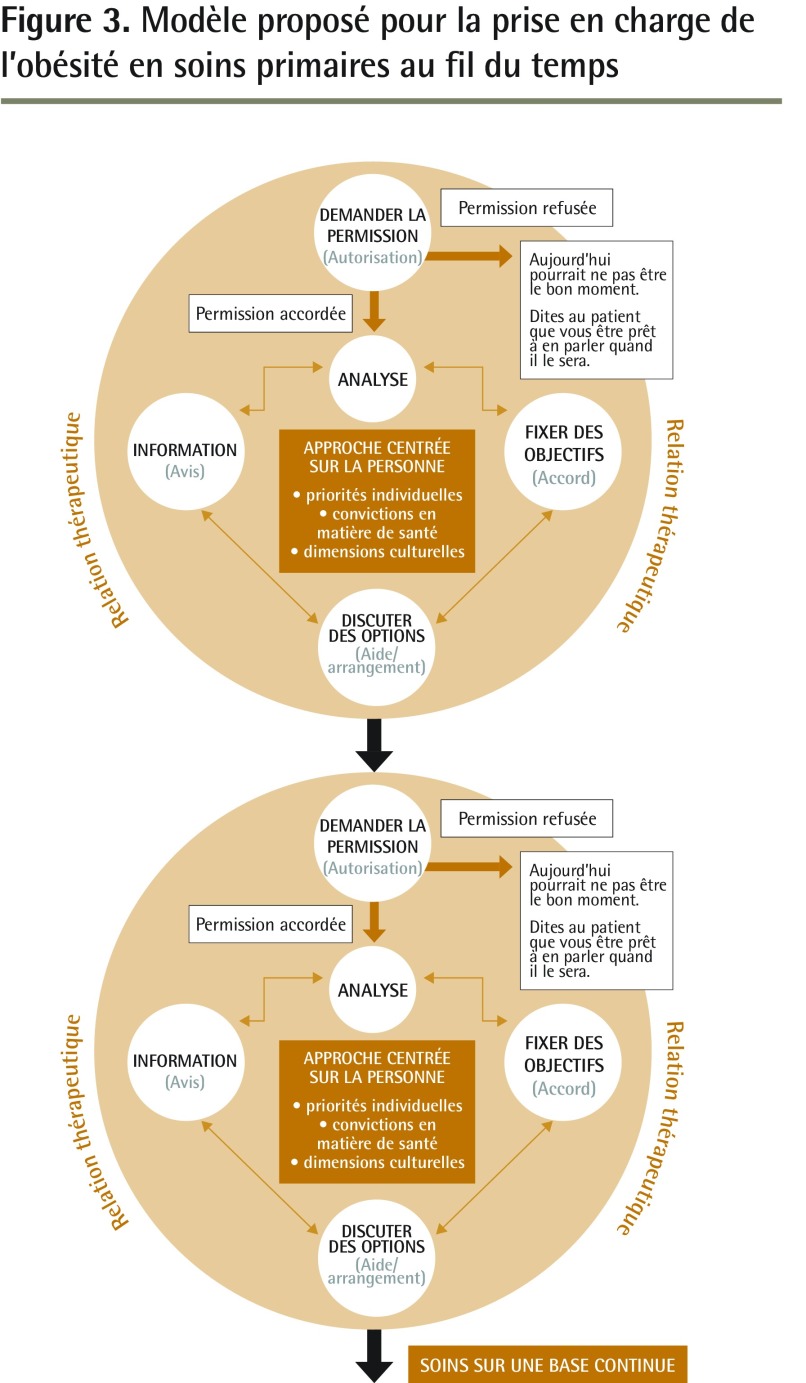
Le modèle des 5 A pourrait plutôt être circulaire afin de mieux concorder avec les réelles complexités du changement comportemental chez les patients (Figure 2). Le modèle proposé est enchâssé dans la relation thérapeutique en reconnaissant sa puissance considérable dans le changement comportemental. Le remplacement des mots en A par des expressions plus conformes à la collaboration et à la centralité de la personne (p. ex. fixer des objectifs) respecte les théories actuelles des soins centrés sur le patient et de la prise de décisions partagée. Il est essentiel de préciser explicitement la bonne pratique qui consiste à se désister du processus si un patient n’accorde pas sa permission. Le modèle repose sur la centralité de la personne et reconnaît le rôle fondamental de sa valeur. En ajoutant l’étape du suivi, de même qu’un aperçu du modèle au fil du temps (Figure 3), il est clair que le cheminement avec un patient tout au long du changement comportemental se déroule au fil du temps, à un rythme adapté aux besoins du patient.
Figure 2.
Modèle proposé pour la prise en charge de l’obésité durant chaque consultation
Figure 3.
Modèle proposé pour la prise en charge de l’obésité en soins primaires au fil du temps
Conclusion
En s’éloignant d’un modèle linéaire et simplifié, on reconnaîtra mieux la nature véritablement complexe d’une aide aux patients dans leur changement comportemental. Ce n’est pas nécessairement un « échec » si toutes les 5 étapes du cadre des 5 A ne sont pas complétées au cours d’une même consultation, et cette réalité devrait être prise en compte dans les recherches actuelles sur la prise en charge de l’obésité. En présentant les 5 A sans faire référence au contexte du patient, ce modèle a parfois servi, dans la recherche et l’enseignement, comme simple liste d’éléments « à cocher ». Si des liens sont établis entre les 5 A et la centralité de la personne, le cadre rend davantage justice à la force sous-jacente du modèle transthéorique du changement comportemental, et les actions dans les 5 A sont explicitement connectées aux valeurs des soins primaire. Ce modèle modifié des 5 A pourrait servir à éclairer la recherche et l’enseignement futurs sur l’appui à offrir aux patients en soins primaires dans leur changement de comportement en matière d’obésité.
Footnotes
Cet article a fait l’objet d’une révision par des pairs.
The English version of this article is available at www.cfp.ca on the table of contents for the July 2017 issue on page 506.
Intérêts concurrents
Aucun déclaré
Les opinions exprimées dans les commentaires sont celles des auteurs. Leur publication ne signifie pas qu’elles soient sanctionnées par le Collège des médecins de famille du Canada.
Références
- 1.Vallis M, Piccinini-Vallis H, Sharma AM, Freedhoff Y. Modified 5 As. Minimal intervention for obesity counseling in primary care. Can Fam Physician. 2013;59:27–31. (ang), e1–5 (fr). [PMC free article] [PubMed] [Google Scholar]
- 2.Sim MG, Wain T, Khong E. Influencing behaviour change in general practice. Part 1—brief intervention and motivational interviewing. Aust Fam Physician. 2009;38(11):885–8. [PubMed] [Google Scholar]
- 3.Tobacco Use and Dependence Guideline Panel . Treating tobacco use and dependence: 2008 update. Rockville, MD: US Department of Health and Human Services; 2008. [Google Scholar]
- 4.Prochaska JO, DiClemente CC. Stages and processes of self-change in smoking: toward an integrative model of change. J Consult Clin Psychol. 1983;51(3):390–5. doi: 10.1037//0022-006x.51.3.390. [DOI] [PubMed] [Google Scholar]
- 5.Rao G. Office-based strategies for the management of obesity. Am Fam Physician. 2010;81(12):1449–56. [PubMed] [Google Scholar]
- 6.King A, Hoppe RB. “Best practice” for patient-centered communication: a narrative review. J Grad Med Educ. 2013;5(3):385–93. doi: 10.4300/JGME-D-13-00072.1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Starfield B. Is patient-centered care the same as person-focused care? Perm J. 2011;15(2):63–9. doi: 10.7812/tpp/10-148. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Mezzich J, Snaedal J, van Weel C, Heath I. Toward person-centered medicine: from disease to patient to person. Mt Sinai J Med. 2010;77(3):304–6. doi: 10.1002/msj.20187. [DOI] [PubMed] [Google Scholar]
- 9.Reeve J, Dowrick CF, Freeman GK, Gunn J, Mair F, May C, et al. Examining the practice of generalist expertise: a qualitative study identifying constraints and solutions. JRSM Short Rep. 2013;4(12):1–9. doi: 10.1177/2042533313510155. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10.Stewart M, Brown JB, Donner A, McWhinney IR, Oates J, Weston WW, et al. The impact of patient-centered care on outcomes. J Fam Pract. 2000;49(9):796–804. [PubMed] [Google Scholar]
- 11.Sherson EA, Yakes Jimenez E, Katalanos N. A review of the use of the 5 A’s model for weight loss counselling: differences between physician practice and patient demand. Fam Pract. 2014;31(4):389–98. doi: 10.1093/fampra/cmu020. Publ. en ligne du 2 juin 2014. [DOI] [PubMed] [Google Scholar]
- 12.Alexander SC, Cox ME, Boling Turer CL, Lyna P, Østbye T, Tulsky JA, et al. Do the five A’s work when physicians counsel about weight loss? Fam Med. 2011;43(3):179–84. [PMC free article] [PubMed] [Google Scholar]
- 13.Schlair S, Moore S, McMacken M, Jay M. How to deliver high-quality obesity counseling in primary care using the 5As framework. J Clin Outcomes Manag. 2012;19(5):221–9. [Google Scholar]
- 14.Bachelor A, Horvath A. The therapeutic relationship. In: Hubble MA, Duncan BL, Miller SD, editors. The heart and soul of change. What works in therapy. Washington, DC: American Psychological Association; 1999. pp. 133–77. [Google Scholar]
- 15.Bordin ES. The generalizability of the psychoanalytic concept of the working alliance. Psychother Theory Res Prac. 1979;16(3):252–60. [Google Scholar]
- 16.Bennett WL, Wang NY, Gudzune KA, Dalcin AT, Bleich SN, Appel LJ, et al. Satisfaction with primary care provider involvement is associated with greater weight loss: results from the practice-based POWER trial. Patient Educ Couns. 2015;98(9):1099–105. doi: 10.1016/j.pec.2015.05.006. Publ. en ligne du 27 mai 2015. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Kelley JM, Kraft-Todd G, Schapira L, Kossowsky J, Riess H. The influence of the patient-clinician relationship on healthcare outcomes: a systematic review and meta-analysis of randomized controlled trials. PLoS One. 2014;9(4):e94207. doi: 10.1371/journal.pone.0094207. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Gray DP, Evans P, Sweeney K, Lings P, Seamark D, Seamark C, et al. Towards a theory of continuity of care. J R Soc Med. 2003;96(4):160–6. doi: 10.1258/jrsm.96.4.160. [DOI] [PMC free article] [PubMed] [Google Scholar]