Resumen
Objetivos
Explorar el involucramiento de los pacientes en la toma de decisiones (IPTD) que hacen médicos de familia españoles y describir el desarrollo de un instrumento para su valoración.
Diseño
Descriptivo, desarrollo de un instrumento de medida.
Emplazamiento
Consultas de atención primaria.
Participantes
Médicos y residentes de familia.
Intervenciones
Revisión de la literatura médica sobre el tema y opiniones de médicos, selección de ítems de una escala previa utilizada para medir capacidades comunicativas genéricas (CICAA-CP), inclusión de otros específicos del proceso de participación.
Mediciones principales
El IPTD se valoró en 31 entrevistas con este primer instrumento, tras lo cual se reformuló la escala. Posteriormente se completó el proceso con un pool de 161 entrevistas. Se estimaron algunas propiedades psicométricas (fiabilidad y consistencia interna) en diferentes muestras y estadios del proceso.
Resultados
En 31 encuentros se encontró algún grado de participación del paciente. A pesar de eso, en sólo 18 de estos encuentros (58%) hubo discusión sobre más de una opción de tratamiento. Los valores κ de Cohen de la escala CICAA-Decisión estuvieron entre 0,48 y 0,94. El α de Cronbach fue de 0,60/0,51. El coeficiente de correlación intraclase global fue de 0,96.
Conclusiones
Los niveles de participación de los pacientes en las consultas de atención primaria pueden considerarse bajos. Una simple pregunta como la definida en un ítem y la escala CICAA-Decisión, en general podría ser útil para valorar el IPTD en estas consultas.
Palabras clave: Participación de los pacientes en la toma de decisiones, Atención primaria, Herramientas de medición, Relación médico-paciente
Abstract
Objectives
This work aims to explore to what extent Spanish primary care providers involve patients in decisions and describe the development of a suggested tool for assessing patient involvement in these settings.
Design
Cross-sectional, development of a measurement tool.
Setting
Primary care clinics.
Participants
Family doctors and residents.
Interventions
Based on a review of the literature and the opinions of primary care doctors, a selection was made of items from a previous scale used to measure general communication skills (CICAA-Patient Centred) and new specific items were added to this to measure involvement.
Main measurements
The involvement of patients in decision-making was evaluated initially with this tool in 31 different clinical visits and the scale was then reformulated. A pool of 161 interviews was used to complete the process. Some psychometric properties (reliability and internal consistency) were estimated for the different samples and stages of the process.
Results
Some degree of patient involvement was found in just 31 visits. Despite this, only in 18 of these (58%) was there some involvement in a discussion about more than one treatment option. The Cohen's kappa values of the CICAA-Decision scale were between 0.48 and 0.94. Cronbach's alpha was 0.60/0.51. The global Intra-class correlation coefficient was 0.96.
Conclusions
The levels of patient involvement were lower than expected. A simple question, such as that defined by one item in particular, and the CICAA-D scale, in general, could be useful to assess patient involvement in decision making in primary care.
Keywords: Patient involvement in decision making, Primary care, Measurement tools, Doctor-patient relationship
Introducción
La participación del paciente en la toma de decisiones (PPTD) es un aspecto de la atención muy relacionado con la promoción de la autonomía del paciente y que cada vez se promueve más en las consultas. Sin embargo, existen aún aspectos relacionados con este proceso objeto de debate: no hay muchos estudios que demuestren su efectividad1, 2 las opiniones de los pacientes al respecto son diversas3, 4, 5, 6, y no se sabe bien cuándo y cómo es más apropiado llevarlo a cabo7. Otro aspecto importante es cómo captar este fenómeno. No existen muchos instrumentos validados que midan las conductas observadas relacionadas con la PPTD. En una revisión, Elwyn et al identificaron 8 instrumentos que, aun incluyendo componentes relacionados, se consideraron demasiado genéricos para captar este aspecto particular de la comunicación8. Sobre la base de estudios cualitativos y cuantitativos, estos autores desarrollaron una herramienta basada en los bien aceptados principios de Charles et al sobre la “toma de decisiones compartida”9, 10. Su herramienta, OPTION, resalta la necesidad de presentar y discutir con el paciente las opciones de decisión que legítima y equilibradamente existen11, 12. En EE. UU., Braddock et al desarrollaron el “informed decision making”, también dentro del paradigma de “decisiones compartidas” de Charles13. Éstas y otras herramientas se han utilizado para medir la PPTD en atención primaria y han mostrado niveles muy bajos, incluso con médicos motivados14, 15, 16, 17, 18, 19. Aunque esto sea lo más probable en este momento, la PPTD en este ámbito puede estar influenciada por aspectos como una mayor restricción en el tiempo de consulta, la continuidad de la atención, el conocimiento que el médico pueda tener de su paciente o el papel de la confianza20, 21, y que aquellos instrumentos no capten. La naturaleza de los problemas, con predominio en atención primaria de los de bajo riesgo y gran incertidumbre o de aquéllos con una clara mejor alternativa, puede hacer que más pacientes prefieran delegar las decisiones en sus médicos22.
La promoción de la PPTD es una dimensión importante del concepto de “compartir poder y responsabilidad” que la mayoría de las aproximaciones “centradas en el paciente” proponen23. En trabajos previos24, 25, 26, 27 nosotros desarrollamos una escala para medir el grado en el que un profesional se centraba en su paciente: CICAA-CP. El ítem 25 de esta escala valoraba el grado en el que un profesional promovía la participación del paciente con estos términos: “¿En que medida el profesional ofrece al paciente oportunidades para participar en la toma de decisiones animándolo a hacerlo?”. Los principios que sostienen el concepto de involucramiento del CICAA-CP son que se trata de una negociación entre clínico y paciente, generalmente implícita, donde existen varias opciones legítimas8.
El objetivo de este trabajo es aproximarnos a este fenómeno en las consultas de atención primaria en España, a la vez que elaboramos una herramienta más específica para su evaluación en este medio. Así, describimos los primeros pasos del desarrollo del instrumento, valorando su capacidad para discriminar diferentes niveles de participación. Mediante una muestra de conveniencia de entrevistas videograbadas en atención primaria aportamos información sobre su validez de contenido y fiabilidad.
Sujetos y métodos
La validez de contenido del instrumento se desarrolló mediante la discusión de diferentes diseños conceptuales9, 10, 28, 29, 30, 31, 22 y evidencias empíricas sobre el tema3, 8, 12, 13, 15. También incluimos las ideas que los propios médicos de familia españoles tienen sobre esto, las cuales se recogen en estudios cualitativos con grupos focales32, 33. La idea de que el médico ofreciese un plan de acción específico fue un hecho particularmente interesante como punto de partida para discutir el proceso de toma de decisiones con el paciente33. Según ellos, esto los ayuda a evaluar los deseos de participar de los pacientes, a conocer sus opiniones y valores sobre la propuesta inicial o sobre otras que puedan surgir, así como a animarlos a que hagan preguntas y a obtener una participación más activa12, 33.
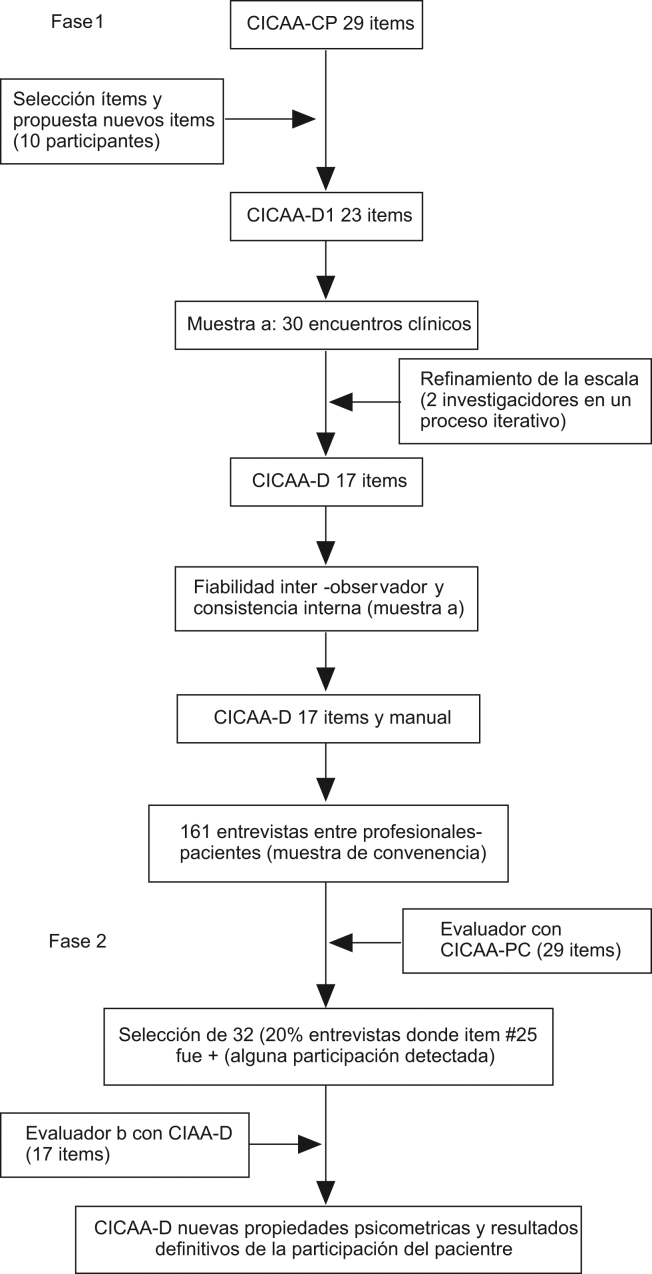
Esquema general del estudio.
Estudio descriptivo de validación de un instrumento de medida. Fase 1 Desarrollo del instrumento y escala. Fase 2 Muestra de pacientes y profesionales
Desarrollo del instrumento
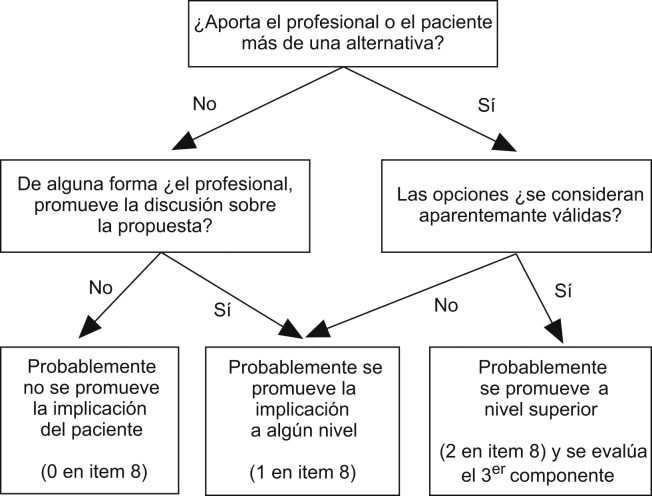
En una primera etapa (ver el esquema general del estudio), 10 expertos del Grupo Comunicación y Salud eligieron aquellos ítems de la escala original CICAA-CP que consideraron más relevantes en relación con la PPTD. Así se seleccionaron 14 ítems. Atendiendo a los principios y competencias que la literatura médica resalta9, 10, 12, 29 los expertos, con el objetivo de captar mejor el fenómeno, también propusieron nuevos ítems. Estos nuevos ítems se relacionaban con la definición del problema, el grado en el que la decisión se tomó o se retrasó, la discusión sobre opciones, así como con el formato preferido por el paciente para recibir la información. Finalmente, se introdujeron 9 nuevos ítems. Así, se obtuvo una primera herramienta de 23 ítems (CICAA-Decisión [D]-1). Entonces, con esta herramienta se evaluaron 30 encuentros clínicos videograbados (muestra a). Para asegurar diferentes niveles de participación, estas entrevistas incluyeron una amplia variedad de encuentros: con pacientes reales (25), simulados (6), con problemas agudos (19), con problemas crónicos (12), y diferentes profesionales —médicos de familia (14), otros especialistas (4) residentes de familia (8) y enfermeras (5)—. En un proceso recurrente que involucró 3 ciclos en 6 meses, 2 investigadores discutieron cada ítem de esta nueva versión. La escala, entonces, se refinó quitando 6 ítems (principalmente por baja tasa de endose) y se reformularon 7 ítems (se redujo así la ambigüedad de las palabras y su carga valorativa, y se los enfocó hacia conductas más precisas, observables y relacionadas con el proceso). Se obtuvo una escala CICAA-D de 17 ítems. El concepto de participación en la toma de decisiones se revisó enfatizando la importancia de los esfuerzos que hace el profesional para involucrar al paciente sobre la necesidad de aportar un menú de opciones33. Se desarrolló un manual de uso para evaluadores, que incluía un esquema de decisión para evaluar el nivel en que el profesional promovía la participación. El ítem 8 (antiguo 25 de la CICAA-CP) era aquí el ítem clave (ver figura 1 y tabla 1). En un análisis interobservador preliminar, 2 evaluadores distintos valoraron los 30 encuentros de nuevo (muestra a). Los coeficientes κ para los ítems 3 y 11 fueron <0,4; para los ítems 2, 4, 5, 6, 7, 9, 10, 12, 13, 14 y 16 fueron de 0,4 a 0,75, y para los ítems 1, 8 y 17 fueron >0,75. El ítem 15 tuvo un índice de correlación simple del 87%. El valor del α de Cronbach de la escala fue de 0,62 y el coeficiente de correlación intraclase (CCI) para la escala fue de 0,94. La puntuación global obtenida fue de 11,58 (DE: 8,1) con el primer evaluador, y de 10,77 (DE: 8,3) con el segundo evaluador (t de Student=0,80; p=0,12). Esta versión final del CICAA-D (tabla 1) se consideró entonces apropiada para valorar la PPTD.
Figura 1.
Esquema orientativo para valorar el nivel de participación del paciente en la toma de decisiones que promueve un profesional.
Tabla 1.
Escala CICAA-D, respuesta a los ítems e índices κ (n=31)
| Duración de la visita (s y min): | Motivo visita: | ||||
| Hasta la exploración (s): |
|
||||
| Exploración (s): | |||||
| Tiempo de discusión sobre la toma de decisiones (s/min): | |||||
| Profesional: M( ) F( ) | Tipo: Doc( ) Resi( ) Enf( ) Estu( ) | ||||
| Especialidad/año-curso: | Tutor: Sí ( ) No ( ) | Problema: Agudo( ) Crónico( ) | |||
| Paciente: M( ) F( )/real ( ) simulado( ) | Acomp.: Sí( ) No( ) | Visita: 1.a ( ) Seguimiento( ) | |||
| Motivo principal de la toma de decisión: | |||||
| Ítems | 0 | 1 | 2 | NA | |
| ¿En que medida el profesional… | % (n) | % (n) | % (n) | % (n) | κ |
| 1.ercomponente .Identificar y comprender los problemas | |||||
| 1. ha explorado las emociones o sentimientos que el síntoma, proceso o propuesta de tratamiento ha provocado al paciente? | 29,0 (9) | 22,6 (7) | 48,4 (15) | 0 (0) | 0,68 |
| 2. ha explorado las expectativas que el paciente tiene para esta consulta? | 51,6 (16) | 9,7 (3) | 38,7 (12) | 0 (0) | 0,73 |
| 2.docomponente . Alcanzar acuerdos y ayudar a actuar | |||||
| 3. trata de explicar el proceso o el síntoma principal presentado por el paciente? | 29,0 (9) | 32,3 (10) | 38,7 (12) | 0 (0) | 0,66 |
| 4. define adecuadamente el problema sobre el que se tomarán las decisiones? | 16,1 (5) | 51,6 (16) | 32,3 (10) | 0 (0) | 0,65 |
| 5. trata de explicar su propuesta de tratamiento? | 29,0 (9) | 51,6 (16) | 19,4 (6) | 0 (0) | 0,59 |
| 6. ofrece una información adaptada a los problemas y necesidades que tiene el paciente? | 35,5 (11) | 38,7 (12) | 25,8 (8) | 0 (0) | 0,52 |
| 7. ofrece la información de forma clara? | 19,4 (6) | 54,8 (17) | 25,8 (8) | 0 (0) | 0,73 |
| 8. da la oportunidad al paciente a participar en la toma de decisiones de la consulta animándolo? | 0 (0) | 45,2 (14) | 54,8 (17) | 0 (0) | 0,93 |
| 9. permite que el paciente exprese sus dudas? | 9,7 (3) | 67,7 (21) | 22,6 (7) | 0 (0) | 0,59 |
| 10. si aparece alguna discrepancia, busca el acuerdo entrando en discusión y considerando las opiniones del paciente? | 16,1 (5) | 6,5 (2) | 12,9 (4) | 64.5 (20) | 0,94 |
| 11. comprueba que el paciente ha comprendido la información suministrada? | 54,8 (17) | 32,3 (10) | 12,9 (4) | 0 (0) | 0,48 |
| 12. permite que se tome la decisión o indica que hay que tomarla o aplazarla? | 6,5 (2) | 54,8 (17) | 38,7 (12) | 0 (0) | 0,82 |
| 13. consigue compromisos explícitos por parte del paciente respecto al plan por seguir? | 35,5 (11) | 35,5 (11) | 29,0 (9) | 0 (0) | 0,66 |
| 3.ercomponente. Decisiones con opciones⁎⁎ | |||||
| 14. expone o favorece la exposición de posibles opciones para el diagnóstico/tratamiento? | 0 (0) | 22,6 (7) | 32,3 (10) | 45,2 (14) | 0,79 |
| 15. informa sobre las diferentes opciones? | 19,4 (6) | 32,3 (10) | 3,2 (1) | 45,2 (14) | 0,79 |
| 16. permite al paciente hacer preguntas sobre las opciones o el proceso de toma de decisiones? | 0 (0) | 22,6 (7) | 32,3 (10) | 45,2 (14) | 0,89 |
| 17. explora el grado de participación que desea tener el paciente en la toma de decisiones? | 3,2 (1) | 32,3 (10) | 19,4 (6) | 45,2 (14) | 87%⁎ |
k: índice κ de Cohen; NA: No aplicable; (0): ausente; (1): posiblemente presente; (2): definitivamente presente.
Índice de concordancia simple.
Para evaluar sólo cuando el ítem#8 es 2.
Muestra de pacientes y profesionales
Del conjunto de videograbaciones que nuestra unidad dispone para fines de investigación, seleccionamos una muestra de 161 obtenidas en atención primaria.
El criterio para seleccionar esta muestra fue el que incluyera una amplia variedad de encuentros clínicos y situaciones. Así, había 61 entrevistas entre profesionales y enfermos crónicos (diabetes y dolor) y 100 entrevistas entre residentes de familia en su último año y pacientes reales nuevos (50) y simulados (50) con diferentes problemas.
Un evaluador (EG) había evaluado previamente estas entrevistas con la escala CICAA-CP. Seleccionamos aquellas que puntuaron positivamente en el ítem 25, bien 1 (“el profesional parece hacer algún esfuerzo para involucrar al paciente en las decisiones”) o 2 (“el profesional, definitivamente, se esfuerza por involucrar al paciente en la toma de decisiones”). La información sobre la fiabilidad del observador obtenida de una muestra similar de 30 encuentros fue κ: 0,72; CCI: 0,81 (IC del 95%: 0,64–0,90). De esta forma, en 32 entrevistas (19,9%) el evaluador detectó algún tipo de involucramiento del paciente. Finalmente, un evaluador distinto (RRM) valoró esos 32 encuentros con el CICAA-D en 2 ocasiones con un intervalo de 2 meses (test-retest).
Análisis: para la consistencia interna de la escala se usó el α de Cronbach, la fiabilidad intraobservador se calculó con los κ y el CCI. El test de Kruskal-Wallis y la t de Student se utilizaron para valorar las diferencias entre las puntuaciones globales de las evaluaciones test-retest (CICAA-D) y la puntuación global del promedio de los encuentros dependiendo del nivel de participación (puntuación en el ítem 25 con la escala CICAA-CP y puntuación en el ítem 8 con la escala CICAA-D).
Resultados
Resultados de las 161 entrevistas valoradas con la escala CICAA-CP (29 ítems)
La puntuación promedio de las 161 entrevistas (CICAA-CP) fue de 17,86 (DE: 10). Las 32 entrevistas consideradas inicialmente como “participativas” tuvieron una puntuación media de 30,24 (DE: 10,1; IC del 95%: 25,9–36,4). Las puntuaciones globales promedio de los 3 tipos de encuentros se clasificaron en función del nivel de participación del paciente a través de su puntuación en el ítem 25 (tabla 2).
Tabla 2.
CICAA-CP, puntuación promedio global de los encuentros dependiendo del nivel de involucramiento (puntuación en el ítem #25)
| Puntuación ítem #25 | n | media | DE | IC del 95% |
|---|---|---|---|---|
| 0 | 129 | 15,26 | 7,9 | 12,9–15,7 |
| 1 | 14 | 24,9 | 9,0 | 21,0–28,8 |
| 2 | 18 | 32,7 | 5,5 | 28,5–37,0 |
p <0001, prueba de Kruskal-Wallis: 41,1.
DE: desviación estándar; IC: intervalo de confianza.
Resultados de los 32 encuentros valorados con la escala CICAA-D
Una de las 32 entrevistas se consideró como no participativa (puntuó 0 en el ítem 8 del CICAA-D), por lo que finalmente se valoraron con esta escala 31 entrevistas. La duración media de éstas fue de 11,3 min (DE: 5,6; IC del 95%: 9,2–13,3). En la tabla 1 se muestra la respuesta en cada ítem y sus valores κ. El α de Cronbach de la escala fue de 0,6 en la primera valoración y de 0,51 en la segunda. El CCI global fue de 0,96 (IC del 95%: 0,93–0,98). Las puntuaciones globales para la primera y segunda valoración fueron de 15,87 (DE: 7,2) y 15,96 (DE: 7,8), respectivamente (t-test:−0,096; p=0,79). En 13 encuentros (42%), el ítem 8 puntuó 1 y en 18 encuentros (58%) puntuó 2. Estas últimas fueron entrevistas entre profesionales y pacientes diabéticos (8) y médicos y pacientes con dolor crónico (10). Las únicas 5 entrevistas entre residentes y pacientes que puntuaron positivamente en el ítem 8 fue en el nivel más bajo (1). Finalmente, las entrevistas que puntuaron 1 en el ítem 8 tuvieron una puntuación global de 10,2 (DE: 3,8) para los ítems 1 al 13 del CICAA-D. En las entrevistas que puntuaron 2 en el ítem 8, este promedio fue de 15,3 (DE: 4,9) (t-test: −3,2; p=0,003).
Discusión
Los 2 hallazgos más relevantes de este estudio son que la escala CICAA-D de 17 ítems puede ser de utilidad para valorar la promoción de la participación del paciente en la consulta de atención primaria. En este sentido, es también de particular interés el que una simple pregunta, como es la definida en el ítem 8, pueda ser útil para realizar una primera catalogación al respecto. El segundo hallazgo es que los niveles de PPTD en atención primaria en nuestro país son muy bajos.
La fiabilidad del ítem 8 es alta y la del resto de los ítems va de moderada a muy alta. La mayoría de las conductas definidas en los ítems de la escala se observaron en al menos casi todas las entrevistas consideradas como “participativas”, por lo que podemos considerarlas como relevantes en este proceso.
La validez de contenido (aparente) de la CICAA-D se basa principalmente en el siguiente concepto de involucramiento del paciente: “Es más importante para los pacientes que el médico muestre una adecuada conducta en relación con sus valores, demandas, expectativas y necesidades que el que exhiba abiertamente las posibles opciones de tratamiento (o diagnóstico)”. Este concepto se inspira en los resultados de estudios diseñados para comprender el involucramiento de los pacientes, incluyendo las ideas sobre participación que médicos de familia tienen al respecto y las estrategias que dicen usar cuando tratan de hacerlo. No es sorprendente el que esta idea de “decisión participada” coincida en gran parte con la que muchos pacientes tienen, que consideran que puede ocurrir participación como respuesta a una única recomendación del médico34. Los médicos destacan la importancia de las capacidades comunicativas tanto verbales como no verbales para adquirir estos fines33. En resumen, es la conducta del médico lo que finalmente determina su calidad comunicativa y su capacidad para centrarse en el paciente35, 36, 37. En este sentido, la validez de concepto tanto del ítem 8 como de la escala en su conjunto se ve apoyada por la correlación existente entre el uso de un mayor número de capacidades comunicativas (reflejado en una mayor puntuación global) tanto en la CICAA-CP como en la CICAA-D, al igual que cuando hay un nivel de participación más elevado. Además, la capacidad del ítem 8 para discriminar posibles niveles de involucramiento es un interesante hallazgo de este estudio.
Esta perspectiva de diferentes niveles teóricos de participación necesita, sin embargo, estudiarse mejor. No obstante, su validez se refuerza en el hecho de que los niveles de participación sean más elevados en las entrevistas entre médicos con experiencia y pacientes crónicos que en las de residentes y pacientes nuevos, así como cuando la discusión abarca diferentes alternativas.
Desde la perspectiva teórica que sustenta la escala CICAA-D, incluso si en la mayoría de los encuentros existiese más de una alternativa legítima, la discusión de todas ellas probablemente esté fuera de lugar en muchos casos, sobre todo en atención primaria22. Sin embargo, esto no debería ser un inconveniente para que cualquier clínico promueva siempre la participación del paciente y lo anime a que dé su opinión sobre la acción propuesta. Por esto, nuestros resultados en esta muestra indican unos bajos niveles de PPTD, incluso peores que los comunicados por otros autores16, 19.
Este estudio debe considerarse como exploratorio y sus resultados deben interpretarse teniendo en cuenta algunas limitaciones. Hemos utilizado una muestra de conveniencia, por lo que las conclusiones deberían confirmarse con un estudio que incluyese un mayor número de entrevistas elegidas al azar y que abarcasen a diferentes profesionales, pacientes y situaciones clínicas. Un solo observador experto ha evaluado los encuentros, por lo que la fiabilidad real de la escala y su factibilidad debería comprobarse en evaluadores comunes. En futuros trabajos deberían estudiarse otros tipos de validez, especialmente la convergente con otras herramientas similares. La aplicación del CICAA-D a un único tipo de decisión es una limitación siempre presente en las consultas de atención primaria, donde normalmente suelen tomarse diferentes decisiones sobre diversos temas. Finalmente, la correlación con las opiniones de los pacientes respecto a su percepción de participación es importante para apoyar la validez de la escala.
Lo conocido sobre el tema
-
•
La participación del paciente en la toma de decisiones en las consultas se está promoviendo como parte de una atención de calidad.
-
•
En nuestro país no tenemos información empírica sobre si los profesionales de la salud involucran a los pacientes en las decisiones ni sobre cómo lo hacen.
-
•
Tampoco disponemos de herramientas validadas para medir específicamente este fenómeno en nuestro medio.
Qué aporta este estudio
-
•
En las consultas habituales de atención primaria, los niveles de participación de los pacientes en la toma de decisiones parecen ser escasos.
-
•
Una simple pregunta puede darnos una idea inicial sobre si existe o no involucramiento de los pacientes en las decisiones. La escala CICAA-D podría ser útil para valorarlo con más detalle.
-
•
Es preciso realizar más estudios sobre este tema con diferentes diseños.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
- 1.Guadagnoli E., Ward P. Patient participation in decision-making. Soc Sci Med. 1998;47:329–339. doi: 10.1016/s0277-9536(98)00059-8. [DOI] [PubMed] [Google Scholar]
- 2.Kiesler D., Auerbach S. Optimal matches of patients’ preferences for information, decision-making and interpersonal behaviour: Evidence, models and interventions. Patient Educ Couns. 2006;61:319–341. doi: 10.1016/j.pec.2005.08.002. [DOI] [PubMed] [Google Scholar]
- 3.McKinstry B. Do patient wish to be involved in decision making in the consultation? A cross-sectional survey with video vignettes. BMJ. 2000;321:867–871. doi: 10.1136/bmj.321.7265.867. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 4.Robinson A., Thomson R. Variability in patient preferences for participating in medical decision making: Implication for the use of decision support tools. Qual Health Care. 2001;10:134–138. doi: 10.1136/qhc.0100034... [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5.Swenson S., Buell S., Zettiler P., White M., Ruston D., Lo B. Patient-centred communication. Do patient really prefer it? J Gen Intern Med. 2004;19:1069–1079. doi: 10.1111/j.1525-1497.2004.30384.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6.Levinson W., Kao A., Kuby A., Thisted R. Not all patients want to participate in decision-making. A national study of public preferences. J Gen Intern Med. 2005;20:531–535. doi: 10.1111/j.1525-1497.2005.04101.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7.Coulter A. Shared decision-making: The debate continues. Health Expect. 2005;8:95–96. doi: 10.1111/j.1369-7625.2005.00330.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 8.Elwyn G., Edwards A., Mowle S., Wensing M., Wilkinson C., Kinnersley P. Measuring the involvement of patients in shared decision-making: A systematic review of instruments. Patient Educ Couns. 2001;43:5–22. doi: 10.1016/s0738-3991(00)00149-x. [DOI] [PubMed] [Google Scholar]
- 9.Charles C., Gafni A., Whelan T. Shared decision-making in the medical encounter: What does it mean? (or it takes at least two to tango) Soc Sci Med. 1997;44:681–692. doi: 10.1016/s0277-9536(96)00221-3. [DOI] [PubMed] [Google Scholar]
- 10.Charles C., Gafni A., Whelan T. Decision-making in the physician-patient encounter: Revisiting the shared treatment decision-making model. Soc Sci Med. 1999;49:651–661. doi: 10.1016/s0277-9536(99)00145-8. [DOI] [PubMed] [Google Scholar]
- 11.Elwyn G., Edwards A., Gwyn R., Grol R. Towards a feasible model for shared decision making: Focus group study with general practice registrars. BMJ. 1999;319:753–756. doi: 10.1136/bmj.319.7212.753. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12.Elwyn G., Edwards A., Kinnersley P., Grol R. Shared decision making and the concept of equipoise: The competences involving patients health care. Br J Gen Pract. 2000;50:892–897. [PMC free article] [PubMed] [Google Scholar]
- 13.Braddock C., Fihn D., Levison W., Jonsen A., Pearlman R. How doctor and patients discuss routine clinical decisions–informed decision making in the outpatient setting. J Gen Intern Med. 1997;12:339–345. doi: 10.1046/j.1525-1497.1997.00057.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 14.Braddock C., Edwards K., Hasenberg N., Laidley T., Levinson W. Informed decision-making in outpatient practice. Time to get back to basics. JAMA. 1999;282:2313–2320. doi: 10.1001/jama.282.24.2313. [DOI] [PubMed] [Google Scholar]
- 15.Stevenson F., Barry C., Britten N., Barber N., Bradley C. Doctor-patient communication about drugs; the evidence for shared decision-making. Soc Sci Med. 2000;50:829–840. doi: 10.1016/s0277-9536(99)00376-7. [DOI] [PubMed] [Google Scholar]
- 16.Elwyn G., Edwards A., Wensing M., Hood K., Atwell C., Grol R. Shared decision making: Developing the OPTION scale for measuring patient involvement. Qual Saf Health Care. 2003;12:93–99. doi: 10.1136/qhc.12.2.93. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 17.Elwyn G., Hutchings H., Edwards A., Rapport F., Wensing M., Cheung W. The OPTION scale: Measuring the extent that clinicians involve patients in decision-making tasks. Health Expect. 2005;8:34–42. doi: 10.1111/j.1369-7625.2004.00311.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 18.Loh A., Simon D., Henning K., Henning B., Härter M., Elwyn G. The assessment of depressive patients’ involvement in decision making in audio-taped primary care consultations. Patient Educ Couns. 2006;63:314–318. doi: 10.1016/j.pec.2006.04.006. [DOI] [PubMed] [Google Scholar]
- 19.Goss C., Fontanesi S., Mazzi M., Del Piccolo L., Rimondini M., Elwyn G. Shared decision making: The reliability of the OPTION scale in Italy. Patient Educ Couns. 2007;66:296–302. doi: 10.1016/j.pec.2007.01.002. [DOI] [PubMed] [Google Scholar]
- 20.Kraetschmer N., Sharpe N., Urowitz S., Deber R. How does trust affect patient preferences for participation in decision-making? Health Expect. 2004;7:317–326. doi: 10.1111/j.1369-7625.2004.00296.x. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 21.Trachtenberg F., Dugan E., Hall M. How patients’ trust relates to their involvement in medical care. J Fam Pract. 2005;54:344–352. [PubMed] [Google Scholar]
- 22.Whitney S. A new model of medical decisions: Exploring the limits of shared decision-making. Med Decis Making. 2003;23:275–280. doi: 10.1177/0272989X03256006. [DOI] [PubMed] [Google Scholar]
- 23.Mead N., Bower P. Patient centredness: a conceptual framework and review of the empirical literature. Soc Sci Med. 2000;51:1087–1110. doi: 10.1016/s0277-9536(00)00098-8. [DOI] [PubMed] [Google Scholar]
- 24.Ruiz Moral R., Rodríguez Salvador J., Pérula de Torres L., Prados Castillejo J. Effectiveness of a clinical interviewing training program for family practice residents: A randomized controlled trial. Fam Med. 2003;35:489–495. [PubMed] [Google Scholar]
- 25.Muñoz Álamo M., Ruiz Moral R., Pérula de Torres L. Evaluation of a patient-centred approach in generalized musculoskeletal chronic pain/fibromyalgia patients in primary care. Patient Educ Couns. 2002;48:23–31. doi: 10.1016/s0738-3991(02)00095-2. [DOI] [PubMed] [Google Scholar]
- 26.Ruiz Moral R., Pérula de Torres L. Validez y fiabilidad de un instrumento para evaluar la comunicación clínica en las consultas: el cuestionario CICAA (Validity and reliability of an instrument to assess clinical communication at surgeries: The CICAA Questionnaire) Aten Primaria. 2006;37:320–324. doi: 10.1157/13086707. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27.Ruiz Moral R. Esteve; Barcelona: 2007. Escala CICAA. Escala para valorar la relación clínica durante el proceso asistencial. Manual de utilización (The CICAA scale: A scale to assess the clinical relationship during the care process. A manual for its use) [Google Scholar]
- 28.Elwyn G., Edwards A., Kinnersley P. Shared decision-making in primary care: The neglected second half of the consultation. Br J Gen Pract. 1999;49:477–482. [PMC free article] [PubMed] [Google Scholar]
- 29.Towle A., Godolphin W. Framework for teaching and learning informed shared decision-making. BMJ. 1999;319:766–771. doi: 10.1136/bmj.319.7212.766. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30.Entwistle V., Watt I. Patient involvement in treatment decision making: The case for a broader conceptual framework. Patient Educ Couns. 2006;63:268–278. doi: 10.1016/j.pec.2006.05.002. [DOI] [PubMed] [Google Scholar]
- 31.Wirtz V., Cribb A., Barber N. Patient-doctor decision-making about treatment within the consultation—A critical analysis of models. Patient Educ Couns. 2006;62:116–124. doi: 10.1016/j.socscimed.2005.05.017. [DOI] [PubMed] [Google Scholar]
- 32.Ruiz Moral R., Rodríguez Salvador J., Pérula L., Fernández I., Martínez J., Fernández M.J. Problemas y soluciones en la atención sanitaria de enfermedades crónicas. Un estudio cualitativo con pacientes y médicos (Problems and solutions in the care of chronic diseases. A qualitative study with doctors and patients) Aten Primaria. 2006;38:483–489. doi: 10.1157/13095051. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33.Ruiz Moral R, Jiménez de Gracia L, Hueso CTC, Zafra J, Cano D, Solla E, et al. What does it mean to involve patients in decision-making? A study with Spanish family physicians, International Conference on Communication in Health Care: Charleston, SC (USA); 2007
- 34.Fraenkel L., McGraw S. Participation in medical decision making: The patients’ perspective. Med Decis Making. 2007;27:533–538. doi: 10.1177/0272989X07306784. [DOI] [PubMed] [Google Scholar]
- 35.Ruiz Moral R., Rodríguez J., Epstein R. ¿Qué estilo de consulta debería emplear con mis pacientes? Reflexiones prácticas sobre la relación médico-paciente (What communicational style should I use with my patients? Practical considerations about physician-patient relationship) Aten Primaria. 2003;32:594–602. doi: 10.1016/S0212-6567(03)79339-1. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 36.Epstein R., Franks P., Fiscella K., Shields C., Meldrum S., Kravitz R. Measuring patient-centred communication in patient-physician consultations: Theoretical and practical issues. Patient Educ Couns. 2005;61:1516–1528. doi: 10.1016/j.socscimed.2005.02.001. [DOI] [PubMed] [Google Scholar]
- 37.De Haes H. Dilemmas in patient centredness and shared decision-making: A case for vulnerability. Patient Educ Couns. 2006;62:291–298. doi: 10.1016/j.pec.2006.06.012. [DOI] [PubMed] [Google Scholar]