Résumé
Objectifs
Les confinements dans les provinces canadiennes ont malmené la santé mentale des enfants pendant la pandémie de COVID-19, et les enfants autistes y ont été particulièrement vulnérables. La présente étude visait à recenser les sous-groupes d’enfants autistes ayant des profils distincts de modification à leur santé mentale, afin de comprendre les facteurs propres aux enfants, aux parents et au système qui y sont associés et d’éclairer de futures interventions.
Méthodologie
Les chercheurs ont extrait les données d’une vaste cohorte ontarienne (n=1 570), dont faisaient partie 265 enfants autistes (âge moyen=10,9 ans, 76 % de sexe masculin). Ils ont utilisé l’analyse des nuées dynamiques pour répartir les profils de santé mentale distincts en six mesures (humeur, anxiété, symptômes de trouble obsessionnel-compulsif, irritabilité, inattention, hyperactivité) et ont examiné les différences entre les groupes. Ils ont également étudié les caractéristiques des enfants qui ont accédé à des services aigus en santé mentale.
Résultats
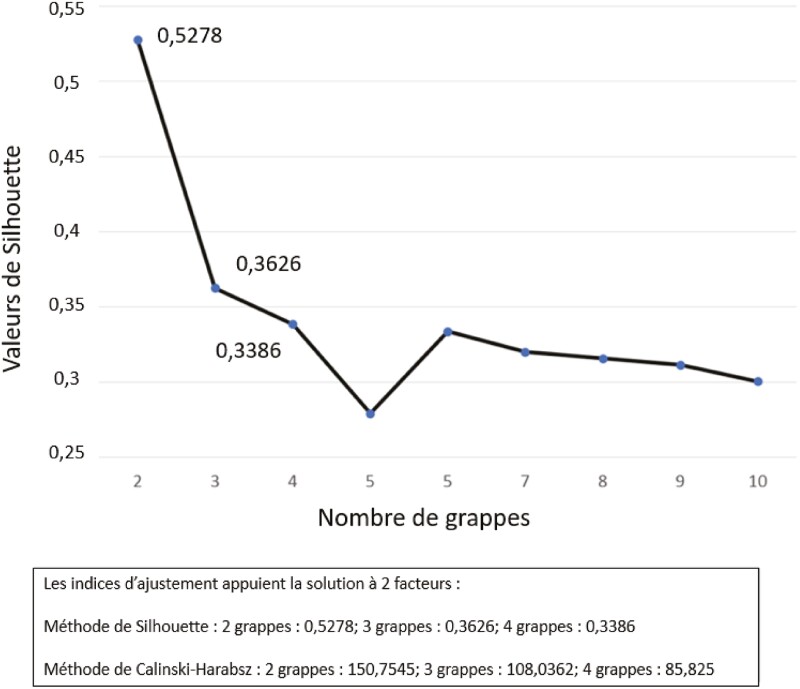
Le nombre optimal de grappes était fixé à deux. La première incluait ceux qui avaient éprouvé une détérioration de leur santé mentale dans les six mesures (61,3 %, intervalle de confiance à 95 %=54,9 à 67,4) et la seconde, les jeunes dont la santé mentale n’avait pas changé (38,7 %, intervalle de confiance à 95 %=32,6 à 45,1). Des facteurs étaient associés à la détérioration de la santé mentale des enfants : plus de symptômes internalisés préexistants et de forts taux de stress liés à la COVID-19. Les problèmes de santé mentale des parents et les facteurs propres aux systèmes, tels que la perte de soutien à l’apprentissage, l’accès aux médecins et les difficultés matérielles, étaient aussi liés à cette détérioration. L’accès à des services aigus en santé mentale découlait d’abord de l’insécurité financière et de la perte de services.
Conclusions
Plus de la moitié des enfants autistes ont éprouvé une détérioration de leur santé mentale, et les caractéristiques individuelles (troubles de santé mentale préexistants, stress lié à la COVID-19), parentales (santé mentale des parents) et systémiques (perte de services et difficultés matérielles) y étaient reliées, ce qui ouvrait la voie à des interventions cliniques et politiques multiniveaux.
Keywords: autisme, COVID-19, enfants, pandémie, santé mentale
Les confinements provinciaux et les fermetures d’école ont compromis la santé mentale des enfants pendant la pandémie de COVID-19. Plusieurs études ont rendu compte d’augmentations du stress et des comportements internalisés et externalisés chez les enfants et les adolescents (1–4). Les enfants qui éprouvaient déjà des troubles de santé mentale ou des troubles neurodéveloppementaux ont été particulièrement vulnérables. Même si la santé mentale d’un petit nombre d’enfants s’est améliorée dans certains domaines (4–6), la plupart des enfants ont ressenti une détérioration de leur santé mentale (7), et les enfants autistes faisaient partie des groupes les plus à risque (4,8,9).
Les perturbations aux divers services d’éducation et de santé (p. ex., soutien scolaire, services de psychologie et de travail social, services médicaux et paramédicaux) se sont révélées des facteurs de stress primaires pour les enfants et leur famille pendant la pandémie (10,11). D’après les comptes rendus des parents, la perte des services d’éducation et de santé a pu être particulièrement néfaste pour les enfants autistes et pour leur famille en raison des difficultés liées aux changements d’habitudes, mais a également accru globalement la nécessité d’en maintenir l’accès (11–14). Les parents qui ont des enfants présentant des affections neurodéveloppementales vivent déjà plus de stress et de problèmes de santé mentale que d’autres, et il est reconnu que cette situation expose leurs enfants à un plus grand risque de troubles de santé mentale (15–17).
Le recours accru aux services aigus en santé mentale, comme les cliniques d’urgence sans rendez-vous et les urgences hospitalières, peut signaler une détérioration de la santé mentale (18). D’après une étude réalisée en Australie juste avant la pandémie, les enfants qui ont des troubles neurodéveloppementaux, y compris le trouble du spectre de l’autisme, représentent le quart de toutes les consultations en santé mentale à l’urgence, surtout à cause de troubles aigus de comportement (19).
La présente étude visait à recenser les sous-groupes d’enfants autistes les plus à risque de manifestations alarmantes en santé mentale pendant la pandémie de COVID-19 et à caractériser l’appartenance à un sous-groupe en fonction de facteurs liés aux enfants, aux parents et aux systèmes afin d’éclairer la prise de décisions cliniques et politiques. Un objectif secondaire consistait à décrire l’utilisation des services aigus en santé mentale chez les enfants autistes.
Méthodologie
Les participants
Les chercheurs ont tiré les données d’une grande étude de collaboration canadienne déjà réalisée auprès de deux cohortes de transfert clinique et d’une cohorte communautaire de l’Ontario (n=1 570) (4,20,21). Les présentes analyses ont puisé dans les données des parents de 265 enfants autistes (82,8 % du Province of Ontario Neurodevelopmental Network [POND], 76 % de sexe masculin, Mâge=10,9 ans). Les données ont été colligées entre mai et décembre 2020 (tableau 1). Le diagnostic d’autisme a été établi dans les cohortes originales et soutenu par l’Autism Diagnostic Observation Schedule (ADOS) et l’Autism Diagnostic Interview—Revised (ADI-R) du réseau POND, et en milieu communautaire, il a été accepté dans les cohortes des projets de recherche Spit for Science et SickKids Psychiatry. Les comités d’éthique de la recherche de tous les établissements ont approuvé l’étude, et tous les participants ont donné leur consentement éclairé.
Tableau 1.
Les caractéristiques démographiques des participants (n=265)
| Variables démographiques | n (%) | |
|---|---|---|
| Âge (moyenne/ÉT) | 10,89 (3,9) ans | |
| QI global (moyenne/ÉT/plage) | 89,08 (23,49) (40 à 142) | |
| Sexe de l’enfant | Féminin | 64 (24,2 %) |
| Masculin | 200 (75,5 %) | |
| A choisi de ne pas répondre | 1 (0,1 %) | |
| Revenu familial ($ CAN) | 49 999 et moins | 57 (21,6 %) |
| 50 000 à 79 999 | 39 (14,7 %) | |
| 80 000 à 99 999 | 43 (16,2 %) | |
| 100 000 et plus | 97 (36,6 %) | |
| A choisi de ne pas répondre | 22 (8,3 %) | |
| Parent 1 * | Pas d’études collégiales ou universitaires | 65 (25,2 %) |
| Diplôme d’études collégiales ou universitaires | 99 (38,4 %) | |
| Formation après le collège ou l’université ou diplôme d’études supérieures ou professionnelles |
94 (36,4 %) | |
| Parent 2 | Pas d’études collégiales ou universitaires | 77 (37,7 %) |
| Diplôme d’études collégiales ou universitaires | 62 (30,4 %) | |
| Formation après le collège ou l’université ou diplôme d’études supérieures ou professionnelles |
65 (31,9 %) | |
Les questions du questionnaire portaient sur sept catégories : 1, une partie du primaire | 2, une partie du secondaire | 3, diplôme d’études secondaires ou GED | 4, une partie du diplôme d’études collégiales ou universitaires ou diplôme de deux ans | 5, diplôme d’études collégiales ou universitaires de quatre ans | 6, une certaine scolarité après le collège ou l’université, | 7, diplôme d’études supérieures ou professionnelles. Les chercheurs ont combiné 1 à 3 dans Pas d’études collégiales ou universitaires, 4 et 5 dans Diplôme d’études collégiales ou universitaires, et 6 et 7 dans Formation après le collège ou l’université et Diplôme d’études supérieures ou professionnelles.
$ CAN dollars canadiens; ÉT écart-type, GED certificat d’équivalence d’études secondaires de l’Ontario; QI quotient intellectuel
Les mesures
Les parents ont rempli les sondages en ligne entre mai et décembre 2020. Leurs réponses ont permis d’amasser l’information suivante.
Les modifications à la santé mentale des enfants
Les parents ont rendu compte des modifications à la santé mentale de leurs enfants pendant le confinement en fonction de six mesures réparties dans deux domaines : la dépression, l’anxiété et les symptômes de trouble obsessionnel-compulsif dans le domaine des symptômes internalisés, et l’irritabilité, l’inattention et l’hyperactivité dans celui des symptômes externalisés (p. ex., « Par rapport à la période précédant la pandémie de COVID-19, quelle est l’humeur générale de votre enfant? »), et ce, au moyen de l’échelle de Likert en cinq points (1=bien pire; 5=bien mieux) (4).
Les caractéristiques démographiques et la gravité de symptômes préexistants
Les chercheurs ont utilisé le questionnaire CRISIS_AFAR (www.crisissurvey.org/crisis-afar) pour obtenir des parents l’information sur l’âge et le sexe de l’enfant et sur le revenu familial. Ils ont utilisé des mesures comparables (tableau supplémentaire 1) aux six mesures de la santé mentale obtenues au moment le plus tardif avant le début du confinement et les ont utilisées pour examiner les modifications à la santé mentale pendant la pandémie (tableau supplémentaire 1). Dans l’ensemble de l’échantillon, ils ont soumis les données anormales à la transformation de racine carrée, puis ont standardisé les données en scores Z et sont parvenus aux moyennes de domaines des symptômes internalisés et externalisés.
La santé mentale des parents
Les chercheurs ont utilisé des versions brèves du questionnaire sur la santé des patients (22) et le trouble d’anxiété généralisée (23). Ils ont également standardisé les données en scores Z et les ont additionnées pour représenter la santé mentale des parents.
Les facteurs liés à la COVID-19
Les chercheurs ont évalué le stress causé par la COVID-19 perçu par les parents et les enfants au moyen de quatre questions et les difficultés matérielles pendant la pandémie au moyen de cinq questions adaptées du questionnaire CRISIS_AFAR (tableau supplémentaire 1). Ils ont utilisé la somme des scores pour représenter le stress et les difficultés matérielles individuelles pendant la pandémie.
La condition des services
Les chercheurs ont établi la condition des services par des questions sur les services précis utilisés avant le confinement d’urgence et sur la poursuite ou la perte de services pendant le confinement. Ils ont classé les services d’éducation et de santé dans le soutien scolaire et à l’apprentissage, la psychologie et le travail social et les services médicaux et paramédicaux (tableau supplémentaire 2). Ils ont également consigné l’utilisation des services aigus en santé mentale par les enfants (tableau supplémentaire 3).
Les analyses statistiques
Les chercheurs ont regroupé les enfants d’après les modifications à la santé mentale pendant la pandémie dans les six mesures décrites plus haut à l’aide de la méthode des nuées dynamiques, où chaque enfant appartenait à la grappe à la moyenne la plus proche d’après la distance euclidienne (24,25). Ils ont utilisé la méthode de Silhouette pour vérifier le nombre optimal de grappes, puis examiné l’appartenance aux groupes au moyen des tests de Student (test t), de l’analyse de variance (ANOVA) et des tests du chi carré (χ2), selon le cas, en fonction des facteurs relatifs aux enfants, aux parents et aux systèmes indiqués plus haut. Enfin, ils ont examiné les différences entre les enfants qui ont accédé à des services aigus en santé mentale et ceux qui n’y ont pas recouru. Ils ont utilisé la correction à multiples comparaisons du taux de fausses découvertes de Benjamini et Hochberg dans les analyses primaires (modifications à la santé mentale) et secondaires (utilisation de services aigus en santé mentale), respectivement, pour une valeur p<0,05.
Résultats
Les caractéristiques démographiques des participants figurent au tableau 1.
Les analyses primaires
Les modifications à la santé mentale
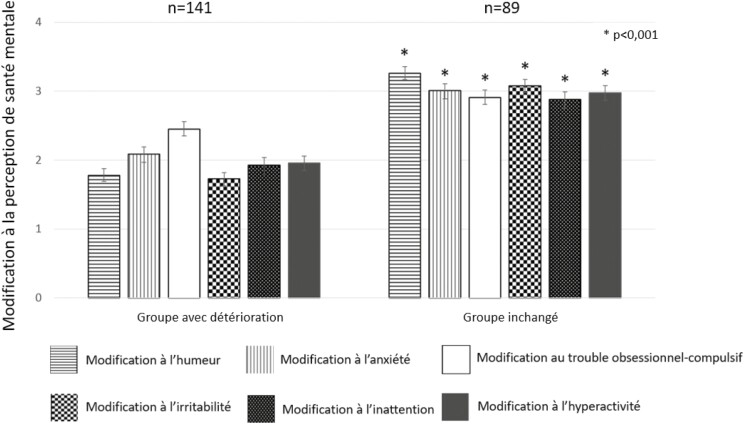
Après avoir retiré les participants dont les données étaient incomplètes dans l’un ou l’autre des six domaines de santé mentale, la taille de l’échantillon pour la présente analyse correspondait à 230 enfants autistes. La solution optimale consistait à regrouper les enfants en deux grappes (figure 1). Les enfants de la première grappe (n=141) avaient éprouvé une détérioration de leur santé mentale dans les six mesures, notamment l’humeur, l’irritabilité et les symptômes de trouble de déficit de l’attention/hyperactivité. Ceux de la deuxième (n=89) n’avaient pas changé, puisque les six mesures de santé mentale demeuraient pratiquement les mêmes (figure 2). Les caractéristiques des groupes sont résumées au tableau 2. Les enfants et les adolescents du groupe dont la santé mentale s’était détériorée éprouvaient des symptômes internalisés plus marqués et leurs parents affrontaient plus de problèmes de santé mentale avant la COVID-19. Ces enfants et leurs parents ressentaient tous des taux de stress élevés liés à la COVID-19, de même que de forts taux de difficultés matérielles. Notamment, la détérioration de leur santé mentale était liée à des pertes de services scolaires et médicaux, quoique ce résultat ait été léger après la correction à multiples comparaisons. Au total, 61,3 % des enfants qui n’avaient pas reçu de services scolaires avant la pandémie et 70,0 % de ceux qui les avaient perdus pendant la pandémie ont ressenti une détérioration de leur santé mentale, et 70,1 % des enfants qui avaient perdu leurs services médicaux (accès à leur médecin) se trouvaient dans le groupe présentant une détérioration.
Figure 1.
La méthode de Silhouette a été utilisée pour déterminer le nombre optimal de grappes. Cette méthode calcule les coefficients de Silhouette, qui se situent entre − 1 et 1 et, en général, des valeurs plus élevées témoignent d’une meilleure concordance. Les résultats des auteurs démontrent un nombre optimal de deux grappes.
Figure 2.
Les modifications à la santé mentale ont été examinées dans six mesures (humeur, anxiété, symptôme de trouble obsessionnel-compulsif, irritabilité, inattention, hyperactivité) au moyen de l’échellle de Likert en cinq points (1=bien pire; 5=bien mieux) (p. ex., Par rapport à l’époque PRÉCÉDANT la pandémie de COVID-19, quelle est l’humeur générale de votre enfant?) L’axe Y représente les scores moyens des modifications à la santé mentale dans chaque groupe. Le groupe dont la santé mentale s’est détériorée a présenté des profils de santé mentale très différents dans les six mesures de santé mentale que celui dont la santé mentale est demeurée inchangée.
Tableau 2.
Les caractéristiques des enfants qui ont éprouvé une détérioration de leur santé mentale et de ceux qui n’en ont pas éprouvé
| Variables | Détérioration (n=141) (M/ÉT ou n/%) |
Pas de changement (n=89) (M/ÉT ou n/%) |
Statistiques (test t ou χ2) |
Valeur p (pcorrigée) | ||
|---|---|---|---|---|---|---|
| Modification à la santé mentale de l’enfant* | Humeur | 1,78 (0,60) | 3,26 (0,79) | t=−15,11 | <0,001 (<0,001) | |
| Anxiété | 2,09 (0,72) | 3,01 (0,57) | t =−10,77 | <0,001 (<0,001) | ||
| Symptômes de TOC | 2,45 (0,66) | 2,91 (0,51) | t =−5,86 | <0,001 (<0,001) | ||
| Irritabilité | 1,73 (0,57) | 3,08 (0,66) | t =−16,39 | <0,001 (<0,001) | ||
| Inattention | 1,93 (0,71) | 2,88 (0,65) | t =−10,12 | <0,001 (<0,001) | ||
| Hyperactivité | 1,96 (0,66) | 2,98 (0,62) | t =−11,81 | <0,001 (<0,001) | ||
| Caractéristiques démographiques | Âge de l’enfant | 10,77 (3,56) | 11,56 (2,73) | t =−1,61 | 0,110 (0,138) | |
| Sexe de l’enfant† | Féminin | 40 (72,7 %) | 15 (27,3 %) | χ 2 = 3,81 | 0,051 (0,072) | |
| Masculin | 101 (58,0 %) | 73 (42,0 %) | ||||
| Revenu familial‡ | 3,66 (1,61) | 3,79 (1,55) | t =−0,56 | 0,579 (0,724) | ||
| Gravité des symptômes préexistants chez l’enfant§ | Symptômes internalisés | 0,21 (0,83) | −0,11 (0,81) | t = 2,53 | 0,013 (0,023) | |
| Symptômes externalisés | 1,04 (0,84) | 0,79 (0,80) | t = 1,91 | 0,057 (0,076) | ||
| Santé mentale des parents§ | Dépression et anxiété | 1,26 (2,13) | −0,04 (1,74) | t = 4,99 | <0,001 (<0,001) | |
| Facteurs liés à la COVID-19# | Stress d’un parent | 11,76 (3,13) | 9,33 (3,02) | t = 5,77 | <0,001 (<0,001) | |
| Stress de l’enfant | 11,10 (3,38) | 8,43 (3,21) | t = 3,99 | <0,001 (<0,001) | ||
| Difficultés matérielles | 5,64 (2,98) | 4,31 (2,31) | t =−3,56 | <0,001 (<0,001) | ||
| Utilisation des services** | Scolaires | N’en a pas reçu | 46 (61,3 %) | 29 (38,7 %) | χ 2 = 6,86 | 0,032 (0,053) |
| Maintenus | 32 (49,2 %) | 33 (50,8 %) | ||||
| Perdus | 63 (70,0 %) | 27 (30,0 %) | ||||
| Psychologie ou travail social |
N’en a pas reçu | 79 (58,1 %) | 57 (41,9 %) | χ 2 = 0,20†† | 0,655 (0,728) | |
| Maintenus | 12 (80,0 %) | 3 (20,0 %) | ||||
| Perdus | 50 (63,3 %) | 29 (36,7 %) | ||||
| Médicaux | N’en a pas reçu | 26 (53,1 %) | 23 (46,9 %) | χ 2 = 6,53 | 0,038 (0,058) | |
| Maintenus | 40 (54,1 %) | 34 (45,9 %) | ||||
| Perdus | 75 (70,1 %) | 32 (29,9 %) | ||||
| Paramédicaux | N’en a pas reçu | 32 (58,2 %) | 23 (41,8 %) | χ 2 = 0,035 | 0,983 (0,983) | |
| Maintenus | 27 (60,0 %) | 18 (40,0 %) | ||||
| Perdus | 48 (59,3 %) | 33 (40,7 %) | ||||
| Soins aigus | N’y a pas accédé | 123 (61,5 %) | 77 (38,5 %) | χ 2 = 0,025 | 0,875 (0,921) | |
| Y a accédé | 18 (60,0 %) | 12 (40,0 %) | ||||
Les modifications à la santé mentale ont été examinées dans six mesures (humeur, anxiété, symptôme de TOC, irritabilité, inattention, hyperactivité) au moyen de l’échelle de Likert en cinq points (1=bien pire; 5=bien mieux) (p. ex., Par rapport à l’époque PRÉCÉDANT la pandémie de COVID-19, quelle est l’humeur générale de votre enfant?).
Le pourcentage était calculé dans les lignes.
Les critères du sondage ont été mis à l’échelle entre 1 et 6, sauf « A choisi de ne pas répondre » (1, < 29 999 | 2, 30 000 à 49 999 | 3, 50 000 à 74 999 | 4, 80 000 à 99 999 | 5, 100 000 à 199 999 | 6, >200 000 | 9, A choisi de ne pas répondre). Ces résultats ont été présentés dans une échelle ordinale, et la moyenne et l’écart-type ont été indiqués dans le tableau.
Dans chaque échelle, les données anormales ont été transformées en premier, puis normalisées et pondérées entre les diverses catégories.
Les questions du CRISIS-AFAR ont été additionnées et utilisées pour représenter le niveau de stress du parent et de l’enfant et les difficultés matérielles.
Le pourcentage était calculé dans les lignes.
Les enfants qui n’avaient pas reçu de services en psychologie et en travail social avant la pandémie et ceux qui les ont conservés pendant la pandémie ont été combinés pour le test statistique parce qu’un point comportait moins de cinq cas.
test t test de Student; test χ2test du chi carré; TOC trouble obsessionnel-compulsif
L’analyse secondaire
Les services aigus en santé mentale
Pendant la même période, 37 enfants (14,0 %) ont accédé à des services aigus en santé mentale, le plus souvent par l’entremise de dispensateurs de services en santé mentale. Les caractéristiques de ce groupe sont résumées au tableau 3 en fonction des services aigus en santé mentale dont ils ont eu besoin pendant la pandémie. Ceux qui y ont accédé ont ressenti légèrement plus de troubles de santé mentale pendant la pandémie, étaient plus âgés et de sexe féminin, avaient des familles au revenu relativement plus faible, avaient vécu de plus grandes difficultés matérielles pendant la pandémie et perdu beaucoup plus de services scolaires. Ces résultats n’ont toutefois pas survécu à la correction à multiples comparaisons.
Tableau 3.
Les caractéristiques des enfants qui ont accédé à des services aigus en santé mentale et de ceux qui n’y ont pas accédé pendant la pandémie.
| Variables | N’ont pas accédé à des services aigus en santé mentale (n=228) (M/ÉT ou n/%) |
Ont accédé à des services aigus en santé mentale (n=37) (M/ÉT ou n/%) |
Statistiques test t ou χ2 |
Valeur p (pcorrigée) | ||
|---|---|---|---|---|---|---|
| Modification à la santé mentale de l’enfant* | Humeur | 2,37 (0,97) | 2,33 (1,08) | t = 0.18 | 0,854 (0,901) | |
| Anxiété | 2,48 (0,77) | 2,26 (1,00) | t = 1,16 | 0,253 (0,534) | ||
| Symptômes de TOC | 2,66 (0,58) | 2,44 (0,91) | t = 1,33 | 0,192 (0,456) | ||
| Irritabilité | 2,24 (0,88) | 2,34 (1,00) | t =−0,63 | 0,530 (0,671) | ||
| Inattention | 2,34 (0,83) | 2,14 (0,98) | t = 1,35 | 0,179 (0,486) | ||
| Hyperactivité | 2,33 (0,80) | 2,41 (0,93) | t =−0,50 | 0,621 (0,737) | ||
| Caractéristiques démographiques | Âge de l’enfant | 10,63 (3,25) | 12,54 (4,32) | t =−2,81 | 0,005 (0,095) | |
| Sexe de l’enfant† | Féminin | 51 (79,7 %) | 13 (20,3 %) | χ 2 = 3,20 | 0,074 (0,281) | |
| Masculin | 177 (88,5 %) | 23 (11,5 %) | ||||
| Revenu familial‡ | 3,82 (1,55) | 3,12 (1,53) | t = 2,43 | 0,016 (0,152) | ||
| Gravité des symptômes préexistants chez l’enfant § | Symptômes internalisés | 0,06 (0,85) | 0,14 (1,04) | t =−0,41 | 0,683 (0,763) | |
| Symptômes externalisés | 0,95 (0,84) | 0,97 (0,78) | t =−0,09 | 0,926 (0,926) | ||
| Santé mentale des parents § | Dépression et anxiété | 0,62 (2,08) | 1,01 (2,08) | t =−1,06 | 0,289 (0,549) | |
| Facteurs liés à la COVID-19 # | Stress du parent | 10,54 (3,25) | 11,11 (3,42) | t =−0,99 | 0,325 (0,561) | |
| Stress de l’enfant | 9,84 (3,45) | 10,50 (3,68) | t =−0,76 | 0,447 (0,708) | ||
| Difficultés matérielles | 4,85 (2,75) | 5,95 (2,73) | t =−2,25 | 0,025 (0,119) | ||
| Perte de services** | Scolaires | Faux | 149 (65,4 %) | 17 (45,9 %) | χ 2 = 5,12 | 0,024 (0,152) |
| Vrai | 79 (34,6 %) | 20 (54,1 %) | ||||
| Psychologie et travail social | Faux | 156 (68,4 %) | 20 (54,1 %) | χ 2 = 2,95 | 0,086 (0,272) | |
| Vrai | 72 (31,6 %) | 17 (45,9 %) | ||||
| Médicaux | Faux | 125 (54,8 %) | 18 (38,6 %) | χ 2 = 0,49 | 0,484 (0,657) | |
| Vrai | 103 (45,2 %) | 19 (51,4 %) | ||||
| Paramédicaux | Faux | 117 (52,5 %) | 16 (45,7 %) | χ 2 = 0,55 | 0,457 (0,668) | |
| Vrai | 106 (47,5 %) | 19 (54,3 %) | ||||
Les modifications à la santé mentale ont été examinées dans six mesures (humeur, anxiété, symptôme de trouble obsessionnel-compulsif, irritabilité, inattention, hyperactivité) au moyen de l’échelle de Likert en cinq points (1=bien pire; 5=bien mieux) (p. ex., Par rapport à l’époque PRÉCÉDANT la pandémie de COVID-19, quelle est l’humeur générale de votre enfant?).
Le pourcentage était calculé dans les lignes.
Les critères du sondage ont été mis à l’échelle entre 1 et 6, sauf « A choisi de ne pas répondre » (1, < 29 999 | 2, 30 000 à 49 999 | 3, 50 000 à 74 999 | 4, 80 000 à 99 999 | 5, 100 000 à 199 999 | 6, >200 000 | 9, A choisi de ne pas répondre). Ces résultats ont été présentés dans une échelle ordinale, et la moyenne et l’écart-type ont été indiqués dans le tableau.
Dans chaque échelle, les données anormales ont été transformées en premier, puis normalisées et pondérées entre les diverses catégories.
Les questions du CRISIS-AFAR ont été additionnées et utilisées pour représenter le niveau de stress du parent et de l’enfant et les difficultés matérielles.
Le pourcentage était calculé dans les colonnes.
ÉT écart-type; test t test de Student; test χ2test du chi carré; TOC trouble obsessionnel-compulsif.
Les analyses exploratoires
Dans un processus véritablement exploratoire, les chercheurs présentent également une solution en trois facteurs, puisque, sur le plan clinique, un petit groupe d’enfants autistes (n=16, 7 % de l’échantillon) a vécu des améliorations pendant la pandémie. Les données indiquent que, dans ce groupe, les parents avaient vécu moins de stress et de difficultés matérielles liés à la COVID-19 et avaient une meilleure santé mentale (tableau supplémentaire 4).
EXPOSÉ
Dans la présente étude, les chercheurs recensent des profils de modification distincts à la santé mentale chez les enfants autistes. La majorité ont éprouvé une détérioration de leur santé mentale, et l’état d’environ le tiers n’a pas changé. De plus, selon certaines données probantes, un très petit nombre d’entre eux ont ressenti une amélioration de leur santé mentale. Puisque les enfants autistes ont tendance à présenter un taux élevé d’autres maladies et des profils de symptômes complexes (26–29), les problèmes de santé mentale n’étaient pas inattendus, mais la forte proportion qui a vécu une détérioration est particulièrement inquiétante.
La présente étude laisse supposer que des facteurs propres aux enfants, de même que des facteurs parentaux et sociétaux, ont contribué à cette détérioration. Les enfants autistes qui éprouvaient plus de symptômes internalisés avant la pandémie étaient particulièrement vulnérables, tandis que des facteurs parentaux comme une santé mentale plus fragile et le stress lié à la COVID-19 étaient fortement associés à une plus grande détérioration. Des facteurs systémiques et sociétaux, y compris les difficultés matérielles et la perte d’accès aux services médicaux et au soutien scolaire, ont contribué à la détérioration de la santé mentale. Les pédiatres devraient connaître et défendre les possibilités d’interventions individuelles, familiales et systémiques, qui incluent les éléments suivants :
-
a)
Déterminer les symptômes internalisés chez les jeunes qui ont un trouble du spectre de l’autisme, car ils semblent constituer un facteur de risque d’aggravation des manifestations alarmantes en santé mentale; ces jeunes ont probablement besoin d’un meilleur soutien pour passer à travers la présente pandémie et d’autres événements perturbateurs.
-
b)
Répondre aux besoins des parents en matière de santé mentale, qui ont des répercussions sur la santé mentale des enfants.
-
c)
Recourir à des stratégies qui assurent le maintien du soutien scolaire aux enfants qui ont un trouble du spectre de l’autisme, car la fermeture des écoles a des effets non seulement sur leur éducation (30,31), mais également sur leur santé mentale, à cause des perturbations aux divers services offerts en milieu scolaire.
-
d)
Par-dessus tout, soutenir des interventions communautaires qui ciblent le bien-être des familles, l’atténuation du stress et la prévention des difficultés matérielles.
D’après l’exploration des facteurs associés aux enfants autistes qui utilisent des services urgents en santé mentale, les filles plus âgées, les personnes qui avaient des préoccupations matérielles et celles qui avaient perdu leur soutien scolaire étaient plus susceptibles d’accéder à ces services. Conformément aux données, il a été établi que les groupes défavorisés sur le plan social avaient vécu plus de défis en santé mentale pendant la pandémie (32–34) conformément avec les données. La perte du soutien scolaire et les difficultés matérielles étaient associées à la fois à une détérioration globale de la santé mentale et à une utilisation des services aigus en santé mentale. L’intégration de la santé, de l’éducation et des systèmes sociaux et communautaires représente donc une occasion cruciale d’adopter des interventions systémiques.
Enfin, dans un petit groupe d’enfants, la bonne santé mentale des parents et l’absence de problèmes financiers avaient favorisé une amélioration de la santé mentale des enfants. Même s’il ne s’agit que de travaux exploratoires, ceux-ci font ressortir le fait que l’amélioration ou l’aggravation de l’état ne dépend pas simplement de la gravité de la maladie sous-jacente. Conformément aux perceptions transdiagnostiques tirées du groupe pendant la pandémie (4) et aux publications scientifiques sur le trouble du spectre de l’autisme (31), l’ensemble de la famille a besoin de soutien, les interventions populationnelles peuvent soutenir le bien-être et une insécurité financière légère pourrait avoir autant d’importance que des interventions en santé mentale pour favoriser des manifestations optimales en santé mentale.
Les limites de l’étude incluent la taille plutôt modeste de l’échantillon, qui peut avoir occulté des associations importantes, mais discrètes, et qui peut être responsable de l’incapacité des chercheurs à explorer plus vigoureusement le cas des enfants dont la santé mentale s’est améliorée. Le nombre de grappes observé était limité par la taille de l’échantillon, et c’est pourquoi la troisième grappe n’a aucune valeur, même si le modèle s’adapte au modèle à deux grappes. Par ailleurs, les chercheurs ne possédaient pas de données sur la trajectoire des enfants avant la pandémie et ne peuvent pas écarter la possibilité que ceux dont l’état s’est détérioré étaient déjà dans une pente descendante.
Pour terminer, plus de la moitié des enfants autistes ont éprouvé une détérioration de leur santé mentale pendant la pandémie, et des caractéristiques individuelles, parentales et systémiques y étaient associées, ce qui pourrait représenter une possibilité de futures interventions.
Supplementary Material
Contributor Information
Marina Charalampopoulou, Holland Bloorview Research Institute, Toronto (Ontario), Canada.
Eun Jung Choi, Holland Bloorview Research Institute, Toronto (Ontario), Canada.
Daphne J Korczak, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada; Département de psychiatrie, faculté de médecine Temerty, Université, de Toronto, Toronto (Ontario), Canada.
Katherine T Cost, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada.
Jennifer Crosbie, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada; Département de psychiatrie, faculté de médecine Temerty, Université, de Toronto, Toronto (Ontario), Canada.
Catherine S Birken, Département de pédiatrie, faculté de médecine, Université de Toronto, Toronto (Ontario), Canada; Sciences évaluatives de la santé des enfants, The Hospital for Sick Children Research Institute, Toronto (Ontario), Canada.
Alice Charach, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada; Département de psychiatrie, faculté de médecine Temerty, Université, de Toronto, Toronto (Ontario), Canada; Sciences évaluatives de la santé des enfants, The Hospital for Sick Children Research Institute, Toronto (Ontario), Canada; Institut des politiques, de la gestion et de l’évaluation de la santé, faculté de médecine Temerty, Université de Toronto, Toronto (Ontario), Canada.
Suneeta Monga, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada; Département de psychiatrie, faculté de médecine Temerty, Université, de Toronto, Toronto (Ontario), Canada.
Elizabeth Kelley, Département de psychologie, Université Queen’s, Kingston (Ontario), Canada; Département de psychiatrie, Université Queen’s, Kingston (Ontario), Canada.
Rob Nicolson, Département de psychiatrie, Université Western, London (Ontario), Canada.
Stelios Georgiades, Département de psychiatrie et de neurosciences comportementales, Université McMaster, Hamilton (Ontario), Canada.
Muhammad Ayub, Département de psychiatrie, Université Queen’s, Kingston (Ontario), Canada.
Russell J Schachar, Département de psychiatrie, The Hospital for Sick Children, Toronto (Ontario), Canada; Département de psychiatrie, faculté de médecine Temerty, Université, de Toronto, Toronto (Ontario), Canada.
Alana Iaboni, Holland Bloorview Research Institute, Toronto (Ontario), Canada.
Evdokia Anagnostou, Holland Bloorview Research Institute, Toronto (Ontario), Canada; Département de pédiatrie, faculté de médecine, Université de Toronto, Toronto (Ontario), Canada.
DONNÉES SUPPLÉMENTAIRES
Les données supplémentaires sont accessibles à pxab111, dans le site de Paediatrics & Child Health.
Financement du manuscrit : Instituts de recherche en santé du Canada; Centre for Brain and Mental Health; The Hospital for Sick Children; Leong Centre for Healthy Children, SickKids; Miner’s Lamp Innovation Fund in Prevention and Early Detection of Severe Mental Illness à l’Université de Toronto; Institut ontarien du cerveau; ministère de la Santé de l’Ontario
Conflits d’intérêts potentiels : EA a été conseillère pour Roche et pour Quadrant Therapeutics. Elle a reçu un financement en espèces d’AMO Pharma et de CRA, une subvention de Roche, des redevances d’APPI et de Springer, et des and editorial honoraria de Wiley. Elle détient également le brevet de l’appareil Anxiety Meter. DJK est rédactrice en chef invitée du présent numéro supplémentaire. Un autre rédacteur en chef a été nommé pour superviser le présent manuscrit. Il n’y a pas d’autre divulgation de conflits d’intérêts. Les auteurs ont remis le formulaire de divulgation des conflits d’intérêts potentiels de l’International Committee of Medical Journal Editors. Ils ont divulgué les conflits que les rédacteurs en chef jugent pertinents en fonction du contenu du présent manuscrit.
Financement supplémentaire : Le présent article fait partie d’un supplément spécial sur les effets de la pandémie de COVID-19 chez les enfants et les adolescents. La production de ce supplément a été rendue possible grâce au financement de l’Agence de la santé publique du Canada. Les points de vue exprimés aux présentes ne représentent pas nécessairement ceux de l’Agence de la santé publique du Canada.
RÉFÉRENCES
- 1. Crescentini C, Feruglio S, Matiz Aet al. Stuck outside and inside: An exploratory study on the effects of the COVID-19 outbreak on Italian parents and children’s internalizing symptoms. Front Psychol 2020;11:586074. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 2. Lee J. Mental health effects of school closures during COVID-19. Lancet Child Adolesc Health 2020;4(6):421. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 3. Patrick SW, Henkhaus LE, Zickafoose JSet al. Well-being of parents and children during the COVID-19 pandemic: A national survey. Pediatrics 2020;146(4):e2020016824. [DOI] [PubMed] [Google Scholar]
- 4. Cost KT, Crosbie J, Anagnostou Eet al. Mostly worse, occasionally better: Impact of COVID-19 pandemic on the mental health of Canadian children and adolescents. Eur Child Adolesc Psychiatry 2021;1:3. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 5. Dvorsky MR, Breaux R, Becker SP.. Finding ordinary magic in extraordinary times: Child and adolescent resilience during the COVID-19 pandemic. Eur Child Adolesc Psychiatry 2021;30(11):1829–31. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 6. Bruining H, Bartels M, Polderman TJC, Popma A.. COVID-19 and child and adolescent psychiatry: An unexpected blessing for part of our population? Eur Child Adolesc Psychiatry 2021;30(7):1839–40. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 7. Demaray MK, Ogg JA, Malecki CK, Styck KM.. COVID-19 stress and coping and associations with internalizing problems in 4th through 12th grade students. 2021.
- 8. Asbury K, Fox L, Deniz E, Code A, Toseeb U.. How is COVID-19 affecting the mental health of children with special educational needs and disabilities and their families? J Autism Dev Disord 2021;51(5):1772–80. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 9. Corbett BA, Muscatello RA, Klemencic ME, Schwartzman JM.. The impact of COVID-19 on stress, anxiety, and coping in youth with and without autism and their parents. Autism Res 2021;14(11):1496–511. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 10. Lee SJ, Ward KP, Chang OD, Downing KM.. Parenting activities and the transition to home-based education during the COVID-19 pandemic. Child Youth Serv Rev 2021;122:105585. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 11. Masi A, Mendoza Diaz M, Tully Let al. Impact of the COVID-19 pandemic on the well-being of children with neurodevelopmental disabilities and their parents. J Paediatr Child Health 2021;57(5):631–6. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 12. Osborne LA, Reed P.. The relationship between parenting stress and behavior problems of children with autistic spectrum disorders. 2009;76(1):54–73. [Google Scholar]
- 13. Summers J, Baribeau D, Mockford Met al. Supporting children with neurodevelopmental disorders during the COVID-19 pandemic. J Am Acad Child Adolesc Psychiatry 2021;60(1):2–6. [DOI] [PubMed] [Google Scholar]
- 14. Manning J, Billian J, Matson J, Allen C, Soares N.. Perceptions of families of individuals with autism spectrum disorder during the COVID-19 crisis. J Autism Dev Disord 2021;51(8):2920–8. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 15. Jellett R, Wood CE, Giallo R, Seymour M.. Family functioning and behaviour problems in children with autism spectrum disorders: The mediating role of parent mental health. Clin Psychol 2015;19(1):39–48. [Google Scholar]
- 16. Al-Oran HM, Khuan L.. Predictors of parenting stress in parents of children diagnosed with autism spectrum disorder: A scoping review. Egypt J Neurol Psychiatry Neurosurg 2021;57(1):1–8. [Google Scholar]
- 17. Valicenti-McDermott M, Lawson K, Hottinger Ket al. Parental stress in families of children with autism and other developmental disabilities. J Child Neurol 2015;30(13):1728–35. [DOI] [PubMed] [Google Scholar]
- 18. Leeb RT, Bitsko RH, Radhakrishnan L, Martinez P, Njai R, Holland KM.. Mental health–related emergency department visits among children aged <18 years during the COVID-19 pandemic – United States, January 1–October 17, 2020. Morb Mortal Wkly Rep 2020;69(45):1675. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 19. Bourke EM, Say DF, Carison Aet al. Emergency mental health presentations in children with autism spectrum disorder and attention deficit hyperactivity disorder. J Paediatr Child Health 2021;57(10):1572–9. [DOI] [PubMed] [Google Scholar]
- 20. Baribeau DA, Doyle-Thomas KA, Dupuis Aet al. Examining and comparing social perception abilities across childhood-onset neurodevelopmental disorders. J Am Acad Child Adolesc Psychiatry 2015;54(6):479–86.e1. [DOI] [PubMed] [Google Scholar]
- 21. van der Plas E, Dupuis A, Arnold P, Crosbie J, Schachar R.. Association of autism spectrum disorder with obsessive-compulsive and attention-deficit/hyperactivity traits and response inhibition in a community sample. J Autism Dev Disord 2016;46(9):3115–25. [DOI] [PubMed] [Google Scholar]
- 22. Kroenke K, Spitzer RL, Williams JBW.. The PHQ-9: Validity of a brief depression severity measure. J Gen Intern Med 2001;16(9):606–13. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 23. Spitzer R, Kroenke K, Williams J, Löwe B.. A brief measure for assessing generalized anxiety disorder: the GAD-7. Arch Intern Med 2006;166(10):1092–7. [DOI] [PubMed] [Google Scholar]
- 24. Steinley D, Brusco MJ.. Initializing k-means batch clustering: A critical evaluation of several techniques. J Classif 2007;24(1):99–121. [Google Scholar]
- 25. MacQueen J. Some methods for classification and analysis of multivariate observations. In: Proceedings of the fifth Berkeley symposium on mathematical statistics and probability. 1967. p. 281–97. [Google Scholar]
- 26. Steensel FJA van, Bögels SM, Bruin EI de. Psychiatric comorbidity in children with Autism Spectrum Disorders: A comparison with children with ADHD. J Child Fam Stud 2012;22(3):368–76. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 27. Lecavalier L, McCracken CE, Aman MGet al. An exploration of concomitant psychiatric disorders in children with autism spectrum disorder. Compr Psychiatry 2019;88:57–64. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 28. Shephard E, Bedford R, Milosavljevic Bet al. ; équipe BASIS. Early developmental pathways to childhood symptoms of attention-deficit hyperactivity disorder, anxiety and autism spectrum disorder. J Child Psychol Psychiatry 2019;60(9):963–74. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 29. Woodman AC, Mailick MR, Greenberg JS.. Trajectories of internalizing and externalizing symptoms among adults with autism spectrum disorders. Dev Psychopathol 2016;28(2):565–81. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 30. Van Lancker W, Parolin Z.. COVID-19, school closures, and child poverty: A social crisis in the making. Lancet Public Heal 2020;5(5):e243–4. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 31. Kneale D, O’Mara-Eves A, Rees R, Thomas J.. School closure in response to epidemic outbreaks: Systems-based logic model of downstream impacts. F1000Research 2020;9:352. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 32. Purtle J. COVID-19 and mental health equity in the United States. Soc Psychiatry Psychiatr Epidemiol 2020;55(8):969–71. [DOI] [PMC free article] [PubMed] [Google Scholar]
- 33. Purtle J. Racial and ethnic disparities in post-disaster mental health: Examining the evidence through a lens of social justice. Washingt Lee J Civ Rights Soc Justice 2012;19. [Google Scholar]
- 34. Li W, Wang Z, Wang Get al. Socioeconomic inequality in child mental health during the COVID-19 pandemic: First evidence from China. J Affect Disord 2021;287:8–14. [DOI] [PMC free article] [PubMed] [Google Scholar]
Associated Data
This section collects any data citations, data availability statements, or supplementary materials included in this article.